הבדלים בין גרסאות בדף "גרדת - Scabies"
מ (גרסה אחת) |
|
(אין הבדלים)
| |
גרסה מ־06:22, 23 באוגוסט 2010
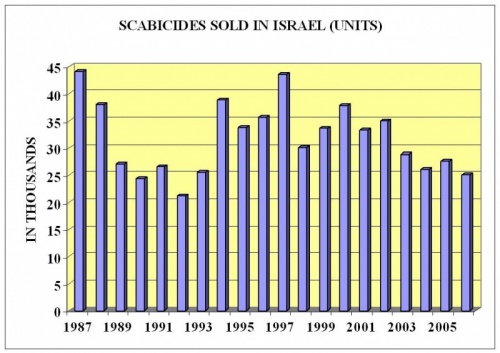
גרדת כשמה כן היא - מחלה המלווה בעקצוצים קשים הגורמים לגרד בלתי נשלט כתוצאה מתגובה אלרגית להדבקה ושריצה (Infestation) של הקרציון Sarcoptes scabiei בעור. המחלה שכיחה בכל העולם, אך בעייתית במיוחד באזורים בהם תנאי ההיגיינה ירודים, צפיפות האוכלוסין גבוהה והרמה הסוציואקונומית ירודה. מדובר על בעיית בריאות ציבור שכיחה ביותר עם המצאות עולמית מוערכת של 300 מיליון מקרים עם שונות רבה בין מדינות שונות [1]. בישראל נמכרות מידי שנה כ- 20,000 - 45,000 יחידות של חומרי טיפול לגרדת. המאמר מבוסס על פרסום מוקדם בעיתון IMAJ.
אפידמיולוגיה
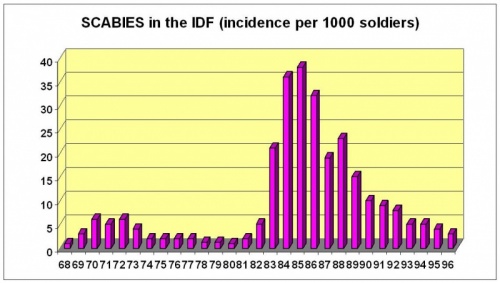
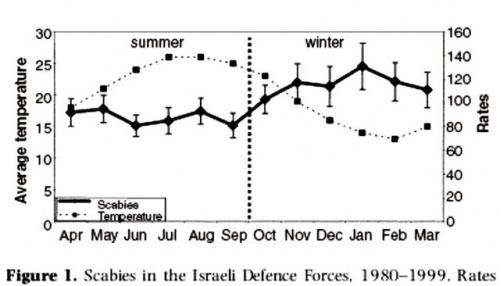
בקהילות עשירות, גרדת נוטה להתרחש בגלים, במיוחד בנסיבות של חיים במוסדות כגון בבתי אבות [4] או בצבא [5,6]. באופן כללי, דרוש מגע מתמשך של עור בעור לצורך העברה/הדבקה (לחיצת יד או חיבוק בד"כ אינם מספיקים לצורך זה). המחלה מתפשטת בקלות בין בני זוג, שותפי מין ובני בית. הדבקה יכולה להגרם גם ע"י שיתוף בגדים, מגבות, מצעים ומיטות. מאז 1968, גרדת נמצאת באופן שגרתי במעקב ורישום בצה"ל. שיעור ההארעות של המחלה הוכפל פי 2.3 בשנים 1981-1985 בהשוואה לשנים 1968-1980. מאז 1986 חלה ירידה הדרגתית בהארעות המדווחת של המחלה [5]. הארעות מוגברת נרשמה בחודשים הקרים של השנה (אוקטובר עד מרץ)[6].
אטיולוגיה
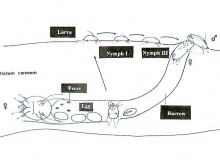
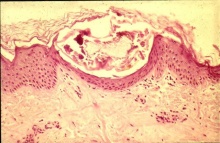
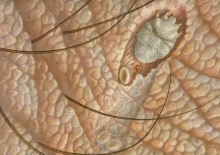
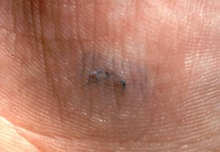
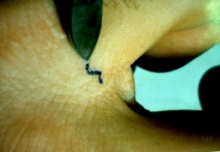
נקבת הקרציון חודרת לעור וחופרת מחילה בגבול שכבת הקרן והאפידרמיס במהלך 2-3 שבועות היא מטילה 3-4 ביצים ליום, אשר בוקעות לאחר 2-4 ימים. הלרוות שאך זה בקעו מן הביצים יוצאות מן המחילות אל פני העור וממשיכות להתפתח לשני שלבי נימפות ולבסוף לקרציון בוגר ממין זכר או נקבה. לאחר הזדווגות הנקבות הצעירות חופרות מחילה חדשה בעור ובה הן חיות במשך 30-60 יום [1,3]. בני אדם הם המאכסן היחיד של הקרציון הגורם למחלה; S. scabiei var. hominis.
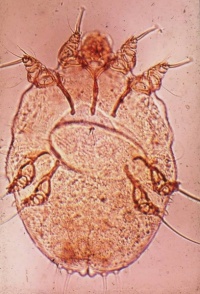
- נקבת הקרציון חודרת לעור וחופרת מחילה בגבול שכבת הקרן והאפידרמיס (בשלושת התמונות הבאות)
קליניקה
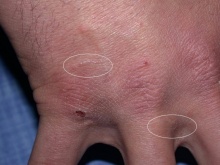
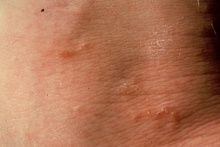
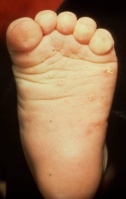
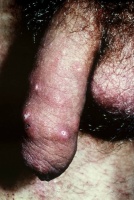
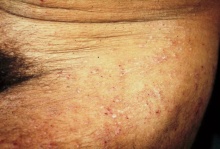
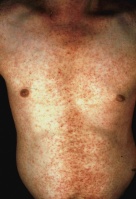
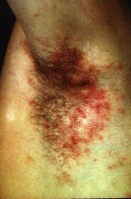
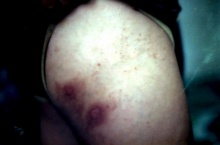
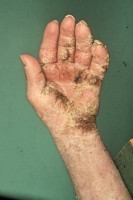
גרדת היא מחלה המלווה בעקצוצים קשים הגורמים לגרד בלתי נשלט כתוצאה מתגובה אלרגית להדבקה ושריצה של הקרציון Sarcoptes scabiei בעור. המחילות שחופרות נקבות הקרציונים נמצאות בעיקר באזורים היפרקרטוטיים על צידי כפות הידיים והאצבעות, וכן באזורי קפלים ושורשי כפות הידיים, אך גם על מרפקים, כפות רגליים (בעיקר בתינוקות, עכוזים, סביב הפטמות ובבתי השחי. התגובה האלרגית מתחילה לרוב 3-4 שבועות לאחר ההדבקה הראשונית עם הקרציונים ומלווה בעקצוץ עז. העקצוץ יכול להופיע בכל חלקי הגוף וגובר במיוחד בשעות הלילה. במקרים של הדבקות חוזרות התסמינים מופיעים כבר לאחר יום יומיים. במקביל לגרד מופיעה פריחה פפולרית בעיקרה, מגוונת, המופיעה באופן טיפוסי באזור המתניים, שיפולי העכוזים, השוקיים, הקרסוליים ושורשי כפות הידיים כמו גם בין אצבעות הידיים ובצידי האצבעות, כפות הידיים ובתי השחי. מיקומים טיפוסיים בנשים הם סביב הפטמות ובגברים על ציר הפין ועל ראש הפין והעטרה. בתינוקות הפריחה עלולה להופיע גם על הפנים. זיהומים משניים הם תופעה שכיחה. נגעים נודולאריים מופיעים בכ- 7% מהחולים הנגועים. הנגעים מופיעם בזמן גרדת פעילה ומורכבים מנודולות מגרדות, כיפתיות, עגולות, אדומות-חומות, בקוטר 5-8 מ"מ, ולעיתים ניתן לראות בראשן מחילה טיפוסית. נגעים אלה נוטים באופן טיפוסי להתמיד גם לאחר ששאר הפריחה נעלמה לאחר הטיפול. מיקומים שכיחים הם בקפלים קדמיים של בתי השחי וסביב הטבור ובגברים גם באזור המפשעה ועל הפין. הנודולות הן ככל הנראה תגובה של המערכת הרטיקולואנדותליאלית לאנטיגנים של הקרציונים. גרדת גלדים (Crusted scabies) הידועה גם בשם נורווגית (Norwegian scabies) היא מחלה בה יש זיהום קשה ונרחב במיוחד המאופיין במעורבות של כל חלקי הגוף כולל הראש והצוואר. הפגיעה מופיעה גם בציפרניים בצורה המזכירה פטרת. המחלה מתחילה לרוב כגרדת רגילה עם מחילות, פפולות ווסיקולות בפיזור השכיח, אך בשלבים מתקדמים יותר מופיעה תגובה קרטוטית. החולים לרוב סובלים מתסמונת דאון, פיגור או ליקוי שכלי, הפרעות נוריולוגיות או דיוכי חיסוני איאטרוגני או על רקע מחלת האיידס. עומס הקרציונים יכול להגיע למספר אלפים בחולים שהם בעלי דיכוי חיסוני קשה.
תמונות
- ניתן ללחוץ על התמונות להגדלה
אבחנה
האבחון של מחלת הגרדת מתבצע בדרך כלל באופן קליני על פי הפיזור הטיפוסי של הפריחה, כפי שתואר קודם לכן, וע"י בחינת הפריחה לנוכחות מחילות טיפוסיות. ניתן לוודא את האבחנה ע"י קילוף שטחי של מחילה באמצעות להב סקלפל וזיהוי הקרציונים או ביצים תחת המיקרוסקופ. ניתן להשתמש בטיפת דיו כדי לזהות יותר טוב את מחילת הקרציון. ניתן להגיע לאבחנה וודאית גם ללא הבדיקה האחרונה, באמצעות בדיקה מיקרוסקופיית של פני העור ע"י דרמטוסקופ. תוצאה שלילית בבדיקת קילוף עור אינה חד משמעית, שכן על חולה נגוע עלולים להיות קרציונים מעטים בלבד (בממוצע 10- 15). יש להדגיש כי לעיתים האבחנה קשה לביצוע, בעיקר כאשר גירודים, דלקת או זיהום משני מעורבים ומשנים את ההופעה הקלינית [1].
טיפול
טיפול הבחירה
תכשיר מקומי של 5% פרמתרין בקרם נחשב לטיפול הבחירה עם בטיחות מצויינת בכל הגילאים, כולל בנשים הרות [4,7-12]. חשוב לשים לב לנקודות הבאות כאשר מטפלים בחולה:
- יש למרוח את הקרם על עור נקי, יבש וקר. אין צורך להתרחץ בסמוך למריחת התכשיר.
- יש לוודא כי כל שטח העור נמרח, מגבולות השיער בראש ועד כפות הרגליים וקצות הבהונות.
- יש לשים לב במיוחד למריחה מאחרי האזניים, בין האצבעות והבהונות, שורשי כפות הידיים, אברי המין
החיצוניים, עכוזים ותחת הציפרניים.
- אין צורך למרוח עודפי משחה עד שניתן לראות שכבות על פני השטח.
- 8-12 שעות לאחר מריחת התכשיר יש לרחוץ ביסודיות את כל שטח הגוף.
- יש לחזור ולמרוח מחדש כל קרם שנשטף מהעור בתקופת הטיפול – למשל בעת רחיצת ידיים.
- כאשר זה אפשרי, עדיף לבקש ממישהו אחר למרוח את התכשיר, וכך להגיע ביתר יעילות למקומות בגוף שקשה להגיע אליהם.
- מייד לאחר הטיפול יש להחליף את מצעי המיטה וללבוש בגדים שעברו כביסה לאחרונה.
צעדים נוספים בהקשר לטיפול
- קרם פרמתרין 5% מתאים לשימש במבוגרים, כולל זקנים ובילדים, אך תינוקות בני חודשיים עד שנתיים ונשים בהריון צריכים להיות מטפולים תחת השגחה רפואית.
- חשוב לטפל בכל בני הבית ומגעי קרובים במקביל ובאותו זמן.
- כאשר מטפלים בילדים יש למרוח את התכשיר גם על הפנים אך להמנע ממריחה קרוב וסביב לעיניים.
- בזיהומים קשים יש לעיתים צורך בטיפול חוזר לאחר 7-8 ימים.
- לעיתים יש צורך לרשום שתי שפופרות למטופל, בפרט כאשר העור יבש מאוד – בשל ספיגה מוגברת של התכשיר ע"י עור יבש.
- העיקצוץ עלול להתמיד למשך שבוע ומעלה לאחר הטיפול. לכך אין בהכרח קשר לכשלון של הטיפול או להדבקה מחודשת. יחד עם זאת, אם מופיעים נגעים חדשים, או שהנגעים הישנים מתמידים גם 4 שבועות לאחר הטיפול, יש מקום לשקול טיפול נוסף.
- תכשיר הפרמתרין עצמו יכול לגרום לעקצוץ. שימוש בתכשירי לחות ואמבטיות שמני רחצה יכול להקל ולטפל בגירוי מסוג זה. יש להזהר במיוחד בחולים עם רגישות ידועה לכריזנטמות או פרמתרין.
- יש לבצע כביסה חמה (600C) או ניקוי יבש לבגדים, מגבות, לבנים ופיג'מות שהיו בשימוש החולה ב- 48 השעות שקדמו לטיפול. לחילופין, יש לאכסן את הפריטים במקום יבש למשך שבוע בטרם ייעשה בהם שימוש חוזר, מאחר שהקרציונים אינם שורדים זמן ממושך כאשר הם אינם מצויים על גוף אנושי.
- בחולים עם גרדת גלדים יש למרוח התכשיר גם על הפנים, הקרקפת והאזניים.
- יש לטפל בזיהומים משניים עם אנטיביוטיקה פומית מתאימה.
- סרקופטס סקביאי ממקורות אנימליים כגון כלבים, פרות או עיזים עלולים לחדור לעור אדם, אך אינם מסוגלים להתפתח ומתים תוך מספר ימים בלא שהצליחו להתרבות. במקרים כאלה חשוב לטפל בבע"ח בקוטלי קרציונים ובחולים שנגעו בהם בתכשירים נוגדי גרד.
בישראל קיימים שני תכשירים המבוססים על 5% פרמתרין – לייקליר (., Lyclear (Glaxo Wellcome, Germany) ומייטקס ( Mite-X (Fischer Pharmaceuticals, Israel. ע"פ הוראות היצרנים יש למרוח את הלייקליר ל- 8-24 שעות ואילו את המייטקס יש למרוח ל- 8-14 שעות. במידת הצורך ניתן לחזור על המריחה. ילדים בגיל חודשיים עד שנתיים, נשים הרות ומבוגרים מעל גיל 70 צריכים לבצע את הטיפול תחת השגחה רפואית. לאחר מריחת התכשירים עלולות להופיע תחושות שריפה, דקירה ועקצוץ. איברמקטין (Ivermectin) שימש לראשונה לטיפול בחיות בית [13]. התכשיר נוסה לראשונה בבני אדם ב- 1982, כטיפול באונכוצרקיאזיס [14] ומאוחר יותר בסטרונגילואידיאזיס. הדיווח הראשון על יעילותו בזיהומי קרציונים הומאניים התפרסם ב- 1991 [15] ומאז נחקר ביסודיות ונמצא מאוד יעיל ובטוח [16]. המינון המומלץ הוא מנה של 200 מיקרוגרם לק"ג משקל גוף עליה יש לחזור לאחר שבוע-שבועיים [17]. איברמקטין לא נבדק בילדים השוקלים פחות מ- 15 ק"ג ולכן יש להימנע משימוש בו בילדים כאלה. למרות שהתרופה מעולם לא אושרה ע"י ה- FDA, איברמקטין ופרמתרין 5% נחשבים כמי שחוללו מהפכה בטיפול במחלת הגרדת בבני אדם [18]. שתי קבוצות חולים המצדיקות התייחסות מיוחדת הן נשים הרות ותינוקות בני פחות מחודשיים. קבוצות אלה נחשבות רגישות יותר לתופעות לוואי טוקסיות (עוברים בנשים הרות ותינוקות רכים) ולגירויי עור (תינוקות רכים). 5% פרמתרין הוכח כיעילי ובטוח בשתי קבוצות אלה [19]. אפשרות נוספת בקבוצת חולים אלה הוא התכשיר הוותיק של 5% גפרית בווזליןׁ(5% precipitated sulfur in petrolatum) אותו ניתן למרוח פעמיים ביום למשך שבוע. התכשיר נחשב בטוח אך מלכלך ופחות יעיל [20].
קוטלי קרציונים אחרים
א. קרוטמיטון (Crotamiton) 10% קרוטמיטון במריחה פעמיים במשך 24 שעות נמצא יעיל, אך שיעור ההצלחה היה נמוך מ- 100%. מספר חוקרים הראו תוצאות גרועות [21-25]. הקרוטמיטון הוא נטול ריח, אינו שמנוני או מלכלך ואינו מגרה את העור ויש לו אפקט נוגד עקצוץ ובהתאם נחשב לטיפול טוב לעקצוץ המתמיד לאחר הטיפול בגרדת. התכשיר מומלץ לטיפול בילדים [26], אך נראה שמחייב מריחה מתמשכת. בישראל הוראות השימוש לתכשיר "סקביצין" (Scabicin Lotion (10% crotamiton) (Fischer Pharmaceuticals, Israel) הן למרוח פעם אחת למשך 24 שעות ואח"כ למרוח שוב ל- 48 שעות, ולהתרחץ רק לאחר השלמת תקופת המריחה החוזרת. הוראות המריחה של התכשיר "יורקס" (Eurax lotion or cream (10% crotamiton) (Novartis, Switzerland) הן למרוח פעם ביום, בעדיפות לשעות הערב, למשך 3-5 ימים רצופים. ניתן להתרחץ בין המריחות ובסיום הטיפול. ב. גפרית (Sulfur) ע"פ הספרות משחה המכילה 5-10% גפרית היא טיפול יעיל ובטוח לגרדת הן למבוגרים והן לילדים ונחשבת לקו טיפול ראשון בתינוקות החולים בגרדת בארה"ב [1,20]. אחד מקוטלי קרציון הגרדת בישראל הוא "דואו-סקביל" (Duo-Scabil (Agis, Israel)) ובו שילוב של 10% קרוטמיטון ו- 8% גפרית. למיטב ידיעתנו לא פורסמו כל נתונים אודות היעילות הקלינית של הצירוף הזה. יש למרוח את הקרם פעם ביום ל- 3-5 ימים. לאחר 48 שעות מהמריחה האחרונה יש לרחוץ את כל הגוף באמבטיה חמה. גירוי מקומי, פריחה וגרד נצפו לעיתים נדירות. ג. בנזיל בנזואט (Benzyl benzoate) בנזיל בנזואט הוא טיפול יחסית ותיק לגרדת. מקובל לחשוב שאמולסיה מימית של 10-25% של בנזיל בנזואט מספקת תוצאות שניתן לסמוך עליהן. יש למרוח את האמולסיה לאחר רחצה ולהשאיר אותה על העור למשך 5-10 דקות להתייבש לפני שמתלבשים חזרה. התכשיר עלול לגרום לגירוי העור באופן כללי ובמיוחד לגירוי בעור כיס האשכים ויש להמנע מלמרוח אותו על כל שטח עור סדוק או פגוע. התכשיר הוא גם גורם גירוי ללחמיות ויש לכן להתשמש בו בזהירות רבה בתינוקות ובילדים קטנים [1]. מומלץ על נקיטת זהירות בשימוש בתכשיר בילדות מוקדמת וכן במשך ההריון ובתקופת ההנקה בשל חשש מהרעלה על רקע ספיגה סיסטמית של Benzyl alcohol (מטבוליט של בנזיל בנזואט) [26]. מבחנים השוואתיים הראו שהתכשיר מעט פחות יעיל משאר הטיפולים המקומיים לגרדת. בישראל, ההוראות לשימוש בתכשיר "סקביאקס" (Scabiex (25% benzyl benzoate emulsion) (Rekah, Israel) הן כדלהלן: יש למרוח את התכשיר על כל שטח הגוף לאחר אמבטיה חמה של 10 דקות. יש לחזור על הטיפול פעמיים עם מרווח של 12 שעות. 8-10 שעות לאחר המריחה האחרונה יש להתרחץ. בנזיל בנזואט הוא חומר מגרה של העיניים והריריות ובמקרים מסויימים גם של העור. נצפו תגובות רגישות יתר לתכשיר. ד. גמא בנזן הקסכלוריד (לינדן) (Gamma benzene hexachloride (Lindane) ניסויים קליניים מוקדמים הראו ש- 3 מריחות של לינדן הצליחו ב- 100% מהמקרים [27,28]. מחקרים מאוחרים יותר הראו ששיעור הריפוי היה רק 85% [7,29]. דווח על 11 מקרים של אנמיה אפלסטית ושניים של לאוקמיה על רקע מגע עם לינדן [30]. Lee & Groth [31] דיווחו על 9 אירועים של אפקטים טוקסיים שנגרמו ע"י לינדן לבני אדם, שבעה מהם נגרמו לאחר מריחה טיפולית על העור, חלקם לאחר מריחה יחידה. Rasmussen [32] סקר את הספרות על לינדן והגיע למסקנה שהתועלת בו עולה על הסיכונים, בהתחשב בכך שנמכרו 30 מיליון יחידות של התרופה במהלך 5 שנים. מומלץ למרוח את התכשיר ל- 30 דקות עד 6 שעות על עור קר [33,34]. התכשיר אינו מומלץ לשימוש בתינוקות, ילדים קטנים ובמהלך הריון. אין להשתמש בו על עור מודלק, מזוהם משנית או עם סימני גרד קשים ואין לחזור על הטיפול לפני פחות מ- 8 ימים [35]. דווח גם על עמידות של קרציוני הגרדת ללינדן [8]. בישראל קרם "ביציד" (Bicide Cream (1% lindane) formulation (Fischer Pharmaceuticals, Israel) אמור להמרח פעם אחת ל- 8 שעות.
פרוגנוזה
עשרים מחקרים קליניים קטנים המערבים 2,392 בני אדם נכללו במאגר המידע של סקירות סיסטמטיות בספריית קוקריין (Cochrane Database of Systematic Reviews)[36]. פרמתרין במריחה מקומית נמצא יעיל יותר מאיברמקטין פומי וקרוטמיטון ולינדן בטיפול מקומי. במחקר אחד נמצאו פחות כשלונות בטיפול פומי באיברמקטין. פרמתרין נמצא גם יותר יעיל במניעת התמדת העקצוץ מאשר קרוטמיטון או לינדן. לא נמצא הבדל משמעותי במספר הכשלונות הטיפוליים בין קרוטמיטון, לינדן וגפרית, בנזיל בנזואט וגפרית ובנזיל בנזואט ותרכובת של פירתרינים טבעיים סינרגיסטיים, כולם בטיפול מקומי. לא נצפו תופעות לוואי חמורות. במספר מחקרים דווח על תגובות עוריות במשתתפים שנבחרו לטיפולים מקומיים. היו דיווחים בודדים על כאבי ראש, כאבי בטן, שלשול, הקאות ונפילת לחץ הדם. בסיכום הסקירה ניתן לקבוע כי פרמתרין בטיפול מקומי נראה כטיפול היעיל ביותר לגרדת ואיברמקטין הוא טיפול פומי יעיל.
ביבליוגרפיה
- Alexander, J.O’D. Arhtropods and Human Skin. Springer-Verlag, Berlin, 1984; pp. 227-292
- Mumcuoglu, K.Y. & L. Gilead. Recommendations for the treatment of scabies infestations. Isr. Med. Assoc. J. 2006; 8: 196-199. pdf file of this publication.
- Arlian, L.G. Biology, host relations, and epidemiology of Sarcoptes scabiei. Annu Rev Entomol. 1989;34:139-161.
- Scheinfeld N. Controlling scabies in institutional settings: a review of medications, treatment models and implementation. American Journal of Clinical Dermatology 2004;5(1):31–7.
- Mimouni D, Gdalevich M, Mimouni FB, Haviv J, Ashkenazi I. The epidemiologic trends of scabies among Israeli soldiers: a 28-year follow-up. International Journal of Dermatology 1998;37(8):586–587.
- Mimouni D, Ankol OE, Davidovitch N, Gdalevich M, Zangvil E, Grotto I. Seasonality trends of scabies in a young adult population: a 20-year follow-up. British Journal of Dermatology 2003;149(1):157–159
- Schultz, M.W., Gomez, M., Hansen, R.C., Mills, J., Menter, A., Rodgers, H. & Judson, A. Comparative study of 5% permethrin cream and 1% lindane lotion for the treatment of scabies. Arch Dermatol 1990; 126: 167-170.
- Purvis, R.S. & Tyring,S.K. An outbreak of lindane-resistant scabies treated successfully with permethrin 5% cream. J Am Acad Dermatol 1991; 25: 1015-1016.
- Paller,A.S. Scabies in infants and small children. Semin Dermatol 1993; 12: 3-8.
- Brown, S., Becher, J., Brady, W. Treatment of ectoparasitic infections: review of the English-language literature, 1982-1992. Clin Infect Dis. 1995; 20: 104-109.
- Usha, V. & Gopalakrishnan-Nair, T.V. A comparative study of oral ivermectin and topical permethrin cream in the treatment of scabies. J Am Acad Dermatol. 2000; 42: 236-240.
- Buffet, M. & Dupin, N. Current treatments for scabies. Fundam Clin Pharmacol. 2003; 17: 217-225.
- Lee, R.P., Dooge, D.J. & Preston, J.M. Efficacy of ivermectin against Sarcoptes scabiei in pigs. Vet Rec. 1980; 107: 503-5.
- Aziz, M.A., Diallo, S., Diop, I.M., et al. Efficacy and tolerance of ivermectin in onchocerciasis. Lancet. 1982; 2: 171–173.
- Dunne, C.L., Malone, C.J. & Whitworth, J.A. A field study of the effects of ivermectin on ectoparasites of man. Trans R Soc Trop Med Hyg. 1991; 85: 550-551.
- Fawcett, R.S. Ivermectin use in scabies. Am Fam Physician. 2003; 15: 1089-1092.
- Dourmishev, A.L., Dourmishev, L.A. &. Schwartz, R.A. Ivermectin: pharmacology and application in dermatology. Int J Dermatol. 2005; 44: 981- 988.
- Karthikeyan, K. Treatment of scabies: newer perspectives. Postgrad Med J. 2005; 81: 7-11.
- Meinking, D.L. & Taplin, D. Safety of permethrin versus lindane for the treatment of scabies. Arch Dermatol. 1996; 132: 901-905.
- Elgart, M.L. Cost-benefit analysis of ivermectin, permethrin and benzyl benzoate in the management of infantile and childhood scabies. Expert Opin Pharmacother. 2003; 4: 1521-1524.
- Burckhardt, W. & Rymarowicz, R. Erfahrungen mit dem neuen Antiscabiosum “Eurax”. Schweiz Med Wochenschr. 1946; 47: 1213-1214.
- Balfanz, U. Antipruriginosum auch bei Skabies effektiv. Artz Praxis. 1978; 30: 245-247.
- Cubela, V. & Yawalker, S.J. Clinical experience with crotamiton cream and lotion in treatment of infants with scabies. Br J Clin Pract. 1978; 32: 229-231.
- Konstantinov, D., Stanoeva, I. & Yawalkar, S.J. Crotamiton cream and lotion in treatment of infants and young children with scabies. J Int Med Res. 1979; 7: 443-448.
- Hurwitz, S. Scabies in infants and children. In: Orkin, M., Maibach, H.I. Parish, L.C. & Schwartzman, R.M. (eds). Scabies and Pediculosis. Lippincott, Philadelphia, 1977, pp. 31-38.
- Folster-Holst, R., Rufli, T. & Christophers, E. Treatment of scabies with special consideration of the approach in infancy, pregnancy and while nursing. Hautarzt. 2000; 51: 7-13.
- Wooldridge, W. The gamma isomer of hexachlorocyclohexane in treatment of scabies. J Invest Dermatol 1948; 10: 363-366.
- Cannon, A.B & McRae, M.E. 1948. Treatment of scabies; report of one hundred patients treated with hexachlorocyclohexane in vanishing cream base. JAMA 138: 557.
- Amer, M., El-Bayoumi, M. & Rizk, M.K. 1981. Treatment of scabies; preliminary report. Int. J. Dermatol. 20: 289-290.
- Hans, R. 1976. Aplastic anaemia associated with gamma benzene hexachloride. JAMA 236: 1009-1010.
- Lee, B. & Groth, P. 1977. Scabies – transcutaneous poisoning during treatment. Paediatrics 59: 643.
- Rasmussen, J.E. 1981. The problem of Lindane. J. Am. Acad. Dermatol. 5: 507-516.
- Maibach, H.I. & Orkin, M. 1977. Adverse reactions to treatment. In: Orkin, M., Maibach, H.I. Parish, L.C. & Schwartzman, R.M. (eds). Scabies and Pediculosis. Lippincott, Philadelphia, pp. 17-124.
- Pramanik, A.K. & Hansen, R.C. 1979. Transcutaneous gamma benzenhexachloride absorption and toxicity in infants and children. Arch. Dermatol. 115: 1224-1225.
- Solomon, L.M., Fahrner, L. & West, D.P. 1977. Gamma benzene hexachloride toxicity. Arch. Dermatol. 113: 353-357.
- Strong, M. & Johnstone, P.W. 2007. Interventions for treating scabies. CochraneDatabase of Systematic Reviews 2007, Issue 3. Art.No.:CD000320.
DOI: 10.1002/14651858.CD000320.pub2
כותבי הערך
המידע שבדף זה מבוסס על מידע שנכתב באתר רשת רפואה, על ידי ד"ר קוסטה י. מומצ′וגלו (המחלקה לפרזיטולוגיה, ביה"ס לרפואה של האוניברסיטה העברית) ועל ידי ד"ר ליאון גלעד (מחלקת עור ומין, המרכז הרפואי הדסה עין כרם, ירושלים)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק