בקלופן תוך-תקאלי לטיפול בספסטיות - Intrathecal baclofen therapy for spasticity
| בקלופן אינטר-תקאלי לטיפול בספסטיות | ||
|---|---|---|
| Intrathecal baclofen therapy for spasticity | ||
| ICD-10 | Chapter R 25.2 | |
| MeSH | D009128 | |
| יוצר הערך | ד"ר אורנה רחמים-כ"ץ | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – טרשת נפוצה, אירוע מוח, בקלופן
ספסטיות (Spasticity) היא תופעה נפוצה בקרב מטופלים הסובלים מנזק למערכת העצבים המרכזית. ספסטיות איננה, כשלעצמה, תופעה שלילית, ולעיתים יש לה אף השלכות חיוביות, אך במקרים רבים מדובר בהפרעה מטרידה, הגורמת נזק קשה לתפקוד היומיומי, כאב, פגיעה באיכות השינה וסיבוכים כגון היווצרות כוויצות (Contractures) ופצעי לחץ (Pressure ulcer).
ספסטיות מוגדרת כעלייה במתח השריר בעת תנועה (פעילה או סבילה), הנובעת מעירור יתר של החזר המתיחה, כחלק מתסמונת הנוירון המוטורי העליון (Upper motor neuron syndrome) [1]. נלוות לה תופעות כגון התכווצויות פתאומיות בלתי רצוניות של השרירים וכאב ספסטי.
ספסטיות עלולה להוות הפרעה קשה הפוגמת בתפקוד ובאיכות החיים וגורמת סבל רב ללוקים בה. הטיפול התוך-תקאלי (Intrathecal) ב- Baclofen הוא טיפול יעיל להפחתת ספסטיות במטופלים הסובלים מספסטיות קשה ומפושטת, אשר לא הגיבו לטיפול תרופתי פומי. המטופלים נהנים משיפור בתחומי חיים רבים ושביעות הרצון מהטיפול גבוהה. יש להיות ערים לתסמיני גמילה או מינון יתר ולחנך את המטופלים ואת הצוותים הרפואיים להכירם. הטיפול כיום כלול בסל הבריאות ולפיכך מצוי בהישג ידם של כלל המטופלים.
עקרונות הטיפול בספסטיות
הגישה הטיפולית לספסטיות מתחילה בשאלה האם יש מקום לטפל. לצד חסרונותיה, הספסטיות עשויה גם להועיל - לדוגמא, מטופלים הסובלים מחולשת גו, יכולים לשבת ישיבה זקופה ללא תמיכה בזכות הספסטיות התומכת בשריר, בניגוד למטופלים בעלי מתח שרירי נמוך, הנזקקים לתמיכות חיצוניות. בדומה לכך, מטופלים בעלי כוח שריר גבולי מבחינת יכולת הליכה (כוח שריר נמוך מ- 3/5) לעתים משמרים את ההליכה רק בזכות התמיכה המיישרת (Extension) שנותנת הספסטיות, וכאשר זו נלקחת מהם הם קורסים ואינם יכולים לשאת את גופם. 0 מאידך, הספסטיות עלולה לגרום לפגיעה קשה בהיבטים רבים של תפקוד ואיכות חיים. התפקודים היומיים (ADL ,Activities of Daily Living), כגון לבוש, רחצה והיגיינה אישית, נפגעים משמעותית על ידי הספסטיות. הספסטיות עלולה לפגוע בניידות, בין אם מדובר בהליכה או בניוד כיסא גלגלים. הליכה ספסטית אופיינית מאופיינת בהצלבת המקרבים (Adductors) ובנטייה לכיפוף הגו והברכיים. ההליכה הספסטית מסורבלת, דורשת מחיר אנרגטי גבוה, ובעלת סיכון גבוה לנפילות. מטופלים המניידים עצמם בכיסא גלגלים יתקשו בביצוע מעברים. כאשר לא ניתן להגיע לתנוחה משוחררת בעת שכיבה במיטה, או שהתקפי הספאזם מרובים, איכות השינה נפגעת וכך גם התפקוד המיני. כאב הוא לעתים רבות מרכיב מרכזי בסבלו של המטופל הספסטי. הכאב הנלווה לספסטיות נגרם כתוצאה מהמתח המוגבר המופעל על המפרקים ומהתקפי הספאזם. בטווח הארוך, הסיבוכים העיקריים הנגרמים מהספסטיות הינם היווצרות כוויצות והרס מפרקי, וכן פצעי לחץ כתוצאה מפיזור לחצים בלתי מאוזן. ברמה הרגשית, העיוותים והתנועות הבלתי רצוניות עלולים לגרום לפגיעה באסתטיקה ובדימוי העצמי.
אמצעי הטיפול בספסטיות הם רבים ומגוונים, ואף-על-פי-כן במקרים רבים הם אינם מספקים. הבסיס לטיפול הוא גופני (Physical therapy)- תחילתו בדאגה למנח נכון של המפרקים על ידי הושבה נכונה בכיסא גלגלים מותאם היטב ושימוש בסדים, המשכו במתיחות ובתרגילים לשמירה על טווח התנועה, ונלווים לו כלי-עזר רבים כגון טיפול במים (Hydrotherapy), גרייה חשמלית, מכשור מנטרל-כבידה ורובוטיקה. הנדבך הבא בטיפול, המתווסף לטיפול הגופני כאשר זה אינו מספיק, הוא טיפול תרופתי. ישנן מספר תרופות הפועלות במנגנונים שונים, הכוללים השפעה מרכזית על מערכת העצבים, כגון Baclofen או Assival (Diazepam), או השפעה היקפית ברמת השריר, כגון Dantrium (Dantrolene Sodium). טיפול מקומי בספסטיות ניתן לבצע על ידי הזרקת בוטוליניום (Botulinum), פנול (Phenol) או אלכוהול (Alcohol). השלב הבא הוא טיפול כירורגי. הניתוחים נחלקים לאלו המטפלים בספסטיות, כגון כריתת שורש עצב (Rhizotomy), ולאלו המטפלים בסיבוכיה, כגון ניתוחי הארכת גידים.
Baclofen: טיפול פומי ותוך-תקאלי
Baclofen היא תרופה ותיקה לטיפול בספסטיות. מבנה המולקולה דומה למבנה של חומצה גאמא-אמינו-בוטירית (GABA ,Gamma-Aminobutyric Acid), והיא פועלת כאגוניסטית (Agonist) שלה. עיקר פעילותה בהפחתת ספסטיות נובעת מקשירתה לקולטנים טרום-מסנפיים (Presynaptic receptors) מסוג B-GABA [2]. במצב התקין, התגובה לגירוי היקפי מווסתת על ידי עיכוב מרכזי, המתווך על ידי GABA. כאשר קיים נזק במערכת העצבים המרכזית, המסר המעכב מופרע, ולפיכך מתקבל מתח שרירי מוגבר ובלתי מווסת. השימוש בתרופה אגוניסטית של GABA אמור להוות תחליף לוויסות המעכב המרכזי החסר.
Baclofen נחשבת לתרופה בטוחה, אך תופעות הלוואי שלה נפוצות יחסית ורבים המטופלים הנאלצים לוותר על השימוש בה בשל כך. למעלה מ- 10% מהמטופלים סובלים מטשטוש, סחרחורות, הפרעות בשינה, הפרעות פסיכיאטריות דיבור מרוח ועוד.
חסרונה העיקרי של התרופה הוא חדירותה המוגבלת מאוד דרך מחסום דם-מוח (Blood–Brain Barrier). כך נוצרות שתי בעיות: יעילות נמוכה בשל ריכוז נמוך בנוזל השדרה מחד, וריבוי תופעות לוואי בשל ריכוז גבוה בדם, מאידך. זהו העיקרון העומד בבסיס הטיפול התוך-תקאלי- עקיפת מחסום דם-מוח ויצירת ריכוז גבוה בתעלת השדרה, המוביל ליעילות מרבית, ומזעור הריכוז בדם, שמצמצם מאוד את תופעות הלוואי. הטיפול התאך-תקאלי ב- Baclofen הוא טיפול תרופתי, אף שהוא מצריך הליך כירורגי. הניתוח מיועד להחדרת המכשור בלבד, אינו פוגע באף מבנה אנטומי משמעותי ולפיכך אינו גורם לשינוי בלתי הפיך. עם זאת, היות שמדובר בהליך פולשני, יקר ולא נטול סיכונים, יש לשקול היטב כל מקרה לגופו.
קהל המטרה של טיפול תוך-תקאלי ב- Baclofen
ניתן לשקול טיפול תוך-תקאלי ב- Baclofen בכל מטופל הסובל מספסטיות קשה כחלק מפגיעה במערכת העצבים המרכזית. האטיולוגיות הנפוצות הן טרשת נפוצה (Multiple sclerosis), חבלות ראש, חבלות חוט שדרה, שיתוק מוחין (Cerebral palsy) ואירוע מוחי (Stroke), אך למעשה כל מחלה במערכת העצבים המרכזית יכולה להוות התוויה לטיפול, היות שהטיפול מופנה לתסמין ולא למחלה הבסיסית. גם דיסטוניה (Dystonia) עשויה להגיב לטיפול זה, אם כי אחוזי הצלחה הטיפול נמוכים יותר עבור דיסטוניה בהשוואה לספסטיות.
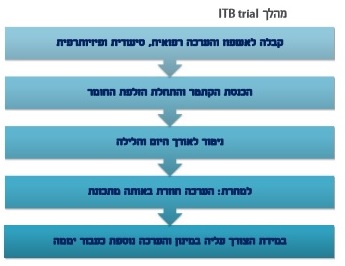
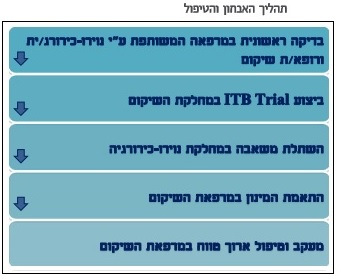
המפתח להצלחת הטיפול הוא בראש ובראשונה בחירה נכונה של המועמדים לטיפול. תהליך האבחון והטיפול כולל מספר שלבים:
- בדיקה ראשונה במרפאת שיקום/נוירוכירורגיה המציגה את האפשרות הטיפולית.
- עריכת ניסיון טיפולי תוך-תקאלי טרום-ניתוחי (Intrathecal Baclofen trial).
- השתלת המשאבה.
- כיול המינון.
- מילוי המשאבה מעת לעת ומעקב ארוך טווח.
הקריטריונים הבסיסיים בהם יש להתחשב כאשר שוקלים להפנות מטופל לטיפול זה הם:
- המטופל סובל מספסטיות בינונית עד קשה, על רקע פגיעה במערכת העצבים המרכזית (ממגוון אטיולוגיות).
- הספסטיות מפריעה באופן משמעותי לתפקוד או לאיכות החיים.
- המטופל (או המטפל העיקרי, במקרה של ילדים או של בוגרים פגועים קוגניטיבית) מעוניין בטיפול, מבין שעליו להיות מחויב לו ומסוגל לכך.
- מטרות הטיפול סבירות, ברות-השגה ומתואמות עם המטופל.
- שיטות טיפול בלתי פולשניות נוסו ולא סיפקו מענה.
הליך הטיפול תוך-תקאלי ב- Baclofen
טרם תחילת הטיפול, יש לבצע סקירה של הרקע הרפואי של המטופל, הכוללת בירור של הטיפולים בספסטיות שנוסו עד כה. יש לתשאל אודות מידת ההפרעה של הספסטיות לכל אחד מתחומי החיים ותפקודי היומיום. בנוסף, יש לערוך בדיקה נוירולוגית, ובכללה הערכה של הספסטיות על-פי סולם אשוורת' (Ashworth), וכן להעריך את התקפי הספאזם והכאב הספסטי על פי דיווח המטופל. כמו כן, יש לוודא שאין התווית-נגד כירורגית לביצוע הניתוח (כגון מבנה אנטומי חריג או קיבוע לא שגרתי).
בצידה והמטופל נמצא מתאים לטיפול, יש להסביר לו אודות אופי הטיפול, אופן ביצוע הבדיקה המקדימה לטיפול, מהלך הניתוח והסיבוכים האפשריים כתוצאה מהניתוח ומהטיפול עצמו.
יש להפנות מטופל שנמצא מתאים בסקירה הראשונית לניסיון טיפולי תוך-תקאלי ב- Baclofen. הניסיון מבוצע לרוב באשפוז מלא שנמשך כיומיים-שלושה. קיימות שתי שיטות לביצוע הניסיון:
- הזרקה חד פעמית או הזרקות חוזרות של Baclofen לנוזל השדרה.
- מתן Baclofen בזילוף מתמשך לתעלת השדרה על ידי קטטר ספינלי (Spinal catheter) המחובר למשאבה חיצונית.
ככלל, השיטה הראשונה מתאימה יותר למטופלים אשר דרגת התפקוד שלהם נמוכה וההוויה לטיפול בהם איננה שיפור התפקוד אלא שיפור איכות החיים (הקלה בכאב ובהתקפי הספאזם, הקלת הטיפול הסיעודי, מניעת סיבוכים). למטופלים אשר דרגת התפקוד שלהם גבוהה, מתאימה יותר השיטה השנייה, אשר מאפשרת לבחון את התפקוד תחת השפעת החומר, להעריך את מידת השיפור ולוודא שתפקודים חיוניים אינם נפגעים מהפחתת הספסטיות. עם זאת, ניתן ברוב המקרים להשיג את רוב היעדים בכל אחת מהשיטות וכל מרכז רפואי פועל על פי פרוטוקול מעט שונה.
בקבלה לאשפוז, יש לבצע הערכה מקיפה רפואית-תפקודית של המטופל על ידי צוות רב-תחומי: רפואה, סיעוד ופיזיותרפיה. באמצעות מדדים גופניים ושאלונים תפקודיים, יש לפעול להשגת תמונה רחבה ומדויקת ככל האפשר לגבי השפעת הספסטיות על כלל מרכיבי התפקוד ואיכות החיים.
לאחר מכן יש לערוך את הניסיון הטיפולי של מתן Baclofen תוך-תקאלי. הערכה חוזרת מבוצעת כאשר החומר מגיע לשיא פעולתו, במקרה של זריקת בולוס (Bolus), או כאשר הוא מגיע למצב יציב (Steady state), במקרה של משאבה חיצונית. הערכה זו נעשית בדיוק באותה מתכונת בה נעשתה ההערכה הראשונית ועל-ידי כך מאפשרת לצוות ולמטופל לקבל שיקוף אמיתי של יעילות הטיפול, ומהווה בסיס אמין ליצירת תיאום ציפיות עם המטופל. אם לא חל שינוי מספק, ניתן לתת זריקת בולוס חוזרת במינון גבוה יותר או לבצע כיול של קצב הזילוף במשאבה החיצונית, ולחזור שוב על ההערכה למחרת בבוקר.
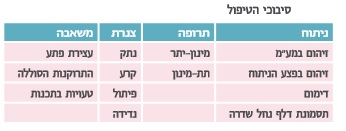
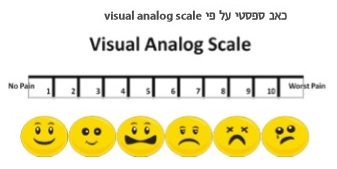
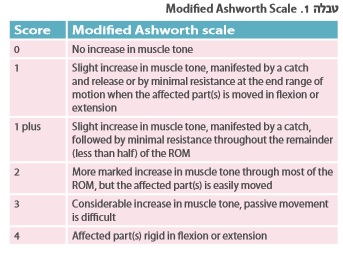
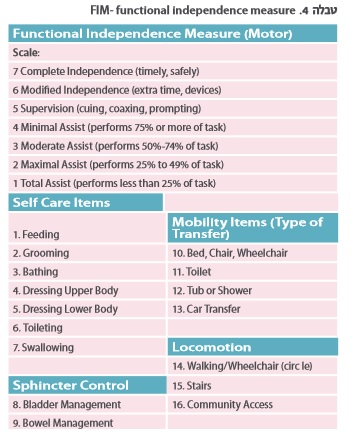
את הניסיון הטיפולי יש לבצע תוך שימוש בסולמות ובמבחנים שגרתיים ומתוקפים, על מנת לקבל תמונת מצב כמה שיותר אובייקטיבית. סולם אשוורת' הוא הנפוץ ביותר למדידת ספסטיות. הערכת התקפי הספאזם נעשית על-פי סולם תדירות הספאזם על שם פן (PSFS ,Penn Spasm Frequency Scale), והערכה של הכאב הספסטי נקבעת על פי מדד חזותי אנלוגי (VAS ,Visual Analog Scale). הערכת היכולת התפקודית נעשית על-ידי סולם העצמאות התפקודית (FIM ,Functional Independence Measure) ועל ידי שאלון יעודי לספסטיות כגון פגיעת עמוד שדרה- כלי להערכת הפסטיות (SET-SCI ,Spasticity Evaluation Tool - Spinal Cord Injury) או מדד הפעילות התעסוקתית הקנדי (COMP ,Canadian Occupational Performance Measure).
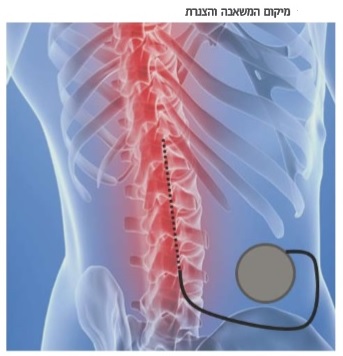
למעלה מ- 90% מהמטופלים שעוברים ניסיון טיפולי נמצאים מתאימים ומופנים להשתלת המשאבה. בניתוח מבצעים חתך בדופן הבטן ומייצרים כיס אליו תוכנס המשאבה ותקובע. הקטטר מועבר תת-עורית מהבטן לגב, ומוחדר לתעלת השדרה לרוב באזור המותני (Lumbar). משם מושחל הקטטר בתוך התעלה עד לגובה הרצוי, כאשר קיים ויכוח בספרות לגבי גובה זה, אך רבים ממליצים במטופלים עם מעורבות של פלג הגוף העליון לנסות להביא את קצה הקטטר על לגובה הצוואר.
כשבוע לאחר הניתוח יש לזמן את המטופל למרפאת השיקום, לצורך כיול המינון. הכיול נעשה על ידי תכנות המשאבה בעזרת שלט חיצוני, ללא כל הליך פולשני. לרוב נדרשת תקופת-מה של כיול המינון עד להשגת ההשפעה המיטבית. המינון הדרוש שונה מאוד ממטופל למטופל, והטווח נע בין 25 מיקרו-גרם ליממה בלבד ועד ל- 1,500 מיקרו-גרם ליממה. גם המינון המירבי מהווה פחות מ- 2% מהמינון המקובל במתן Baclofen פומי. מכאן ואילך יש לבצע מעקב מרפאתי ארוך טווח אחר המטופל, כאשר עליו להגיע בערך אחת לחודשיים לצורך מילוי מחדש של המשאבה.
יעילות הטיפול
הטיפולי התוך-תקאלי ב- Baclofen בוצע לראשונה בשנת 1984 על ידי פן [3]. מאז נערכו עשרות מחקרים שבדקו את יעילותו ורובם ככולם העידו על יעילות גבוהה. בשנת 2005 נערך ניתוח מבוסס ראיות (Evidence based analysis) שבחן את יעילות הטיפול וסיבוכיו. מסקנותיו העיקריות היו:
- הטיפול יעיל בהפחתת ספסטיות בטווח קצר- דרגת ראיות (Level of evidence) 2.
- הטיפול יעיל בהפחתת ספסטיות בטווח הארוך- דרגת ראיות 3.
- הטיפול מביא לשיפור בתפקוד- ראיות איכותניות בדרגה 4 [4].
הסיבה לכך שעל אף ריבוי מאמרים המעידים על יעילות גבוהה לא התקבלה דרגת הראיות הגבוהה ביותר היא גודל מדגם נמוך ברוב המחקרים, ותקופת מעקב קצרה מדי. בתחום התפקודי הקושי גדול אף יותר, היות שאין אחידות בבחירת המדדים התפקודיים וסולמות ההערכה, ורבים מהמחקרים השתמשו בהערכות סובייקטיביות (Subjective) בלבד.
מאז ניתוח נתונים זה בוצעו מספר מחקרים בעלי מדגם גדול יותר שהעידו גם הם על יעילות גבוהה. מחקרם של גילאום (Guillaume) וחבריו העריך 129 מטופלים הסובלים מספסטיות ומטופלים ב- Baclofen תוך-תקאלי ומצא שיפור מובהק הן במדדי הלקות PSFS, VAS ומדד אשוורת' המשודרג (MAS ,Modified Ashworth Scale), והן במדדי התפקוד FIM ו- COMP [5].
מחקרם של סדיק (Sadiq) וואנג (Wang) התמקד במטופלים הולכים והראה שעל-אף החשש מפני הרעה בהליכה, גם באוכלוסייה זו היו תוצאות חיוביות. כל 36 המטופלים שנכללו במחקר נהנו מהפחתה בספסטיות, ולמעט שלושה חולים בהם חלה החמרה במחלה הבסיסית, כולם גם שימרו את יכולת ההליכה [6]. עדיין יש צורך במחקרים נרחבים יותר שיבוצעו בעזרת סולמות הערכה מתאימים ומתוקפים.
בשנת 2010 פורסם מאמר-הסכמה בנושא הטיפול ב- Baclofen תוך-תקאלי בילדים מטעם האיגוד האירופאי לנוירולוגית ילדים. הפורום מסכם כי הטיפול יכול להביא תועלת לילדים אשר הספסטיות שלהם אינה מקבלת מענה מספק מאמצעים לא פולשניים. המחקרים שנעשו בנושא שונים האחד מהאחר ובעלי מדגמים קטנים אף יותר מאשר באוכלוסיית המבוגרים ולכן גם כאן דרגת הראיות היא 3-2 לכל היותר [7].
סיבוכים
את הסיבוכים נהוג לחלק על¬פי מקורם: המשאבה, הצנרת, הניתוח או התרופה.
הפסקה פתאומית של פעילות המשאבה הינה נדירה ביותר, ובסוג המשאבות המשמש כיום כמעט שלא דווחה. הפסקת פעילותה כתוצאה מסיום חיי המשאבה ניתנת למניעה על ידי תכנון מוקדם של החלפת הסוללה בהתקרב המועד (משך חיי הסוללה כשבע שנים). טיפול שוטף במטופלים אלו על ידי צוות יעודי שהוכשר לכך יצמצם מצבים של טעויות בתכנות.
הסיבוכים הנפוצים ביותר הם אלו הקשורים בקטטר. נתק, קרע, פיתול, חסימה או נדידה של הקטטר יגרמו לכך שהחומר לא יגיע לייעודו, והביטוי יהיה תסמונת גמילה (Withdrawal syndrome). סיבוכים נפוצים של הניתוח הם זיהומים, דימומים ודליפת נוזל שדרה. זיהום בפצע הניתוח יטופל בטיפול אנטיביוטי מערכתי ובטיפול מקומי. זיהום במערכת העצבים המרכזית יצריך אנטיביוטיקה דרך הוריד, וברוב המקרים הוצאה של כל המכשור. דימומים הם נדירים ביותר בשימוש בשיטה ניתוחית מתאימה. דליפת נוזל שדרה לרוב תחלוף תחת טיפול שמרני, אך במקרים קיצוניים ניתן לטפל באמצעות "טלאי דם" (Blood patch). סיבוכי התרופה הם מינון יתר ותת-מינון.
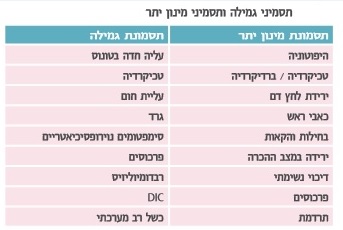
הסכנות החמורות ביותר בטיפול תוך-תקאלי ב- Baclofen הן תסמונת גמילה מחד או הרעלה מאידך.
גמילה תתבטא בראש ובראשונה בעליה חדה במתח השרירי. אליה יכולים להתלוות אוץ לב (Tachycardia), עליית חום, גרד, תסמינים נוירו-פסיכיאטריים ופרכוסים. אם עליית המתח השרירי הפתאומית חמורה מאוד היא עלולה להוביל להרס שריר, וכך המצב עלול להידרדר לתמס שריר (Rhabdomyolysis), התפתחות קרישה תוך-כלית מפושטת (DIC ,Disseminated Intravascular Coagulation), כשל רב מערכתי ומוות. הטיפול הוא טיפול תומך, ויש לחדש בהקדם האפשרי את מתן ה- Baclofen. יש לזמן מומחה לטיפול אשר יברר את הגורם למצב, ממקרה פשוט של החמצת מועד המילוי והתרוקנות המשאבה ועד לכשלים שונים בצנרת או במשאבה. אם ברור שהמערכת אינה מתפקדת, המומחה ישקול מתן תוך-תקאלי בדרך חלופית, על ידי הזרקה או משאבה חיצונית. ניתן לשקול שימוש בבנזודיאזפינים (Benzodiazepines) במתן תוך ורידי או Propofol, אם כי יעילותם של אלו טרם הוכחה דיה.
הביטוי הראשון להרעלה יהיה ירידה ניכרת במתח השרירי. בהמשך יופיעו אוץ לב/אוט לב (Bradycardia), ירידת לחץ דם, כאבי ראש, בחילות והקאות, ירידה במצב ההכרה, ובמקרים קיצוניים- דיכוי נשימתי, פרכוסים ותרדמת. גם במקרה זה הטיפול העיקרי הוא טיפול תומך. יש לזמן בדחיפות מומחה על מנת שיבצע הפסקה זמנית של פעילות המשאבה. במקרים קשים ניתן לשאוב כמות מוגבלת של נוזל שדרה על מנת לדלל את ריכוז התרופה. עם התקדמות הטיפול יש להיות ערים להופעת תסמיני גמילה [8].
אלו מצבים בעלי פוטנציאל מסכן חיים, אך היות שהם מתפתחים באופן הדרגתי ניתן לטפל בהם בצורה מוצלחת, בתנאי שיזוהו מבעוד מועד. מסיבה זו יש חשיבות עליונה להדריך את המטופלים ואת קרוביהם לגבי הסימנים המוקדמים בתסמונות אלו ולגבי חשיבות הנושא. כל מטופל מצויד בכרטיס משאבה ובפרטי המילוי האחרונים, אותם הוא נושא בקביעות בארנקו. כמו כן, יש ללמד את הצוותים בחדרי המיון וברפואה הראשונית לחשוד בתסמונות אלו ולזהות אותם. הרופאים המומחים הייעודיים לטיפול זה צריכים להיות זמינים בכל עת לצורך מתן מענה למצבים אלו.
מחקר שפורסם לאחרונה בדק את שכיחות הסיבוכים בקרב 130 מושתלי משאבה, נפגעי חוט שדרה או חולי טרשת נפוצה. משך השימוש במשאבה היה בממוצע כחמש שנים. שכיחות הסיבוכים הייתה כאחוז אחד, כלומר סיבוך אחד לכל 7.7 שנות-משאבה. מרבית הסיבוכים, כ- 72%, היו סיבוכים הקשורים לקטטר [9].
סיבוכי הטיפול ב- Baclofen תוך-תקאלי שכיחים יחסית, אך המצבים המסוכנים נדירים וניתן למונעם. אפשר לצמצם את הסיבוכים על ידי הקפדה על הכללים הבאים:
- שימוש בשיטה ניתוחית מיטבית, עם דגש מיוחד על סטריליות.
- הקפדה על מועדי המילוי, וביצוע המילוי על ידי איש צוות המיומן בכך.
- חינוך המטופל וקרוביו לגבי הסימנים לתסמונת גמילה ולתסמונת מינון יתר.
- הדרכת מערך החירום והרופאים הראשוניים להכרות עם הטיפול ועם סיבוכיו.
- זמינות הצוות הייעודי לטיפול זה.
שביעות רצון
מחקרם של קראץ׳ (Krach) וחבריו בדק את שביעות הרצון של 100 מטופלים ומלוויהם מהטיפול. בוצע תשאול טלפוני בחלוף שנה עד ארבע שנים מתחילת הטיפול. נסקרו 35 מדדים מתחומים שונים: תנועה, תפקודי יומיום, רגשות, נוחות פיזית ופעילויות פנאי וחברה. בכמחצית מהמדדים (18/35) אחוז גבוה מהמטופלים (40-74%) דיווחו על שיפור. אלו כללו בין היתר, הליכה, מעברים, לבוש, שימוש בגפיים עליונות, היגיינה, כאב ועוד. בעשרה מדדים נוספים דיווחו על שיפור 20-39% מהמטופלים, ביניהם מובנות דיבור, השתתפות בפעילויות חברתיות ועוד. בכל המדדים הללו רק אחוזים בודדים דיווחו על הרעה. בשבעה מדדים בלבד נמצא כי אחוז המדווחים על הרעה מתקרב או אף עולה על אחוז המדווחים על שיפור. העיקריים שבהם היו ריור, שליטת ראש וגו ושליטה בסוגרים. כאשר נשאלו הנבדקים האם כעת, במבט לאחור, היו בוחרים בטיפול זה, 82% הגיבו בחיוב ורק 12% בשלילה [10].
עדות עקיפה אך מרשימה לשביעות הרצון הגבוהה מהטיפול היא שבמאמרים השונים בהם מתוארים סיבוכים קשים, כגון זיהום במערכת העצבים המרכזית שחייב הוצאה של המשאבה והצנרת, מצב הכרוך בסבל רב, רובם המכריע של המטופלים העדיפו בחלוף הסיבוך להינתח מחדש להשתלת משאבה על מנת לשוב ולקבל את הטיפול.
שכיחות הטיפול וזמינותו
הטיפול התוך-תקאלי ב- Baclofen התרחב מאוד בעשורים האחרונים, ועם זאת, ביחס להיקף התופעה של ספסטיות קשה, השימוש בו עדיין מוגבל.
שני מאמרים שפורסמו לאחרונה ניסו להבין את הסיבות לכך. מאמרם של ארוין (Erwin) וחבריו מציין כי רק חלק קטן מחולי טרשת נפוצה הסובלים מספסטיות קשה מטופלים על ידי משאבת Baclofen. הסיבות המוצעות הן נטייה של הרופאים המטפלים להתרכז בטיפול במחלה הבסיסית ולהזניח את הטיפול התסמיני, היעדר הבנה מספקת של ההשלכות התפקודיות הקשות של הספסטיות, וחשש מופרז מפני תופעות הלוואי של הטיפול ועלותו [11].
מאמרם של דבורק (Dvorak) וחבריו מעלה את אותה שאלה לגבי נפגעי אירוע מוחי. נמצא כי רק אחוז אחד מהסובלים מספסטיות קשה בעקבות אירוע מוחי מטופלים ב- Baclofen תוך-תקאלי. המאמר מייחס זאת בעיקר לחשש מפני סיבוכי הטיפול ועלותו הגבוהה. כמו כן מציינים החוקרים שני חששות ייחודיים לאוכלוסיה זו: הראשון הוא שהטיפול אינו יעיל מספיק בגפיים העליונות לעומת התחתונות, והשני הוא שהצד הבריא עלול להיחלש בהשפעת החומר. במתן תוך-תקאלי של Baclofen מתקבל מפל ריכוזים בחוט השדרה של כ- 4:1 לטובת האזור המותני ביחס לאזור הצווארי העליון, ומכאן הבסיס לצפייה ליעילות מופחתת בגפיים העליונות. עם זאת, בפועל, מחקרים שונים הראו הפחתה בסולם MAS של למעלה מנקודה גם בגפיים העליונות. יש הטוענים שמיקום קצה הקטטר בגובה צווארי יכול לשפר את ההשפעה על הגפיים העליונות. לגבי החלשת השרירים בצד הלא-פגוע, לא נמצאה פגיעה כזו ברמה הקלינית בבדיקת כוח שרירים על ידי איש צוות ואף לא בדיווח הסובייקטיבי של המטופלים [12].
גם בארץ קיימת בעיה דומה, אך מתחיל להסתמן שינוי בנושא. המעכבים העיקריים הם מודעות נמוכה לטיפול בקרב רופאים ומטופלים, חשש מפני סיבוכים וחשש מפני עלות גבוהה. בשנת 2009 הוכלל הטיפול התוך-תקאלי ב- Baclofen לראשונה במסגרת סל הבריאות. בשנים שלאחר מכן הורחבו בהדרגה ההתוויות, וכיום ישנה הגדרה רחבה הכוללת את רוב ההתוויות הרלוונטיות (טרשת נפוצה, שיתוק מוחין, פגיעות חוט שדרה ופגיעות מוחיות מסוימות) [13]. הודות לכך יכולים כיום מטופלים ישראלים ליהנות מטיפול זה כחלק מהביטוח הרפואי הבסיסי.
המודעות לטיפול זה מתחילה לעלות ובשנים האחרונות מספר המטופלים הזוכים לה גדל משמעותית. בשנה האחרונה אף החל לפעול פורום של בעלי עניין בתחום זה, ממגוון התמחויות רפואיות. אחת המטרות של הפורום היא להכיר לצוותים הרפואיים ולמטופלים את הטיפול ולסייע להם להבין את כל הכרוך בו.
בדיקות להערכת תסמינים ותפקוד
ביבליוגרפיה
- ↑ Lance JW, neurology, 1980; 12, 1303
- ↑ Brennan PM, Whittle IR, British journal of neurosurgery, 2008; 22, 508
- ↑ Penn RD and Kroin JS, Lancet, 1984; 12,1078
- ↑ Health Quality Ontario, Ontario Health Technology Assessment Series, 2005; 5,1
- ↑ Guillaume D, Van Havenbergh A, VloeberghsM et al., Archives of Physical Medi¬cine and Rehabilitation, 2005; 86,2165
- ↑ Sadiq SA, Wang GC, Journal of Neurology, 2006; 253,563
- ↑ Dan B et al, European journal of paediatric neurology, 1 4, 2010; 14,19
- ↑ Watve SV, Sivan M, Raza WA et al., Spinal Cord, 2012; 50,107
- ↑ Draulans N et al, Clinical Rehabilitation, 2013; Jul 15, 1
- ↑ Krach LE, Nettleton A, Klempka,B, Pediatric Rehabilitation, 2006; 9,210
- ↑ Erwin A, et al, Multiple Sclerosis Journal, 2011; 17,623
- ↑ Dvorak EM, Ketchum NC, McGuire JR, Topics in Stroke Rehabilitation, 2011; 18,195
- ↑ מנהל רפואה, חוזר מס' 2011/6, יט' שבט תשע"א, 23 בינואר 2011
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אורנה רחמים-כ"ץ, המחלקה לשיקום נוירולוגי, המרכז הרפואי ע"ש שיבא, תל השומר


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק