המדריך לטיפול בסוכרת - סוכרת בגיל הילדות וההתבגרות - Diabetes in childhood and adolescence
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר יהודית ניר, פרופסור מריאנה רחמיאל | |
| שם הפרק | סוכרת בגיל הילדות וההתבגרות | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
סוכרת בילדות ובהתבגרות מתבטאת בצורות שונות, מתמונה אסימפטומטית של סוכר גבוה בבדיקה שגרתית ועד תמונה סוערת ומהירה מסכנת חיים. הסיבה השכיחה ביותר בגיל זה לסוכרת היא סוכרת מסוג 1, שהיא המחלה האנדוקרינית הנפוצה ביותר בילדות. צורה זו נגרמת על ידי תהליך אוטואימוני בעיקרו ומאופיינת בהרס של תאי בטא בלבלב, התאים האחראיים על ייצור אינסולין. בפרטים עם רגישות גנטית מתפתח תהליך דלקתי עצמי כנגד תאי הבטא, בעקבות חשיפה למעורר סביבתי שגורם לשיבוש הבקרה של מערכת החיסון[1]. בעקבות תהליך זה מתפתחת סוכרת מסוג 1, תלויית אינסולין. אומנם, כ-90-85 אחוזים ממקרי הסוכרת בילדות הם על רקע סוכרת מסוג 1, אבל 10–15 אחוזים הם עדיין על רקע אטיולוגיה אחרת שיש לשלול: סוכרת מסוג 2 באלו עם עודף משקל, MODY (Maturity-Onset Diabetes of the Young) לסוגיו השונים, בעיקר כאשר יש סיפור משפחתי, וידוע שמדובר במחלה שאינה מאובחנת מספיק, סוכרת על רקע תרופות כגון Olanzapine ,Risperdal סטרואידים, כביטוי לתחלואה אנדוקרינית אחרת כגון קושינג, או כחלק מתסמונות גנטיות כגון תסמונת טרנר או דאון. קבוצה ייחודית היא הסוכרת הנאונטלית המתבטאת ב-6 החודשים הראשונים לחיים והיא סוכרת מונוגנית, המלווה לעיתים גם בתמונה נוירולוגית התפתחותית מורכבת (DEND=Developmental Delay, Epilepsy ,Diabetes Mellitus). המייחד אותה הוא שהיא ניתנת לטיפול ואיזון על ידי מינונים גבוהים של Sulfonylurea, עד 2.4 מיליגרם לקילוגרם ליממה, ללא אירועי היפוגליקמיה משמעותיים.
אפידימיולוגיה של סוכרת בילדות
לפי הרשמים הבינלאומיים, MODY מהווה 1–6 אחוזים ממקרי הסוכרת בילדות וככל הנראה נמצאת בתת-אבחנה. סוכרת מסוג 2 נמצאת בעלייה באוכלוסיית המתבגרים על רקע של השמנה.
סוכרת מסוג 1 מתייצגת בכל גיל, מעבר לחצי שנה הראשונה לחיים. שיא ההתייצגות הוא בגילאי 5–7 שנים ובסמוך לגיל ההתבגרות, ומעט יותר שכיחה בזכרים[2]. הגיל הממוצע באבחון בישראל הוא 10.2 שנים. היארעות המחלה משתנה בהתאם לעונות השנה וחודש הלידה. מרבית המקרים החדשים מאובחנים בחודשי הסתיו והחורף ולידה בחודשי האביב נמצאת באסוציאציה עם סוכרת מסוג 1[3][4].
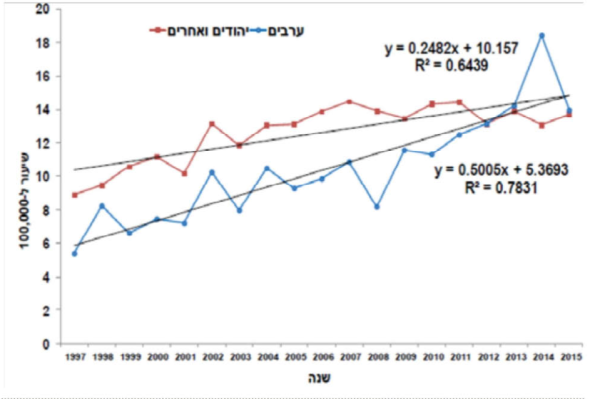
קיימת שונות גדולה בהיארעות סוכרת מסוג 1 בין מדינות שונות. שיעורי ההיארעות הגבוהים ביותר מצויים בפינלנד (מעל 60 מקרים ל-100,000 איש בשנה) ובסרדיניה (כ-40 מקרים ל-100,000 איש בשנה). לעומת זאת בסין, הודו וונצואלה שיעורי ההיארעות הנמוכים ביותר, כ-0.1 מקרים ל-100,000 איש בשנה. בעשורים האחרונים חלה עלייה בשיעור היארעות סוכרת בכל העולם, וגם בישראל. משנת 1997 ועד 2015 נצפתה עלייה בשיעורי ההיארעות של סוכרת מסוג 1 מ-8.0 מקרים ל-100,000 ל-13.8 מקרים ל-100,000[4][5] כמודגם באיור 1.
המנגנון העומד מאחורי השונות הגאוגרפית והעלייה בשיעורי ההיארעות של סוכרת מסוג 1 איננו ידוע, אך הוא יוחס ברובו להשפעות סביבתיות, בהן: תזונת פעוטות ומתבגרים, חסר ויטמין D, שונות בפולימורפיזם הרצפטורים של ויטמין D וחשיפה לווירוסים. גובר העניין בהשפעת המיקרוביום במעי על היארעות סוכרת מסוג 1. תאי המערכת ההמטופואטית נמצאים בגבול בין המעי למיקרוביום וייתכן שהאינטראקציה ביניהם קשורה לתחלואה אוטואימונית[6] ותואר ששונות ירודה של זני מיקרוביום קשורה להתפתחות סוכרת מסוג 1[7].
פתופיזיולוגיה של סוכרת מסוג 1
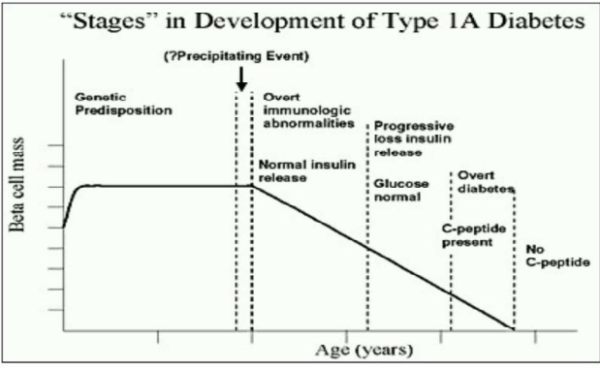
ב-1986 הוצע מודל על ידי Eisenbarth[8] שלפיו, כל אדם נולד עם דרגה מסוימת של סיכון גנטי לחלות בסוכרת מסוג 1. בעקבות אירוע המהווה מעורר זר של מערכת החיסון, מתפתח תהליך אוטואימוני אבנורמלי המלווה באובדן של תאי בטא עם ירידה בהפרשת אינסולין בעת גירוי של אכילה בתחילה ובהמשך גם בצום. כאשר נותרים בין 35-10 אחוזים בלבד מתאי הבטא המתפקדים מופיעה סוכרת גלויה. למרות ההנחה שנדרש הרס של 90–95 אחוזים מתאי הבטא על מנת שתופיע סוכרת סימפטומטית, אבחנה של סוכרת מסוג 1 יכולה להתרחש כאשר כשני שלישים מאיי הלבלב נטולי אינסולין. על פי המודל הירידה במסת תאי בטא היא ליניארית, אך נהוגה התפיסה שישנן התלקחויות ורמיסיות בתהליך, וכן שתיתכן שארית של תאי בטא גם לאחר מחלה מרובת שנים (כמתואר באיור 2). עם הצטברות הידע לאורך השנים נעשו התאמות נוספות במודל, למשל האפשרות שהשפעה סביבתית חלה כבר בשלב העוברי ונמשכת לאורך החודשים או השנים הראשונות לחיים, ולא מתבטאת עד שאין מעורר נוסף[2].
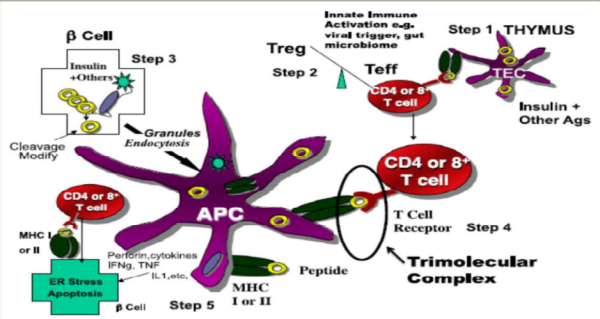
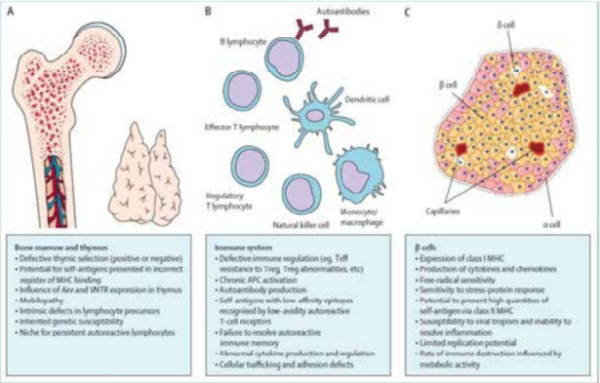
התאוריה הרווחת היא שסוכרת מסוג 1 נגרמת על ידי הרס אוטואימוני סלקטיבי של תאי בטא (ללא פגיעה בתאי דלתא או אלפא באיי לנגרהאנס) מבוססת על נוכחות של תסנין דלקתי כרוני באיי הלבלב בעת הופעת סוכרת סימפטומטית, במקרים בהם היו דגימות לבלב, ובמודלים של בעלי חיים. בעבודות מאוחרות יותר תואר, שבנוסף לתהליך הדלקתי, קיימת גם הפרעה במנגנון ההרס והייצור העצמוניים של תאי בטא[9]. מנתונים שנאספו, קיימות עדויות ששילוב של הפרעות פונקציונליות במח העצם, תימוס, מערכת החיסון ותאי הבטא הם שתורמים יחד לפתופיזיולוגיה המורכבת של סוכרת מסוג 1 (כמתואר באיור 3).
עבודות אחרונות מחזקות את ההנחה שפרו-אינסולין הוא אנטיגן עצמי מרכזי במחלה, מה שיכול להסביר חלקית את ההרס הסלקטיבי של תאי בטא[10]. ככל הנראה מדובר בתהליך דלקתי בשילוב עם אופופטוזיס מוגבר ורגנרציה מופחתת. נאספו עדויות שבעת האבחנה וכן בתקופה שלפני התפרצות סוכרת סימפטומטית, הלבלב קטן יותר בהשוואה לבריאים מותאמים בגיל וב-BMI (Body Mass Index). מאפיין זה, מעיד שוב על מגוון מנגנונים שמעורבים בפתוגנזה של סוכרת והרס תאי בטא (כמתואר באיור 3).
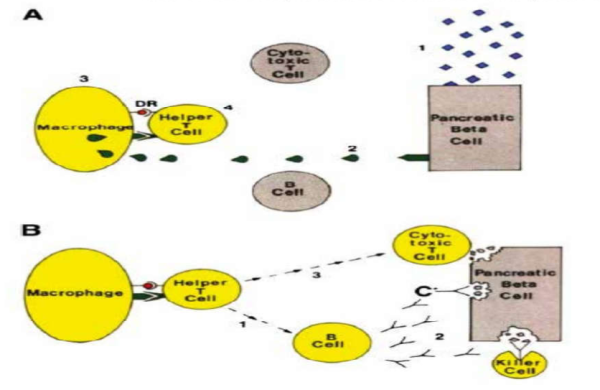
מבחינת מעורבות מערכת החיסון, תאי T מסוג +CD8 הם הנפוצים ביותר בתהליך ואחריהם בשכיחות הולכת ויורדת, מאקרופגים (+CD68), תאי +T CD4, לימפוציטים CD20+) B) ולבסוף תאי פלסמה (+CD138) ותאי +FOXP3 (תאי T רגולטוריים) (כמתואר באיור 4).
לאחר תחילת התהליך הדלקתי בתאי הבטא, משתחררים אל מחזור הדם חלבונים פנימיים, ונגדם נוצרים נוגדנים. נוגדנים אלו ניתן למדוד בדם המטופל וכך להוכיח את המנגנון האוטואימוני.
גנטיקה
סוכרת מסוג 1 היא מחלה פוליגנית, זוהו יותר מ-60 לוקוסים שמשפיעים על הסיכוי לחלות. האזור המקדד ל-HLA (Human Leukocyte Antigen) הנמצא על כרומוזום 6, אחראי על מחצית מהנטייה הגנטית לחלות בסוכרת מסוג 1. מבין סוגי ה-HLA השונים, ל-HLA class II האסוציאציה החזקה ביותר עם מחלת הסוכרת[11]. קיים סיכון מוגבר לחלות בסוכרת מסוג 1 כאשר יש קרוב משפחה בדרגה ראשונה עם סוכרת. קיים סיכון של 3 אחוזים כאשר לאם יש סוכרת, סיכון של 5 אחוזים כאשר לאב יש סוכרת וסיכון של 8 אחוזים כאשר לאחד האחים יש סוכרת. מהרשם הישראלי נמצא כי ל-10 אחוזים מהילדים שאובחנו עם סוכרת מסוג 1 היה סיפור משפחתי מדרגה ראשונה. הגנטיקה של סוכרת מסוג 2 ו-MODY מתוארת בפרקים אחרים. סוכרת נאונטאלית מתבטאת לפני גיל 6 חודשים ובמעל 60 אחוזים מהמקרים ניתן לבצע אבחנה גנטית, כאשר המוטציות השכיחות ביותר נמצאות על הגן KCNJII המקודד לתת יחידה Kir6.2 שבתעלת האשלגן של תא בטא.
אבחנה
אבחנה של סוכרת בילדים ומתבגרים, כמו גם במבוגרים, מתבססת על מדידות של רמות גלוקוז בדם ונוכחות תסמינים קליניים.
על פי המלצות ה-2021 ADA[12] (American Diabetes Association) בדיקת גלוקוז וקטונים בגלוקומטר או בסטיק שתן (לא של בקר), מהווים בדיקת סקר רגישה, אך לצורך אבחנה חד משמעית של סוכרת נדרשת מדידת גלוקוז בפלסמה.
סוכרת בילדים מתבטאת לרוב בתסמינים קלאסיים של שתייה מרובה, השתנה מרובה, השתנה לילית, בריחת שתן וירידה במשקל - שיכולים להיות מלווים בתיאבון מוגבר, הפרעות התנהגות, ירידה בלימודים וראייה מטושטשת. תסמינים פחות שכיחים של סוכרת יכולים להיות הפרעה בגדילה, חסר סדירות במחזור, חולשה, עייפות ופטרת בפות בילדות צעירות. ייתכן מהלך איטי יותר עם תסמינים שמופיעים בהדרגה לאורך חודשים, אבל בילדים עם סוכרת מסוג 1 או בפעוטות עם סוכרת נאונטאלית ההתייצגות במקרים רבים יכולה גם להיות סוערת עם הופעה מהירה של תסמינים של הקאות וקושי בנשימה והתפתחות חמצת קטוטית תוך ימים בודדים. כ-35 אחוזים מהילדים המאובחנים עם סוכרת מסוג 1 במדינת ישראל מאובחנים עם חמצת בהגיעם למיון[13][4]. מדובר במצב מדאיג שייתכן וחלקו נובע מחסר מודעות של צוותים רפואיים ופארארפואיים והסביבה בכלל לתסמינים של סוכרת[4][14].
סרולוגיה
מאפיין מרכזי של סוכרת מסוג 1 הוא הימצאות נוגדנים לחלבונים של תאי הבטא. יותר מ-90 אחוזים מהמאובחנים החדשים עם סוכרת מסוג 1 חיוביים לפחות לאחד מהנוגדנים הבאים: נוגדני אינסולין (IAA), נוגדני Glutamic acid decarboxylase (GADA), Insulinoma-associated auto-antigen 2 (IA2A) ו-Zinc transporter 8 (ZnT8A) 5.
הנוגדנים יכולים להופיע כבר בגיל 6 חודשים עם שיא היארעות לפני גיל שנתיים, בפרט אצל אלו עם צורות HLA DRB1*03,*04;DQB1*03,*02. הנוגדנים מצויים שנים לפני שהמחלה מתפרצת, כפי שנראה באיור 1. ערכם של הנוגדנים הוא בהוכחת האטיולוגיה של הסוכרת כסוג 1 האוטואימוני.
טיפול
ההמלצות למעקב רפואי של הילדים והמתבגרים עם סוכרת מסוג 1 כוללות מעקב על ידי צוות רב תחומי הכולל דיאטן/ית, פסיכולוג/ית, עובד/ת סוציאלי/ת, אחו/ת ורופא/ה מומחים בטיפול בסוכרת כל 3 חודשים, לשם מעקב אחר ערכי הגלוקוז, מינוני אינסולין יומיים, מדדי גדילה והתבגרות מינית, BMI, לחץ דם, הערכת איזון על ידי בדיקת רמת HbA1c והערכת ממוצע סוכר וסטיית תקן או משך זמן במטרה והשגת יעדים. הוצע שחלק מהביקורים, ואולי אפילו תכופים יותר יהיו מרחוק, תוך שימוש בשירותי רפואה מרחוק[15] ובדיקות שנתיות הכוללות פרופיל שומנים, תפקודי תריס, נוגדנים לצליאק, יחס מיקרואלבומין לקראטינין בדגימת שתן והערכה של ה-GFR (Glomerular Filtration Rate), בדיקת עיניים, לאחר סוכרת 5 שנים בילדות, או 3 שנים במתבגרים.
מטרות הטיפול הן שמירה על איזון מטאבולי, מניעת סיבוכים קצרי וארוכי טווח ושמירה על גדילה והתבגרות תקינים, תוך התייחסות לפן הפסיכוסוציאלי והתרבותי להשגת איכות חיים מיטבית.
מרכיבי הטיפול העיקריים כוללים: ניטור של רמות גלוקוז, טיפול באינסולין, תזונה מותאמת ופעילות גופנית, במטרה לשמור מרבית מהזמן על יעדי מטרה גליקמיים.
כל ההמלצות מצוינות בהנחיות הטיפול של ה-ADA ושל ISPAD (International Society for Pediatric and Adolescent Diabetes), ארגוני הסוכרת הבינלאומיים בטיפול בילדים ונוער[16][17].
ניטור ערכי גלוקוז
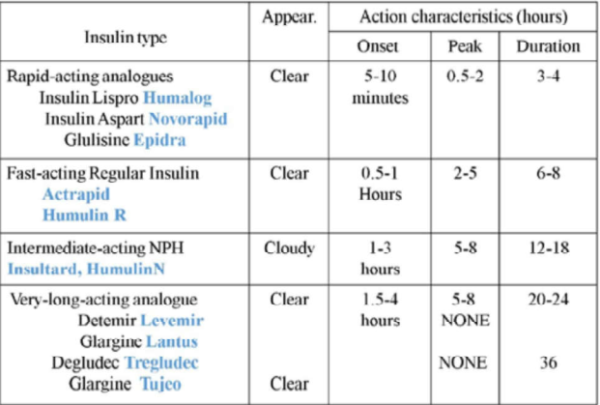
ניטור של רמות גלוקוז מהווה אבן יסוד בטיפול אינטנסיבי בסוכרת ונמצא קשר בין בדיקות תכופות (מעל 6 ביממה) לבין HbA1c נמוך יותר ופחות אירועי היפוגליקמיה והיפרגליקמיה[18]. הבדיקות המשמעותיות ביותר הן לפני כל ארוחה ולפני השינה[19]. מומלץ לנטר גלוקוז סביב פעילות גופנית כאשר יש תסמינים של היפוגליקמיה ובמחלה. קיים מגוון של מכשירים למדידת גלוקוז[20] כמתואר בטבלה 1.
יעדי מטרה גליקמיים
המוגלובין מסוכרר (HbA1c) משמש כמדד לרמות גלוקוז בדם במהלך 3-2 החודשים האחרונים. הוא שימש עד 2019 כתקן הזהב לניטור איזון גליקמי ארוך טווח, שכן הוכח שהורדת HbA1c בכל 0.8 אחוז קשור עם הירידה בשיעור הסיבוכים השונים ב-50–76 אחוזים[21].
בעבודות עדכניות הראו שהמולגובין מסוכרר בפני עצמו אינו מספק, שכן הוא נתון לשינויים ביוכימיים בסוגי המוגלובין שונים או אנמיות משמעותיות. בנוסף, הראו שיש חשיבות לתנודתיות הסוכר שלא באה לידי ביטוי במדידת רמות A1c ומאז 2019 גם ערך המכונה משך הזמן במטרה ביממה (TIR) נמצא כבעל התאמה לסיבוכי סוכרת. נמצא, שכל שיפור של 10 אחוזים במשך הזמן במטרה הפחית את הסיכון לסיבוכים ארוכי טווח בכ-50 אחוזים[22]. במטופלים עם מד סוכר רציף מומלץ להסתמך על נתונים מ-14 ימי שימוש רצופים לשם חישוב הזמן במטרה, בנוסף לשימוש ב-HbA1c.
אחוז הזמן ביממה בו ערכי גלוקוז נמצאים בטווח של 70–180 מיליגרם אחוז מוגדר כ-TIR) Time In Range). משך הזמן מתחת ל-70 מיליגרם אחוז מוגדר כ-TBR) Time Below Range), היפוגלקמיה חמורה מוגדרת כפחות מ-54 מיליגרם אחוז. משך הזמן מעל 180 מיליגרם אחוז מוגדר כ-(Time above range (TAR[23]. ההמלצה היא לשאוף ליעד של מעל 70 אחוזים בטווח TIR, פחות מ-4 אחוזים מהזמן ב-TBR ופחות מ-4 אחוזים בטווח מעל 250 מיליגרם אחוז[23].
קווי ההנחיה של ISPAD מ-2018[17] ממליצים על יעד HbA1c של פחות מ-7 אחוזים ובילדים מתבגרים ומבוגרים עד גיל 25 שנים אפשר יעד של פחות מ-7.5 אחוזים. שני האיגודים ממליצים על קביעת יעדי מטרה אישיים לכל מטופל. ניתן להגדיר יעד פחות מחמיר במטופלים שאינם יכולים לדווח על תסמינים של היפוגליקמיה או שאינם מבטאים סימפטומים של היפוגליקמיה או במטופלים עם היסטוריה של היפוגליקמיה קשה, או שהנזק מטיפול קפדני גובר על התועלת.
מאידך, ניתן לקבוע יעדי מטרה מחמירים יותר של 6.5 אחוזים>A1c, כל עוד השגת היעד איננה כרוכה בריבוי אירועי היפוגליקמיה או למשל בתקופת "ירח הדבש"[16].
טיפול באינסולין
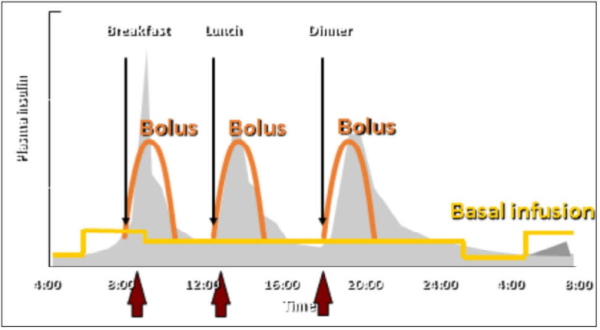
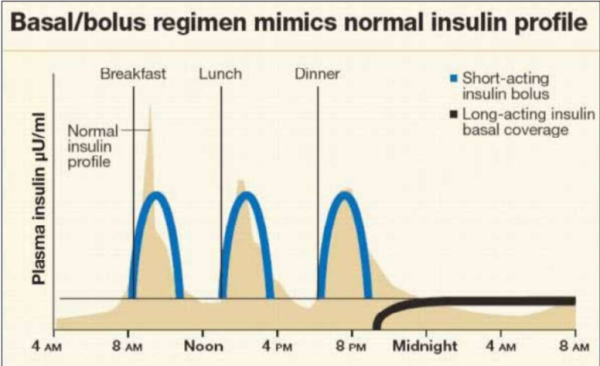
הטיפול המקובל הוא לפי שיטת "בסיס-בולוס" (בדומה לנורמה), שמטרתה לאפשר רמה בסיסית של אינסולין בדם לאורך כל שעות היום עם מתן אינסולין בכמות גדולה לפני כל ארוחה, מותאמת לכמות הפחמימה, חלבון ושומן בארוחה[24].
הטיפול יכול להינתן על ידי מספר זריקות של אינסולין ביום (MDI - Multipie Daily Injections), הכולל זריקה של אינסולין ארוך טווח פעם ביום ואינסולין קצר טווח לפני ארוחות, לפי המתואר בטבלה מספר 2 ובתמונה מספר 5 או על ידי משאבת אינסולין שמזליפה אינסולין קצר טווח באופן תת-עורי באופן רציף (CSII - Continuous Subcutaneous Insulin Infusion), במינון קבוע לשעה שנחשב לבסיס ובמינון של בולוס לפני ארוחה לפי ספירת פחמימות. לפני כל ארוחה המטופל מזין את ערך הגלוקוז ואת כמות הפחמימות בארוחה שהוא מתעתד לצרוך. מחשבון הבולוס החכם במשאבה מחשב את מינון האינסולין המומלץ בהתאם להגדרות המשאבה שנקבעו מראש על ידי הצוות המטפל. לטיפול במשאבה ישנם יתרונות בעיקר בשיפור איכות החיים, כגון: יכולת לשינוי קצב הבסיס בשעות השונות של היממה, יכולת לבצע שינויי בסיס זמניים בהתאם למצב של פעילות גופנית מאומצת או מחלה, אכילה בשעות וכמויות משתנות, התאמה למזון שומני או חלבוני. המשאבה מאפשרת ספונטאניות, מאפשרת לדייק במינון האינסולין עד לרמת 0.1 יחידה וחוסמת דקירות וכאב.
מומלץ להתאים אה אופן הטיפול (MDI או CSII) ומינוני האינסולין על פי הרצונות והצרכים המשתנים של המטופל והמשפחה, אך ישנן מספר אינדיקציות בהן קיימת עדיפות לטיפול במשאבת אינסולין, כגון: ילודים ופעוטות, מטופלים עם נטייה להיפוגליקמיה לילית, ילדים ומתבגרים עם עלייה חדה ברמות גלוקוז בבוקר (Dawn phenomenon) ואלו העוסקים בספורט תחרותי[25][26].
קיימות מספר משאבות בשוק ומומלץ לאפשר למטופל ולמשפחה לבחור משאבה לפי הנוחות שכן לכל אחת מהמשאבות יש יתרונות המבוססים על נוחות בשימוש. מחקר עדכני שהשווה בין המשאבות לא הראה הבדל בשביעות הרצון או במידת האיזון[27].
קיימות מערכות המשלבות משאבת אינסולין ומד סוכר רציף (Sensor Augmented Pump therapy - SAP), חלקן מאושרות FDA (Food and Drug Administration), אבל בגלל העלויות הגבוהות ובגלל משך הזמן שלוקח לשם אישורי המוצרים הללו בקרב המדינות ותאגידי הבריאות העולמיים, התאגדה קבוצה גדולה המכונה (Do-It-Yoursclf Artificial Pancreas System (DIYAPS וכבר מעל 5 שנים קיימות מערכות SAP פיראטיות, המשתמשות במשאבות וחיישנים קיימים יחד עם אלגוריתם ממוחשב שמשלבים באחריותם, לשם החלטות בשינויי הבסיס[28]. בכל המערכות הללו צריך עדיין המטופל להודיע על פחמימות שהוא עומד לאכול כדי לאפשר שיפור באיזון.
תזונה
הקפדה על תזונה מאוזנת מהווה חלק בלתי נפרד מהטיפול בסוכרת בילדים ומתבגרים, שעדיין נמצאים בשלבי הגדילה וההתבגרות המינית. ההמלצות התזונתיות מותאמות על פי גיל, מין, הרגלי האכילה, צורכי המשפחה והרקע התרבותי. ככלל כמות הפחמימות צריכה להיות 50-45 אחוזים מהצריכה הקלורית, שומן 35 אחוזים וחלבון בין 15–20 אחוזים. מעקב אחר צריכת פחמימות על ידי ספירת פחמימות או הערכה על פי ניסיון והתייחסות לאינדיבידואליזציה של התגובה משפרים את האיזון הגליקמי. על פי המלצת ה-ISPAD יש להתחיל בספירת פחמימות והתאמת המינונים לספירה סמוך לאבחנה של סוכרת חדשה.
אף על פי שברור שלמזון, כולל סוג האוכל ואופן ספיגתו יש מרכיב חשוב בקביעת המינונים והאתון, אין המלצה גורפת להגבלות ונושא התזונה המועדפת לאיזון לא נבדק. לאור מידע רב שקיים ברשתות, אף על פי שאינו מוכח מדעית, יש משפחות ומטופלים הבוחרים בדיאטות דלות פחמימה, עשירות בחלבון בטיפול בסוכרת מסוג 1[29].
היתרון שלהן הוא אכן מינוני אינסולין יותר נמוכים ומשך זמן ארוך יותר במטרה. מינימום הפחמימות הנדרש, נכון להיום, הוא המינימום המומלץ עבור ילד בריא של כ-150 גרם פחמימה ביממה במתבגר ופחות בילדים צעירים יותר. מומלץ מעקב תזונתי אחר משקל, גובה, גורמי סיכון לבביים ופוטנציאל להפרעות אכילה.
פעילות גופנית
פעילות גופנית משפרת את האיזון בילדים ומתבגרים עם סוכרת מסוג 1, לכן מומלצת פעילות גופנית אירובית בדרגה בינונית עד גבוהה במשך 60 דקות, לפחות 3 פעמים בשבוע. (בילדים מומלץ כל יום באופן כללי). מאחר שפעילות גופנית עשויה לגרום לירידה ברמות הסוכר (לעיתים לאחר היפרגליקמיה ראשונית), יש להדריך את המטופל ומשפחתו לנטר רמות גלוקוז בתדירות גבוהה לפני, בזמן ולאחר ביצוע פעילות גופנית, לדאוג לפחמימות נגישות במקרה של היפוגליקמיה ולבצע התאמות במינוני האינסולין בהתאם לתגובת המטופל לפעילות אותה הוא מבצע.
תמיכה פסיכוסוציאלית
במהלך תקופת הילדות וההתבגרות חלים שינויים קוגניטיביים, התפתחותיים ורגשיים מהירים ודינמיים. הטיפול בסוכרת בתקופות אלו מוסיף נטל כבד על המטופל ומשפחתו, ולכן נדרשת הערכה שוטפת של המצב הפסיכוסוציאלי ושל מצוקה הנגרמת כתוצאה ממחלת הסוכרת, בעת ביקורת במרפאה. חשוב להתייחס להשפעה של מחלת הסוכרת על איכות החיים ועל התפתחות אפשרית של בעיות נפשיות כמו מצוקה כתוצאה מהמחלה, חשש מהיפוגליקמיה, חרדה, הפרעות אכילה ודיכאון.
מצוקה שנגרמת כתוצאה מסוכרת נפוצה במטופלים עם סוכרת מסוג 1 והיא נבדלת מהפרעות פסיכולוגיות אחרות. הטיפול התובעני והפוטנציאל להיווצרות סיבוכים או הופעה ממשית שלהם, נמצאים בקשר ישיר עם מצוקה כתוצאה מסוכרת[30]. על פי המלצות ה-ADA יש לבחון הימצאות של מצוקה כתוצאה מסוכרת סביב גיל 8-7 שנים, ועבור הפרעות אכילה סביב 10–12 שנים.
יש לעודד מעורבות משפחתית מותאמת לגיל לטיפול בסוכרת, מאחר שהעברה מוקדמת מדי של האחריות לטיפול בסוכרת לילד, קשורה בהיענות ירודה והחמרה באיזון הגליקמי.
סיבוכים בטווח הקצר
Diabetic Ketoacidosis) DKA) - חמצת כתוצאה מסוכרת נובעת מחסר חמור באינסולין ומתאפיינת בהיפרגליקמיה, חמצת וקטוזיס. אירועי חמצת גורמים לשינויים מבניים מוחיים קלים ואף לפגיעה קוגניטיבית בטווח הארוך. נמצא קשר בין הסתמנות עם חמצת לבין איזון פחות טוב לאורך זמן[31]. בחולים ידועים, החמצת נגרמת מהיעדר מתן אינסולין, בעיקר על רקע תקלה בהעברת האינסולין דרך המשאבה שלא זוהתה בזמן. יש סיכון מוגבר לאירועי חמצת במטופלים עם איזון מטאבולי ירוד, אירועי חמצת קודמים, נערות סביב גיל ההתבגרות ובמצבים משפחתיים מורכבים[32][33] חלק בלתי נפרד מהטיפול בחמצת הוא זיהוי הגורם שהוביל לאירוע וטיפול בו, וכן הדרכת המטופל ומשפחתו לזיהוי מצבים העלולים להוביל לחמצת מסוכרת, לשם מניעה ולטיפול בהם.
היפוגליקמיה - מהווה את הסיבוך החריף הנפוץ ביותר בסוכרת מסוג 1 ומהווה מחסום פיזיולוגי ופסיכולוגי משמעותי בהשגת איזון גליקמי אופטימלי. ניטור היפוגליקמיה מהווה חלק בלתי נפרד מהטיפול בסוכרת, וכן הדרכת המטופל ומשפחתו לגבי הסיבות, המניעה והטיפול בהיפוגליקמיה. בילדים ההמלצה היא להשתמש במד סוכר רציף אם היו מעל 4 אירועים משמעותיים של סוכר מתחת ל-70 מיליגרם אחוז בגיל צעיר מ-8 שנים ואם היו 2 אירועים של סוכר מתחת ל-50 מיליגרם אחוז מעל גיל 8 שנים. זאת, בשל הקשר שנמצא בין מספר אירועי היפוגליקמיה קשים לבין התפתחות של פגיעה קוגניטיבית התנהגותית קבועה. אירועי היפוגליקמיה עדיין מהווים סיבת תמותה בצעירים עם סוכרת מסוג 1, בעיקר אצל אלו עם חסר תחושת היפוגליקמיה ובעיקר לאחר פעילות גופנית מאומצת והזרקת אינסולין[34].
סיבוכים בטווח הארוך [16]
נפרופתיה - מומלץ להתחיל לבצע בדיקת סקר של יחס אלבומין לקראטינין בשתן (עדיפות לשתן ראשון של בוקר), מגיל ההתבגרות או מעל גיל 10 שנים (המוקדם בהם), במטופלים עם סוכרת מסוג 1 במשך יותר מ-5 שנים. ניתן לשקול טיפול במעכבי ACE או ב-Angiotensin receptor blocker, כאשר יחס מיקרואלבומין לקראטינין > 30 מיליגרם/גרם ב-2–3 בדיקות חוזרות לאורך תקופה של 6 חודשים, בה נעשים מאמצים לשפר את האיזון הגליקמי ולנרמל את לחץ הדם. יש להיזהר ממהירות באבחנה זו היות שיש להפריד בילדים ממצב שפיר של פרוטאינוריה אורטוסטאטית.
יתר לחץ דם - מומלץ לבדוק לחץ דם בכל ביקור במרפאה. במטופלים בהם נמדד יתר לחץ דם, יש לאשש את האבחנה על ידי מדידת לחץ דם גבוה ב-3 ימים נפרדים. הטיפול הראשוני הוא שינוי אורחות חיים על ידי תזונה מאוזנת והגברת הפעילות הגופנית במידת האפשר. אם לאחר 3–6 חודשים לחץ הדם עדיין גבוה מהיעד יש לשקול טיפול תרופתי בנוסף. הטיפול הראשוני הוא במעכבי ACE או ARB’S, אך לאור הפוטנציאל הטרטוגני של תרופות הללו, יש לוודא שאין סכנה להרות בעת הטיפול. היעד הוא לחץ דם יציב באחוזון 90 לגיל, מין וגובה, או 120/80 מילימטר כספית במתבגרים מגיל 13 ומעלה.
רטינופתיה - יכולה להתחיל להתפתח לאחר גיל ההתבגרות, כאשר משך הסוכרת 10-5 שנים לפחות. לאור זאת, ההמלצה היא לבצע בדיקת עיניים כולל פונדוס, לאחר 3–5 שנים מזמן הופעת הסוכרת, החל מגיל 11 שנים או בזמן הופעת התבגרות. יש לחזור על הבדיקה פעם בשנתיים או פעם ב-4 שנים על פי המלצת רופא עיניים בהתחשב בגורמי הסיכון, בהתאם לאיזון הגליקמי.
נוירופתיה - בדיקה מקיפה של הרגליים מומלצת מגיל 10 שנים ומעלה או עם התחלת הבגרות, המוקדם ביניהם, כאשר משך מחלת הסוכרת 5 שנים לפחות מהאבחנה.
דיסליפידמיה - יש לבדוק פרופיל ליפידים סמוך לאבחנה לאחר השגת איזון גליקמי ראשוני במטופלים שהם בני שנתיים ומעלה. יש לבצע בדיקה חוזרת בגיל 11-9 שנים. ניתן לבצע בדיקת סקר על ידי מדידת non-HDL שלא בצום, עם בדיקת פרופיל ליפידים בצום כבדיקה מאששת. אם רמות LDL בטווח התקין (מתחת ל-100 מיליגרם לדציליטר), ניתן לחזור על פרופיל ליפידים כל 3 שנים. אם הערכים אינם תקינים, יש לשפר את האיזון הגליקמי ולבצע שינויים תזונתיים, כך ש-25–30 אחוזים מהצריכה הקלורית יהיו משומן עם פחות מ-7 אחוז שומן רווי, פחות מ-200 מיליגרם ליום כולסטרול והימנעות משומן טרנס. לאחר גיל 10 שנים, ניתן לשקול טיפול בסטטינים אם לאחר השינויים הללו LDL נותר מעל 160 מיליגרם לדציליטר או כאשר LDL מעל 130 מיליגרם לדציליטר וקיים גורם סיכון קרדיווסקולרי (לאחר וידוא שימוש באמצעי מניעה). היעד לטיפול הוא LDL מתחת ל-100 מיליגרם לדציליטר.
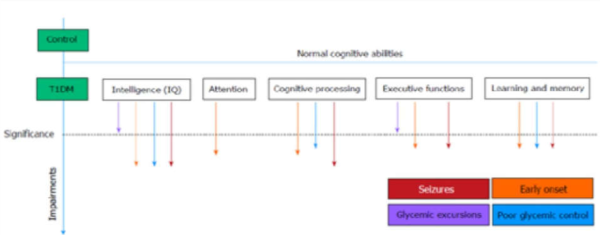
תפקוד נוירוקוגניטיבי - הפרעות בתפקוד נוירוקוגניטיבי והתנהגותי בילדים עם סוכרת מגיל צעיר מתבטאים כבר בשנות הילדות. ייתכנו שינויים חדים ובולטים, אך ייתכנו גם הפרעות קלות כגון קשיי ריכוז, קשיים בתפקוד ביצועי וריכוז, שלעיתים קרובות אינם מיוחסים לסוכרת[35]. בעבר יוחסו ההפרעות הללו לאירועי היפוגליקמיה חוזרים אבל בעשורים האחרונים התברר ששינויים בחומר הלבן ואף שינויים בתפקוד החשמלי המתבטאים ב-EEG קשורים לערכי סוכר מוגברים[36]. נמצאו הפרעות קלות באינטליגנציה, ריכוז, תפקוד ביצועי וקוגניטיבי גבוה ובתחום הזיכרון והלמידה באוכלוסיית ילדים ומתבגרים עם סוכרת מסוג 1 לעומת בריאים, כמתואר באיור 6. ממצאים אלו נמצאו באסוציאציה עם איזון סוכרת גרוע, פרכוסים, תנודות סוכר גבוהות ומחלה מגיל צעיר.
המלצות למעקב אחר תחלואה נלוות
מאחר שקיימת שכיחות מוגברת של מחלות אוטואימוניות בחולי סוכרת מסוג 1 ובמיוחד הפרעות בתפקודי בלוטת התריס וצליאק[37][38] מומלץ לבצע בדיקות סקר תקופתיות עבור הפרעות אלו, אולם התדירות האופטימאלית לביצוע הבדיקות במטופלים אסימפטומטיים איננה חד משמעית. עם זאת קיימות המלצות למעקב בילדים ומתבגרים עם סוכרת בהנחיות של ה-ADA[36].
סוכרת מסוג 1 בצעירים - תקופת המעבר
אוכלוסיית ילדים ונוער עם סוכרת מסוג 1 והוריהם מפתחים מערכת יחסים של תלות הדדית. מערכת זו מקשה לפעמים ולאו דווקא מקלה על המעבר מילדות לבגרות ולמעבר למרפאות המבוגרים. נמצא שלאחר סיום המעקב במסגרות הילדים יש מבוגרים צעירים רבים שנשמטים ממעקב. מחד, יש דיווחים על ירידה במדדי האיזון, ומנגד מדובר בעבודות עם ערפלן של חסר אם אופי התיאורים הוא רטרוספקטיבי[39]. חשוב לאפשר מעבר מסודר ומתוכנן של הצעירים למסגרות מתאימות של רופאי ומרפאות מבוגרים, ככל הנראה בעזרת אחות המרפאה שמהווה במקרים רבים Clinical manager. תיאום ציפיות ומתן הנחיה מתאימה עם המבוגר הצעיר הוא חיוני[40].
סיכום
סוכרת בילדות ובגיל ההתבגרות היא אחת המחלות המאתגרות ביותר לטיפול. זו מחלה קלה לאבחנה, אבל האתגרים שהיא מציבה הן בפני המטופל ומשפחתו והן בפני הצוות הרב-תחומי המטפל מצריכים לעיתים קרובות חשיבה מחוץ לקופסה וניצול של טכנולוגיה, סוגי אינסולין ומשאבים אנושיים לשם פתרון.
כל משפחה מהווה אתגר חדש; התמודדות עם פעוטות מחד ועם מתבגרים מעד, התמודדות ההורים עם הקושי והכאב של הילדים, התמודדות עם הרגלי אכילה בתרבויות השונות, התמודדות עם מגבלות שפה, מצב סוציואקונומי וגם COVID-19 שהביא לשינויים יום-יומיים משמעותיים, ולא גרמה לפגיעה משמעותית באיזון, אף על פי שהביאה לעלייה בשכיחות חמצת.
העשור השני של המאה ה-21 הביא עימו חידושים טכנולוגיים משמעותיים, תובנות חדשות בנושא תזונה והתאמתה למיקרוביום ולאורח החיים, הבנת הצרכים הנפשיים וההתנהגותיים של אוכלוסייה זו, היכולת להשתמש בשירותי רפואה מרחוק וההתפתחות של חקר תאי הגזע - מפיח תחושת תקווה הן בקרב הצוות המטפל והן בקרב המטופלים, שאומנם חלפו 100 שנים מאז גילוי האינסולין המהווה עדיין עיקר הטיפול, אבל המאה ה-21 תביא לשינוי נוסף.
חשוב לזכור - סוכרת בגיל הילדות וההתבגרות
- סוכרת מסוג 1 היא הסוכרת הנפוצה ביותר בגיל הילדות וההתבגרות, הנגרמת כתוצאה מתהליך אוטואימוני שמוביל להרס תאים מייצרי אינסולין בלבלב וכתוצאה מכך להיפרגליקמיה. קיימות סיבות נוספות לסוכרת בילדות כמו סוכרת מסוג 2, סוכרת מונוננית הכוללת סוכרת ניאונטלית אך שכיחותן פחותה משמעותית ביחס לסוכרת מסוג 1
- סוכרת מסוג 1 יכולה להתייצג עם תסמינים קלאסיים באופן הדרגתי, או עם תמונה סוערת של חמצת שמסוכרת. זהו מצב מסכן חיים ולכן חשוב לשמור על רמת חשד גבוהה כדי למנוע את התפתחותה עד כמה שניתן
- מומלץ שהטיפול בסוכרת ייעשה על ידי צוות רב מקצועי בעל ניסיון בטיפול בקבוצת הגילאים הזו על מנת לשמור על איזון מטאבולי מיטבי
- הטיפול בסוכרת מסוג 1 מצריך מעקב תכוף, תוך התאמת הטיפול לצרכים המשתנים של המטופל ומשפחתו בשלבים השונים של הילדות וההתבגרות
- מטרת הטיפול לשמור על איזון הדוק של ערכי הנלוקוז על מנת למנוע סיבוכים קצרי וארוכי טווח, גדילה והתבגרות תקינים ואיכות חיים מיטבית
- עם הגעה לבגרות, חשוב לאפשר מעבר מסודר ומתוכנן של הצעירים למסגרות מתאימות של רופאי ומרפאות מבוגרים, כדי להבטיח רצף טיפולי
ביבליוגרפיה
- ↑ Bluestone JA, Herold K, Eisenbarth G. Genetics, pathogenesis and clinical interventions in type 1 diabetes. Nature. 2010;464(7293):1293-1300
- ↑ 2.0 2.1 2.2 Atkinson MA, Eisenbarth GS, Michels AW. Type 1 diabetes. Lancet. 2014;383(99H):69-82
- ↑ Kahn HS, Morgan TM, Case LD, et al. Association of type 1 diabetes with month of birth among U.S. youth: The SEARCH for Diabetes in Youth Study. Diabetes Care. 2009;32(11):2010-2015
- ↑ 4.0 4.1 4.2 4.3 4.4 4.5 Israel Center for Disease Control M0H. National Diabetes Tegister. 2015
- ↑ Ziegler AG, Nepom GT. Prediction and pathogenesis in type 1 diabetes. Immunity. 2010;32(4):468-478
- ↑ Thaiss CA, Zmora N, Levy M, Elinav E.The microbiome and innate immunity. Nature. 2016,•535(7610):65-74
- ↑ Marino E, Richards JL, McLeod KH, et al. Gut microbial metabolites limit the frequency of autoimmune T cells and protect against type 1 diabetes. Nat Immunol. 2017,18(5):552562
- ↑ Eisenbarth GS. Type I diabetes mellitus. A chronic autoimmune disease. N Engl J Med. 1986;314(21):1360-1368
- ↑ 9.0 9.1 Atkinson MA, Bluestone JA, Eisenbarth GS, et al. How does type 1 diabetes develop?: the notion of homicide or beta-cell suicide revisited. Diabetes. 2011 ;60(5):!370-1379
- ↑ Kent SC, Chen Y, Bregoli L, et al. Expanded T cells from pancreatic lymph nodes of type 1 diabetic subjects recognize an insulin epitope. Nature. 2005;435(7039):224-228
- ↑ Noble JA, Valdes AM, Varney MD, et al. HLA class I and genetic susceptibility to type 1 diabetes: results from the Type 1 Diabetes Genetics Consortium. Diabetes. 2010;59(11):2972-2979
- ↑ American Diabetes A. 2. Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes-2021. Diabetes Care. 2021;44(Suppl 1):S15 S33
- ↑ Blumenfeld O, Dichtiar R, Shohat T, Israel IRSG. Trends in the incidence of type 1 diabetes among Jews and Arabs in Israel. Pediatr Diabetes. 2014;15(6):422-427
- ↑ Cangelosi AM, Bonacini I, Serra RP, et al. Spontaneous Dissemination in Neighboring Provinces of DKA Prevention Cam- paign Successfully Launched in Nineties in Parma's Province. Acta Biomed. 2017;88(2):151-155
- ↑ Rachmiel M, Lebenthal Y, Mazor-Aronovitch K, et al. Glycaemic control in the paediatric and young adult population with type 1 diabetes following a single telehealth visit - what have we learned from the COVID-19 lockdown? Acta Diabetol. 2021
- ↑ 16.0 16.1 16.2 American Diabetes A. 13. Children and Adolescents: Standards of Medical Care in Diabetes-2021. Diabetes Care. 2021;44(Suppl 1):S180-S199
- ↑ 17.0 17.1 DiMeglio LA, Acerini CL, Codner E, et al. ISPAD Clinical Practice Consensus Guidelines 2018: Glycemic control targets and glucose monitoring for children, adolescents, and young adults with diabetes. Pediatr Diabetes. 2018:19 Suppl 27:105-114
- ↑ Miller KM, Beck RW, Bergenstal RM, et al. Evidence of a strong association between frequency of self-monitoring of blood glucose and hemoglobin A1 c levels in T1D exchange clinic registry participants. Diabetes Care. 2013;36(7):2009-2014
- ↑ Marks BE, Wolfsdorf JI. Monitoring of Pediatric Type 1 Diabetes. Front Endocrinol (Lausanne). 2020:11:128
- ↑ Tauschmann M, Hovorka R. Technology in the management of type 1 diabetes mellitus - current status and future pros- pects. Nat Rev Endocrinol. 2018;14(8):464-475
- ↑ Diabetes C, Complications Trial Research G, Nathan DM, et al. The effect of intensive treatment of diabetes on the develop- ment and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med. 1993;329(14):977986
- ↑ Beck RW, Bergenstal RM, Riddlesworth TD, et al. Validation of Time in Range as an Outcome Measure for Diabetes Clinical Trials. Diabetes Care. 2019;42(3):400-405
- ↑ 23.0 23.1 Battelino T, Danne T, Bergenstal RM, et al. Clinical Targets for Continuous Glucose Monitoring Data Interpretation: Recom- mendations From the International Consensus on Time in Range. Diabetes Care. 2019;42(8):1593-1603
- ↑ Tascini G, Berioli MG, Cerquiglini L, et al. Carbohydrate Counting in Children and Adolescents with Type 1 Diabetes. Nutri- ents. 2018:10(1)
- ↑ 25.0 25.1 Magaji V, Johnston JM. Inpatient Management of Hyperglycemia and Diabetes. Clinical Diabetes. 2011;29(1):3-9
- ↑ Neu A, Burger-Busing J, Danne T, et al. Diagnosis, Therapy and Follow-Up of Diabetes Mellitus in Children and Adolescents. ExpCIin Endocrinol Diabetes. 2019:127(5 01):S39-S72
- ↑ Rachmiel M, Levy-Shraga Y, Gruber N, et al. Comparing Insulin Pump Devices in Real Life: The AWeSoMe Study Group Pro- spective Experience. Diabetes Technol Ther. 2019;21(3):138-145
- ↑ Kesavadev J, Srinivasan S. Saboo B, Krishna BM, Krishnan G. The Do-It-Yourself Artificial Pancreas: A Comprehensive Review. Diabetes Ther. 2020:11(6):1217-1235
- ↑ Lennerz BS, Barton A, Bernstein RK, et al. Management of Type 1 Diabetes With a Very Low-Carbohydrate Diet. Pediatrics. 2018:141(6)
- ↑ Young-Hyman D, de Groot M, Hill-Briggs F, Gonzalez JS, Hood K, Peyrot M. Psychosocial Care for People With Diabetes: A Position Statement of the American Diabetes Association. Diabetes Care. 2016;39(12):2126-2140
- ↑ Duca LM, Wang 8, Rewers M, Rewers A. Diabetic Ketoacidosis at Diagnosis of Type 1 Diabetes Predicts Poor Long-term Glycemic Control. Diabetes Care. 2017;40(9):1249-1255
- ↑ Keenan HT, Foster CM, Bratton SL. Social factors associated with prolonged hospitalization among diabetic children. Pediatrics. 2002;109(1):40-44
- ↑ Maahs DM, Hermann JM, Holman N, et al. Rates of diabetic ketoacidosis: international comparison with 49,859 pediatric patients with type 1 diabetes from England, Wales, the U.S., Austria, and Germany. Diabetes Care. 2015;38(10):1876-1882
- ↑ Sovik 0, Thordarson H. Dead-in-bed syndrome in young diabetic patients. Diabetes Care. 1999:22 Suppl 2:B40-42
- ↑ 35.0 35.1 Litmanovitch E, Geva R, Rachmiel M. Short and long term neuro-behavioral alterations in type 1 diabetes mellitus pediatric population. World J Diabetes. 2015;6(2):259-270
- ↑ 36.0 36.1 Rachmiel M, Cohen M, Heymen E, et al. Hyperglycemia is associated with simultaneous alterations in electrical brain activi- ty in youths with type 1 diabetes mellitus. Clin Neurophysiol. 2016;127(2):1188-1195
- ↑ Nederstigt C, Uitbeijerse BS, Janssen LGM, Corssmit EPM, de Koning EJP, Dekkers OM. Associated auto-immune disease in type 1 diabetes patients: a systematic review and meta-analysis. Eur J Endocrinol. 2019;180(2):135-144
- ↑ Hughes JW, Riddlesworth TD, DiMeglio LA, et al. Autoimmune Diseases in Children and Adults With Type 1 Diabetes From theTID Exchange Clinic Registry. J Clin Endocrinol Metab. 2016;101(12):4931-4937
- ↑ Moy FM, Ray A, Buckley BS. TechniqueLyons SK, Becker DJ, Helgeson VS. Transfer from pediatric to adult health care: effects on diabetes outcomes. Pediatr Diabe- tes. 2014;15(1):10-17
- ↑ Goethals ER, La Banca RO, Forbes PW, Telo GH, Laffel LM, Garvey KC. Health Care Transition in Type 1 Diabetes: Perspectives of Diabetes Care and Education Specialists Caring for Young Adults. Diabetes Educ. 2020;46(3):252-260
המידע שבדף זה נכתב על ידי פרופסור מריאנה רחמיאל, מנהלת המכון לאנדוקרינולוגיה וסוכרת ילדים ונוער, מרכז רפואי שמיר (אסף הרופא) וד"ר יהודית ניר, רופאה בכירה, המכון לאנדוקרינולוניה וסוכרת ילדים ונוער, מרכז רפואי שמיר (אסף הרופא)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק