יתר לחץ דם ברפואה ראשונית - הנחיה קלינית
|
| ||
|---|---|---|
| אבחון, הערכה, טיפול ומעקב ביתר לחץ דם ברפואה הראשונית | ||
| [[File:|250px]]Property "Image page" (as page type) with input value "File:" contains invalid characters or is incomplete and therefore can cause unexpected results during a query or annotation process. | ||
| הוועדה המקצועית | ועדה מטעם איגוד רופאי המשפחה | |
| עריכה | ד"ר שוקי לשם, פרופ' חוה טבנקין | |
| תחום | נפרולוגיה ויתר לחץ דם | |
| קישור | באתר ההסתדרות הרפואית | |
| תאריך פרסום | 2004 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – לחץ דם
- יתר לחץ דם (להלן - יל"ד) היא המחלה הכרונית השכיחה ביותר באוכלוסייה ומהווה אחד מגורמי הסיכון העיקריים לתחלואה ולתמותה קרדיו־וסקולרית. שכיחות יתר לחץ דם בגילים 64-45 שנים בישראל היא מעל 20%. שכיחותה עולה ביחס ישר לעליה בגיל, ומגיעה לכ־40% באנשים מגיל 65 ומעלה. עד גיל 45 שכיחות יתר לחץ דם גבוהה יותר בגברים לעומת נשים, בגילים 64-45 שכיחותה זהה ביניהם, ומעל גיל 65 שכיחותה גבוהה יותר בנשים.
- לחץ הדם הסיסטולי עולה באופן קבוע לכל אורך חיי הבוגר, בעוד הלחץ הדיאסטולי מגיע לשיאו סביב גיל 60 בגברים ו־70 שנה בנשים, ולאחר מכן יורד בהדרגה. בחולי יל"ד מגיל 50 שנים ומעלה, לחץ רם סיסטולי מעל 140 ממ"כ נחשב גורם סיכון משמעותי יותר למאורע קרדיו-וסקולדי בהשוואה ללחץ רם דיאסטולי מעל 90 ממ"כ. איזון יתר לחץ דם סיסטולי חשוב כמו איזון לחץ הדם הדיאסטולי.
- הקשר בין יל״ד והסיכון לפתח מאורע קרדיו־וסקולרי הוא המשכי, קבוע, וללא תלות בגורמי סיכון אחרים. קיים יחס ישר בין העלייה בערכי לחץ הדם, הן הסיסטולי, והן הדיאסטולי, לבין הסיכון לפגיעה באיברי מטרה (מוח, לב, כליות, כלי דם). כל עליה של 20 ממ"כ בלחץ הסיסטולי או 10 ממ"כ בלחץ הדיאסטולי מלחץ רם של 115/75 ממ״כ, מכפילה אה הסיכון למאורע קדדיו-וסקולרי.
- במחקרים קליניים, הוכח כי טיפול להפחתת לחץ הדם, מפחית ב- 40%-35% את הסיכון לפתח מאורע מוחי, ב- 25%-20% את הסיכון לפתח אוטם בשריר הלב, וב- 50% את הסיכון לפתח אי-ספיקת לב (להלן - איס"ק לב).
- למרות השיפור במידת המודעות, הטיפול, ואיזון יל״ד באוכלוסייה מאז פרסום ההנחיות הקודמות, עדיין 34% בלבד מכלל חולי יל״ד בארה״ב הגיעו ליעד לחץ הדם הרצוי. מצב דומה תואר גם באירופה. גם סקרים בישראל מצביעים על שיעורי איזון דומים.
- איזון קפדני של לחץ הדם הוא המפתח למניעת מחלה קרדיו־וסקולרית ומומלץ להגיע לאיזון מהר ככל האפשר לאחר שנעשתה אבחנה, באמצעות טיפול משולב תרופתי ולא תרופתי. יש חשיבות רבה לעידוד הטיפול הלא תרופתי ועם זאת - 2/3 מהחולים יזדקקו ל־2 תרופות לפחות לאיזון לחץ דמם. חשוב להתייחס לגורמי הסיכון הנוספים למחלות קרדיו־וסקולריות המלווים יל״ד והניתנים לטיפול כמו עישון, השמנת יתר, היפרליפידמיה, וסוכרת.
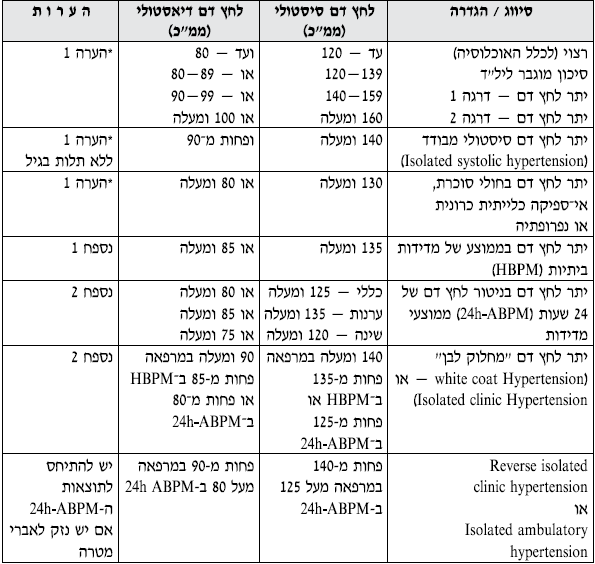
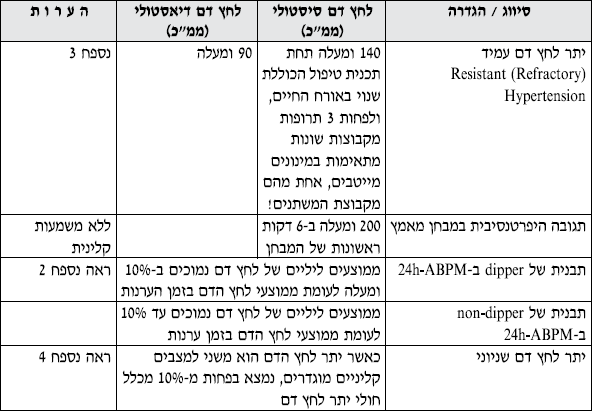
טבלה מס' 1 - סיווג והגדרות הקשורות ליתר לחץ דם
- הערה 1: במטופל אשר אינו נוטל באותו זמן תרופות להורדת לחץ הדם, דרגה לחץ הדם נקבעת לפי ממוצע של 2 מדידות(לפחות) בהפרש של 2 דקות ביניהם, ב־2 מפגשים שונים (לפחות), ולאחר מנוחה של 10 דקות, ללא עישון, שתית קפאין או אלכוהול או כל גורם העלול לתרום לעליה בלחץ הדם. אם דרגת לחץ הדם הסיסטולית והדיאסטולית שונות, יש לבחור בדרגה החמורה מביניהם.
הערכת החולה עם יתר לחץ דם
להערכה זו מספר מטרות:
- קביעת דרגת לחץ הדם
- זיהוי סיבות שניוניות ליתר לחץ דם(ראו פרוט הסיבות בסוף הפרק, וכן נספח 4)
- הערכת הסיכון הקרדיו־וסקולרי הכללי על ידי:
- קיום גורמי סיכון נוספים כולל הערכת אורח חיים
- פגיעה באיברי מטרה (target organ damage - TOD)
- נוכחות מחלות נוספות ומצבים קליניים נלווים
ההערכה כוללת:
- אנמנזה רפואית
- בדיקה גופנית כולל מדידת לחץ הדם
- בדיקות מעבדה ועזר נוספות
פרוט:
אנמנזה רפואית
כוללת את הפרטים הבאים:
- סיפור עבר של יל"ד - משך הזמן, דרגה, פרוט טיפולים קודמים, הסיבה להפסקתן, תופעות לוואי
- סיפור משפחתי של מחלות לב (בגברים מתחת לגיל 55 ובנשים מתחת לגיל 65) יתר לחץ דם, דיסליפידמיה, סוכרת וכלי דם
- קיום מחלות לב ידועות או סימפטומים המחשידים למחלת לב, אי־ספיקה לב, מחלת כלי דם פריפרית, מחלה כילייתית, הפרעה בתפקוד מיני אצל החולה
- נוכחות גורמי סיכון ליל״ד, מחלות לב וכלי דם הכוללים:
- הרגלי חיים - עישון, שימוש כרוני באלכוהול, סמים, הרגלי אכילה, תזונה עתירת מלח ו/או שומן, השמנת יתר והשמנה בטנית, העדר פעילות גופנית
- מין (גברים יותר מנשים), גיל (מעל 55 בגברים ומעל 65 בנשים), דיסליפידמיה, סוכרת, היפראוריצמיה, תסמונת מטבולית
- רקע משפחתי וחברתי, מצב סוציואקונומי וגורמי עקה (STRESS) נוספים העלולים לתרום לעליה בלחץ הדם ולשכיחות גבוהה יותר של מאורעות קרדיו־וסקולרים עקב כך
- סימפטומים מחשידים ליל"ד שניוני:
- סיפור משפחתי של מחלת כיליה פוליציסטית
- מחלה כיליתית, זיהומים חוזרים בדרכי השתן, המטוריה, התמכרות למשככי כאבים
- שימוש ממושך בתרופות או חומרים העלולים לעלות לחץ דם (ראה פרוט בטבלה 2)
- מאורעות של הזעה, כאבי ראש, חרדה, דפיקות לב (פיאוכרומוציטומה)
- מאורעות של חולשת וכאבי שרירים וטטניה (אלדוסטרוניזם)
- נחירות, שינה מקוטעת, עייפות במשד היום(תסמונת דום נשימה לילית)
- סימפטומים מחשידים לנזק לאיברי מטרה:
- מוח ועיניים - כאבי ראש, סחרחורת, הפרעות ראיה, חסרים מוטורים ותחושתיים, איבוד הכרה זמני
- לב - דפיקות לב, כאבי חזה, קוצר נשימה, נפיחות בקרסוליים
- כליות - צימאון, פוליאוריה, נוקטוריה, המטוריה
- כלי דם היקפים - קור בכפות ידים ורגלים, צליעה לסירוגין
בדיקה פיסיקלית
כוללת את הפרטים הבאים:
- מדידה נכונה של לחץ הדם: הדרד בה יש למדוד לחץ דם לא שונתה מאז הנחיות החברה ליתר לחץ דם משנת 2000. אין לבסס אבחנה של יל"ד על מדידה חד פעמית של לחץ דם. אם נמדד לחץ דם גבוה במדידה חד פעמית, יש להזמין אה החולה ל־3-2 מועדים שונים בטווח של עד 10 ימים ובכל ביקור למדוד 3-2 מדידות, רצוי בשעות הבוקר. מומלץ כי לחץ הדם ימדד בעת ישיבה, תוך שימוש במכשיר כספית(ספינגומנומטר) או מכשיר אחר אשר כויל. יש לכייל מכשירים למדידת לחץ דם שאינם מבוססים על כספית לפחות פעם בשנה. בעת מדידת לחץ הדם יש לשים לב לעקרונות הבאים:
- לפני המדידה על המטופל לשבת לפחות עשר דקות בחדר שקט
- יש להשתמש בשרוול מדידה שגודלו מתאים להיקף היד של המטופל
- יש להשתמש בקול חמישי ע״ש קורוטקוף(היעלמות מוחלטת) בקביעת לחץ הדם הדיאסטולי
- בביקור הראשון, יש למדוד לחץ דם בשתי הידיים, ולאחר 2 דקות עמידה
- במבוגרים, בחולי סוכרת ובאלה שאצלם תתכן ירידת לחץ דם אורטוסטטית, מומלץ למדוד לחץ דם בעמידה, בכל ביקור.
- כאשר לחץ הדם נמדד עם מכשיר כספית, יש להחזיק את המכשיר תמיד בגובה הלב!
- חישוב BMI (משקל (ק"ג) כפול גובה בריבוע (מ). ערך רצוי - עד 25 או היקף מותניים פחות מ־102 ס"מ בגברים ו־88 ס״מ בנשים.
- כללי - השמנה מרכזית, סטריות ורודות (קושינג) סימנים לנוירופיברומטוזיס (פיאוכרומוציטומה).
- צוואר - אוושות מעל עורקי הקרוטיד, משוש בלוטת התריס.
- לב ריאות - קצב, סדירות, קולות נוספים, איוושות(בעיקר אורטלית ושל קוארקטציה), סימני אי־ספיקה לבבית
- בטן - משוש כליות מוגדלות(כליות פוליציסטיות), גושים בחלל הבטן, אוושות ברום הבטן ומשני צידי קו האמצע (מחלה רנו־וסקולרית), דפקים פמורלים (חסרים או מוחלשים בקוארקטציה של אאורטה)
- גפיים תחתונות - דפקים פריפרים, בצקת בקרסולים, שינויים איסכמיים בעור, גפים קרות
- הערכה נוירולוגית
- בדיקת פונדוס
בדיקות מעבדה ובדיקות עזר נוספות
בדיקות בסיסיות
- שתן לכללית (כד״א, גלילים, חלבון)
- שתן ליחס: אלבומין/קריאטינין (הנורמה מתחת ל־30 מ״ג/1 ג' קריאטינין) (אם מעל הנורמה יש לבצע מדידת כמות הפרשת חלבון בשתן במשך 24 שעות)
- ספירת דם
- סוכר בדם בצום
- אוריאה, קריאטינין, עדיף חישוב פינוי קריאטינין לפי הנוסחה:
בגברים: (משקל בק״ג) X (גיל - 140)/קריאטינין בנסיוב 72 x
בנשים: יש להכפיל את התוצאה ב־0.85 - נתרן ואשלגן, סידן וזרחן
- פרופיל שומנים מלא
- חומצת שתן
- אק"ג (LVH=sv1+RV6>38mm או נשים 6=K, גברים 0=K, 2440<(x (K+RAVL+SV3 משך LVH = QRS).
- מדידת כמות הפרשת אלבומין בשתן במשך 24 שעות. (עד 30 מ״ג - נורמלי, בין 300-30 מ"ג - מיקרואלבומינוריה, מעל 300 מ"ג - פרוטאינוריה)
בדיקות עזר – בחירה
- אקו לב: לאבחון LVH - מומלץ לשקול לבצע: בחולים עם לחץ דם דרגה 2, סימנים לנזק באיברי מטרה אחרים, סימני אי־ספיקה לב, וחשד להגדלת חדר שמאל לפי תרשים א.ק.ג. ובמקרים בהם השקול לתחילת טיפול תרופתי תלוי בנוכחות נזק לאיברי מטרה.
- סונר כליות (אולטרא-סאונד) - מומלץ לשקול לבצע:
- בחולים עם מחלת כליות ידועה
- כאשר רמות קריאטינין בסתם מעל 1.3 מ״ג בגברים ו־1.2 מ״ג% בנשים או פינוי קריאטינין מחושב פחות מ־60 סמ״ק לדקה
- בחולים עם פרוטאינוריה
- לאבחון יתר לחץ דם שניוני - בדיקות דם ליחס בין רמות מין לאלדוסטרון, איסוף שתן לקורטיזול חופשי, איסוף שתן לקטכולאמינים, (עקב הבעייתיות בבדיקות אלו רצוי להתייעץ עם יועץ יל"ד לגבי ביצועם). דם- TSH, הדמיה של אדרנלים (CT בחתכים דקים או MRI), דופלקס עורקי הכליה, או מיפוי כליות עם ובלי קפוטן(בהתאם למיומנויות הבודק) (ראה פרוט בנספח 4).
- דם ל-CRP (עם רגישות גבוהה - Highly Sensitive) (נחשב גורם סיכון קרדיו־וסקולרי).
- ניטור לח"ד 24 שעות - 24h-ABPM, במקרים הבאים (ראה פרוט בנספח מס׳ 2) :
- ערכים סותרים בין מדידות בבית ובמרפאה
- כאשר קיימת עמידות לטיפול
- חשד לתיסמונת "החלוק הלבן"
- שונות רבה במדידות לח"ד במרפאה באותו ביקור או במספר ביקורים. או כאשר נמצאו ערכים גבוהים של לח"ד (יל"ד דרגה 2) בחולים ללא גורמי סיכון נוספים למחלות קרדיו־וסקולריות וללא נזק לאיברי מטרה
- כל חולה עם נזק לאברי מטרה - כאשר לחץ הדם הנמדד במרפאה או בבית הם בגבולות הרצויים
- לפני התחלת טיפול תרופתי לחולים עם יל"ד דרגה 1, לביסוס האבחנה
הסיבות ליתר לחץ דם שניוני
(ראו פירוט נספח 4)
- שימוש ממושך בתרופות הבאות: גלולות, סטרואידים, נוגדי דלקת לא סטרואידים, אמפטמינים, סימפטומימטים, קוקאין, אריטרופויאטין, ציקלוספורין
- מחלת כליות כרונית
- תסמונת דום נשימה לילית (Sleep Apnea)
- מחלה רנו־וסקולרית (Reno-Vascular disease)
- אלדוסטמניזם ראשוני (Primary hyperaldosteronism)
- תסמונת קושינג (Cushing Syndrome)
- פיאוכרומוציטומה (Pheochromocytoma)
- קוארקטציה של אאורטה (Coarctation of aorta)
- מחלות תירואיד או פרה־תירואיד
הערכת הסיכוי הכולל לתמותה ותחלואה
הערכת הסיכון הכולל לתמותה ותחלואה קודיו-וסקולוית ב-10 השנים הקרובות, והמלצות להתחלת טיפול להפחתת לחץ הדם.
מטרות הטיפול בחולה עם יתר לחץ דם
- להשיג את מירב ההפחתה בסיכון הכללי לתחלואה ולתמותה קרדיווסקולרית על ידי:
- טיפול בכל גורמי הסיכון ההפיכים
- טיפול מתאים במצבים הקליניים המלווים
- טיפול מתאים ביתר לחץ הדם
- הגישה צריכה להיות כוללנית, תוך התאמה אישית לכל מטופל
- יעד לחץ הדם צריך להיות פחות מ־140/90 מ״מ כספית בכל החולים ופחות מ־130/80 מ״מ כספית בחולי סוכרת, אי ספיקת לב ונפרופתיה
השיקול לתחילת טיפול להפחתת לחץ הדם ואופי הטיפול מבוסס על 2 התוויות
- דרגת לחץ הדם - ראה טבלה מס' 1
- סך הסיכון לאירוע קרדיווסקולרי הנקבע לפי:
- גורמי סיכון למחלות לב וכלי דם
- פגיעה באברי מטרה
- מחלות ו/או מצבים קלינים נלווים נוספים
- גורמי סיכון למחלות לב וכלי דם
(ראו פירוס בנספח מס׳ 5)
- עישון
- סוכרת (סוכר בצום מעל 126 מ״ג/ד״ל, או מעל 200 מ״ג/ד״ל - שעתיים לאחר ארוחה, או בבדיקה אקראית) נוכחות סוכרת מגדילה את הסיכון לפחות פי 2!
- יתר לחץ דם (לפי הדרגות המפורטות בטבלה מס׳ 1).
- דיסליפידמיה - כולסטרול >130 LDL מ״ג/ד״ל או C־40>HDL מ"ג/ד"ל (גברים), 48 מ"ג/ד"ל (נשים).
- השמנת יתר (מ/ק"ג 30 < BMI) או השמנה בטנית(היקף מותנים 2 ס"מ מעל iliac CrestTi מעל 102 ס"מ בגברים ו־88 ס"מ בנשים).
- מין(גברים יותר מנשים).
- גיל - מעל 55 בגברים, מעל 65 בנשים.
- סיפור משפחתי של מחלה קרדיו־וסקולרית מוקדמת - פחות מ־55 בגברים, 65 בנשים.
- העדר פעילות גופנית.
- תסמונת x המטבולית.
- פגיעה באיברי מטרה ומצבים קליניים נלווים
- לב: היפרטרופיה של חדר שמאל, אוטם שריר הלב בעבר, תסמונת כלילית חריפה, אי־ספיקת לב, PTCA ,CABG.
- מוח: שבץ מוחי איסכמי או דימום, TIA'S.
- כליות: מחלת כליות כרונית (קראטינין מעל 1.5 מ״ג/ד״ל בגברים, 1.4 מ"ג/ד"ל בנשים), או פינוי קראטינין <60 מ/דקה), מיקרואלבומינוריה (בין 30-300 מ״ג 24 שעות) או פרוטאינוריה (מעל 300 מ״ג/24 שעות).
- עיניים - רטינופתיה דרגה 4,3 בלבד (דימומים, תפליטים, בצקת פטמות).
- כלי דם - מחלת כלי דם פריפרית עיבוי טרשתי של דופן עורקי הקרוטיד (0.91MT מ״מ).
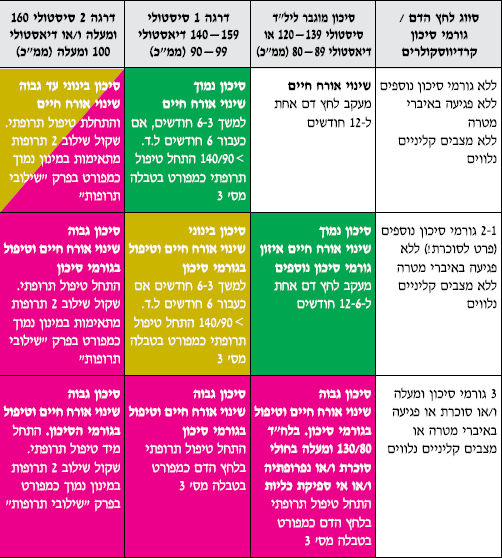
- הסיכון הכולל למחלה קרדיו־וםקולרית ב-10 שנים הקרובות
- סיכון נמוך: פחות מ־15%(או פחות מ־4% לתמותה קרדיו־וסקולרית).
- סיכון בינוני: בין 20%־15%(או בין 5%־4% לתמותה קרדיו־וסקולרית).
- סיכון גבוה: מעל 20% (או מעל 5% לתמותה קרדיו־וסקולרית).
- הגדרת דרגות הסיכון
- סיכון נמוך - סיכון מוגבר ליל״ד (עד 139/89) עם 2-1 גורמי סיכון למחלות קרדיו-וסקולריות לא כולל סוכרת, או יל"ד דרגה 1 ללא גורמי סיכון נוספים וללא פגיעה באיברי מטרה או מצבים קליניים נלווים.
- סיכון בינוני - יל"ד דרגה 1 עם 2-1 גורמי סיכון (לא כולל סוכרת) וללא פגיעה באברי מטרה או מצבים קליניים נלווים.
- סיכון גבוה -
- 3 גורמי סיכון למחלה קרדיווסקולריות או סוכרת או פגיעה באברי מטרה או מצבים קליניים נלווים בכל ערך של לחץ דם מעל 120/80 ממ"כ.
- יתר לחץ דם דרגה 2 עם או בלי גורמי סיכון נוספים
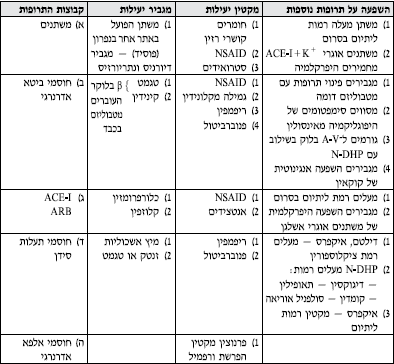
טבלה מס' 2 - המלצות לטיפול לא תרופתי ותרופתי ביתר לחץ דם על פי הערכת הסיכון
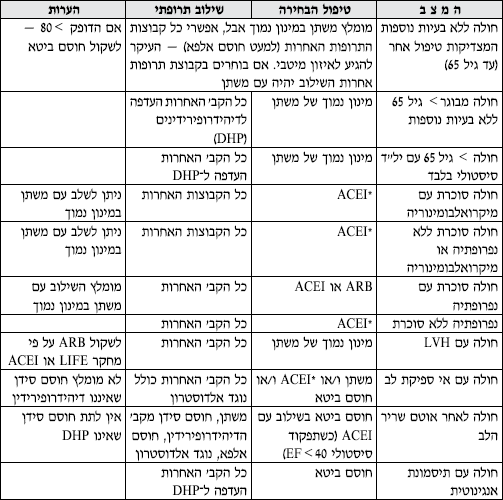
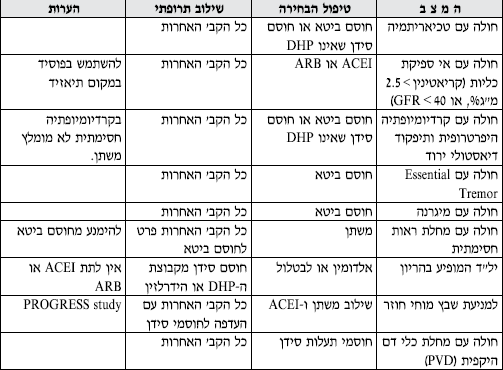
טבלה מס' 3 - המלצות לבחירת הטיפול התרופתי הראשוני בחולי יל"ד במצבים שונים
- בכל החולים החייבים לקבל מעכבי ACEI) ACE) והמפתחים שיעול - יש לשקול מתן חוסמי הרצפטורים לאנגיוטנסין - ARB.
- בחולים הזקוקים לשילוב של מעכבי ACE ומשתן - מומלץ Fixed dose combination לשיפור ההענות לטיפול.
- במשתן - הכוונה לתיאזידים, אך אם התפקוד הכיליתי ירוד (30>GFR) יש להשתמש במשתנים הפועלים בלולאה ע"ש הנלה (Loop Diuretics).
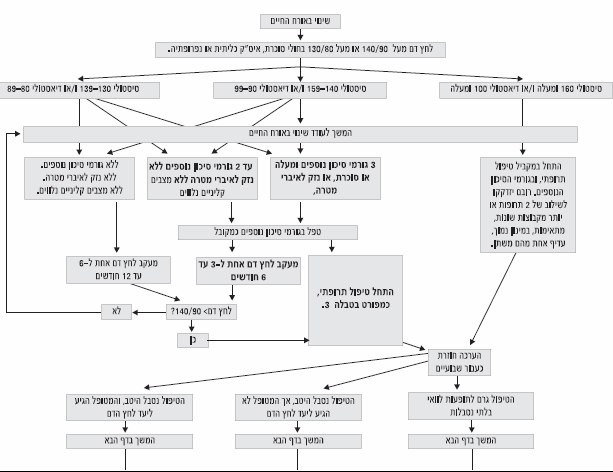
תרשים זרימה לטיפול ביתר לחץ דם
טיפול לא תרופתי ביל"ד -המלצות לשינוי אורח חיים
- המלצות לשינוי אורח החיים צריכות להינתן לכל החולים, אלה עם קדם יתר לחץ דם ועד אלו המטופלים תרופתית.
- מטרת השינוי באורח החיים היא להפחית את לחץ הדם, ולאזן גורמי סיכון נוספים במידה וקיימים.
- המצבים הנכללים בהגדרת שינוי אורח החיים, ואשר שינוי בהם הוכח כמפחית לחץ דם ו/או סיכון קרדיו־וסקולרי. כוללים:
- הפסקת עישון
- ירידה במשקל
- הפחתת צריכת אלכוהול מוגזמת
- פעילות גופנית סדירה
- צמצום צריכת מלח בדיאטה
- דיאטה עשירת פירות וירקות, דלה בשומנים רוויים
- שינוי אורח החיים אינו דוחה תחילת טיפול תרופתי להפחתת לחץ הדם במידה וקיימת התוייה לכך.
- פרוט המצבים:
- הפסקת עישון:
- הפסקת עישון מפחיתה משמעותית את הסיכון למאורע קרדיו־וסקולרי
- הפסקת עישון כשלעצמה, אינה מפחיתה את לחץ הדם
- העישון מפריע לפעילות של תרופות להורדת לחץ הדם מקבוצות שונות בעיקר חוסמי בטא
- צריכת אלכוהול מתונה:
- קיים קשר ישיר בין צריכת אלכוהול ורמת לחץ הדם
- צריכה מוגזמת של אלכוהול קשורה בסיכון גבוה יותר למאורע מוחי
- אלכוהול מפריע לפעילות תרופות להפחתת לחץ הדם(השפעה הפיכה)
- כמות האלכוהול היומית המומלצת: עד 30 - 20 גרם אטנול בגברים עד 20 - 10 גרם אטנול בנשים
- ירידה במשקל ופעילות גופנית:
- הפחתה במשקל (25>BMI), תורמת משמעותית לירידה בלחץ הדם ולהשפעה מטיבה על גורמי סיכון נוספים כמו: תנגודת לאינסולין, סוכרת, עודף שומנים בסרום והיפרטרופיה לבבית של חדר שמאל.
- השפעת הירידה במשקל על לחץ הדם גוברת כאשר היא משולבת עם פעילות גופנית סדירה וצמצום מלח בדיאטה.
- מומלץ להתמיד בפעילות גופנית אירובית (הליכה, שחיה) למשך 35-40 דקות, 3-4 פעמים בשבוע באופן סדיד.
- מומלץ להימנע מפעילות גופנית אנאירובית (הרמת משקולות) העלולים לתרום לעליה בלחץ הדם.
- צמצום מלח ותזונה מאוזנת:
- צמצום מלח בדיאטה (עד 3 גרם מלח בישול ליום=פחות מ 1.2 גרם נתרן), יפחית לחץ דם ב־6-4 ממ״כ.
- צמצום במלח ושמירה על דיאטה מאוזנת תורמים לירידה במשקל והפחתת הסיכונים הקרדיו־וסקולרים.
- מומלץ ״לאמץ״ דיאטה עשירה בירקות ופירות, (עשירה באשלגן), צריכת סידן־גבוהה, ודלה בשומנים רוויים מהחי (Dash diet).
- תירגול נשימה מונחה מכשיר: במספר מחקרים מבוקרים נמצא כי תירגול נשימה מונחה מכשיר מוריד לחץ דם.
- המכשיר בנוי משלושה חלקים: יחידה מחשבית עם זכרון, חגורה גמישה שעליה חיישן נשימה ואוזניות. החולה חוגר את החגורה סביב בית החזה או הסרעפת, ומרכיב את האוזניות. המכשיר מנתח את קצב ודגם הנשימה ויוצר דגם מוסיקלי אישי והחולה מתאים את דגם הנשימה לצליל.
- נשימה איטית ועמוקה מגבירה את השתנות קצב הלב, משפרת את הזרימה בכלי הדם ומורידה לח״ד.
- תירגול נשימה מונחה מכשיר במשך 15 דקות ביום מוריד ל״ד תוך 8 שבועות ב־12.1/6.1 ממ״כ לעומת קב׳ ביקורת.
- הפסקת עישון:
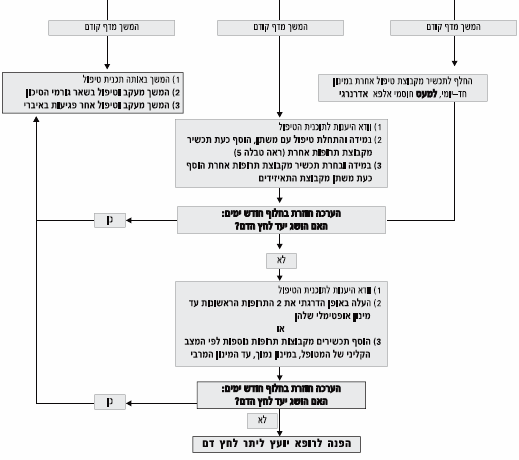
טיפול תרופתי משולב
- טיפול במונותרפיה להורדת לחץ דם, גם במינון המירבי של התרופה, ללא תלות בסוג קבוצת התרופות, יגרום לאיזון לחץ הדם ב־50% מהחולים בלבד.
- כשני שליש מהחולים יזדקקו לשילוב של לפחות 2 תרופות על מנת להגיע ליעד לחץ הדם.
- שילוב 2 תרופות ויותר הפועלות במסלולים פיסיולוגים שונים המשלימות אחת את השניה במינון נמוך מאפשר מחד השפעה אדטיבית עד סינרגיסטית בהורדת לחץ הדם, ומאידך מיעוט תופעות לוואי ועקב כך שיפור היענות המטופל לתוכנית הטיפול המוצעת.
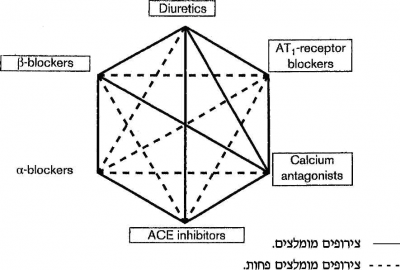
- ניתן לחלק את התרופות להורדת לחץ הדם לשתי קבוצות עיקריות:
- קבוצה א' - משתנים(0), חוסמי תעלות סידן (CCB), חוסמי אלפא אדרנרגי(AB)
- קבוצה ב' - חוסמי ביטא אדרנרגי(BB), מעכבי האנזים המהפך אנגיוטנסין (ACE-I), מעכבי קולטני ARB) AT1)
- התרופות מקבוצה א׳ מורידות לחץ דם דרך שינוי מנגנוני נפח/קיבולת, ועקב כך להפעלת מנגנון תגובתי המתבטא בפעילות מוגברת של מערכת רנין אנגיוטנסין־ אלדוסטרון (RAAS).
- התרופות מקבוצה ב׳ מורידות לחץ דם דרך חסימת RAAS, ועקב כך להפעלת מנגנון תגובתי המתבטא בספיגה חוזרת מוגברת של מים ומלחים בכלייה. לכן:
השילוב המומלץ הוא תכשיר/ים מהתרופות בקבוצה א' עם תכשיר/ים מהתרופות בקבוצה ב'.
יתרונות הטיפול המשולב
- הענות טובה יותר לטיפול.
- השפעה על מספר רב יותר של מסלולים פיסיולוגים.
- שכיחות נמוכה של תופעות לוואי(הפחתת תופעות הלוואי תלויות במינון התרופה ו/או בשילוב הנכון בין התרופות).
- השפעה סינרגיסטית בהורדת לחץ הדם.
- תגובה מהירה יותר לעומת כל אחד מהמרכיבים כאשר הם ניתנים כמונותרפיה, גם במינון המירבי שלהם.
- יחס עלות־תועלת גבוה יותר.
יתרונות טיפול משולב קבוע במינון נמוך בטבליה אחת
- פשטות ונוחות
- הענות טובה לטיפול (מינון אחיד, חד יומי)
בישראל קיימים שילובים קבועים בטבליה אחת הכוללים:
- תיאזיד + אמילוריד(Kahmi)
- ACE-I + משתן
- ARB + משתן
- חוסם בטא + חוסם תעלות הסידן
צירופים מומלצים ולא מומלצים של קבוצות התרופות השונות
- צירופים יעילים במיוחד: 1-DHP/BB, ARB/D, ACE-1/D, DHP/ACE
- צירופים אפשריים: דיורטיקה + כל אחד מהקבוצות האחרות ACE-I+BB (יעיל בחולים לאחר אוטם שריר לב, פחות יעיל בהורדת לחץ דם) חוסם אלפא עם כל הקבוצות האחרות
- צירופים לא מומלצים: N-DHP+BB.
יחסי גומלין בין תרופות אנטי-היפרטנסיביות לבין תרופות אחרות
יתר לחץ דם במצבים קליניים נבחרים
יתר לחץ דם וסוכרת
- יש לעודד כל חולה סוכרת סוג 2 ויל״ד לשינוי מהותי באורח חייו בעיקר הפחתה למשקל גוף מתאים וצמצום המלח בדיאטה ללא תלות בגובה לחץ דמו.
- יעד לחץ הדם בשילוב מחלות אלו צריך להיות פחות מ־130/80 ממ׳׳כ, וברוב במקרים יהיה צורך בשילוב של 2 תרופות ויותר על מנת להגיע ליעד זה.
- כל קבוצות התרופות הבאות: משתנים (תיאזידים), ARB ,ACE-I ,CCB ,BB הוכחו כיעילות בהפחתת מאורעות לבביים ומוחים הן בחולי סוכרת סוג 1 והן בסוג 2.
- לתרופות מקבוצות ARBn ACE-I יש יתרון על פני קבוצות אחרות, בהגנה על הכליות ובהפחתת אלבומינוריה.
- במצבים של מיקרואלבומינוריה הן בסוכרת סוג 1 והן בסוג 2 יש יתרון לחסימת מערכת רנין־אנגיוטנסין ללא תלות בגובה לחץ הדם.
יתר לחץ דם בגיל המבוגר (גיל 65 ומעלה)
- טיפול ביתר לחץ דם אצל אנשים מגיל 65 ומעלה מפחית תחלואה ותמותה קרדיווסקולרית, ללא תלות בסוג יתר לחץ הדם שלהם (סיסטולי בודד, סיסטולי־דיאסטולי).
- התועלת מטיפול להורדת לחץ הדם הוכחה בגיל זה עם קבוצות התרופות הבאות: משתנים, ARBn BB, CCB, ACE-I.
- השיקולים להתחלת הטיפול התרופתי זהים לכלל אוכלוסיית יתר לחץ דם וכוללים: גובה לחץ הדם, נוכחות גורמי סיכון נוספים, קיום נזק לאיברי מטרה, ומצבים קליניים נוספים המשפיעים במשולב על ההחלטה לגבי קבוצת התרופות המועדפת. עם זאת, ככל שעולים בגיל, הסיכון לתחלואה ולתמותה קרדיווסקולרים עולה, ועל כן יש להקפיד על איזון לחץ הדם.
- מרבית חולים אלו, יזדקקו לשילוב של 2 תרופות ויותר על מנת להפחית את לחץ הדם הסיסטולי לפחות מ־140 ממ"כ.
- יש להתחיל את הטיפול התרופתי בהדרגה, ובמינונים נמוכים, תוך מעקב לחץ הדם גם בעמידה על מנת לאבחן תת־לחץ דם תנוחתי.
- באנשים בגיל 80 שנה ומעלה, הטיפול התרופתי להפחתת לחץ דם, מפחית את מספר המאורעות הקרדיו־וסקולרים (פאטליים ולא פאטליים), אך לא את שיעורי התמותה הכללית.
- המלצה לטיפול תרופתי בגיל המבוגר: במקום הראשון משתנים במינון נמוך. אם החולה לאחר אוטם שריר הלב - אפשר להתחיל בחוסמי ביטא או להוסיף חוסמי ביטא למשתן. אם לחולה יש סוכרת או נפרופתיה אפשר להתחיל בחוסמי ACE או ARB ואם ערכי לח״ד הם בדרגה 2 ו/או יש פגיעה באברי מטרה אפשר להתחיל בטיפול משולב של משתן במינון נמוך + מעכב ACE או ARB. אם לחולה מחלת לב איסכמית - אפשר להתחיל בחוסם תעלות הסידן מסוג דיהידרופירידן (DHP) או שילוב בין משתן במינון נמוך עם DHP או BB. אם החולה לאחר אירוע מוחי (STROKE) יש להתחיל במשתן בלבד או שילוב של משתן במינון נמוך ומעכב ACE. אם לחולה יל"ד סיסטולי בודד - יש להתחיל במשתן במינון נמוך ולפי הצורך חוסם תעלות סידן מקבוצת ה-DHP.
יתר לחץ דם ושבץ מוחי
- במקרים של מניעה שניונית, הוכח כי טיפול להפחתת לחץ דם, מקטין את מספר המאורעות הקרדיו-וסקולרים ללא תלות בגובה לחץ הדם הבסיסי.
- תרופות הבחירה המוכחות במצבים אלו הם מקבוצת המשתנים וקבוצת ACE-I ובעיקר השילוב שלה (past trial, progress study).
- אין כיום הוכחות מספקות לגבי יעילות הטיפול להפחתת לחץ דם במצב חריף של שבץ מוחי.
יתר לחץ דם ומחלת לב כלילית/אי־ספיקת לב
- בחולי יתר לחץ דם ותסמונת תעוקתית יציבה תרופת הבחירה היא BB, וניתן גם לשקול הוספת תרופה מקבוצת DHP.
- בחולים עם תסמונת כלילית חריפה (תסמונת תעוקתית לא יציבה, אוטם בשריר הלב), ו/או אי־ספיקה לבבית אסימפטומטית, תרופות הבחירה הן ACE-H BB, וניתן להוסיף כל תרופה מקבוצות התרופות האחרות במטרה להגיע ליעד לחץ הדם.
- במצבים של לאחר אוטם בשריר הלב ו/או אי־ספיקת לב סימפטומטית, התרופות הבאות - BB ,ACE-I, אנטגוניסטים לאלדוסטרון הוכחו כיעילות, בעיקר בשילוב עם סטטינים ואספירין.
- יש הוכחות ליעילות ARB בחולי אי־ספיקה לבבית, באותם מקרים בהם לא קיימת סבילות ל-ACE-I.
יתר לחץ דם ופגיעה בתפקוד הכילייתי
- הפרעה בתפקוד הכלייתי בחולי יל״ד נובעת כנראה מעליה ממושכת בתנגודת כלי הדם הכלייתים, הגורמת בהמשך לשינויים מבניים בכלי הדם הכלייתיים(Nephrosclerosis).
- ההגנה על הכליה בחולי הסוכרת מושגת על ידי:
- איזון קפדני של לחץ הדם לערכים של פחות מ־130/80 מ״מ כספית וזאת באמצעות שילוב של מספר תרופות, בעיקר תרופות מקבוצת מעכבי ACE או ARB בשילוב עם משתנים ו/או חוסמי תעלות הסידן.
- הפחתת מיקרואלבומינוריה או פרוטאינוריה לערכים הקרובים לנורמה על ידי חסימת השפעת אנגיוטנסין 2 בעזרת מעכבי ACE או ARB.
- במקרים בהם רמות קריאטינין בדם הם מעל 2 מ״ג/% יש להשתמש במשתנים מסוג משתני לולאה (Loop diuretics).
- בחולים עם יל"ד והפרעה בתיפקוד הכלייתי מומלץ על טיפול הכולל תרופות להורדת לחץ הדם, סטטינים ואספירין.
מצבים דחופים (urgencies) ומצבי חרום (Emergencies) ביתר לחץ דם
מצבי חרום (Emergencies)
- מצבים נדירים הדורשים הפחתה מידית של לחץ הדם(לא בהכרח לערכי נורמה) על מנת למנוע או לצמצם את הנזק לאיברי המטרה.
- מצבים אלה כוללים לחץ דם מעל 180/110 ממ"כ, ואחד מהמצבים הקלעים הבאים:
- אנצפלופתיה היפרטנסיבית
- דימום תוך מוחי (עקב שבץ מוחי או חבלת ראש)
- תסמונת תעוקתית לא יציבה
- אוטם חריף בשריר הלב
- בצקת ריאות
- דיסקציה של אנוריזמה אורטלית
- רעלת הריון.
- במקרים אילו יש להפנות את החולה מיד לחדר מיון, לצורך טיפול תוך ורידי. מומלץ על הורדת 25% מהערך ההתחלתי תוך שעתיים.
- התרופות המקובלות לשימוש במקרים אילו הם:,Mtroprusside, Labetaioi, Hydralazine Nicradipine.
- אין לתת ניפדיפין תת־לשוני כדי לא לגרום לירידה מהירה מדי.
מצבים דחופים (urgencies)
- מצבים בהם יש צורך להפחית את לחץ הדם אך אין הצדקה להורדה מהירה.
- מצבים אלה כוללים:
- לחץ דם מעל 180/100 ממ״כ.
- יתר לחץ דם עם בצקת דיסקיות(פונדוס).
- יתר לחץ דם עם פגיעה מתקדמת באיברי מטרה.
- יתר לחץ דם המתפתח סביב התערבות כירורגית.
- במקרים אילו יש להתחיל טיפול תרופתי מידי(PO), משולב תוך מעקב הדוק אחר ערכי לחץ הדם ומידת הפגיעה באיברי המטרה. יש להוריד את לחץ הדם תוך 48-24 שעות.
- יתר לחץ דם בלבד, ללא סימפטומים, וללא הופעה או החמרה של נזק באיברי מטרה, לא דורש בדרך כלל טיפול דחוף.
- אין לתת טיפול בניפדיפין תת־לשוני.
יתר לחץ דם בנשים
קיימים הבדלי גיל ומין בקשר ליל"ד. בנשים בגיל המבוגר קיימת נוקשות כלי דם גדולה יותר לעומת גברים בגיל זה. עד גיל 45 שכיחות יל"ד גבוהה יותר בגברים לעומת נשים. בגיל 6445 קיימת שכיחות שווה של יל"ד ומעל גיל 65 שכיחות יל"ד גבוהה יותר בנשים לעומת גברים. שכיחות STROKE זהה בגברים ובנשים אך שכיחות מחלת לב טרשתית גבוהה בגברים לעומת נשים ומשתווה רק מגיל 75 ומעלה.
נשים נוטלות יותר תרופות ליל"ד ומאוזנות טוב יותר מאשר גברים. נשים מגיבות טוב יותר לטיפול וקיימת פחות פגיעה באברי מטרה (אירועים מוחיים) בנשים לעומת גברים. שעור גבוה יותר של נשים לעומת גברים נוטל משתנים והן מגיבות טוב יותר לטיפול בחוסמי תעלות הסידן. לשיעור גבוה יותר של נשים לעומת גברים יש תופעות לוואי עקב טיפול כמעכבי ACE בעיקר שיעול.
גלולות למניעת הריון גורמות לעליה בלחץ הדם וב־5% - ימצא יל"ד קבוע. טיפול הורמונלי בגיל המעבר אינו גורם לעליה בלחץ הדם. מומלץ כי נשים הנוטלות גלולות למניעת הריון ימדדו את לחץ דמם באופן שגרתי.
נשים עם יל"ד הנכנסות להריון צריכות להיות במעקב קפדני של לחץ דמם עקב הסיכון לאם ולעובר. התרופות המועדפות לטיפול ביל"ד בעת הריון הן מתיל דופה(אלדומין), חוסמי ביטא ומרחיבי כלי דם. אין לתת מעכבי ARBs ACE במהלך ההריון מחשש למומים עובריים.
PREECLAMPSIA המתפתחת לאחר שבוע 20 של ההריון מאופיינת ע"י הופעת יל"ד חדש או החמרה של יל"ד ידוע, חלבון בשתן, חומצת שתן גבוהה ולעיתים הפרעות בקרישה. במקרים קשים של פרה־אקלמפסיה עלול להתפתח יל"ד חמור המצריך אשפוז וטיפול תוך ורידי כולל טיפול כנגד התכווצויות.
טיפול תרופתי באספירין למניעה ראשונית של (chemoprevention) מחלות לב וכלי דם
אספירין מומלץ למניעה שנמנית של אירועים קרדיווסקולרים לאחר אוטם שריר הלב, תיסמונת כלילית חריפה ולאחר אירוע מוחי ראשון. בשנים האחרונות ישנם הוכחות ממחקרים מבוקרים, כי אספירין מתאים גם למניעה ראשונית של מחלות. אספירין מפחית אוטם חריף בשריר הלב Acute MI).) באנשים בסיכון גבוה ללקות במחלת לב. לא נמצא כי נטילת אספירין למניעה ראשונית, מפחיתה אירועים מוחיים (STROKE) או סך תמותה מאירועים קרדיו־וסקולרים או תמותה מכל הסיבות (All cause mortality).
נמצא כי ייהנו במיוחד ממתן אספירין למניעה ראשונית אלה שב־5 השנים הקרובות הסיכון שלהם ללקות במחלת לב הוא מעל 3%. היות ויל"ד מהווה גורם סיכון משמעותי לאירועים קרדיווסקולרים הוסיפו אספירין לטיפול ביל"ד במספר מחקרים. על פי מחקר HOTTI נמצא כי תוספת אספירין הפחיתה ב־36% אוטם שריר הלב לעומת אלה שלא נטלו אך עם עליה של 65% בסיכון לדימום אך ללא עליה בסיכון לדימום תוך גולגולתי. התועלת הגדולה ביותר לעומת הנזק שבדימום היתה:
- בגברים מעל גיל 50, עם גורמי סיכון למחלת לב, עם יל"ד בסיסי גבוה יותר ושבמהלך התקופה בה נטלו אספירין היה להם לחץ דם מאוזן היטב.
- בחולי יל"ד שרמת הקריאטינין בדמם היא מעל 1.3.
- בחולים עם סוכרת+יל"ד.
המינון המומלץ הוא 75 מ"ג - 100 מ"ג אספירין ליום. לא נמצאה תועלת רבה יותר במינונים גבוהים יותר. תופעות הלוואי הקשות, שנצפו היו דימום תוך גולגלתי (1.4=RR) ודימום ממערכת העיכול (1.7=RR). אי לכך אפשר להמליץ על תוספת אספירין בכל החולים עם יל״ד+סוכרת וכן ניתן לדון בהוספת אספירין לחולי יל"ד עם קריאטינין גבוה מ־1.3 מ״ג%, וכן בגברים מעל גיל 50 עם גורמי סיכון נוספים למחלה קרדיווסקולרית ושל לחץ דם מאוזן. יש להסביר סיכונים וסיכויים של דימומים. כמו כן יש להדגיש כי תוספת אספירין מונעת אירועים לבביים אך לא אירועים מוחיים.
יחסי רופא-חולה ועבודת צוות
- יחסי אמון בין הרופא למטופל הם הבסיס להצלחה של כל תכנית טיפול, ללא תלות בסוג התרופה המומלצת.
- תפיסת הבריאות של כל חולה מושפעת במידה רבה בהבדלי תרבויות, אמינות וניסיון אישי של החולה ו/או משפחתו עם מערכת הבריאות.
- בניית יחסי אמון ותקשורת פתוחה וכנה בין הרופא למטופל תלויה במידה רבה בגישה בה ינקוט הרופא. רק גישה המציבה את המטופל במרכז(patient centered). ואשר בוחנת לא רק את המחלה אלא את האדם החולה באותה מחלה על כל מכלול אישיותו, התפקוד שהוא ממלא במשפחתו ובחברה בה הוא פועל, יכולים להבליט תקשורת ושיתוף פעולה הדדי בין הרופא למטופל המבטיחה יישום תוכנית הטיפול המוצעת לו.
- מחקרים רבים הוכיחו כי קושי בשינוי אורח החיים מצד המטופל, אי יכולת לעלות במינון התרופה או לשלב מספר תרופות מבטאים הענות נמוכה של המטופל וקושי שלו לשתף פעולה עם תכנית הטיפול המוצעת לו. הסיבה לכך נעוצה בדרך כלל בחוסר הבנה, מצד החולה את בעייתו הרפואית, כשלון של הרופא להסביר ולשתף את החולה בבעייתו, כולל הסיבוכים, תופעות הלוואי מהטיפול המוצע לו, כמו גם קוצר זמן והקשבה לא מספקת לתחושות המטופל במפגש הרפואי.
- הגישה המציבה את המטופל במרכז, מאפשרת יצירת יחסי אמון, תקשורת פתוחה, כנה ובונה, בה המטופל יכול לבטא את תחושותיו, רצונותיו, מחשבותיו וחרדותיו בצורה גלויה, לשתף פעולה עם תכנית הטיפול המוצעת לו ע״י הרופא, ובעיקר ליטול אחריות מלאה לבריאותו שלו!
- יש חשיבות רבה לעבודת צוות בטיפול בחולי יל״ד. רק שיתוף מלא של צוות המרפאה, כולל רופא/ה, אחיות/אחים, דייאטנ/ית וגורמים רפואיים נוספים, הפועלים במשותף על מנת להשפיע על תפיסת הבריאות והחולי של המטופל, יכולים לגרום לשיפור הענות החולה לתוכנית הטיפול, ולאיזון טוב יותר של לחץ דמו ולמניעת תחלואה ותמותה קרדיווסקולרים.
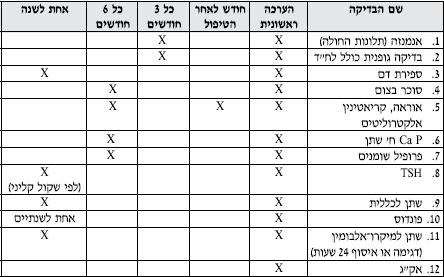
המלצות למעקב אחר החולה עם יתר לחץ דם
המעקב אחר החולה עם יל״ד מתחלק ל־3 מסלולים עיקריים:
- מעקב אחר איזון לחץ הדם ובחירת תכנית הטיפול בהתאם
- מעקב אחר גורמי סיכון נוספים ואיתור מוקדם של פגיעה באיברי מטרה
- מעקב אחר תופעות לוואי הנובעות מהטיפול התרופתי
מעקב אחר איזון לחץ הדם
- תכיפות המעקב תלויה במידת הסיכון הקרדיו־וסקולרי בו נמצא החולה. חולים בסיכון נמוך עד בינוני יש לזמנם אחת לחודש עד הגעה ליעד לחץ הדם הרצוי. אלו המצויים בסיכון גבוה יש לזמנם בתדירות גבוהה יותר!
- במהלך תקופת האיזון יש לעודד את החולה למדידות עצמיות של לחץ הדם בבית.
- כאשר החולה הגיע ליעד לחץ הדם הרצוי, ניתן לזמנו למעקב לחץ דם אחת ל־6 חודשים במידה והוא נמצא בסיכון נמוך עד בינוני. אלו המצויים בסיכון גבוה יש לזמנם כל 3 חודשים.
- הטיפול התרופתי הוא בד"כ לכל החיים. אלו שהצליחו לבצע שנוי משמעותי באורח החיים שלהם, ניתן כעבור שנה של לחץ דם מאוזן, לרדת בהדרגה במינון ובמספר התרופות תוך מעקב קפדני של ערכי לחץ הדם.
- אם כעבור 12-6 חודשי טיפול לא הושג יעד לחץ הדם, מומלץ להפנות את החולה לרופא יועץ ליתר לחץ דם.
מעקב אחר גורמי סיכון נוספים ואיתור מוקדם של פגיעה באיברי מטרה
- BMI - אחת לשנה.
- אק"ג - אחת לשנה.
- מיקרואלבומין בשתן - אחת לשנה.
- רמות סוכר, פרופיל שומנים, קראטינין, אוריאה, אלקטרוליטים - כל 6 חודשים.
- קרקעית עיניים - בעת ההערכה הראשונית, ולאחר מכן אחת לשנתיים בחולים לא מאוזנים.
מעקב אחר תופעות לוואי של התרופות
- דיורטיקה - רמות סוכר, סידן וחומצת שתן בדם - כל 6 חודשים רמות אלקטרוליטים בדם - פעם ראשונה חודש לאחר תחילת טיפול, ואם תקין - אחת ל־6 חודשים
- חוסמי ביטא - רמת סוכר, ופרופיל שומנים - כל 6 חודשים
- S, ACE-I׳ARB - רמות אלקטרוליטים, קריאטנין ואוראה - פעם ראשונה חודש לאחר תחילת טיפול ואם תקין - אחת ל־6 חודשים
- אספירין - רמת המוגלובין בדם פעם בשנה
- בגברים לברר הפרעות בתפקוד המיני ללא תלות בקבוצת התרופות המומלצת
טופס מעקב אחר החולה עם יתר לחץ דם
נספחים
ערך מורחב – יתר לחץ דם ברפואה ראשונית - הנחיה קלינית/נספחים
ביבליוגרפיה
- National High Blood Pressure Education Program. The sixth report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Arch Intern Med. 1997;157:2413-46.
- U.S. Department of Health and Human Services, National Heart, Lung, and Blood Institute. National High Blood Pressure Education Program. Available at: http:Ilwww.nhlbi.nih.govlaboutlnhbpeplindex.htm. Accessed March 5, 2003.
- Sheps SG, Roccella EJ. Reflections on the sixth report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Curr Hypertens Rep. 1999;1:342-5.
- Roccella EJ, Kaplan NM. Interpretation and evaluation of clinical guidelines. In: Izzo JL Jr, Black HR, eds. Hypertension Primer. Dallas, TX: American Heart Association, 2003;126:126¬7.
- Last JM, Abramson JH, eds. A dictionary of epidemiology. 3rd ed. New York, NY: Oxford University Press, 1995.
- Vasan RS, Larson MG, Leip EP, et al. Assessment of frequency of progression to hypertension in nonhypertensive participants in the Framingham Heart Study: A cohort study. Lancet. 2001;358:1682-6.
- Vasan RS, Beiser A, Seshadri S, et al. Residual lifetime risk for developing hypertension in middle-aged women and men: The Framingham Heart Study. JAMA. 2002;287:1003-10. F
- Lewington S, Clarke R, Qizilbash N, et al. Age-specific relevance of usual blood pressure to vascular mortality: A meta-analysis of individual data for one million adults in 61 prospective studies. Lancet. 2002;360:1903-13.
- Whelton PK, He J, Appel U, et al. Primary prevention of hypertension: Clinical and public health advisory from The National High Blood Pressure Education Program. JAMA. 2002;288:1882-8.
- Neal B, MacMahon S, Chapman N. Effects of ACE inhibitors, calcium antagonists, and other blood-pressure-lowering drugs: Results of prospectively designed overviews of randomised trials. Blood Pressure Lowering Treatment Trialists1 Collaboration. Lancet. 2000;356:1955-64.
- Ogden LG, He J, Lydick E, Whelton PK. Long-term absolute benefit of lowering blood pressure in hypertensive patients according to the JNC VI risk stratification. Hypertension. 2000;35:539-43.
- Cherry DK, Woodwell DA. National Ambulatory Medical Care Survey: 2000 Summary. Advance Dat 2002;328.
- Izzo JL Jr, Levy D, Black HR. Clinical Advisory Statement. Importance of systolic blood pressure in older Americans. Hypertension. 2000;35:1021-4.
- Cushman WC, Ford CE, Cutler JA, et al. Success and predictors of blood pressure control in diverse North American settings: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). J Gun Hypertens (Greenwich). 2002;4:393-404. RA
- Black HR, Elliott WJ, Neaton JD, et al. Baseline characteristics and elderly blood pressure control in the CONVINCE trial. Hypertension. 2001;37:12-8. RA
- World Hypertension League. Measuring your blood pressure. Available at: http://www.mco.edulorglwhllbloodpre.html. Accessed April 1, 2003.
- Pickering T. Recommendations for the use of home (self) and ambulatory blood pressure monitoring. American Society of Hypertension Ad Hoc Panel. Am J Hypertens. 1996;9:1-11.PR
- Verdecchia P. Prognostic value of ambulatory blood pressure: current evidence and clinical implications. Hypertension. 2000;35:844-51. PR
- American Heart Association. Home monitoring of high blood pressure. Available at: http://www.americanheart.org/presenter.jhtml7identifier=576. Accessed April 1, 2003.
- GFR /1.73 M2 by MDRD (-+ SUN and SAlb) Calculator. Available at: http://www.hdcn.comlcalc~gfrhtm. Accessed April 1, 2003.
- American Diabetes Association. Treatment of hypertension in adults with diabetes. Diabetes Care. 2003;26(suppl l):580-582.
- National Kidney Foundation Guideline. KIDOQI clinical practice guidelines for chronic kidney disease: Evaluation, classification, and stratification. Kidney Disease Outcome Quality Initiative. Am J Kidney Dis. 2002;39(suppl 2):Sl-5246. PR
- The Trials of Hypertension Prevention Collaborative Research Group. Effects of weight loss and sodium reduction intervention on blood pressure and hypertension incidence in overweight people with high-normal blood pressure. The Trials of Hypertension Prevention, phase II. Arch Intern Med. 1997;157:657-67.
- He J, Whelton PK, Appel U, Charleston J, Klag MJ. Long-term effects of weight loss and dietary sodium reduction on incidence of hypertension. Hypertension. 2000;35:544-9.
- Sacks FM, Svetkey LP, Vollmer WM, et al. Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. DASH-Sodium Collaborative Research Group. N Engl J Med. 2001;344:3-10.
- Vollmer WM, Sacks FM, Ard J, et al. Effects of diet and sodium intake on blood pressure: Subgroup analysis of the DASH-sodium trial. Arm Intern Med. 2001;135:1019-28.
- Chobanian AV, Hill M. National Heart, Lung, and Blood Institute Workshop on Sodium and Blood Pressure: A critical review of current scientific evidence. Hypertension. 2000;35:858-63.
- Kelley GA, Kelley KS. Progressive resistance exercise and resting blood pressure: A meta-analysis of randomized controlled trials. Hypertension. 2000;35:838-43.
- Whelton SP, Chin A, Xin X, He J. Effect of aerobic exercise on blood pressure: A meta-analysis of randomized, controlled trials. Ann Intern Med. 2002;136:493-503.
- Xin X, He J, Frontini MG, et al. Effects of alcohol reduction on blood pressure: A meta-analysis of randomized controlled trials. Hypertension. 2001;38:1 112-7.
- Black HR, Elliott WJ, Grandits G, et al. Principal results of the Controlled ONset Verapamil INvestigation of Cardiovascular Endpoints (CONVINCE) trial. JAMA. 2003;289:2073-82.
- Dahlof B, Devereux RB, Kjeldsen SE, et al. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): A randomised trial against atenolol. Lancet. 2002;359:995-1003.
- The ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA. 2002;288:2981-97.
- The Heart Outcomes Prevention Evaluation Study Investigators. Effects of an angiotensin-converting-enzyme inhibitor; ramipril, on cardiovascular events in high-risk patients. NEngl J Med. 2000;342:145-53.
- PROGRESS Collaborative Group. Randomised trial of a perindopril-based blood-pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet. 2001;358:1033-41.
- Wing LMH, Reid CM, Ryan P, et al. A comparison of outcomes with angiotensin-converting-enzyme inhibitors and diuretics for hypertension in the elderly. N Engl J Med. 2003;348:583-92.
- Psaty BM, Smith NL, Siscovick DS, et al. Health outcomes associated with antihypertensive therapies used as first-line agents. A systematic review and meta-analysis. JAMA. 1997;277:73945.
- Psaty BM, Manolio TA, Smith NL, et al. Time trends in high blood pressure control and the use of antihypertensive medications in older adults: The Cardiovascular Health Study. Arch Intern Med. 2002;162:2325-32.
- Hunt SA, Baker DW, Chin MH, et al. ACC/AHA guidelines for the evaluation and management of chronic heart failure in the adult: Executive summary. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to revise the 7995 Guidelines for the Evaluation and Management of Heart Failure). J Am Coil Cardiol. 2001;38:2101-13.
- Packer M, Coats AJ, Fowler MB, et al. Effect of carvedilol on survival in severe chronic heart failure. N EnglJ Med. 2001;344:1651-8. RA
- CIBIS Investigators and Committees. A randomized trial of beta-blockade in heart failure. The Cardiac Insufficiency Bisoprolol Study (CIBIS). Circulation. 1994;90:1765-73. RA
- The SOLVD Investigators. Effect of enalapril on survival in patients with reduced left ventricular ejection fractions and congestive heart failure. N EnglJ Med. 1991;325:293-302. RA
- The Acute Infarction Ramipril Efficacy (AIRE) Study Investigators. Effect of ramipril on mortality and morbidity of survivors of acute myocardial infarction with clinical evidence of heart failure. Lancet. 1993;342:821-8.
- Kober L, Torp-Pedersen C, Carlsen JE, et al. A clinical trial of the angiotensin-converting-enzyme inhibitor trandolapril in patients with left ventricular dysfunction after myocardial infarction. Trandolapril Cardiac Evaluation (TRACE) Study Group. N Engl J Med. 1995;333:1670-6.
- Cohn JN, Tognoni G. A randomized trial of the angiotensin-receptor blocker valsartan in chronic heart failure. N Engl J Med. 2001;345:1667-75.
- Pitt B, Zannad F, Remme WJ, et al. The effect of spironolactone on morbidity and mortality in patients with severe heart failure. Randomized Aldactone Evaluation Study Investigators. N Engl J Med. 1999;341:709-17.
- Braunwald E, Antman EM, Beasley JW, et al. ACCIAHA 2002 guideline update for the management of patients with unstable angina and non-ST-segment elevation myocardial infarction-summary article: A report of the American College of Cardiology/American Heart Association task force on practice guidelines (Committee on the Management of Patients With Unstable Angina). J Am Coil Cardiol. 2002;40:1366-74.
- b-Blocker Heart Attack Trial Research Group. A randomized trial of propranolol in patients with acute myocardial infarction. I. Mortality results. JAMA. 1982;247:1707-14.
- Hager WD, Davis BR, Riba A, et al. Absence of a deleterious effect of calcium channel blockers in patients with left ventricular dysfunction after myocardial infarction: The SAVE Study Experience. SAVE Investigators. Survival and Ventricular Enlargement. Am Heart J. 1998;135:406-13.
- The Capricorn Investigators. Effect of carvedilol on outcome after myocardial infarction in patients with left-ventricular dysfunction: The CAPRICORN randomised trial. Lancet. 2001;357:1385-90.
- Pitt B, Remme W, Zannad F, et al. Eplerenone, a selective aldosterone blocker; in patients with left ventricular dysfunction after myocardial infarction. NEngl J Med. 2003;348:1309-21.
- UK Prospective Diabetes Study Group. Efficacy of atenolol and captopril in reducing risk of macro-vascular and micro-vascular complications in type 2 diabetes: UKPDS 39. BMJ. 1998;317:713-20.
- Lewis EJ, Hunsicker LG, Bain RP, Rohde RD. The effect of angiotensin-converting-enzyme inhibition on diabetic nephropathy. The Collaborative Study Group. N Engl J Med. 1993;329:1456-62.
- Brenner BM, Cooper ME, de Zeeuw D, et al. Effects of losartan on renal and cardio-vascular outcomes in patients with type 2 diabetes and nephropathy. N EnglJ Med. 2001;345:861-9.
- Lewis EJ, Hunsicker LG, Clarke WR, et al. Renoprotective effect of the angiotensin-receptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med. 2001;345:851-60.
- The GISEN Group (Gruppo Italiano di Studi Epidemiologici in Nefrologia). Randomised placebo-controlled trial of effect of ramipril on decline in glomerular filtration rate and risk of terminal renal failure in protein-uric, non-diabetic nephropathy. Lancet. 1997;349:1857-63.
- Bakris GL, Weir MR, on behalf of the Study of Hypertension and Efficacy of Lotrel in Diabetes (SHIELD) Investigators. Achieving goal blood pressure in patients with type 2 diabetes: Conventional versus fixed-dose combination approaches. / Clin Hypertens. 2003;5:201-10.
- Antithrombotic Trialist Collaboration. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ. 2002;324:71-86.
- Pfeffer MA, Braunwald E, Moye LA, et al. Effect of captopril on mortality and morbidity in patients with left ventricular dysfunction after myocardial infarction. Results of the Survival And Ventricular Enlargement trial. The SAVE Investigators. NEngl J Med. 1992;327:669-77.
- Lindholm LH, Ibsen H, Dahlof B, et al. Cardiovascular morbidity and mortality in patients with diabetes in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet. 2002;359:1004-10. RA
- Bakris GL, Williams M, Dworkin L, et al. Preserving renal function in adults with hypertension and diabetes: A consensus approach. National Kidney Foundation Hyperten¬sion and Diabetes Executive Committees Working Group. Am J Kidney Dis. 2000;36:646-61.
- Bakris GL, Weir MR. Angiotensin-converting enzyme inhibitor-associated elevations in serum creatinine: Is this a cause for concern? Arch Intern Med. 2000;160:685-93. M
- National Cholesterol Education Program. Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High
- Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002;106:3143-421.
- Kjeldsen SE, Dahlof B, Devereux RB, et al. Effects of Losartan on cardiovascular morbidity and mortality in patients with isolated systolic hypertension and left ventricular hypertrophy: a Losartan Intervention for Endpoint Reduction (LIFE) sub-study. JAMA. 2002;288:1491-8.
- Staessen JA, Wang J. Blood-pressure lowering for the secondary prevention of stroke. [Commentary]. Lancet. 2001;358:1026-7.
- Di Ban M, Pahor M, Franse LV, et al. Dementia and disability outcomes in large hypertension trials: lessons learned from the systolic hypertension in the elderly program (SHEP) trial. Am J Epidemiol. 2001;153:72-8.
- Writing Group for the Wome^s Health Initiative Investigators. Risks and benefits of estrogen plus progestin in healthy postmenopausal women: Principal results from the Women 5 Health Initiative randomized controlled trial. JAMA. 2002;288:321-33.
- Barlow SE, Dietz WH. Obesity evaluation and treatment: Expert Committee recommenda¬tions. The Maternal and Child Health Bureau, Health Resources and Services Administration and the Department of Health and Human Services. Pediatrics. 1998;102:E29.
- Barrier PA, Li JT; Jensen NM. Two words to improve physician-patient communication: What else? Mayo Gun Proc. 2003;78:211-4.
- Betancourt JR, Carrillo JE, Green AR. Hypertension in multicultural and minority populations: Linking communication to compliance. Curr Hypertens Rep. 1999;1:482-8.
- Balas EA, Weingarten S, Garb CT; et al. Improving preventive care by prompting physicians. Arch Intern Med. 2000;160:301-8. C
- Boulware LE, Daumit GL, Frick KD, et al. An evidence-based review of patient-centered behavioral interventions for hypertension. Am J Prev Med. 2001;21:221-32. PR, M
- Hill MN, Miller NH. Compliance enhancement. A call for multidisciplinary team approaches. Circulation. 1996;93:4-6.
- Flegal KM, Carroll MD, Ogden CL, Johnson CL. Prevalence and trends in obesity among US adults, 1999-2000. JAMA. 2002;288:1723-7. X
- Chobanian AV, Bakris GL, Black HR et al The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation and treatment of High Blood Pressure JAMA 2003; 289(19): 2560-2570.
- 2003 European Society of Hypertension-European Society of Cardiology guidelines For the management of arterial hypertension. Guidelines Committee J of Hypertension 2003; 21: 1011-1053.
- O'Brien E, Asmar R, Beilin L et al European Society of Hypertension recommendations For conventional, ambulatory and home blood pressure measurement. J of Hypertension 2003; 21: 821-848.
- Zanchetti A, Hansson L, Dahlof B, Julius S, Menard J, Warnold I, Wedel H. Benefit and harm of low-dose aspirin in well-treated hypertensives at different baseline cardiovascular risk. J Hypertens 2002; 20: 2301-2307. RT
- Sanmuganathan PS, Ghahramani P, Jackson PR, Wallis EJ, Ramsay LE. Aspirin for primary prevention of coronary heart disease: safety and absolute benefit related to coronary risk derived from meta-analysis of randomised trials. Heart 2001; 85:265-271. MA
- Hayden M, Pignone M, Phillips C, Mulrow C. Aspirin for the primary prevention of cardiovascular events: a summary of the evidence for the U.S. Preventive Services Task Force. Ann Intern Med 2002; 136: 161-172. MA
- Diabetes Control and Complications Trial (DCCT). The absence of a glycemic threshold for the development of long-term complications: the perspective of the Diabetes Control and Complications. Trial. Diabetes 1996; 45: 1289-1298. RT
- Balkau B, Shipley M, Jarrett RJ, Pyorala K, Pyorala M, Forhan A, Eschwege E. High blood glucose concentration is a risk factor for mortality in middle-aged non-diabetic men. 20-year follow-up in the Whitehall Study, the Paris Prospective Study, and the Helsinki Police-man Study. Diabetes Care 1998; 21: 360-367. OS
- UK Prospective Diabetes Study (UKPDS) Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352:837-853. RT
- Pitt B, Poole-Wilson PA, Segal R, Martinez FA, Dickstein K, Camm AJ, et al. Effect of losartan compared with captopril on mortality in patients with symptomatic heart failure: randomised trial - the Losartan Heart Failure Survival Study ELITE II. Lancet 2000; 355: 1582-1587. RT
- Cohn JN, Tognoni G for the Valsartan Heart Failure Trial Investigators. A randomized trial of the angiotensin-receptor blocker valsartan in chronic heart failure. NEngl J Med 2001; 345: 1667-1675. RT
- Kaplan NM. The meaning of ALLHAT. J Hypertens 2003; 21: 233-234.
- Packer M, O'Connor CM, Ghali JK, Pressler ML, Carson PE, Belkin RN, et al. Effect of amlodipine on morbidity and mortality in severe chronic heart failure. Prospective Randomized Amlodipine in Survival Evaluation Study Group. N Engl J Med 1996; 335: 1107-1114. RT
- Zanchetti A, Hansson L, Menard J, Leonetti G, Rahn K, Warnoid I, Wedel H. Risk assessment and treatment benefit in intensively treated hypertensive patients of the Hypertension Optimal Treatment (HOT) study for the HOT Study Group. J Hypertens 2001; 19: 819-825. OS
- Hansson L, Zanchetti A, Carruthers SG, Dahlof B, Elmfeldt D, Julius S, et al. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomized trial. Lancet 1998; 351: 1755-1762. RT
- UK Prospective Diabetes Study Group. Tight blood pressure control and risk of macro-vascular and micro-vascular complications in Type 2 diabetes. UKPDS38. BMJ 1998; 317: 703-713. RT
- הנחיות קליניות בנושא איבחון, מעקב וטיפול ביתר לחץ דם, החברה ליתר לחץ דם בישראל, ההסתדרות הרפואית, 2000
- הנחיות רפואיות בנושא יתר לחץ דם, שירותי בריאות כללית, 2003
- גרוסמן, א. גרוסמן. טיפול ביתר לחץ דם על ידי תירגול נשימה מונחה מכשיר, הרפואה, כרך 142


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק