שימוש מושכל בתרופות בגיל המבוגר - נייר עמדה
|
| |
|---|---|
| שימוש מושכל בתרופות בגיל המבוגר | |
| האיגוד המפרסם | הועדה לשימוש מושכל בתרופות בגיל המבוגר המועצה הלאומית לגריאטריה |
| תאריך פרסום | ינואר 2017 |
| יוצר הערך | ד"ר לאה אהרוני, ד"ר איריס רסולי, פרופ' ארתור ליבוביץ |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
ראו גם ניהול הטיפול התרופתי במטופל עם מחלות כרוניות - חוזר משרד הבריאות ואת חוזר אגף הרוקחות 156/2016 "קווים מנחים לפעילות הרוקח הקליני" הדנים בנושא.
מבוא
חוברת זו נועדה להעלות את המודעות לסוגיות הכרוכות בטיפול מרובה-תרופות, ולהשלכותיהן על המטופל ועל מערכת הבריאות, ולהציג עקרונות יסוד וקווים מנחים בנושא השימוש המושכל בתרופות בגיל המבוגר.
המידע בחוברת זו מיועד לכלל הרופאים ובעיקר לרופאי הקהילה הראשוניים, הרושמים מידי יום עשרות אלפי מרשמים למטופליהם הקשישים. המידע חשוב גם לרופאים שניוניים, לרופאי מנהל, לאחיות, לרוקחים ולאנשי מקצוע נוספים המטפלים בקשישים במסגרות השונות במערכת הבריאות.
הימצאות מחשב מקוון על שולחנו של כל מטפל במערכת הבריאות בימינו, משלימה את העקרונות המובאים בחוברת זו, ומאפשרת עדכון והעמקת הידע וכן שימוש בתוכנות תומכות החלטה.
רקע
האוכלוסייה בישראל מזדקנת ומגמה זו משליכה גם על דפוסי השימוש בתרופות. בני 65 ומעלה הם כ-10% מכלל האוכלוסייה ואומדן צריכת התרופות שלהם הוא פי שלושה מחלקם באוכלוסייה[1].
קשישים רבים מטופלים במספר תרופות לאורך זמן כדי לאזן מחלות כרוניות או תסמינים ולמנוע החמרה או סיבוכים. עם זאת, למרות נחיצות התרופות לטיפול בתחלואה המצטברת בזקנה, ריבוי התרופות וטיפול תרופתי שאינו מיטבי למטופל - כרוכים בתופעות בלתי צפויות ובלתי רצויות. בעיות הקשורות לנטילת תרופות באוכלוסייה המבוגרת הן שכיחות, גורמות לעלויות בריאותיות וכלכליות גבוהות וניתנות למניעה, לפחות בחלקן. הימנעות משימוש בתרופות שאינן מתאימות למטופל הקשיש ובעלות פוטנציאל לתופעות בלתי רצויות - היא דרך פשוטה ומשתלמת (cost-effective) לצמצום בעיות אלה[2].
היעילות והבטיחות של מרבית התרופות לא נחקרה במידה מספקת בקרב קשישים ולעיתים לא נחקרה כלל בקרב בני +80. ברוב המחקרים המתייחסים כביכול לאוכלוסייה מבוגרת - נכללים מבוגרים מתחת לגיל 70, שהם עצמאיים, שמורים קוגניטיבית, ללא סינדרומים גריאטריים ועם מיעוט מחלות כרוניות. במרבית המחקרים הנטייה היא להתמקד באוכלוסייה הסובלת ממחלה אחת, למשל סוכרת או מחלת לב, זאת כאשר בפועל, מרבית המטופלים המבוגרים סובלים ממספר מחלות כרוניות בו-זמנית.
הגדרות
•Polypharmacy - טיפול מרובה תרופות: שימוש בו-זמני בתרופות רבות מסוגים שונים. יש המגדירים זאת כשימוש ב- 5 תרופות ויש הקובעים מספר סף גבוה יותר (כגון 8 או 10). תיתכן פוליפרמסיה גם כאשר כל התרופות הרשומות מוצדקות על פי רשימת המחלות. ככל שמספר התרופות עולה, בייחוד מעל 7-8 תרופות, הסיכוי לאינטראקציות שליליות ולאירועים בלתי צפויים ולא רצויים עולה משמעותית. עם זאת, אין במספר כשלעצמו בלבד כדי להעיד על טיפול תרופתי בלתי נאות, ויש לבחון לעומק את נאותות הרישום (appropriateness).
•ADE) Adverse Drug Events): תופעות בלתי רצויות ובלתי צפויות עקב שימוש בתרופה.
•(Potentially Inappropriate Prescribing (PIP: תרופות עבורן הפוטנציאל ל-ADE גבוה יותר מהיתרון הקליני המשוער של השימוש בהן בקרב אוכלוסייה מבוגרת ובדרך כלל ניתן למצוא תחליף בטוח יותר במקומן. דוגמה ל-PIP: רישום תרופות בעלות פוטנציאל גבוה לאינטראקציות בין תרופתיות או לאינטראקציה תרופה-מחלה, או רישום תרופות ללא התוויה קלינית ברורה. גם הימנעות מרישום תרופות בעלות תועלת מוכחת למטופל מבוגר יכולה להיחשב לפעמים כרישום בלתי הולם.
הסתמנות קלינית של טיפול מרובה-תרופות
הקשישים נמצאים בסיכון מוגבר לתופעות שליליות עקב טיפול תרופתי בלתי מושכל. סיכון זה נובע משילוב מספר גורמים: שינויים במטבוליזם התרופות הקשור לגיל, רגישות גוברת לתופעות לוואי של התרופה ומצבו הבריאותי הכולל של המטופל הקשיש, שעלול להיות מורכב וקשה לאיזון.
ההסתמנות הקלינית של ריבוי תרופות אינה ספציפית. היא עלולה לגרום לבעיות שכיחות, כגון: ירידת לחץ דם, סחרחורת, חסר שיווי משקל, הפרעות בהליכה, נפילות, שברים, בלבול, ישנוניות, ירידה קוגניטיבית, דיכאון, חסר תיאבון, ירידת משקל, עצירות ועוד. מאידך תופעות אלה, כפי שפורטו לעיל, שכיחות יחסית בקרב קשישים כביטוי לבעיות הזקנה והתחלואה הנלווית בגיל זה (וקרויים בהתאם "סינדרומים גריאטריים"). לעיתים קרובות מתבצע בירור והערכה מקיפה של תופעות כגון אלה במטופל הקשיש, מבלי לתת את הדעת על התרופות כגורם מרכזי או תורם לבעיות אלו!
כך ניתן לראות כי ההשלכות הבריאותיות של ריבוי תרופות גורמות ללא ספק לפגיעה באיכות החיים של האוכלוסייה המבוגרת ומעלות את העומס על המטפלים ועל מערכת הבריאות.
שכיחות הבעיה וחומרתה
מחקרים רבים בעולם מעידים על חומרת הבעיה בטיפול תרופתי בקשישים. על פי נתונים מארה"ב:
- כ-34% מהמרשמים למבוגרים - מיותרים, ככל הנראה[3]
- כ-35% מהקשישים בקהילה סבלו מבעיות עקב נטילת תרופות. כשליש מהם נזקקו לעזרה רפואית[4]
- כ-30%-20% מהאשפוזים של חולים קשישים קשורים להשפעות שליליות של תרופות[5]
- על פי סקר שבדק הוצאות בריאות בארה"ב, הוערך כי העלות עקב שימוש בתרופות לא מתאימות (potentially inappropriate medications - (PIM, בעלות פוטנציאל לתופעות בלתי רצויות, היא כ-7 מיליארד דולר לשנה[6]
- הסיכון לאינטראקציה בין תרופתית drug-drug interactions) - DDI) עולה מ - 6% בקרב חולים הנוטלים שתי תרופות בו זמנית ל- 50% בקרב חולים הנוטלים חמש תרופות או יותר[7]
בישראל נטילת תרופות רבות בו זמנית על-ידי קשישים היא תופעה שכיחה, ולקופות החולים יש נתונים מפורטים בנושא. יש שכיחות גבוהה יחסית של שימוש בבנזודיאזפינים בקרב קשישים בישראל[8], נושא שכיום מוטמע לגביו מדד איכות בקהילה, בהתאם להמלצות ה-OECD.
עם זאת, בניגוד לארצות מפותחות רבות אחרות, מספר הפרסומים המדעיים על סוגיה חשובה זו, שכיחותה והשלכותיה הבריאותיות - הוא קטן יחסית בישראל[9]
ההשלכות של טיפול מרובה-תרופות על מערכת הבריאות בישראל
טיפול מרובה-תרופות (פוליפרמסיה), והשימוש בתרופות בלתי-מתאימות, הוא תופעה שכיחה במדינות המפותחות, אשר גורמת לעיתים קרובות לתחלואה משנית ולעומס על מערכת הבריאות - אשפוזים מיותרים, פניות למלר"ד, ביקורים חוזרים אצל הרופא הראשוני וברפואה היועצת, עומס על בתי המרקחת וכל אלה מצטברים לידי עלויות גבוהות ומיותרות עבור מערכת הבריאות.
השימוש בתרופות מרובות בקרב קשישים כרוך בקשיים לשמור על רצף הטיפול ועל העברת מידע בין הרופאים בתחומים השונים המטפלים בקשישים, ובין המערכות השונות בקהילה ובאשפוז. יתר על כן ובמקביל, ישנו קושי בהעברת המידע המורכב אודות הטיפול התרופתי למטופל.
הקשישים המטופלים עצמם מתקשים לעתים קרובות בהיענות/היצמדות לטיפול התרופתי שנרשם להם, עקב שכחה, אי-הבנות או טעויות. יתר על כן, בקרב קשישים עשויים לנבוע קשיים בנטילת התרופות, עקב ליקויי חושים, ירידה קוגניטיבית, קשיי בליעה, קושי בתפקוד הפיזי ו/או קושי כלכלי לרכוש את התרופה. שילוב גורמים אלה מביא לשכיחות גבוהה של שגיאות בנטילת תרופות בקשישים.
לאור זאת, הממצא לפיו ככל שגדל מספר התרופות כך עולה הסיכון שבטיפול התרופתי - אינו מפתיע.
יש מודעות גוברת לכך שאיכות הטיפול התרופתי בקרב קשישים היא בעיה מרכזית הדורשת התייחסות שיטתית. יש מגמה להטמיע במערכות הבריאות התערבויות אשר יצמצמו תהליכים בלתי תקינים וימזערו סיכונים בטיפול התרופתי, זאת במטרה לשפר את איכות הטיפול בקשישים.
דו"ח מבקר המדינה בנושא "טיפול מרובה תרופות לקשישים" פורסם ב-2012, מתאר את חומרת הבעיה, מתייחס לנתונים ומציע כיוונים לצמצום הבעיה וטיוב הטיפול התרופתי בקשישים[10],
חוזר מינהל הרפואה 3/2013 בנושא "ניהול הטיפול התרופתי במטופל עם מחלות כרוניות" מתווה דרך עבודה והתארגנות, לטובת התמודדות עם בעיה זו וצמצום נזקיה.
הסיבות לטיפול מרובה-תרופות בקשישים
סיבות מערכתיות ומקצועיות
- ריבוי מחלות כרוניות, בעיות ותלונות בקרב קשישים גורר לעתים קרובות מתן תרופות ללא חשיבה כוללת מספקת.
- קיום היצע תרופות רבות ומגוונות בשוק.
- צורך ליישם הנחיות קליניות מקובלות. לרוב, ההנחיות לא מותאמות באופן ייחודי לאוכלוסייה הקשישה. בנוסף, כל איגוד מקצועי מפרסם הנחיות המתייחסות לרוב למחלה מרכזית אחת ואין הנחיות הלוקחות בחשבון את המטופל עם מספר מחלות כרוניות בו זמנית. לדוגמה, קשיש הסובל מיתר לחץ דם, סוכרת ואי-ספיקת לב עלול להזדקק ל-3 תרופות לאיזון כל אחת ממחלות אלה וכך יהיה עליו ליטול 9 תרופות לפחות.
- מדדי איכות: כיום רופאי המשפחה בכל הקופות נדרשים לשאוף לאיזון מכסימלי של המטופלים בתחומים הנמדדים, ולהיצמד להנחיות הקליניות הקיימות שהן אוניברסאליות ואינן מותאמות לגיל, לתחלואה נלווית ולתוחלת חיים. עקב כך, לעיתים קרובות, מופעל לחץ רב מדי על הרופאים להשגת היעדים הגובר על הצורך בהתאמה פרטנית של יעדי הטיפול בקשישים.
- היעדר עדכון מספק בקרב אנשי מקצוע על אינטראקציות בין תרופתיות ועל רישום תרופות מתאים בקרב קשישים ו/או חוסר במערכות מחשוב תומכות-החלטה בנושאים אלה.
- חוסר זמן של הרופאים, עקב עומס תורי מטופלים, אשר מצמצם את האפשרות להתייחס לעומק למכלול הטיפול התרופתי ואף עלול להוביל למתן מרשם כדרך לסיים ביקור.
- תקשורת לא ברורה בין הרופא למטופל: אי הבנות עקב בעיות שפה, בעיות זיכרון, בעיות שמיעה וראיה של הקשישים, חוסר דיווח מדויק של המטופל על כל התרופות שהוא נוטל, כולל תרופות ללא מרשם (over the counter - OTC) ותוספים, אי דיווח על תופעות לוואי מתרופות בעבר או על שתיית אלכוהול, העדר אוריינות בריאותית בסיסית בקרב הציבור ועוד.
- חוסר זמן עבור הדרכה נכונה של המטופל אצל הרופא, האחות או בבית המרקחת.
- ריבוי ביקורים ברפואה יועצת ללא ראיה כוללת של הטיפול התרופתי הנרשם על-ידי היועצים השונים.
סיבות התלויות במטופל
- ציפייה של המטופלים לקבל תרופה לכל בעיה.
- טעויות נטילה עקב רישום ו/או הנפקה על-ידי בית המרקחת של תכשירים מסחריים שונים עבור אותה תרופה גנרית, זאת בין היתר עקב שינוי הסכמי רכש של הקופות.
- בעיות בהיענות/היצמדות מצד המטופל לטיפול התרופתי (non-adherence) מסיבות שונות.
- קניית תרופות עצמאית על-ידי המטופלים, כולל OTC, לעיתים בעידוד הרוקחים והקופות.
- אחסון לא מתאים של התרופות, אי שימת לב לתאריך התפוגה.
- קושי לזכור ליטול מספר גדול של תרופות באופן מסודר ונכון.
סוגי בעיות עקב מתן תרופות בקשישים
- MISUSE - שימוש במינונים לא מתאימים או שימוש בתרופות לא מומלצות בקרב קשישים.
- OVERUSE - שימוש עודף בתרופות. ריבוי תרופות, גם אם מוצדק כשלעצמו, יכול לגרום לאינטראקציות לא רצויות.
- UNDERUSE - תת-שימוש בתרופות שיכולות להועיל גם לקשישים.
פרמקוקינטיקה ופרמקודינמיקה של תרופות בקשישים[11]
רישום תרופות לקשישים צריך לקחת בחשבון את השינויים בהרכב הגוף בתהליך ההזדקנות ואת השינויים הפיזיולוגיים המשפיעים על פרמקוקינטיקה ופרמקודינמיקה של התרופה.
פרמקוקינטיקה כוללת ספיגת התרופה, פיזורה, מטבוליזציה והפרשתה.
ההזדקנות משפיעה על כל אחד מתהליכים אלה, וככלל, מחייבת הקטנת מינונים תרופתיים, כמפורט להלן:
- ספיגת התרופות במערכת העיכול מושפעת מגורמים רבים שהשפעתם מעורבת. מחד, ספיגת התרופה בקשישים עשויה להיות מואטת עקב זרימת דם איטית יותר (כגון עקב אי-ספיקת לב), או חומציות מופחתת. מאידך, תנועתיות מופחתת של מערכת העיכול יכולה להגביר את הספיגה. על כן, אין להגדיל את המינון כדי "לפצות" על ספיגה איטית.
- נפח פיזור התרופה בגוף מושפע ממשקל הגוף והרכבו - ועל כן מושפע משינויים החלים בזקנה, דהיינו ירידה במסת השריר (lean body mass) ובכמות המים בגוף, ועליה במסת השומן. עקב כך, לגבי תרופות המסיסות במים (הידרופיליות - כגון ליתיום ודיגוקסין) רמתן עולה וכך מוגבר הסיכון לרעילותן. במקביל, לגבי תרופות מסיסות בשומן (כגון בנזודיאזפינים), נפח הפיזור שלהן ברקמת השומן עולה, ובשימוש מתמשך הן מצטברות בגוף ומתארך זמן מחצית החיים שלהן, וגם במקרה זה מוגבר הסיכון לתופעות לוואי בלתי רצויות.
- מטבוליזם התרופה בכבד מושפע אף הוא מההזדקנות - אך במגמה מעורבת. למשל, במקרה של תרופות אשר במצב הרגיל עוברות מטבוליזם ראשוני בכבד עוד בטרם כניסתן לזרם הדם הכללי (כגון חוסמי בטא ותרופות נוגדות דיכאון ממשפחת הטריציקלים), האטת המטבוליזם שלהן בזקנה תגרום להגברת זמינותן הביולוגית ועל כן תידרש הפחתת מינון כדי למנוע רעילות. במקרה של תרופות שפירוקן מבוצע בכבד על-ידי אנזימים (בפרט ציטוכרום P450) תהליכים אלה איטיים יותר בקשישים, ולכן קיים פוטנציאל מוגבר יותר לאינטראקציות בין אלו, כגון קומדין יחד עם נוגדי-כפיון (אנטי-אפילפטים).
- רמות אלבומין נמוכות, עקב תזונה ירודה או תחלואה, משפיעות על תרופות הנקשרות לאלבומין (כגון: הידנטואין, קומדין, תאופילין, דיגוקסין) כך שרמת התרופה החופשית עולה בפלזמה ובמקביל עולה הפוטנציאל לרעילות ותופעות בלתי-רצויות מתרופות (ADE).
- הפרשת תרופות בכליה נפגעת עקב ירידה בתפקוד הכלייתי, השכיחה בגיל הזקנה. יתר על כן, בשל ירידת מסת השריר בזקנה, רמת הקריאטינין בדם עלולה להיות בתחום הנורמה גם כאשר התפקוד הכלייתי (כפי שנמדד על-ידי פינוי הקריאטינין) הוא ירוד משמעותית. אי לכך, פינוי של תרופות רבות הופך איטי יותר (למשל NSAIDs, דיורטיקה, דיגוקסין, אנטיביוטיקה) ולכן, גם מסיבה זו יש להקטין מינונים.
הפרמקודינמיקה (תגובת האיברים לתרופות ברמת הקולטנים) של תרופות בקשישים מושפעת מגורמים רבים.
- רגישות הרקמות לחומרים הפעילים בתרופה עשויה לעתים להיות מוגברת או במקרים אחרים להיות מופחתת בזקנה.
- יתכנו שינויים במנגנונים הומיאוסטטים, כולל תגובת ברו-רצפטורים לשינויים במאזן הנוזלים ואלקטרוליטים עם עליה בסיכון לאורטוסטטיזם במתן תרופות מרחיבות כלי-דם (וזודילטטוריות).
פינוי התרופה מהרקמות, לרבות מהמוח, עשוי להתארך עד מספר שבועות, עקב שילוב גורמים פרמקוקינטיים ופרמקודינמיים.
מעבר לכך - בעיות בליעה והזנה יכולות כשלעצמן להשפיע על יעילות שימוש בתרופות דרך הפה.
עקרונות כלליים לטיפול תרופתי מושכל בקשישים
יעדי הטיפול התרופתי הם לטפל במחלה, להקל על כאב וסבל ולמנוע סיבוכים של מחלות כרוניות. השגת יעדים אלה מחייבת איזון מיטבי בין תועלת לסיכון, בעת רישום התרופות קשישים, כמו גם במעקב מתמשך אחר הטיפול התרופתי.
- קיימים מספר עקרונות ששמירתם עשויה לצמצם סיכון בטיפול תרופתי בקשישים
- ערנות לתופעות שליליות: מומלץ להתייחס לכל תלונה חדשה אצל קשיש קודם כל כאפשרות היותה קשורה לטיפול התרופתי, בין אם זו תופעת לוואי, תוצאה של אינטראקציה בין-תרופתית, שינויים במינון, או הפסקה בנטילת תרופה שהמטופל נטל לאורך זמן רב. זיהוי תגובה תרופתית במועד עשוי למנוע תחלואה וסיבוכים.
- מינונים התחלתיים נמוכים: כדי למנוע אצל קשישים תופעות שליליות עקב תרופות, מומלץ להתחיל טיפול תרופתי במינונים נמוכים בשליש עד חצי מהוראות היצרן. התרופה עשויה להיות יעילה כבר במינונים נמוכים אלה, היות ויצרני התרופות אינם נוהגים לציין מינונים מינימאליים בהם התרופה יעילה, וכן אינם מתייחסים למינונים המתאימים לאוכלוסיית הקשישים. בהמשך, על הרופא המטפל ולשקול את הצורך לעלות במינון בהדרגה, עד להשגת יעד הטיפול או להפסיק את הטיפול בתרופה, באם אינה מועילה.
- פישוט הטיפול התרופתי:
- לשקול חלופות לא-תרופתיות.
- לעודד שימוש בתכשיר יחיד ולא להחליף תכשירים שונים לאותה תרופה גנרית.
- לצמצם ככל האפשר את התדירות היומית של נטילת התרופה.
- לנסות להשתמש בתרופות המתאימות למספר אינדיקציות נדרשות.
- להפסיק טיפול בתרופות שאינן נדרשות (ראu להלן).
- חובה לערוך בדיקה תקופתית של נטילת תרופות בפועל (מבחן השקית): הבדיקה כוללת הבאת כל התרופות שהמטופל נוטל למרפאה, כולל תרופות ללא מרשם, תוספים וויטמינים. הבדיקה כוללת:
- בדיקת ידע של המטופל לגבי מועד, אופן וסיבת נטילת התרופות
- השוואה לרשימת התרופות ברשומה הרפואית הרשומה בתיק
- בדיקה של הנפקות בבית המרקחת כדי לבדוק קניה מסודרת (המידע מופיע לרוב ישירות בתוך התיק הממוחשב של המטופל).
- בבדיקה זו ניתן לעיתים לגלות: תרופות חיוניות שנרשמו למטופל ושהוא אינו נוטל, תרופות שהרופא לא ידע שהמטופל נוטל, תרופות שכבר אין צורך לקחת, כפל נטילה של אותה תרופה בשמות שונים, שתי תרופות מאותה משפחה, ריבוי תרופות הרגעה או שינה, אי סדר בתרופות לכאבים ועוד. בביצוע בדיקת נטילת תרופות בפועל ניתן להיעזר באחות מיומנת בתחום או ברוקח, לרבות רוקח קליני.
- בסופו של דבר על הרופא המטפל לבדוק את נאותות מכלול הטיפול התרופתי ביחס לבעיות הרפואיות של המטופל ולבצע שינויים נדרשים, לרבות שינויי מינונים, הפסקת תרופות מיותרות או מזיקות והוספת תרופות במקרה הצורך (ראu פירוט בהמשך).
- חובת בדיקה תקופתית של התרופות מעוגנת בחוזר מינהל רפואה 3/2013, מטעם משרד הבריאות.
- ערנות בנוגע לתרופות נפוצות בעלות סיכון מוגבר בקשישים: דיגוקסין, קומדין, תכשירים נוגדי טסיות כגון אספירין, אינסולין ותרופות אוראליות לאיזון סוכרת נמצאו כקשורות במידה רבה לפניות לחדרי מיון[12] או לאשפוז[13]. אלה תרופות בשימוש נרחב גם באוכלוסייה המבוגרת. כדי לצמצם סיכונים נדרש ניטור תכוף של המטופל ובדיקת רמות בדם, ושימוש במינונים המתאימים.
קווים מנחים לקביעת נאותות טיפול תרופתי בקשישים
פורסמו מספר קווים מנחים לצורך הערכת רישום תרופות עבור קשישים. ההמלצות מבוססות על סקירת ספרות, דעת מומחים ושיטות קונצנזוס (גיבוש הסכמה) מקובלות. הקריטריונים המצוטטים בספרות והקווים המנחים השונים אינם מהווים תחליף לשיקול דעת מקצועי ופרטני של הרופא מול המטופל, בכל גיל. כמו כן, אין איסור להשתמש בתרופה כלשהי בגיל המבוגר. על הרופאים לשקול בכל מקרה את התועלת הצפויה מול הנזק האפשרי. הקווים המנחים השונים, שאת החשובים והמומלצים יותר מתוכם נסקור בחוברת זו, יכולים לסייע בצמצום שימוש היתר בתרופות הקיים אצל קשישים.
- להלן פירוט של הקווים המנחים החשובים והמומלצים יותר
- קריטריונים על שם בירס (Beers) לתרופות בעלות פוטנציאל אי-התאמה לאוכלוסייה מבוגרת:
- קריטריוני בירס הם רשימות של הקריטריונים הנפוצים והמקובלים לנושא הטיפול התרופתי בקרב קשישים, על פי חוקרים מארה"ב. הרשימות כוללות תרופות, מינונים, שילובי תרופות ואינטראקציות בין מחלות לתרופות מהן יש להימנע או להיזהר לגביהן ברישום.
- הנחיות אלו הן אחד המקורות העיקריים למידע אודות טיפול תרופתי בקשישים מזה 20 שנה[6]. גרסה של הנחיות בירס מ-2003 מתורגמת ומותאמת לתרופות בארץ פורסמה בעיתון לרפואת המשפחה ב-2010 [14]. ב-2012 בוצעו הערכה ועדכון על-ידי האיגוד הגריאטרי האמריקאי[15], והפרסום כלל 4 טבלאות:
- טבלה הכוללת 34 תרופות בעלות פוטנציאל לתופעות בלתי רצויות אצל קשישים.
- טבלה הכוללת רשימת תרופות מהן מומלץ להימנע בקרב קשישים הסובלים ממחלות או סינדרומים גריאטריים.
- רשימת תרופות בהן יש להשתמש בזהירות בקרב קשישים.
- רשימת תרופות בעלות פוטנציאל לתופעות לוואי אנטי-כולינרגיות, שיש לנסות להימנע משימוש בהן אצל קשישים.
- ב-2015 יצא פרסום נוסף של קריטריונים על שם בירס, המעדכן את המידע שפורסם ב-2012, וכולל 2 מרכיבים נוספים[16]:
- טבלת תרופות הדורשות התאמת המינון בהתאם לתפקוד כלייתי.
- טבלה המציינת אינטראקציות בין תרופתיות.
- במקביל לפרסום העדכון, פורסם מאמר הממליץ אודות דרכי שימוש בקריטריונים של בירס[17],[18]. הכותבים מדגישים שההנחיות נועדו להוות "נוריות אזהרה" לזיהוי תרופות בעלות פוטנציאל לנזק באדם הקשיש, עם זאת הן אינן תחליף לשיקול דעת קליני, ולעיתים ישנה הצדקה לשימוש בתרופות הללו. ההמלצות אינן תקפות לגבי קשישים במצב סופני/פליאטיבי, או הנמצאים בהוספיס. בחולים אלו מטרות הטיפול שונות.
באתר האיגוד הגריאטרי האמריקאי ניתן למצוא גם אפליקציה של ההמלצות על שם בירס, הנוחה מאד להורדה ושימוש: www.americangeriatrics.org.
- Screening Tool of Older Person's Prescriptions - STOPP
- STOPP היא רשימה של 87 תרופות ומצבים בעלי פוטנציאל לרישום בלתי הולם עבור קשישים. הרשימה ערוכה על פי מערכות הגוף. כל קריטריון כולל הסבר על הסיכון הכרוך במתן התרופה במצבים מסוימים וישנה המלצה לשינוי מינון או העדפת תרופה אחרת במקום[19].
- Screening Tool to Alert doctors to Right Treatment - START
- הרשימה של START כוללת 35 אינדיקאטורים ודגש על שיקולים למתן תרופות מומלצות לקשישים[19].
- הרשימות של START ו-STOPP הן פרי יוזמה אירופית והן המקובלות על האיגוד הגריאטרי האירופי. ב-2014 פורסמה גרסת הערכה ועדכון של הקריטריונים STOPP/START[20]. מתבצעים עדכונים מדי פעם בהנחיות הללו ולפיכך חשוב לעיין באתרים/מאמרים הרלוונטיים.
תהליך עבודה מומלץ לצמצום לקיחת תרופות בקרב קשישים
קל יותר שלא להתחיל טיפול בתרופה מאשר להפסיק תרופה שהמטופל כבר נוטל. בהתאם, עדיף להימנע מלכתחילה ממתן תרופה שבה הפוטנציאל לנזק או לתופעות לא רצויות גדול יחסית לתועלת.
חובה לבצע בדיקת מכלול הטיפול התרופתי במטופל בתרופות כרוניות. מומלץ לערוך את הבדיקה לפחות פעם עד פעמיים בשנה. הבדיקה חיונית במיוחד לאחר כל אשפוז ובכל שינוי משמעותי במצבו של המטופל.
בהערכה זו יש לכלול את כל תרופות המרשם, תרופות ללא מרשם, ויטמינים ותוספים שהמטופל נוטל.
נושאים להתייחסות בעת הבדיקה:
- התייחסות להיענות המטופל לטיפול הקבוע:
- האם יש רכישה מסודרת על פי דו"חות בית המרקחת כפי שמופיעים ברשומת המטופל
- האם המטופל נוטל את התרופה בסדירות הנדרשת
- לוודא שאין כפילות בקבוצות תרפויטיות, למשל נטילת 2 תרופות מקבוצת נוגדי סידן
- לבדוק האם יש תרופות שאינן מומלצות על פי קריטריוני Beers או STOPP :
- למשל, תרופות פסיכותרפיות: האם ניתן להפחית מינון או לצמצם שימוש בהן. תרופות אלו יכולות לעלות סיכון לישנוניות, בלבול, נפילות, תלות בזולת ועוד.
- האם יש ריבוי תרופות בעלות השפעה אנטיכולינרגית (סיכונים אפשריים: בלבול, שכחה, עצירות, טשטוש ראיה). לתרופות אלו השפעה אנטגוניסטית לתרופות המקובלות לטיפול סימפטומטי במחלת אלצהיימר
- האם יש תרופות שיש צורך לשנות מינון, למשל לאור תפקוד כלייתי, או בהתאם לרמת איזון הבעיה הרפואית או תופעות לוואי
- רמת איזון מחלות כרוניות: בקשישים בגיל מתקדם, או הסובלים מסינדרומים גריאטרים שכיחים (נפילות, ירידה תפקודית, ירידה קוגניטיבית, ירידת משקל וכדומה) איזון יתר של לחצי דם או סוכרת גורמים או מחמירים בעיות אלו. במקרים אלו מומלץ איזון מקל יותר, המותאם למצבם[21], [22]
- האם יש סיבה להמשיך ליטול כל אחת מהתרופות? לעיתים ממשיכים לאורך זמן בתרופה שנועדה מלכתחילה לטיפול קצר בלבד. במקרים אחרים, הבעיה בגינה ניתנה התרופה מלכתחילה כבר לא קיימת
- יש לוודא שלכל תרופה רשומה בעיה או מחלה מתאימה ברשימת האבחנות
- ריבוי מיותר של ויטמינים ותוספים - רובם המכריע ללא יעילות מוכחת, וחלקם עלולים לגרום לאינטראקציות עם תרופות מרשם
- ריבוי תרופות כנגד כאבים: נדרש מעקב על נחיצות התרופות ואפשרות שימוש בחלופות לא-תרופתיות, הנחיית המטופל לשימוש נכון בתרופות כדי להגיע לאיזון הכאב לאורך היממה, מעקב על תופעות לוואי ומניעתן מלכתחילה במידת האפשר (למשל עצירות עקב אופיאטים)
- התייחסות לאינטראקציות בין תרופתיות: קימות תוכנות ייעודיות לנושא כגון מיקרומדקס או היפוקרטס
בסיום הבדיקה, ולאחר דיון והסבר למטופל ו/או לבני המשפחה יש לעדכן את רשימת התרופות בתיק הממוחשב. כמו כן יש לקבוע מועדים לניטור רמת תרופות בדם במידת הצורך ובדיקות מעקב אחרות .
- תהליך הפסקת לקיחת תרופה כולל
- שיקול יתרונות מול פוטנציאל לבעיות או תופעות לא רצויות, שכנוע המטופל בדבר הצורך או הכדאיות בהפסקת לקיחת התרופה ובהמשך החלטה על אופן הפסקת הלקיחה
- מומלץ לשקול הפחתת מינון התרופה או הפסקת לקיחה בקרב קשישים עם תסמינים או בעיות שעשויות להיות קשורות לאותה תרופה. יש לקחת בחשבון בתהליך קבלת ההחלטות את גיל המטופל, מצבו התפקודי והקוגניטיבי, ותוחלת חיים צפויה
- מומלץ לבצע צמצום מספר התרופות בתיאום עם המטופל או משפחתו, תוך הגדרת סדרי עדיפויות. למשל, אפשר להגדיר מה הן התרופות החיוניות לעומת אלה עליהן ניתן לוותר ולהבדיל בין תרופות המרפאות את המחלה או משנות את מהלכה באופן משמעותי - לרבות תרופות למניעת אירועים עתידיים, לבין תרופות שנועדו להקל על התסמינים, ובפרט אלה אשר יתכן שניתן למצוא עבורן חלופות שאינן תרופתיות, שישיגו הקלה דומה עם נזק אפשרי מופחת עבור המטופל
- כבסיס לדיון, מוצע לערוך טבלת סדרי עדיפויות בטיפול התרופתי, דוגמת הטבלה להלן:
| שם המטופל | שם הרופא | תאריך | ||
|---|---|---|---|---|
| שם התרופה | מטרת התרופה: | דירוג \ עדיפות (בסדר יורד): | ||
| ריפוי | מניעת סיבוכים | הקלה על תסמינים |
| |
קיים מודל לצמצום תרופות בחולים סיעודיים באשפוז ממושך, כפי שפורסם בישראל על-ידי המרכז הגריאטרי שוהם[23]. דר' דורון גרפינקל וחבריו מציעים אלגוריתם שיכול לשמש כלי עזר לרופאים ואנשי צוות אחרים בבואם להוסיף או לשקול הפסקת תרופות בקרב קשישים סיעודיים השוהים במוסדות. המודל נוסה בהצלחה במדגם קטן גם בקהילה[24].
מודל נוסף מציע הגדרת מטרות הטיפול התרופתי תוך התחשבות בתוחלת חיים צפויה, רמת התפקוד הכללי והמנטאלי, איכות החיים והעדפות המטופל ובני משפחתו[25].
- המלצות לאופן הפסקת תרופות
- יש צורך בתוכנית הפחתה או הפסקה של לקיחת תרופות המותאמת באופן פרטני לכל מטופל
- תרופות שמומלץ לעלות במינונן בהדרגה - לרוב יש צורך גם להפסיק לקחת בהדרגה
- תרופות המשפיעות על המח, כגון תרופות שינה, הרגעה, תרופות פסיכיאטריות - מומלץ להפסיק לקחת בהדרגה
- תשומת לב מיוחדת לתרופות שינה והרגעה שהפסקת לקיחתן עלולה לגרום להגברת הבעיה בגינה ניתנו, או לתופעות גמילה. יש צורך בהכנת המטופל לתהליך המצפה לו ולעיתים ישנו צורך לתת תרופה חליפית לתקופת הביניים בתהליך הפסקת לקיחת התרופה (למשל, הפסקת לקיחת נומבון או ואליום תוך מתן בנזודיאזפין עם זמן פינוי קצר)
- רצוי לא לבצע שינויים רבים מדי בבת אחת
- קיימת תוכנה אינטרנטית שיכולה לסייע מאד בהתאמת מכלול הטיפול התרופתי למטופל, MedStopper Plan
המלצות מערכתיות ביחס לשימוש מושכל בתרופות בקשישים
כפי שפרטנו בדוח זה - הנתונים לגבי בעיות הקשורות לשימוש בתרופות אצל קשישים הם בעלי משמעות אסטרטגית במונחים של עלות, סיבוכים, תמותה ותחלואה. על כן, למען שיפור ותיקון המצב, חשוב מאוד שהמסקנות האופרטיביות תובאנה לידיעת כל רופא בישראל הנוגע בטיפול בקשישים, בקהילה או באשפוז.
מעבר להפצת דוח זה באופן פרטני לכל רופא, אנו מוצאים לנכון להציע מספר המלצות "מערכתיות", כלומר כאלו המיועדות הן לרגולטור (משרד הבריאות) והן להנהלות קופות החולים שתפקידן, בין היתר, הוא להוציא לפועל את חוק ביטוח בריאות ממלכתי וחוק זכויות החולה ולעמוד על משמר הטיפול המושכל בתרופות אצל קשישים.
- הסטנדרטים המקצועיים המפורטים במסמך חלים על כל איש מקצוע הרושם מרשמים
- להלן ההמלצות
- קידום החינוך בנושא "שימוש מושכל בתרופות אצל קשישים" אצל כל רופאי ישראל (בקהילה, במוסדות ובבתי חולים) על-ידי:
- הפצת הדוח הנוכחי.
- הכשרת רופאים בקהילה ובמסגרות אשפוזיות לצורך פיתוח מודעות, ידע וכישורים מעשיים בנושא.
- הטמעת הנושא בתוכניות לימודי הרפואה וההתמחות.
- בחינת האפשרות לחייב רופאים לעבור הכשרה בתחום הטיפול בקשישים בכלל ובתחום הטיפול התרופתי בפרט, בדומה לחובה הקיימת לגבי עדכון תקופתי של ידע ומיומנויות בהחייאה ומצבי חרום.
- כיום מרשמים לתרופות ניתנים לא רק על-ידי רופאים: לעתים אחיות רושמות מרשמים כרוניים, ויש כיום אישור גם לרוקחים לנפק תרופות מסוימות ללא מרשם רופא. יש לקחת אנשי מקצוע אלה בחשבון בהכשרות ובהסדרה, ובפרט להגדיר את גבולות האחריות והסמכות שלהם לגבי מתן תרופות לקשישים[26]. בנוסף, מכירת תרופות ללא מרשם מתבצעת על-ידי רוקחים, ורכישה עצמית של תרופות ותוספי תזונה (ויטמינים מינרלים וכדומה) אפשרית על-ידי מטופלים ועל-ידי בני משפחותיהם עבורם.
- מומלץ להסתייע ברוקחים קליניים ולהכשירם במספר שיענה על הצרכים. לאחרונה פורסם חוזר משרד הבריאות בנושא זה.
- יש להקפיד על רצף העברת מידע ורצף הטיפול בין המטפלים השונים הרושמים תרופות למטופלים, זאת תוך התייחסות למצבו הבריאותי העדכני של המטופל!
- הערכה תרופתית אצל קשיש היא תהליך הדורש, מעבר לידע, גם זמן. בכל קופה ישנו צורך בהיערכות מתאימה, זאת על מנת שרופאי המשפחה יקבלו מסגרת זמן מורחבת לצורך ביצוע פעילות זו.
- ארגון רשימת התרופות ברשומה הרפואית הממוחשבת לפי סדר הגיוני קבוע (ולא לפי סדר אקראי), כך שהתרופות יופיעו לפי "משפחות" (כגון חוסמי ביטא), דבר שיקל על זיהוי מתן שתי תרופות מאותה משפחה, וכן שהתרופות יהיו מסודרות לפי האבחנות בגינן נרשמו, כך למשל תהיה הקבצה יחד של כל התרופות לאיזון סוכרת או כל התרופות לאיזון יתר לחץ דם. סידור כזה ייעל את הנגשת המידע לרופא, יקצר את הזמן הנדרש לו לבצע הערכה תרופתית ויאפשר לזהות יותר בקלות בעיות במכלול הטיפול התרופתי.
- לחייב בדיקת נטילת תרופות בפועל בעת אשפוז קשיש והדרכת המטופל ובני המשפחה בסיום האשפוז על שינויים שנעשו או מומלצים לביצוע בעתיד בקהילה. כמו כן, חובה על המטפלים בקהילה לבדוק האם השינויים התרופתיים, שנעשו בשלב האקוטי בו היה המטופל באשפוז, מתאימים למטופל לאחר ההתייצבות והשחרור הביתה.
- הפצת הנחייה לרופאים הבכירים בבתי החולים (במחלקות הרלוונטיות), המאשרים בחתימתם סיכומי מחלה, כי יתנו דעתם לנושא השימוש המושכל בתרופות אצל קשישים, כפי שנרשם במכתבי השחרור.
- לשקול חיוב דיווח מבתי החולים, בזמן אמיתי, על כל מקרה של חשד לשימוש לא מושכל בתרופות אצל קשישים (בדומה לדיווחים מחייבים במצבים אחרים).
- לשקול חובת רישום התפקוד הכלייתי CCT על-ידי חישובו בעזרת אחת מנוסחאות החישוב המקורב המקובלות (eGFR - estimated Glomerular Filtration Rate). אמנם נתון זה רשום ברוב הקופות בתיק המטופל, אך לעתים קרובות לא נלקח בחשבון כנדרש בעת רישום תרופות. מידע זה חשוב בפרט אצל בני 75 ומעלה, בהם עולה הסיכון להפרעה בתפקוד הכלייתי ובה בעת נוטלים מספר תרופות. חובת ציון התפקוד הכלייתי ברשומת המטופל בעת הביקור, כמו גם על המרשמים, תחייב התייחסות אמתית לתפקוד הכלייתי של החולה על-ידי הרופאים והרוקחים.
- קיום מערכת ממוחשבת תומכת-החלטה לרופא, עם מתן התרעות בזמן אמת לפני כתיבת מרשם לקשיש, כולל מנגנון לעדכון שוטף לפי פרסומים מקצועיים מעת לעת. מערכות דומות קיימות בעולם בקהילה ובאשפוז.
- התאמת מדדי האיכות הקיימים של רמות איזון מחלות כרוניות (בעיקר סוכרת, יתר לחץ דם והיפרליפידמיה) עבור אוכלוסיית הקשישים, כך שיימנע מצב של איזון יתר באוכלוסייה זו, כפי שקורה לעיתים. עבור רוב הקשישים, קיים צורך בהתאמה אישית של רמות האיזון ולא על פי מה שנכון עבור אוכלוסייה צעירה יותר.
- חובת קיום שירות ייעוץ תרופתי, בניהול גריאטר מיומן בתחום התרופתי ובגיבוי רוקח קליני, בכל קופות החולים, בזמינות סבירה, לצורך ייעוץ לאנשי צוות ולמטופלים.
- הסברה לציבור הרחב לגבי הסיכונים בריבוי תרופות, תוך דגש על הכללת תרופות ללא מרשם ותוספי מזון כחלק מהבעיה.
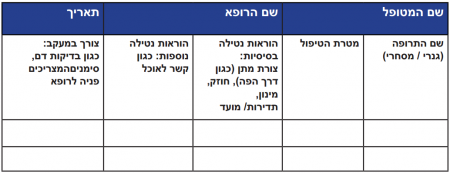
- הנגשת מידע למטופל על מכלול הטיפול התרופתי שלו באמצעות דף מידע סטנדרטי ומחייב הכולל ריכוז מידע שוטף למטופל אודות מכלול הטיפול התרופתי בו, באמצעות שימוש בטבלה המרכזת את רשימת התרופות הכרוניות - ותרופות נוספות שהמטופל נוטל בקביעות או מעת לעת - אשר מתמצתת את מכלול הטיפול התרופתי של המטופל, ובה מפורט שם תרופת המרשם (השם המסחרי כפי שהונפק והשם הגנרי), מטרת הטיפול, דרכי הנטילה (מספר פעמים, קשר לאוכל) ומעקב נדרש מהמטופל (כגון בדיקות מעבדה, תסמינים וכדומה).
- להלן דוגמה לטבלה:
- עידוד מערכתי תוך שקילת שימוש במדיה לעידוד שימוש בחלופות לא-תרופתיות לטיפול בתסמינים, כגון פעילות גופנית וטכניקות התנהגותיות כאמצעים להתמודד עם כאב כרוני או קשיי שינה.
- בדיקת תוכניות לצמצום וטיוב מתן תרופות באוכלוסיה מבוגרת שנעשו במדינות אחרות בניסיון למצוא פתרונות מותאמים למערכת בריאות בארץ[27], [28], [29], [30], [31], [32].
אנו חוזרים ומדגישים כי חשוב להפיץ דו"ח זה באופן אישי לידיו של כל אחד מכלל רופאי ישראל ואנשי צוות אחרים העוסקים ברישום, בדיקה או הנפקת תרופות לאוכלוסייה המבוגרת וממליצים למנהלי מערכת הבריאות לדאוג לכך שיגיע לידיהם תוך תקופה של עד חצי שנה מיום פרסומו.
הערות שוליים
- ↑ רסולי א. טיפול מרובה תרופות בקשישים ובחולים כרוניים בקהילה: אפיון הבעיות ותוכניות התערבות בתחום. גרונטולוגיה תשס"ט-2008, ל"ה (3) 49-65
- ↑ Gallagher P, O'Mahony D. Inappropriate prescribing in older people. Reviews in Clinical Gerontology 2008;18:65-76.
- ↑ Thomsen LA, Winterstein AG, S0ndergaard B, Haugb0lle LS, Melander A Systematic review of the incidence and characteristics of preventable adverse drug events in ambulatory care. Ann Pharmacother. 2007 Sep;41(9):1411-26. Epub 2007 Jul 31.
- ↑ Gurwitz JH, Field TS, Harrold LR, Rothschild J, Debellis K, Seger AC, Cadoret C, Fish LS, Garber L, Kelleher M, Bates DW. .Incidence and preventability of adverse drug events among older persons in the ambulatory setting. JAMA. 2003 Mar 5;289(9):1107-16.
- ↑ Hanlon JT, Schmader KE, Kornkowski MJ, et al. Adverse drug events in high risk older outpatients. J Am Geriatr Soc. 1997;45:945-948.
- ↑ 6.0 6.1 Beers MH, et al. Updating the Beers criteria for potentially inappropriate medication use in older adults. Arch Intern Med 2003;163:8-22.
- ↑ Lin, P. (2004). Drug interactions: A method to the madness. Perspectives In Cardiology, 20(10), 20.
- ↑ בסקר שנערך בקרב 167 קשישים בגיל 76 בממוצע, נמצא שהם נטלו בממוצע 8.8 תרופות ליום. כ-40% דיווחו שהפסיקו נטילת תרופה שהומלצה להם על-ידי רופא עקב תופעות לוואי, ו-37% טופלו על-ידי תרופה הנחשבת כלא מומלצת לטיפול בגיל המבוגר (נערך על-ידי פרופ' תמר שוחט וחב', הוצג בכנס המכון הלאומי למדיניות בריאות 2010)
- ↑ בעיבוד נתוני טיפול תרופתי, מדווח על-ידי 877 קשישים, המהווים מדגם מייצג של אוכלוסיית הקשישים בישראל, ואשר נאספו במסגרת סקר בריאות לאומי שנעשה בשנים 2003-2004 על-ידי הלשכה המרכזית לסטטיסטיקה, בשיתוף משרד הבריאות - נמצא שכ-50% מבני +65 נוטלים 4 תרופות ויותר, וכי כ-25% מבני ה-+65 נוטלים תרופות פסיכוטרופיות - מרביתן תרופות היפנוטיות-סדטיביות ונוגדי חרדה, בעקר בנזודיאזפינים - ורק אחוז נמוך היו נוגדי דיכאון. (ראו בסימוכין מס' 1).
- ↑ טיפול מרובה תרופות לקשיש, דו"ח מבקר המדינה: דוח שנתי 61ב לשנת 2010 עמ' 137
- ↑ Hazzard WR et al. Hazzard's Geriatric Medicine And Gerontology Sixth Edition. General principles of Pharmacology:103-121.
- ↑ Budnitz DS, Shehab N, Kegler SR, Richards CL. Medication use leading to emergency department visits for adverse drug events in older adults. Ann Intern Med. 2007;147:755-765.
- ↑ Budnitz DS, Lovegrove MC, Shehab N, Richards CL. Emergency Hospitalizations for Adverse Drug Events in Older Americans. N Engl J Med 2011;365:2002-2012.
- ↑ Aharony L, Funya-Zelinger O. Principles of Medication Use in Older Adults. Israel J Fam Practice: 2010;20(154):28-32 & 2010;20(156):45-46
- ↑ AGS Updated Beers Criteria for Potentially Inappropriate Medication Use in Older Adults (2012) http://www.americangeriatrics.org/health_care_ professionals/clinical_practice/clinical_guidelines_recommendations/2012.
- ↑ American Geriatrics Society 2015 Updated Beers Criteria for Potentially Inappropriate Medication Use in Older Adults. By the American Geriatrics Society 2015 Beers Criteria Update Expert Panel. JAGS 2015. Article first published online: 8 OCT 2015
- ↑ Steinman MA, et al. How to Use the American Geriatrics Society 2015 Beers Criteria-A Guide for Patients, Clinicians, Health Systems, and Payors. JAGS 2015. Article first published online: 8 OCT 2015
- ↑ Hanlon JT,SEMLA TP, Schmader KE. Alternative Medications for Medications in the Use of High-Risk Medicationd in the Elderly Quality Measures. JAGS 2015. Article first published online: 8 OCT 2015
- ↑ 19.0 19.1 Gallagher P, Ryan C, Byrne S, Kennedy J, O'Mahony D. STOPP (Screening Tool of Older Person's Prescriptions) and START (Screening Tool to Alert doctors to Right Treatment). Consensus validation. Int J Clin Pharm Therap 2008;46:72-83-
- ↑ O'Mahony D et al. STOPP/START criteria for potentially inappropriate prescribing in older people:version 2. Age and AGING 2014;44(22):213-218
- ↑ Kirkman S et al. Diabetes in Older Adults: A Consensus Report. JAGS 2012;60:2342-2356.
- ↑ הנחיות לאבחון וטיפול ביתר לחץ דם במבוגרים
- ↑ Garinkel D, Zur-Gil S, Ben-Israel J. The war against Polypharmacy: A New Cost-Effective Geriatric-Palliative Aproach for Improving Drug Therapy in Disabled Elderly People. IMAJ June 2007;9:430-434.
- ↑ Garinkel D, Mangin D. Feasibility study of a systematic approach for discontinuation of multiple medications in older adults: addressing polypharmacy. Arch Intern Med 2010 Oct 11;170(18):1648-54.
- ↑ Scott IA et al. Minimizing Inappropriate Medications in Older Populations: 10-step Conceptual Framework. JAMA 2012;125(6):529-537.
- ↑ [http://www.health.gov.il משרד הבריאות
- ↑ Wang KA, Camargo M, Veluswamy RR. Evidence-based strategies to reduce polypharmacy: A review. OA Elderly Medicine 2013 Nov 01;1(1 ):6. http://www.oapublishinglondon.com/article/1467
- ↑ Reducing polypharmacy in the elderly Cases to help you "rock the boat". Farrel B et al. Can Pharm J (Ott). 2013 Sep; 146(5): 243-244.
- ↑ Polypharmacy Strategy (v1.6) Prescribing Team, NHS Kernow Clinical Commissioning Group (2015). http://policies.kernowccg.nhs.uk/DocumentsLibrary/KernowCCG/OurServices/ StrategicReportsAndPlans/PolypharmacyStrategy.pdf
- ↑ NHSGGC Mindful Prescribing Strategy - Polypharmacy (NHSGGC=National Health Services Greater Glasgow and Clyde). http://www.ggcprescribing.org.uk/media/uploads/prescribing_resources/ mindful_prescribing_strategy_-_1212.pdf
- ↑ Polypharmacy: Guidance for prescribing. All Wales Medicines Strategy Group (2014). http://www.awmsg.org/docs/awmsg/medman/Polypharmacy%20%20 Guidance%20for%20Prescribing%20in%20Frail%20Adults.pdf And http://www.awmsg.org/docs/awmsg/medman/Polypharmacy%20 Supplementary%20Guidance%20-%20BNF%20Sections%20to%20Target.pdf
- ↑ Scott I et al. Deciding when to stop: towards evidence-based deprescribing of drugs in older populations. Evid Based Med Aug 2013;18(4): 121-124.
המידע שבדף זה נכתב על ידי
ד"ר לאה אהרוני MD,MS - יו"ר הוועדה, מומחית לרפואת משפחה ולגריאטריה, גריאטרית מחוזית, מנהלת השירות הגריאטרי במחוז חיפה וגליל מערבי, שירותי בריאות כללית.
ד"ר איריס רסולי MD, MPH - מומחית לבריאות הציבור ולמנהל רפואי, מנהלת המחלקה לשירותי גריאטריה בקהילה, האגף לגריאטריה, משרד הבריאות.
פרופ' ארתור ליבוביץ MD - מומחה לרפואה פנימית ולגריאטריה, ראש ענף גריאטריה קופת חולים מאוחדת, מרצה בחוג לאפידמיולוגיה ורפואה מונעת, הפקולטה לרפואה ע"ש סאקלר, אוניברסיטת ת"א.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק