דום נשימה חסימתי בשינה - Obstructive Sleep Apnea
| דום נשימה חסימתי בשינה | ||
|---|---|---|
| Obstructive Sleep Apnea | ||
| ||
| ICD-10 | Chapter G 47.3 | |
| ICD-9 | 327.23 | |
| MeSH | D012891 | |
| יוצר הערך | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעות שינה
תסמונת דום נשימה בשינה (Sleep Apnea) היא הפרעת שינה המתבטאת בהפסקת נשימה בזמן השינה, וכאשר היא חוזרת על עצמה פעמים רבות במהלך השינה, היא גורמת לירידה משמעותית באיכות השינה.
אפידמיולוגיה
בעיות שינה נמצאות בעד 35% מהפונים לרופא הראשוני וב-17% מהאוכלוסיה הכללית. השכיחות של דום שנימה בשינה היא כ-4% בגברים וכ-2% בנשים.
קיימת עלייה בסיכון לבעיות קרדיו-וסקולריות.
אטיולוגיה
- דיכוי מרכזי של מע' הנשימה (אי ספיקת לב ו-COPD, המובילים לאצירת פחמן דו-חמצני) - איבוד דחף הנשימה המרכזי.
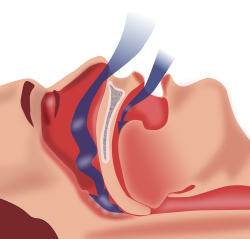
- חסימת דרכי אויר עליונות - OSA - חסימת דרכי אויר למרות מאמץ נשימתי- חזה ובטן. מהווה את הגורם השכיח להפסקת נשימה בשינה במסגרת המרפאה.
- Upper AW resistance syndrome - קטגורית ביניים - קיימת זרימת אויר חלקית אך במאמץ נשימתי גדול.
גורמי סיכון
- השמנת יתר; היקף צוואר מעל 43.5 ס"מ בגברים ו-41 ס"מ בנשים
- Deviated septum
- nasal polyps
- enlarged uvula and soft palate
- סנטר קטן עם מנשך עמוק
- הגדלת שקדים
- Hypertrophy of the lateral pharyngeal musculature
- ב-CHF - בצקת של הפרינקס
בנוסף, לאנשים בסיכון יש יכולת פחותה לשמור על טונוס שרירי מספק לשמירה על נתיבי האויר פתוחים ולמנוע תמת של הפרינקס.
אלכוהול וסדטיבים מגבירים את אפקט התמת עקב השפעתם על ה-neuromuscular function.
תחלואה נלווית
- סיכון קרדיאלי - עקב ההיפוקסמיה - מלווה בעלייה בתחלואה ותמותה.
- ירידה בתנגודת כלי הדם-> pulmonary HTN-> core pulmonale, בעיקר במידה של COPD ו/או השמנת יתר חולנית.
- יתר לחץ דם
- הפרעות קצב - י.ל.ד. והפרעות נגרמים עקב עלייה במאמץ הנשימתי ועלייה במתח הסימפטטי
- י.ל.ד. - OSA מהווה גורם סיכון בלתי תלוי ל-י.ל.ד.
- OSA-OBESITY-HYPOVENTILATION SYNDROME (PICKWICKIAN) חמורה יכולה לגרום אצירת CO2 ולדיכוי נשימתי מרכזי.
- דיסמנוריאה ואמנוריאה
- פגיעה קוגניטיבית ופסיכומוטורית
- סיכון לתאונות עולה ל-6.3 בבעיה חמורה.
קליניקה
כאשר החסימה קלה, נחירה תיתכן כממצא המפריע היחידי עם חסימה מינימאלית. כאשר החסימה מתגברת, EEG יראה התעוררויות. עם המשך ההחמרה והפרעה למעגל השינה, תופיע ישנוניות במהלך היום, daytime sleepiness.
חסימה קשה יותר, היפופניאה - גורם לירידה של 50% בזרימת האויר ודסטורציה של 4% או יותר.
חסימה קשה עוד יותר, אפניאה - הפסקת זרימת האויר למשך 10 שניות לפחות.
ככל שהחסימה חמורה וארוכה יותר, כך עולה הסיכוי לדסטורציה והיפוקסיה כתוצאה מ-V/Q MISMATCH.
ריאות שיש בהן פרפוזיה אינן מאווררות כראוי.
- בן/בת זוג המתלוננים על נחירות רמות
- שינה לא נינוחה
- נשימות לא סדירות במהלך השינה
- Choking or gasping
- ישנוניות במהלך היום והרדמויות
- נשים ידווחו יותר על chronic fatigue
- מתעוררים לא רעננים בבוקר (עייפים)
- כאב ראש בבוקר
- פגיעה בתפוקה בעבודה
- תאונות דרכים או בעבודה
- שינוים באישיות
- השמנה נפוצה אך לא מחייבת, כ-70% מהסובלים מ OSA שמנים.
- נשים פרה מנופאוזליות המתלוננות על אי סדירות נשימתית בלילה - מעל 50% - נשים רזות אך בעלות מומים תורמים אחרים, severe overbite, high hard palat
- היסטוריה משפחתית חיובית, בד"כ בעיה אנטומית או השמנה.
אבחנה
אבחנה מבדלת
- Psychological - Depression, Anxiety, Somatization disorder
- Pharmacologic - hypnotics, antihypertensives, antidepressnants, tranquilizers, drug abuse and withdrawal
- Endocrine-metabolic - hypothyroidism, DM, apathetic hyperthyroidism of the elderly, pituitary insufficiency, hyperparathyroidism or hypercalcemia, addion’s, CRF, hepatocellular failure.
- Neoplastic-hematologic - occult malignancy (pancreatic), severe anemia
- Infection - endocarditis, TB, mononucleosis, Hepatitis, parasitic dis., HIV, CMV
- Cardiopulmonary - CHF, COPD
- Connective tussue dis.-immune hyperreactivity - RA, chronic fatigue synd.
- Disturbed sleep - sleep apnea, GERD, allergic rhinitis, psychological etiologies
אנמנזה
- חשד מוגבר לבעיה - אצל שמנים או רזים
- ישנוניות במהלך היום
- עייפות
- נחירות רמות
- נשימה לא סדירה במהלך השינה - עם או ללא הפסקות נשימה
- תאונות דרכים
- תפקוד בעבודה
- שינויים באישיות ובקוגניציה
- השמנת יתר BMI>28
- גיל מבוגר
- הפרעות חסימתיות בדרכי נשימה עליונות
- שימוש קבוע בסדטיבים או אלכוהול
- היפותיירואידיזם
בדיקה פיזיקלית
- סימנים חיוניים- ל"ד!
- עור - כחלון
- אף - פוליפים
- לוע - high hard palate, הגדלת טונסילים, אובולה גדולה, היצרות nasopharyngeal
- צוואר - היקף
- בנוכחות י.ל.ד - מוסיפים 4 ס"מ להיקף הצוואר.
- אם נוחר, סובל מהשתנקויות או חנק במהלך השינה בד"כ- מוסיפים 3ס"מ להיקף
- סיכון נמוך - אם היקף הצוואר<43ס"מ הסיכוי ל OSA נמוך
- סיכון בינוני - 43-48ס"מ (OR 4-8)
- סיכון גבוה - היקף>48 ס"מ (OR 20)
- לב - סימני pul HTN- הרמות חדר ימין, קול II- מרכיב פולמונלי מודגש, גודש ורידי צוואר, בצקות ברגליים
- גפיים - CLUBBING
- סימני היפותיירואידיזם
בדיקות מעבדה
- מבחן שינה - בדיקת האבחון- polysomnographic study
- ניטור ביתי - עם מכשור מתאים- רגישות וסגוליות נמוכים יותר ממבחן שינה.
- בדיקות אחרות -
- תפקודי תריס
- HCT, גז עורקי, סטורציה- בחשד למחלה משמעותית
- אקו לב - במקרה של חשד ל pul HTN
טיפול
טיפול יכול לשפר תפקוד והישרדות של חלק מהחולים.
ככלל חסר מידע על תזמון, אופן ותוצאות ההתערבות.
ממצאים פוליסומנוגרפים אינדקס 20 (20 הפסקות בשעה) מלווים בקליניקה מתאימה יכולים להוות בסיס להחלטה על התערבות טיפולית.
סיכון הסיבוכים במחלה גבוה.
- פחות מ 20 הפסקות נשימה בשעה- יש לשקול את כלל התמונה טרם התערבות.
- פרוגנוזה גרועה יותר- חולים הסובלים ממחלת ריאה בנוסף ל OSA- נזקקים לטיפול אגרסיבי יותר.
- חולים עם מחלה קלה ללא גורמי סיכון נשימתיים או אחרים- לשקול התערבות ראשונית פחות חודרנית:
- הפחתה במשקל
- שינוי תנוחת השינה
- התערבות אמפירית- ללא הוכחת מבחן שינה אינה ממולצת משום שלהערכה קלינית בלבד אין את הרגישות והסגוליות הנדרשים להחלטה.
הפחתת משקל - מומלץ לכולם עם עודף משקל.
תנוחת שינה - שכיבה על הגב מגבירה את הבעיה. שכיבה על הצד מפחיתה את הסיכון. (הצמדת כדור טניס או כרית לגב).
ב-AAFP מצוינת גם שינה עם ראש מוגבה- גורם להבאת הלשון קדימה...(הרמת המיטה כנראה מגובה המתניים)
CPAP - הטיפול המומלץ. כותבים שההיענות היא בערך 50%. משפר באופן משמעותי הישרדות ותפקוד. משפר ל"ד ו-LVEF. לחץ מומלץ - 5-7.5 ס"מ.
ניתוח - רק במקרים קשים, לאחר כשלון האמצעים האחרים ובנוכחות חסימה אנטומית מוכחת.
- ניתוח חיך - הוצאת הטונסילים, מסה חוסמת או גידול- קורטיבים. בוצעו ניתוחים גם במטופלים ללא גורם מזוהה אחד.- uvulopalatopharyngoplasty(UPP)
כיום, לא ניתן לחזות מי יהנה מתוצאות הניתוח, אין תמיד תוצאות טובות. לאור זאת ולאור שיפור בטכניקת ה CPAP, הניתוח פחות בשימוש.
- ניתוח לסת- במידה של מנשך קדמי- נדרש המשך מעקב על יעילות הניתוח ותוצאותיו
- טרכאוטומי- במקרים מסכני חיים.
- Oral Appliances - אמצעים דנטלים נוסו. לא נבדקו תוצאות ארוכות טווח. לא אפקטיבים כמו CPAP.
גישה תרופתית
- מניעת שימוש בתכשירים הגורמים לדיכוי נשימתי או נויירומוסקולרי.
- הימנעות משימוש באלכוהול
- הימנעות משימוש בסדטיבים- ניתן לנסות סדטיבים שלא משפיעים על ה-REM (הזמן בו מתרחשות רוב הפסקות הנשימה)- בוצע ניסיון שימוש בתרופות לא סדטיביות שלא משפיעות על REM- TCA- protriptyline. ניסיון אחר היה במתן פרוגסטרונים-medroxyprogesterone- לעירור פעילות מע' הנשימה.- אף אחת מהגישות לא מוצלחת ולא מומלצת.
- Sidenafil - מחמיר בעיות נשימה ודסטורציה ב OSA חמורה.
- טיפולים יעילים-
- היפותיירואידיזם - טיפול יעיל משפר.
- חמצן לילי - מפחית דסטורציה - יש הממליצים שימוש. ואולם יכול להאריך את זמן האפיזודה האפנאית. יש לבדוק השפעה ארוכת טווח.
גישות טיפוליות נוספות
- שיפור ה-CPAP
- קיצוב מואץ של הלב - atrial overdrive pacing - מקצר באופן משמעותי אפיזודות של הפסקות נשימה מרכזיות ו-OSA.
אינדיקציות להפניה
ההפנייה בד"כ לפולמונולוג בשאלה למבחן שינה.
- עייפות משמעותית במהלך היום וישנוניות יתר, בעיקר אם יש נחירות, שינה לא רגוע, השתנקויות וכו'- למבחן שינה
- השמנה משמעותית וכקושי בשליטה על י.ל.ד.
- במידה ואין שיפור לאחר ירידה במשקל ונשקלת אפשרות של CPAP או ניתוח.
הסברים לחולה
- שיחה לגבי חומרת הבעיה - סכנת תאונות, תחלואה ותמותה קרדיאלית.
- הסבר על הטיפל
- ירידה במשקל - הדרכה לגבי הגישה הכללית לירידה במשקל ומשמעותה לגבי הבעיה ומחלות בכלל. soft tissue obstruction.
- המנעות מסדטיבים, אלכוהול ואולי גם ויאגרה (ובכלל תרופות מסוג זה).


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק