הגישה להיפרלפידמיה בילדים ומתבגרים - הנחיה קלינית - Approach to hyperlipidemia in children and adolescents
|
| ||
|---|---|---|
| הגישה להיפרלפידמיה בילדים ומתבגרים - הנחיה קלינית - Approach to hyperlipidemia in children and adolescents | ||
| ||
| הוועדה המקצועית | האיגוד הישראלי לרפואת ילדים החברה לחקר מניעה וטיפול בטרשת עורקים החברה הישראלית לפדיאטריה קלינית (חיפ"ק) החברה הישראלית לרפואת ילדים בקהילה (חיפ"א) | |
| עריכה | הצוות | |
| תאריך פרסום | תשע"ד 2013 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעה בשומני הדם
הצוות
- ד"ר חופית כהן - מומחית ברפואה פנימית, מומחית באנדוקרינולוגיה
- פרופ' רענן שמיר - מומחה ברפואת ילדים, מומחה בגסטרואנטרולוגיה ילדים
- ד"ר חן זמיר שטיין -מומחית ברפואת ילדים, מומחית בבריאות הציבור
- ד"ר אורית פנחס־חמיאל - מומחית ברפואת ילדים, מומחית באנדוקרינולוגיה ילדים
- ד"ר יעל לבנטל - מומחית ברפואת ילדים, מומחית באנדוקרינולוגיה ילדים
- ד"ר דני שור - מומחה ברפואת ילדים
- פרופ' דרור חרץ - מומחה ברפואה פנימית, מומחה ברפואת ריאות
רשימת קיצורים
- TC - Total cholesterol
- LDL-C - Low-density lipoprotein cholesterol TG - Triglycerides
- DL-C - High-density lipoprotein cholesterol
- VLDL-C - Very low-density lipoprotei
- CHD - Coronary heart disease
- CVD - Cardiovascular disease
- CIMT - Carotid-intima media thickness
- FH - Familial hypercholesterolemia
- RCT - Randomized controlled trial
- MI - Myocardial infarction
- FMD - Flow-mediated dilatation
- HAART - Highly active anti retroviral treatment
תקציר
רמות גבוהות של שומנים בדם הן גורם סיכון לטרשת עורקים.
ההנחיות הנוכחיות גובשו ע"י האיגוד הישראלי לרפואת ילדים בשיתוף עם החברה לחקר מניעה וטיפול בטרשת עורקים, והחברות הישראליות לפדיאטריה קלינית ולרפואת ילדים בקהילה. עיקרי המסרים וההמלצות הם:
- מרבית הילדים עם רמות מוגברות בפלזמה של כולסטרול LDL-CH יהפכו למבוגרים הלוקים בהפרעה במשק השומנים עם רמות כולסטרול מוגברות.
- התבטאות של גורמי הסיכון למחלות לב וכלי דם, מתחילה בילדות ומתגברת בשיעור משמעותי בבגרות.
מומלץ לבצע בדיקות סקר להיפרליפידמיה במקרים הבאים
- ילדים אשר במשפחתם, היסטוריה של אירוע קרדיווסקולארי (מחלה כלילית, שבץ מוח, מחלת כלי דם היקפית או מוות פתאומי) בגיל מוקדם להורים ו/או סבים — לפני גיל 55 בגברים או לפני גיל 65 בנשים.
- ילדים אשר להוריהם ערכי כולסטרול הגבוהים מ־240 מ"ג/דצ"ל, או כל דיספלידמיה אחרת.
- בנוכחות שניים או יותר מגורמי הסיכון הבאים: השמנה, עודף משקל (BMI באחוזון בין 85-95), סוכרת, יתר לחץ דם, תסמונת מטבולית, עישון, חוסר פעילות גופנית.
- בדיקת הסקר הכוללת דגימת דם בצום (8-12 שעות) לפרופיל ליפידים מלא הכולל: רמת כולסטרול כללי, LDL-C ,HDL-C ורמת טריגליצרידים, צריכה להתבצע מעל גיל שנתיים ולא יאוחר מגיל 10 שנים.
- אם הערכים שנתקבלו תקינים יש לחזור על הבדיקה אחת ל־3 עד 5 שנים.
טיפול
- הטיפול בדיסליפידמיה בילדים מושתת על דיאטה דלת שומן ועתירת סיבים. איכות השומן חשובה מכמותו (החלפת שומנים רווים בשמנים רב בלתי רווים, הפחתת שומנים מוקשים־ טראנס). כמו כן יש להפחית את כמות הכולסטרול בדיאטה ולהמעיט בצריכת סוכרים פשוטים
- שמירה על משקל נאות
- פעילות גופנית
- טיפול תרופתי בסטטינים וסופחי חומצות מרה נמצאו יעילים ובטוחים בטווח מעקב של מספר שנים, בהורדת רמות כולסטרול LDL-CH בילדים, ושיפור תפקוד תאי דופן כלי הדם (אנדותל)
- אין עדיין מידע לגבי מניעה של מחלות לב וכלי דם כשהטיפול מתחיל בגיל הילדות
יש לשקול טיפול תרופתי
- לאחר ניסיון של חצי שנה לפחות של טיפול תזונתי
- במטופלים מעל גיל שמונה (הלוקים בהיפרכולסטרולמיה משפחתית) או בכל הילדים מעל גיל עשר שנים (עם רמות LDL-C מעל 190 מ"ג/דצ"ל), ההחלטה לטפל בערכי כולסטרול אלו תלויה בשיקול דעת הרופא המטפל לאחר דיון עם משפחת המטופל
- בנוכחות רמה של LDL-C מעל 160 מ"ג/דצ"ל עם סיפור משפחתי של תחלואה קרדיאלית בגיל מוקדם, או בנוכחות שני גורמי סיכון נוספים
- לילדים סוכרתיים ובהטרוזיגוטים של היפרכולסטרולמיה משפחתית מומלץ על התחלת טיפול תרופתי מערך של LDL-C מעל 130 מ"ג/דצ"ל
הקדמה
מחלות לב וכלי דם משנית לתהליך טרשת העורקים, הן בין גורמי המוות העיקריים במבוגרים בעולם המערבי. למרות שעל פי רוב הביטוי הקליני של טרשת העורקים הוא בעשורים הרביעי — חמישי לחיים, הרי שהתהליך הטרשתי מתחיל בילדות המוקדמת. במקביל למגפה של השמנת יתר בילדים ומתבגרים נצפית עלייה ניכרת בתחלואה המשנית להשמנה כגון סוכרת מסוג 2, יתר לחץ דם והפרעות במשק שומני הדם כבר בילדים ומתבגרים — כל אלו מהווים גורמי סיכון עיקריים לתחלואה קרדיווסקולארית. לאור הצפי של עלייה בהיארעות מחלות כלי דם בצעירים בעשורים הקרובים, התעורר הצורך בגיבוש עמדות לגבי אבחון וטיפול בהיפרליפדמיה בילדים ובבני נוער. האקדמיה האמריקאית לרפואת ילדים פרסמה ביולי 2008 נייר עמדה עם המלצות חדשות לבדיקות סקר וטיפול בילדים עם הפרעות במשק השומנים. לפיכך יזם האיגוד הישראלי לרפואת ילדים בשיתוף עם החברה לחקר מניעה וטיפול בטרשת עורקים, והחברות הישראליות לפדיאטריה קלינית ולרפואת ילדים בקהילה את פרסומן של הנחיות קליניות אלו.
- תהליך טרשת העורקים (אתרוסקלרוזיס)
השינוי הטרשתי הראשוני הוא יצירת נגע הנקרא fatty streak. נגע זה בנוי ממאקרופגים מלאים בחומר שומני הנמצאים בשכבת האינטימה של העורק. היווצרות של נגע ראשוני זה הודגמה כבר בילדים צעירים ואף בעוברים לאימהות עם היפרכולסטרולמיה. עם השנים, מתהווה רובד טרשתי (fibrous plaque) מתקדם יותר המכיל תאי שריר חלק וסקולארי. נגע זה עשוי לגרום לנזק איסכמי הן על ידי חסימה של חלל העורק, והן על ידי קרע בנגע הטרשתי, חשיפה של חומרים תרומבואמבוליים ופקקת בחלל כלי הדם.
בשנת 1953 פורסם מאמר פורץ דרך בהבנת התפתחות הטרשת. בניתוחים שלאחר המוות של חיילים שנהרגו במלחמת קוריאה נמצא כי למרות גילם הצעיר, לחלק ניכר מהם היו ממצאים של טרשת העורקים. ממצאים דומים הודגמו גם בהרוגי מלחמת ויאטנם.
גורמי סיכון להתפתחות טרשת עורקים ומחלות לב וכלי דם במבוגרים כוללים בעיקר יתר לחץ דם, היפרכולסטרולמיה והשמנה. המשתנים הללו כגורמי סיכון לטרשת עורקים בילדים ומתבגרים נבדקו במחקרים בעשורים האחרונים. במחקר Muscatine, שהחל ב־1971, עקבו אחר גורמי סיכון לתחלואה קרדיווסקולארית במהלך הילדות ולאורך השנים. תוצאות המחקר הראו כי ילדים באחוזוני משקל גבוהים, ערכי ליפידים מוגברים וערכי לחץ דם גבוהים במהלך הילדות, יהיו גם בבגרותם עם ערכים חריגים.
Bogalusa Heart Study היה מחקר עקבה (קוהורט) של ילדים ובני נוער, שגורמי הסיכון שלהם למחלות לב וכלי דם נמדדו באופן עקבי לאורך השנים. בילדים שנפטרו מסיבות לא־טבעיות כתאונות, מקרי־רצח או התאבדות, ונותחו לאחר מותם, נמצא מתאם גבוה בין גורמי הסיכון בגיל הילדות ודרגת טרשת העורקים הכליליים שנמצאה לאחר מותם. נמצא כי התפתחות טרשת קשורה לגיל, עישון, השמנה ולרמות מוגברות של כולסטרול, LDL-C וטריגלצרידים וכן לרמות נמוכות של HDL-C. ממצא חשוב נוסף היה ששיעור התהליך הטרשתי היה קשור עם המצאות של מספר גורמי סיכון בו זמנית. תוצאות דומות הודגמו גם The Cardiovascular Risk inM Young Finns Study. במחקר זה נמצא כי קיום של גורמי סיכון לתחלואה קרדיווסקולארית בילדות מנבא את הנטייה לטרשת העורקים בגיל המבוגר.
נתוני טרשת העורקים מנתיחות לאחר המוות ושיעור של גורמי הסיכון באנשים צעירים שנפטרו ממוות לא טבעי הוצגו במחקר Pathobiological Determinants of Atherosclerosis in Youth (PDAY) משנות השמונים. במחקר זה אומת השיעור הגבוה של טרשת עורקים בבני נוער ובמבוגרים צעירים. דרגת טרשת העורקים הייתה ביחס ישר לגיל הנבדק, למין זכר, לרמה גבוהה של LDL-C, יתר לחץ דם, עישון, השמנה ורמות סוכר גבוהות וביחס הפוך לרמת HDL-C.
בשנים האחרונות, טכניקות הדמיה לא פולשניות מאפשרות לכמת את טרשת העורקים בכלי הדם. בדיקת (Intima-media thickness (IMT היא בדיקת אולטרסאונד המודדת את עובי הדופן של העורק, מדד המשקף את התהליך הראשוני של הטרשת. במחקר Muscatine השתמשו בעל שמע של העורקים הקרוטידים ב־725 מבוגרים צעירים בני 42-33, ונמצא כי עובי האינטימה מדיה קשור לאינדקס מסת הגוף (BMI) ולרמות הכולסטרול בדם שנמדדו בילדותם. ממצאים דומים פורסמו גם על ידי Bogalusa Heart Study והמחקר הפיני.
במחקר שפורסם בשנת 2011, ריבוי גורמי הסיכון למחלות לב וכלי דם בנבדקים צעירים, נמצא קשור בתפקוד ירוד של כלי הדם (כפי שנמדד IMTM של הקרוטידים ובדיקת Pulse-wave velocity).
- לסיכום
- מחקרים מראים כי לילדים שלהם רמות גבוהות של כולסטרול כבר בילדות, סיכון גבוה לרמה מוגברת של כולסטרול גם בבגרותם
- רמות גבוהות של כולסטרול בילדות נמצאות בתאחיזה לעובי הדופן של העורקים בגיל מבוגר יותר
- התפתחות הטרשת בכלי הדם מתחילה כבר בילדות וקשורה לרמות כולסטרול, ולשאר גורמי הסיכון הידועים במבוגרים
ערכים תקינים של כולסטרול בילדים ומתבגרים
מידע רב תומך בעובדה שערכי כולסטרול מוגברים קשורים בטרשת עורקים מואצת. למעשה ישנו קשר ישיר בין רמת הכולסטרול של האם והימצאות נגעי טרשת ראשוניים כבר בעובר. לאחר הלידה יורדות רמות הכולסטרול בילוד ועולות בינקות עד לרמות דומות של מבוגרים בגיל שנתיים. ערכי כולסטרול המקובלים כיום כתקינים מבוססים על סקר Lipid Research clinical (LRC) משנות השבעים. הרמות משתנות לפי הגיל, כאשר קיימת עלייה של רמת הכולסטרול בגילאי 9-11 שנים, לאחר מכן במהלך גיל ההתבגרות חלה ירידה, ובסוף ההתבגרות המינית חלה שוב עלייה בערכים. לבנות יש ערכים גבוהים יותר של כולסטרול ושל LDL-C וגם ערכי HDL-C גבוהים יותר, בהשוואה לבנים.
ההגדרה של דיסליפידמיה לפי (National Cholesterol Education Program (NCEP משנת 1992 בילדים היא ערכי כולסטרול מעל אחוזון 95 של נתוני ה-LRC. בפרסום זה נקבע כי רמת -LDL-C רצויה היא מתחת ל־110 מ"ג/דצ"ל, ערך TC מיטבי הוא מתחת ל־170 מ"ג/דצ"ל, וערך מוגבר מוגדר מעל ל־200 מ"ג/דצ"ל.
באחרונה פורסמו עקומות לערכי ליפידים לפי גיל ומין בארה"ב, אך לא קיימים עדיין נתונים לערכי ליפידים בילדים בישראל. ערכי החיתוך הנוכחיים לרמות כולסטרול מומלצות, שנקבעו על ידי האקדמיה האמריקאית לרפואת ילדים, מבוססים על ההנחיות משנת 1992. למרות הכתוב למעלה, אומצו ערכים זהים לילדים בכל הגילים - מגיל שנתיים ועד גיל 18.
- ערכי TC מעל 200 מ"ג/דצ"ל וערכי LDL-C מעל 130 מ"ג/דצ"ל - יחשבו מוגברים (מעל לאחוזון 95)
- ערכים גבוליים הוגדרו כערכי TC בין 170-200 מ"ג/דצ"ל וערכי LDL-C בין 130-110 מ"ג/ דצ"ל - בין אחוזונים 95-75
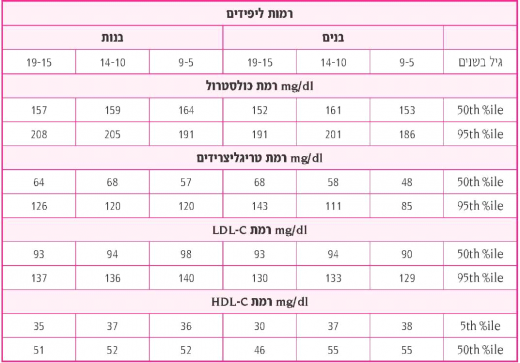
- ערכים ראויים הם TC מתחת 170 מ"ג/דצ"ל וערכי LDL-C מתחת 110 מ"ג/דצ"ל — פחות מאחוזון 75. בטבלה מספר 1 מובאים ערכים ממוצעים וערכי אחוזון 95 בילדים לפי גיל ומין
שכיחות ההפרעה במשק הליפידים בילדים
שכיחות של ערכי ליפידים מוגברים באוכלוסיית ילדים ומתבגרים נבחנה במספר מחקרים בארה"ב.
ערכי TC מעל 200 מ"ג לדצ"ל נצפתה בשיעור של 10-13 אחוז מהנבדקים. למרבית הצער, לא קיימים נתונים רבים מישראל. ביסטיצר וחב' מצאו מתוך קבוצה של 806 ילדים שיעור של ערך TC מעל ל־177 מ"ג/דצ"ל ב־15 אחוז מהנבדקים. ערכי TC מעל ל־170 מ"ג/דצ"ל נצפו ב־25 אחוז מכלל הילדים המאושפזים בבית החולים אדמונד ולילי ספרא לילדים, המרכז הרפואי ע"ש חיים שיבא תל־השומר בין יולי 2009 ועד יוני 2010.
המשכיות של היפרליפדימיה
מרבית הילדים המאובחנים עם דיסליפידמיה בילדות יהיו מבוגרים הלוקים בדיסליפדימיה. שיעור ההתמדה של הפרעה במשק הליפידים במבוגרים שהיו במעקב כילדים בגילאי בית הספר, במחקרי בוגולוסה ומוסקטין, עמד על 75 אחוזים.
שכיחות ההפרעה במשק הליפידים בקרב מבוגרים
שכיחות של היפרכולסטרולמיה בקרב מבוגרים נבחנה בארה"ב במספר סקרים. בסקר Nutrition (Examination Survey (NHANES של 1999-2000, נמצא כי שיעור ערכי TC מעל 200 מ"ג/ דצ"ל נעים בין 55.7±1.2% לגברים ו־3% .53.5±1 עבור נשים.
סיקור
בדיקות סיקור של רמת כולסטרול בילדים ובבני נוער
ניטש ויכוח לגבי הגישה היעילה ביותר לביצוע בדיקות סקר לאיתור ילדים הסובלים מהיפרלפדמיה ואף בוועדה היו חילוקי דעות בנושא זה. גישה אחת היא ביצוע סקר ממוקד באוכלוסייה בסיכון, והגישה השנייה היא ביצוע סקר בכלל האוכלוסייה.
סקר כללי של האוכלוסייה מול סיקור ממוקד
המצדדים בעד ביצוע סקר של כלל האוכלוסייה מתבססים על המגבלות של סיקור ממוקד בלבד.
- לעיתים המידע על היסטוריה רפואית משפחתית לוקה בחסר וכך ניתן להחמיץ בנקל ילדים הלוקים בדיסליפידמיה והיפרכולסטרולמיה משפחתית. מספר מחקרים בחנו את הסוגיה של ביצוע בדיקות סקר לפי היסטוריה משפחתית של תחלואה קרדיווסקולארית או היפרכולסטרולמיה, נמצא כי כמחצית עד שני שליש מילדים עם ערכי ליפידים חריגים עשויים להיות לא מאותרים בסיקור ממוקד בלבד. בעיקר לא יאותרו על פי שיטת סקר ממוקד, ילדים שהוריהם עדיין צעירים, בלתי מודעים להמצאות טרשת עורקים וגם כאלו עם נטייה גנטית להיפרכולסטרולמיה.
- בפרסום עדכני של כ־12,000 משתתפים במחקר INTERHEART הודגם כי נוכחות הורה הלוקה במחלת לב איסכמית הינה גורם מנבא רב־חשיבות למחלת לב איסכמית בצאצא, ללא תלות בגורמים אחרים.
- במחקר CARDIACS, בו נטלו חלק מעל 20,000 ילדים, נבחנה הרגישות והסגוליות של היסטוריה משפחתית בזיהוי ילדים עם היפרליפידמיה תורשתית. מסך הנבדקים, ל־3 .8 אחוז מסך הילדים שאותרו על סמך סיפור משפחתי — אובחנה דיסליפימיה ו־2 1 אחוז היו מועמדים לטיפול תרופתי. מסך הילדים ללא היסטוריה משפחתית, שלא עמדו בקריטריונים של NCEP לסיקור ממוקד, ל־5 .9 אחוז הייתה דיסליפידמיה ו־7 .1 אחוז היו מועמדים לטיפול תרופתי. סוכם כי היסטוריה משפחתית אינה סמן חזק לחיזוי הצורך לטיפול מונע תרופתי.
- במספר מחקרים נבחנה השאלה של תופעות לוואי אפשריות לסיקור ילדים להפרעות במשק השומנים, ולא נצפתה השפעה פסיכולוגית שלילית משמעותית ל"הדבקת תווית" על ילדים הלוקים בדיסליפידמיה. מאידך, קיימת האפשרות של תופעות לוואי פסיכולוגיות עקב "הדבקת תווית", והתחלת טיפול בילדים שייתכן ולא יסבלו מהיפרכולסטרולמיה בעתיד.
- יתרון נוסף בבצוע בדיקות לכלל האוכלוסייה, הינו שאיתור ילדים עם היפרכולסטרולמיה יביא גם לאיתור בני משפחה בוגרים שטרם אובחנו. בנוסף לכך בשל השכיחות העולה של השמנה וסיבוכיה גם בקרב ילדים, הרי ששיעור דיסליפידמיה בקרב האוכלוסייה נמצא במגמת עלייה ויש לאתרו מוקדם ככל האפשר.
למרות טענות אלו, עד היום ארגוני הבריאות ברפואת הילדים לא אמצו הנחייה של סקר כללי של האוכלוסייה, ועקב חשש מהדבקת תוויות של מחלה, ושל רמות כולסטרול גבוהות העשויות לרדת בהמשך, ההנחיות ממליצות על סיקור ממוקד למרות העדר ביסוס מדעי.
מהו הגיל המיטבי לסיקור
רמות הכולסטרול עולות בהדרגה מגיל שנתיים ואילך ולמעשה נותרות יציבות למדי עד גיל ההתבגרות. בעת ההתבגרות המינית ישנה ירידה פיסיולוגית של 10-20% בערכי כולסטרול בפלזמה. לפיכך ניתן לבחון את ערכי הכולסטרול מגיל שנתיים והלאה. מקובל לסקור מגיל 8-10 שנים. תוצאה תקינה לכאורה של שומני הדם במתבגר מחייבת בדיקה חוזרת בגיל 18.
סקר ממוקד באוכלוסייה בסיכון
על פי הנחיות NCEP שפורסמו בשנת 1992 הומלץ לבצע בדיקות סקר במקרים הבאים:
- ילדים אשר במשפחתם - הורים ו/או סבים - שעברו בגיל מוקדם (לפני גיל 55 בגברים או לפני גיל 65 בנשים), אנגיופלסטיה מלעורית כלילית, ניתוח מעקפים או מוות פתאומי
- היסטוריה משפחתית של אירוע קרדיווסקולארי, תעוקת חזה, שבץ מוח, מחלת כלי דם היקפית בגיל מוקדם (לפני גיל 55 בגברים או לפני גיל 65 בנשים) .
- ילדים אשר להוריהם ערכי כולסטרול הגבוהים מ־240 מ"ג/דצ"ל, או כל דיסליפידמיה אחרת
- ילדים מאומצים או כאשר ההיסטוריה המשפחתית אינה ידועה
- בנוכחות שניים או יותר מגורמי הסיכון הבאים: השמנה, סוכרת, יתר לחץ דם, תסמונת מטבולית, עישון, חוסר פעילות גופנית
ההמלצות בארצות הברית משנת 2008
ביולי 2008 פרסמה האקדמיה האמריקאית לרפואת ילדים המלצות חדשות, לאבחון ולטיפול מוקדם של היפרכולסטרולמיה בילדים. על פי ההנחיות אלו יש לערוך סיקור ממוקד באוכלוסיות בסיכון בלבד, ולפיכך בדיקות לרמות כולסטרול הומלצו בילדים שלהם גורמי סיכון למחלת לב כלילית טרשתית. גורמי הסיכון האלו כוללים סיפור משפחתי למחלות לב וכלי דם, עודף משקל והשמנת יתר, סוכרת נעורים, עישון ויתר לחץ דם. הגיל שמומלץ לביצוע בדיקה הוא לאחר גיל שנתיים ולפני גיל עשר שנים. לאחרונה הוצע להוסיף לרשימת הקריטריונים לעיל גם ילדים עם עודף משקל (BMI באחוזון בין 85-95) הנמצאים בסיכון יתר ללא תלות בהיסטוריה המשפחתית.
יכולת החיזוי של בדיקה בילדות לקיום הפרעות במשק השומנים במבוגרים
מספר מחקרים בחנו סוגיה זו, עם תוצאות סותרות. במחקרים פרוספקטיבים אפידמיולוגים, הודגם כי גורמי הסיכון למחלות לב וכלי דם בילדים ומתבגרים — בעיקר ערכי כולסטרול והשמנה חוזים ביטויים הדמתיים שונים של טרשת עורקים (כמו עובי IMT בעורקי התרדמה, היקף שקיעה של סידן בעורקים הכליליים FMDM ברכיאלי). טרם הובהרה הסוגיה באם קיום היפרליפידמיה בילדות חוזה באופן חד משמעי מחלות לב וכלי דם במבוגרים שלקו בהיפרליפדימיה בילדותם ולכן לא הומלץ עד עתה על סיקור גורף של כלל האוכלוסייה על ידי ארגונים לרפואת הילדים.
- המלצות
- אנו ממליצים על סיקור של אוכלוסיית ילדים בסיכון מוגבר למחלות לב וכלי דם במצבים הבאים:
- סיפור משפחתי של מחלת לב וכלי דם בהורים או סבים בגיל צעיר (מתחת לגיל 55 בגברים או לפני גיל 65 בנשים)
- ילדים אשר להוריהם ערכי כולסטרול הגבוהים מ־240 מ"ג/דצ"ל, או כל דיסליפידמיה אחרת
- בנוכחות גורמי הסיכון הבאים: השמנת יתר, סוכרת (סוג 1 וסוג 2), יתר לחץ דם, תסמונת מטבולית, עישון, חוסר פעילות גופנית
- גיל ותדירות הסיקור:
- יש לבצע את הסיקור הראשון לפני גיל 10 שנים אך לא לפני גיל שנתיים
- המעקב צריך להתבצע אחת לשלוש עד חמש שנים
הגישה הטיפולית בהפרעות במשק שומני הדם בילדים ומתבגרים
הנחיות טיפוליות של NCEP בילדים ומתבגרים מתחלקות להנחיות כלליות ולהנחיות פרטניות.
ההנחיות הכלליות מתייחסות לטיפול בכלל אוכלוסיית הילדים והמתבגרים ועיקרן שיפור הרגלי החיים גישה זו דוגלת בהטמעת התזונה נכונה ופעילות גופנית בכלל אוכלוסיית הילדים והמתבגרים.
ההנחיות הפרטניות מיועדות למטופל הבודד ומושתתות על התמקדות במטופלים בעלי סיכון מוגבר למחלות לב וכלי דם. נקדים ונאמר שההנחיות הנוכחיות עוסקות בהיפרכולסטרולמיה ולא בגורמי הסיכון. אנו נמצאים בעיצומה של מגיפת השמנה, כשרבים מהילדים עם השמנה סובלים מהיפרכולסטרולמיה. נושא הטיפול בהשמנה אינו חלק מהקווים המנחים הנוכחיים.
הנחיות תזונתיות
טיפול שאינו תרופתי להפרעות במשק השומנים בילדים משלב שינוי כולל בהרגלי החיים הכולל תזונה דלת שומן רווי מהחי, המעטה בצריכה של כולסטרול, שמירה על משקל נאות ופעילות גופנית. מספר שאלות עולות בסוגיית דיאטה להפרעות במשק השומנים בילדים, מבחינת תזמון התחלת הדיאטה ויעילותה מחד, ואספקה של אנרגיה מספקת לצמיחה וגדילה.
דיאטה
איגוד הקרדיולוגים האמריקאי American Heart Association בתמיכת האקדמיה האמריקאית לרפואת ילדים, פרסם לאחרונה המלצות מעודכנות לדיאטה עבור ילדים מעל גיל שנתיים ומתבגרים.
ההנחיות התזונתיות לילדים עם דיסליפידמיה
העיקרון המנחה את הייעוץ התזונתי, בילדים בסיכון מוגבר, הוא דיאטה דלת שומן — במיוחד שומן רווי, הפחתה בצריכת כולסטרול, המעטה בצריכת סוכרים פשוטים, תוך הקפדה על צריכה של ויטמינים מסיסי שומן וסידן. ייעוץ כזה ראוי שינתן על ידי יועץ מומחה־דיאטן/נית מוסמך או רופא מומחה בתחום.
מתי יש להתחיל בטיפול תזונתי?
לפי הנחיות NCEPM משנת 1992, שינוי תזונתי אינו מומלץ לילדים מתחת לגיל שנתיים, כיוון שבגילאים צעירים שומן בתזונה חיוני לגדילה ולהתפתחות המואצים. בהנחיות משנת 1998 (NCEP & AAP) הומלץ על התערבות תזונתית החל מגיל שנתיים. בהנחיות המעודכנות משנת 2008 הושם דגש על איכות השומן הנצרך התזונה יותר מאשר על כמות והומלץ על התערבות של דיאטה דלת שומן בגיל צעיר אף יותר בילדים הנמצאים בקבוצות הסיכון המוגבר:
- המלצה לצריכה קלורית מאוזנת
- פעילות גופנית מספקת לשמירה על משקל הולם
- צריכת פירות, ירקות, דגים דגנים מלאים ומוצרי חלב דלי שומן
- צריכת מלח, מיצי פירות, משקאות ומזונות ממותקים אינה מומלצת
- צריכה של חומצות שומן מסוג טרנס בפחות מ־1% מסך הקלוריות ליום (המקור העיקרי של חומצות שומן מסוג טראנס הוא בשומנים מוקשים שעברו הידרוגנציה ונמצאים בעיקר במוצרי מאפה ומוצרי מזון מטוגנים. שומני טראנס, משפיעים לרעה על ריכוזי LDL-C)
ההשפעה של התערבות תזונתית בפעוטות, ילדים ומתבגרים (ר׳ טבלה מספר 2) .
בטיחות ויעילות של דיאטה דלת שומן בילדים
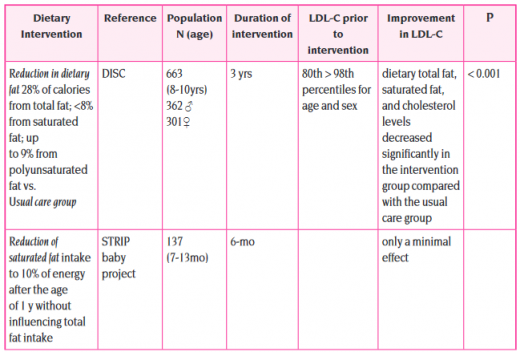
(Dietary Intervention Study in Children (DISC היה מחקר שהחל בשנת 1987 ונכללו בו — 663 ילדים בגילאים שמונה עד עשר שנים. מטרת החוקרים הייתה לבדוק את היעילות והבטיחות של דיאטה דלת שומן (דלת שומן, שומן רווי וכולסטרול) בילדים. נמצא כי הדיאטה הייתה יעילה בהפחתה של ערכי LDL-C בצורה מתונה בקבוצת ההתערבות, וכי אינה מזיקה לגדילה, להתפתחות ולבריאות נפשית.
במחקר אחר, STRIP) Special Turku Risk Intervention Program), נצפתה יעילותה של דיאטה דלת שומן בילדים מגיל 7 חודשים ובטיחותה מבחינת השפעה על הגדילה, ההתפתחות הנוירולוגית וההתבגרות מינית. הנקה היא ההזנה העדיפה לתינוקות, ולמרות ערכי כולסטרול מוגברים יחסית בתינוקות יונקים — אין מגמה זו ממשיכה בבגרותם. יתר על כן, הנקה קשורה בערכי כולסטרול נמוכים יותר בגיל המבוגר. הגבלה בצריכת שומן אינה מומלצת לפני גיל שנתיים, למרות המלצות AAPM לשקול מוצרי חלב עם אחוזי שומן נמוכים ותכולת שומן רווי נמוכה בילדים בסיכון החל מגיל שנה.
השפעת דיאטה דלת שומן בילדות על מחלות לב וכלי דם בעתיד בבגרות
לשאלה זו אין עדיין תשובה, אך נתונים ממחקרים אפידמיולוגים מצביעים על קיום זיקה בין דיאטה דלת שומן בילדות ושיעור נמוך יותר של מחלות לב וכלי דם בבגרות, תוך הדגמת שיפור בתפקוד אנדותל לאחר דיאטה דלת שומן בילדים.
התערבויות נוספות שאינן תרופתית
ישנן מספר התערבויות לא תרופתיות, העשויות להשפיע לטובה על שומני הדם.
סיבים תזונתיים
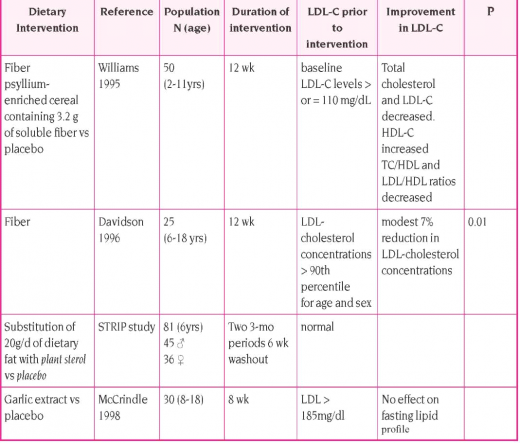
סיבים תזונתיים נקשרים לכולסטרול שבחומצות המרה, ומסלקים אותו ממעגל השחלוף כבד־ מעי. בחלק מהעבודות נמצא כי הגברת הצריכה של סיבים תזונתיים, גורמת לירידה של בין 5 ל־10 אחוז בערכי LDL-C, אם כי במחקרים אחרים נמצאה יעילות מופחתת בהרבה. מינון סיבים המומלץ נקבע לפי גיל הילד + 5 גרם סיבים ליום, כאשר המינון המרבי הוא 20 גרם ליום למתבגר בן 15.
חלבוני סויה
צריכה של חלבוני סויה נמצאה כבעלת השפעה על ערכי ליפופרוטאינים בפלזמה. במחקרים במבוגרים — המרה של חלבון בתזונה ממקור מהחי לחלבון ממקור סויה השפיע לטובה על ערכי כולסטרול בפלזמה. מחקרים בילדים הראו תוצאות מעודדות אך אין המלצה להמרה בילדים עם דיסליפידמיה.
חומצות שומן אומגה 3
צריכה תזונתית של חומצות שומן מסוג אומגה 3 היא הכרחית, הואיל ואין יכולת לייצר את חומצות שומן האלו בגוף האדם באופן עצמוני. מקור עתיר בחומצות שומן אומגה 3 הם דגים ושמן דגים. מחקרים שונים הראו קשר הפוך בין צריכת חומצות שומן אומגה 3 ומחלות לב וכלי דם. מאידך, ישנן עדויות שטיפול בשומני אומגה 3 במינון גבוה מעלה את רמת הסוכר בדם ומגביר את מספר חלקיקי ^LDL-C הדחוסים והאתרוגנים. בפרסום מטה־אנליזה נמצא כי צריכת דגים הייתה באסוציאציה לירידה בתמותה ותחלואה לבבית אלא שבשנת 2006 פורסמה סקירה נרחבת של 48 מחקרים, בהן נעשה שימוש בחומצות שומן מסוג אומגה 3 ולא נמצאה השפעה מיטיבה של העשרה באומגה 3 על התמותה הכללית או תחלואה קרדיו־וסקולארית במבוגרים. במינון פרמקולוגי, חומצות שומן מסוג אומגה 3 גורמות לשיפור רמות טריגליצרידים בסך של כ־30%-20%. במחקר בילדים עם היפרכולסטרולמיה נצפה שיפור של תת האוכלוסיות של חלקיקי LDL אך לא ברמת LDL כולסטרול. בילדים עם היפרכולסטרולמיה משפחתית, שטופלו בדיאטה דלת שומן ותוספי שמן דגים נמצא כי העשרה גרמה לשיפור משמעותי סטטיסטית בתפקוד האנדותל כפי שנבדק ^FMD של העורק הברכיאלי. בהמלצות העדכניות של AAPM אין התייחסות להעשרה בחומצות שומן אומגה 3 בילדים, ואף אנו לא מצאנו לנכון להמליץ על העשרה בנושא ספציפי זה.
תמציות שום
קיים מידע מועט בילדים, שאינו תומך ביעילות של מתן שום ושיפור ערכי כולסטרול בילדים.
סטאנולים וסטרולים ממקור צמחי
סטאנולים וסטרולים ממקור צמחי (phytosterols/phytostanols) משפיעים לטובה על ערכי כולסטרול, כאשר מנגנון הפעולה המשוער הוא התחרות על הספיגה במעי עם כולסטרול מן המרה ומן התזונה. הסטאנולים מקטינים את ספיגת הכולסטרול במעי בשיעור של 10%-5%, ללא תופעות לוואי משמעותיות. במחקרים שבחנו את השפעת סטאנולים וסטרולים ממקור צמחי במבוגרים, נצפתה ירידה מתונה של כ־8% בערכי LDL-C. בילדים, תוספת של פיטוסטרולים נבחנה במחקרים בודדים בלבד עם תוצאות דומות. בשנים האחרונות מוסיפים סטאנולים וסטרולים ממקור צמחי למזונות שונים כגון ממרחים ומרגרינה. יש לזכור כי חומרים אלו עשויים להקטין את ספיגת ויטמינים מסיסי שומן וביטא קרוטן. אין המלצות בילדים לגבי מינון מומלץ לצריכה.
פעילות גופנית
הגברה של פעילות גופנית גורמת לעליה בערכי HDL כולסטרול ולירידה בערכי טריגליצרידים, ובעלת השפעה מתונה על ערכי LDL-C. במספר מחקרים שנערכו בילדים דיסליפידמים, נמצא כי לפעילות גופנית השפעה מזערית על שומני הדם, יחד עם זאת שילוב של פעילות גופנית ודיאטה נמצא כיעיל בשיפור ערך HDL-C .
- המלצות
- תזונה המומלצת לילדים עם היפרליפידמיה תושתת על תכולת שומן רווי נמוכה, ללא חומצות שומן טרנס, עלייה בצריכה של חומצות שומן (polyunsaturated fatty acids (LCPUFA והמרה של סוכרים פשוטים לפחמימות מורכבות — מעל גיל שנתיים שלוש.
- ההשפעה של תכולת כולסטרול בתזונה על רמות LDL-C אינה גדולה אך יש להגביל את צריכת הביצים לאחת ביום (ההגבלה היא בכמות החלמון).
- את תכולת כולסטרול היומית לפחות מ־200 מ"ג, ולהגביל את צריכת האיברים הפנימיים עתירי כולסטרול (כבד וכיו"ב)
- כתוספים לדיאטה זו ניתן לכלול מזונות מועשרים בסטרולים צמחיים וסיבים תזונתיים־ פסיליום
- מינון הסיבים המומלץ נקבע לפי גיל הילד + 5 גרם ליום, כאשר המינון המרבי הוא 20 גרם ליום למתבגר
- הנחיות תזונתיות תינתנה לאחר ייעוץ של תזונאי/ת ילדים תוך המשך מעקב קפדני
- יש צורך במעורבות ייעוץ תזונתי מפורט ומעקב קפדני כדי ליישם את ההנחיות הללו בשל דיווחים אנקדוטיים של הורים אשר גזרו על ילדיהם דיאטה מוגבלת ביותר בשומן — ללא ייעוץ תזונתי הולם ובשל כך נגרמו חסרים תזונתיים לילדים ואף כישלון בשגשוג. יש להקפיד על צריכה הולמת של סידן, אבץ, ברזל, ויטמין E וזרחן
- בילדים עם היפרכולסטרולמיה משפחתית וערכי LDL-C מעל 190 מ"ג/דצ"ל השפעת תזונה דלת שומן על רמות LDL-C היא אמנם קטנה אך היא מאפשרת להשתמש במינוני תרופות נמוכים יותר, כאשר הטיפול הוא בתרופות בשילוב עם דיאטה
- יש לחזור על פרופיל שומנים בצום אחת לחצי שנה לאחר התחלת השינוי התזונתי, ושנוי הרגלי חיים (הפחתה בצפייה בטלוויזיה ובמשחקי מחשב והגברת הפעילות הגופנית)
התערבות תרופתית בדיסליפידמיה בילדים
הסוגיה של טיפול תרופתי לדיסליפידמיה בילדים היא מורכבת למדי, בעיקר לגבי המשמעות של טיפול זה על הפחתת תחלואה בעתיד — זאת עקב מיעוט העדויות המדעיות. אף על פי כן, ניתן לומר על סמך נתונים ממחקרים שפורסמו בשנים האחרונות, שהתרופות הקיימות הן יעילות ובטוחות לשימוש בילדים. בהנחיות בינלאומיות רבות קיים העיקרון המנחה של קביעת ערך סף לכולסטרול ממנו יש להתחיל בטיפול תרופתי. ערכי סף שכאלו המומלצים לילדים, נסמכים על ערכים דומים במבוגרים, זאת למרות שאין תימוכין מדעיים לנוהל המקובל של קביעת ערך מטרה טיפולי לרמות הכולסטרול. המלצות לטיפול תרופתי נשענות על הערכת הסיכון האישית של כל מטופל למחלות לב וכלי דם.
בשני הפרסומים מהשנים האחרונות, 2008 AAPH 2007 AHA, הומלץ כי יש מקום לטיפול תרופתי לאחר כישלון של טיפול שאינו תרופתי שנוסה לחצי שנה לפחות.
ערכי סף של כולסטרול להתחלת טיפול תרופתי
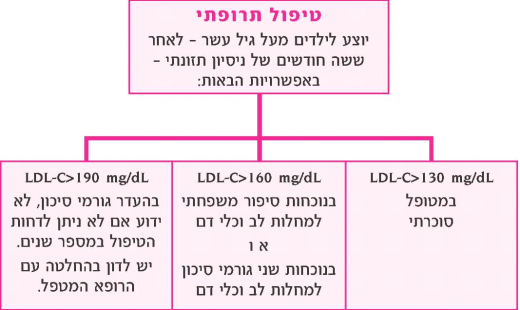
הנחיות להתחלת טיפול תרופתי בהיפרליפידמיה בילדים:
- המלצות
- בילדים שאובחנו כסובלים מהיפרכולסטרולמיה משפחתית (FH) שהיא פגם בפעילות הקולטן LDL, יש להתחיל את הטיפול מגיל 8 שנים. בשאר הילדים, בהעדר גורמי סיכון, יש לשקול את הטיפול מגיל 10 שנים בערך מוגבר ומתמיד של LDL-C מעל 190 מ"ג/דצ"ל, למרות טיפול תזונתי. יש לזכור שאין הוכחה לכך שלא ניתן לדחות את הטיפול במספר שנים, ולכן ההחלטה תלויה בחוות דעת הרופא המטפל לאחר שיחה עם המשפחה
- בנוכחות סיפור משפחתי חיובי למחלות לב וכלי דם בגיל צעיר (מתחת לגיל 55 בגברים ומתחת לגיל 65 בנשים) או שניים (או יותר) מגורמי סיכון למחלות לב וכלי דם — כולל השמנת יתר, יתר לחץ דם, עמידות לאינסולין, עישון סיגריות, אנו ממליצים מתן טיפול תרופתי מערך מוגבר ומתמיד של LDL-C מעל 160 מ"ג/דצ"ל, לאחר טיפול תזונתי
- בילדים סוכרתיים ובהטרוזיגוטים FH מומלץ על התחלת טיפול תרופתי מערך של LDL-C מעל 130 מ"ג/דצ"ל
- בילדים צעירים מגיל 8 שנים, יש להתחיל טיפול כשהם הומוזיגוטיים להיפרכולסטרולמיה משפחתית וכשהערכים של LDL-C מעל 500 מ"ג% או מלווים בעדות עקיפה להתקדמות התהליך הטרשתי (לדוגמא עיבוי של IMT) או מחלת לב איסכמית אצל ההורים בעשור השלישי לחיים.
בכל מקרה יש מקום לשיקול דעת הרופא לפי ההיסטוריה המשפחתית וערכי LDL - במספר מחלות כרוניות נמצאה נטייה מוגברת לטרשת עורקים מוקדמת ושיעור מוגבר של מחלות לב וכלי דם. לפיכך, מצוין בהמלצות העדכניות כי בילדים ומתבגרים הלוקים במחלת כליות, הלוקים בזיהום HIV ובמטופלים ב-HAART, מחלות לב מולדות, מחלות קולגן, מושתלי איברים או שלקו בעברם במחלה ממארת, יש מקום לשקול טיפול נמרץ יותר כנגד שומני הדם
תרופות לטיפול בדיסליפידמיה בילדים
קיימות מספר תרופות שאושרו לשימוש בילדים ומתבגרים לצורך טיפול בדיסליפידמיה. מתוכן, נמצאים בשימוש בעיקר הסטטינים וסופחי חומצות מרה־רזינים.
- סטטינים - HMG CoA reductase inhibitors:
- הסטטינים מעכבים עיכוב תחרותי את האנזים הקובע את קצב ייצור הכולסטרול בכבד — HMG CoA reductase. ירידה בייצור כולסטרול בתוך תא הכבד גוררת up regulation של קולטני LDL-C שעל קרום תא הכבד. עקב כך, ישנה קליטה מוגברת של ליפופרוטאינים מהדם אל הכבד, ולפיכך ירידה ברמת הכולסטרול הכללי ורמת LDL-C בפלזמה. לסטטינים יש פעילות פלאוטרופית -נוגדת טרשת שאינה קשורה בהורדת ערכי כולסטרול. קיימים הבדלים בהיבטים פרמקולוגיים ובמידת השפעתם של הסטטינים השונים על שומני הדם. במבוגרים סטטינים מקטינים את ערכי TC ^LDL-C בשיעור של כ־30-50%, ואת ערכי טריגליצרידים נסוגים בשיעור של כ־20-30%. לסטטינים אין השפעה על ערכי HDL, למעט רוסובסטטין שמעלה ערכי HDL בצורה מתונה.
- השפעת הסטטינים נבדקה משנות השמונים, במגוון מחקרים עתירי משתתפים, מול אינבו, בחולים בכל רמות הסיכון. קבוצת תרופות זו נמצאה (במבוגרים) כיעילה ביותר עם ירידה של התמותה הכוללת, תחלואה ותמותה ממחלת לב כלילית וכן את שיעור אירועי המוח. לפי סיכום מחקרים שנערכו במבוגרים, ירידה באחוז אחד בריכוז LDL-C מובילה לירידה של אחוז אחד בתחלואה לבבית. בישראל קיימים פרבסטטין (Lipidal), סימבסטטין (Simovil), פלובסטטין (Lescol), אטורבסטטין (Lipitor), ורוסובסטטין (Crestor). הסטטינים שנוסו באוכלוסיה הפדיאטרית ומאושרים לשימוש בילדים על ידי ^FDA הם פראבאסטטין, אטורבסטטין וסימבסטטין. כעקרון, סטטינים מאושרים לשימוש בילדים מעל גיל 10 גם על ידי משרד הבריאות בישראל.
- תופעות לוואי של סטטינים
- תופעות הלוואי של הסטטינים בילדים נדירות. העיקריות הן הפרעה בתפקודי כבד, עלייה ברמות טרנסאמינזות alanine aminotransferase או aspartate aminotransferase. ההפרעה זו היא הפיכה וחולפת עם הפסקת הטיפול, ושכיחותה היא 0% .0%-1 .5. ככל הנראה הפגיעה הכבדית היא עם העלייה במינון הסטטין.
- תופעות לוואי שכיחה נוספת היא מעורבות שרירית ברמות שונות ממיאלגיה דרך מיופתיה ועליית ערכי CPK בדם, ועד רבדומיוליזיס — תמס שריר. השכיחות של מיחושי שרירים בלבד היא ב־5% מהמטופלים, ואילו שכיחות רבדומיוליס היא אחד למיליון מטופלים מבוגרים. לא דווח על מקרה של רבדומיוליזיס בילדים.
- מומלץ מעקב תקופתי אחרי תפקודי הכבד וערכי CPK בדם. תחילה יש לבצע בדיקת דם לערכי הבסיס לפני התחלת הטיפול ולאחר מכן וכעבור 8-6 שבועות ובהמשך אחת לששה חודשים. אין המלצה גורפת למעקב אחרי CPK אלא בחולים עם תסמינים של כאבים בשרירים.
- היעילות והבטיחות של סטטינים בילדים ומתבגרים
- סטטינים נבחנו בהטרוזיגוטים של FH ובהם הודגמה נסיגה של בין 17% ל־32% בערכי כולסטרול ונסיגת LDL-C של 19% עד 41%. מספר מחקרים בחנו את מתן הסטטינים בילדים ומתבגרים בהשוואה לאינ־בו. מרביתם עקבו משך זמן קצר של כמה שבועות, אך בחלקם נערך מעקב של כמה שנים (עד ארבע שנים). נמצאה יעילות בהקטנת ערכי כולסטרול ושיעור נמוך של תופעות לוואי, עם פרופיל בטיחות טוב.
- סקירת קוקרן משנת 2010 של 19 מחקרי סטטינים, על 897 נבדקים עם היפרכולסטרולמיה משפחתית, מסכמת כי הטיפול התרופתי בסטטינים הוא יעיל ובטוח בטווח הקצר. אין מנוס ממעקב רב שנים כדי להעריך בטיחות לטווח ארוך.
- סטטינים והתבגרות מינית
- סוגיה זו נבחנה במספר מחקרים, ולא נצפו שיבושים בגדילה והתפתחות מינית, הפרעה ברמות הורמוני האדרנל או בהורמוני מין. בטיחות הטיפול עם סטטינים בהריון ובהנקה לא הוכחה. לכן, יש להמליץ על שימוש באמצעי מניעה בנערות הנוטלות סטטינים. בנוסף, העברה של הסטטינים דרך השליה לעובר אינה מתרחשת בשבועיים הראשונים של ההיריון ולפיכך בכל פעם שיש איחור במחזור, יש להפסיק הטיפול עד לביצוע בדיקת הריון.
- תמותה ותחלואה קרדיווסקולארית בילדים
- למרות שאין עדיין נתונים בילדים שטופלו בסטטינים מבחינת התחלואה הקרדיווסקולארית לטווח ארוך, נמצא כי טיפול בסטטינים מקטין את ערכי עובי הדופן של עורקי הצוואר ומשפר את תפקוד האנדותל בעורק הברכיאלי — הללו משמשים סמנים אמינים לנטייה לטרשת עורקים טרום־קלינית ולנטייה עתידית למחלות לב וכלי דם.
- תרופות נוספות:
- (Ezetrol) Ezetimibe:
- תרופה זו היא ראשונה מסוגה המעכבת ספיגת כולסטרול מהמזון ומחומצות המרה בתא המעי. אזטרול אושרה לשימוש בארה״ב בשנת 2002 במינון 10 מ"ג ליום. טיפול בתרופה זו מוריד את רמת LDL-C ב־20%-15%, ואת רמת הטריגליצרידים ב־10%. השימוש בה הוא כתרופה בודדת או בשילוב עם סטטין. אין עדיין מידע לגבי השפעת אזטרול או שילוב אזטרול וסטטין לגבי תחלואה והתמותה הקרדיווסקולארית בחולים מבוגרים. ההמלצות המקובלות במבוגרים הם להוסיף אזטרול כאשר הטיפול בסטטינים הגיע למיצוי השפעתו בהנחה ששילוב זה שמקטין את רמת LDL-CM באופן משמעותי,יתבטא בהורדת הסיכון הקרדיווסקולארי. אזטרול לא נבדק באופן מספק בילדים, לא כתרופה בודדת או בשילוב עם סטטין. תופעות הלוואי שלו הן נדירות ופרופיל הסבילות והבטיחות הוא טוב (דווח על כאבי ראש, כאבי בטן ושלשולים). יעילות ובטיחות אזטרול בשילוב עם סימבסטטין נבדקה באחרונה במתבגרים הטרוזיגוטים של FH למשך שנה. הטיפול המשולב היה יעיל יותר מאשר סימבסטטין בהקטנת ערכי LDL-C, נסבל היטב ללא תופעות לוואי משמעותיות. לאור מיעוט המידע בספרות יש צורך במחקרים נוספים בנושא ובשלב זה אין אנו ממליצים על מתן של אזטרול להיפרליפידמיה בילדים אלא אם כן מדובר בערכי כולסטרול מוגברים ביותר בהטרוזיגוטים של FH ובשילוב עם מינון מרבי נסבל של סטטין.
- סופחי חומצות מרה־רזינים cholestyramine או כולסטיפול (Colestid)
- רזינים סופחים את חומצות המרה במעי ומגבירים את כמות הכולסטרול האובדת בצואה עד פי שתיים. כתוצאה מכך חלה ירידה בתכולת הכולסטרול התוך תאי והגברה של מספר הקולטנים ^LDL-C על פני תא הכבד. רמת הכולסטרול בפלזמה יורדת ב־20%-15%. ערכי טריגליצרידים עולים מעט, ואין השפעה ממשית על ערכי HDL. תרופות מקבוצה זו היו מומלצות על ידי ב־ NCEP לשימוש בהיפרליפידמיה בילדים לאור המידע שקיים לגבי בטיחותם בילדים. במבוגרים יש לרזינים יעילות בהקטנה של שיעור התמותה והתחלואה הקרדיווסקולארית: במחקר Lipid Research Clinics Coronary Primary Prevention Trial הודגמה גם ירידה משמעותית של תמותה ותחלואה לבבית במטופלים ברזין. לרזינים אין אומנם תופעות לוואי סיסטמיות, אך יש להם תופעות לוואי רבות הקשורות למערכת העיכול בעיקר עצירות וגזים, ולכן ישנה היענות ירודה לטיפול. כחמישים אחוז מהילדים עם FH שטופלו בכולסטראמין הפסיקו את הטיפול עקב תופעות לוואי. באלו שסבלו את התרופה, נצפתה ירידה בשיעור של 17% בערך LDL-C. יש לזכור שהרזינים אף מפריעים לספיגה של חומצה פולית, ויטמין D ותרופות שונות ויש ליטול תרופות שעה לפני לקיחת הרזינים או ארבע שעות אחרי נטילתם. אושר בארה״ב בשנת 2003 רזין מסוג חדש, שהוא פולימר גיל בשם Colesevelam. לתרופה זו פחות תופעות לוואי של מערכת העיכול והיא יעילה בשיפור ערכי הליפידים, בילדים כתרופה בודדת או בתוספת לסטטין.
- חומצה ניקוטינית־ניאצין ונגזרותיו:
- הטיפול הראשון להורדת רמות כולסטרול עוד בשנות החמישים היה ניאצין. ניאצין משפיע על מטבוליזם כולסטרול בכבד. תרופה זו מעלה את רמת HDL-C בדם ב־30%-20%, מקטינה את רמת LDL-C ב־25%-10% ומפחיתה את ייצור הטריגליצרידים ב־30%. תואר במבוגרים כי מתן ניאצין כרוך בירידה בתחלואה ותמותה ממחלת לב כלילית. למרבית הצער, ההיענות לנטילת ניאצין אינה גבוהה במטופלים עקב תופעות לוואי רבות ביניהן הפרעה בתפקודי כבד, הסמקה עורית ועוד. לפיכך ניאצין אינה מומלצת כקו טיפולי בקרב ילדים עם דיסליפידמיה.
- קיימת נגזרת של החומצה הניקוטינית — Olbetan) Acipimox), שלה פחות תופעות לוואי אך אין מידע עדכני על שימוש בילדים.
- טרידפטיב (Tredaptive (Nicotinic Acid/Laropipran היא תרופה חדשה המשלבת 2 מרכיבים: ניאצין ולרופיפרנט — שהינו מעכב הסמקה. תרופה זו לא נבדקה בילדים מתחת לגיל 18.
סיכום היגדים והמלצות
- התופעה של הפרעות במשק השומנים בילדים ומתבגרים נעשית שכיחה יותר ויותר
- מומלץ לבצע בדיקות סקר להיפרליפידמיה לילדים הנמצאים בסיכון מוגבר למחלות לב וכלי דם עם סיפור משפחתי למחלות לב וכלי דם או בקיום גורמי סיכון (השמנה, עודף משקל (BMI באחוזון בין 85-95), סוכרת, יתר לחץ דם, תסמונת מטבולית, עישון, חוסר פעילות גופנית.)
- בדיקת הסקר בילדים בסיכון, הכוללת פרופיל ליפידים מלא, תבוצע בילדים מעל גיל שנתיים ולא יאוחר מגיל עשר שנים
- הטיפול בדיסליפידמיה בילדים הוא תזונתי בעיקרו בשילוב עם שינוי הרגלי חיים
- טיפול תרופתי בסטטינים מומלץ כקו ראשון בטיפול התרופתי
- סופחי חומצות מרה, שאינן נספגות, אך ההיענות אליהן נמוכה, וכן סטטינים, נמצאו יעילים ובטוחים בטווח מעקב של מספר שנים, בהורדת רמות כולסטרול LDL-CM בילדים ויש לשקול טיפול תרופתי בהעדר תגובה נאותה לשינוי תזונתי
טבלאות
טבלה מספר 1 ערכי כולסטרול בבנים ובנות בין הגילאים 5-19 לפי אחוזונים
מעובד מתוך: Daniels SR; Greer FR and the Committee on Nutrition.Lipid Screening and Cardiovascular Health in Childhood. Lipid screening and cardiovascular health in childhood. Pediatrics. 2008 ;122(1): 198-208.
טבלה מספר 2 - סיכום מחקרים העוסקים בהתערבות תזונתית להורדת ערכי כולסטרול בדם בקרב ילדים ומתבגרים
מעובד מתוך: Cohen H, Stein-Zamir C, Hamiel O, Lebenthal Y, Schurr D, Harats D, Shamir R. Israeli guidelines Fot the management of hypercholesterolemia in children and adolescents. Report of the Pediatric association Expert Group. Clin Nutr 2010;e132-43.
ביבליוגרפיה
- Enos WF, Holmes RH, Beyer J. Coronary disease among United States soldiers killed in action in Korea: preliminary report. J Am Med Assoc 1953;152:1090e3.
- Strong JP. Coronary atherosclerosis in soldiers: a clue to the natural history of atherosclerosis in the young. J Am Med Assoc 1986;256:2863e6.
- Strong JP, Malcom GT, McMahan CA, Tracy RE, Newman 3rd WP, Herderick EE, et al. Prevalence and extent of atherosclerosis in adolescents and young adults: implications for prevention from the pathobiological determinants of atherosclerosis in youth study. J Am Med Assoc 1999;281:727e35.
- Napoli C, Glass CK, Witztum JL, Deutsch R, D'Armiento FP, Palinski W. Influence of maternal hypercholesterolaemia during pregnancy on progression of early atherosclerotic lesions in childhood: fate of early lesions in children (FELIC) study. Lancet 1999;354(9186):1234e41.
- Berenson GS, Srinivasan SR, Bao W, Newman 3rd WP, Tracy RE, Wattigney WA. Association between multiple cardiovascular risk factors and atherosclerosis in children and young adults. The Bogalusa Heart Study. N Engl J Med 1998;338 (23):1650e6.
- Cannon CP, Braunwald E, McCabe CH, Rader DJ, Rouleau JL, Belder R, et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004;350:1495e504.
- Versmissen J, Oosterveer DM, Yazdanpanah M, Defesche JC, Basart DC, Liem AH, et al. Efficacy of statins in familial hypercholesterolaemia: a long-term cohort study. BMJ 2008;337:a2423.
- Jemal A, Ward E, Hao Y, Thun M. Trends in the leading causes of death in the United States, 1970e2002. J Am Med Assoc 2005;294(10):1255e9.
- Avis HJ, Vissers MN, Stein EA, Wijburg FA, Trip MD, Kastelein JJ, et al. A systematic review and meta-analysis of statin therapy in children with familial hypercholesterolemia. Arterioscler Thromb Vasc Biol 2007;27:1803e10.
- Reshef A, Nissen H, Triger L, Hensen TS, Eliav O, Schurr D, et al. Molecular genetics of familial hypercholesterolemia in Israel. Hum Genet 1996;98:581e6.
- Kwiterovich PO. Recognition and management of dyslipidemia in children and adolescents. J Clin Endocrinol Metab 2008;93(11):4200e9.
- Rodenburg J. Statin treatment in children with familial hypercholesterolemia the younger, the better. Circulation 2007;116:664e8.
- de Jongh S, Lilien MR, op't Roodt J, Stroes ES, Bakker HD, Kastelein JJ. Early statin therapy restores endothelial function in children with familial hypercholesterolemia. J Am Coll Cardiol 2002;40(12):2117e21.
- van der Graaf A, Nierman MC, Firth JC, Wolmarans KH, Marais AD, de Groot E. Efficacy and safety of fluvastatin in children and adolescents with heterozygous familial hypercholesterolemia. Acta Paediatr 2006;95(11):1461e6.
- McCrindle BW, Urbina EM, Dennison BA, Jacobson MS, Steinberger J, Rocchini AP, et al Drug therapy of high-risk lipid abnormalities in children and adolescents: a scientific statement from the American Heart Association Atherosclerosis, Hypertension, and Obesity in Youth Committee, Council on Cardiovascular Disease in the Young, Council on Cardiovascular Nursing. Circulation 2007;115(14):1948e67.
- Daniels SR, Greer FR, Committee on Nutrition. Lipid screening and cardiovascular health in childhood. Pediatrics 2008;122(1):198e208.
- Cohen JC, Boerwinkle E, Mosley Jr TH, Hobbs HH. Sequence variations in PCSK9, low LDL, and protection against coronary heart disease. N Engl J Med 2006;354 (12):1264e72.
- Eisenberg DA. Cholesterol lowering in the management of coronary artery disease: the clinical implications of recent trials. Am J Med 1998;104 (2A):2Se5S.
- Lipid Research Clinics Program. The Lipid Research Clinics Population Studies Data Book, vol. 1. Washington DC: Government Printing Office; 1980. DHHS publication NO. (NIH) 801527.
- National Cholesterol Education Program (NCEP): highlights of the report of the expert panel on blood cholesterol levels in children and adolescents. Pediatrics 1992;89(3):495e501.
- Jolliffe CJ, Janssen I. Distribution of lipoproteins by age and gender in adolescents. Circulation 2006;114:1056e62.
- Cook S, Auinger P, Huang TT. Growth curves for cardio-metabolic risk factors in children and adolescents. J Pediatr 2009;155(3):S6. e15e26.
- Webber LS, Osganian V, Luepker RV, Feldman HA, Stone EJ, Elder JP, et al. Cardiovascular risk factors among third grade children in four regions of the United States. The CATCH study: child and adolescent trial for cardiovascular health. Am J Epidemiol 1995;141(5):428e39.
- Hickman TB, Briefel RR, Carroll MD, Rifkind BM, Cleeman JI, Maurer KR, et al. Distributions and trends of serum lipid levels among United States children and adolescents ages 4e19 years: data from the Third National Health and Nutrition Examination Survey. Prev Med 1998;27(6):879e90.
- Ford ES, Li C, Zhao G, Mokdad AH. Concentrations of low-density lipoprotein cholesterol and total cholesterol among children and adolescents in the United States. Circulation 2009;119(8):1108e15.
- Bistritzer T, Batash D, Barr J, Rapoport MJ, Tamir D, Zaidman JL, et al. Routine childhood screening for hyperlipidemia in Israel. Isr J Med Sci 1996 Sep;32 (9):725e9.
- Ford ES, Mokdad AH, Giles WH, Mensah GA. Serum total cholesterol concentrations and awareness, treatment, and control of hypercholesterolemia among US adults: findings from the National Health and Nutrition Examination Survey, 1999 to 2000. Circulation 2003;107:2185e9.
- American Heart Association. Heart disease and stroke statistics e 2004 update. Dallas, Tex: American Heart Association; 2003.
- Haney EM, Huffman LH, Bougatsos C, Freeman M, Steiner RD, Nelson HD, et al. Screening for lipid disorders in children and adolescents: systematic evidence review for the U.S. Preventive Services Task Force. Evidence Synthesis Number 47. Rockville, Maryland: Agency for Healthcare Research and Quality, http://www.ahrq.gov/clinicyuspstf/uspschlip. htm; July 2007.
- Lauer RM, Clarke WR. Use of cholesterol measurements in childhood for the prediction of adult hypercholesterolemia: the Muscatine study. J Am Med Assoc 1990;264(23):3034e8.
- Webber LS, Srinivasan SR, Wattigney WA, Berenson GS. Tracking of serum, lipids, and lipoproteins from childhood to adulthood: the Bogalusa Heart Study. Am J Epidemiol 1991;133(9):884e99.
- Freedman DS, Dietz WH, Srinivasan SR, Berenson GS. The relation of overweight to cardiovascular risk factors among children and adolescents: the Bogalusa Heart Study. Pediatrics 1999;103:1 175e82.
- Srinvasan SR, Bao W, Wattigney WA, Berenson GS. Adolescent overweight is associated with adult overweight and related multiple cardiovascular risk factors: the Bogalusa Heart Study. Metabolism 1996;45:235e40.
- Barlow SE, Dietz WH, Klish WJ, Trowbridge FL. Medical evaluation of overweight children and adolescents: reports from pediatricians, pediatric nurse practitioners, and registered dietitians. Pediatrics 2002;110(1 Pt 2): 222e8.
- Magnussen CG, Venn A, Thomson R, Juonala M, Srinivasan SR, Viikari JS, et al. The association of pediatric low- and high-density lipoprotein cholesterol dyslipidemia classifications and change in dyslipidemia status with carotid intima-media thickness in adulthood evidence from the cardiovascular risk in Young Finns study, the Bogalusa Heart study, and the CDAH (Childhood Determinants of Adult Health) study. J Am Coll Cardiol 2009;53(10):860e9.
- Wallace RB. Screening for early and asymptomatic conditions. In: Wallace RB, Kohatsu N, editors. Maxcy-Rosenau-Last Public Health and preventive medicine. 15th ed. New York: McGraw-Hill Medical. p. 1043e1045.
- Murray CJ, Lauer JA, Hutubessy RC, Niessen L, Tomijima N, Rodgers A, et al. Effectiveness and costs of interventions to lower systolic blood pressure and cholesterol: a global and regional analysis on reduction of cardiovasculardisease risk. Lancet 2003 Mar 1;361(9359):717e25.
- Chow CK, Islam S, Bautista L, Rumboldt Z, Yusufali A, Xie C, Anand SS, Engert JC, Rangarajan S, Yusuf S. Parental history and myocardial infarction risk across the world: the INTERHEART Study. J Am Coll Cardiol. 2011 1;57(5):619-627.
- Amy S. Shah, Lawrence M. Dolan, Zhiqian Gao, Thomas R. Kimball and Elaine M .Clustering of Risk Factors: A Simple Method of Detecting Cardiovascular Disease in Youth. .Pediatrics 127 2011, pp. e312-e318
- Griffin TC, Christoffel KK, Binns HJ, McGuire PA. Family history evaluation as a predictive screen for childhood hypercholesterolemia. Pediatric practice research group. Pediatrics 1989;84(2):365e73.
- Diller PM, Huster GA, Leach AD, Laskarzewski PM, Sprecher DL. Definition and application of the discretionary screening indicators according to the National cholesterol education program for children and adolescents. J Pediatr 1995;126 (3):345e52.
- Haney EM, Huffman LH, Bougatsos C, Freeman M, Steiner RD, Nelson HD. Screening and treatment for lipid disorders in children and adolescents: systematic evidence review for the US preventive services task force. Pediatrics 2007;120(1):e189ee214.
- Klag MJ, Ford DE, Mead LA, He J, Whelton PK, Liang KY, et al. Serum cholesterol in young men and subsequent cardiovascular disease. N Engl J Med 1993;328:313e8.
- Rosenthal SL, Knauer-Black S, Stahl MP, Catalanotto TJ, Sprecher DL. The psychological functioning of children with hypercholesterolemia and their families: a preliminary investigation. Clin Pediatr (Phila) 1993;32:135e41.
- Minhas R, Humphries SE, Qureshi N, Neil HAW, on behalf of the NICE Guideline Development Group. Controversies in familial hypercholesterolaemia: recommendations of the NICE Guideline Development Group for the identification and management of familial hypercholesterolaemia. Heart 2009;95:584e7.
- Gidding SS, Dennison BA, Birch LL, Daniels SR, Gillman MW, Lichtenstein AH, et al. Dietary recommendations for children and adolescents: a guide for practitioners: consensus statement from the American Heart Association. Circulation 2005;1 12(13):2061e75.
- Viikari J, Niinikoski H, Raitakari OT, Simell O. The initiatives and outcomes for cardiovascular risks that can be achieved through pediatric counseling. Curr Opin Lipidol 2009;1:17e23.
- Writing Group for the DISC Collaborative Research Group. Efficacy and safety of lowering dietary intake of fat and cholesterol in children with elevated lowdensity lipoprotein cholesterol: the dietary intervention study in children (DISC). J Am Med Assoc 1995;273(18):1429e35.
- Salo P, Viikari J, Hamalainen M, Lapinleimu H, Routi T, Ronnemaa T, et al. Serum cholesterol ester fatty acids in 7- and 13-month-old children in a prospective randomized trial of a low-saturated fat, low-cholesterol diet:the STRIP baby project. Special Turku coronary risk factor intervention project for children. Acta Paediatr 1999;88(5):505e12.
- Rask-Nissila L, Jokinen E, Terho P, Tammi A, Lapinleimu H, Ronnemaa T, et al. Neurological development of 5-year-old children receiving a low-saturated fat,low-cholesterol diet since infancy: a randomized controlled trial. J Am Med Assoc 2000;284:993e1000.
- Owen CG, Whincup PH, Odoki K, Gilg JA, Cook DG. Infant feeding and blood cholesterol: a study in adolescents and a systematic review. Pediatrics 2002;110:597e608.
- Owen CG, Whincup PH, Kaye SJ, Martin RM, Davey Smith G, Cook DG, et al. Does initial breastfeeding lead to lower blood cholesterol in adult life? A quantitative review of the evidence. Am J Clin Nutr 2008;88(2):305e14.
- Kaitosaari T, Ronnemaa T, Raitakari O, Talvia S, Kallio K, Volanen I, et al. Effect of 7-year infancy onset dietary intervention on serum lipoproteins and lipoprotein subclasses in healthy children in the prospective, randomized special Turku coronary risk factor intervention project for children (STRIP) study.Circulation 2003;108:672e7.
- Kavey RE, Daniels SR, Lauer RM, Atkins DL, Hayman LL, Taubert K. American Heart Association guidelines for primary prevention of atherosclerotic cardiovascular disease beginning in childhood. Circulation 2003;107(1 1):1562e6. co-published in J Pediatr. 2003;142(4):368e372.
- Williams CL, Bollella M, Spark A, Puder D. Soluble fiber enhances the hypocholesterolemic effect of the step I diet in childhood. J Am Coll Nutr 1995;14:251e7.
- Davidson MH, Dugan LD, Burns JH, Sugimoto D, Story K, Drennan K. A psyllium-enriched cereal for the treatment of hypercholesterolemia in children:a controlled, double-blind, crossover study. Am J Clin Nutr 1996;63:96e102.
- Lichtenstein AH, Deckelbaum RJ, American Heart Association Science Advisory. Stanol/ sterol ester-containing foods and blood cholesterol levels: a statement for healthcare professionals from the Nutrition Committee of the Council on Nutrition, Physical Activity, and Metabolism of the American Heart Association. Circulation 2001;103(8):1177e9.
- Tammi A, Ronnemaa T, Miettinen TA, Gylling H, Rask-Nissila L, Viikari J, et al. Effects of gender, apolipoprotein E phenotype and cholesterol-lowering by plant stanol esters in children: the STRIP study. Special Turku Coronary Risk Factor Intervention Project. Acta Paediatr 2002;91:1155e62.
- Gylling H, Siimes MA, Miettinen TA. Sitostanol ester margarine in dietary treatment of children with familial hypercholestereolemia. J Lipid Res 1995;36:1807e12.
- Costa RL, Summa MA. Soy protein in the management of hyperlipidemia. Ann Pharmacother 2000;34(7e8):931e5.
- Taku K, Umegaki K, Sato Y, Taki Y, Endoh K, Watanabe S. Soy isoflavones lower serum total and LDL cholesterol in humans: a meta-analysis of 11 randomized controlled trials. Am J Clin Nutr 2007;85(4):1148e56.
- Gaddi A, Descovich GC, Noseda G, Fragiacomo C, Nicolini A, Montanari G, et al. Hypercholesterolaemia treated by soybean protein diet. Arch Dis Child 1987;62:274e8.
- Widhalm K. Effect of diet on serum lipids and lipoprotein in hyperlipoproteinemic children. In: Beynen AC, editor. Nutritional effects on cholesterol metabolism. Voorthuizen, The Netherlands: Transmondial; 1986. p. 133e40.
- Laurin D, Jacques H, Moorjani S, Steinke FH, Gagne C, Brun D, et al. Effects of a soy-protein beverage on plasma lipoproteins in children with familial hypercholesterolemia. Am J Clin Nutr 1991;54:98e103.
- Jacques H, Laurin D, Moorjani S, Steinke FH, Gagne C, Brun D, et al. Influence of diets containing cow's milk or soy protein beverage on plasma lipids in children with familial hypercholesterolemia. J Am Coll Nutr 1992;11:69Se73S.
- Engler MM, Engler MB, Malloy MJ, Paul SM, Kulkarni KR, Mietus-Snyder ML. Effect of docosahexaenoic acid on lipoprotein subclasses in hyperlipidemic children (the EARLY study). Am J Cardiol 2005;95:869e71.
- McCrindle BW, Helden E, Conner WT. Garlic extract therapy in children with hypercholesterolemia. Arch Pediatr Adolesc Med 1998;152:1089e94.
- Bitzur R, Cohen H, Cohen T, Dror TW, Herzog Y, Lifshitz Y, Lubish T, Harats D, Rubinstein A. The Metabolic Effects of Omega-3 Plant Sterol Esters in Mixed Hyperlipidemic Subjects. Cardiovasc Drugs Ther. 2010 Jul 9. [Epub ahead of print
- American Academy of Pediatrics, Committee on nutrition. Cholesterol in childhood. Pediatrics 1998;101(1):141e7.
- Cook S. Hypercholesterolemia among children: when is it high, and when is it really high? Circulation 2009;119(8):1075e7.
- The 3rd report of the expert panel on detection, evaluation and treatment of high blood cholesterol in adults (adult treatment panel III: ATP III). J Am Med Assoc 2001;285(19):2486e97.
- Hayward RA, Hofer TP, Vijan S. Narrative review: lack of evidence for recommended low-density lipoprotein treatment targets: a solvable problem. Ann Intern Med 2006;145(7):520e30.
- Civeira F, Ros E, Jarauta E, Plana N, Zambon D, Puzo J, et al. Comparison of genetic versus clinical diagnosis in familial hypercholesterolemia. Am J Cardiol 2008;102(9):1187e93.
- American Heart Association Scientific Statement. Cardiovascular risk reduction in high-risk pediatric patients. Cardiovascular risk reduction in high-risk pediatric populations. Pediatrics 2007;119(3):618e21.
- Rubins HB, Robins SJ, Collins D, Fye CL, Anderson JW, Elam MB, et al. Gemfibrozil for the secondary prevention of coronary heart disease in men with low levels of high-density lipoprotein cholesterol. Veterans affairs high-density lipoprotein cholesterol intervention trial study group. N Engl J Med 1999;341(6):410e8.
- de Ferranti S, Ludwig DS. Storm over statins-the controversy surrounding pharmacologic treatment of children. N Engl J Med 2008;359(13):1309e12.
- Colletti RB, Neufeld EJ, Roff NK, McAuliffe TL, Baker AL, Newburger JW. Niacin treatment of hypercholesterolemia in children. Pediatrics 1993;92:78.
- Yamaoka-Tojo M, Tojo T, Izumi T. Beyond cholesterol lowering: pleiotropic effects of bile acid binding resins against cardiovascular disease risk factors in patients with metabolic syndrome. Curr Vasc Pharmacol 2008;6(4):271e81.
- McCrindle BW, O'Neill MB, Cullen-Dean G, Helden E. Acceptability and compliance with two forms of cholestyramine in the treatment of hypercholesterolemia in children: a randomized, crossover trial. J Pediatr 1997;130(2):266e73.
- Stein EA, Marais D, Szamosi D, Raal F, Schurr D, Urbina EM, et al. Efficacy and safety of colesevelam HCl in pediatric patients with heterozygous familial hypercholesterolemia. Circulation 2008;118:S_469.
- Belay B, Belamarich PF, Tom-Revzon C. The use of statins in pediatrics:knowledge base, limitations, and future directions. Pediatrics 2007;119 (2):370e80.
- Ray KK, Seshasai SR, Erqou S, Sever P, Jukema JW, Ford I, Sattar N. Statins and all-cause mortality in high-risk primary prevention: a meta-analysis of 11 randomized controlled trials involving 65,229 participants. Arch Intern Med. 2010 28;170(12):1024-31.
- Vuorio A, Kuoppala J, Kovanen PT, Humphries SE, Strandberg T, Tonstad S, Gylling H. Statins for children with familial hypercholesterolemia. Cochrane Database Syst Rev. 2010;(7):CD006401.
- Arambepola C, Farmer AJ, Perera R, Neil HA. Statin treatment for children and adolescents with heterozygous familial hypercholesterolaemia: a systematic review and meta-analysis. Atherosclerosis 2007;195(2):339e47.
- Lebenthal Y, Horvath A, Dziechciarz P, Szajewska H, Shamir R.Are treatment targets for hypercholesterolemia evidence based? Systematic review and meta-analysis of randomised controlled trials. Arch Dis Child. 2010;95(9):673-680.
- Van der Graaf A, Cuffie-Jackson C, Vissers MN, Trip MD, et al. Efficacy and safety of coadministration of ezetimibe and simvastatin in adolescents with heterozygous familial hypercholesterolemia. J Am Coll Cardiol 2008;52(17):1421e9.
- Al Badarin FJ, Kullo IJ, Kopecky SL, Thomas RJ. Impact of ezetimibe on atherosclerosis: is the jury still out? Mayo Clin Proc 2009;84(4):353e61.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק