גידול על שם וילמס - Wilms' tumor
| גידול על שם וילמס | ||
|---|---|---|
| Wilms' tumor | ||

| ||
Cut section showing two halves of a nephroblastoma specimen
| ||
| שמות נוספים | נפרובלסטומה - Nephroblastoma | |
| ICD-10 | Chapter C 64. | |
| ICD-9 | 189.0 | |
| MeSH | D009396 | |
| יוצר הערך | ד"ר עמית הס, ד"ר עופרי לביד, ד"ר נחמה שרון
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סרטן הכליה
הגידול ע"ש וילמס (Wilms' tumor; מוכר גם בשם "נפרובלסטומה") הוא הגידול הכלייתי הממאיר הנפוץ ביותר בילדים.
מקור הגידול בתאים עובריים, הנקראים תאים נפרובלסטיים (Nephroblasts), המעורבים בהתפתחות הכליה בחיים העובריים, ואינם מצויים באופן נורמלי בכליה לאחר הלידה.
מקס וילמס (1867-1918), מנתח גרמני, היה הראשון שתיאר את המבנה ההיסטולוגי (Histological) של הגידול, והוא נקרא על שמו.
אפידמיולוגיה
הגידול על שם וילמס נדיר יחסית: כ-500 מקרים חדשים מאובחנים בכל שנה בארה"ב. הוא מהווה כ-6% מכלל הגידולים הממאירים בילדים הצעירים מגיל 15 שנים. זה הגידול התוך-בטני השני בשכיחותו בילדים, אחרי נוירובלסטומה (Neuroblastoma). היארעות הגידול היא 0.8 מקרים לכל 10,000 ילדים.
הגידול נדיר במבוגרים; כ-75% מהמקרים מאובחנים בילדים הצעירים מגיל 5 שנים, עם שיא בילדים בני שנתיים עד חמש. הגידול מופיע לרוב בכליה אחת, אולם עד 7% מהמקרים הם דו-צדדיים (Bilateral).
שכיחות הגידול שווה בין בנים לבנות, והוא שכיח יותר בגזע השחור.
במשפחות מסוימות יש נטייה גנטית לפתח גידול מסוג זה; במקרים אלו הגידול יופיע לפני גיל שנתיים, יהיה שיעור גבוה של פגיעה בשתי הכליות, ולעתים קרובות יהיו לאותו פרט מומים מולדים אחרים, כמו אנירידיה(Aniridia), מומים במערכת השתן (Urinary malformations), וכדומה.
אטיולוגיה
האטיולוגיה לגידול ע"ש וילמס גם כיום אינה ידועה במלואה, אך ידועות מספר מוטציות גנטיות (Genetic mutations) המשתתפות בתהליך התפתחות הגידול, כמו WT1 (Wilms' tumor 1 gene mutation) ו-WT2 (Wilm's tumor 2 gene mutation).
מרבית המקרים של הגידול על שם וילמס הם אקראיים (Sporadic), אולם הוא מופיע גם בתסמונות גנטיות (טבלה 1), או מתייצג במשפחות בתורשה אוטוזומלית דומיננטית (Autosomal dominant inheritance).
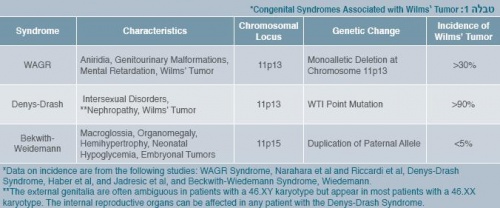
התסמונות הגנטיות הידועות הן[1]:
- תסמונת WAGR (Wilms' tumor, aniridia, genitourinary anomalies and mental retardation syndrome), הכוללת אנירידיה, מומים במערכת השתן ופיגור שכלי.
- תסמונת Beckwith-Wiedemann, הכוללת לשון גדולה (Macroglossia), הגדלת איברים (Organomegaly), הגדלת חצי-גוף (Hemihypertrophy) ותת-סוכר בדם ביילודים (Neonatal hypoglycemia).
- תסמונת Denys-Drash, הכוללת מומים במערכת איברי המין והשתן (Genitourinary malformations).
תאוריית שני האירועים על שם קנודסון (Knudson hypothesis)
ב-1971 הציע קנודסון מודל המסביר הופעה של גידולי עיניים דו-צדדיים, ובגיל מוקדם, בילדים עם היסטוריה משפחתית של רטינובלסטומה (Retinoblastoma), לעומת הופעה חד-צדדית במקרים אקראיים. שנה לאחר מכן הוצע מודל דומה להופעת הגידול על שם וילמס.
המודל צופה כי היווצרות גידול תלויה בשני אירועים גנטיים מגבילי קצב: פגיעה מבנית ראשונית, בין אם מורשת מאחד ההורים או כתוצאה ממוטציה ספונטנית, יוצרת רגישות גנטית בילד. דרוש אירוע גנטי נוסף כדי שייווצר גידול. הסיכוי להיווצרות גידול בילדים בעלי רגישות גנטית גדול בהרבה מזה של המקרים האקראיים, שבהם דרושות שתי מוטציות נדירות, בלתי תלויות זו בזו.
מחקרים גנטיים נוספים של מספר גידולים אישרו את תאוריית שני האירועים, כשהראו כי שני האירועים הגנטיים המשוערים נגרמים על ידי שיתוק (אינאקטיבציה) של שני האללים (Alleles) של גן מדכא-גידול (Tumor suppressor gene).
במקרים רבים, האלל הראשון משותק על ידי מוטציה בתוך הגן עצמו, ואילו האלל השני משותק על ידי איבוד חומר כרומוזומלי (Loss of chromosome material). איבוד החומר הכרומוזומלי נחשף על ידי איבוד הטרוזיגוטיות (LOH - Loss of heterozygosity), לכאורה, באתר פולימורפי (Polymorphic site) סמוך אחד או יותר.
מנגנונים גנטיים כאלו איפשרו מיקום כרומוזומלי של גנים הקשורים בסוגי סרטן שונים, כולל הגידול על שם וילמס[2].
WT1
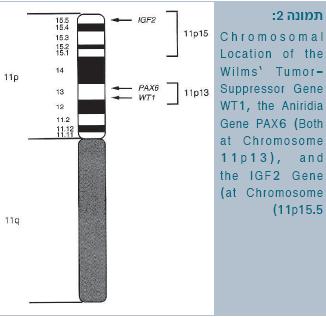
WT1 הוא גן מדכא-גידול בכרומוזום 11p13.
ב-1964 דיווחו מילר ושות' על קשר בין אנירידיה לגידול על שם וילמס. בעקבות זאת, מכלול נדיר של אנומליות התפתחותיות (Developmental anomalies), כולל אנירידיה, פיגור שכלי ומומים במערכת איברי המין והשתן, נמצא קשור בסבירות גבוהה (יותר מ-30%) להתפתחות הגידול על שם וילמס (תסמונת WAGR).
ניתוח הקריוטיפ (karyotype) של ילדים עם תסמונת WAGR הדגים מחיקה בזרוע הקצרה של עותק אחד של כרומוזום 11, ברצועה p13 (תמונה 2). מחיקה ראשונית זו נתנה את הרמז הראשון למיקום גן המעורב בהיווצרות הגידול על שם וילמס.
כיום ידוע כי המחיקה בתסמונת WAGR כוללת בתוכה מספר גנים סמוכים, כולל הגן לאנירידיה PAX6 (Paired box gene 6), והגן מדכא הגידול WT1.
איבוד אלל אחד של PAX6 אחראי לאנירידיה, ואילו מוטציה באחד מהאללים של WT1 עלולה לגרום לפגיעה במערכת איברי המין והשתן, אם מתרחשים בנוסף לאירוע הראשון המבני הדרוש להיווצרות הגידול על שם וילמס.
עם זאת, החלק של מוטציות ב-WT1 בחולים עם גידול וילמס חד-צדדי, בהיעדר פגמים מולדים נוספים, הוא מוגבל. עובדה זו מצביעה על כך שקיים יותר מאזור גנטי אחד המעורב בהתפתחות גידול וילמס[3] [4][5].
למרות מספר רב של גנים המעורבים בגידול על שם וילמס, המחלה לרוב איננה תורשתית. בכ-2% יש סיפור משפחתי. לאחים לילדים עם גידול על שם וילמס שכיחות נמוכה של התפתחות הגידול. בילדים שאחד מהוריהם חלה בגידול מהסוג האקראי והחד-צדדי שכיחות נמוכה מ-2% של התפתחות הגידול.
WT2
גן נוסף האחראי על הגידול על שם וילמס הוא WT2 המצוי על כרומוזום 15.5P11, ומוטציה בו גורמת לתסמונת Beckwith-Wiedemann. בכ-3% מהילדים עם הגידול על שם וילמס יש שינוי בגן הזה ללא סימנים של התסמונת. אלו הילדים שלהם נטייה גדולה יותר לפתח גידול בשתי הכליות.
בגידול וילמס אקראי, ליותר מ-80% מהחולים יש איבוד הטרוזיגוטיות בתאים הסומטיים (Somatic cells) או איבוד חומר בכרומוזום 15.5P11[6].
שאריות נפרוגניות (Nephrogenic rests)
נוכחות גידול על שם וילמס בכליה קשורה לעתים קרובות לבעיות בתהליך התפתחות הכליה.
שאריות נפרוגניות הן מוקדים קטנים של תאים בלסטמיים קדמוניים (Primitive blastema cells) היכולים להימצא בכליות של יילודים. הכליות של מרבית הילדים עם נטייה גנטית לגידול על שם וילמס מכילים מוקדים כאלו, המהווים הוכחה לפגם בסיסי בהתפתחות הכליה.
עם זאת, גם ב-25-40% מהילדים עם גידול וילמס אקראי ניתן למצוא בכליה צברים של תאים בלסטמיים ברקמה הבריאה. צברי תאים אלו מקורם בתא אב משותף שממנו מתפתח שבט (Clone) של תאים. המהלך הטבעי של צבר תאים זה משתנה: חלקם יתמיינו באופן ספונטני, ואילו האחרים יתפתחו לגידול על שם וילמס.
העובדה שבתסמונת Beckwith-Wiedeman הגידולים מתפתחים באזור ההיקפי (Peripheral) של אונת הכליה, ואילו באברציות גנטיות (Genetic aberration) אחרות מיקום הגידול באזורים תוך-אונתיים (Intralobar), מרמזת כי לגנים השונים של הגידול על שם וילמס תפקידים שונים בתהליך התפתחות הכליה, וכי שיתוק שלהם יכול להפריע להתפתחות תקינה של הכליה בזמנים שונים [7] [8].
WTX (Wilms' tumor gene on the X chromosome)
הגן WTX נמצא על כרומוזום X, ולו תפקיד חשוב בהתפתחות הנורמלית של הכליה. מוטציה בגן מתרחשת ב-17% מהגידולים על שם וילמס, באופן שווה בין זכרים לנקבות. גן זה מושבת בכשליש מהגידולים על שם וילמס, אך לא נראית מוטציה בשורת הנבט (Germline) בחולים בגידול[9].
כרומוזומים 16q ו-1p
בתוך הכרומוזומים 16q ו-1p יש עדות לגנים מעכבים או מפעילים של הגידול (Tumor-suppressor or tumor-progressive genes) ב-17% וב-11% מהגידולים, בהתאמה. לחולים אלו יש פרוגנוזה רעה עם אחוזי חזרה גבוהים, וילדים כאלו, גם אם הם בעלי היסטולוגיה טובה, יקבלו טיפול אגרסיבי[10] [11].
קליניקה
הסימן הנפוץ ביותר (80%) להימצאות הגידול הוא תפיחות בטנית ומישוש של מסה בטנית, שלרוב אינה עוברת את קו האמצע, להבדיל מנוירובלסטומה. לעתים קרובות אין תלונות נוספות, אך ב-50% מהמקרים הממצאים הללו מלווים בכאבי בטן.
בכ-25% מן המקרים יש יתר לחץ דם, עקב איסכמיה כלייתית הנובעת מלחץ של הגידול על עורק הכליה. בכ-25% מן המקרים מופיעה המטוריה מיקרוסקופית או מאקרוסקופית (Microscopic or macroscopic hematuria).
בחלק מן המקרים יש תסמונות פרה-ניאופלסטיות (Paraneoplastic syndromes), כגון: עלייה בהפרשת אריתרופויטין (EPO - Erythropoietin), עלייה בהפרשה של הורמון אדרנוקורטיקוטרופי (ACTH - Adrenocorticotropic hormone) והופעה של תת-סוכר בדם (Hypoglycemia). כמו כן, ייתכן חוסר תיאבון וירידה במשקל במקרים מפושטים יותר.
בכ-7% מהחולים הפגיעה היא בשתי הכליות, לרוב בחולים עם הנטייה התורשתית. בדרך כלל האבחנה נעשית בו-זמנית בשתי הכליות (Synchronous).
פתולוגיה
במרבית החולים נמצא הגידול בכליה אחת, בפחות מ-7% מהמקרים מאובחן הגידול בשתי הכליות. צבעו של הגידול הוא לבן-אפור. לרוב הוא עטוף במעטפת (Capsule) ולא חוצה את קו האמצע של הבטן.
הגידול מורכב משלוש שכבות תאים: בלסטמה (Blastema), מזנכימה (Mesenchyme) ואפיתל (Epithelium), ותאים קדמוניים.
ישנה חלוקה היסטולוגית נוספת, לשלוש תת-קבוצות, על פי דרגת בשלות התאים וסוגי התאים:
- דרגת מיון גבוהה, בה הסיכון נמוך יחסית (Favorable or low risk)
- דרגת בשלות נמוכה יותר, בה הסיכון בינוני (Intermadiate risk)
- דרגת בשלות נמוכה, בעלת תאים מיטוטיים (Mitotic) ואנפלסטיים (Anaplastic), בה הסיכון הוא גבוה (High risk).
בקבוצה השלישית נכנסים גידולים כלייתיים שאינם הגידול על שם וילמס והם:
- נפרומה מזובלסטית (Mesoblastic nephroma): גידול ממאיר נדיר וסולידי (Solid), שנוטה להופיע קרוב לשער הכליה. הגידול מאופיין בתאים קדמוניים מאוד, ללא תבנית מסוימת. התאים הם בעלי ציטופלזמה אאוזינופילית (Eosinophilic cytoplasm). לגידול אין מעטפת, ויש בו פעילות מיטוטית גבוהה (High mitotic activity).
- סרקומה של תאים צלולים של הכליה (Clear cell sarcoma of the kidney): גידול ממאיר תחום היטב ( Well circumscribed), בעל צבע צהבהב, שמכיל תאים קדמוניים עם הרבה פעילות מיטוטית. התאים יכולים להיות דמויי-אפיתל (Epithelioid) או כישוריים (Spindle). לגידול זה נטייה לשלוח גרורות לריאות ולמוח, לכן הפרוטוקול הטיפולי אגרסיבי יותר והפרוגנוזה גרועה יותר.
- גידול רבדואידי (Rhabdoid tumor): גידול ממאיר של תאים אטיפיים (Atypical cells) עם גרעין גדול ובזופילי (Basophilic), שנקרא כך משום שהתאים מזכירים תאי שריר משורטט קדמוניים. צבעו של הגידול חום, ועל פי ההרכב ההיסטולוגי וההיסטוכימי (Histochemical) שלו, מקורו במערכת העצבים. לסוג זה של גידול יש נטייה מוגברת לשלוח גרורות למוח, לגרום להתפתחות של גידול ראשוני משני במוח, התגובה לטיפול כימותרפי (Chemotherapy) היא נמוכה והפרוגנוזה רעה.
אבחנה
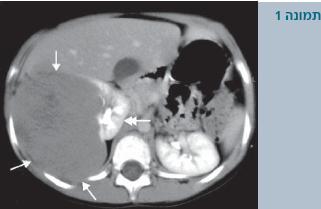
מלבד בדיקה גופנית שמצביעה במרבית המקרים על קיום של מסה בטנית, יש לבצע בדיקות מעבדה שיכללו: ספירת דם, כימיה מלאה (כולל תפקודי כליה), בדיקת שתן כללית (Urinalysis) ובדיקות דימות הכוללות על-קול בטן (Abdominal ultrasound), צילום חזה, וטומוגרפיה ממוחשבת (Computed tomography - CT) של הבטן (תמונה 1). במקומות מסוימים אף נהוג לבצע CT חזה או הדמיה בתהודה מגנטית (Magnetic resonance imaging - MRI).
סיווג (Staging)
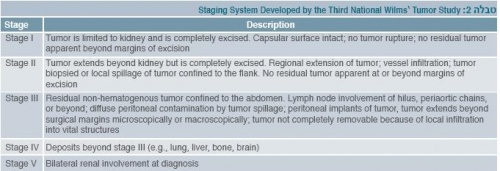
קיים סיווג על פי מיקום הגידול (טבלה 2):
- שלב 1 (Stage 1) - הגידול מוגבל לכליה וניתן לכריתה בשלמותו.
- שלב 2 - הגידול התפשט מחוץ לכליה, אך ניתן לכריתה בשלמותו.
- שלב 3 - פיזור מקומי של הגידול לבטן.
- שלב 4 - מופיעות גרורות המטוגניות (Hematogenous metastasis) מרוחקות בריאות (הכי שכיח), בכבד, בעצמות, במוח.
- שלב 5 - הגידול קיים בשתי הכליות.
אבחנה מבדלת
ממצאים שפירים, כגון מבנים כיסתתיים (ציסטיים) שונים ניתן לאבחן לרוב באמצעות על-קול בטן. דוגמאות לממצאים כאלה הן, בין היתר: מיימת הכליה (Hydronephrosis), כליה מולטיציסטית (Multicystic kidney) וכליה פוליציסטית (Polycystic kidney).
הנושא החשוב ביותר באבחנה המבדלת הוא האם מדובר בנוירובלסטומה, שכן הטיפול בשני גידולים אלה הוא שונה לחלוטין. מקור הגידול האחרון הוא ביותרת הכליה (Adrenal gland). הגידול עצמו עובר את קו האמצע וזאת ניתן לבחון באמצעות על-קול או MRI. דרך נוספת לאבחן נוירובלסטומה היא באמצעות בדיקות מעבדה, כמו איסוף שתן לקטכולאמינים (Urine catecholamines).
גידולים ממאירים אחרים באבחנה המבדלת הם נפרומה מזובלסטית ולימפומה (Lymphoma), לרוב לימפומה על שם בורקיט (Burkitt's lymphoma).
ביופסיה (Biopsy) פותרת את בעיית האבחון.
טיפול
יש שתי קבוצות גדולות שאחראיות על טיפול בגידול על שם וילמס: ה-COG בצפון אמריקה (Children's Oncology Group in North America) וה-SIOP (International Society of Paediatric Oncology).
הקבוצה הראשונה דוגלת בכריתת הגידול עם הכליה עצמה, ולאחר מכן מתן כימותרפיה ובמידת הצורך הקרנות. הקבוצה השנייה דוגלת במתן כימותרפיה לפני כריתת הגידול (ללא ביצוע ביופסיה) ובשלב מאוחר יותר כריתת שארית הגידול, הכוללת, לרוב, כריתת הכליה[12].
הטיפול בגידול הוא כריתה ניתוחית, גם אם יש גרורות ריאתיות. במקרים מסוימים ניתן אף לכרות גרורות בריאות ובכבד. הניתוח כולל כריתה של הגידול ושל הכליה, וכן חיפוש גרורות בכבד, בבלוטות הלימפה ובכליה השנייה. הגידול רגיש לכימותרפיה ולקרינה. אם הגידול הוא דו-צדדי, יש לבצע כריתה לכליה הפגועה יותר וכריתת יתד (wedge resection) בכליה הפחות מעורבת, ולאחר מכן הקרנה למקום.
בחזית המחקר כיום האתגר לאתר מדדים מולקולריים והיסטולוגיים (Molecular and histological markers) חדשים היכולים להעיד על דרגת הממאירות, כדי לבנות את הפרוטוקול הטיפולי המתאים לכל חולה. בדרך זו ניתן לתת טיפול אגרסיבי פחות ועם פחות תופעות לוואי למקרים המתאימים (דרגת ממאירות נמוכה), ולעומת זאת במקרים עם דרגת ממאירות גבוהה לטפל בפרוטוקולים אגרסיביים יותר ולעלות את דרגת ההישרדות[13].
בדיקות סקר בילדים המועדים (Predisposed) לפיתוח גידול על שם וילמס
ילדים עם מום המעלה את הסבירות לפתח גידול על שם וילמס, כמו: אנאירידיה אקראית (Sporadic aniridia), הגדלת חצי-גוף, תסמונת Denys-Drash, תסמונת WAGR, או תסמונת Beckwith-Wiedemann, צריכים לעבור על-קול בטן כל שלושה חודשים עד גיל 8 שנים[14].
פרוגנוזה
הפרוגנוזה של הגידול על שם וילמס בילדים השתפרה באופן דרמטי ב-30 השנים האחרונות, ושיעור ההישרדות שעמד בעבר על 30% עומד כיום על 90%. תמורה זו היא תוצאה של שילוב פרוטוקול טיפולי הכולל כריתת הגידול, כימותרפיה ובמצבים מיוחדים גם קרינה.
הפרוגנוזה תלויה בכמה מרכיבים מרכזיים:
- הביולוגיה המולקולרית של הגידול - איבוד הטרוזיגוטיות בכרומוזומים 16q או 1p, למשל, בעל פרוגנוזה רעה.
- ההיסטולוגיה של הגידול - האם התאים אנפלסטיים או בדרגת מיון עדיפה (Favorable).
- פיזור המחלה
- גיל הופעת המחלה
- התגובה לטיפול
גידול משני (Metachronous tumor) מתפתח ב-1-3% מהילדים שטופלו בהצלחה בגידול ראשוני. בקבוצת הסיכון לפיתוח גידול משני נמצאים ילדים שאובחנו בגיל צעיר מגיל שנה, או כאלה שבהיסטולוגיה של הכליה שנכרתה נמצאו צברים של שאריות נפרוגניות. באוכלוסייה זו דרוש לבצע על-קול של הבטן בתדירות גבוהה במיוחד כדי לבצע אבחון מוקדם של גידול וילמס דו-צדדי משני (Metachronous Bilateral Wilms Tumor)[15] [16].
בחולים המאובחנים בשלב 1 בגיל צעיר משנתיים שיעור ההישרדות הוא 90%, ובגיל מבוגר משנתיים - 80%. הפרוגנוזה לשלבים 2 ו-3 היא כ-80% בכל גיל. בכל מקרה של חזרת המחלה, הפרוגנוזה היא גרועה. במקרים כאלו מנסים לשפר את ההישרדות על ידי השתלת מח עצם עצמית (Autologous hematopoietic cell transplantation).
לרוב, שנתיים ללא מחלה פירושם הבראה.
דגלים אדומים
ביבליוגרפיה
- ↑ Ng A, Griffiths A, Cole T, et al. Congenital abnormalities and clinical features associated with Wilms' tumour: A comprehensive study from a centre serving a large population. Eur J Cancer 2007;43(9):1422-1429
- ↑ Knudson AG. Genetics and the etiology of childhood cancer. Pediatr Res 1976;10(5):513-517
- ↑ WLee SB, Haber DA. ilms' tumor and the WT1 gene. Exp Cell Res 2001;264(1):74-99
- ↑ Davis LK, Meyer KJ, Rudd DS, et al. Pax6 3' deletion results in aniridia, autism and mental retardation. Hum Genet 2008;123(4):371-378
- ↑ Mahale A, Poornima V, Shrestha M. WAGR syndrome-a case report. Nepal Med Coll J 2007; 9(2):138-140
- ↑ Karnik P, Chen P, Paris M, et al. Loss of heterozygosity at chromosome 11p15 in Wilms tumors: identification of two independent regions. Oncogene 1998;17(2):237-240
- ↑ Beckwith JB, Kiviat NB, Bonadio JF. Nephrogenic rests, nephroblastomatosis, and the pathogenesis of Wilms' tumor. Pediatr Pathol 1990;10(1-2):1-36
- ↑ Chromosomal Location of the Wilms' Tumor-Suppressor Gene WT1, the Aniridia Gene PAX6 Both at Chromosome 11p13), and the IGF2 Gene (at Chromosome 11p15.5
- ↑ Wegert J, Wittmann S, Leuschner I, et al. WTX inactivation is a frequent, but late event in Wilms tumors without apparent clinical impact. Genes Chromosomes Cancer 2009;48(12):1102-1111
- ↑ Grundy PE, Breslow N, Li S, et al. 1p and 16q is an Adverse Prognostic Factor in Favorable Histology Wilms’ Tumor. A Report from the National Wilms’ Tumor Study Group. Loss of Heterozygosity for Chromosomes Clin Oncol 2005;23:7312–7321
- ↑ Ruteshouser EC, Robinson SM, Huff V. Wilms tumor genetics: mutations in WT1, WTX, and CTNNB1 account for only about one-third of tumors. Genes Chromosomes Cancer 2008;47(6):461-470
- ↑ Management of Wilms' tumor: NWTS vs SIOP. J Indian Assoc Pediatric Surg 2009;14(1):6-14. Hum Genet 1994;94(4):331-338
- ↑ Kalapurakal JA, Dome JS, Perlman EJ, et al. Management of Wilms' tumour: Current practice and future goals. Lancet Oncol 2004;5:37-46
- ↑ Porteus MH, Narkool P, Neuberg D, et al. Characteristics and outcome of children with Beckwith-Wiedemann syndrome and Wilms' tumor: A report from the National Wilms Tumor Study Group. J Clin 2000;18(10):2026-2031
- ↑ Sarhan OM, El-Baz M, Sarhan MM, et al. Bilateral Wilms' tumors: Single-center experience with 22 cases and literature review. Urology 2010;76(4):946-951
- ↑ Hamilton TE, Ritchey ML, Argani P, et al. Synchronous bilateral Wilm's tumor with complete radiographic response managed without surgical resection: a report from the National Wilm's Tumor Study 4. J Pediatr Surg 2008;43(11):1982-19843
קישורים חיצוניים
- Wilms' Tumor, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר עמית הס, ד"ר עופרי לביד, ד"ר נחמה שרון; מחלקת הילדים, יחידה המטואונקולוגית ילדים, מרכז רפואי צאנז, בית חולים לניאדו, נתניה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק