הכנה לבדיקות פולשניות בחולים הנוטלים תרופות אנטי-תרומבוטיות - נייר עמדה
|
| |
|---|---|
| הכנה לבדיקות פולשניות בחולים הנוטלים תרופות אנטי-תרומבוטיות | |
| האיגוד המפרסם | האיגוד הקרדיולוגי בישראל |
| קישור | באתר הר"י |
| תאריך פרסום | אפריל 2018 |
| יוצר הערך | פרופ' אלי לב; פרופ' אלון ברששת; ד"ר גליה ספקטר; פרופ' שמואל פוקס; פרופ' רן קורנובסקי; פרופ' דורון זגר |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
מבוא
מספר הולך וגובר של חולים מטופלים לתקופות ארוכות בתרופות מעכבות טסיות או תרופות נוגדות קרישה (אנטיקואגולנטיות) ממגוון סיבות - בעקבות תסמונת כלילית חריפה, צנתור כלילי, אירוע מוחי, פרפור פרוזדורים, מסתמים תותבים, תסחיף ריאתי, פקקת ורידי רגליים ועוד. מתוכם, חולים רבים הם מבוגרים ועם מחלות נלוות נוספות, ועל כן הם נזקקים לעיתים קרובות לעבור פעולה התערבותית/ניתוחית תוך כדי הטיפול האנטי-תרומבוטי. המצב בו חולה המטופל בתרופות מעכבות טסיות או נוגדות קרישה נזקק לפעולה התערבותית מהווה דילמה קלינית משמעותית. מחד הפסקת הטיפול בתרופות אלו עלול לגרום לסיבוכים תרומבוטיים משמעותיים, מנגד המשך הטיפול תוך כדי וסביב הפעולה ההתערבותית/ניתוחית מעלה את הסיכון לדימומים בעת הפעולה ולאחריה.
השיקולים המנחים את הגישה הקלינית לחולה המטופל בתרופות אנטי-תרומבוטיות ונזקק לפעולה התערבותית/ניתוחית הם:
- מהי האינדיקציה הראשונית לטיפול בתרופות מעכבות טסיות או נוגדות קרישה? לכמה זמן יש להמשיך את הטיפול? באילו תרופות מומלץ לטפל בהתאם לאינדיקציה הראשונית?
- באיזה ניתוח/פעולה התערבותית מדובר? מהי דרגת הדחיפות של הניתוח ומהי דרגת הסיכון לדמם במהלך ולאחר הפעולה הניתוחית? כמו כן, מהי המשמעות הקלינית של דחיית הפעולה ההתערבותית או הניתוח?
- אם מחליטים להפסיק את הטיפול בתרופות אנטי-תרומבוטיות, לכמה זמן יש להפסיק את התרופה הספציפית עד להפסקת פעילותה ודעיכת השפעתה על המערכת ההמוסטטית? האם יש לתת טיפול "מגשר" בעת הפסקת התרופה? כמו כן, מתי יש לחדש את מתן התרופה לאחר הניתוח ?
נייר עמדה זה ידון בהכנה לבדיקות התערבותיות בחולים הנוטלים תרופות אנטי-תרומבוטיות. השימוש במונח הכללי והרחב תרופות אנטי-תרומבוטיות מתייחס הן לתרופות מעכבות טסיות (כגון אספירין, קלופידוגרל, פרזוגרל וטיקגרלור) והן לתרופות נוגדות קרישה - אנטיקואגולנטיות המעכבות את פעילות או יצור חלבוני מערכת הקרישה (כגון קומדין, דביגטרן, ריברוקסבן ואפיקסבן). במסמך זה הביטוי "הכנה לבדיקות בחולים הנוטלים תרופות אנטי-תרומבוטיות" מתייחס להכנה מבחינת הטיפול האנטי-תרומבוטי - האם ומתי יש להפסיק את הטיפול לפני הפעולה? מתי לחדשו? האם יש צורך ב"גישור" בזמן ההפסקה עם תרופות אחרות? נייר העמדה לא יעסוק לעומק במשך הטיפול המומלץ בתרופות אנטי-תרומבוטיות לאחר צנתור כלילי, תסמונת כלילית חריפה, תסחיף ריאתי או פקקת ורידי רגליים (נושא משך הטיפול הוא מחוץ להיקף המסמך). המסמך מחולק לארבעה חלקים המתייחסים לצורך בפעולה התערבותית/ניתוחית תוך כדי:
- טיפול מעכב טסיות בעקבות תסמונת כלילית חריפה ו/או צנתור כלילי
- טיפול נוגד קרישה בחולים עם פרפור פרוזדורים
- טיפול נוגד קרישה בחולים עם מסתמים מלאכותיים
- טיפול נוגד קרישה לאחר תסחיף ריאתי ו/או פקקת ורידי רגליים
עקרון מרכזי בגישה לחולה המקבל טיפול אנטי-תרומבוטי והזקוק לפעולה התערבותית/ניתוח הוא קיום דיון רב מקצועי הכולל בדרך כלל קרדיולוג, הרופא העומד לבצע את הפעולה/ניתוח ולפי הצורך מרדים והמטולוג מומחה לקרישה. דיון זה צריך לעסוק בהוראה לפעולה, בדחיפותה, בחלופות הטיפוליות (למשל - גישות כירורגיות שונות, חלופות פרמקולוגיות, דחיית ההתערבות), בסיכון האיסכמי ובסיכון לדימום. מסקנות דיון זה צריכות להיות מוצגות בפני החולה כך שיוכל לקבל החלטה מושכלת באשר לביצוע הפעולה תוך מודעות לסיכוני הקרישה והדמם. מבחינת סוג הפעולה ההתערבותית/ניתוחית והסיכון לדמם הכרוך בה המסמך מאמץ את החלוקה הפשוטה שהוצעה על ידי ה-European Heart Rhythm Association, עם מספר תוספות, ומוצגת להלן:
- התערבויות הכרוכות בסיכון דמם מזערי - Minor risk
פעולות דנטליות (כולל עקירות שיניים, השתלות, ניתוחים פארהדנטליים וניקוז אבצסים), ניתוחי קטרקט או גלאוקומה, אנדוסקופיות ללא ביצוע ביופסיות או כריתת גושים, ניתוחים עוריים שטחיים (כגון ניקוז מורסה, כריתת נגעי עור).
- התערבויות הכרוכות בסיכון דמם נמוך - בינוני
(דמם לעיתים רחוקות או בעל משמעות קלינית מוגבלת):
אנדוסקופיות עם ביופסיות, ביופסיות של פרוסטטה או שלפוחית השתן, הרניופלסטיה, אפנדקטומיה, כוליצסטקטומיה פשוטה, קרוטיד אנדארטרקטומיה, ארטרוסקופיה, ניתוחי כף יד, ציסטוסקופיה, פעולות אלקטרופיזיולוגיות כולל בדיקה אלקטרופיזיולוגית (EP Study) ואבלציות של הפרעות קצב (למעט אבלציות מורכבות של החללים השמאליים בלב), השתלות קוצב או דפיברילטור (למעט באנטומיה מורכבת), צנתורים "פריפריים" - לא כליליים, ומרבית הצנתורים הכליליים.
- התערבויות הכרוכות בסיכון דמם גבוה
(דמם לעיתים קרובות או בעל משמעות קלינית ניכרת):
אנדוסקופיות מורכבות (כגון פוליפקטומי, ERCP - Endoscopic Retrograde Cholangio-Pancreatography), הרדמה ספינלית או אפידורלית, ניקור לומברי וניתוחים נוירוכירוגים, ניתוחים של בית חזה כולל CABG (Coronary Artery Bypass Graft), ניתוחים בטניים גדולים, ניתוחים וסקולריים (למעט אנדארטרקטומיה), ניתוחים אורתופדיים גדולים (Major orthopedic surgery), ביופסיית כבד, ביופסיית כליה, ניתוחים אורולוגיים כולל TURP (Trans Urethral Prostate Resection), ריסוק אבני כליה - ESWL (Extracorporeal Shock Wave Lithotripsy), אבלציות מורכבות של הפרעות קצב.
ניתן לעיין ברשימה מפורטת של פעולות התערבותיות והסיכון לדימום (סיכון בינוני או גבוה הוגדרו כסיכון גבוה במסמך הנוכחי)
הכנה לבדיקות התערבותיות בחולים הנוטלים מעכבי טסיות לאחר צנתור התערבותי ו/או תסמונת כלילית חריפה
לאחר תסמונת כלילית חריפה (ST segment elevation MI, non-ST segment elevation MI, Unstable angina), עם או ללא צנתור כלילי התערבותי, מומלץ טיפול מעכב טסיות כפול - Dual Anti-Platelet Therapy (DAPT) בדרך כלל לתקופה של שנה. הטיפול כולל אספירין ומעכב הרצפטור P2Y12 - קלופידוגרל, פרזוגרל או טיקגרלור. גם לאחר צנתור כלילי התערבותי עם השתלת סטנט משחרר תרופה בחולים עם תסמונת תעוקתית יציבה (ולא תסמונת כלילית חריפה) מומלץ טיפול מעכב טסיות כפול (DAPT) עם אספירין וקלופידוגרל לתקופה של חצי שנה עד שנה. מטרת הטיפול מעכב הטסיות הכפול היא למנוע פקקת חריפה של הסטנט (סטנט טרומבוזיס) ואירועים איסכמיים שאינם קשורים לסטנט.
ככלל, הדיון בחולה המטופל במעכבי טסיות ונזקק לפעולה התערבותית/ניתוחית צריך לקחת בחשבון את סוג ודחיפות הפעולה הניתוחית, סוג מעכב הטסיות, האינדיקציה המקורית לטיפול מעכב הטסיות (תסמונת כלילית חריפה, צנתור כלילי התערבותי) ומשך הזמן שחלף מתחילת הטיפול. הפסקת טיפול מעכב טסיות כפול כרוך במצב פרותרומבוטי ופרודלקתי. סוג הסטנט לא משפיע על פי רוב על מערכת השיקולים הקלינים שכן כמעט כל הסטנטים בשימוש בישראל הם סטנטים משחררי תרופה מדור חדש. לעומת זאת, פרטי הצנתור ההתערבותי חשובים לקביעת הסיכון לסיבוכים תרומבוטיים הקשורים לסטנט (מורכבות הפעולה, מספר סטנטים שהושתלו, טיפול בביפורקציה, מחלה כלילית מפושטת, התערבות בעורק הכלילי הראשי וכולי).
מספר עקרונות מנחים את ההחלטה לגבי הטיפול מעכב הטסיות סביב הפעולה ההתערבותית/ניתוחית:
- מועד הפעולה ההתערבותית/ניתוח: אם מדובר בניתוח דחוף (EMERGENT) מציל חיים, איבר או גפה יש לבצעו בדחיפות ללא קשר למתן התרופות האנטי-תרומבוטיות. העיקרון המנחה במצב קיצוני שכזה הוא לטפל קודם במצב מסכן החיים (למשל איבר או כלי דם מדמם) באופן מיידי למרות הטיפול ב-DAPT. מספר מחקרים וסקירות שבדקו תוצאים ניתוחיים של חולים שעברו ניתוחים שונים לאחר צנתור כלילי התערבותי, הראו ששיעור הסיבוכים הקרדיווסקולריים הגבוה ביותר לאחר הניתוח היה כאשר הניתוח בוצע במהלך החודש הראשון לאחר הצנתור הכלילי ההתערבותי (ללא קשר לסוג הסטנט המושתל). הסיכון לסיבוכים קרדיווסקולריים סביב הניתוח יורד משמעותית ומתייצב כ-3–6 חודשים לאחר הצנתור. לכן, ככלל, אם הניתוח איננו דחוף (NON EMERGENT) וניתן לדחייה מומלצת תקופה מינימלית של חודש אחד של טיפול מעכב טסיות כפול (DAPT) רציף עד לביצוע הניתוח. במטופלים עם תעוקת חזה יציבה כאינדיקציה לצנתור, המועמדים לעבור פעולה התערבותית לא דחופה אשר ניתנת לדחייה (אלקטיבית), מומלצת תקופה מינימלית רציפה של 3 חודשים של DAPT עד ביצוע הפעולה. בחולים שעברו תסמונת כלילית חריפה (ולכן הסיכון התרומבוטי שלהם גבוה יותר) ומועמדים לעבור פעולה התערבותית/ניתוחית לא דחופה אשר ניתנת לדחייה (אלקטיבית), מומלצת תקופה מינימלית רציפה של 6 חודשים של DAPT עד ביצוע הפעולה. ככלל, בחולים המועמדים לעבור פעולה אלקטיבית לחלוטין הניתנת לדחייה רצוי לדחות את הפעולה למועד שיאפשר ככל הניתן משך הטיפול המלא המומלץ ב-DAPT
- את מרבית הניתוחים והפעולות ההתערבותיות בחולים הנוטלים מעכבי טסיות אפשר ומומלץ לבצע תוך כדי טיפול רציף באספירין (ללא כל הפסקה של התרופה), וכך למזער את הסיכון לסיבוכים תרומבוטיים סביב הפעולה. יוצאי דופן הם ניתוחים נוירוכירורגיים, ניתוחים תוך עיניים - INTRA OCULAR, TURP (TRANS URETHRAL PROSTATECTOMY) וניתוחים בסיכון גבוה מאוד לדמם. בניתוחים אלו יש להפסיק את הטיפול באספירין 5 ימים לפני הפעולה, ולחדש את הטיפול מוקדם ככל הניתן - בדרך כלל תוך יום עד יומיים לאחר הניתוח (אם הושגה המוסטזה והחולה איננו מדמם). עיקרון זה של ביצוע מרבית הניתוחים/פעולות התערבותיות תוך כדי טיפול רציף באספירין חל הן כאשר הפעולה מבוצעת תוך כדי תקופת ה-DAPT, והן בתקופה לאחר מכן כאשר החולה מטופל באספירין בלבד ולא DAPT
- אם מבוצע ניתוח/פעולה התערבותית תוך כדי תקופת הטיפול ב-DAPT והפעולה כרוכה בסיכון לדמם נמוך-בינוני או גבוה (כלומר לא התערבות הכרוכה בסיכון מזערי) יש להפסיק את הטיפול במעכב ה-P2Y12 (ובמרבית המקרים להמשיך את הטיפול באספירין כפי שמצוין בסעיף 2), על פי ההנחיה הבאה: הפסקת טיקגרלור 3 ימים לפני ההתערבות, הפסקת קלופידוגרל 5 ימים לפני ההתערבות, הפסקת פרזוגרל 7 ימים לפני ההתערבות. חידוש הטיפול בתרופות אלו יעשה מוקדם ככל הניתן - בדרך כלל תוך יום עד יומיים לאחר הניתוח/התערבות (אם הושגה המוסטזה והחולה איננו מדמם). בפעולות הכרוכות בסיכון דמם מזערי בדרך כלל אין צורך להפסיק את הטיפול ב-DAPT. הפסקת הטיפול במעכב ה-P2Y12 מומלצת רק לאחר תקופה מינימלית של חודש טיפול ב-DAPT ללא הפסקות (אלא אם כן הניתוח דחוף - EMERGENT)
- אם יש צורך להפסיק את שתי התרופות הכלולות ב-DAPT לפני פעולה ניתוחית (עקב סיכון מאוד גבוה לדמם, ניתוחים נוירוכירוגיים וכולי), ישנם בספרות דיווחים לגבי מתן טיפול מגשר (BRIDGING) על ידי מעכבי טסיות הניתנים במתן תוך ורידי, כגון Glycoprotein IIb/IIIa Inhibitors (למשל אינטגרילין או אגרסטט), או קנגרלור (מעכב P2Y12 הניתן תוך ורידית). לגבי Glycoprotein IIb/IIIa Inhibitors כטיפול מגשר יש מעט מאוד נתונים בספרות ולכן לדעת כותבי נייר עמדה זה מומלץ להימנע מכך, ובוודאי שאין לבצע זאת באופן שגרתי. הטיפול בקנגרלור למטרה זו נראה מבטיח (ואף נבדק במחקר ה-BRIDGE) אך יש להמתין למחקרים גדולים נוספים לפני שימוש שיגרתי בתרופה למטרה זו. בנוסף לכך, בעת כתיבת המסמך, התרופה קנגרלור איננה זמינה לשימוש במדינת ישראל
בכל המצבים המפורטים לעיל, חשובה התקשורת המקצועית בין הרופא המבצע את הפעולה הכירורגית או הפולשנית לבין הקרדיולוג המטפל על מנת לקיים דיון בנוגע למצב החולה ומתן הנחיות בנוגע להפסקת הטיפול נוגד הטסיות טרם הפעולה הכירורגית וחידושה לאחר מכן.
במקרה של ניתוח דחוף (EMERGENT) תחת טיפול בנוגדי טסיות מומלץ להיוועץ במומחה קרישה ולשקול מתן טסיות או הקסקפרון לפני או במהלך הניתוח.
הכנת חולים עם פרפור פרוזדורים המטופלים באנטיקואגולנטים לבדיקות או פעולות התערבותיות
ההנחיות להלן מותאמות עבור חולים עם פרפור פרוזדורים שאינו מסתמי שיש להם הוראה למתן נוגדי קרישה. רוב המידע הקיים על הסיכון לדימום במהלך ולאחר פעולות התערבותיות מקורו במחקרים תצפיתיים קטנים הכוללים פעולות סלקטיביות, לכן ההנחיות להלן מבוססות ברובן על הסכמה של מומחים בתחום וכפי שמפורט להלן.
לפני שמחליטים אם יש צורך בהפסקה זמנית של נוגדי הקרישה ומה משך ההפסקה המומלצת יש להעריך את הסיכונים הבאים:
- הסיכון לדימום בהתאם לסוג הפעולה המתוכננת ומשמעותו הקלינית
- הסיכון לדימום בהתאם למאפייני החולה והמחלה ממנה הוא סובל
- הסיכון לאירוע טרומבואמבולי בהתאם למדד CHA2DS2-VASC SCORE
כמצוין במבוא, ניתן להעריך את הסיכון לדימום והשפעתו הקלינית ולחלק את הפעולות ל-3 קבוצות: פעולות בסיכון מזערי, פעולות בסיכון נמוך-בינוני, פעולות בסיכון גבוה (ראו פירוט הפעולות במבוא).
הסיכון לדימום בהתאם למאפייני החולה
בנוסף לסוג הפעולה שהמטופל עובר, חשוב להעריך גורמים ייחודיים לחולה העלולים להעלות את הסיכון לדימום. ניתן להעריך זאת תוך שימוש בסולמות סיכון מתוקפים, דוגמת מדד ה-HASBLED SCORE (מורכב מיתר לחץ דם, הפרעה משמעותית בתפקודי כליות או כבד, אירוע מוחי קודם, דימום משמעותי בעבר, INR (International Normalized Ratio) לאבילי למטופלים בנוגדי ויטמין K, גיל > 65). ציון HASBLED שווה ל-3 או גדול מ-3, קשור בעליה משמעותית בסיכון לדימום. גורמים נוספים המעלים את הסיכון לדימום הם: דימום ב 3 החודשים האחרונים, דימום שאירע בפרוצדורה דומה בעבר או במהלך מתן גישור של נוגדי קרישה, טרומבוציטופניה או הפרעה בתפקוד הטסיות, חסר מולד בפקטורי קרישה, או שימוש במעכבי טסיות.
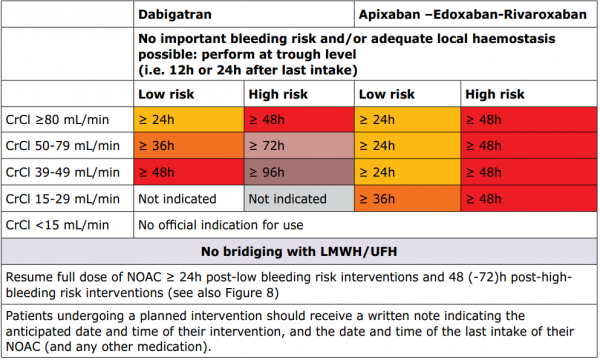
התוויות ועיתוי הפסקה זמנית של נוגדי קרישה ישירים שאינם נוגדי ויטמין DOACS) NOACS K)
בפעולות בסיכון דימום מזערי וללא מאפייני חולה המעלים את הסיכון לדימום לרוב אין צורך בהפסקת הטיפול. גישה מעשית היא לתכנן את הפעולה 18–24 שעות לאחר מנה אחרונה של NOAC, Novel Oral Anti-Coagulants (דילוג על מנה אחת של אפיקסבן/דביגטרן, ללא שינוי במתן ריברוקסבן).
ככלל, בחולים הזקוקים לצינתור כלילי אלקטיבי והמטופלים ב-NOAC יש להפסיק את התרופה 24 שעות לפני הצינתור ולהעדיף את הגישה הרדיאלית (יוצא דופן חולה המטופל בדביגטרן עם Creatinine clearance מתחת ל-50 מיליליטר/דקה, במקרה זה יש להפסיק את התרופה 48 שעות לפני הצנתור).
בחולים המצויים בסיכון נמוך או גבוה לדימום מומלץ להפסיק את הטיפול ב-NOAC על פי המפורט בטבלה מספר 1 (לקוחה מהנחיות ה-European Heart Rhythm Association)[1]:
צורך בגישור במהלך הפסקה זמנית של NOACs
במהלך הפסקה זמנית של NOACs לא מומלץ גישור בעזרת נוגד קרישה פארנטרלי (בהזרקה תוך ורידית או תת-עורית) מאחר של-NOACs יש זמן מחצית חיים קצר (5–17 שעות), ומאחר ושילוב נוגדי קרישה מסוגים שונים קשור בעלייה בסיכון לדימום ללא הפחתה באירועי תרומבואמבוליזם, כפי שהודגם במחקר ה-BRIDGE (שבדק טיפול בנוגד ויטמין K וגישור בעזרת נוגד קרישה פארנטרלי בהשוואה לטיפול בנוגד ויטמין K בלבד ללא גישור).
מועד חידוש טיפול ב-NOACs לאחר פעולה התערבותית
לאחר פעולות בהן יש המוסטזה טובה ניתן להחזיר טיפול ב-NOAC 6–8 שעות לאחר סיום הפעולה, או בהקדם האפשרי בהיעדר סימני דמם ועל פי הנחיות הרופא שביצע את הפעולה הכירורגית\פולשנית.
ישנן פעולות ניתוחיות בהן אפילו דימום קל עלול להוביל לנזק משמעותי לכן במקרים אלו יש צורך לדחות את התחלת הטיפול ב-NOACs 48–72 שעות לאחר סיום הפעולה על פי הנחיות הרופא המטפל (ניתן לשקול מתן טיפול נוגד קרישה מניעתי אחר בתקופה זו).
במקרה של צורך בניתוח דחוף תחת טיפול NOACs, מומלץ להיוועץ במומחה קרישה ולשקול מתן אנטידוט PRAXBIND למטופלים בפרדקסה, ADNEXANET ALFA (או PCC, Prothrombin Complex Concentrate) למטופלים באפיקסבן או ריברוקסבן.
התוויות להפסקה זמנית של נוגדי ויטמין K
- אין צורך בהפסקה זמנית של נוגדי ויטמין K ברוב הפעולות שבסיכון דימום מזערי במטופלים ללא מאפיינים המעלים את הסיכון לדימום. מומלץ לרדת בעצימות ה-INR לתחום הטיפולי המומלץ על פי האינדקציה (על פי רוב 2–2.5)
- ניתן לשקול הפסקה זמנית של נוגדי ויטמין K במצבים הבאים:
- בפעולות עם סיכון נמוך
- בפעולות עם סיכון מזערי לדימום ומאפייני חולה המעלים את הסיכון לדימום
- יש להפסיק זמנית נוגדי ויטמין K בפעולות עם סיכון גבוה לדימום
בחולים הזקוקים לצינתור כלילי אלקטיבי ומטופלים בנוגד ויטמין K, יש לשקול ביצוע הפעולה תחת הטיפול האנטיקואגולנטי, בערכי INR שסביב 2.0–2.5, או הפסקת התרופה עד לירידת INR מתחת ל-2.0, וזאת בהתחשב בסיכוני הקרישה והדמם של החולה. מכל מקום לא מומלץ לתת טיפול מגשר ויש להעדיף את הגישה הרדיאלית.
עיתוי הפסקה זמנית של נוגדי ויטמין K
לקומדין יש זמן מחצית חיים של 36–42 שעות, לכן בכל המטופלים בנוגדי ויטמין K יש לבצע בדיקת INR 5–7 ימים לפני הפעולה. מועד הפסקת קומדין יקבע לפי תוצאת בדיקת INR
- 1.5–1.9 INR מומלץ להפסיק קומדין 3–4 ימים טרם הפעולה
- 2–3 INR מומלץ להפסיק קומדין 5 ימים טרם הפעולה
- 3 < INR מומלץ להפסיק קומדין יותר מ 5 ימים טרם הפעולה (כשבוע ימים)
- ניתן לקצר משך הפסקות אלו בהתאם ל-INR מבוקש במהלך הפעולה ואם ניתן לבצע את הפעולה ב-INR מוגבר תת-טיפולי
- מומלץ לחזור על בדיקת INR 24 שעות לפני הפעולה, או בבוקר הפעולה
גישור במהלך הפסקה של נוגדי ויטמין K
במטופלים אלו ההחלטה על מתן גישור נקבעת בעיקר בהתאם לסיכון לאירוע טרומבואמבולי לפי CHA2DS2-VASC SCORE.
- במטופלים עם 4=>CHA2DS2-VASC וללא היסטוריה של אירוע איסכמי מוחי רצנטי (עד 3 חודשים) מומלץ להפסיק קומדין ללא גישור
- במטופלים עם 5=<CHA2DS2-VASC או היסטוריה של אירוע איסכמי מוחי רצנטי (עד 3 חודשים) יש לשקול גישור בעזרת נוגד קרישה פארנטרלי, אך אין ברשותנו מספיק נתונים לקבוע בפסקנות מאיזה ציון CHA2DS2-VASC בתוך קבוצת מטופלים זו התועלת עולה על הסיכון
ככלל, אין לבצע גישור באופן שגרתי אלא בחולים המצויים בסיכון מוגבר ביותר לאירוע תרומבואמבולי ועל פי המלצת הרופא המטפל (קרדיולוג או המטולוג מומחה לקרישת הדם).
אם הוחלט על גישור, מומלץ להתחיל נוגד קרישה פארנטרלי כאשר 2>INR. יש להפסיק הפרין לפחות 4 שעות לפני הפעולה ו-LMWH (Low Molecular Weight Heparin) לפחות 24 שעות לפני הפעולה.
מועד החזרת טיפול בנוגד ויטמין K לאחר הפעולה
נוגד ויטמין K מתחיל לפעול 24–72 שעות לאחר מתן התרופה והשפעתו המלאה מושגת 5–7 ימים לאחר מתן התרופה. לכן ברוב המטופלים ניתן לחדש את הטיפול בנוגד ויטמין K במהלך 24 שעות הראשונות לאחר הפעולה ובהתאם להנחיית הרופא המטפל. מומלץ מתן מינון הקומדין הקבוע שהמטופל נוטל ללא העמסה.
יש לשקול הוספת גישור לאחר הפעולה בעזרת נוגד קרישה פארנטרלי במטופלים בסיכון בינוני/גבוה לאירוע מוחי איסכמי 5<CHA2DS2-VASC. בחולים עם סיכון דימומי גבוה ניתן על פי רוב להתחיל גישור בעזרת נוגד קרישה פארנטרלי במינון מניעתי (כדוגמת קלקסן 40 מיליגרם פעם ביום) במהלך 24–48 שעות ראשונות לאחר הפעולה, ובהמשך לעלות בהדרגה במינון אם אין עדות לדמם.
במקרים מורכבים אלו חשוב להיוועץ עם צוות רב מקצועי הכולל המטולוג, קרדיולוג והרופא המבצע את הפעולה ההתערבותית/ניתוח.
במקרה של ניתוח דחוף תחת טיפול בקומדין מומלץ להיוועץ במומחה קרישה ולשקול מתן PCC (האופציה המועדפת) או FFP (Fresh Frozen Plasma).
אבלציות והשתלות קוצבים בחולים עם פרפור פרוזדורים
בחולים העוברים אבלציה פשוטה בצידו הימני של הלב אין צורך בהפסקה זמנית של נוגדי ויטמין K או NOACs. בחולים העוברים אבלציה של פרפור פרוזדורים ומטופלים בנוגדי ויטמין K אין צורך בהפסקה זמנית של נוגדי ויטמין K וניתן לבצע את האבלציה עם INR מטרה בטווח 2–2.5.
בחולים העוברים אבלציה של פרפור פרוזדורים ומטופלים ב-NOAC ניתן לשקול ביצוע אבלציה ללא הפסקה או עם הפסקה זמנית 12–24 שעות או יותר לפני האבלציה בהתאם לתפקוד כלייתי, CHA2DS2-VASC SCORE וניסיון האלקטרופיזיולוג המבצע את הפעולה.
בחולים העוברים השתלת קוצב לב או דפיברילטור ומטופלים בנוגדי ויטמין K אין צורך בהפסקה זמנית של נוגדי ויטמין K וגישור. ניתן לבצע את השתלת הקוצב או הדפיברילטור עם INR מטרה בטווח 2.5-1.5 בהתאם ל-CHA2DS2-VASC SCORE וניסיון האלקטרופיזיולוג המבצע את הפעולה.
בחולים העוברים השתלת קוצב או דפיברילטור ומטופלים ב-NOAC אין ברשותנו בשלב זה מספיק נתונים לקבוע בפסקנות האם יש צורך בהפסקה זמנית של NOAC או לא. אם הוחלט לא לבצע הפסקה, מומלץ לבצע את הפעולה בשפל של התרופה (12 שעות לאחר מתן מנה אחרונה של אפיקסבן או דביגטרן. 24 שעות לאחר מנה אחרונה של ריברוקסבן).
הכנת חולים עם מסתמים מנאניים המטופלים בנוגדי ויטמין K לבדיקות או פעולות התערבותיות
ההנחיות להלן מותאמות עבור חולים עם מסתמים מכניים הנוטלים נוגדי ויטמין K. רוב המידע הקיים על הסיכון לדימום במהלך ולאחר פעולות התערבויות מקורו במחקרים תצפיתיים קטנים הכוללים פעולות סלקטיביות, לכן ההנחיות להלן מבוססות ברובן על הסכמה של מומחים בתחום.
מטופלים עם מסתמים מכניים הנזקקים לפעולה התערבותית דורשים הערכה מדוקדקת וזאת לאור הסיכון הטרומבאמבולי המוגבר מחד והסיכון לדמם עקב ערכי INR בטווח הגבוה ולעיתים גם עקב משלב עם נוגדי טסיות (לאחר אירוע טרומבואמבולי בעבר וכדומה) מאידך.
- ההערכה לגבי הצורך בהפסקת טיפול נוגד קרישה או בטיפול מגשר, צריכה לכלול מאזן בין סיכון לדימום לסיכון הטרומבואמבולי
- הערכת הסיכון לדימום:
- סוג הפעולה המתוכננת וההשפעה קלינית של דימום אם יופיע (פעולות הכרוכות בסיכון מזערי, סיכון נמוך-בינוני או סיכון גבוה, כפי שמפורט במבוא)
- מאפייני המטופל (מאפיינים המגבירים את הסיכון לדמם כוללים: גיל מתקדם, טרומבוציטופניה, נטילת מעכב טסיות, אי ספיקת כליות והיסטוריה של דמם סביב פרוצדורה דומה)
- רמת ה-INR (בעיקר במטופלים המתוכננים לעבור פרוצדורות בסיכון מזערי שאינן מצריכות הפסקת נוגדי קרישה)
- הערכת הסיכון לאירוע טרומבואמבולי:
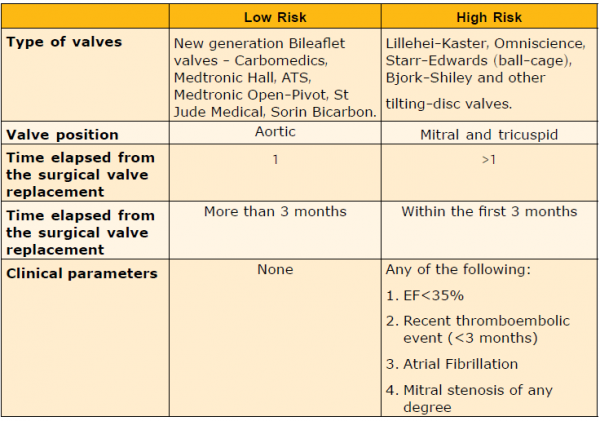
- סוג המסתם
- מספר המסתמים התותבים
- עמדת המסתם (אאורטלי, מיטראלי, טריקסופידאלי)
- קיום אחד או יותר של פרמטרים קליניים המגבירים את הסיכון הטרומבואמבולי
- הערכה לגבי התזמון של הפסקת הטיפול בנוגד ויטמין K כוללת
- רמת ה-INR בה נמצא המטופל (תלוי בסוג ומיקום מסתם וקיום גורמי סיכון קליניים)
- מידע (אם קיים) לגבי תגובה אינדיבידואלית של המטופל (דוגמת קצב ירידת INR בעת הפסקת הטיפול)
- מה ערך ה-INR הנדרש סביב הפעולה הפולשנית כאשר אין התוויה לטיפול גישור
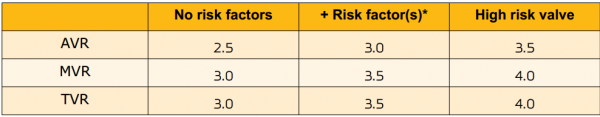
בנוסף, יש לקחת בחשבון את רמת ה-INR הנדרשת בטיפול השוטף (טבלה מספר 2) - הנזכר למעלה רלוונטי לגבי רמת ה-INR בה יותחל טיפול גישור וכן לפעולות בסיכון דמום מזערי אשר אינן מצריכות הפסקת טיפול בקומדין.
- הערבת הסיבון הטרומבואמבולי
- הסיכון הטרומבואמבולי כולל מאפיינים של המסתם ושל המטופל. טבלה מספר 3 מסכמת מאפיינים אלו
- סיכון נמוך כולל מטופלים לאחר החלפת מסתם אאורטאלי וללא אף קריטריון של סיכון גבוה
התוויות ועיתוי הפסקה זמנית של נוגדי ויטמין K
- יש לשקול את הצורך בפעולה ואת העיתוי ביחס לסיכון
- אם ניתן, יש להימנע מפעולות המצריכות הפסקת טיפול נוגד קרישה\מתן טיפול מגשר בשלושת החודשים שלאחר ניתוח החלפת מסתם :*מכני (תקופה בה הסיכון הטרומבואמבולי גבוה)
- אם ניתן, יש להימנע מפעולות המצריכות הפסקת טיפול נוגד קרישה\מתן טיפול מגשר בשלושת החודשים שלאחר אירוע טרומבואמבולי, בעיקר אם הנזכר למעלה אירע בעת טיפול בנוגד ויטמין K עם רמת INR בטווח התרפואטי
- יש לשקול דחיית פעולה גם בשלושת החודשים הראשונים לאחר החלפת מסתם ביולוגי בו המטופל מקבל נוגד ויטמין K (לדוגמה לאחר MVR, Mitral Valve Replacement)
- פעולות בסיכון מזערי :
- ניתן להמשיך טיפול בנוגדי ויטמין K
- יש לשמור INR בטווח התרפואטי
- במטופלים בהם הטווח התרופאטי הנדרש גבוה (לדוגמה לאחר MVR עם גורם סיכון נוסף) יש לשקול הקטנת מינון נוגד הקרישה במטרה להגיע ל-INR הנמוך ביותר המתאפשר לפי הטווח התרופאטי
- פעולות שאינן בסיכון מזערי :
- יש לבדוק רמת INR כ-5–7 ימים לפני מועד הפעולה
- הפסקת נטילת נוגד הוויטמין K תעשה בהתאם לרמה הנמדדת כמפורט בחלק של פרפור פרוזדורים
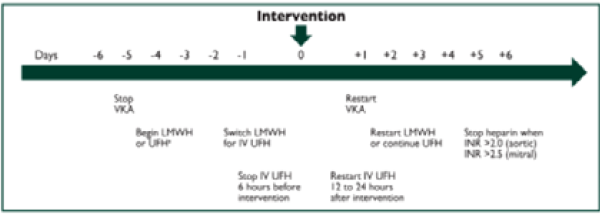
- אם נדרש טיפול מגשר יש להתחיל הפרין תוך ורידי. אם נעשה שימוש במתן הפרין תת-עורי (Low Molecular Weight Heparin) מומלץ לנטר רמת Anti Xa. את הטיפול בהפרין יש להתחיל:
- כאשר רמת ה-INR מגיעה ל-2.0 במטופלים בסיכון טרומבואמבולי נמוך (INR תרפואטי 3.0-2.5)
- כאשר רמת ה-INR מגיעה ל-2.5 במטופלים בסיכון בינוני-גבוה (INR תרפואטי 4.0-3.5)
- אם בוצע טיפול בתרופות אנטי-תרומבוטיות מגשרות - יש להפסיק מתן הפרין לפני הפעולה בהתאם לסוג הניתן:
- UFH (Unfractionated Heparin) - יש להפסיק כ-4–6 שעות לפני הפעולה (ללא תלות בתפקוד הכלייתי)
- LMWH - במטופלים עם תפקוד כלייתי שאינו ירוד במידה קשה (GFR, Glomerular Filtration Rate, מעל 30 מיליליטר\דקה) המקבלים מינון מלא (1 מיליגרם\קילוגרם X 2 ליום) יש להפסיק כ-12 שעות לפני הפעולה
- LMWH - במטופלים עם GFR מתחת ל-30 מיליליטר\דקה (מטופלים המקבלים מינון של 1 מיליגרם\קילוגרם X 1 ליממה) - יש להפסיק 24 שעות לפני הפעולה
חידוש נוגדי ויטמין K לאחר פעולה פולשנית
ההחלטה לגבי מועד חידוש נוגדי קרישה תלויה בסיכון לדמם, כנגד הסיכון לאירוע טרומבואמבולי. הסכימה המובאת להלן (על פי הקווים המנחים של החברה האירופאית לקרדיולוגיה) מציעה מסגרת כללית להפסקה וחידוש של נוגדי ויטמין K.
הכנת חולים המטופלים בתרופות נוגדת קרישה לאחר תסחיף ריאתי/פקקת ורידים לבדיקות או פעולות התערבותיות
הסיכון לאירוע חוזר בעת הפסקת נוגדי קרישה לאחר פקקת ורידים או תסחיף ריאתי הוא גבוה ביותר בשלושת החדשים הראשונים, ובמיוחד בחודש הראשון לאחר האירוע התרומבוטי, וכן בחולים עם "טרומבופיליה חמורה" כדוגמת חולים עם תסמונת אנטיפוספוליפידית, חסר אנטיטרומבין, או טרומבופיליה משולבת (קיום מספר גורמי טרומבופיליה).
בשל השכיחות הגבוהה של אירועים חוזרים בהפסקת נוגד קרישה בשלושת החדשים הראשונים לאחר פקקת ורידים או תסחיף ריאתי (VTE - Venous Thrombo-Embolism) יש להשתדל ולהימנע ככל האפשר מניתוחים בתקופה זו. במקרה של ניתוח דחוף במהלך שלושת החדשים הראשונים לאחר האירוע, יש לבצע הפסקה קצרה ככל האפשר בנוגד הקרישה ובמקרים מסוימים לשקול הכנסת התקן מטריה לווריד הנבוב התחתון (IVC filter). בהקשר זה, מטריה אמנם מורידה שכיחות תסחיף ריאתי, אך היא בעצמה מהווה גורם סיכון לפקקת של ורידי הרגליים ולכן גם בנוכחות מטריה יש להשתדל ולחדש נוגדי קרישה מוקדם ככל האפשר לאחר הניתוח (לפחות במינון מניעתי) וכן לא לשכוח להוציא את המטריה לאחר הניתוח כשהחולה יכול לחזור ולקבל אנטיקואגולציה מלאה.
גם בחולים עם VTE, כמו בחולים עם פרפור פרוזדורים, הזמן להפסקת נוגד הקרישה הישיר (NOAC) תלוי בזמן מחצית החיים של התרופה בחולה הספציפי (על פי פינוי הקראטינין שלו) ובסוג הפרוצדורה. בפרוצדורה בסיכון נמוך לדמם יש לחכות 1/2 2x t בדרך כלל מדובר בהפסקה של 24 שעות ובפרוצדורה בסיכון גבוה לדמם יש לחכות 1/2 5x t (נע בדרך כלל בין 2–3 ימים). ככלל, זמני ההפסקה של הטיפול ב-NOACS או נוגדי ויטמין K בחולים עם VTE דומים לאלו המפורטים לגבי הכנת מטופל עם פרפור פרוזדורים.
ניתן לחלק את החולים עם VTE לשלוש דרגות סיכון[2]:
- חולים בסיכון נמוך: חולים עם אירוע לפני שנה ומעלה וללא גורמי סיכון נוספים
- חולים בסיכון בינוני: חולים עם אירוע לפני 3–12 חדשים, חולים עם ממאירות פעילה, חולים עם טרומבופיליה לא חמורה (נשאות לפקטור 5 ליידן, מוטציה בפרוטרומבין), חולים עם אירועים חוזרים של VTE
- חולים בסיכון גבוה: חולים עם אירוע שהתרחש בשלושת החדשים האחרונים או חולים עם טרומבופיליה חמורה (ראו למעלה)
במרבית החולים הנוטלים NOACs באופן כרוני לאחר VTE אין צורך לבצע גישור לפני ניתוח. מומלץ להיוועץ בהמטולוג כחלק מצוות רפואי רב-תחומי לפני ניתוח בחולים עם VTE בעבר ובמיוחד בחולים בסיכון תרומבוטי גבוה. במקרים של חולים בסיכון גבוה יש לשקול גישור באמצעות מתן LMWH וכן לשקול את הצורך בהכנסת מטריה ל-IVC לפני הניתוח. יש לקחת בחשבון שמתן מנה אחרונה של קלקסן 24 שעות לפני פרוצדורה בטוחה לפני כל פרוצדורה פולשנית וגם לפני הרדמה ספינלית/אפידורלית.
ההחלטה ההמטולוגית מורכבת והשיקולים הקליניים המנחים בהחלטות על גישור עם LMWH או הכנסת מטריה בחולים בסיכון גבוה הם: הסמיכות לאירוע הקרישה, גודל האירוע (תסחיף ריאתי עם קיפוח המודינמי/מסכן חיים מול אירוע קל יותר, פקקת גדולה איליאופמורלית מול פקקת מרוחקת יותר), מצב הקריש בדופלר ורידי רגליים עכשווי, משך הזמן הצפוי להפסקת אנטיקואגולציה לפי סוג הניתוח, סוג הטרומבופיליה וכדומה.
ביבליוגרפיה
- ↑ Steffel J, Verhamme P, Potpara TS, Albaladejo P, Antz M, Desteghe L, Haeusler KG, Oldgren J, Reinecke H, Roldan-Schilling V, Rowell N, Sinnaeve P, Collins R, Camm AJ, Heidbuchel H; ESC Scientific Document Group. The 2018 European Heart Rhythm Association Practical Guide on the use of non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation. Eur Heart J. 2018 Mar 17
- ↑ Douketis JD, Spyropoulos AC, Spencer FA, Mayr M, Jaffer AK, Eckman MH, Dunn AS, Kunz R. Perioperative management of antithrombotic therapy: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012 Feb;141(2 Suppl):e326S-e350S.
- Valgimigli M, Bueno H, Byrne RA, Collet JP, Costa F, Jeppsson A, Juni P, Kastrati A, Kolh P, Mauri L, Montalescot G, Neumann FJ, Petricevic M, Roffi M, Steg PG, Windecker S, Zamorano JL, Levine GN; ESC Scientific Document Group ; ESC Committee for Practice Guidelines (CPG) ; ESC National Cardiac Societies 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS: The Task Force for dual antiplatelet therapy in coronary artery disease of the European Society of Cardiology (ESC) and of the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2018 Jan 14;39(3):213-260
- Rossini R, Musumeci G, Visconti LO, Bramucci E, Castiglioni B, De Servi S, Lettieri C, Lettino M, Piccaluga E, Savonitto S, Trabattoni D, Capodanno D, Buffoli F, Parolari A, Dionigi G, Boni L, Biglioli F, Valdatta L, Droghetti A, Bozzani A, Setacci C, Ravelli P, Crescini C, Staurenghi G, Scarone P, Francetti L, D'Angelo F, Gadda F, Comel A, Salvi L, Lorini L, Antonelli M, Bovenzi F, Cremonesi A, Angiolillo DJ, Guagliumi G. Perioperative management of antiplatelet therapy in patients with coronary stents undergoing cardiac and non-cardiac surgery: a consensus document from Italian cardiological, surgical and anaesthesiological societies. EuroIntervention. 2014 May;10(1):38-46. doi: 10.4244/EIJV10I1A8.
- Angiolillo DJ1, Firstenberg MS, Price MJ, Tummala PE, Hutyra M, Welsby IJ, Voeltz MD, Chandna H, Ramaiah C, Brtko M, Cannon L, Dyke C, Liu T, Montalescot G, Manoukian SV, Prats J, Topol EJ; BRIDGE Investigators. Bridging antiplatelet therapy with cangrelor in patients undergoing cardiac surgery: a randomized controlled trial. JAMA. 2012 Jan 18;307(3):265-74.
- Doherty JU, Gluckman TJ, Hucker WJ, Januzzi JL, Jr., Ortel TL, Saxonhouse SJ and Spinler SA. 2017 ACC Expert Consensus Decision Pathway for Periprocedural Management of Anticoagulation in Patients With Nonvalvular Atrial Fibrillation: A Report of the American College of Cardiology Clinical Expert Consensus Document Task Force. J Am Coll Cardiol. 2017;69:871-898
- Douketis JD, Spyropoulos AC, Kaatz S, Becker RC, Caprini JA, Dunn AS, Garcia DA, Jacobson A, Jaffer AK, Kong DF, Schulman S, Turpie AG, Hasselblad V, Ortel TL and Investigators B. Perioperative Bridging Anticoagulation in Patients with Atrial Fibrillation. N Engl J Med. 2015;373:823-33.
- Baumgartner H, Falk V, Bax JJ, De Bonis M, Hamm C, Holm PJ, Iung B, Lancellotti P, Lansac E, Rodriguez Munoz D, Rosenhek R, Sjogren J, Tornos Mas P, Vahanian A, Walther T, Wendler O, Windecker S, Zamorano JL; ESC Scientific Document Group. 2017 ESC/EACTS Guidelinesxfor the management of valvular heart disease. Eur Heart J. 2017 Sep 21;38(36):2739-2791
- Nishimura RA, Otto CM, Bonow RO, Carabello BA, Erwin JP 3rd, Fleisher LA, Jneid H, Mack MJ, McLeod CJ, O'Gara PT, Rigolin VH, Sundt TM 3rd, Thompson A. 2017 AHA/ACC Focused Update of the 2014 AHA/ACC Guideline for the Management of Patients With Valvular Heart Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol. 2017 Jul 11;70(2):252-289.
- Kristensen SD, Knuuti J, Saraste A, Anker S, Botker HE, Hert SD, Ford I, Gonzalez- Juanatey JR, Gorenek B, Heyndrickx GR, Hoeft A, Huber K, Iung B, Kjeldsen KP, Longrois D, Luscher TF, Pierard L, Pocock S, Price S, Roffi M, Sirnes PA, Sousa-Uva M, Voudris V, Funck-Brentano C. 2014 ESC/ESA Guidelines on non-cardiac surgery: cardiovascular assessment and management: the Joint Task Force on non-cardiac surgery: cardiovascular assessment and management of the European Society of Cardiology (ESC) and the European Society of Anaesthesiology (ESA). Eur Heart J 2014;35:2383-2431
המידע שבדף זה נכתב על ידי פרופסור אלי לב - מערך לקרדיולוגיה, מרכז רפואי אסותא, אשדוד
פרופסור אלון ברששת - מערך לקרדיולוגיה, מרכז רפואי רבין, בית החולים בילינסון, פתח תקוה
ד"ר גליה ספקטר - מערך להמטולוגיה, יחידת הקרישה, מרכז רפואי רבין, בית החולים בילינסון, פתח תקוה
פרופסור שמואל פוקס - מערך לקרדיולוגיה, מרכז רפואי שמיר - אסף הרופא, צריפין
פרופסור רן קורנובסקי - מערך לקרדיולוגיה, מרכז רפואי רבין, בית החולים בילינסון, פתח תקוה
פרופסור דורון זגר - מערך לקרדיולוגיה, מרכז רפואי סורוקה, באר שבע


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק