הפרעות שינה: סיווג וטיפול - Classification and treatment of sleep disorders
| הפרעות שינה - סיווג וטיפול | ||
|---|---|---|
| Classification and treatment of sleep disorders | ||

| ||
חדר למחקר שינה
| ||
| שמות נוספים | הפרעות שינה במהלך היריון | |
| יוצר הערך | ד"ר גילי גבעתי |
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעות שינה
כ-66 עד 94 אחוזים מהנשים מדווחות על הפרעות שינה כלשהן במהלך ההיריון. ההפרעות נעות מעייפות מוגברת עד לנדודי שינה (Insomnia), נחירות ואף תסמונת הרגל העצבנית (RLS- Restless Leg Syndrome).
רפואת שינה היא מקצוע צעיר, אשר החל להיחקר ב-50 השנים האחרונות על ידי בדיקת השפעת חסך בשינה על תפקוד בעלי חיים. בעקבות אפשרויות האבחנה והטיפול בהפרעות שינה, ישנה עלייה מתמדת במספר הפונים למעבדות שינה ובמספר המטופלים. בישראל קיימות מעבדות שינה רבות, הפרושות בכל רחבי הארץ ומספקות שירותי אבחון, טיפול וייעוץ רפואי בתחום השינה. כ-30 אחוזים מהאוכלוסייה יסבלו מהפרעת שינה כלשהי במהלך חייהם, אך רק חלק קטן מהם יפנה לטיפול רפואי.
משך זמן ושלבי השינה
בעבר, ההנחה הרווחת הייתה שטווח שעות השינה הרצוי נע בין שש לתשע שעות שינה ביממה, עם שוני בין אנשים; העדויות המצטברות מראות שמשך שינה של 7.5 שעות בלילה מוביל לתוחלת חיים ארוכה יותר, בהשוואה לשינה פחותה או עודפת. במצב בו ניתן לנבדקים לישון כפי צורכם, רובם יעדיפו שינה של שמונה שעות. עם זאת, החברה המערבית, החיה בחסך שינה מתמיד, אינה מאפשרת משך שינה זה ורוב האנשים מסתובבים עם הצטברות עייפות ניכרת.
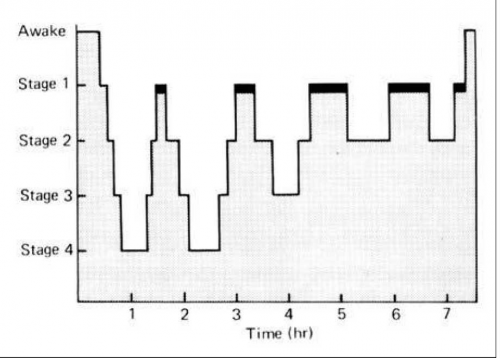
השינה מחולקת למחזורי שינה האורכים כשעה וחצי, כאשר כל מחזור שינה מורכב מכל שלבי השינה: שינה בינונית (שלב 2), שנת גלים אטיים (שלבים 3–4: Slow Wave Sleep -SWS) ושנת חלום (REM- Rapid Eye Movement). לכל שלב שינה אפיונים אחרים מבחינת גלי רשמת המוח החשמלית (EEG- Electroencephalogram), תנועות העיניים ומתח השריר. כמו כן, לכל שלב שינה יש תפקיד פיזיולוגי (Physiology) אופייני: שלב הגלים האטיים הוא השלב שבו מופרשים הורמוני הגדילה וטרנסמיטורים (Transmitters) שונים המשפיעים על תפקוד המערכת החיסונית. בשנת חלום יש עיבוד של המידע הנצבר ומכך נובעת השפעת שלב זה על הלמידה ועל ביסוס הזיכרון. רישום המסכם את גלי רשמת המוח החשמלית כפי שהם נרשמים בשלבי השינה השונים נקרא: היפנוגרם (Hypnogram).
הפרעות שינה
דום נשימה חסימתי בשינה (Obstructive sleep apnea)
דום נשימה חסימתי בשינה היא הפרעה שכיחה בקרב האוכלוסייה הבוגרת, המאופיינת בצניחות חוזרות של דרכי האוויר בזמן השינה. הערכות מצביעות על כך שארבעה עד עשרה אחוזים מאוכלוסיית הגברים, וכשניים עד חמישה אחוזים מאוכלוסיית הנשים, סובלים מהפרעה זו. התסמונת מאופיינת בהפסקות או הפחתות נשימה על רקע חסימה בדרכי האוויר [להבדיל מהפסקות נשימה על רקע מרכזי (Central sleep apnea)], אשר מתרחשות בזמן השינה ומלוות, בדרך כלל, בנחירות. אירועי הפסקות הנשימה מסתיימים על ידי יקיצה ומלווים בירידת רוויון החמצן בדם. החולים הסובלים מתסמונת דום נשימה חסימתי בשינה יתלוננו בדרך כלל על נחירות, עייפות יום מוגברת, קושי בריכוז ובביצוע מטלות מורכבות, נטייה להירדמות ואף על מעורבות בתאונות דרכים כתוצאה מהירדמות.
אבחנת דום נשימה בשינה נעשית על ידי בדיקת שינה מלאה (PSG- Polysomnography), בה ניתן לאתר אירועי הפסקות נשימה, המתרחשים בשלבי השינה השונים. הפנייה לבדיקת שינה מתבצעת כאשר החולה או בני משפחתו מתלוננים על נחירות עזות, אירועי השתנקות תוך כדי שינה או הפסקות נשימה, אשר נצפים על ידי בן הזוג במהלך השינה.
האירועים הנשימתיים במהלך הלילה כוללים:
- דום נשימה (Apnea) - הפסקה מוחלטת של הנשימה למשך עשר שניות ויותר, היכולה להיות חסימתית (כתוצאה מסגירת דרכי האוויר וצניחה של השרירים), מרכזית (בשל הפרעה במרכז בקרת הנשימה) או מעורבת
- הפחתת נשימה (Hypopnea) - הפחתה של נפח הנשימה ב-50 אחוזים או יותר
- יקיצה הנובעת ממאמץ נשימתי (RERA- Respiratory Effort Related Arousal)
חומרת ההפרעה נקבעת באמצעות כמות האירועים הנשימתיים החסימתיים בשעת שינה ונחלקת לשלוש קטגוריות:
- קלה: 15-5 אירועים נשימתיים חסימתיים בשעה
- בינונית: 30-15 אירועים נשימתיים חסימתיים בשעה
- קשה: יותר מ-30 אירועים נשימתיים חסימתיים בשעה
ההשלכות של דום נשימה חסימתי בשינה נכללות בשתי קטגוריות עיקריות: הפרעה נוירוקוגניטיבית (Neurocognitive), הכוללת ישנוניות וירידה באיכות החיים כתוצאה ישירה מהיקיצות הרבות במהלך הלילה (קטיעה של השינה) ותחלואה לבבית מוגברת הכוללת אירועי אוטם לבבי, יתר לחץ דם, אי ספיקת לב ואירועי מוח איסכמיים חריפים.
הטיפול המקובל בדום נשימה חסימתי בשינה כולל שימוש במכשיר הנשמה בלחץ חיובי (CPAP- Continuous Positive Airway Pressure), מכשיר המזרים אוויר בלחץ חיובי קבוע, על מנת לשמור על דרכי נשימה פתוחות.
נדודי שינה - Insomnia
נדודי שינה מוגדרים כהפרעות בהירדמות ו/או קושי בשימור השינה (יכולת ההירדמות לאחר יקיצה במהלך הלילה). נדודי שינה הם הפרעה שכיחה ביותר, בעיקר בקרב נשים אך גם בקרב גברים. ההפרעה מסווגת לשלב החריף, הנמשך עד חודש והשלב הכרוני (Chronic), הנמשך יותר מחודש. בדרך כלל נדודי השינה מתחילים בתקופה של מתח נפשי בעקבות אירועים כגון: אבדן מקום עבודה, פרידה מבן זוג וכדומה, אך הם יכולים להופיע גם באופן ספונטני.
הסובלים מנדודי שינה פונים לטיפול רפואי רק בשלב מאוחר של ההפרעה. בתחילת הטיפול הרפואי לרוב יש שימוש בחומרים טבעיים; בהמשך נעשה טיפול בתרופות שינה "קלאסיות" מקבוצת הבנזודיאזפינים (Benzodiazepines), שנרשמות על ידי רופאי המשפחה. רק במצב בו ההפרעה ממושכת, ישנה הפנייה למעבדות שינה. בנוסף לטיפול התרופתי, הטיפול בנדודי השינה כולל גם שינוי התנהגותי ושיפור היגיינת השינה. לנדודי השינה נלווית לעיתים תחלואה נפשית כגון הפרעות דיכאון וחרדה, היכולות להקדים אותה או להוות תולדה שלה, בטווח של מספר שנים. במסגרת מעבדת שינה, ישנה אפשרות לאבחון וטיפול בהפרעה על כל מרכיביה, בשילוב של טיפול נפשי לפי הצורך.
פאראסומניה - Parasomnia
פאראסומניה היא הפרעה המתארת מגוון של אירועים הקורים במהלך השינה, אינם משנים את זמן השינה וכוללים: הליכה, דיבור או הטלת שתן תוך כדי שינה, אשר נפוצים בקרב ילדים. פאראסומניה כוללת גם הפרעות בזמן שנת חלום (REM Behavioral disorder) כגון תנועות רבות ואף אלימות, תופעה השכיחה בקרב קשישים.
תנועות רגליים מחזוריות בשינה (Periodic limb movement syndrome
תנועות רגליים מחזוריות בשינה היא הפרעה אשר גורמת לעייפות יום מוגברת. בדרך כלל, ההפרעה מאובחנת בעקבות דיווח של בני הזוג, אשר מספרים על קפיצות רגליים במהלך השינה או בעקבות בירור במקרים של עייפות יום. ניתן לטפל בהפרעה זו על ידי טיפול תרופתי.
תסמונת הרגל העצבנית (RLS- Restless Leg Syndrome)
תסמונת הרגל העצבנית מאופיינת בתחושת עקצוצים ונמלול ברגליים, המקשה על ההירדמות. התסמונת בעלת מספר תסמינים ולעיתים החולה ידווח רק על חלקם:
- אקטיזיה מקומית (Focal akathisia)- Paresthesias (תחושות ספונטניות של עקצוץ)/ Dysethesias (תחושת רגישות מכאיבה)
- החמרה בשכיבה
- הקלה בזמן תנועה
- תבנית מחזורית של החמרה בערב והקלה בשעות הבוקר
התסמונת שכיחה בקרב הסובלים מהפרעות כלייתיות, חסר בברזל ובנשים בהיריון ללא קשר למאזן הברזל. חלק מהמקרים הם ללא גורם ידוע (Idiopathic) וחלקם משפחתיים, בהם תיתכן הופעה בגיל צעיר ואף בילדות.
האבחנה המבדלת לתסמונת הרגל העצבנית כוללת:
- התכווצויות בשרירי הרגליים בלילה (Nocturnal leg cramps)
- נוירופתיה (Neuropathy) היקפית
- כאב על רקע דלקת מפרקים
- דליות (Varicose veins)
- אקטיזיה על רקע נוירולפטי (Neuroleptic)
הטיפול מורכב משילוב של טיפול לא תרופתי, הכולל: תנועה בזמן הופעת התסמינים, אמבטיה חמה או קרה, הפעלה מנטלית (Mental) כלשהי, הימנעות מאלכוהול, קפאין ותרופות המחמירות את ההפרעה וטיפול תרופתי הכולל: שימוש בתרופות אגוניסטיות לדופמין (Dopamine agonists) כקו ראשון ואופיואידים (Opioids), בנזודיאזפינים (Benzodiazepines) ותרופות אנטי-אפילפטיות (Antiepileptics) כטיפולים חלופיים.
הפרעות שינה בהיריון
במהלך ההיריון, נשים רבות מדווחות על הפרעות שינה מסוגים שונים. במחקרים שונים, אשר התבססו על שאלונים ובדיקות סקר לשינה, נמצא שכ-66 עד 94 אחוזים מהנשים דיווחו על הפרעות שינה כלשהן במהלך ההיריון. ההפרעות נעות מעייפות מוגברת עד לנדודי שינה, נחירות ואף תסמונת הרגל העצבנית. הפרעות השינה נובעות ממספר גורמים, חלקם הורמונליים וחלקם קשורים לשינויים במבנה הגוף במהלך ההיריון. בנוסף, ישנם שינויים גם בתבנית השינה, אשר נובעים משינויים הורמונליים הכוללים שינויי ברמות ה-Estrogen, Progesterone ו-Prolactin.
ההתעניינות הגוברת במאפייני הפרעות השינה בנשים לעומת גברים (הנובעים משינויים הורמונליים, שינויים במבנה הגוף ועוד), גרמו לכך שבשנת 2007 הוקמה קבוצת עבודה בנושא זה על ידי הארגון הלאומי לשינה (National sleep foundation) בארצות הברית. אופי הפרעות השינה משתנה במהלך ההיריון, כך שהעייפות המדווחת בשליש הראשון של ההיריון מתחלפת בדיווחים על נדודי שינה בהמשך, הן בשל קושי בתנועתיות הגוף והן בשל החרדות ממהלך ההיריון, הלידה וגידול התינוק. ההמלצות המקובלות הן שיפור תנוחת השינה וביצוע תרגילי הרפיה לצורך הירדמות.
הנחירות, המופיעות אצל חלק מהנשים במהלך ההיריון, מצריכות התייחסות רפואית הואיל וחלק נכבד מהנשים המתחילות לנחור סובלות מתסמונת דום נשימה חסימתי בשינה, המופיעה בהיריון. ההפרעה מופיעה גם כתוצאה מהשמנה וגם כתוצאה משינויים הורמונליים, המשפיעים על טונוס (Tonus) השרירים בלוע. דום נשימה חסימתי בשינה הוא גורם סיכון ליתר לחץ דם ולרעלת היריון. במחקר שבוצע במעבדת השינה של הטכניון, על ידי קבוצתו של פרופסור פילר, נמצא שבקרב נשים עם רעלת היריון נמדדה שכיחות גבוהה יותר באופן ניכר של הפרעות נשימה בשינה. טיפול בהפרעות נשימה בשינה, בעיקר בקרב נשים בקבוצת סיכון לרעלת היריון, יכול ככל הנראה להפחית את הסיכון ההריוני. קבוצת מחקר מ-Stanford בדקה את השימוש במכשיר הנשמה בלחץ חיובי בזמן ההיריון ומצאה, כי השימוש במכשיר בטוח בזמן ההיריון וגרם לשיפור באיכות השינה ובמדדי איכות החיים של הנבדקות. בשל חוסר מודעות ואי הנוחות של מכשיר ההנשמה, השימוש בו בזמן ההיריון אינו שכיח.
תנועות רגליים מחזוריות בשינה או תסמונת הרגל העצבנית, המופיעים בזמן ההיריון, נובעים לעיתים קרובות מחסר בברזל, עוד לפני הופעת אנמיה (Anemia). שכיחות תסמונת הרגל העצבנית בקרב נשים בהיריון היא פי שניים עד פי שלושה מאשר בכלל האוכלוסייה. כאשר מופיעה תלונה של תסמונת הרגל העצבנית, יש צורך בבירור אשר כולל: ספירת דם, רמות ברזל ופריטין, תפקודי כליה והערכת גורמים נוספים באבחנה מבדלת כגון נוירופתיות (Neuropathies) שונות. אם נמצאת הפרעה ברמות הברזל, יש צורך במתן תוספי ברזל עד לנרמול של הערכים; אם ההפרעה ראשונית ולא משנית, יש צורך בטיפול תרופתי. הטיפול בקו הראשון הוא על ידי אגוניסטים לדופמין, בעיקר Pramipexole; לעומתו, Ropinirole לא נבדק בזמן היריון ולכן אינו מומלץ כקו ראשון. בזמן ההיריון, ניתן גם להשתמש בתכשירים אופיואידיים וב-Benzodiazepines.
ביבליוגרפיה
- Bourne T, Ogilvy AJ, Vickers R, Williamson K. Nocturnal hypoxaemia in late pregnancy. Br J Anaesth 1995;75:678-682
M L. Okun, M. Hall, and M E. Coussons-Read Sleep Disturbances Increase Interleukin-6 Production During Pregnancy: Implications for Pregnancy Complications 2. Reproductive Sciences, September 1,2007; 14(6): 560 - 567.- Granger JP, Alexander BT, Llinas MT, Bennett WA, Khalil RA. Pathophysiology of pre-eclampsia: linking placental ischemia/hypoxia with microvascular dysfunction. Microcirculation 2002;9:147-160
- Inon D, Lowenstein L, Suraya S, Beloosesky R, Zmora O, Malhotra A, Pillar G. Pre-eclampsia is associated with sleep-disordered breathing and endothelial dysfunction. Eur Respir J. 2006 Feb;27(2):328-33
- Lavie L. Sleep-disordered breathing and cerebrovascular disease: a mechanistic approach. Neurol Clin. 2005 Nov;23(4): 1059-75. Review.
- Bassetti C. Sleep and stroke In: Kryger MH, Roth t, Dememnt WC, eds. Principles and Practice of Sleep Medicine. Philadelphia, PA: Elsevier Saunders; 2005:811-830. American RLS Association: evaluation and treatment
- Clinical practice. Restless legs syndrome.N Engl J Med. 2003 May 22;348(21):2103-9. Earley CJ.
- Sleep Disorders and Medical Conditions in Women. Proceedings of the Women & Sleep Workshop, National Sleep Foundation, Washington, DC, March 5-6,2007.
- Pien GW, Schwab RJ. Sleep disorders during pregnancy. Sleep. 2004 Nov 1;27(7):1405-17. Review.
- Sharma S, Franco R. Sleep and its disorders in pregnancy. WMJ. 2004;103(5):48-52.
- Guilleminault C, Kreutzer M, Chang JL. Pregnancy, sleep disordered breathing and treatment with nasal continuous positive airway pressure. Sleep Med. 2004 Jan;5(l):43-51.
- Djokanovic N, Garcia-Bournissen F, Koren & Medications for restless legs syndrome in pregnancy. J Obstet Gynaecol Can. 2008 Jun;30(6):505-7.
קישורים חיצוניים
- לילות לבנים, TheMEDICAL
המידע שבדף זה נכתב על ידי ד"ר גילי גבעתי, רופאת שינה, מחלקה נוירולוגית, המרכז הרפואי ע"ש חיים שיבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק