טיפול בכבד שומני לא אלכוהולי - נייר עמדה - Treatment of nonalcoholic fatty liver disease
|
| |
|---|---|
| הנחיות טיפול בכבד שומני לא אלכוהולי | |
| תחום | גסטרואנטרולוגיה |
| |
| האיגוד המפרסם | עמותת עתיד |
| קישור | באתר עמותת עתיד |
| תאריך פרסום | ינואר 2018 |
| יוצר הערך | פרופ' שירה זלבר-שגיא וכרמית נתנאל |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מחלת הכבד השומני
הקדמה
הצטברות שומן בתוך תאי הכבד נקראת Hepatic steatosis וכאשר היא עולה על 5 אחוזים ממשקל הכבד מוגדרת התופעה ככבד שומני (Fatty liver). Hepatic steatosis נובע מצירוף של עודף יצור שומן (ליפוגנזה, Lipogenesis), העברה מוגברת של טריגליצרידים (Triglycerides) מרקמת שומן פריפרי (Peripheral) ותזונה עתירת שומן, המובילים ל"הצפת" הכבד בשומן, בכמות העולה על הוצאתו.
NAFLD) Nonalcoholic Fatty Liver Disease) (כבד שומני לא אלכוהולי), הוכרה כמחלה המהווה נטל רפואי רב משקל בשל הימצאותה הגבוהה באוכלוסייה הכללית ובשל היותה גורם סיכון משמעותי להתפתחות נזק כבדי. כבד שומני לא אלכוהולי מוכרת כמחלת הכבד השכיחה ביותר בעולם[1], עם הימצאות מוערכת באוכלוסייה הבוגרת של 30-20 אחוזים ברוב המחקרים[2] ואף דווח על 46 אחוזים בארצות הברית[3]. המצאות כבד שומני לא אלכוהולי בקרב הסובלים מהשמנה מגיעה ל-80-70 אחוזים [2] ול-74-50 אחוזים בחולי סוכרת מסוג 2 [3].
עד לשנים האחרונות (נכון לשנת 2018) נחשב כבד שומני לממצא מקרי ללא משמעות קלינית. כיום ברור שכ-20-10 אחוזים מהסובלים מכבד שומני עלולים לפתח דלקת וצלקת (פיברוזיס, Fibrosis), מצב הנקרא NASH (Non-Alcoholic Steato-Hepatitis - כבד שומני דלקתי) מהם כ-5-3 אחוזים עלולים לפתח שחמת ואף סרטן כבד ראשוני[4][5][6][7].
בנוסף, כבד שומני נחשב למרכיב הכבדי של הסינדרום המטבולי (Metabolic syndrome) וכגורם סיכון מוקדם לסוכרת ולמחלת לב איסכמית (Ischemic). במטה אנליזה (Meta analysis) נמצא כי כבד שומני לא אלכוהולי מגביר את הסיכון למחלת לב פי 2 (95% רווח בר סמך 1.8–2.3 ) [8]. כמו כן הודגם כי כבד שומני לא אלכוהולי מגביר את הסיכון לסוכרת פי 3.5 (95% רווח בר סמך 2.3–5.4) באופן בלתי תלוי בגורמי סיכון ידועים אחרים[8].
בין גורמי הסיכון החשובים ביותר נמצאים תנגודת לאינסולין ועלייה בשומן בטני עם עלייה ברמת Leptin וירידה ברמת ה-Adiponectin. הקשר החזק של כבד שומני לא אלכוהולי עם תנגודת לאינסולין והסינדרום המטבולי תועד בהרחבה בספרות ויש ראיות לכך כי תנגודת לאינסולין קיימת גם בחולי כבד שומני לא אלכוהולי רזים ולא סוכרתיים[9][10]. כמות גבוהה של שומן בטני מהווה גם היא גורם סיכון לכבד שומני לא אלכוהולי עקב השפעתה על ויסות השומן בכבד והתגלתה כגורם סיכון חשוב גם בבעלי משקל תקין[11]. גורם סיכון נוסף ידוע פחות הוא עליית משקל. במחקר מעקב בן 7 שנים נמצא כי עליית משקל של 3–5 קילוגרם היא גורם קובע בהיארעות של כבד שומני חדש או ברמיסיה (Remission) של כבד שומני קיים, ללא קשר למשקל התחלתי[12].
קיימת הסכמה רחבה כי גורמים התנהגותיים מעורבים בפתופזיולוגיה (Pathophysiology) של כבד שומני כשההיבטים החשובים ביותר הם: צריכת אנרגיה מופרזת, הרכב תזונה לקוי ואורח חיים יושבני המהווה גורם סיכון בפני עצמו לכבד שומני.
טיפול
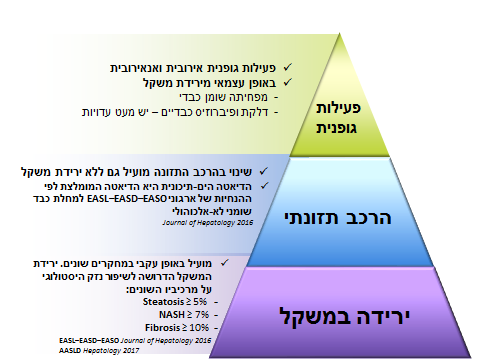
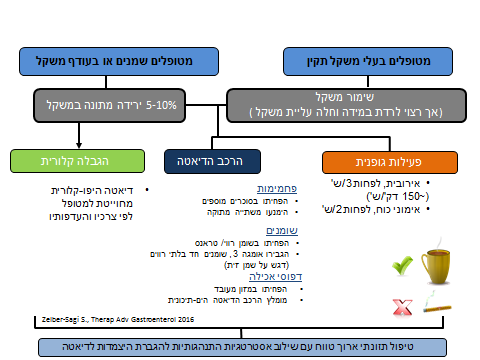
עיקר הטיפול מתמקד במניעה ובטיפול בגורמי הסיכון למחלה הכוללים: השמנה, תנגודת לאינסולין, היפר-טריגליצרידמיה (Hypertriglyceridemia, עודף שומנים בדם), סוכרת ורמות גלוקוז מוגברות בצום (Impaired Fasting Glucose ,IFG), וכן טיפול בגורמי הסיכון הנוספים למחלת לב כמו איזון כולסטרול (Cholesterole). לא נמצא טיפול תרופתי ב-NAFLD שהוכח באופן חד משמעי במחקרים ושאומץ באופן גורף. ירידת משקל, שינוי הרכב הדיאטה ופעילות גופנית נמצאו יעילים באופן עקבי במחקרים שונים ולכן אומצו כטיפול המרכזי במחלה (ראו גרף מספר 1 וגרף מספר 2).
ירידת משקל
קיימת הסכמה רחבה כי ירידת משקל מתונה של חצי קילוגרם עד קילוגרם בשבוע מסייעת בשיפור עד כדי נסיגה מוחלטת של השומן בכבד ואף מסייעת בנסיגה של דלקת וצלקת. כמו כן, ירידת משקל משפרת אנזימי כבד (Liver enzymes) ולעיתים קרובות מביאה לחזרתם לתחום התקין. סיכום הניסויים הקליניים שבחנו השפעת ירידת משקל באמצעות שינוי אורחות חיים מופיע בטבלה מספר 1. בניסוי קליני בו נעשה שינוי אורחות חיים במשך שנה הודגם יחס מנה תגובה בין מידת ירידת המשקל ומידת הפחתת השומן בכבד [שנמדד ב-MRS (Magnetic Resonance Spectroscopy)]: ירידת 1–5 אחוזים ממשקל הגוף הובילה להפחתה של-33 אחוזים מהשומן הכבדי, ירידת 5–10 אחוזים הובילה להפחתה של-65 אחוזים מהשומן הכבדי וירידת משקל של מעל 10 אחוזים הובילה להפחתה של-80 אחוזים מהשומן הכבדי[13].
בעבודה נוספת שכללה אף היא שינוי אורחות חיים במשך 12 חודשים, ירידת משקל של לפחות 7 אחוזים מהמשקל ההתחלתי הובילה לשיפור היסטולוגי (Histological) משמעותי במדדי הדלקת הכבדית כפי שנמדדה ב-NAS (NASH histological Activity Score), לגבי צלקת, השיפור לא הגיע למובהקות סטטיסטית[14].
בניסוי אחר בו הושגה ירידת משקל של 10 אחוזים בממוצע ממשקל הגוף, נצפה בנוסף שיפור מובהק בצלקת לאחר 6 חודשים[15]. בקובה פורסם מחקר גדול נוסף התומך באפשרות של שיפור הצלקת, בקרב 261 חולי כבד שומני דלקתי שבצעו ביופסיות כבד חוזרות לאחר 52 שבועות של שינוי אורחות חיים וירידת משקל. כל החולים שירדו לפחות 10 אחוזים ממשקלם ההתחלתי שיפרו את רמת הדלקת שלהם (NAFLD activity score), ל-90 אחוזים נצפתה היעלמות של הכבד שומני הדלקתי, ול-45 אחוזים חלה רגרסיה (Regression) של הצלקת[16].
ירידה במשקל מומלצת באמצעות דיאטה (Diet) מבוקרת, כאשר הבחירה בין דיאטה דלת שומן לדיאטה דלת פחמימות יכולה להיות לפי העדפות המטופל. דיאטה דלת פחמימות במשך חצי שנה (אך גם דלה בשומן רווי ומושתתת על עקרונות אכילה בריאה) הובילה לירידת משקל זהה לזו של דיאטה דלת שומן סטנדרטית ולהפחתה זהה בשומן הכבדי וברמות ALT (ALanine Aminotransferase) בנסיוב[17]. מטה אנליזה שסיכמה את המחקרים המעטים שהשוו דיאטה סטנדרטית לדיאטה דלת פחמימות הראתה גם היא שאין הבדל ביעילותן בהפחתת שומן כבדי[18]. בכל המחקרים המוזכרים נעשתה דיאטה מתונה ומאוזנת לפי ההמלצות התזונתיות המקובלות ובשילוב עם פעילות גופנית מתונה.
בדף עמדה שפורסם על ידי האיגוד האירופאי לחקר הכבד EASL (European Association for the Study of the Liver) [19]. הומלצה ירידת משקל של 7 אחוזים כטיפול בכבד שומני לא אלכוהולי/כבד שומני דלקתי, כפי שמומלץ על ידי איגודים בינלאומיים אחרים לקבלת תועלת בריאותית[20]. בהנחיות לטיפול בכבד שומני שפורסמו על ידי איגוד הכבד האמריקאי, AASLD (American Association for the Study of Liver Diseases), מושם דגש מיוחד על אורח חיים בריא ומסוכם כי ירידת משקל לבד או בשילוב עם פעילות גופנית מורידה שומן כבדי, ולשם כך דרושה ירידת 3–5 אחוזים לפחות ממשקל התחלתי. עם זאת, ירידת משקל גדולה יותר המתקרבת ל-7–10 אחוזים דרושה לשיפור הדלקת הכבדית (NAFLD activity score)[21][22] .
הרכב הדיאטה
ממחקרים הן בבעלי חיים והן בבני אדם עולה/ניתן להסיק כי שינוי הרכב הדיאטה יכול לסייע בטיפול בכבד שומני גם ללא ירידת משקל.
סוג השומן
באחת העבודות הראשונות בבני אדם הודגם כי חולי כבד שומני דלקתי נוטים לאכול יותר שומן רווי וכולסטרול ופחות שומן בלתי רווי, סיבים, וויטמינים C (Vitamin C) ו-E (Vitamin E) [23]. למעשה, זוהי תבנית אכילה האופיינית גם לאלו הסובלים מסיכון מוגבר למחלות לב וכלי דם. בעבודה שנערכה בישראל בקרב אוכלוסייה כללית נמצא כי לחולי כבד שומני לא אלכוהולי צריכה מופרזת של בשר לסוגיו ללא קשר ל-BMI (Body Mass Index) ונטייה לצריכה נמוכה של דגים העשירים באומגה 3 (Omega 3) [24]. מחקר אחר מצא כי לחולי כבד שומני דלקתי צריכה מוגברת של חומצות שומן מסוג אומגה 6 שאחד ממקורותיה הוא בשר, וכן צריכה ביחס גבוה יותר של אומגה 6/ אומגה 3 לעומת ביקורות בריאות[25].
להרכב חומצות השומן בדיאטה השפעה על מטבוליזם (Metabolism) שומן בכבד, רמות נמוכות של אומגה-3 בנסיוב עם עלייה ביחס אומגה 6/אומגה 3 קשורה בליפוגנזה (Lipogenesis) מוגברת, עלייה בכניסת חומצות שומן חופשיות מהנסיוב לכבד ובמקביל ירידה בחמצון חומצות שומן בכבד.
בניסויי האכלה רנדומליים (Random) בהם נעשתה האכלת יתר בשומן רב בלתי רווי או בשומן רווי נראה כי יש להם השפעה שונה על הכבד: לאחר 7 שבועות של דיאטות אלו רק זו עם השומן הרווי גרמה לעליית שומן כבדי וויסצרלי (Visceral), למרות עליית משקל דומה[26]. באופן דומה, בניסוי קליני אקראי בן 10 שבועות דיאטה איזוקלורית (Isocaloric) עשירה באומגה 6 הפחיתה שומן כבדי בעוד שדיאטה איזוקלורית עשירה בשומן רווי העלתה שומן כבדי[27].
פרוקטוז ומשקאות קלים ממותקים בסוכר או פרוקטוז
סוכר השולחן, הסוכרוז (Sucrose), הוא דו-סוכר המורכב מגלוקוז (Glucose) ופרוקטוז (Fructose). בעבודה שנערכה בישראל נמצא כי חולי כבד שומני לא אלכוהולי צורכים באופן מובהק כמות גדולה יותר של משקאות קלים הממותקים בסוכר וכי הקשר עצמאי מ-BMI[24]. בהתבסס על הקשר בין צריכה גבוהה של פרוקטוז עם השמנה וסוכרת וכן ההשפעה על הגברת יצור השומן הכבדי שיש לדיאטות עתירות פרוקטוז, נראה כי חולי כבד שומני לא אלכוהולי צריכים להגביל צריכת פרוקטוז או סירופ תירס עתיר פרוקטוז (High fructose corn syrup) ויש להגביל צריכת משקאות קלים, מיצי פירות, גם אם טבעיים, ומזון עשיר בסוכרוז. במחקר רחב היקף שכלל 341 חולי כבד שומני לא אלכוהולי שעברו ביופסית (Biopsy) כבד נראה כי צריכה יומית של משקאות מכילי פרוקטוז קשורה בסיכון מוגבר (פי 2.5) לצלקת גם לאחר תקנון לגורמי סיכון אחרים כמו BMI, תנגודת לאינסולין, סך צריכה קלורית ורמות ליפידים (Lipids) וחומצה אורית (Uric acid) בנסיוב. מכאן שלפרוקטוז, מעבר להשפעה הליפוגנית (Lipogenic) הידועה שלו עשויה להיות גם השפעה פרו-צלקתית[28].
מספר לא מבוטל של מחקרים אפידמיולוגיים (Epidemiological) הדגימו קשר בין צריכת משקאות ממותקים ובין כבד שומני לא אלכוהולי[24][29][30][31]. קשר כזה הודגם אף במחקר ה-Framingham שכלל 2634 איש עם בדיקת CT (Computer Tomography) לאבחון כבד שומני. רמות אנזים הכבד ALT נמדדו אצל 5,908 איש. קשר מנה תגובה ברור הודגם בין צריכת משקאות מכילי סוכר ובין כבד שומני, עם עליית סיכון ב-55 אחוזים בקרב אנשים ששתו משקאות אלו על בסיס יומי לעומת אלו שלא שתו כלל. ממצאים דומים נראו גם לגבי רמות ALT. מאידך, לא נראה קשר בין משקאות דיאט (עם ממתיקים מלאכותיים) ובין כבד שומני או ALT[32].
ממצאים אלו נתמכים בתוצאות ניסוי קליני אקראי בו ניתן 1 ליטר של קולה או דיאט קולה או חלב ליום במשך חצי שנה. למרות שחלב וקולה מכילים אותה כמות קלוריות, רק ב"קבוצת הקולה" נצפתה עליה בכמות השומן הכבדי (לפי הדמיה באמצעות מכשיר הדמיה מגנטית MRS), כלומר, ההשפעה טמונה בסוכר שיש במשקה הממותק ולא בהכרח בקלוריות עצמן. הקבוצה שטופלה בדיאט קולה לא הראתה עלייה בשומן הכבדי[33].
תבניות אכילה
מזון מהיר
נדגמים בריאים שצרכו במסגרת ניסוי קליני לפחות 2 ארוחות מזון מהיר ביום במשך 4 שבועות ויישמו אורח חיים יושבני, עלו במשקלם ב-15-5 אחוזים וכמות הטריגליצרידים בכבד עלתה אף היא. רמות ALT עלו בממוצע מ-22 ל-97 יחידות בינלאומיות ול-11 מתוך 18 הנבדקים היו באופן עקבי רמות ALT מעל הנורמה (Norm) מהשבוע הראשון ועד לתום ההתערבות[34].
בסקירה שלוותה את המאמר[35] הועלתה השאלה האם מזון מהיר הוא רעיל לכבד. במעקב פרוספקטיבי (Prospective) של 15 שנה באוכלוסייה בוגרת צעירה נמצא כי צריכת מזון מהיר בתדירות גבוהה (יותר מפעמיים בשבוע) קשורה באופן חיובי לעליית משקל ובסיכון מוגבר פי 2 לתנגודת לאינסולין לעומת הממעטים במזון מהיר (פחות מפעם בשבוע)[36]. ההשלכות ארוכות הטווח על הכבד אינן ברורות. מחקר בחיות מעבדה מראה כי האכלתן ב"דיאטת קפיטריה" הדומה בהרכבה למזון מהיר מובילה להפרעה בתפקוד הכבדי למרות שמשקלן נותר תקין. מנגנונים אפשריים לרעילות כבדית של מזון מהיר כוללים צפיפות אנרגתית גבוהה, תכולה גבוהה של: שומן רווי, פחמימות פשוטות, סירופ תירס עתיר פרוקטוז, בשר אדום, שומן טרנס (Trans) ומיעוט בסיבים תזונתיים[35].
דיאטה ים תיכונית
שומן חד בלתי רווי (n-9 Oleic acid) המצוי בכמות גדולה בשמן זית, והוא אחד ממאפייניה הבולטים של הדיאטה הים תיכונית מודגם יותר ויותר כבעל תפקיד חשוב בפרופיל (Profile) המטבולי בבני אדם[37]. מקורות נוספים לשומן חד בלתי רווי הם אגוזים ואבוקדו. לשומן זה השפעה מיטיבה על פרופיל שומנים, על ידי הורדת רמות טריגליצרידים בנסיוב, עלייה צנועה ברמת HDL (High Density Lipoprotein) ללא עלייה ברמת LDL (Low Density Lipoprotein)[38][39]
במחקרים בבעלי חיים שמן זית הפחית הצטברות טריגליצרידים בכבד[40][41]. הדיאטה הים תיכונית היא תבנית אכילה המאופיינת באכילה מרובה של שומן חד בלתי רווי, בעיקר שמן זית ואגוזים, אכילה מרובה של ירקות, ודגים העשירים באומגה 3 ומיעוט אכילה של בשר אדום ודברי מתיקה. בשני ניסויים קליניים אקראיים נמצא כי דיאטה ים תיכונית במשך מספר שבועות מובילה לירידה משמעותית בשומן הכבדי בקרב חולי כבד שומני, בהשוואה לדיאטה דלת שומן רגילה. ההשפעה הייתה דומה בחולי סוכרת עם כבד שומני, שם הושם דגש על צריכה מרובה של שומן חד בלתי רווי[42][43][44]. לציין שבשני הניסויים הדיאטות היו איזוקלוריות ולא חלה ירידת משקל משמעותית עם אף אחת מהדיאטות, כך שהשינוי בשומן הכבדי היה ללא קשר לירידת משקל. שני המחקרים לא כללו ביופסיית כבד ולכן אין אפשרות להעריך את השפעת הדיאטה הים תיכונית על דלקת וצלקת, הניסויים היו בעלי מדגם קטן וקצרי טווח ולכן דרוש מחקר נוסף בנושא. עם זאת, ולאור יתרונותיה הברורים של דיאטה ים תיכונית בירידת משקל והפחתת הסיכון לסוכרת ומחלות לב, ממליצה החברה האירופאית לחקר הכבד EASL[19] על דיאטה ים תיכונית כאחת הדרכים לטפל בכבד שומני (ראו טבלה מספר 2).
הטבלה הבאה (טבלה 3) מסכמת את מאפייני הדיאטה הים תיכונית לעומת מאפייני דיאטה דלת שומן סטנדרטית:
- טבלה מספר 3. מאפייני הדיאטה הים תיכונית לעומת מאפייני דיאטה דלת שומן סטנדרטית.
| Nutrient | Mediterranean Diet | Low Fat Diet |
|---|---|---|
| Fat | 40% /kcal MUFA and ω3 PUFA | 30% /kcal ω6 PUFA |
| Carbohydrate | 40% /kcal | 50% /kcal |
| Olive oil & nuts | Daily | None |
| Fish & meat | Fish 3/week, meat 3/week | Fish 2/week, meat daily |
kcal=kilocalories
MUFA=Monounsaturated Fatty Acids PUFA=Polyunsaturated Fatty Acids
- טבלה מספר 4. סיכום המחקרים התצפיתיים שבחנו את הקשר בין היצמדות לדיאטה ים תיכונית וכבד שומני לא אלכוהולי
| Author, Year | Study design | Patients | Outcomes | Adherence to MD Benefits: (Independent of body fat) | |
|---|---|---|---|---|---|
| Liver histology | Liver fat imaging | ||||
| Kontogianni, 2014 | Case-control | 73 NAFLD (34 LB), 58 controls | Reported | - |
|
| Chan, 2015 | Cross- sectional | 797 adults | - | 1H MRS |
|
| Aller, 2015 | Cross- sectional | 82 NAFLD | Reported | - |
|
| Trovato, 2016 | Cross- sectional | 1199 adults | - | US |
|
- טבלה מספר 5. סיכום הניסויים הקליניים שבחנו השפעת דיאטה ים תיכונית על כבד שומני לא אלכוהולי
| Author, Year | Study design | Patients | Duration weeks | Imaging modality |
Effect of MD: |
|---|---|---|---|---|---|
| Fraser, 2008 | Quasi-RCT | 259 DM | 48 | NE |
|
| Bozzetto, 2012 | RCT | 45 DM | 8 | 1H MRS |
|
| Ryan, 2013 | RCT cross-over | 12 non- DM NAFLD | 6 | 1H MRS |
|
| Trovato, 2014 | Single arm trial | 90 non-DM NAFLD | 24 | US |
|
סיכום הטיפול התזונתי
תזונה הודגמה באופן ברור כבעלת קשר הדוק עם כבד שומני לא אלכוהולי וכבד שומני דלקתי הן בחיות מעבדה והן בבני אדם ולכן מהווה אמצעי עיקרי לטיפול. ניסויים קליניים סייעו רבות בהבנת התועלת הגלומה בדיאטה מאוזנת ומתונה, לירידת משקל ופעילות גופנית כטיפול בכבד שומני. רוב המחקרים מעידים על שיפור בשומן הכבדי ובאנזימי הכבד עם ירידת משקל של כ-5 אחוזים. ירידת כ- 7 אחוזים ממשקל התחלתי דרושה על מנת לשפר דלקת וירידת משקל של כ-10 אחוזים עשויה להוביל לירידה בצלקת. יש חשיבות רבה לקביעת יעדים ברי השגה לירידת משקל למניעת תסכול ו"שבירת דיאטה" בקרב המטופלים. לפיכך, הדגשת יעילות ירידת משקל צנועה יחסית של 10-5 אחוזים ממשקל הגוף כמובילה לשיפור משמעותי ולעיתים אף לנסיגה מלאה של הכבד השומני עשויה לעודד היענות והתמדה בשינוי אורחות החיים. מומלץ מתן חיזוקים חיוביים על כל שיפור בהרכב צריכת המזון ותוספת של פעילות גופנית החשובים בפני עצמם, ולא רק על ירידת משקל. מטופלים עם כבד שומני, בין אם בעודף משקל או במשקל תקין, צריכים להבין את חשיבות הרכב התזונה הנכון עבורם הכולל הפחתת שומן רווי וטרנס, צמצום סוכר מוסף והימנעות משתייה הממותקת בסוכר או בפרוקטוז כולל מיצי פירות. פעילות גופנית אף היא חשובה לכל המטופלים ללא קשר למשקלם, וגם תוספת קטנה עשויה להוביל לשיפור קליני.
פעילות גופנית
ברוב המחקרים התצפיתיים נמצא קשר הפוך בין פעילות גופנית מדווחת או כושר קרדיו-רספירטורי (Cardio-respiratory) לבין כמות שומן כבדי (ב- CT או ב- MRS), באופן עצמאי מ- BMI אך לא באופן עצמאי משומן בטני שיכול להיות גורם מתווך של ההשפעה החיובית של הפעילות הגופנית[45]. במחקר חתך שבוצע בישראל על תת-מדגם של סקר הבריאות והתזונה הלאומי הראשון,- מב"ת, (350 איש) נמצא כי נדגמים שאובחנו באולטרסאונד כחולים בכבד שומני לא אלכוהולי ביצעו פחות פעילות גופנית בשעות הפנאי לעומת כאלו שאובחנו כבעלי כבד תקין. הקשר בין פעילות אנאירובית (אימון התנגדות) וכבד שומני לא אלכוהולי נותר מובהק גם בתקנון ל- BMI[46]. במחקר רחב טווח שכלל 813 איש שבצעו ביופסיית כבד, פעילות גופנית בעצימות גבוהה בלבד (כמו ריצה או שחייה) נמצאה כגורם מגן מפני כבד שומני דלקתי וצלקת מתקדמת, באופן עצמאי מ- BMI[47].
השמנה בטנית הודגמה באופן עקבי כגורם סיכון משמעותי – לכבד שומני לא אלכוהולי. מספר מחקרים הראו כי ירידת משקל בעקבות פעילות גופנית באה לידי ביטויי באופן מיוחד ברקמת השומן הבטני וכי למתעמלים יש פחות השמנה בטנית לעומת ביקורות באותו משקל[48]. פעילות גופנית עשויה לסייע בטיפול בכבד שומני לא אלכוהולי גם דרך מנגנונים אחרים. פעילות גופנית, ללא ירידת משקל או שינוי הרכב גוף, משרה רגישות לאינסולין ומשפרת מטבוליזם של גלוקוז על ידי העלאת מספר הקולטנים לאינסולין בשריר. בנוסף, פעילות גופנית משפרת מטבוליזם של חומצות שומן. פעילות אנאירובית (Anaerobic) נמצאה מעלה מסת גוף רזה, מפחיתה תנגודת לאינסולין והשמנה בטנית ללא קשר לירידת משקל[49].
במספר ניסויים קליניים קטנים וקצרי טווח מהשנים האחרונות (נכון לשנת 2018), הודגמו השפעת אימון גופני מובנה (ללא דיאטה וירידת משקל) על כבד שומני ואנזימי כבד. אימוני אופניים 3 פעמים בשבוע במשך חודש הובילו לירידה יחסית בשומן הכבדי ב-21 אחוזים ב-MRS ללא שינוי במשקל או בדיאטה[50]. במחקר אחר שכלל פעילות גופנית מתונה יותר - הליכה של כחצי שעה עד שעה, 5-3 ימים בשבוע, במשך 16 שבועות נצפתה ירידה יחסית מתונה יותר של כ-10 אחוזים בתכולת השומן בכבד ללא ירידת משקל[51]. בשני ניסויים קליניים נוספים, האחד במתבגרים הסובלים מהשמנה[52] והשני בקשישים בריאים[53], נצפה שוב אפקט (Effect) מיטיב של פעילות גופנית אירובית כאשר שנים עשר שבועות אימון הובילו לירידה יחסית בשומן הכבדי בכ-35 אחוזים. בנוסף, הודגם כי אימון התנגדות בן 12-8 שבועות, שכלל 3 אימונים בשבוע שמשכם 45 דקות, הוביל לירידה יחסית בשומן הכבדי ב-13-10 אחוזים וזאת ללא ירידת משקל משמעותית[54],[55]. בניסוי מבוקר אקראי שהשווה אימון אירובי לאנאירובי (Anaerobic) שניתן לחולי כבד שומני לא אלכוהולי עם סוכרת 3 פעמים בשבוע במשך 4 חודשים, לא נמצא הבדל מובהק בין שני סוגי האימונים ושניהם נמצאו יעילים בהפחתת השומן הכבדי (כ-30 אחוזים הפחתה)[56].
בניסוי קליני שבחן איזו עצימות של אימון אירובי ואיזו תדירות הן היעילות ביותר בהפחתת שומן כבדי לא נראה הבדל בין הזרועות ולכן נראה כי כל כמות סבירה של פעילות גופנית, בתדירות ועצימות שנוחות ומתאימות למטופל, עדיפה על פני חוסר פעילות[57] זאת בעיקר לאור העובדה שזמן יושבני ממושך נמצא קשור בפני עצמו בהמצאות גבוהה יותר של כבד שומני[58].
השפעתה המיטיבה של פעילות גופנית נתמכת במטה אנליזה של ניסויים קליניים שמחבריה הסיקו כי "יש ראיות ברורות להשפעה מיטיבה של אימון גופני על שומן כבדי, ללא ירידת משקל או עם ירידת משקל מינימלית וברמות אימון הנמוכות מאלו המומלצות לטיפול בהשמנה"[59].
בהנחיות לטיפול בכבד שומני שפורסמו על ידי איגוד הכבד האמריקאי, AASLD, מסוכם כי פעילות גופנית בפני עצמה מפחיתה שומן כבדי, אך לא ידועה עדין השפעתה על דלקת וצלקת כיוון שטרם נערכו מחקרים שכללו ביופסיית כבד[21].
אלכוהול וכבד שומני
להגדרת כבד שומני כלא אלכוהולי יש לשלול ראשית צריכת אלכוהול חדה או כרונית של מעל 21 משקאות ממוצעים בשבוע לגבר ו-14 לאישה. חולי כבד שומני לא אלכוהולי צריכים להימנע מצריכת אלכוהול כבדה. מאידך, ישנן עבודות שהראו כי צריכת אלכוהול מתונה המוגדרת כפחות מ-30-15 גרם ליום קשורה בסיכון מופחת לכבד שומני[60], כבד שומני דלקתי ואף צלקת[61][62][63] (ראו טבלה מספר 6). למרות שקיימות ראיות שצריכה של פחות מכוס יין ביום קשורה בקשר הפוך לרמת אנזימי כבד ונזק כבדי, אין מספיק מחקרים עליהם ניתן לבסס המלצות לגבי שתיית אלכוהול במטופלים עם כבד שומני[20][21]. בהנחיות האיגוד האמריקאי לחקר הכבד משנת 2017 מסוכם כי אין די נתונים על מנת לתת המלצות לגבי צריכת אלכוהול מתונה בחולי כבד שומני, לאור מחסור במחקרים פרוספקטביים ולאור חשש של השפעה מבלבלת של עודף משקל נמוך יותר בקרב אנשים הצורכים אלכוהול באופן מתון[22]. במטופלים עם שחמת על רקע כבד שומני דלקתי[64], צריכת אלכוהול בכל רמה שהיא נמצאה מגבירה סיכון לסרטן הכבד ולכן מומלץ להימנע לחלוטין מאלכוהול[19].
- טבלה מספר 6. סיכום מחקרים תצפיתיים שבחנו את הקשר בין צריכת אלכוהול וכבד שומני לא אלכוהולי על מרכיביו השונים
| Design & Population | Modest drinkers compared to non-drinkers OR (95% CI) | ||||
|---|---|---|---|---|---|
| Steatosis | NASH | Fibrosis | HCC | ||
| Hagström H., Scand J Gastroenterol 2017 | Cross-sectional N=120 NAFLD | - | No | 0.86 (0.76–0.97) | - |
| Moriya A., J of Hepatology 2015 | Prospective 2-Y FU N=5297 Japanese | 0.73 (0.63–0.84) | - | - | - |
| Dunn W., J of Hepatology 2012 | Cross-sectional N= 582 NASH CRN | - | (0.39–0.84) 0.56 | (0.41–0.77) 0.56 | - |
| Ascha MS., Hepetology 2010 | Prospective 3-Y FU N=195 NASH-Cirrhosis | - | - | - | 3.6 (1.5–8.3) |
- FU: Follow-Up
- OR: Odds Ratio
קפה וכבד שומני
- ראו טבלה מספר 7 המסכמת את המחקרים בתחום
פורסמו מספר מחקרי חתך שמצאו השפעה מגינה של קפה מפני צלקת במטופלים עם כבד שומני[65][66][67][68][69]. בנוסף, קיימות ראיות ממחקר פרוספקטיבי שקפה קשור בהפחתת הסיכון לסרטן הכבד[70]. אולם, לגבי השומן הכבדי הראיות סותרות וברוב המחקרים לא נמצא קשר מגן, כולל מחקר שבחן קשר בין צריכת קפה והיארעות כבד שומני באופן פרוספקטיבי[65]. המרכיבים בקפה שמגינים מפני צלקת או סרטן הכבד אינם ידועים[71]. ייתכן שאין מדובר בקפאין (Caffeine) עצמו אלא בפוליפנולים (Polyphenols) שיש בקפה או בתרכובות אחרות שמצויות בו[72][73]. אין המלצה על שתיית קפה למטופלים עם כבד שומני[19], אך נראה כי קיים ערך מגן וכי ניתן להמליץ על המשך צריכת קפה במידה סבירה בקרב מי שרגיל לשתות.
- טבלה מספר 7. סיכום מחקרים אפידמיולוגיים שבחנו את הקשר בין שתיית קפה או צריכת קפאין וכבד שומני לא אלכוהולי
| Author Publication year | Type of coffee | N | Steatosis (protective association) | Fibrosis (protective association) |
|---|---|---|---|---|
| Alferink LJM. 2017 | All coffee types | 2,424 | No | Yes |
| Setiawan VW. 2017 | All coffee types | 44,576 | Yes | - |
| Imatoh T. 2015 | All coffee types | 1,024 | Yes | - |
| Zelber-Sagi S. 2015 | All caffeinated coffee types | 347 | No | Yes |
| Bambha K. 2013 | All coffee types | 782 | No | Yes |
| Anty R. 2012 | Regular coffee, not espresso | 195 | - | Yes |
| Birerdinc A. 2012 | Caffeine intake | 41,658 | Yes | - |
| Molloy JW. 2012 | Regular coffee | 306 | No | Yes |
| Funatsu K. 2011 | All coffee types | 492 | Yes | - |
| Catalano D. 2010 | Espresso coffee | 245 | Yes | - |
אומגה 3
נערכו מספר ניסויים קליניים אקראיים איכותיים מהיבט גודל המדגם, משך המעקב וביצוע ביופסיית כבד עוקבת בחלקם, שבחנו השפעת תוסף אומגה 3 בכבד שומני (ראו טבלה מספר 8). לא ניצפו תוצאות עקביות, ייתכן עקב שימוש בתוספים במינונים שונים והרכב שונה של חומצות שומן אומגה 3. אולם נראה כי תיתכן השפעה מיטיבה על השומן הכבדי אך לא על דלקת, צלקת ואף לא על תנגודת לאינסולין[74][75][76]. ההמלצה על תוסף אומגה 3 היא למטופלים עם כבד שומני והיפרטריגלצרידמיה בלבד[21], בהנחיות של האיגוד האירופאי לחקר הכבד-EASL משנת 2016 אין המלצה לת אומגה 3 כטיפול ספציפי בכבד שומני[19] וכך גם בהנחיות משנת 2017 של האיגוד האמריקאי לחקר הכבד-AASLD American Association for the Study of Liver Diseases [22].
- טבלה מספר 8. סיכום ניסויים קליניים אקראיים כפולי סמיות שבחנו השפעת תוסף אומגה 3 על כבד שומני לא אלכוהולי
| Author | Supplement mg/day | Duration (M) | Sample | Steatosis improvement | NASH improvement | Fibrosis improvement |
|---|---|---|---|---|---|---|
| Argo CK, J of Hepatology 2015 | 3000 EPA & DHA | 12 | 34 NASH | Yes | No | No |
| Sanyal AJ, Gastroenterology 2014 | 2700 EPA | 12 | 243 NASH | No | No | No |
| Scorletti E, Hepatology 2014 | 4000 EPA & DHA | 15–18 | 91 NAFLD | Yes | - | No fibrosis (scores) |
| Nobili V, Arch Dis Child 2011 | 250 or 500 DHA | 6 | 60 children NAFLD | Yes | - | - |
- טבלה מספר 9. סיכום המלצות הוועדה על שינוי באורחות חיים לטיפול בכבד שומני לא אלכוהולי.
A משמעו ניסויים קליניים, B משמעו מחקרים תצפיתיים.
לתיאור מלא של שיטת הדרוג של רמת ההוכחה וחוזק ההמלצה ראו נספח
| המלצות הוועדה | חוזק ההמלצה | רמת ההוכחה |
|---|---|---|
| מומלצת ירידת משקל של לפחות 5 אחוזים ממשקל התחלתי להפחתת השומן הכבדי ולהורדת אנזימי כבד | I | A |
| מומלצת ירידת משקל של לפחות 7 אחוזים להפחתת דלקת וצלקת כבדית | I | A |
| ניתן לבצע דיאטה דלת פחמימות (בעלת הרכב בריא כולל הגבלת שומן רווי) כחלק מהדיאטות המוצעות לירידת משקל לטיפול בכבד שומני | IIb | A |
| מומלץ שינוי הרכב התזונה לבריא לטיפול בכבד שומני (גם ללא ירידת משקל וגם כאשר המשקל תקין). | I | B |
| מומלצת הפחתת צריכת סוכר מוסף והימנעות משתייה ממותקת בסוכר או פרוקטוז לטיפול בכבד שומני | I | A |
| מומלצת דיאטה ים תיכונית לטיפול בכבד שומני (גם ללא ירידת משקל וגם כאשר המשקל תקין) | I | A |
| רצוי להמליץ על הפחתת שומן רווי לפי ההמלצות לכלל האוכלוסייה על פי עקרונות איגוד הלב האמריקאי, למניעת נזק כבדי ותחלואה לבבית | IIa | A |
| רצוי להמליץ על הפחתת שומן טרנס לפי ההמלצות לכלל האוכלוסייה על פי עקרונות איגוד הלב האמריקאי, למניעת נזק כבדי ותחלואה לבבית | IIa | B |
| ניתן לצרוך כולסטרול במידה מתונה לפי ההמלצה לכלל האוכלוסייה (קשור לנזק כבדי בעכברים ובמחקרים אפידמיולוגיים מעטים, קשר אפידמיולוגי לסרטן הכבד) | IIb | B |
| מומלצת הגברת פעילות גופנית והפחתת "זמן יושבני" להפחתת שומן כבדי | I | A |
| רצוי לבצע פעילות גופנית להפחתת דלקת וצלקת כבדית | IIa | C |
| מומלץ לבצע פעילות גופנית אירובית להפחתת שומן כבדי | I | A |
| מומלץ לשלב אימון התנגדות כחלק מהאימון הגופני או לבצע אותו בלעדית במידה שלא ניתן לבצע פעילות אירובית מסיבה כלשהי | I | A |
| מומלצות תוכניות מובנות לשינוי אורחות חיים לדיאטה בריאה ופעילות גופנית סדירה למטופלים עם כבד שומני | I | B |
| ניתן לשקול תוספי אומגה 3 להפחתת טריגליצרידים ושומן כבדי אך לא לטיפול בדלקת או צלקת, בעיקר עבור אנשים שאינם אוכלים דגים. | IIb | A |
טבלה מספר 2
- מרכיבים של תוכנית מקיפה לשינוי אורחות חיים לטיפול בכבד שומני לא אלכוהולי
לקוח באופן חלקי מתוך הקווים המנחים של האיגוד האירופי לחקר הכבד 2016[19]
| רכיב | התערבות מוצעת | ספרות תומכת |
|---|---|---|
| הגבלה קלורית וירידת משקל | הפחתת 1000-500 קלוריות ביום על מנת להוביל לירידת משקל בת חצי עד קילוגרם בשבוע | הגבלה קלורית מובילה לירידת משקל ולהפחתת שומן כבדי, ללא קשר להרכב המקרו-נוטריאנטים (Macronutrients) בדיאטה |
| 10-7 אחוזים ירידת משקל ממשקל התחלתי היא היעד המועדף במטופלים עם עודף משקל או השמנה | ירידת משקל כזו נמצאה מועילה בהפחתת שומן ודלקת בחולי כבד שומני דלקתי | |
| יש לשמור על מסגרת ארוכת טווח לשמירה על ירידת משקל ותזונה בריאה, כולל פעילות גופנית, לפי העקרונות של טיפול קוגניטיבי התנהגותי | ||
| הרכב הדיאטה - מקרו-נוטריאנטים | הרכב הדיאטה יכול להיות מגוון ותלוי בצרכי והעדפות המטופל, כך שיוכל לשמור על הדיאטה לאורך זמן. ניתן לנסות דיאטה ים תיכונית, דלת שומן או דלת פחמימות | דיאטות דלות שומן ודיאטה ים תיכונית נמצאו יעילות בניסויים קליניים. לא נמצא הבדל בין דיאטה דלת שומן ודיאטה דלת פחמימות ביעילות הפחתת שומן כבדי |
| פרוקטוז | יש להימנע משתייה מתוקה המכילה סוכרוז (דו-סוכר הכולל פרוקטוז וגלוקוז) ופרוקטוז ולהמעיט כמה שניתן במזונות המכילים סוכרים אלו | פרוקטוז נמצא קשור בסיכון מוגבר לכבד שומני, כבד שומני דלקתי ופיברוזיס (Fibrosis) במחקרים אפידמיולוגיים ולעליית שומן כבדי בניסויים קליניים |
| צריכת אלכוהול | יש להקפיד על הגבלת הצריכה מתחת לכמות המזיקה של 30 גרם ביום לגבר ו-20 גרם ביום לאישה | במחקרים אפידמיולוגיים צריכת אלכוהול מתונה, בעיקר יין, מתחת למינון המזיק, נמצאה קשורה בסיכון מופחת לכבד שומני ואף דלקת וצלקת. אולם, הריאיות אינן חזקות דיין על מנת לומר בביטחון כי צריכת אלכוהול מתונה מועילה לכבד ואף אינה מזיקה. במקרה של שחמת כבד על רקע כבד שומני יש להימנע לחלוטין מצריכת אלכוהול על מנת להפחית סיכון לסרטן הכבד |
| שתיית קפה | אין הגבלות הקשורות לכבד, אך גם מוקדם להמליץ באופן גורף | קפה נמצא מגן בכבד שומני, כמו גם במחלות כבד מאתיולוגיות אחרות, קשור בהפחתת צלקת כבדית, שחמת, תמותה כבדית וסרטן הכבד |
| פעילות גופנית | 200-150 דקות בשבוע של פעילות גופנית אירובית מתונה, ב-5-3 סשנים (Session), כמו הליכה ואופניים | פעילות גופנית עוזרת באופן של מנה תגובה. אולם, כל עיסוק בפעילות גופנית או עלייה בפעילות מעבר לרמה הרגילה של אותו אדם היא טובה יותר מאי עשיית פעילות גופנית. גם אימון התנגדות מועיל בטיפול בכבד שומני ומקדם בניית שריר ושיפור מטבולי |
טבלה מספר 1
- סיכום ניסויים קליניים שבחנו השפעת התערבות בשינוי אורחות חיים על כבד שומני וכבד שומני דלקתי [77]
| Author, Year | Study design | Patients | Intervention (duration, type) | Outcomes | |||
|---|---|---|---|---|---|---|---|
| Liver histology | Liver fat by imaging (modality) | Liver enzymes | Insulin resistance (+) | ||||
| Ueno, 1997[78] | Controlled trial | 25 obese NAFLD; 15 treated, 10 untreated | 3 months, restricted low fat diet and exercise vs. no changes in lifestyle | Reduced steatosis, no significant change in inflammation or fibrosis | NE | Reduced | NE |
| Hickman, 2004[79] | Single-arm trial | 10 NAFLD (3 with follow-up biopsies) | 15 months (3 months intensive visits), diet and exercise intervention | Steatosis reduced in the 3 repeated biopsies, fibrosis reduced in 2 | NE | Reduced | Reduced |
| Petersen, 2005[80] | Single-arm trial | 8 obese patients with type-2 diabetes | 7 weeks on average (3 - 12 weeks range), very low fat (3%) liquid diet, supplemented with raw fruits and vegetables | NE | Reduced (MRS) | Unchanged | Reduced |
| Huang, 2005[81] | Single-arm trial | 15 NASH | 12 months, nutritional counselling | Reduced NASH score (not statistically significant), no change in steatosis and fibrosis | NE | Unchanged (reduced only in cases with improved histology) | Reduced |
| Zelber-Sagi, 2006[82] | Randomized controlled trial (diet vs. diet and Orlistat) | 23 NAFLD (in the diet only arm), 11 had a repeat liver biopsy | 6 months, low calorie, low fat (≤30%) diet and physical activity 3–4 times a week | Reduced steatosis, not significant for necroinflammatory grade or fibrosis stage | Reduced (AUS) | Reduced | Unchanged |
| Benjaminov, 2007[83] | Single-arm trial | 14 candidates for bariatric surgery | 4 weeks, low-carbohydrate diet<30 g/day, no limitation of calories | NE | Reduced (CT) | Unchanged | NE |
| Tendler, 2007[84] | Single-arm trial | 5 obese NAFLD | 6 months, low-carbohydrate<20 g/day, ketogenic diet | Reduced steatosis, necroinflammatory grade, not significant for stage of fibrosis | NE | Unchanged | Unchanged |
| Yamamoto, 2007[85] | Controlled trial | 12 NASH and simple steatosis treated and 6 untreated | 6 months, low calorie, low fat (20%) and low iron (<6 mg/day) diet | NE | NE | Reduced only in the treated arm | NE |
| de Luis, 2008[86] | Single-arm trial | 142 obese nondiabetic (with and without elevated ALT) | 3months, hypocaloric low fat diet | NE | NE | Reduced | Reduced |
| Kantartzis, 2009[87] | Single-arm trial | 50 NAFLD | 9 months, dietary counselling with up to 10 sessions with a dietician | NE | Reduced (MRS) | Reduced | Reduced |
| Oza, 2009[88] | Single-arm trial | 22 NAFLD patients (after attrition of 67%) | 6-month, home-based lifestyle modification delivered in collaboration with physicians, hygienists, dietitians, nurses | NE | Reduced (CT) | Reduced | Reduced |
| St George, 2009[89] | Randomized controlled trial | 143 NAFLD patients with elevated liver and metabolic risk factors | 3 months, moderate- (6 sessions/10 weeks) vs. low-intensity (3 sessions/4 weeks) lifestyle counselling vs. control group | NE | NE | Reduced in both moderate- and low-intensity arms | Reduced only in the Moderate-intensity arm |
| Kirk, 2009[90] | Randomized controlled trial | 22 obese subjects | About 11 weeks, high-carbohydrate (>180g/d) vs. low-carbohydrate (<60g/d) energy-deficit diet | NE | Liver fat Decreased to the same extent in both diets (MRS) | No change in both diets | Improved in both arms, to a greater extent in the low-carbohydrate diet |
| Viljanen, 2009[91] | Single-arm trial | 33 obese | 6 weeks, very-low-calorie diet (all daily meals replaced by dietary products) | NE | Reduced (MRS) | GGT reduced, other enzymes NE | Reduced |
| Vilar Gomez, 2009[15] | Randomized controlled trial (diet vs. diet and nutritional supplement) | 30 (in the diet only arm) | 6 months, low fat hypocaloric diet plus aerobic exercise | Significant improvement in steatosis, necroinflammation and fibrosis | NE | Reduced | Reduced |
| Shah, 2009[92] | Randomized controlled trial | 18 obese older adults | 6-month, diet (n=9) or diet+ exercise (n=9) | NE | Decreased to the same extent in both arms (MRS) | Unchanged in both arms | Decreased to the same extent in both arms |
| Elias, 2010[93] | Single-arm trial | 31 NAFLD | 6-month, low fat hypocaloric diet | NE | Reduced (only among 16 adherent patients; lost >5% of initial body weight ) (CT) | Reduced (only among 17 adherent patients) | Reduced (only among 17 adherent patients) |
| Albu, 2010[94] | Single-arm trial within the Look AHEAD study | 58 obese with type 2 diabetes | 1 year, diet and exercise | NE | Reduced (CT) | NE | Reduced |
| Lazo, 2010[95] | Randomized controlled trial within the Look AHEAD study | 96 type-2 diabetes patients | 12 months, intensive lifestyle intervention vs. control group who received diabetes support and education | NE | Reduced (MRS) | No change | Not shown |
| Promrat, 2010[14] | Randomized controlled trial | 31 NASH | 48 weeks intensive lifestyle intervention of diet, exercise, and behavior modification vs. structured education | Reduced NAS and steatosis. No significant reduction in fibrosis. | NE | Reduced | No significant reduction |
| Moscatiello, 2011[96] | Controlled trial | 68 NAFLD patients in the treatment protocol, and 82 who refused were the controls | 3 months, CBT program and 2 years follow-up. CBT program based on 13 group sessions vs. a standard dietary prescription | NE | NE | Reduced | Reduced |
| Haufe, 2011[17] | Randomized controlled trial | 102 overweight and obese | 6 months, reduced carbohydrate or reduced fat, energy restricted diet | NE | Reduced to a similar extent (MRS) | Reduced to a similar extent | Reduced to a similar extent |
| Browning, 2011[97] | Controlled trial | 18 NAFLD | 2 weeks, carbohydrate-restricted (<20 g/d) vs. calorie restricted (1200–1500 kcal/d) diet | NE | Reduced in both arms (MRS), to a greater extent in the low-carbohydrate diet | Unchanged ALT, reduced AST in both arms, to a similar extent | NE |
| Sun, 2012[98] | Randomized controlled trial | NAFLD with elevated liver enzymes; 674 in intervention group and 332 in control | 12 months, lifestyle modification intervention including low fat diet and exercise vs. information on principles of healthy eating | NE | Unchanged (CT) | Reduced | Reduced |
| Bozzetto, 2012[43] | Randomized controlled trial | Type-2 diabetes patients | 8-week, isocaloric high-MUFA diet vs. high-carbohydrate/high-fiber/low-glycemic index diet, both arms with or without physical activity program | NE | Reduced more with the high-MUFA diet, regardless of physical activity (MRS) | Unchanged | Unchanged |
| Ryan, 2013[44] | Randomized crossover trial | 12 non-diabetic NAFLD | 6-week, isocaloric Mediterranean diet vs. low fat-high carbohydrate diet, in random order with a 6-week wash-out period | NE | Reduced more with the Mediterranean diet | Unchanged | Reduced with the Mediterranean diet |
| Eckard, 2013[99] | Randomized controlled trial | 41 NAFLD (88% with NASH) | 6 months, 4 lifestyle modification subgroups: standard care, low-fat diet and moderate exercise, moderate-fat/low-processed-carbohydrate diet and moderate exercise, or moderate exercise only | Reduced NAS in pre- to post- comparison in the joint arms, with no significant difference between arms. No change in fibrosis | NE | Reduced in pre- to post- comparison in the joint arms, with no significant difference between arms | Unchanged |
| Scaglioni, 2013[100] | Single-arm trial | 12 NAFLD | 3 months, diet, physical exercise and behavior therapy | NE | Reduced (AUS) | Reduced | Unchanged |
| Wong, 2013[101] | Randomized controlled trial | 154 NAFLD | 12 months, community-based dietitian-led lifestyle modification program at 2 community centers vs. usual care | NE | Reduced (MRS) | Reduced | NE |
| Yoshimura, 2014[102] | Randomized, controlled trial | 33 adults with visceral adiposity | 12 weeks, calorie restriction alone vs. calorie restriction plus aerobic exercise | NE | Reduced in both arms with no difference between arms (CT) | Unchanged | Reduced in both arms with no difference between arms |
| Trovato, 2015[42] | Single-arm trial | 90 non-diabetic, obese NAFLD | 6 months, Mediterranean Diet and physical exercise | NE | Reduced (AUS) | Unchanged | Reduced |
| Vilar-Gomez, 2015[16] | Single-arm trial | 293 NASH (261 with repeated biopsies) | 52 weeks, low fat hypocaloric diet combined with exercise | Reduced steatosis, NASH and fibrosis | NE | Reduced | Reduced |
(+)Defined by improvement in serum insulin or Homeostasis Model Assessment for Insulin Resistance (HOMA-IR), or euglycemic-hyperinsulinenmic clamp
- מקרא
- NE: not evaluated
- MRS: magnetic resonance spectroscopy
- CT: Computed Tomography
- AUS: abdominal ultrasound
גרף מספר 1
- סיכום הממצאים לפי "פירמידת ההוכחה" של הטיפול בשינוי אורחות חיים בכבד שומני לא אלכוהולי
גרף מספר 2
- תרשים זרימה מוצע לטיפול באורחות חים בכבד שומני לא אלכוהולי
ביבליוגרפיה
- ↑ Loomba R, Sanyal AJ. The global NAFLD epidemic. Nature reviews Gastroenterology & hepatology. 2013;10(11):686-90.
- ↑ 2.0 2.1 Zelber-Sagi S, Nitzan-Kaluski D, Halpern Z, Oren R. Prevalence of primary non-alcoholic fatty liver disease in a population-based study and its association with biochemical and anthropometric measures. Liver Int. 2006;26(7):856-63.
- ↑ 3.0 3.1 Williams CD, Stengel J, Asike MI, Torres DM, Shaw J, Contreras M, et al. Prevalence of nonalcoholic fatty liver disease and nonalcoholic steatohepatitis among a largely middle-aged population utilizing ultrasound and liver biopsy: a prospective study. Gastroenterology. 2011;140(1):124-31.
- ↑ Mendez-Sanchez N, Arrese M, Zamora-Valdes D, Uribe M. Current concepts in the pathogenesis of nonalcoholic fatty liver disease. Liver Int. 2007;27(4):423-33.
- ↑ Hashimoto E, Yatsuji S, Tobari M, Taniai M, Torii N, Tokushige K, et al. Hepatocellular carcinoma in patients with nonalcoholic steatohepatitis. J Gastroenterol. 2009;44 Suppl 19:89-95.
- ↑ Matteoni CA, Younossi ZM, Gramlich T, Boparai N, Liu YC, McCullough AJ. Nonalcoholic fatty liver disease: a spectrum of clinical and pathological severity. Gastroenterology. 1999;116(6):1413-9.
- ↑ Bugianesi E, Leone N, Vanni E, Marchesini G, Brunello F, Carucci P, et al. Expanding the natural history of nonalcoholic steatohepatitis: from cryptogenic cirrhosis to hepatocellular carcinoma. Gastroenterology. 2002;123(1):134-40.
- ↑ 8.0 8.1 Musso G, Gambino R, Cassader M, Pagano G. Meta-analysis: natural history of non-alcoholic fatty liver disease (NAFLD) and diagnostic accuracy of non-invasive tests for liver disease severity. Ann Med. 2011;43(8):617-49.
- ↑ Kim CH, Younossi ZM. Nonalcoholic fatty liver disease: a manifestation of the metabolic syndrome. Cleve Clin J Med. 2008;75(10):721-8.
- ↑ Marchesini G, Bugianesi E, Forlani G, Cerrelli F, Lenzi M, Manini R, et al. Nonalcoholic fatty liver, steatohepatitis, and the metabolic syndrome. Hepatology. 2003;37(4):917-23.
- ↑ Stefan N, Kantartzis K, Haring HU. Causes and metabolic consequences of Fatty liver. Endocr Rev. 2008;29(7):939-60.
- ↑ Zelber-Sagi S, Lotan R, Shlomai A, Webb M, Harrari G, Buch A, et al. Predictors for incidence and remission of NAFLD in the general population during a seven-year prospective follow-up. J Hepatol. 2012;56(5):1145-51.
- ↑ Lazo M, Solga SF, Horska A, Bonekamp S, Diehl AM, Brancati FL, et al. The Effect of a 12-Month Intensive Lifestyle Intervention on Hepatic Steatosis in Adults with type 2 Diabetes. Diabetes Care. 2010.
- ↑ 14.0 14.1 Promrat K, Kleiner DE, Niemeier HM, Jackvony E, Kearns M, Wands JR, et al. Randomized controlled trial testing the effects of weight loss on nonalcoholic steatohepatitis. Hepatology. 2010;51(1):121-9.
- ↑ 15.0 15.1 Vilar Gomez E, Rodriguez De Miranda A, Gra Oramas B, Arus Soler E, Llanio Navarro R, Calzadilla Bertot L, et al. Clinical trial: a nutritional supplement Viusid, in combination with diet and exercise, in patients with nonalcoholic fatty liver disease. Aliment Pharmacol Ther. 2009;30(10):999-1009.
- ↑ 16.0 16.1 Vilar-Gomez E, Martinez-Perez Y, Calzadilla-Bertot L, Torres-Gonzalez A, Gra-Oramas B, Gonzalez-Fabian L, et al. Weight Loss Through Lifestyle Modification Significantly Reduces Features of Nonalcoholic Steatohepatitis. Gastroenterology. 2015;149(2):367-78 e5; quiz e14-5.
- ↑ 17.0 17.1 Haufe S, Engeli S, Kast P, Bohnke J, Utz W, Haas V, et al. Randomized comparison of reduced fat and reduced carbohydrate hypocaloric diets on intrahepatic fat in overweight and obese human subjects. Hepatology.53(5):1504-14.
- ↑ Musso G, Cassader M, Rosina F, Gambino R. Impact of current treatments on liver disease, glucose metabolism and cardiovascular risk in non-alcoholic fatty liver disease (NAFLD): a systematic review and meta-analysis of randomised trials. Diabetologia. 2012;55(4):885-904.
- ↑ 19.0 19.1 19.2 19.3 19.4 19.5 European Association for the Study of the L, European Association for the Study of D, European Association for the Study of O. EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease. J Hepatol. 2016;64(6):1388-402.
- ↑ 20.0 20.1 Ratziu V, Bellentani S, Cortez-Pinto H, Day C, Marchesini G. A position statement on NAFLD/NASH based on the EASL 2009 special conference. J Hepatol. 2010;53(2):372-84.
- ↑ 21.0 21.1 21.2 21.3 Chalasani N, Younossi Z, Lavine JE, Diehl AM, Brunt EM, Cusi K, et al. The diagnosis and management of non-alcoholic fatty liver disease: practice Guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Hepatology. 2012;55(6):2005-23.
- ↑ 22.0 22.1 22.2 Chalasani N, Younossi Z, Lavine JE, Charlton M, Cusi K, Rinella M, et al. The diagnosis and management of nonalcoholic fatty liver disease: Practice guidance from the American Association for the Study of Liver Diseases. Hepatology. 2018;67(1):328-57.
- ↑ Musso G, Gambino R, De Michieli F, Cassader M, Rizzetto M, Durazzo M, et al. Dietary habits and their relations to insulin resistance and postprandial lipemia in nonalcoholic steatohepatitis. Hepatology. 2003;37(4):909-16.
- ↑ 24.0 24.1 24.2 Zelber-Sagi S, Nitzan-Kaluski D, Goldsmith R, Webb M, Blendis L, Halpern Z, et al. Long term nutritional intake and the risk for non-alcoholic fatty liver disease (NAFLD): a population based study. J Hepatol. 2007;47(5):711-7.
- ↑ Cortez-Pinto H, Jesus L, Barros H, Lopes C, Moura MC, Camilo ME. How different is the dietary pattern in non-alcoholic steatohepatitis patients? Clin Nutr. 2006;25(5):816-23.
- ↑ Rosqvist F, Iggman D, Kullberg J, Cedernaes J, Johansson HE, Larsson A, et al. Overfeeding polyunsaturated and saturated fat causes distinct effects on liver and visceral fat accumulation in humans. Diabetes. 2014;63(7):2356-68.
- ↑ Bjermo H, Iggman D, Kullberg J, Dahlman I, Johansson L, Persson L, et al. Effects of n-6 PUFAs compared with SFAs on liver fat, lipoproteins, and inflammation in abdominal obesity: a randomized controlled trial. Am J Clin Nutr. 2012;95(5):1003-12.
- ↑ Abdelmalek MF, Suzuki A, Guy C, Unalp-Arida A, Colvin R, Johnson RJ, et al. Increased fructose consumption is associated with fibrosis severity in patients with nonalcoholic fatty liver disease. Hepatology. 2010;51(6):1961-71.
- ↑ Ouyang X, Cirillo P, Sautin Y, McCall S, Bruchette JL, Diehl AM, et al. Fructose consumption as a risk factor for non-alcoholic fatty liver disease. J Hepatol. 2008;48(6):993-9.
- ↑ Assy N, Nasser G, Kamayse I, Nseir W, Beniashvili Z, Djibre A, et al. Soft drink consumption linked with fatty liver in the absence of traditional risk factors. Can J Gastroenterol. 2008;22(10):811-6.
- ↑ Abid A, Taha O, Nseir W, Farah R, Grosovski M, Assy N. Soft drink consumption is associated with fatty liver disease independent of metabolic syndrome. J Hepatol. 2009;51(5):918-24.
- ↑ Ma J, Fox CS, Jacques PF, Speliotes EK, Hoffmann U, Smith CE, et al. Sugar-sweetened beverage, diet soda, and fatty liver disease in the Framingham Heart Study cohorts. Journal of hepatology. 2015;63(2):462-9.
- ↑ Maersk M, Belza A, Stodkilde-Jorgensen H, Ringgaard S, Chabanova E, Thomsen H, et al. Sucrose-sweetened beverages increase fat storage in the liver, muscle, and visceral fat depot: a 6-mo randomized intervention study. The American journal of clinical nutrition. 2012;95(2):283-9.
- ↑ Kechagias S, Ernersson A, Dahlqvist O, Lundberg P, Lindstrom T, Nystrom FH. Fast-food-based hyper-alimentation can induce rapid and profound elevation of serum alanine aminotransferase in healthy subjects. Gut. 2008;57(5):649-54.
- ↑ 35.0 35.1 Marchesini G, Ridolfi V, Nepoti V. Hepatotoxicity of fast food? Gut. 2008;57(5):568-70.
- ↑ Pereira MA, Kartashov AI, Ebbeling CB, Van Horn L, Slattery ML, Jacobs DR, Jr., et al. Fast-food habits, weight gain, and insulin resistance (the CARDIA study): 15-year prospective analysis. Lancet. 2005;365(9453):36-42.
- ↑ Grosso G, Mistretta A, Frigiola A, Gruttadauria S, Biondi A, Basile F, et al. Mediterranean diet and cardiovascular risk factors: a systematic review. Crit Rev Food Sci Nutr. 2014;54(5):593-610.
- ↑ Mensink RP, Zock PL, Kester AD, Katan MB. Effects of dietary fatty acids and carbohydrates on the ratio of serum total to HDL cholesterol and on serum lipids and apolipoproteins: a meta-analysis of 60 controlled trials. The American journal of clinical nutrition. 2003;77(5):1146-55.
- ↑ 3Garg A. High-monounsaturated-fat diets for patients with diabetes mellitus: a meta-analysis. The American journal of clinical nutrition. 1998;67(3 Suppl):577S-82S.
- ↑ Hussein O, Grosovski M, Lasri E, Svalb S, Ravid U, Assy N. Monounsaturated fat decreases hepatic lipid content in non-alcoholic fatty liver disease in rats. World journal of gastroenterology : WJG. 2007;13(3):361-8.
- ↑ Szende B, Timar F, Hargitai B. Olive oil decreases liver damage in rats caused by carbon tetrachloride (CCl4). Exp Toxicol Pathol. 1994;46(4-5):355-9.
- ↑ 42.0 42.1 Trovato FM, Catalano D, Martines GF, Pace P, Trovato GM. Mediterranean diet and non-alcoholic fatty liver disease: the need of extended and comprehensive interventions. Clin Nutr. 2015;34(1):86-8.
- ↑ 43.0 43.1 Bozzetto L, Prinster A, Annuzzi G, Costagliola L, Mangione A, Vitelli A, et al. Liver fat is reduced by an isoenergetic MUFA diet in a controlled randomized study in type 2 diabetic patients. Diabetes Care. 2012;35(7):1429-35.
- ↑ 44.0 44.1 Ryan MC, Itsiopoulos C, Thodis T, Ward G, Trost N, Hofferberth S, et al. The Mediterranean diet improves hepatic steatosis and insulin sensitivity in individuals with non-alcoholic fatty liver disease. J Hepatol. 2013;59(1):138-43.
- ↑ Magkos F. Exercise and fat accumulation in the human liver. Curr Opin Lipidol.21(6):507-17.
- ↑ Zelber-Sagi S, Nitzan-Kaluski D, Goldsmith R, Webb M, Zvibel I, Goldiner I, et al. Role of leisure-time physical activity in nonalcoholic fatty liver disease: a population-based study. Hepatology. 2008;48(6):1791-8.
- ↑ Kistler KD, Brunt EM, Clark JM, Diehl AM, Sallis JF, Schwimmer JB. Physical activity recommendations, exercise intensity, and histological severity of nonalcoholic fatty liver disease. Am J Gastroenterol. 2011;106(3):460-8; quiz 9.
- ↑ Wong SL, Katzmarzyk P, Nichaman MZ, Church TS, Blair SN, Ross R. Cardiorespiratory fitness is associated with lower abdominal fat independent of body mass index. Med Sci Sports Exerc. 2004;36(2):286-91.
- ↑ Ibanez J, Izquierdo M, Arguelles I, Forga L, Larrion JL, Garcia-Unciti M, et al. Twice-weekly progressive resistance training decreases abdominal fat and improves insulin sensitivity in older men with type 2 diabetes. Diabetes Care. 2005;28(3):662-7.
- ↑ Johnson NA, Sachinwalla T, Walton DW, Smith K, Armstrong A, Thompson MW, et al. Aerobic exercise training reduces hepatic and visceral lipids in obese individuals without weight loss. Hepatology. 2009;50(4):1105-12.
- ↑ Sullivan S, Kirk EP, Mittendorfer B, Patterson BW, Klein S. Randomized trial of exercise effect on intrahepatic triglyceride content and lipid kinetics in nonalcoholic fatty liver disease. Hepatology.55(6):1738-45.
- ↑ van der Heijden GJ, Wang ZJ, Chu ZD, Sauer PJ, Haymond MW, Rodriguez LM, et al. A 12-week aerobic exercise program reduces hepatic fat accumulation and insulin resistance in obese, Hispanic adolescents. Obesity (Silver Spring).18(2):384-90.
- ↑ Finucane FM, Sharp SJ, Purslow LR, Horton K, Horton J, Savage DB, et al. The effects of aerobic exercise on metabolic risk, insulin sensitivity and intrahepatic lipid in healthy older people from the Hertfordshire Cohort Study: a randomised controlled trial. Diabetologia.53(4):624-31.
- ↑ Hallsworth K, Fattakhova G, Hollingsworth KG, Thoma C, Moore S, Taylor R, et al. Resistance exercise reduces liver fat and its mediators in non-alcoholic fatty liver disease independent of weight loss. Gut.60(9):1278-83.
- ↑ Zelber-Sagi S, Buch A, Yeshua H, Vaisman N, Webb M, Harari G, et al. Effect of resistance training on non-alcoholic fatty-liver disease a randomized-clinical trial. World journal of gastroenterology : WJG. 2014;20(15):4382-92.
- ↑ Bacchi E, Negri C, Targher G, Faccioli N, Lanza M, Zoppini G, et al. Both resistance training and aerobic training reduce hepatic fat content in type 2 diabetic subjects with nonalcoholic fatty liver disease (the RAED2 Randomized Trial). Hepatology. 2013;58(4):1287-95.
- ↑ Keating SE, Hackett DA, Parker HM, O'Connor HT, Gerofi JA, Sainsbury A, et al. Effect of aerobic exercise training dose on liver fat and visceral adiposity. J Hepatol. 2015;63(1):174-82.
- ↑ Ryu S, Chang Y, Jung HS, Yun KE, Kwon MJ, Choi Y, et al. Relationship of sitting time and physical activity with non-alcoholic fatty liver disease. J Hepatol. 2015;63(5):1229-37.
- ↑ Keating SE, Hackett DA, George J, Johnson NA. Exercise and non-alcoholic fatty liver disease: a systematic review and meta-analysis. Journal of hepatology. 2012;57(1):157-66.
- ↑ Sookoian S, Castano GO, Pirola CJ. Modest alcohol consumption decreases the risk of non-alcoholic fatty liver disease: a meta-analysis of 43 175 individuals. Gut. 2014;63(3):530-2.
- ↑ Wong VWS, Chu WCW, Wong GLH, Chan RSM, Chim AML, Ong A, et al. Prevalence of non-alcoholic fatty liver disease and advanced fibrosis in Hong Kong Chinese: a population study using proton-magnetic resonance spectroscopy and transient elastography. Gut. 2011;61(3):409-15.
- ↑ Dunn W, Sanyal AJ, Brunt EM, Unalp-Arida A, Donohue M, McCullough AJ, et al. Modest alcohol consumption is associated with decreased prevalence of steatohepatitis in patients with non-alcoholic fatty liver disease (NAFLD). Journal of Hepatology. 2012;57(2):384-91.
- ↑ Gunji T, Matsuhashi N, Sato H, Fujibayashi K, Okumura M, Sasabe N, et al. Light and moderate alcohol consumption significantly reduces the prevalence of fatty liver in the Japanese male population. Am J Gastroenterol. 2009;104(9):2189-95.
- ↑ Ascha MS, Hanouneh IA, Lopez R, Tamimi TA-R, Feldstein AF, Zein NN. The incidence and risk factors of hepatocellular carcinoma in patients with nonalcoholic steatohepatitis. Hepatology. 2010;51(6):1972-8.
- ↑ 65.0 65.1 Zelber-Sagi S, Salomone F, Webb M, Lotan R, Yeshua H, Halpern Z, et al. Coffee consumption and nonalcoholic fatty liver onset: a prospective study in the general population. Translational research : the journal of laboratory and clinical medicine. 2015;165(3):428-36.
- ↑ Catalano D, Martines GF, Tonzuso A, Pirri C, Trovato FM, Trovato GM. Protective role of coffee in non-alcoholic fatty liver disease (NAFLD). Digestive diseases and sciences. 2010;55(11):3200-6.
- ↑ Molloy JW, Calcagno CJ, Williams CD, Jones FJ, Torres DM, Harrison SA. Association of coffee and caffeine consumption with fatty liver disease, nonalcoholic steatohepatitis, and degree of hepatic fibrosis. Hepatology. 2012;55(2):429-36.
- ↑ Anty R, Marjoux S, Iannelli A, Patouraux S, Schneck AS, Bonnafous S, et al. Regular coffee but not espresso drinking is protective against fibrosis in a cohort mainly composed of morbidly obese European women with NAFLD undergoing bariatric surgery. Journal of hepatology. 2012;57(5):1090-6.
- ↑ Bambha K, Wilson LA, Unalp A, Loomba R, Neuschwander-Tetri BA, Brunt EM, et al. Coffee consumption in NAFLD patients with lower insulin resistance is associated with lower risk of severe fibrosis. Liver international : official journal of the International Association for the Study of the Liver. 2013.
- ↑ Setiawan VW, Wilkens LR, Lu SC, Hernandez BY, Le Marchand L, Henderson BE. Association of coffee intake with reduced incidence of liver cancer and death from chronic liver disease in the US multiethnic cohort. Gastroenterology. 2015;148(1):118-25; quiz e15.
- ↑ Godos J, Pluchinotta FR, Marventano S, Buscemi S, Li Volti G, Galvano F, et al. Coffee components and cardiovascular risk: beneficial and detrimental effects. Int J Food Sci Nutr. 2014;65(8):925-36.
- ↑ Vitaglione P, Morisco F, Mazzone G, Amoruso DC, Ribecco MT, Romano A, et al. Coffee reduces liver damage in a rat model of steatohepatitis: the underlying mechanisms and the role of polyphenols and melanoidins. Hepatology. 2010;52(5):1652-61.
- ↑ Salomone F, Li Volti G, Vitaglione P, Morisco F, Fogliano V, Zappala A, et al. Coffee enhances the expression of chaperones and antioxidant proteins in rats with nonalcoholic fatty liver disease. Translational research : the journal of laboratory and clinical medicine. 2013.
- ↑ Scorletti E, Bhatia L, McCormick KG, Clough GF, Nash K, Hodson L, et al. Effects of purified eicosapentaenoic and docosahexaenoic acids in non-alcoholic fatty liver disease: Results from the *WELCOME study. Hepatology. 2014.
- ↑ Sanyal AJ, Abdelmalek MF, Suzuki A, Cummings OW, Chojkier M, Group E-AS. No significant effects of ethyl-eicosapentanoic acid on histologic features of nonalcoholic steatohepatitis in a phase 2 trial. Gastroenterology. 2014;147(2):377-84 e1.
- ↑ Argo CK, Patrie JT, Lackner C, Henry TD, de Lange EE, Weltman AL, et al. Effects of n-3 fish oil on metabolic and histological parameters in NASH: a double-blind, randomized, placebo-controlled trial. Journal of hepatology. 2015;62(1):190-7.
- ↑ Romero-Gomez M, Zelber-Sagi S, Trenell M. Treatment of NAFLD with diet, physical activity and exercise. J Hepatol 2017;67:829-846.
- ↑ Ueno T, Sugawara H, Sujaku K, Hashimoto O, Tsuji R, Tamaki S, et al. Therapeutic effects of restricted diet and exercise in obese patients with fatty liver. J Hepatol. 1997;27(1):103-7.
- ↑ Hickman IJ, Jonsson JR, Prins JB, Ash S, Purdie DM, Clouston AD, et al. Modest weight loss and physical activity in overweight patients with chronic liver disease results in sustained improvements in alanine aminotransferase, fasting insulin, and quality of life. Gut. 2004;53(3):413-9.
- ↑ Petersen KF, Dufour S, Befroy D, Lehrke M, Hendler RE, Shulman GI. Reversal of nonalcoholic hepatic steatosis, hepatic insulin resistance, and hyperglycemia by moderate weight reduction in patients with type 2 diabetes. Diabetes. 2005;54(3):603-8.
- ↑ Huang MA, Greenson JK, Chao C, Anderson L, Peterman D, Jacobson J, et al. One-year intense nutritional counseling results in histological improvement in patients with non-alcoholic steatohepatitis: a pilot study. Am J Gastroenterol. 2005;100(5):1072-81.
- ↑ Zelber-Sagi S, Kessler A, Brazowsky E, Webb M, Lurie Y, Santo M, et al. A double-blind randomized placebo-controlled trial of orlistat for the treatment of nonalcoholic fatty liver disease. Clin Gastroenterol Hepatol. 2006;4(5):639-44.
- ↑ Benjaminov O, Beglaibter N, Gindy L, Spivak H, Singer P, Wienberg M, et al. The effect of a low-carbohydrate diet on the nonalcoholic fatty liver in morbidly obese patients before bariatric surgery. Surg Endosc. 2007;21(8):1423-7.
- ↑ Tendler D, Lin S, Yancy WS, Jr., Mavropoulos J, Sylvestre P, Rockey DC, et al. The effect of a low-carbohydrate, ketogenic diet on nonalcoholic fatty liver disease: a pilot study. Dig Dis Sci. 2007;52(2):589-93.
- ↑ Yamamoto M, Iwasa M, Iwata K, Kaito M, Sugimoto R, Urawa N, et al. Restriction of dietary calories, fat and iron improves non-alcoholic fatty liver disease. Journal of gastroenterology and hepatology. 2007;22(4):498-503.
- ↑ de Luis DA, Aller R, Izaola O, Sagrado MG, Conde R, Gonzalez JM. Effect of a hypocaloric diet in transaminases in nonalcoholic fatty liver disease and obese patients, relation with insulin resistance. Diabetes Res Clin Pract. 2008;79(1):74-8.
- ↑ Kantartzis K, Thamer C, Peter A, Machann J, Schick F, Schraml C, et al. High cardiorespiratory fitness is an independent predictor of the reduction in liver fat during a lifestyle intervention in non-alcoholic fatty liver disease. Gut. 2009;58(9):1281-8.
- ↑ Oza N, Eguchi Y, Mizuta T, Ishibashi E, Kitajima Y, Horie H, et al. A pilot trial of body weight reduction for nonalcoholic fatty liver disease with a home-based lifestyle modification intervention delivered in collaboration with interdisciplinary medical staff. J Gastroenterol. 2009;44(12):1203-8.
- ↑ St George A, Bauman A, Johnston A, Farrell G, Chey T, George J. Effect of a lifestyle intervention in patients with abnormal liver enzymes and metabolic risk factors. Journal of gastroenterology and hepatology. 2009;24(3):399-407.
- ↑ Kirk E, Reeds DN, Finck BN, Mayurranjan SM, Patterson BW, Klein S. Dietary fat and carbohydrates differentially alter insulin sensitivity during caloric restriction. Gastroenterology. 2009;136(5):1552-60.
- ↑ Viljanen AP, Iozzo P, Borra R, Kankaanpaa M, Karmi A, Lautamaki R, et al. Effect of weight loss on liver free fatty acid uptake and hepatic insulin resistance. J Clin Endocrinol Metab. 2009;94(1):50-5.
- ↑ Shah K, Stufflebam A, Hilton TN, Sinacore DR, Klein S, Villareal DT. Diet and exercise interventions reduce intrahepatic fat content and improve insulin sensitivity in obese older adults. Obesity (Silver Spring). 2009;17(12):2162-8.
- ↑ Elias MC, Parise ER, de Carvalho L, Szejnfeld D, Netto JP. Effect of 6-month nutritional intervention on non-alcoholic fatty liver disease. Nutrition. 2010;26(11-12):1094-9.
- ↑ Albu JB, Heilbronn LK, Kelley DE, Smith SR, Azuma K, Berk ES, et al. Metabolic changes following a 1-year diet and exercise intervention in patients with type 2 diabetes. Diabetes. 2010;59(3):627-33.
- ↑ Lazo M, Solga SF, Horska A, Bonekamp S, Diehl AM, Brancati FL, et al. Effect of a 12-month intensive lifestyle intervention on hepatic steatosis in adults with type 2 diabetes. Diabetes Care. 2010;33(10):2156-63.
- ↑ Moscatiello S, Di Luzio R, Bugianesi E, Suppini A, Hickman IJ, Di Domizio S, et al. Cognitive-behavioral treatment of nonalcoholic Fatty liver disease: a propensity score-adjusted observational study. Obesity (Silver Spring). 2011;19(4):763-70.
- ↑ Browning JD, Baker JA, Rogers T, Davis J, Satapati S, Burgess SC. Short-term weight loss and hepatic triglyceride reduction: evidence of a metabolic advantage with dietary carbohydrate restriction. Am J Clin Nutr. 2011;93(5):1048-52.
- ↑ Sun WH, Song MQ, Jiang CQ, Xin YN, Ma JL, Liu YX, et al. Lifestyle intervention in non-alcoholic fatty liver disease in Chengyang District, Qingdao, China. World J Hepatol. 2012;4(7):224-30.
- ↑ Eckard C, Cole R, Lockwood J, Torres DM, Williams CD, Shaw JC, et al. Prospective histopathologic evaluation of lifestyle modification in nonalcoholic fatty liver disease: a randomized trial. Therap Adv Gastroenterol. 2013;6(4):249-59.
- ↑ Scaglioni F, Marino M, Ciccia S, Procaccini A, Busacchi M, Loria P, et al. Short-term multidisciplinary non-pharmacological intervention is effective in reducing liver fat content assessed non-invasively in patients with nonalcoholic fatty liver disease (NAFLD). Clin Res Hepatol Gastroenterol. 2013;37(4):353-8.
- ↑ Wong VW, Chan RS, Wong GL, Cheung BH, Chu WC, Yeung DK, et al. Community-based lifestyle modification programme for non-alcoholic fatty liver disease: a randomized controlled trial. J Hepatol. 2013;59(3):536-42.
- ↑ Yoshimura E, Kumahara H, Tobina T, Matsuda T, Ayabe M, Kiyonaga A, et al. Lifestyle intervention involving calorie restriction with or without aerobic exercise training improves liver fat in adults with visceral adiposity. J Obes. 2014;2014:197216.
המידע שבדף זה נכתב על ידי פרופסור שירה זלבר-שגיא, דיאטנית קלינית ואפידמיולוגית - המכון למחלות דרכי העיכול והכבד המרכז הרפואי תל-אביב ע"ש סוראסקי ובית הספר לבריאות הציבור, אוניברסיטת חיפה
כרמית נתנאל - דיאטנית קלינית RD, המרכז למחלות כבד המרכז הרפואי שיבא תל-השומר


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק