יתר לחץ דם ריאתי - Pulmonary hypertension
| יתר לחץ דם ריאתי | ||
|---|---|---|
| Pulmonary Hypertension | ||

| ||
Pulmonary circuit
| ||
| ICD-10 | Chapter I 27.0 Chapter I 27.2 | |
| ICD-9 | 416.0 | |
| MeSH | D006976 | |
| יוצר הערך | פרופ' מרדכי קרמר | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – יתר לחץ דם ריאתי
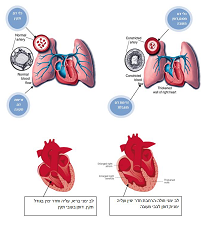
יתר לחץ דם ריאתי (PAH-Pulmonary Arterial Hypertension) היא מחלה נדירה בה נפגעים כלי הדם העורקיים הריאתיים המובילים דם מהלב לריאות. הפגיעה גורמת לעליה ניכרת בלחץ בעורקי הריאה, דבר הגורם לעומס על הלב הימני המסכן את חיי החולים.
שכיחות המחלה בעולם המערבי נעה בין 12–15 מקרים למיליון נפש (שכיחות יתר לחץ דם ריאתי ראשוני ומישני יחדיו).
לחץ דם ריאתי יחשב כמוגבר אם ממוצע הלחץ הריאתי העורקי הוא מעל 25 מילימטר כספית (ממ"כ) בזמן מנוחה, או מעל 30 ממ"כ בזמן מאמץ (הלחץ הממוצע הוא כ 2/3 מהלחץ הסיסטולי הנמדד באקו).
במחלה קיים שינוי בכלי הדם הריאתיים, השינוי מתבטא בהיצרות העורקים הריאתיים הקטנים וחסימתם ההדרגתית. המחלה מתאפיינת בהתכווצות כלי הדם, שגשוג תאי האנדותל (Endothelium) והתכווצות תאי שריר חלק, התקשות והתעבות כלי הדם ואף בקיומם של קרישי דם קטנים העשויים לחסום כליל את כלי הדם.
המחלה מערבת שני איברים עיקריים:
- הריאות
- הלב
השינויים בכלי הדם העורקיים הריאתיים מקשים על מעבר דם מהלב לריאות. צידו הימני של הלב, המופקד על העברת הדם לריאות עובד קשה כדי להתגבר על החסימה. דבר זה גורם להרחבה ולהתעבות של החדר הימני בלב. חלה ירידה בתפוקת הלב והתסמינים מחריפים. החלשות הלב עלולה לגרום לאי ספיקת לב ימנית ואף למוות.
חלוקה היסטורית חלקה את יתר לחץ הדם הריאתי ליתר לחץ דם ריאתי לראשוני ומשני.
כשהמחלה נגרמת ללא סיבה ידועה היא נקראה "יתר לחץ דם ריאתי ראשוני" IPAH(Idiopathic Pulmonary Arterial Hypertension). המחלה מסוג זה נדירה ביותר ושכיחותה כ-2 - למיליון נפש.
כשיתר לחץ דם ריאתי הוא משני למחלה אחרת, המחלה נקראה "יתר לחץ דם ריאתי משני" או APAH(Associate Pulmonary Arterial Hypertension).
במקרים אלו שכיחות המחלה הוא כ-10–12 - למיליון נפש.
המחלה פוגעת בילדים ומבוגרים כאחד, שכיחות המחלה בקרב נשים גבוהה בהרבה מאשר בקרב גברים.
סיווג לקבוצות
יתר לחץ דם ריאתי עורקי
- אידיופתי (Idiopathic, ממקור לא ידוע) IPAH
- רקע משפחתי (FPAH, Familial Pulmonary Arterial Hypertension) -פגם גנטי
- קשור ל:
- מחלת קולגן כמו Scleroderma, Lupus
- דלף סיסטמי- ריאתי מולד. (תסמונת Eisenmenger)
- יתר לחץ דם שערי (Portal hypertension) - שחמת הכבד
- תרופות/סמים ורעלנים כגון תרופות הרזיה
- זיהום HIV (Human Immunodeficiency Virus) -AIDS (Acquired ImmunoDeficiency Syndrome)
- מחלות אחרות (הפרעות בלוטת התריס, אגירת Collagen, Gaucher, מחלות המוגלובין (Hemoglobin) כגון Thalassemia, הפרעות מיאלופרוליפרטיביות (Myeloproliferative disorders), Hereditary Hemorrhagic Telangiectasia, כריתת טחול ועוד)
- מעורבות משמעותית של ורידים או נימים:
- מחלה חסימתית של ורידי הריאה - Pulmonary veno-occlusive disease
- מחלה של הקפילרות הריאתיות - Pulmonary capillary hemangiomatosis
- יתר לחץ דם ריאתי מתמשך של הילוד
יתר לחץ ריאתי ורידי
- מחלת לב של החדר או העלייה השמאליים
- מחלה מסתמית בצידו השמאלי של הלב [כגון הצרות המסתם המיטרלי (Mitral)]
יתר לחץ דם ריאתי הקשור למחלות ריאה /רמות חמצן נמוכות
- מחלה ריאתית חסימתית כרונית - COPD (Chronic Obstructive Pulmonary Disease)
- מחלת ריאה אינטרסטיציאלית (Interstitial Lung Disease) -"צלקות בריאה"
- Sleep apnea - דום נשימה בשינה
- אי ספיקה נשימתית (היפו-ונטילציה, Hypoventilation) אלוואולרית
- חשיפה כרונית לגבהים
- הפרעה התפתחותית של כלי הדם בריאה
יתר לחץ דם ריאתי עקב קרישי דם ו/או תסחיפים לריאה
- חסימה פקקתית-תסחיפית של עורקי הריאה הראשיים
- חסימה פקקתית-תסחיפית של עורקי הריאה הקטנים
- תסחיף ריאתי שאינו פקקתי (גידול, טפילים, חומר זר)
שונות
- Sarcoidosis
- Histocytosis X
- LAM (LymphAngioleioMyomatosis)
- לחץ על כלי דם ריאתיים (אדנופתיה, גידול, Fibrosing mediastinitis)
גנטיקה
בשנת 1997 אותר ומופה הגן (Gene) האחראי על תורשת המחלה (BMPR2 (Bone morphogenetic protein receptor type II)).
אצל כ-3.9 אחוזים בלבד מכלל החולים במחלה נמצא גן פגום שיתבטא במחלה פעילה.
הגן BMPR2 נותן הוראות ליצירת חלבון הנקרא Bone Morphogenetic Protein Receptor type-2.
ה-BMPR2 שייך לקבוצה שבמקור נמצאה כמעורבת בוויסות והסדרת הגדילה של עצמות וסחוסים, אך כנראה מעורבת גם ברקמות אחרות כגון רקמת הריאה.
יתר לחץ דם ריאתי גנטי קורה עקב מוטציה (שינוי בחומר הגנטי) בגן הנזכר למעלה.
אובחנו יותר מ-140 מוטציות הגורמות למחלה. המוטציה יכולה להיות ראשונית (אירוע ראשון במשפחה) או משפחתית גנטית (קיימת בדורות קודמים).
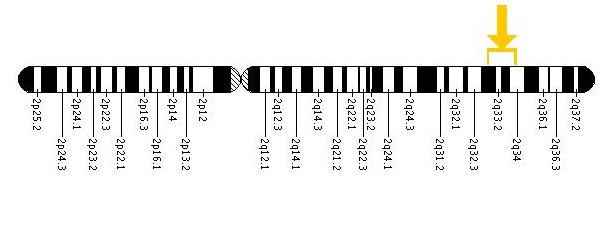
מבחינה ציטוגנטית (Cytogenetic) הגן ממוקם על כרומוזום (Chromosome) מספר 2, 2q33-34.
אין וודאות מוחלטת כיצד המוטציות גורמות למחלה, אך ההנחה הרווחת היא שהמוטציות גורמות לגדילה בלתי מבוקרת (פרוליפרציה, Proliferation) של התאים בכלי הדם העורקיים הקטנים בריאה, דבר הגורם למחלה.
קיומה של המוטציה בגן BMPR2 אינה חייבת בהכרח להתבטא במחלה פעילה.
רוב נשאי המוטציה הם "נשאים שקטים" כלומר נשאות המחלה אינה באה לידי ביטוי.
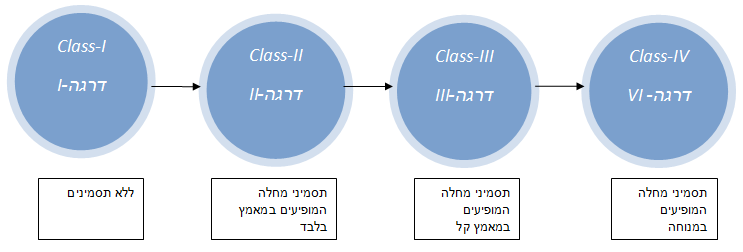
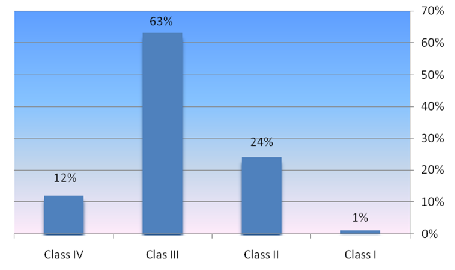
דרגות המחלה
רוב החולים מאובחנים בשלבים המתקדמים של המחלה.
אבחון מוקדם וקבלת טיפול מתאים עשוי להציל חיים.
תסמינים
תסמיני המחלה כוללים:
- קוצר נשימה
- חולשה
- דפיקות לב מואצות
- כאבים בחזה
כשחלה החמרה של המחלה עקב עליה בלחץ בעורקי הריאה ועייפות הלב התסמינים עשויים לכלול בנוסף גם:
- נפיחות של הרגליים והקרסוליים (בצקת)
- צבע סגלגל של האצבעות והשפתיים
- איבוד הכרה פתאומי
אבחון
כדי לאבחן יתר לחץ דם ריאתי בצורה וודאית יש לבצע מספר בדיקות ראשוניות
- בדיקת התיק הרפואי הקודם (מחלות קודמות) - כולל סיפור משפחתי של מוות פתאומי או אבוד הכרה
- בדיקה גופנית, הקשבה לריאות וללב, בדיקת נפיחויות ברגליים וצבע השפתיים והאצבעות
- בדיקות מעבדה לאיתור גורם נוסף או אחר למחלה תפקודי כבד, בדיקות אוטואימוניות וכדומה
טסטים ופרוצדורות הכרחיות לאישור האבחנה
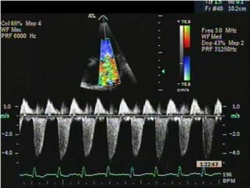
- אקו-לב Echocardiography – אקו לב היא בדיקה פשוטה שאינה פולשנית. בדיקה זו נעזרת בגלי קול כדי לדמות את הלב
היא בודקת את עובי הדופן, גודלו ותפקודו של החדר הימני, ויכולה לבדוק את הלחץ בעורק הריאתי
- תפקודי ריאה – בדיקת ספירומטריה (Spyrometry) ותגובה למתן מרחיב סימפונות, מדידת נפחים ריאתיים ודיפוזיה (Diffusion), תבחינים נוספים כדי לשלול מחלה חסימתית מסוג אסתמה (Asthma) קשה או COPD
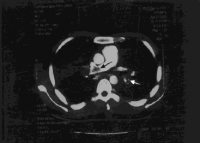
- טומוגרפיה ממוחשבת CT Angio (Copmuter Tomography) –הבדיקה מאפשרת להביט על גודלם של עורקי הריאה ועוזרת לאשר או לשלול מחלות ריאה אחרות היכולות לגרום ליתר לחץ דם ריאתי כמו קרישי דם בעורקי הריאה
- צנתור לב ימני - Right heart catheterization - בדיקה חשובה והכרחית לקביעת האבחנה הסופית. בבדיקה זו ימדדו הלחצים בעורקים הריאתיים בצורה מדויקת, ימדד תפקודו של הצד הימני של הלב/תפוקת הלב. בבדיקה זו נבדקת תגובת העורקים הריאתיים למתן תרופות (Vasoreactivity test).
הבדיקה פשוטה וללא סיבוכים מיוחדים - מבחן מרחק הליכה ב-6 דקות Six minutes walking test – בבדיקה זו נמדד המרחק המקסימלי שאותו עובר החולה במהלך 6 דקות, המרחק אותו הצליח החולה ללכת במהלך 6 דקות, מדד זה נקבע כמדד עולמי מוסכם לקביעת מצבו של החולה
טיפול
אין בנמצא ריפוי למחלה, אך קיימים מגוון טיפולים המאריכים את חיי החולה ומשפרים את איכות חייו.
הטיפולים הקיימים מכוונים למסלולים הביוכימיים השונים המעורבים במחלה.
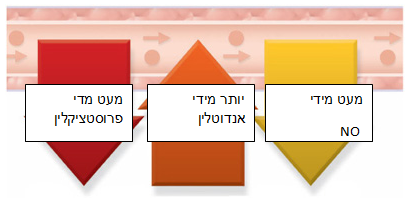
רמות ה-NO (Nitric Oxide) ורמות ה-Prostacyclin (חומרים המרחיבים כלי דם) אצל חולה עם PAH נמוכות מהנורמה.
במקביל קיים יצור מוגבר של חומרים המכווצים את כלי הדם כגון: Thromboxane A2, Endothelin-1 (ET-1)
הבנת התהליכים בהם מעורבים ה-Prostacyclin, ה Endothelin-1 וה-Thromboxane A2 היוו את הבסיס למחקרים שמספקים את הטיפולים הקיימים ליתר לחץ דם ריאתי.
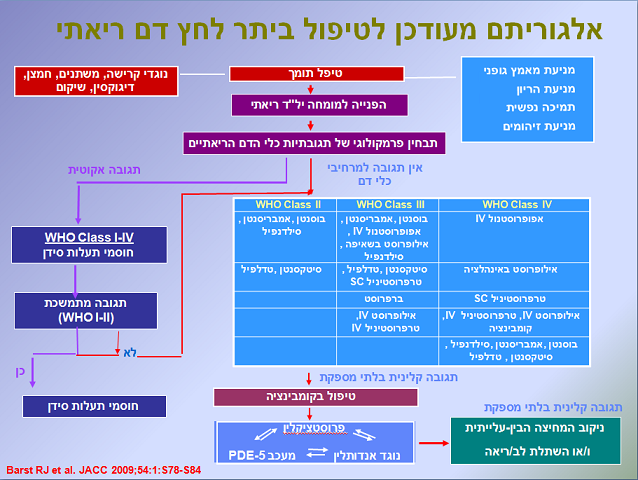
אלגוריתם טיפולי
נוגדי Endothelin
Endothelin Receptor Antagonist -(ERAs) - נוגדי Endothelin הם טיפולים הניתנים בטבליה דרך הפה.
החומר חוסם את התחברות ה-Endothelin לקולטן מסוג ETA [חסימה סלקטיבית (Selective)] או חסימתם של שני קולטנים מסוג ETA ו-ETB (חסימה לא סלקטיבית) הנמצאים על גבי תאי שריר חלק של כלי הדם ובכך מונע את התכווצות כלי הדם.
לקבוצה זו משתייכים:
- Tracleer (Bosentan tablets) - חסם לא ספציפי ניתן בטבלייה פעמיים ביום (מחייב מעקב אחר תפקודי כבד מדי חודש)
- Volibris (Ambrisentan tablets) - חסם ספציפי, הניתן בטבלייה פעם אחת ביום
- Opsumit (Mecitentan tablets) - חוסם Endothelin פוטנטי (Potent) שהוכיח את יעילותו במניעת התדרדרות במחקר גדול, הניתן בטבלייה פעם אחת ביום ואינו רעיל לכבד
מעכבי PDE-5
PhosphoDiEsterase type 5 inhibitor-(PDE-5) - מעכבי ה-5 PDE מונעים את ירידת רמת ה-cGMP5 (Cyclic Guanosine MonoPhosphate) ובכך גורמים להרפיית השריר החלק בכלי הדם ומונעים את התכווצותו.
הם גם מונעים שגשוג (Anti-proliferative effect) של האנדוטל המצפה את כלי הדם ובכך מונעים את התעבות כלי הדם.
לקבוצה זו משתייכים:
- Tadalafil (Adcirca) - מתן דרך הפה בטבלייה. אושר על ידי מנהל התרופות האמריקאי (FDA, Food and Drug Administration) במינון של 40 מיליגרמים ליום
- Sildenafil (Revatio, Viagra) - מתן דרך הפה בטבלייה. מאושר במינון של 20 מיליגרמים שלוש פעמים ביום. קיים גם תכשיר גנרי בשם Slider
טיפול פרוסטנואידי - Prostacyclin
ב-PAH ישנה ירידה ברמת ה-Prostacyclin (Prostaglandin I2 ,PGI2)- שהוא מטבוליט (Metabolite) של חומצה ארכידונית (Arachidonic acid) הנוצר על ידי תאי האנדותל. ל-Prostacyclin תפקיד חשוב בהרחבת כלי הדם, הורדת תנגודת הריאה והגברת תפוקת הלב.
מנגנון פעולה נוסף הוא מניעת הצמתות של טסיות הדם (Platelet aggregation).
לקבוצה זו משתייכים הטיפולים הבאים:
- Epoprostenol Sodium (Flolan) - Flolan הוא נגזרת לא יציבה של חומצה ארכידונית. זמן מחצית החיים הקצר (דקות ספורות) מחייב מתן רציף תוך ורידי (IntraVenous ,IV) בעזרת משאבה המחוברת לצנתר מסוג היקמן (Hickman Catheter).
התרופה הוכחה כיעילה ומומלצת בדרגות IV-III של המחלה - Treprostinil sodium (Remodulin) - Remodulin, הוא אנלוג (Analogue) של Prostacyclin עם זמן מחצית החיים ארוך יחסית כ-4.5 שעות, המאפשר מתן תת- עורי או תוך ורידי לפי מצבו של החולה. המתן נעשה בעזרת משאבה. התרופה נחקרה והוכחה כיעילה ומאושרת לדרגות IV-II של המחלה.
בנוסף, יש בשימוש בארץ Tyvaso (Treprostinil sodium) במתן באינהלציה (4 פעמים ביום).
- הוכנסה לשימוש בארץ משאבה תת-עורית המושתלת כולה תחת לעור ומונעת זיהומים
- Iloprost (Ventavis) - ה-Ventavis הוא אנלוג של Prostacyclin הניתן בשאיפה. זמן מחצית חיים כ-45 דקות ולכן התרופה מחיבת אינהלציה מידי 4 שעות (בין 6–9 פעמים ביום).
התרופה נחקרה והוכיחה יעילות בדרגות IV-III של המחלה - Selexipag (Uptravi) - אגוניסט סלקטיבי (Selective agonist) לקולטן Prostacyclin (Selective Prostacyclin IP receptor agonist). תרופה הניתנת בטבליות דרך הפה ומהווה פריצת דרך. זוהי התרופה הראשונה במשפחת תרופות זו הניתנת לבליעה. יעילות ובטיחות התרופה הוכחה במחקר גדול. התרופה אושרה על ידי ה-FDA בדצמבר 2015 ובהמשך באירופה ובמדינות נוספות בעולם, תרופה זו נכנסה לסל הבריאות בתחילת 2017 וזמינה בכל קופות החולים. מחקר ה-Griphon הוא מחקר פאזה 3, רב מרכזי, אקראי, כפול סמיות, מבוקר אינבו, אשר כלל 1156 חולים עם יתר לחץ דם ריאתי עורקי. 79.6 אחוזים מהחולים שנכללו במחקר היו כבר על טיפול ל-PAH בזמן הכניסה למחקר. החולים חולקו אקראית לטיפול באינבו או Uptravi לתקופת זמן ממוצעת של 63.7 שבועות ו-70.7 שבועות בהתאמה. המינונים של התרופה הותאמו פרטנית מדי שבוע עד למינון המקסימלי הנסבל (טווח המינונים של 200 מיקרוגרם עד 1600 מיקרוגרם, פעמיים ביום). מטרת המחקר הראשונית הוגדרה כ-Composite end point וכללה היארעות של מוות מכל סיבה או סיבוך/החמרה כתוצאה מ-PAH. סך הכל אירועי תמותה או תחלואה הופיעו ב-397 חולים: 41.6 אחוזים מאלו בקבוצת האינבו ו-27 אחוזים מאלו בקבוצת ה-Uptravi [HR (Hazard Ratio) של 0.6, p<0.001]. הטיפול ב-Uptravi הביא להפחתה של 40 אחוזים בסיכון לפתח את אחד מאירועי התמותה והתחלואה. ההשפעה של Uptravi מבחינת תמותה ותחלואה הייתה זהה בכל תתי הקבוצות אשר הוגדרו מראש. השפעת הטיפול הייתה דומה בקבוצת החולים שלא טופלו כלל בתרופות ליתר לחץ דם ריאתי עורקי ובחולים אשר קיבלו בתחילת המחקר לפחות תרופה אחת ולעיתים גם שילוב של תרופות (מקבוצת ה-ERA וה-PDE5I). מבחינה בטיחותית, תופעות הלוואי שנצפו בטיפול עם Uptravi היו זהות לתופעות הלוואי הידועות של תרופות אחרות ממנגנון ה-Prostacyclin, וכללו כאבי ראש, שלשולים, בחילות וכאב בלסת. לרוב תופעות הלוואי היו קלות עד מתונות מבחינת דרגת החומרה. סך הכל רק 7.1 אחוזים מהחולים בקבוצת האינבו ו-14.3 אחוזים מקבוצת הטיפול הפסיקו את הטיפול בעקבות הופעת תופעות לוואי[1]
שילוב תרופתי
מכיוון ומספר תהליכים ביוכימיים מעורבים במחלה, נחקרו שילובים טיפוליים בין הקבוצות השונות.
הרציונל הטיפולי הוא תקיפת המחלה דרך מספר מנגנונים שונים, זאת כדי להשיג אפקט טיפולי מקסימלי.
שילובים שהוכחו כיעילים הם חוסמי Endothelin וחוסמי Phosphodiesterase, או משלבים של 3 הקבוצות במקרים קשים ביותר.
טיפולים שגרתיים נוספים
בנוסף לקבוצות שנחקרו בהרחבה ומוזכרות לעיל, ניתנים מספר טיפולים כתוספת שגרתית. טיפולים אלו עשויים לשפר את תסמיני המחלה. לקבוצה זו משתייכים:
- Anticoagulant - נוגדי קרישה כמו Coumadin - מתן נוגדי קרישה מיועד למניעת יצירת קרשי דם העלולים גם הם לסתום את כלי הדם הריאתיים
- Diuretics - משתנים כמו Fusid - חומרים המונעים הצטברות נוזלים הנגרמת עקב פגיעה בתפקוד הלב (אי ספיקה לבבית)
- Oxygen therapy - טיפול בחמצן לחולים בעלי רויון חמצן נמוך מ -92-90 אחוזים
- Calcium Channel Blockers) CCBs) - חוסמי תעלות סידן, רק כ-10 אחוזים מכלל החולים מגיבים לטיפול זה
התגובה לטיפול נמדדת בזמן ביצוע הצנתור הימני - שיקום ריאתי - פעילות גופנית מבוקרת עוזרת לשיפור משמעותי של התפקוד הריאתי ואף משפרת את מרחק 6 דקות ההליכה, מבחן בו משתמשים לקביעת מצבו של החולה
- טיפול כירורגי
במקרים הקשים במיוחד בהם לא נצפה שיפור במצב החולים ואף חלה התדרדרות יש לשקול את האופציה הכירורגית. קטגוריה זו כוללת:
- Balloon Arterial septostomy - יצירת חור מכוון בין העלייה הימנית לעלייה השמאלית. הדלף שנוצר מפחית את הלחץ בלב הימני ומשפר את תפקוד הלב
- Heart-lung or lung transplantation - השתלת ריאות או לב ריאות.
ההשתלה משמשת כמוצא אחרון, זאת עקב מלאי מוגבל של איברים להשתלה
ביבליוגרפיה
- ↑ Olivier Sitbon, M.D., Richard Channick, M.D., Kelly M. Chin, M.D., Aline Frey, Pharm.D., Sean Gaine, M.D., Nazzareno Galiè, M.D., Hossein-Ardeschir Ghofrani, M.D., Marius M. Hoeper, M.D., Irene M. Lang, M.D., Ralph Preiss, M.D., Lewis J. Rubin, M.D., Lilla Di Scala, Ph.D., et al.Selexipag for the Treatment of Pulmonary Arterial Hypertension. N Engl J Med 2015; 373:2522-2533
המידע שבדף זה נכתב על ידי פרופ' מרדכי קרמר, מנהל המכון למחלות ריאה במרכז הרפואי רבין, קמפוס בלינסון (המאמר באתר הבית)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק