אנגיואדמה - Angioedema
| אנגיואדמה | ||
|---|---|---|
| Angioedema | ||
| ||
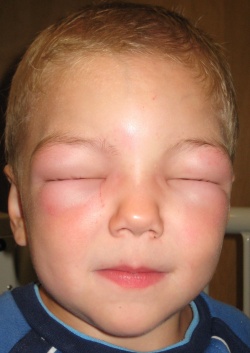
Allergic angioedema. Note that this child is unable to open his eyes due to swelling.
| ||
| ICD-10 | Chapter D 84.1 , Chapter T 78.3 | |
| ICD-9 | 277.6
, 995.1 |
|
| MeSH | D000799 | |
| יוצר הערך | פרופ' יוסף מקורי, טל מקורי | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אנגיואדמה
אנגיואדמה היא גורם שכיח לביקור בחדרי המיון ולהפניות למרפאות אלרגיה / אימונולוגיה. מדובר בבצקת ממוקמת וחולפת של השכבות העמוקות של העור, של הרירית בדרכי האוויר העליונות או במערכת העיכול. יש לחפש גורמים לתופעה, אם כי חלק גדול מהמטופלים סובלים מהצורה האידיופאטית. מיעוט מהחולים מציגים אתגר איבחוני וטיפולי. כישלון בזיהוי הגורמים הנדירים יותר של אנגיואדמה עלול להוביל למצב מסכן חיים. אנמנזה מקיפה ומעקב קפדני אחר התגובה לטיפול הם הכלים האבחוניים והטיפוליים בעלי יחס עלות-תועלת (Cost-effective) המרבי.
אפידמיולוגיה
נתונים אפידמיולוגים בנוגע לקשר בין אנגיואדמה וחרלת
במחקר שכלל 554 מטופלים עם חרלת (אורטיקריה), אנגיואדמה וחרלת הופיעו יחד ב-49%, ואנגיואדמה בלבד ב-11%. במחקר עדכני יותר שכלל 104 מטופלים עם חרלת כרונית אידיופטית, אנגיואדמה הופיעה יחד עם חרלת ב-93 מקרים (87%). המשך החציוני של הופעת אנגיואדמה היה 18 חודשים, ואנגיואדמה הופיעה בתדירות פחותה מפעם בשבוע ב-72% (54 מתוך 75). Kozel et al מצאו כי 10 מתוך 220 מטופלים היו עם אנגיואדמה בלבד, כשמתוכם רק שניים היו ללא תסמינים לאחר שנה. עם זאת, 59% מן המטופלים עם חרלת אידיופטית סבלו במקביל גם מאנגיואדמה. Nettis et al מצאו כי מתוך 562 מטופלים עם חרלת, אנגיואדמה או שתיהן, ל-49 (9%) הייתה אנגיואדמה בלבד.
אטיולוגיה
פתופיזיולוגיה
אנגיואדמה מתווכת היסטמין
עודף היסטמין מוביל לזרימת דם מקומית מוגברת עקב התרחבות כלי הדם (Vasodilatation), עלייה בחדירות האנדותליאלית ונפיחות המאפיינים אנגיואדמה, חרלת, ובמקרים חמורים תגובה אנפילקטית. בתגובות מתווכות IgE, קשירת אלרגן מובילה לגישור (Cross-linking) מולקולות IgE על פני תאי פיטום (Mast cells) הגורם לדגרנולציה ושחרור היסטמין ומתווכים נוספים האגורים בגרנולות בתאים אלו (במיוחד טריפטאז (Tryptase)). תאי פיטום עלולים לעבור דגרנולציה גם בתגובה לחומרים אחרים, במיוחד חומרי הרדמה, חומרי ניגוד ואופיאטים, וכך ליצור תגובה דמוית אנפילקסיס ללא תיווך IgE, תגובה אשר עלולה להיות זהה קלינית לתגובה אנפילקטית אמיתית. סיבה נוספת לשחרור היסטמין, הנובעת מהגישור המוזכר לעיל, היא נוכחות נוגדנים עצמיים (Autoantibodies) כנגד קולטני IgE המצויים על פני תאי פיטום, או כנגד IgE הקשור לתאי פיטום או באזופילים. תופעה זו מיוחסת לכ-40% מחולי החרלת הכרונית אך יכולה להתבטא גם באנגיואדמה בלבד. גורמים אנדוגנים שונים כמו מיקרואורגניזמים, ציטוקינים ונוירופפטידים יכולים גם הם לגרום לשפעול תאי פיטום שיתבטא בשחרור מתווכים כמו היסטמין וטריפטאז ובתמונה קלינית שתכלול חרלת, אנגיואדמה וכדומה.
אנגיואדמה מתווכת ברדיקינין
לברדיקינין ((Bradykinin (BK) תפקיד פיזיולוגי בשליטה על טונוס וסקולרי. קליקראין (Kallikrein) מזרז ייצור BK מקינינים בעלי משקל מולקולרי גבוה ((High wolecular weight kinins (HMWK). קליקראין עצמו משופעל על ידי מגוון מתווכים, ובכללם פקטור XII של מערכת הקרישה האינטרינזית. BK נקשר לקולטנים משני סוגים על גבי האנדותל הוסקולרי - קולטנים מסוג BK-1 מופעלים עקב פגיעה רקמתית וקולטנים מסוג BK-2 מופעלים קונסטיטוטיבית. הפעלת קולטני BK-2 על ידי קשירת ליגנד מובילה לשחרור Substance P מקצות סיבי עצב והעלאת החדירות הקפילרית, ובכך לדליפת פלזמה למרחב האינטרסטיציאלי. מנגנון זה נמצא בבסיס האנגיואדמה התורשתית/משפחתית והנרכשת.
סוגים שונים של אנגיואדמה
אנגיואדמה תורשתית - Hereditary angioedema (HAE)
לקריאה בנושא אנגיואדמה תורשתית, מומלץ לפנות לערים העוסקים בנושא בהרחבה
ערכים מורחבים – בצקת (אנגיואדמה) תורשתית - הנחיה קלינית, אנגיואדמה תורשתית - Hereditary angioedema
אנגיואדמה עקב תרופות
עודף לויקוטריאנים כתוצאה מעיכוב פרוסטגלנדינים (במיוחד PGE2) על ידי סליצילטים או NSAIDs עלול לגרום לאנגיואדמה בשילוב עם חרלת. גורמים נדירים אחרים כוללים רכיבי משלים ואזואקטיביים, כפי שנמצא ב-Hypocomplementemic urticarial vasculitis.
חסר C1 INH נרכש (אנגיואדמה נרכשת)
חסר נרכש ב-C1 INH מתבטא לראשונה בגילאי הביניים, בעוד אנגיואדמה תורשתית מתבטאת כבר בגיל הילדות או ההתבגרות. הבדל זה והיעדר היסטוריה משפחתית מצביעים על האפשרות לאנגיואדמה נרכשת ((Aquired angioedema (AAE). התסמינים הקליניים דומים ל-HAE. AAE מקושר למחלות לימפופרוליפרטיביות, מחלות אוטואימוניות, וכן בשכיחות נמוכה יותר, לווסקוליטיס ולזיהומים. המחלה הלימפופרוליפרטיבית לרוב שקטה ועלולה להתגלות רק זמן מה לאחר אבחנת AAE. המחסור ב-C1 INH נגרם עקב צריכה מוגברת על ידי פאראפרוטאין (Paraprotein) או מכלולים חיסוניים (AAE I), או עקב פירוק ישיר של C1 INH בידי נוגדנים עצמיים (AAE II).
אנגיואדמה אידיופטית
בניגוד לאנפילקסיס, אשר מתרחש תוך דקות מרגע החשיפה, לאנגיואדמה אידיופטית אין קשר מובהק לחשיפה לאלרגן והיא עלולה להגיע לחומרה מקסימלית תוך מספר שעות. ב-40% מהמקרים, אנגיואדמה אידיופטית מתווכת על ידי נוגדנים עצמיים אשר נקשרים ל-IgE או לקולטני ה-IgE על גבי תא פיטום (FcRI) וגורמים לשחרור היסטמין. אנגיואדמה אוטואימונית קשורה בחרלת, וקשר אוטואימוני זה ניתן להדגמה על ידי תבחין סרום אוטולוגי. כמו כן ישנו קשר למחלות אוטואימוניות ספציפיות, במיוחד למחלות של בלוטת התריס.
8-11% מהחולים אינם מציגים חרלת, ויכולים להיות ייחודיים מבחינה אטיולוגית, קלינית וטיפולית. מחקר שנערך במהלך עשר שנים במרכז רפואי גדול זיהה 254 מקרים של אנגיואדמה אידיופטית מתוך 929 חולי אנגיואדמה ללא חרלת. רובם (86%) הגיבו לאנטי-היסטמינים שניתנו לפרק זמן ממושך (Histaminergic angioedema). אלו שלא הגיבו ונזקקו לטיפול השיגו שליטה חלקית או מוחלטת על התסמינים על ידי טיפול בחומצה טרנאקסמית (Tranexamic acid) עם משך טיפול חציוני של 46 חודשים. החולים בקבוצה זו (Non-histaminergic angioedema) הציגו שכיחות מוגברת של מעורבות דרכי אוויר עליונות וכאבי בטן חוזרים.
אנגיואדמה קשורת מעכבי ACE
למרות שהפתוגנזה המדויקת של אנגיואדמה קשורת מעכבי ACE (ACE inhibitors) אינה ברורה, ראיות מעידות על כך שמטבוליזם לקוי של BK הוא המנגנון העיקרי. ל-ACE שתי פונקציות: הפיכת אנגיוטנסין I לאנגיוטנסין II ושיתוק BK. מעכבי ACE גורמים לאנגיואדמה על ידי העלאת רמות מקומיות של BK ברקמות. שונוּת גנטית באנזימים אחרים המעורבים בקטבוליזם BK או Substance P, כגון Aminopeptidase P ו-Dipeptidyl peptidase IV, בהתאמה, משפיעה על הרגישות לאנגיואדמה על רקע מעכבי ACE. אנגיואדמה על רקע מעכבי ACE מופיעה לרוב בפנים, בשפתיים ובלשון. מערכת העיכול מעורבת לעיתים רחוקות ומתבטאת בכאבי בטן אשר עלולים לגרור התערבות ניתוחית מיותרת. מספר מקרי מוות דווחו על רקע של מעורבות הלוע. שימוש ממושך במעכבי ACE עלול לגרום להחמרת ההתקפים לאורך זמן. השכיחות של אנגיואדמה בקרב מטופלים הנוטלים מעכבי ACE היא 0.1-6%. מוצא אפרו-אמריקני, מין נקבי, עישון וגיל מתקדם הם גורמי סיכון למחלה. למרות שהסיכון לאנגיואדמה גבוה יותר בחודש הראשון לתחילת השימוש במעכבי ACE, רוב המקרים מתרחשים מספר חודשים ועד עשר שנים מתחילת הטיפול. לכן אבחנה זו אינה נשקלת לעיתים קרובות מאחר שעל פי רוב אין סמיכות זמנים בין תחילת השימוש במעכבי ACE ובין הופעת התסמינים.
גורמים נדירים לאנגיואדמה
- תסמונת גלייך (Gleich) - תסמונת זו מאופיינת באירועים חוזרים של אנגיואדמה ו/או חרלת, עליה במשקל, חום, אאוזינופיליה ורמות גבוהות של IgM בסרום. התקפים אלו מתרחשים כל מספר שבועות-חודשים ועלולים להמשך מספר חודשים. החולים אסימפטומטיים בין התקפים. רמת האאוזינופיליה עומדת בקשר ישיר לחומרת ההתקף. נהוג לחשוב כי המחלה נגרמת על ידי רמות גבוהות של ציטוקינים כגון IL-5 ו-IL-6 אשר מעודדים דלקת ומשפעלים אאוזינופילים. הטיפול הוא בקורטיקוסטרואידים במינון נמוך ו-IFN-α ומעכבי IL-5 במקרים העמידים לטיפול הסטרואידלי. הפרוגנוזה טובה בהשוואה לתסמונות היפר-אאוזינופיליות אחרות מכיוון שאין מעורבות סיסטמית.
תמונה דומה של אנגיואדמה לא-התקפית ואאוזינופיליה תוארה בקרב צעירות יפניות. ההתקף מתרחש לרוב פעם אחת, נמשך מספר חודשים וחולף ספונטנית. מנגנון הפתוגנזה דומה לזה שתואר בתסמונת גלייך.
- תסמונת NERDS - תסמונת שתוארה וכוללת קשריות סינוביאליות, אאוזינופיליה, ראומטיזם, דרמטיטיס ונפיחות. רמות IgE בסרום גבוהות. ההיסטולוגיה של המחלה מתאפיינת בגרנולומות נקרוטיות, וסקוליטיס לא ספציפי, הסננה אאוזינופילית ומשקעי חלבון בסיס אאוזינופילי (Eosinophil major basic protein). המהלך הוא לרוב שפיר.
- תסמונת קלרקסון (Clarkson) - תסמונת קלרקסון, או תסמונת הדליפה הקפילרית (Idiopathic capillary leak), מתבטאת בבצקת מפושטת חריפה או כרונית עקב דליפה מהירה של פלזמה. ב-80% מהמקרים יש מעורבות של פארא-פרוטאין IgG מונוקלונלי, וההתקפים עלולים לסכן חיים בעקבות כשל כלייתי, בצקת ריאות והלם. הטיפול כולל תחליפי פלזמה (Plasma expanders) וקורטיקוסטרואידים
- אנגיואדמה תוארה גם כתופעת לוואי קשה בטיפול בציטוקינים כגון IL-2 רקומביננטי ו-IFN-α
קליניקה
המונח אנגיואדמה (Angio-Oedema) מציין בצקת ממוקמת וחולפת של השכבות העמוקות של העור, של הרירית בדרכי האוויר העליונות או במערכת העיכול. הבצקת עלולה להתרחש בכל אזור בגוף, אך היא בעלת נטייה להופיע באזורים בהם העור רפוי יותר (עפעפים, שפתיים, שק אשכים (סקרוטום) וכדומה). הבצקת באנגיואדמה אינה גומתית (Non-pitting), אדומה (אריתמטוטית) או בצבע העור, בעלת שוליים לא מוגדרים. עלולה להתלוות לנפיחות תחושת צריבה או כאב, אך ללא גרד, זאת בניגוד לחרלת (שיכולה להופיע עם או בלי אנגיואדמה), המתאפיינת בפריחה ובגרד טורדני.
אבחנה
וידוא המאפיינים הקליניים ובירור ציר הזמן חיוניים לאבחנה נכונה, ולכן לא ניתן להפריז בחשיבות של אנמנזה מדויקת (טבלה). כך לדוגמה, הופעת התסמינים בהתקף אנפילקטי סיסטמי היא מהירה מאוד, ומתרחשת לרוב תוך דקות מרגע החשיפה לאלרגן. כמו כן, התגובה לטיפול בהתקף אנפילקטי גם היא מהירה מאוד. מנגד, בסוגים אחרים של אנגיואדמה שיא התסמינים מופיע רק לאחר מספר שעות והשיפור בהם לאחר טיפול נראה רק לאחר מספר שעות או אף ימים. הגורמים לאנפילקסיס לרוב ברורים, בניגוד לצורות אחרות של אנגיואדמה.
|
גורם מבדיל עיקרי הוא נוכחות או היעדר חרלת. חרלת תופיע בעיקר עם אנגיואדמה על רקע אלרגי ו/או האידיופטי, אך לא ב-HAE או באנגיואדמה על רקע שימוש במעכבי ACE.
מופע של נפיחות פריפרית, תחושת חנק או כאבי בטן חוזרים צריכים לכוון לאפשרות של HAE או חסר C1 INH נרכש. קשר לאסטרוגנים, אנדוגניים או אקסוגניים, אופייני ל-HAE. סיפור משפחתי דומה והופעת התסמינים בעשור הראשון או השני לחיים מעידים על HAE. עם זאת, ל-25% מחולי HAE אין סיפור משפחתי תואם.
שימוש בסליצילאטים, NSAIDs או אופיאטים עשויים לגרום לאנגיואדמה עם או בלי אורטיקריה.
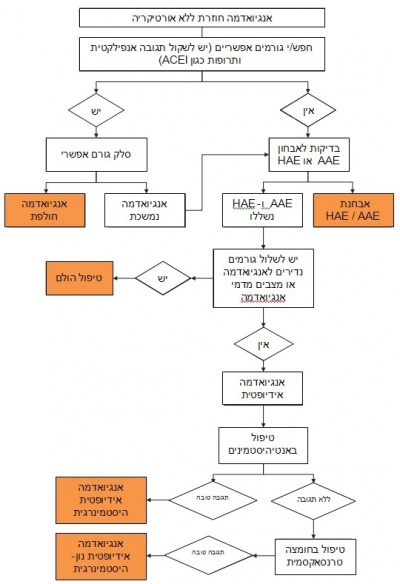
תגובות עוריות אחרות עלולות לחקות אנגיואדמה, במיוחד כאשר התסמינים אינם טיפוסיים. אלו הם מצבים נדירים, כמו עמילואידוזיס סיסטמית, תסמונת הוריד הנבוב העליון (Superior vena cava syndrome), היפופרוטאינמיה, Eosinophilic fasciitis וכדומה. רמזים לאבחנה יכולים גם להתקבל על פי התגובה לטיפול, אך יש לזכור שלאפינפרין יש אפקט אינבו משמעותי. חוסר תגובה לאפינפרין, אנטי-היסטמינים ולסטרואידים אופייני במיוחד לאנגיואדמה על רקע מעכבי ACE או HAE. אלגוריתם לאבחנת חולה עם אנגיואדמה מוצע בתרשים.
בדיקות מעבדה
- הבדיקה המוצעת לאישור חשד לאנפילקסיס, היא רמות טריפטאז בסרום. לטריפטאז זמן מחצית חיים של ארבע שעות. רמות גבוהות הנמדדות שעה וארבע שעות לאחר התגובה, וחזרה לנורמה 24 שעות אחרי כן, מעידות על תגובה אנפילקטית. יש לדחות במס' שבועות תבחיני עור ובדיקת IgE ספציפי שכן רמתו יכולה להיות נמוכה לאחר התקף אנפילקטי עקב "צריכת יתר" ((Consumption) במהלך ההתקף.
- לחולים החשודים כחסרי C1 INH יש למדוד רמות ופעילות C1 INH וכן חלבוני משלים C3/C4. ניתן לאבחן HAE1 באמצעות רמות C4 ו-C1 INH נמוכות, פעילות C1 INH נמוכה ורמות C3 תקינות. ניתן לאבחן HAE2 באמצעות רמות C4 נמוכות, פעילות C1 INH נמוכה, רמת C3 תקינה ורמת C1 INH נורמלית או גבוהה. רמת ה-C1q תמצא נמוכה בחסר C1 INH נרכש אך נורמלית ב-HAE. למרות שמומלץ לאבחן HAE על פי רמות C4, בחולים אסימפטומטיים עלולות רמות C4 להיות נורמליות ולכן יש לאבחן חולים אלו על פי רמת C1 INH ומידת פעילותו. יש להימנע מעיכוב בין לקיחת הדגימה ובדיקתה או מקירור ממושך שלה. בדיקה גנטית (Genotyping) של C1 INH מומלצת במקרים של חוסר ודאות, למרות שניתן לזהות מוטציות גנטיות רק בכ-85% מהמקרים. Genotyping של HAE3 לא נפוץ, וזיהוי המוטציות לא שכיח, ולכן אבחנת HAE3 נשענת לרוב על קליניקה, אנמנזה והיעדר חריגות ברמות המשלים.
- במקרה של חסר נרכש של C1 INH, יש לשלול מחלה לימפופרוליפרטיבית על ידי ספירת דם מלאה, משטח דם, שקיעת דם, תפקודי כבד, רמות אימונוגלובולינים ואלקטרופורזה של חלבונים בסרום. במידת הצורך ובהתאם לחשד הקליני, יש לשקול בדיקות ספציפיות כמו בדיקת השתן לחלבון בנס-ג'ונס (Bence-Jones) , Immunophenotyping של לימפוציטים בדם פריפרי, ביופסיית מח עצם ו-CT של החזה/בטן/אגן. יש לבדוק גם RF ,ANA, רמות חלבונים, משלים C3/C4 ונוגדנים נגד C1q אם ישנו חשד למחלת רקמת חיבור או וסקוליטיס עם חרלת. בדיקת רמות נוגדנים אנטי-C1 INH לאבחנת AAE שנויה במחלוקת.
טיפול
טיפול באנגיואדמה תורשתית
לקריאה בנושא הגישה הטפולית באנגיואדמה תורשתית/משפחתית, מומלץ לפנות לערכים העוסקים בנושא בהרחבה
ערכים מורחבים – בצקת (אנגיואדמה) תורשתית - הנחיה קלינית, אנגיואדמה תורשתית - Hereditary angioedema
טיפול באנגיואדמה נרכשת
הטיפול ב-AAE דומה לזה של חסרי C1 INH אחרים. בניגוד ל-HAE, אנטי-פיברינוליטים יעילים יותר מאשר אנדרוגנים. לטיפול בהתקף חריף ניתן להשתמש ב-C1 INH, אף כי לעיתים נדרשים מינונים גבוהים. במצבים כאלה, מעכב קליקראין או BK-receptor יהיו טיפול הגיוני. הטיפול במחלות רקע עשוי גם למנוע התקפים ואף להחזיר רמות חלבוני המשלים לנורמה.
טיפול באנגיואדמה אידיופטית
קווים מנחים אשר פורסמו, מתארים את הטיפול באנגיואדמה אידיופטית בשילוב חרלת. למקרים ללא חרלת, הקו הטיפולי הראשון הוא אנטי-היסטמינים במינון גבוה כמקובל בחרלת. אם אלה אינם יעילים (Non-histaminergic angioedema), אנטי-פיברינוליטים (Hexakapron (Tranexamic acid) (הקסקפרון ; חומצה טרנקסמית)) הוכחו כיעילים לרוב. בהתקף חריף יש להשתמש באנטי-היסטמינים, קורטיקוסטרואידים ואף ב-Epinephrine (אפירנפרין), למרות שאלה אינם יעילים עבור אנגיואדמה על רקע עודף BK. לכן, יש לנטר חולים אלו ולשמור על נתיב אוויר עד חלוף ההתקף. פלזמה עשויה להיות כלי אפקטיבי לטיפול וכיוונים עתידיים כוללים מעכבי קליקראין (Kalbitor (Ecallantide) (קלביטור ; אקלנטייד)) ומעכבי רצפטורי BK (Firazyr) (Icatibant) (פירזיר ; איקטיבנט).
טיפול באנגיואדמה על רקע מעכבי ACE
ברוב המקרים הפסקת התרופה תוביל להיעלמות התסמינים. למרות שגם תרופות ממשפחת חוסמי הקולטן לאנגיוטנסין 2 (ARB) דווחו כגורמות אנגיואדמה, מעבר למשפחה זו לרוב אינו גורם להישנות התסמינים. נעשה שימוש מוצלח גם בפלזמה וגם ב-C1 INH לטיפול בבצקת לרינגיאלית של אנגיואדמה על רקע מעכבי ACE. טיפולים כגון Kalbitor ו-Firazyr ל-HAE גם הם אופציות עתידיות לטיפול באנגדיואדמה על רקע ACEI.
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- S. Grigoriadou and H. J. Longhurst. An approach to the patient with angioedema. Clinical and Experimental Immunology. 155:367, 2008.
- L. C. Zingale et al. Angioedema without urticaria: a large clinical survey. Canadian Medical Association Journal. 175:1065, 2006.
- A. P. Kaplan and M. W. Greaves. Angioedema. J Am Acad Dermatol 53:373, 2005
קישורים חיצוניים
המידע שבדף זה נכתב על ידי פרופ' יוסף מקורי, מנהל מחלקה פנימית ב', מרכז רפואי מאיר וביה"ס לרפואה ע"ש סאקלר, אוניברסיטת תל אביב; טל מקורי, בית הספר לרפואה של האוניברסיטה העברית בירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק