כוויות - Burns
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|
| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | חבלות | |
אנטומיה של העור
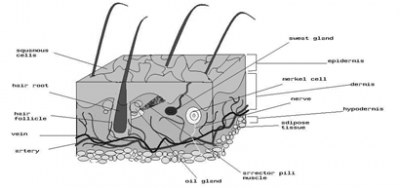
שטח העור של התינוק הוא 0.25 מטר רבוע, ושטח העור של מבוגר ממוצע הוא 1.8 מטר רבוע. העור מכיל שתי שכבות: האפידרמיס והדרמיס. השכבה החיצונית בנויה משכבת תאים מתים - תאי קרן - הנמצאים על פני העור, ופנימה יותר נמצאים התאים היוצרים את תאי הקרן. שכבה זו מגינה על הגוף מפני הסביבה. השכבה השנייה נמצאת מתחת לאפידרמיס ונקראת Corium (Dermis). שכבה זו היא עבה יותר 0.12-0.06 מילימטרים ומכילה בעיקר סיבי רקמת חיבור, כלי דם, עצבים, וספיחי עור כמו: שורשי השערות ובלוטות החלב. מכיוון שקצות העצבים מסתיימים בשכבה זו — הרי חבלה במקום זה גורמת לכאבים עזים. ה-Corium היא שכבת המגן המונעת איבוד נוזלים על ידי אידוי. בלוטות הזיעה המצויות בעור עוזרות בשמירה על טמפרטורת הגוף על ידי קביעת כמות הנוזלים שתתאדה מעל לפני העור. בלוטות אלה מפרישות גם כמויות קטנות של נתרן, אשלגן, כולסטרול, אלבומין ואוריאה. בשכבת ה-Corium ניתן למצוא גם גופי תחושה למגע, לכאב, ללחץ, לחום ולקור. העור מהווה "בית חרושת" ליצירת ויטמין D בעזרת פעולת קרני השמש על מרכיבי הכולסטרול.
הכוויה היא מחלה הרסנית של העור, המתקדמת במהירות. היא נגרמת על ידי נזק תרמי או כימי לעור, הגורם להרס העור באזור הנפגע. הכוויה אינה מהווה רק נזק מקומי לכסות הגוף, כי אם פגיעה רב מערכתית המסכנת את חיי החולה.
פתולוגיה ופתופיזיולוגיה
במיקרוסקופיה ניתן למצוא באזור הכוויה Coagulation necrosis וסביבה 3 חגורות. הראשונה היא חגורת הקואגולציה הבלתי הפיכה (Nonreversible coagulation zone) ובה אין זרימת דם. עומק הנזק וחומרתו נקבעים על ידי הטמפרטורה ומשך החשיפה. סביב שכבה זו נמצאת חגורת העימדון (Stasis zone), שבה ניתן למצוא עימדון של הדם או זרימת דם מופרעת, מלווה בבריחת נוזלים וכדוריות דם אל בין הרקמות. בשכבה זו אין קואגולציה של החלבונים, כאשר העימדון יכול להופיע בשלב מוקדם או מאוחר. אם מצב ההידרציה הוא תקין יש למנוע משכבה זו להתפשט ולהעמיק. החגורה השלישית היא חגורת ה-Hyperemia התגובתית לתהליך הדלקתי. מבנה העור מוצג באיור 24.16.
אפידמיולוגיה
הכוויה מלווה בשיעור תחלואה ותמותה משמעותיים. בארצות הברית מדווחים על כ-2,000,000 נפגעים לשנה, הדורשים אשפוז. 12,000 מהם נפטרים עקב סיבוכים ו-50,000 הופכים נכים למשך כל חייהם. בישראל, 75% מכלל הכוויות מתרחשות בבית. 80% מנפגעי הכוויות הם נשים וילדים.
קליניקה
התמותה והתחלואה קשורות בעומק הכוויה ובשטחה. הערכת הכוויה מתבצעת על ידי:
- חישוב שטח הכוויה כ-1% מכלל שטח הגוף
- עומק הכוויה
עומק הכוויה
כוויה מדרגה ראשונה: בדרגה זו הכוויה היא שטחית. הפגיעה היא באפידרמיס בלבד ומתבטאת בבצקת בעור ובאודם מקומי. הכוויה כואבת במשך 48–72 שעות וריפויה נמשך 5–10 ימים. בתקופה זו האפיתל מתחלף באופן מושלם.
כוויה מדרגה שנייה: בדרגה זו כל שכבת האפידרמיס נפגעת, בנוסף לחלק ב-Corium. הכוויה מאופיינת בכאב עז, באודם ובשלפוחיות. ככל שהכוויה עמוקה יותר כך השלפוחיות שכיחות יותר והן מופיעות תוך שעות. מחלקים את הדרגה השנייה ל:
- כוויה שטחית - כאשר החלק החיצוני של ה-Corium נפגע. בכוויה זו הריפוי נמשך 10–14 ימים, תוך החלמה מלאה, בתנאי שהפצע לא הזדהם
- כוויה עמוקה - התנהגות הכוויה דומה לדרגה השלישית, אלא שצבעה אדום. ההחלמה של הפצעים נמשכת כ-25–35 ימים, תוך יצירת אפיתל שברירי המכסה את שטח הכוויה, ומקורו בשורשי השערות ובבלוטות החלב. כוויה זו יכולה להפוך בקלות לכוויה מדרגה 3 עקב זיהום משני. ההשפעות המטבוליות וצורת איבוד הנוזלים דומות לאלה המתרחשות בכוויה מדרגה שלישית
כוויה מדרגה שלישית: בדרגה זו הכוויה חודרת את כל עובי ה-Corium ומעבר לו. הרקמה היא בצבע חום-לבן או שחור, וללא תחושה. בלחץ על האסקר (גלד) של הכוויה לא ניתן לראות הלבנה או אודם של הרקמה, מכיוון שכלי הדם נהרסו או נסתמו. הרקמה למעשה מתה.
שטח הכוויה
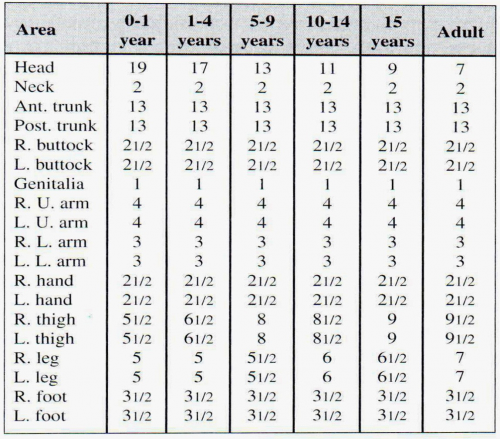
הערכת שטח הכוויה נעשית לפי טבלאות שטח שתוארו על ידי Lund ואחרים. טבלאות אלה מאפשרות הערכה מדויקת של שטח הכוויה. הטבלאות הללו נחוצות במיוחד בילדים מכיוון ששטח גופם גדול ביחס למשקלם וכמו כן אחוז שטח הראש גדול יותר ביחס למבוגרים (ראה טבלה 8.16).
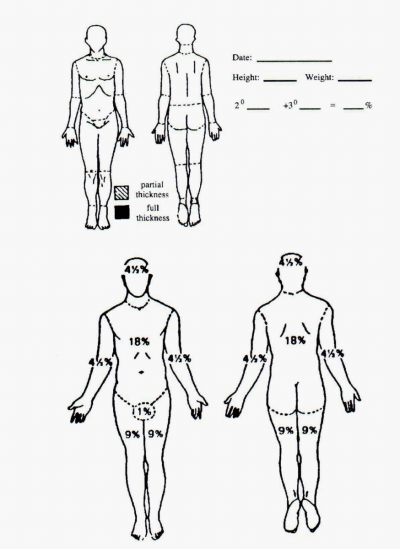
שיטה אחרת להערכת שטח הכוויה היא שיטת ה-9, שבה כל גף עליון נחשב ל-9 אחוזי כוויה, הראש ל-9%, החזה והגב ל-18%, חגורת הבטן - 18%, כל גף תחתון - 18% ואזור הגניטליה - 1% כוויה (איור 25.16).
כאשר מעריכים את חולה הכוויה, קיימת נטייה ראשונית להערכה מופחתת של שטח הכוויה. לא בכל המקרים שטח ועומק כוויה זהים נותנים אותן התוצאות. בילדים שגילם פחות משנתיים, או במבוגרים בני 60 שנה ומעלה, התמותה ביחס לאותו שטח ועומק כוויה גבוהה יותר. גם שכיחות הזיהומים המקומיים והסיסטמיים גבוהה יותר, עקב הירידה בחסינות והמחלות הנלוות.
מיקום הכוויה חשוב גם הוא להערכת התוצאות הסופיות של הכוויה. כאשר הפגיעה היא בידיים, בפנים או בפרינאום הנזק התפקודי יכול להיות ניכר. כאשר הפגיעה היא במערכת הנשימה, או הכוויות נגרמו על ידי חומר כימי - הסכנה המידית רבה יותר ותוצאות הטיפול הן פחות טובות.
הגדרת חומרת הכוויה לפי שטח הכוויה ודרגתה:
- כוויות קשות
- דרגה שנייה - 25% משטח הגוף במבוגרים
- דרגה שנייה - 20% משטח הגוף בילדים
- דרגה שלישית - 10% משטח הגוף
כוויות בידיים, בפנים, בעיניים, באוזניים, בפרינאום ובכפות הרגליים. כוויות המלוות באינהלציות, כוויות חשמל וכוויות המלוות חבלה רב מערכתית. כוויות בחולה הירוד מבחינה מטבולית.
- כוויות בינוניות
- דרגה שנייה - 25%-10% משטח הגוף במבוגרים
- דרגה שנייה - 20%-10% משטח הגוף בילדים
- דרגה שלישית - 10%-2% משטח הגוף
- כוויות קלות
- דרגה שנייה - 15% משטח הגוף במבוגרים
- דרגה שנייה - 10% משטח הגוף בילדים
- דרגה שלישית - 2% משטח הגוף
הלם הכוויה
הכוויה הנרחבת גורמת להפרעות המודינמיות המכונות הלם הכוויה. הלם זה מאופיין על ידי ירידה בתפוקת הלב, הנובעת מירידה בנפח הפלזמה. הירידה בנפח הפלזמה היא ביחס ישר לשטח הכוויה. הלם הכוויה הוא הלם היפוולמי, והוא תוצר של פגיעת חום עזה ברקמות, הגורמת לשינויים בחדירות כלי הדם, דרכם דולפים החוצה מלחי הנתרן, מים ומולקולות אלבומין בעלות משקל מולקולרי נמוך יחסית.
התהליך אופייני ל-24 השעות הראשונות לאחר הכוויה ויכול להימשך עד ל-48 שעות וגורם לתת-נפח בכלי הדם. בכוויות ששטחן יותר מ-40% משטח הגוף, ירד נפח הפלזמה ב-25% ביחס לערך התקין. איבוד הפלזמה עצמה מתרחש בעיקר ב-12 השעות הראשונות ונמשך עד ל-24 שעות בערך. קצב איבוד הנוזלים הוא מהיר ב-8 השעות הראשונות ואיטי יותר ב-12–16 השעות הבאות. כמות הנוזלים האובדת מתייחסת ישירות לשטח הכוויה ולעומקה. איבוד נוזלים רב קיים בכוויות מנוזלים רותחים, כאשר השטח לח, בניגוד לפני השטח היבשים בכוויות אש. איבוד הנוזלים מתבצע ב-3 דרכים:
- הנוזלים דולפים על פני השטח כתפליט (Exudate)
- הנוזלים דולפים מתחת לשכבות העור, כנוזל בשלפוחית (Blister)
- הנוזלים דולפים לחלל החוץ-תאי כבצקת (Edema)
איבוד הנוזלים החוץ-תאי, נובע מספיגת נתרן ומים על ידי הקולאגן. איבוד זה מתרחש ב-18 השעות הראשונות. בריחת נוזלים איזוטוניים ואיזואוסמוטיים, וחסר יחסי באלבומין השומר על הלחץ האונקוטי בכלי הדם, מעודדים את התפתחות הבצקת האינטרסטיציאלית מחד גיסא, והיוותרותן של כדוריות אדומות עם עלייה בריכוזן היחסי, גורמת לצמיגות-יתר בכלי הדם, מאידך. הימוקונסנטרציה עם הצטברות של כדוריות אדומות (אריתרוציטים) ותרומבוציטים יוצרים מצב של נטייה לקרישת-יתר בתוך כלי הדם ולסתימות של המיקרוצירקולציה, על ידי אריתרוציטים (Sludging phenomenon).
לירידה בנפח הפלזמה מתלווה ירידה בתפוקת הלב. הוכח שבנוסף לירידה בתפוקת הלב עקב היפוולמיה, קיימת ירידה בהתכווצות שריר הלב, הנגרמת על ידי חלבון הנקרא Myocardial depressant factor, אשר לו מייחסים את הירידה החדה בתפוקת הלב.
הגודש במערכות הנימית והוורידית בהלם הכוויה, במיוחד במערכת המחזור הקטן, מקטין את היענות הריאה, ומקטין את הקיבול השאריתי של הריאה (FRC). הגזים בדם העורקי מעידים על היפוקסמיה והיפוקפניה, ללא פגיעה ראשונית בריאה. היובש ההיפוטוני, תוך איבוד אלבומין רב ב-24 השעות הראשונות, מהווה את אחד הגורמים להתפתחות סיבוכים חמורים במערכות הקרדיו-וסקולרית, ההמטולוגית, הריאתית, הכלייתית, המטבולית ובדרכי העיכול.
התגובה המטבולית
התגובה המטבולית מופיעה מיד עם תחילת החבלה. התגובה המטבולית היא מקומית ומערכתית. התגובה המערכתית נובעת מאיבוד נוזלים מהמדור התוך-וסקולרי אל האינטרסטיציום והתאים. איבוד זה מלווה באיבוד נתרן הנכנס בחלקו לתוך התאים. התאים, בו- בזמן, מאבדים אשלגן. מכיוון שהתאים אינם מסוגלים לייצר מספיק ATP ולהפעיל את משאבת הנתרן הדופנית ניתן למצוא ירידה במתח החשמלי על פני ממברנת התא. שינויים אלה חולפים 24–48 שעות לאחר החבלה. בכוויות ששטחן 40% ויותר משטח הגוף איבוד הנוזלים הוא 4.4 ml/h לכל אחוז כוויה. כמות זו היא גם כמות הנוזלים הנדרשת על מנת להחזיק את מערכת הדם מלאה. במשך 6–8 שעות הקפילרות המאבדות נוזלים נסגרות והמצב מתייצב לאחר 18–24 שעות. בתגובה למצב החבלה קיימת עלייה בהפרשה של: קטכולאמינים, סטרואידים, רנין, אנגיוטנסין, ADH ואלדוסטרון. הפרשה זו מטרתה לשמר את הנוזלים בגוף, בעיקר במערכת הדם, על ידי ניסיון לעצור את איבוד הנתרן והמים על חשבון איבוד האשלגן והמימן בכליות.
התצרוכת האנרגתית של חולים אלה היא גבוהה מאוד, ויכולה להישאר גבוהה, שבועות עד חודשים, עד סגירת הפצעים. התצרוכת המטבולית עולה עם העלייה בשטח הכוויה, והיא מגיעה לשיאה כאשר שטח הכוויה הוא 40% ויותר משטח הגוף. כוויה בשטח נרחב יותר אינה מגדילה באופן פרופורציונלי ישיר את תפוקת האנרגיה, מכיוון שהגוף אינו מסוגל לעמוד בדרישות קיצוניות אלה, ולכן יש להקטין את הדרישות על ידי אמצעים סביבתיים שונים, כמו חימום החדר. האידוי הוא כ-300 סמ"ק למטר רבוע לשעה (במצב רגיל האיבוד הוא 15 סמ"ק). אידוי זה צורך 580 KCAL/L (3000 קק"ל בחולה עם 40 אחוזי כוויה). כיסוי הכוויה על ידי ממברנה אינו מפסיק את התהליך ההיפרקטבולי אולם מאיט אותו.
הרמה המוגברת של הקטכולאמינים ממשיכה עד השלב שבו הפצע נסגר או מכוסה על ידי ממברנות או עור. מתן תרופות החוסמות השפעות אדרנרגיות לחולי כוויה מוריד את התצרוכת המטבולית.
היפרגליקמיה היא ממצא קבוע בחולי כוויה. ההיפרגליקמיה נובעת מעלייה של הקטכולאמינים והגלוקגון מחד, ועמידות בפני אינסולין מאידך. השינויים הללו מלווים בתצרוכת מוגברת של חלבון לגלוקונאוגנזיס תוך ירידה ניכרת במשקל, ויצירה מוגברת של אוריאה.
העלייה בצריכה האנרגתית של חולי כוויה תוארה לפני שנים על ידי Soroff- Zawacki. הם טענו שהתצרוכת האנרגתית של חולים אלה גבוהה פי שניים מהנורמה. רוב האנרגיה נדרשת לאידוי מים משטח הכוויה. Caldwell מצא את הקשר שבין אחוז שטח הכוויה שבעובי מלא וכמות המים המתאדה ביום. בכוויה של 40%-20% מתאדים כליטר עד שניים של מים ליום. בכוויה של 60% ויותר מתאדים 5–9 ליטרים של מים ליום. מסתבר כי הפסד יומי מתמשך של שני ליטר מים מכוויות בעובי מלא, ששטחן הוא עד 40% משטח הגוף, דורש 1160 קלוריות, כאשר אידוי כל ליטר דורש 580 קלוריות, שהן כשני שלישים מייצור החום היומי של אדם בריא.
כ-600 גרם שומן עוברים קטבוליזם ביום אחד בחולה הכוויה, ומספקים כ-5400 קלוריות. בפצועי כוויות, בלא מתן שומן, מדלדלים המחסנים בגוף במהירות. הקטבוליזם המוגבר מעלה את ריכוז חומצות השומן החופשיות בדם, ועלול לגרום לשקיעת שומן בכבד וברקמות האחרות. למרות זאת, ובגלל הערך הקלורי הרב המתקבל מפירוק השומן, הוכנסו לשימוש תמיסות שומניות שונות להזלפה תוך-ורידית.
אחת הנוסחאות המקובלות לחישוב התצרוכת האנרגתית של חולי כוויות היא: (25x Kg) + (40 x % burns) לדוגמה: חולה עם 40 אחוזי כוויה, השוקל 70 ק"ג זקוק ל- x 70) + (40 x 40) = 3350 Kcal25)
פקטורים אימונולוגיים בכוויה
מערכת החיסון של חולי כוויות נפגעת. הפגיעה הזו מתבטאת ב:
- ריכוז האימונוגלובולינים בנסיוב - כמו: אימונוגלובולין G, M ו-A - נמוך. ממצא זה מבטא דיכוי של תפקוד הלימפוציטים מקבוצה B. הרמה הנמוכה יכולה להימשך זמן רב, עד לשיפור במצב המטבולי של החולים הללו
- החסינות התאית, המבטאת את תפקוד הלימפוציטים מסוג T, מופרעת אף היא, וזאת מתבטאת בעיכוב הדחייה של הומוגרפטים וקסנוגרפטים
- ניתן להראות בניסויים, שקיים דיכוי של פעילות הפגוציטים מסוג A המצויים בכבד, בטחול ובאלוואולי. לעובדה זו חשיבות מיוחדת, מכיוון שקיימת תלות בין תפקוד הלימפוציטים מסוג T לבין פעילות הפגוציטים מסוג A
טיפול
הפגיעות בעור, בחולה הכוויה, הן מגוונות. לחום עוצמה שונה והשפעתו שונה על פני שטחי עור שונים. החום חודר לשכבות העמוקות של העור הדק, או גורם להרס חלקי של העור העבה. קירור מהיר מונע את נזק החום המתקדם, מחייה תאים שנפגעו ומקל על הכאבים. לכן השימוש במים קרים או בקרח על אזור הכוויה הוא יעיל ובטוח להסרה מהירה של השפעת החום מהאזור הנפגע.
כוויות נרחבות גורמות להיפוולמיה ולהלם היפוולמי, עקב איבוד נוזלים ופלזמה. אם החסר הזה לא יתוקן במהירות על ידי הזלפת נוזלים - ייגרם נזק בלתי הפיך למערכת הצירקולטורית והכלייתית. לכן יש להעביר את חולה הכוויות לבית החולים, רצוי בשכיבה, כדי להקטין את נזקי ההלם, ולהשקות את הנפגע.
שלב ההחייאה
כללי הטיפול הבסיסיים חלים גם כאן. יש לדאוג לנתיבי אוויר חופשיים ולנשימה אפקטיבית. כוויות בפנים, באף או בלוע דורשות בדיקות דחופות של גזים בדם וקרבוכסיהמוגלובין. כאשר החולה במצוקה נשימתית, או הוא חולה במחלה קשה, יש להחדיר צינור אנדוטרכאלי. רצוי להחדיר את הצינור בשלבים המוקדמים של המצוקה הנשימתית, כי בשלב מאוחר יותר הבצקת לא תאפשר הכנסה של הצינור וצריך יהיה לבצע טרכאוטומיה. בכוויות קשות יש להחדיר צנתר לווריד מרכזי וצנתר לשלפוחית השתן, ולהתחיל בהזלפת נוזלים מהירה. במקביל יש לקרר את אזור הכוויה על ידי סלין קר, וזאת באם הכוויה התרחשה לא יותר מ-45 דקות לאחר תחילת הטיפול. הטמפרטורה האופטימלית היא 22–25 מעלות צלזיוס. טמפרטורות נמוכות יותר גורמות לסטייה שמאלה של עקומת הדיסוציאציה של האוקסי-המוגלובין, ולהפרעות בחמצון הרקמות. בגמר טיפול ההחייאה יש לתת לחולה 0.5 Toxoid, ואם שטח הכוויה הוא יותר מ-50% משטח הגוף יש לתת גם 250U של נסיוב (Human serum antitoxin).
בכוויות חמורות קיימת בריחה מסיבית של נוזלים מהמדורים החוץ- תאי והוסקולרי אל מחוץ לגוף ואל תוך התאים. בריחה זו מתרחשת בעיקר ב-12 השעות הראשונות לאחר הכוויה. איבוד החלבון מהמדור התוך-תאי למדור החוץ-תאי הוא רב, ורמת החלבון במדור החוץ- וסקולרי יכולה להגיע עד 3 מ"ג אחוז, דבר המגדיל את הלחץ האונקוטי של מדור זה, ומגביר בכך את חדירת הנוזלים למדור זה, וכתוצאה מכך גובר איבוד הנוזלים מהמדור הוסקולרי. העלייה בחדירות הקפילרות, שהיא הסיבה לבריחת הנוזלים, פוחתת לאחר 24 שעות של טיפול. האפיתל הקפילרי מסתדר בצורתו הרגילה ובריחת החלבון פוסקת. תהליך דומה מתרחש גם בריאות, ולכן לא מומלץ לתת לחולים אלה קולואידים במשך 24 השעות הראשונות, מכיוון שהדבר יכול להחמיר את הפגיעה הריאתית, ולהכניס את החולה לאי-ספיקה נשימתית. מסיבות דומות אפשר לצפות גם להחמרה בבצקת המוחית, עקב עודף נוזלים חוץ-וסקולריים.
הכמות המומלצת למתן נוזלים לחולי כוויה היא:
- ב-24 השעות הראשונות:
- מבוגרים - רינגר לקטט 4 סמ"ק לק"ג ל-1% אחד כוויה
- ילדים - רינגר לקטט 4 סמ"ק לק"ג ל-1% אחד כוויה ועוד 100 סמ"ק לק"ג ליממה למשקל 0–10 ק"ג ועוד 50 סמ"ק לק"ג ליממה למשקל 11–20 ק"ג ועוד 20 סמ"ק לק"ג ליממה למשקל 21–30 ק"ג
- ב-24 השעות הבאות:
- מבוגרים - גלוקוז 5% + 0.5 Colloid סמ"ק לק"ג ל-1%כוויה
- ילדים - גלוקוז 5% + 0.45 סלין 0.5 Colloids סמ"ק לק"ג ל-1% כוויה
חצי מהכמות יש לתת תוך 8 השעות הראשונות. רבע מהכמות תוך 8 השעות הבאות, ועוד רבע ב-8 השעות שלאחר מכן. המדד הטוב ביותר להצלחת הטיפול הוא מתן השתן. כמות שתן של 1-0.5 סמ"ק לשעה מעידה על הידרציה טובה. מדידת End-diastolic filling pressured הוא מדד טוב לכמות הנוזלים שיש לתת. יש להקפיד לא לתת יותר מדי נוזלים לחולים הסובלים מחבלה ריאתית, עקב שאיפה של אדים חמים או גזים רעילים, על מנת למנוע התפתחות של ARDS. מתן רינגר לקטט, שהיא תמיסה מעט היפוטונית, יכול לגרום לבססת מטבולית שאינה רצויה, ולכן יש לעקוב אחר ה-pH בדם לעיתים קרובות. הטיפול ב-24 השעות הראשונות בעזרת תמיסות מלח הוא מוצלח, אולם לאחר 24 שעות יש לתת קולואידים על מנת לשמר את נפח הדם, במיוחד בחולים עם כוויות ששטחן 40% ומעלה משטח הגוף. הנוזלים שיש לתת ב-24 השעות הבאות צריכים להכיל כמות מים כזו שאפשר יהיה לשמור על ערך נתרן בדם של mEq/L 140.
התמיסות ההיפרטוניות הן בעלות יתרון תאורטי, מכיוון שהן יכולות להוציא נוזלים מהרקמה, ובכך למנוע בצקת וצבירת נוזלים ברקמות. תמיסות אלה גורמות באופן תאורטי לנתריואורזיס ולהקטנת הבצקות, ולכן השכיחות של הופעת Ileus ו- ARDS עשויה להיות נמוכה יחסית. עבודות בשטח לא הוכיחו שאכן הדבר כך. יותר מזה, עבודות שבוצעו ב-Brookes Army הראו שמתן התמיסות ההיפרטוניות רק מעכב את הופעת הבצקת, אולם לא מונע את הופעתה. יש לזכור שאיבוד הנוזלים גובר במיוחד בזמן ביצוע ההטריה והשתלת העור. איוד המים וספיגתם במצעי המיטה יכולים לגרום לאיבוד רב של נוזלים. איבוד זה מתבטא בעלייה של האוסמולריות וריכוז הנתרן בדם.
חולי הכוויות הם קטבוליים ביותר ותצרוכת האנרגיה שלהם, הנדרשת לשימור טמפרטורת הגוף, היא רבה. מסיבה זו יש לתת לחולים אלה, בנוסף לנוזלים, גם מקורות לאנרגיה. את הקלוריות אפשר לספק לחולים על ידי מתן של תזונה עשירה דרך הפה. כדי להקטין את התצרוכת הקלורית של החולים הללו יש לאפשר להם להימצא בסביבה חמה, להקטין את גורם הכאב על ידי אנלגזיה ומנוחה מוחלטת. חלק מהחולים מסוגל לאכול בכמות מספקת (עד פי 4 מכמות הקלוריות הנדרשת בתנאים רגילים). בחולים אלה יש להקפיד לבדוק את מאזן החנקן ולהתאים את כמות החלבון הניתנת, במטרה להשיג מאזן חנקן חיובי. חולים שאינם מסוגלים לאכול, אפשר להאכיל דרך זונדה או לתת להם TPN.
השימוש באנטיביוטיקה מונעת יכול לבוא בחשבון ב-4 הימים הראשונים, שבהם עדיין הרקמה וסקולרית, והחיידקים עדיין לא התפתחו ברקמה הנמקית. האנטיביוטיקה המומלצת היא פניצילין במנות גבוהות. השימוש באנטיביוטיקה פרופילקטית לטווח ארוך יותר שנוי במחלוקת, והנטייה היא לא לתתה אלא לחולים הזקוקים לכך. ויטמין A, הניתן 24–48 שעות לאחר הפגיעה, משפר את כושר ריפוי הפצע.
מטרת השימוש בהפרין במנות קטנות (3000u X3) היא למנוע פקקת של כלי הדם ונקרוזות, המעמיקות את הכוויה, וכן על מנת למנוע היווצרות פקקת בוורידים העמוקים של הגפיים, ובכך למנוע תסחיפים ריאתיים. השימוש השגרתי בהפרין שנוי במחלוקת.
טיפול בפצע
בכוויות מדרגה ראשונה ושנייה יש ליצור סביבה סטרילית סביב הנגעים על ידי חבישה סגורה וסופגת. אם אין זיהום, הפצעים מתרפאים ספונטנית. בכוויות מדרגה שלישית חשוב ביותר למנוע התפתחות זיהום, לסלק את הרקמה הנמקית ולכסות את הפצע על ידי עור, מוקדם ככל האפשר. קיימים 3 עקרונות לטיפול בפצעים:
- השיטה הפתוחה
- השיטה הסגורה
- כריתה ראשונית
בכל אחד מהטיפולים הללו המטרה היא למנוע זיהום ולהסיר את הרקמה המתה.
השיטה הפתוחה
שיטה זו מומלצת למקומות שניתן להשאירם פתוחים כמו פנים. מנקים את הכוויה ומאפשרים לכוויה להתייבש. בכוויה מדרגה שנייה יווצר קרום (Crust), אשר ינשור כעבור שבועיים-שלושה, תוך השארת צלקת מינימלית מתחת לעור החדש. כוויה מדרגה שלישית אינה יוצרת קרום, אלא גלד (Eschar). אחד מעקרונות הטיפול הוא לרכך את הגלד ולהסירו. בשיטה הפתוחה מאפשרים לגלד להתייבש, ולאחר מכן בעזרת הרטבות של הגלד עם Saline, מרככים את הגלד, וכתוצאה מכך הוא נפרד ספונטנית מהעור הצומח מתחתיו.
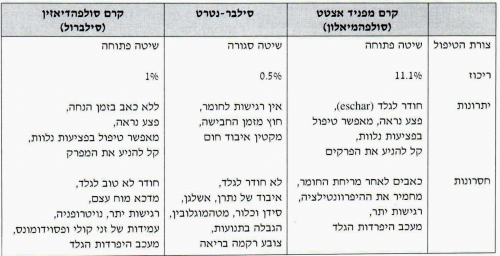
היתרון בשיטה הפתוחה הוא בכך שהחולה יכול לנוע בחופשיות ואינו מוגבל, כמו בשיטה הסגורה. שיטה זו טובה לכוויות התופסות פחות מ-20% משטח הגוף. חסרונה של השיטה הוא בכך שאין הגנה על אזור הכוויה מפני חדירה של זיהום. למניעת הזיהום, בשיטה זו, משלבים את השיטה הפתוחה עם משחות נגד חיידקים, כמו מפניד אצטט, סילברסולפהדיאזין או בטדין. אין משתמשים בסילבר ניטרט בשיטה הפתוחה.
השיטה הסגורה
שיטה זו משולבת אף היא עם טיפול במשחות נגד חיידקים. היא נמצאת בשימוש בכוויות נרחבות יותר. עקרונות השיטה הסגורה הם: חבישה סופגת וסגורה. את החבישה יש להחליף אחת ל-24–48 שעות. חבישה מסוג זה היא מלאה ומגבילה.
בשתי השיטות יש לאפשר לחולה שטיפות הפצעים ותנועות הגף בתוך אמבטיה (Hubbard tank), שבה ניתן לשטוף את המשחות מעל הכוויה ולהסיר את הרקמה הנמקית. החולה מוזמן לבצע תנועות בתוך האמבט.
כריתה ראשונית
הטריה כירורגית היא פעולה טראומטית לחולה. היפוולמיה מתפתחת במהירות, ויש לתת לחולים אלה מנות רבות של דם. בזמן הניתוח, החום - עקב הכיסויים - גורם לאיבוד נוזלים, בנוסף לדמם עקב הניתוח ואיבוד הנוזלים מהרקמות החבולות. לכן יש מנתחים המגבילים את ההטריה, כאשר טמפרטורת החולה יורדת ל-53 מעלות ומטה, או כאשר החולה מפסיד 4 מנות דם. אפשר לחכות לנשירה ספונטנית של הגלד, אבל זה לוקח הרבה זמן והרקמה מתחת לגלד היא מעובה ויוצרת התכווצויות וצלקות קשות. הכריתה הראשונית הפכה לשיטה מקובלת בהרבה מרכזים. הסרת הרקמה הנמקית מאפשרת השתלות עור מוקדמות באזור הכוויה, המונעות זיהומים וכיווצים. חסרונות שיטה זו הם:
- קשה לזהות את עומק הכוויה בשלב מוקדם
- הטיפול בשיטה זו מלווה באיבוד דם רב
את איבוד הדם ניתן להקטין על ידי Hypotensive anesthesia ו-Tangential excision, שימוש בסכין חשמלית או בלייזר. שיטה זו יעילה במיוחד בכוויות עמוקות של היד. לפעמים יש לעכב את השתלת העור ב-24–48 שעות, ובינתיים יש לכסות את הפצע על ידי קסנוגרפט.
הכריתה המשיקית והשתלת עור מוקדמת, שתוארה לראשונה על ידי ינזקוביץ וגיקסון ב-1968, מוכרת כשיטה הכירורגית המודרנית והמומלצת לטיפול בכוויות עמוקות. ניתן לחלק את שטח הכוויה ל-3 אזורים, על-פני השטח וגם בעומק:
- האזור החיצוני, היפרהמי
- האזור האמצעי של עימדון
- האזור העמוק המרכזי - נמק הקואגולציה
הכריתה המשיקה, שמטרתה להרחיק את רקמת הכוויה הנמקית, מתבצעת בתחום חמשת הימים הראשונים שלאחר הכוויה. הכריתה המשיקית מתבצעת במקביל לפני העור ועד לגובה של רקמה חיונית בעומק. במרבית החולים, במיוחד בכוויות עמוקות למחצה, מהווה הדרמיס החיוני את הרקמה הנותרת לאחר הכריתה והוא גם מהווה את מיטת השתל. דרמיס חיוני יקלוט היטב וללא קשיים את השתל, גם אם נותרו בו מוקדים נמקיים בלתי-סדירים, מפני שאספקת הדם במערכת המקלעת התת-עורית (Subdermal plexus) מבטיחה את חיוניות הרקמות וקליטת השתל.
מטרת השיטה המתוארת היא להשיג סגירה מוקדמת ככל האפשר של פצע הכוויה. יתרונותיה הגדולים הם:
- הפחתת הזיהום
- ריפוי מוקדם
- ניידות מוקדמת
- משך תחלואה מקוצר
- נכות מופחתת
אחת הבעיות החשובות בביצוע השיטה היא קביעת עומק הכריתה הכירורגית. קיימות שיטות שונות להערכה אובייקטיבית של עומק הכוויה, אולם הן קשורות במערכות מכשור מתוחכמות, מסובכות, יקרות, או בשיעור ניכר של אי-דיוקים. הכריתה המשיקה נעשית לאחר שהחולה התאושש מהלם הכוויה, בין היום השני לחמישי לאחר הכוויה. אין הגבלה מוחלטת לגבי ביצוע הניתוח ביחס לגודל הכוויה, או לגיל החולה, אך יש למנוע כריתת נמק כוויה בשטח העולה על 20%-15% משטח הגוף, כדי למנוע סיבוכים. אמנם אין קשר בין שטח הכריתה המשיקה לבין היקף הכוויה, וקנה המידה הוא מצבו של החולה, אך מסתבר כי כריתה של כוויות עמוקות ששטחן עולה על 20% משטח הגוף עלולה לסכן ולשנות את מצבו ההמודינמי של החולה על רקע של דימום-יתר - מחד גיסא, כשמתן מנות דם רבות עלול לגרום לתרומבוציטופניה, לחמצת מטבולית, לסיכון של אי-תיאום בסוג הדם, לזיהום נגיפי ועוד - מאידך גיסא.
כדי להבטיח את הצלחת הניתוח יש לשמור על רמת המוגלובין תקינה עוד טרם הניתוח, ורצוי מאוד שמשך הניתוח לא יעלה על שעה בממוצע, זאת כדי למנוע סיבוכים אלחושיים, המטולוגיים והמודינמיים.
הערכת עומק הכוויה היא מעקרונות המפתח בשיטה זו. השאיפה היא תמיד לכריתה שלמה של הנמק ללא גרימת נזק לרקמות חיוניות.
קשה לקבוע את הגבול שבין רקמה חיונית לרקמה נמקית, ומתברר כי אפילו רקמה, שהוכח כי היא במרביתה חיונית (90%), עדיין נותרו בה מוקדים נמקיים. הכריתה המשיקית מתבצעת בעזרת הסכין על-שם קובט, המאפשר את כיול הסכין לכריתה בעובי שונה בהתאם לצורך. הדמם הנגרם כתוצאה מהחיתוך הזה מקורו בכלי דם קטנים. דמם זה ניתן לעצור על ידי לחץ ידני בעזרת מרפדים (פדים) לחים וחמים, הרמת הגף וסבלנות. תוך זמן קצר מושגת הימוסטזה מלאה, ורק במקרים בודדים יש צורך להשתמש בדיאתרמיה.
תנאי חשוב להצלחת הכריתה ולמניעת זיהום או נמק חוזר, הוא כיסוי בעור של כל הדרמיס הגלוי. בהשארת דרמיס חשוף לאחר ביצוע הכריתה המשיקה נוצרים תנאים להתפשטות זיהום, ולהתפשטות מוקדי הנמק הקואגולטיבי, גם אם מגינים עליו על ידי חבישה. היעדר דרמיס בכלל גורם להיווצרות צלקות מכוערות ונוקשות, גם אם בוצעה השתלת עור על פני השטח התת-עורי החשוף. קיום דרמיס מתחת לשתל הוא תנאי המבטיח אלסטיות של העור ושימורו כרקמה גמישה. ברור שבאזורים כמו הידיים יש לצלקות אלו משמעות בהפרעה התפקודית.
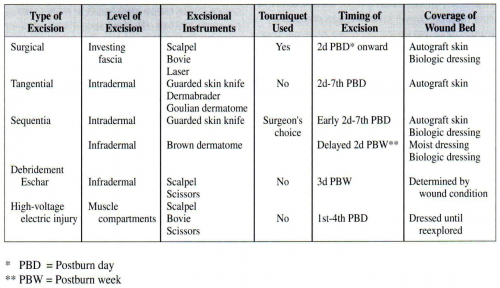
הכיסוי המהיר בעור וההפעלה המוקדמת מקטינים את משך התחלואה ואת תקופת ההיעדרות מהעבודה. בכוויות בגפיים יש להקדים את הפעלת הגף, לאחר השתלת העור, כבר מהיום השני—הרביעי לאחר ההשתלה, כשממוצע התחלת ההפעלה המלאה של התנועות הוא כשבוע לאחר הניתוח. מטרת ההפעלה המוקדמת היא להמריץ את מחזור הדם, לספוג את הבצקות, למנוע לייפת (פיברוזיס) סביב הגידים וקופסית המפרקים, ולהביא יחד עם הכריתה והשתילה המוקדמת למניעת התכווצויות (קונטרקטורות) ולהיעדר נכות תפקודית ואסתטית. השיטות השונות לכריתה ראשונית של פצעי כוויה מוצגות בטבלה 9.16.
השימוש במשחות מקומיות מוריד את שיעור הזיהומים, במיוחד בכוויות ששטחן פחות מ-50% משטח הגוף. הסילברסולפהדיאזין והבטדין נכנסו לשימוש נרחב. יתרון הבטדין הוא בכך שהוא פונגיצידי.
- הסיבוכים של משחות אלה הם
מפניד - רגישות-יתר, כאבים ועיכוב הקרבוניקאנאידרז בכליה, ועקב כך הפרשת ביקרבונט בשתן והופעת חמצת מטבולית קשה, במיוחד בחולים שלהם גם פגיעה ריאתית כמו דלקת ריאות, אטלקטזה או ARDS.
הסילבר ניטרט היא תמיסה היפרטונית אשר גורמת לאיבוד נתרן, אשלגן וכלור, Water intoxication, וצובעת את הנמצא איתה במגע בצבע שחור.
הבטדין מקשה את הגלד, גורם לספיגת יוד ולכאבים חזקים בזמן מריחתו על הכוויות.
חלק מהחיידקים פיתחו, עם הזמן, עמידות כנגד הסילברסולפהדיאזין. עניין מיוחד עורר בזמן האחרון השימוש באנזימים פרוטואוליטיים להטריה של הכוויות. אנזימים אלה אינם פוגעים ברקמות חיות. חסרונם נובע מהעובדה שבזמן פעולתם הם מאפשרים חדירה של חיידקים, אשר לא ניתן למונעה בהוספת סילברסולפהדיאזין, ולכן בשלב זה השימוש בשיטה זו אינו מעשי (טבלה 10.16)
כוויות התופסות את כל היקף הגף או הגוף הן בעיה מיוחדת. הגלד המתקשה סביב הגף, גורם לחסימת זרימת הדם הוורידית והזרימה הלימפתית, וכתוצאה מכך הגף מתנפח, הלחץ תחת הגלד עולה וגורם בסופו של דבר לחסימה עורקית עד נמק של הגף. בחולים אלה יש צורך דחוף לבצע חיתוך של הגלד - Longitudinal escharotomy. את החיתוך יש לבצע בשלושה חתכים אורכיים לפחות: בחזה, בבטן ובגב, ושני חתכים אורכיים לטרליים בגפיים. החתכים מבוצעים ללא הרדמה.
השתלת עור ממקור הטרוגרפט או הומוגרפט, ככיסוי ביולוגי, היא התפתחות חשובה בטיפול בכוויות. טיפול זה נמצא בשימוש נרחב בכוויות עמוקות. את ההשתלה יש לבצע על כוויות נקיות ולהחליפה בכל יום עד קבלת רקמת גרנולציה טובה המאפשרת השתלת עור ממקום אחר באותו החולה. טיפול בעזרת השתלות עור מביא לריפוי מהיר יותר ומקטין את האפקטים המטבוליים של הכוויה, מקטין את איבוד הנוזלים, החום ושכיחות הזיהומים. אפשר להשתמש בקרומים אמניוטיים או בקרומים סינתטיים, המונעים את איבוד הנוזלים משטח הכוויה. קסנוגרפט או הומוגרפט יעילים במיוחד בכוויות מדרגה שנייה ובילדים. לאחר ניקוי ראשוני והסרת שלפוחיות, אפשר להניח על הכוויה את השתל ואותו יש להחליף אחת ל-3–4 ימים, כך שהקליטה היא מינימלית ותוצאות הריפוי טובות עם צלקות מינימליות.
בזמן ההחלמה מתפתחות קונטרקטורות בפרקים. פרקים נוקשים נוצרים עקב חוסר תנועה, הנובע מבצקת, מכאבים, מאי-שימוש בגף או מתחבושות לוחצות. תנועה מוקדמת של המפרקים ולחץ עליהם מקטינים את היווצרות הצלקות ואת ההגבלה בתנועה. תהליך ההצטלקות ממשיך זמן רב לאחר הריפוי הראשוני של הכוויה. תהליך זה יכול לגרום לעיוות צורה ולהגבלת תנועות הגף המחמירות עם הזמן. החמרה זו ניתן למנוע, או להקטין, על ידי קיבוע הגף בתנוחה פיזיולוגית לפני ההשתלה. לאחר השתלת העור אפשר להשאירו חשוף, תוך כדי מתיחה, או לחבוש את הגף ולקבעו בתנוחה פיזיולוגית. פעולות אלה מקטינות את צמיחת הרקמה הצלקתית.
לאחר שהעור נקלט, ניתן למנוע את התפתחות הצלקת על ידי לחץ מתמיד באזור הכוויה בעזרת חבישות אלסטיות. חבישות יש להמשיך בין חצי שנה לשנה. בקונטרקטורות המתחילות להתפתח ניתן לטפל על ידי הפעלת כוח, בניגוד לכיוון הקונטרקטורה. בהתחלה אפשר לבצע זאת על ידי פעולה עדינה שאינה דורשת הרדמה, אולם בשלבים המאוחרים יותר נדרש כוח רב לביצוע פעולה זאת. במשך הזמן הרקמה הצלקתית פוחתת ומתרככת, בתנאי שלא נגרמה חבלה חוזרת במקום, או שנמנעה התפתחות דלקות מקומיות. סביב הפרקים והצוואר תהליך הרמודולציה של הצלקת הוא מופחת ואיטי, ולכן לעיתים קרובות יש צורך בהתערבות כירורגית על מנת לשחרר את הקונטרקטורות.
השתלת עור היא השיטה המקובלת לכיסוי כוויות מדרגה שלישית. השתל הוא Split thickness skin graft, כאשר עדיפות ראשונה יש לפנים, לצוואר וסביב המפרקים. על מנת לקבל תוצאות קוסמטיות טובות יש לבצע השתלת עור ללא חיתוכו. חתכים בתוך השתל מבוצעים במטרה לאפשר את מתיחתו והגדלת השטח שניתן לכסות על ידו. אפשר על ידי חתכים מרובים בשתל להגדיל את שטחו פי 3. את השתל השלם (לא חתוך) יש להשאיר פתוח על מנת שאפשר יהיה לרוקן את כיסי הנסיוב תחת השתל ובכך לאפשר קליטה טובה שלו. את השתל החתוך אפשר להשאיר סגור (על ידי חבישה) למשך 84 שעות. אזורים המראים נטייה לפתח צלקות יש לחבוש בתחבושות אלסטיות ולבצע מתיחות.
סיבוכים
- זיהום
- הסיבוכים הזיהומיים מפצע הכוויה, מדרכי הנשימה, מדרכי השתן ומהמערכת הקארדיו-וסקולרית, הם הגורם העיקרי לתמותת החולים (75%). הזיהום מהווה גורם חשוב לתחלואה ולתמותה בקרב החולים הסובלים מפגיעה תרמית. הזיהום בפצע הכוויה הוא גורם המאט את ריפוי הפצע, מגביר את הרס הרקמות, ואחראי להפרעות מערכתיות, אנמיה, היפופרוטאינמיה וירידה במשקל. הספטיסימיה מקורה בזיהום פיוגני משני של פני שטח הכוויה. מהלך התפשטותו של הזיהום הוא בתחילה מפצע הכוויה, שבו קיימת צמיחה מעורבת של חיידקים. מהיום השלישי הופכים חיידקים גרם-שליליים לדומיננטיים, וביום החמישי קיימת כבר חדירה של החיידקים לעומק הכוויה.
- המושג של אלח-דם (ספסיס) מפצע הכוויה הוא המפתח לריפוי. הגלד, ללא כלי הדם, מהווה תרבית מצוינת לגדילת מיקרואורגניזמים המשחררים טוקסינים. חיידקים אלה יהפכו כוויה שטחית לעמוקה (על ידי הריסת שאריות של טפולות האפידרמיס ורקמת הדרמיס ופקקת של כלי הדם העוריים), כך שהנמק הרחב מספק באופן מתמיד את המקור לחדירת החיידקים בשל חשיפתו הקבועה לסביבה. בסיכון לפתח אלח-דם משולבים שני תהליכים:
- מקור החדירה הפוטנציאלי בפצע הכוויה
- מצב הדחק, הגורם לדיכוי מנגנוני ההגנה החיסוניים על ידי דיכוי מנגנוני ההגנה ההומורליים והתאיים, עובדה המכשירה התפתחות אלח-דם מפצעי הכוויה
- זיהום בפצע הכוויה הוא קשה להגדרה מכיוון שמדובר בפצעים פתוחים ששכיח למצוא בהם מושבה של חיידקים, במיוחד על פני שטח הכוויה. הסימנים הקליניים של זיהום בפצע הכוויה מסוכמים בטבלה 7.16. אולם אין להסתפק בממצאים קליניים אלה. יש לקחת דגימות רקמה ממקום הכוויה ולבדוק את הממצאים הפתלוגיים-בקטריולוגיים. הממצאים ההיסטולוגיים האופייניים לזיהום בפצע הכוויה מסוכמים בטבלה 11.16.
- כדי לדרג את עוצמת הזיהום בפצע הכוויה חולקו הממצאים ל-6 דרגות שונות המסוכמות בטבלה 11.16, כאשר עוצמת הזיהום עולה והולכת ככל שהדרגה שנקבעה גבוהה יותר. האורגניזמים השכיחים ביותר בפצע הכוויה הם הקנדידה והפסוידומונס. רשימת החיידקים והפטריות השכיחים בפצע הכוויה מפורטת בטבלה 12.16.
- שליש מפצעי הכוויה בעשרת הימים הראשונים מזוהמים במספר חיידקים העולה על 105 בגרם גלד. מושבות החיידקים משחררות טוקסינים הנספגים דרך פצע הכוויה. המקור העיקרי של החיידקים האנדוגניים נמצא במערכות העיכול, הנשימה והשתן.
- טוקסין הכוויה (Burn toxin), הוא ליפופרוטאין, הנמצא בכוויות, ומשמעותו עדיין אינה ברורה לגמרי. טוקסין זה מקורו בחיידקים מפצע הכוויה, והוא גורם לרעלת הכוויה. הטיפול הוא על כן מקומי. הטיפול המקומי בכוויות של 50%-30% במבוגרים הפחית את שיעורי התמותה, והגדיל את שיעור ההיוותרות בחיים של ילדים עם כוויות של 70%-50%. המאבק המוצלח בפצע הכוויה הוא אשר מנע למעשה את התפתחות אלח-הדם מפצע הכוויה.
- ריאה
- הטווח הרחב של אי-ספיקה נשימתית כולל: שיאוף עשן, שיאוף, דלקת ריאות, בצקת ריאות, תסחיף ריאתי ועוד. הסיבוכים הריאתיים בכוויה כרוכים בשיעורי תמותה משמעותיים. ב-65% מהמקרים שבהם הופיעה דלקת ריאות מקורה היה בחיידקים מדרכי הנשימה.
- הסיבות לאי-ספיקה נשימתית בחולה כוויה הן:
- פגיעה ריאתית ישירה, כתוצאה משיאוף, משיאוף להבה, עשן או גז רעיל. התהליך הוא חד או חדיד
- סיבוכים ריאתיים משניים, כדלקת ריאות המתפתחת במהלך ימים ושבועות, בשילוב עם אלח-דם מפצע הכוויה, תת-תזונה ועוד
- פגיעות חום ישירות בריאה הן נדירות, בשל קירור האוויר בחלקה העליון של מערכת הנשימה. אוויר חם גורם רפלקטורית לסגירת מיתרי הקול, דבר המונע את פגיעת החום הישירה. יוצא מן הכלל הוא הקיטור, בעל יכולת נשיאת חום של פי 4000 מאוויר חם ויבש, ומפריש יותר חום ל־1 מילימטר מעוקב. לעומת זאת, תוצרים כימיים של השרפה, כמו פיח, תחמוצת הגופרית, תחמוצת החנקן, חומצה הידרוציאנית, אציטאלדהיד וחד תחמוצת הפחמן, גורמים לבצקת ריאות כימית (בין-רקמתית) על רקע של רעילות החומרים. שיאוף לריאה בחולים חסרי הכרה או בחולים המקיאים קשורה בהתרחבות הקיבה. מאורעות כאלה מתרחשים לאחר הכנסת זונדה לקיבה או השראת (אינדוקציה) האלחוש, וזו גורמת לדלקת ריאות בין-רקמתית, עם הרס פיזיקלי של נימיות הריאה, וכתוצאה מכך קיימת עלייה בחדירת החיידקים עד להתפתחות מורסות ריאתיות.
- סיבוכים ריאתיים משניים נובעים מנשימה רדודה, בשל חוסר תנועתיות בית החזה עקב הגלד והכאב המתלווה, מעודף נוזלים הניתנים בטיפול בהלם ובתסחיף ריאתי - הגורמים לבצקת ולדלקת ריאות בין-רקמתית עם הרס נימיות הריאה; אולם, אלח-הדם כשלעצמו מכשיר את הנזק למערכת הנשימה, עקב הנזק הנגרם לרקמת הריאה ולנימיות הריאה מחומרים פעילים בדם, כאנזימים ליזוסומיים ואנדוטוקסינים. הרס האנדותל של נימיות הריאה מאפשר לכמויות יתר של נוזלים לחדור אל המרווח הבין-רקמתי הריאתי, ועל ידי כך להפריע לחילוף הגזים במישור הבועיתי-נימיתי.
- המצוקה הנשימתית בכוויה מתבטאת בין היום החמישי לעשירי, ומוגדרת כתסמונת אופיינית, המלווה בטכיפנאה, בהיפרוונטילציה, בירידה בהיענות (קומפליאנס) הריאה ובהיפוקסיה, יחד עם נשימה מאומצת. השינויים הפתולוגיים מתבטאים בבצקת האינטרסטיציום, בבועיות עם אטלקטסיס, באגירת מאקרופאגים, וביצירת מיקרותרומבים. ריאת הלם (Shock lung), הנכללת בתוך תסמונת זו, היא למעשה ביטוי לשינויים המודינמיים במחזור הריאה, הנובעים מירידה בזילוח (פרפוזיה), מירידה בלחץ האונקותי בנימיות הריאה ומעלייה בתנגודת כלי הדם הריאתיים, המגדילים את הדלף הריאתי. ההלם מפחית פינוי חומרים רעילים ומפריע למטבוליזם התאי, ונגרמת ירידה ביצירת Surfactants על ידי הפנימוציטים המגורענים (נושא זה נידון בתחילת הפרק).
- כליה
- ירידה בזרימת השתן בנפגעי כוויה ב-24 השעות הראשונות לאחר הפגיעה, היא תוצאה של נזק לכליה, עקב הפחתת נפח הדם (הלם כוויה). לאחר כוויה נרחבת קיימת הפרעה פיזיולוגית בכושר הכליה להפריש מים, ולתקן את ההיפואוסמולליות בגוף, עקב הפרשת יתר של ADH. כישלון כלייתי חד הוא סיבוך שחל מיד לאחר הלם וכוויות נרחבות, אך הוא נדיר יותר מאשר עשר שנים קודם לכן. לכן יש לשאוף להפרשת שתן מספקת, כדי לשמור על מאזן אוסמוטי תקין בגוף; אי לכך נפח השתן המינימלי המופרש צריך להיות כ-50 מ"ל לשעה, והממוצע האוסמוללי לא יעלה על 1,000 מילי אוסמול לק"ג שתן
- הפרעות באלקטרוליטים
- לאחר תיקון הלם כוויה קיימת אגירה של נתרן ומים ואיבוד אשלגן דרך השתן. העלייה בריכוז הנתרן היא מפתיעה משום שהפרשת השתן גבוהה. מקור ההיפרנתרמיה הוא באובדן נוזלים כתוצאה מהתאיידות, משתינה (דיורזה) אוסמוטית, מקיפוח המנגנון האוסמוטי ומאלח- דם
- בנוסף - אוורור-יתר, טראכיאוסטומיה, בחילות והקאות גורמים אף הם להיפרנתרמיה. הפרשת השתן המוגברת גורמת, נוסף לצחיחות, גם לאובדן כמויות גדולות של אשלגן (כתוצאה מהרס התאים הניזוקים מהפגיעה התרמית). ההיפוקלמיה מוחמרת עקב הבססת הנשימתית הנגרמת על ידי אוורור-יתר והיפראלדוסטרוניזם.
- אלח-דם והיפרמטבוליזם עם צריכת חמצן מוגברת פוגעים בוויסות האוסמוטי, גורמים להגברת איבוד המים דרך השתן, לעלייה באיבוד נוזלים (Insensible loss) מחד גיסא, ולעלייה במומסים בדם ובשתן כשיינן וסוכר, המגבירים את הפרשת הנוזלים דרך השתן (Osmotic diuresis) מאידך גיסא.
- היפרגליקמיה בכוויה ואובדן הנוזלים גורמים לצחיחות היפרגליקמית היפראוסמולרית. תיקון ההיפרגליקמיה מגביר את ההיפרנתרמיה, בגלל תזוזת הנתרן לנוזל החוץ-תאי (Inter compartment water shift), כי מתן אינסולין בהיפרגליקמיה גורם ליציאת עודפי נתרן וכלור אל מחוץ לתא הכווי, משום שהממברנה של התא אינה מתפקדת היטב. עקב פירוק החלבונים בהיפרקטבוליזם קיימת עלייה ברמת השיינן בדם ובשתן. בנוסף, נצפו בכוויות מחסור של מגנזיום ושל סידן בדם.
- דרכי העיכול
- סיבוכים במערכת העיכול עלולים להתרחש מהיום הראשון למחלה ועד לתקופת ההחלמה. אילאוס אדינאמי והתרחבות הקיבה הן תופעות שכיחות בכוויות נרחבות. האילאוס מתלווה לרוב לדלקת קיבה (Gastritis) מדממת. שינויים אלה נובעים מבצקות ומאיסכמיה ברירית מחד גיסא, ומעלייה בחומציות הקיבה מאידך גיסא, המכשירים את הקיבה להתפתחות כיב דחק (Curling stress ulcer). כיב כזה מופיע ב-72 השעות הראשונות לאחר הפגיעה ושכיח ב-11% מנפגעי כוויות נרחבות. הכיב עלול להתנקב ולאיים על חיי החולה. לכן מומלץ - בכוויה - על מתן תרופות סותרות חומצה כטיפול מונע
- תפקודי הכבד ניזוקים, בשלב הראשוני, על רקע של היפוולמיה ואלח- דם, ומאוחר יותר - בשל חוסר תזונה מספקת, זיהום, השפעתן של תרופות שונות, ניתוחים, חומרי אלחוש, עירויי דם, ולעיתים גם דלקת כבד נגיפית. לעיתים נדירות מופיעה, עקב איבוד משקל רב (25% ממשקל הגוף), תסמונת העורק הסלסלייתי (מזנטרי) העליון (ראה פרק על הקיבה והתריסריון).
- מערכת הדם
- הכוויה מאופיינת על ידי צריכה ממושכת של הטסיות, פיברינוגן ופלסמינוגן, אשר איננה נפסקת על ידי מתן הפארין. תהליך זה מרוקן את המרכיבים ההמוסטאטיים וגורם לדימומים בכוויה נרחבת. קרישת-יתר זו היא מנגנון חירום כנגד דימומים ממושכים בכוויה. מחמת צריכת היתר של גורמי הקרישה עד לתרומבוציטופניה, קיימת תופעה פרדוקסלית של דימום יתר עם קרישה תוך-וסקולרית: תסמונת של קרישה תוך-כלית מפושטת (DIC), המתבטאת בדימומים בעור על רקע של הלם ואלח-דם בכוויה נרחבת
- עקב פגיעת החום העזה נהרסות כדוריות הדם האדומות. 10% מנפח הכדוריות ייהרסו ישירות ו-25%-10% מכמותן ייהרסו במהלך השבוע הראשון, עקב קיצור משך חייהן. כמו כן קיימת ירידה באריתרופויאטין בכוויות נרחבות. קיצור משך חיי האריתרוציטים וירידה ב-DPG-2.3 גורמים לאספקת חמצן ירודה לרקמות. מאוחר יותר תיווצר אנמיה כתוצאה מזיהום (אכסוטוקסינים הימוליזיניים), מדימומים ממושכים מרקמות גרעון, מדימומים ממערכת העיכול, מתזונה ירודה ומניתוחים.
- בעיות נפשיות
- פחדים פסיכולוגיים, קונפליקטים מלווים בחרדה ובפחד מפני המוות, פחד מפני סירוס ואובדן צורה (נזקים לתדמית הגוף), כאבים וסבל, הפרדה וניתוק חברתי, תלות מול עצמאות, התערבויות כירורגיות רבות, משך אשפוז ארוך, צער ופירוש לפציעה - כל אלה משפיעים על נפשו של חולה הכוויה. בעיותיו הנפשיות של החולה מותירות אותו נכה נפשית. דווח על מבוגרים שנכוו בגיל הילדות, ונשארו עם משקעים נפשיים של פחדים, רגישות ובושה. לעומת זאת, יש הטוענים כי עדיין לא הוכח, שקיים נזק נפשי קבוע, אבל מתעוררות בעיות כגון: הזדקקות לתרופות משככות כאבים (מורפיום), חוסר בשינה עמוקה, מצבי חרדה והזיות - הגורמות לאיבוד ההתמצאות
- פרוגנוזה
- בעבודה שנעשתה ב-21,000 חולי כוויה ב-90 מרכזי כוויות בארצות הברית, ניסו באופן מדעי למצוא מדדים להערכת הפרוגנוזה. המסקנות שהגיעו אליהן היו:
- כאשר היחסים בין אחוז הכוויה לגיל הנפגע, ובין אחוז הכוויה לעומק הכוויה היו גדולים, הרי הפרוגנוזה תהיה רעה
- הפרוגנוזה טובה יותר לגבי גברים מאשר לגבי נשים
- לגילאי 5–34 הייתה פרוגנוזה טובה יותר מאשר ליתר הגילאים
המדדים החיוניים המשפיעים על ההיוותרות בחיים הם גיל, מין, משקל, אחוז הכוויה, עומק הכוויה והסטטוס.
Feller, מאוניברסיטת מישיגן, מסכם כי ב-7,500 מקרי כוויה מ-10 מרכזי כוויות, התברר שמחצית מהתמותה עקב כוויות מתרחשת במהלך 10 הימים הראשונים לאחר הפגיעה ונובעת, כנראה, משינויים המודינמיים, אלקטרוליטיים, מטבוליים ומאלח-דם.
ראו גם
- לנושא הקודם חבלות קהות במהלך היריון - Blunt trauma during pregnancy
- לנושא הבא: כוויות דרכי הנשימה ושאיפת עשן - Airway burns and smoke inhalation
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של המערכת הוורידית
- לפרק הבא: הלם
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן - מומחה בכירורגיה, מנהל היחידה לבריאות השד מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק