הבדלים בין גרסאות בדף "ניהול מטופלות עם תשובה לא תקינה של משטח מצוואר הרחם - משטח ציטולוגי (PAP SMEAR) או בדיקת זני HR-HPV - נייר עמדה"
| (31 גרסאות ביניים של אותו משתמש אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
{{נייר עמדה גינקולוגיה | {{נייר עמדה גינקולוגיה | ||
| − | |שם נייר העמדה=ניהול מטופלות עם תשובה לא תקינה של משטח ציטולוגי (משטח PAP) מצוואר הרחם | + | |שם נייר העמדה=ניהול מטופלות עם תשובה לא תקינה של משטח ציטולוגי (משטח PAP) מצוואר הרחם |
|תחום=[[:קטגוריה: גינקולוגיה|גינקולוגיה]] | |תחום=[[:קטגוריה: גינקולוגיה|גינקולוגיה]] | ||
|האיגוד המפרסם=[[קובץ:מיילדות.png|מרכז|180 פיקסלים|קישור=האיגוד הישראלי למיילדות וגינקולוגיה]] {{ש}}והחברה הישראלית לקולפוסקופיה ופתולוגיה של צוואר הרחם והעריה | |האיגוד המפרסם=[[קובץ:מיילדות.png|מרכז|180 פיקסלים|קישור=האיגוד הישראלי למיילדות וגינקולוגיה]] {{ש}}והחברה הישראלית לקולפוסקופיה ופתולוגיה של צוואר הרחם והעריה | ||
| שורה 17: | שורה 17: | ||
מטרת נוהל זה להגדיר ניהול מקרים בהם מתקבלת תשובה לא תקינה במשטח ציטולוגי או בדיקה חיובית לזני HR-HPV {{כ}}(High Risk- Human Papilloma Virus). | מטרת נוהל זה להגדיר ניהול מקרים בהם מתקבלת תשובה לא תקינה במשטח ציטולוגי או בדיקה חיובית לזני HR-HPV {{כ}}(High Risk- Human Papilloma Virus). | ||
| − | זני HR-HPV מוגדרים זנים 16, 18 | + | זני HR-HPV מוגדרים זנים 16, 18 ושנים עשר הזנים: 31,33,35,39,45,51,52,56,58,59,66,68. |
| − | בירור וטיפול בנשים עם ממצא לא תקין במשטחים מצוואר הרחם נקבע לפי הסיכון לגילוי נגע טרום סרטני | + | בירור וטיפול בנשים עם ממצא לא תקין במשטחים מצוואר הרחם נקבע לפי הסיכון לגילוי נגע טרום סרטני 2–3 (Cervical Intraepithelial Neoplasia) - נט"ס 2–3, (CIN 2-3) או ממצא של סרטן פולשני של צוואר הרחם. |
טבלה מס' 1 מפרטת את הסיכון לנגעים טרום סרטניים וסרטן צוואר הרחם בהתאם לתשובות ציטולוגיות וממצא זני - HR-HPV. | טבלה מס' 1 מפרטת את הסיכון לנגעים טרום סרטניים וסרטן צוואר הרחם בהתאם לתשובות ציטולוגיות וממצא זני - HR-HPV. | ||
| − | בנספח לנייר העמדה מובא הרקע | + | בנספח לנייר העמדה מובא הרקע התאורטי המפורט להמלצות נייר העמדה. |
==טבלה מספר 1 - פירוט הממצאים הפתולוגיים בתשובות ציטולוגיות וזני HR-HPV== | ==טבלה מספר 1 - פירוט הממצאים הפתולוגיים בתשובות ציטולוגיות וזני HR-HPV== | ||
{| class="wikitable" | {| class="wikitable" | ||
| − | ! משטח ציטולוגי/HPV !! HR-HPV POSITIVE !! סיכון | + | ! משטח ציטולוגי/HPV !! HR-HPV POSITIVE !! סיכון 2–3 CIN !! סיכון Cervical Cancer !! {{רווח קשיח}} |
|- | |- | ||
| − | |ASC-US PERSISTENT | + | |ASC-US {{ש}}PERSISTENT ASC-US *{{ש}}ASC-US |
| − | ASC-US *{{ש}} | + | |{{הערה|שם=הערה1|Saet Y, Shvartztuch O, Siegler E.{{ש}}Inter-Laboratory Variation in Objective Measures of HR-HPV and CIN2in Women Referred due to ASCUS results in the Pap TestAnnual meeting The Israel Society for Quality in Health Care 22.11.2017 Tel Aviv.}} 36%{{ש}}{{הערה|שם=הערה3|Wright TC Jr, Massad LS, Dunton CJ, Spitzer M, Wilkinson EJ, Solomon D; 2006 ASCCP-Sponsored Consensus Conference : 2006 consensus guidelines for the management of women with abnormal cervical screening tests. J Low Genit Tract Dis. 2007 Oct;11[4]:201-22.}} 40%–51% |
| − | ASC-US | + | |{{הערה|שם=הערה1}}12%{{ש}} |
| − | |{{הערה|שם=הערה1|}} 36%{{ש}} | + | {{הערה|שם=הערה2|Guilburd T ,Bassal R, Shapira H, Azuri J,Zandbank J Schecter E Management of women with recurrent cytological atypia without colposcopic correlation. Israeli Society of Colposcopy Meeting 12.5.2017 Ramat Gan.}}*8.7%{{ש}} |
| − | {{הערה|שם=הערה3|}} 40% | + | {{הערה|שם=הערה3}}7%-12% |
| − | |{{הערה|שם=הערה1 | + | |{{הערה|שם=הערה1}} 1% |
| − | {{הערה|שם=הערה2|}}*8.7%{{ש}} | + | |ישראל |
| − | {{הערה|שם=הערה3 | ||
| − | |{{הערה|שם=הערה1 | ||
| − | |ישראל | ||
|- | |- | ||
|ASC- H | |ASC- H | ||
| − | |{{הערה|שם=הערה3 | + | |{{הערה|שם=הערה3}} 74%-88% |
| − | |{{הערה|שם=הערה3 | + | |{{הערה|שם=הערה3}}26%-68%{{ש}} |
| − | {{הערה|שם=הערה4|}}27.8% | + | {{הערה|שם=הערה4|Diaz Del Arco C, Sanabria Montoro MC, Garda Lopez D, Rodriguez Escudero E, Fer Clinical Relevance of ASC-H Cytologies: Experience in a Single Tertiary Hospital nandez Acenero MJ. Acta Cytol. 2016;60[3]:217-24.}}27.8% |
| − | |{{הערה|שם=הערה3 | + | |{{הערה|שם=הערה3}} 2.3% |
| | | | ||
|- | |- | ||
|LOW SIL | |LOW SIL | ||
| − | |{{הערה|שם=הערה5|}} 44.7%{{ש}} | + | |{{הערה|שם=הערה5|Shteinvil R, Siegler E HPV types in LSIL/CIN1 women in northern Israeli population: MD thesis 16.11.2014 Faculty of Medicine Technion, Haifa.}} 44.7%{{ש}} |
| − | {{הערה|שם=הערה3 | + | {{הערה|שם=הערה3}} 76%. |
| − | |{{הערה|שם=הערה5 | + | |{{הערה|שם=הערה5}} 17.5%{{ש}} |
| − | {{הערה|שם=הערה3 | + | {{הערה|שם=הערה3}} 12%-17% |
| | | | ||
|ישראל | |ישראל | ||
| שורה 59: | שורה 56: | ||
| | | | ||
| | | | ||
| − | {{הערה|שם=הערה6|}} 53%{{ש}} | + | {{הערה|שם=הערה6|Gutman G1, Bachar R, Pauzner D, Lessing JB, Schejter E. Clinical evaluation of atypical glandular cells of undetermined significance upon cervical cytologic examination in Israeli Jewish women. BrJ Cancer. 2004 Jun 1;90(11):2194-6.}} 53%{{ש}} |
| − | {{הערה|שם=הערה1 | + | {{הערה|שם=הערה1}} 9%-38% |
| − | |{{הערה|שם=הערה6 | + | |{{הערה|שם=הערה6}} 6.7% |
| − | {{הערה|שם=הערה1 | + | {{הערה|שם=הערה1}} 3%-17% |
| − | |ישראל | + | |ישראל |
|- | |- | ||
|HSIL | |HSIL | ||
| | | | ||
| − | |{{הערה|שם=הערה7|}} 60%-97% | + | |{{הערה|שם=הערה7|Massad LS1, Einstein MH, Huh WK, Katki HA, Kinney WK, Schiffman M, Solomon D, Wentzensen N, Lawson HW; 2012 ASCCP Consensus Guidelines Conference 2012 updated consensus guidelines for the management of abnormal cervical cancer screening tests and cancer precursors. Low Genit Tract Dis. 2013 Apr;17(5 Suppl 1):S1-S27.}} 60%-97% |
| − | |{{הערה|שם=הערה8|}} {{הערה|שם=הערה7 | + | |{{הערה|שם=הערה8|Karrberg C1, Brannstrom M, Strander B, Ladfors L, Radberg T Colposcopically directed cervical biopsy during pregnancy; minor surgical and obstetrical complications and high rates of persistence and regression. Acta Obstet Gynecol Scand. 2013 Jun;92[6]:692-9.}}{{הערה|שם=הערה7}} 2% -7% |
| | | | ||
|- | |- | ||
|PAP NEG - HR-HPV | |PAP NEG - HR-HPV | ||
| | | | ||
| − | |{{הערה|שם=הערה9|}} 0.8%-4.1% | + | |{{הערה|שם=הערה9|Saslow D & al Screening Guidelines for Prevention and Early Detection of Cervical Cancer -Am J Patho 2012;137 ; 516-542.}} 0.8%-4.1% |
| − | |{{הערה|שם=הערה9 | + | |{{הערה|שם=הערה9}} 0.08% |
|1 year risk | |1 year risk | ||
|} | |} | ||
| שורה 81: | שורה 78: | ||
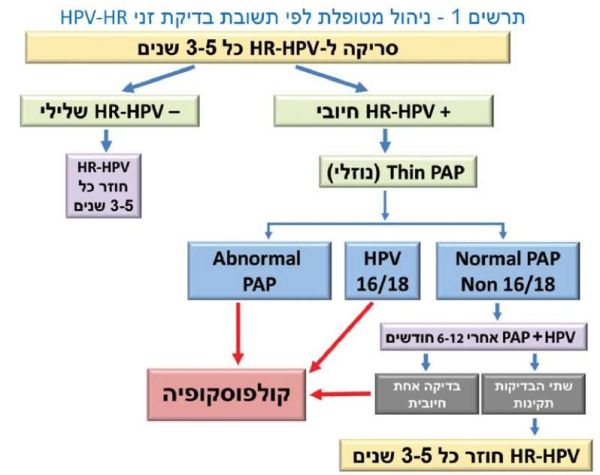
סריקה לזיהוי זני HR-HPV (ראו תרשים מספר 1) | סריקה לזיהוי זני HR-HPV (ראו תרשים מספר 1) | ||
| − | #אם 1-HR-HPV שלילי, מומלץ לבצע סריקה רוטינית כעבור | + | #אם 1-HR-HPV שלילי, מומלץ לבצע סריקה רוטינית כעבור 3–5 שנים.{{ש}}אם 1-HR-HPV חיובי, יש לבצע משטח פאפ (PAP) ציטולוגי |
| − | #אם 1-HR-HPV חיובי ומשטח PAP לא תקין, יש להפנות את המטופלת לבדיקת קולפוסקופיה | + | #אם 1-HR-HPV חיובי ומשטח PAP לא תקין, יש להפנות את המטופלת לבדיקת [[קולפוסקופיה]] |
#אם HR-HPV חיובי לזנים 16/18 ומשטח PAP תקין, יש להפנות את האישה לבדיקת קולפוסקופיה.{{ש}}בהיעדר ממצא פתולוגי בבירור, יש לעקוב אחר המטופלת כל 6 חודשים באמצעות משטח ציטולוגי ובדיקת קולפוסקופיה, ולשקול ביצוע בדיקה לזיהוי זני HR-HPV | #אם HR-HPV חיובי לזנים 16/18 ומשטח PAP תקין, יש להפנות את האישה לבדיקת קולפוסקופיה.{{ש}}בהיעדר ממצא פתולוגי בבירור, יש לעקוב אחר המטופלת כל 6 חודשים באמצעות משטח ציטולוגי ובדיקת קולפוסקופיה, ולשקול ביצוע בדיקה לזיהוי זני HR-HPV | ||
| − | #אם HR-HPV חיובי לזנים אחרים, שאינם 16/18 ומשטח PAP תקין, יש לחזור על בדיקת HR-HPV ועל משטח PAP כעבור | + | #אם HR-HPV חיובי לזנים אחרים, שאינם 16/18 ומשטח PAP תקין, יש לחזור על בדיקת HR-HPV ועל משטח PAP כעבור 6–12 חודשים בהתאם לשיקול קליני.{{ש}}אם הבדיקות תקינות יש לחזור למעקב כל 3–5 שנים, ואם הן אינן תקינות יש להפנות את האישה לבדיקת קולפוסקופיה |
#אם 16/18 HPV חיובי במשך שנתיים ללא ממצא פתולוגי או ציטולוגי חריג, יש לשקול אפשרות של ניתוח כריתת לולאה אבחנתי, בעיקר, בנשים שסיימו את תכנון המשפחה | #אם 16/18 HPV חיובי במשך שנתיים ללא ממצא פתולוגי או ציטולוגי חריג, יש לשקול אפשרות של ניתוח כריתת לולאה אבחנתי, בעיקר, בנשים שסיימו את תכנון המשפחה | ||
| שורה 90: | שורה 87: | ||
==בירור משטח (ASC) Atypical Squamous Cells== | ==בירור משטח (ASC) Atypical Squamous Cells== | ||
| − | קבוצה זו מהווה כ-4% מהתשובות הציטולוגיות והיא מתחלקת לשתי תת קבוצות שניהולן שונה: | + | קבוצה זו מהווה כ-4% מהתשובות הציטולוגיות והיא מתחלקת לשתי תת-קבוצות שניהולן שונה: |
| − | <div style="text-align: left; direction: ltr"> | + | <div style="text-align: left; direction: ltr"> |
#'''ASC-US''' - Atypical Squamous Cells of Undetermined Significance | #'''ASC-US''' - Atypical Squamous Cells of Undetermined Significance | ||
#'''ASC-H''' - Atypical Squamous Cells - HSIL cannot excluded | #'''ASC-H''' - Atypical Squamous Cells - HSIL cannot excluded | ||
</div> | </div> | ||
| − | תדירות הדיווח של המעבדות על ASC-US היא כ-4.7% ושל ASC-H כ-0.4%. השיעור של שאת ממארת בקרב נשים עם ASC-US נעה בין 0.2%-1%{{כ}}{{הערה|שם=הערה1 | + | תדירות הדיווח של המעבדות על ASC-US היא כ-4.7% ושל ASC-H כ-0.4%. השיעור של שאת ממארת בקרב נשים עם ASC-US נעה בין 0.2%-1%{{כ}}{{הערה|שם=הערה1}}{{הערה|שם=הערה2}}{{הערה|שם=הערה3}}. |
| − | נמצא כי שיעור ה- | + | נמצא כי שיעור ה-2–3 CIN בקרב נשים עם ASC-US הוא 7%-12% לעומת 26%-68% אצל נשים עם ASC-H{{כ}}{{הערה|שם=הערה1}}{{הערה|שם=הערה2}}{{הערה|שם=הערה3}}. |
ועל כן, במסגרת בירור ממצא של ASC-US במשטח פאפ ניתן לבחור באחת משלוש האפשרויות (תרשים מספר 2): | ועל כן, במסגרת בירור ממצא של ASC-US במשטח פאפ ניתן לבחור באחת משלוש האפשרויות (תרשים מספר 2): | ||
#'''ביצוע קולפוסקופיה מיידית''' - היתרון הוא קבלת אינפורמציה מיידית על נוכחות או היעדר ממצא בעל חשיבות (רגישות של 70%-90% לגילוי מצב בלתי תקין בצוואר). החסרונות הם חרדה מיותרת, עלויות גבוהות ולעיתים, טיפולים מיותרים של נגעים שהיו חולפים ספונטנית. באם קולפוסקופיה תקינה יש לחזור על משטח PAP כעבור שנה. אפשר לבצע גרידה של תעלת צוואר הרחם (ECC - Endocervical Curettage) לנשים ללא ממצא חריג גם אם הקולפוסקופיה 1 TYPE או TYPE 2-3 | #'''ביצוע קולפוסקופיה מיידית''' - היתרון הוא קבלת אינפורמציה מיידית על נוכחות או היעדר ממצא בעל חשיבות (רגישות של 70%-90% לגילוי מצב בלתי תקין בצוואר). החסרונות הם חרדה מיותרת, עלויות גבוהות ולעיתים, טיפולים מיותרים של נגעים שהיו חולפים ספונטנית. באם קולפוסקופיה תקינה יש לחזור על משטח PAP כעבור שנה. אפשר לבצע גרידה של תעלת צוואר הרחם (ECC - Endocervical Curettage) לנשים ללא ממצא חריג גם אם הקולפוסקופיה 1 TYPE או TYPE 2-3 | ||
| − | #'''בדיקות חוזרות של PAP כעבור 6 ו-12 חודשים''' אם הבדיקה הציטולוגיה החוזרת אינה תקינה (ASC-US ומעלה), המטופלת תופנה לקולפוסקופיה. רגישות הבדיקה לגילוי | + | #'''בדיקות חוזרות של PAP כעבור 6 ו-12 חודשים''' אם הבדיקה הציטולוגיה החוזרת אינה תקינה (ASC-US ומעלה), המטופלת תופנה לקולפוסקופיה. רגישות הבדיקה לגילוי 2–3 CIN היא 67%-85%. יתרון השיטה הוא המחיר הזול, החסרונות הם עיכוב באבחנת 2–3 CIN או אף של סרטן, וכן, קושי בהיענות לצורך במעקב |
| − | #'''בדיקה לנוכחות High Risk HPV-DNA''':{{ש}}ארבע עשרה זנים מוגדרים כזנים בעלי סיכון לגרימת סרטן בצוואר הרחם. הזנים הם 16/18 | + | #'''בדיקה לנוכחות High Risk HPV-DNA''':{{ש}}ארבע עשרה זנים מוגדרים כזנים בעלי סיכון לגרימת סרטן בצוואר הרחם. הזנים הם 16/18 ושנים עשר הזנים: 31/33/35/39/45/51/52 56/58/59/66/68. בנשים בעולם עם ממצא של סרטן בצוואר הרחם, בכ-85%-90% נמצאו זני - HR-HPV{{כ}}{{הערה|שם=הערה10| de Sanjose S1, Quint WG, & all. Human papillomavirus genotype attribution in invasive cervical cancer: a retrospective cross-sectional worldwide study. Lancet Oncol. 2010 Nov;11(11):1048-56.}}. בישראל בשתי עבודות נמצאו זני HR-HPV ב-89%-93% מהנשים עם ממצא סרטני בצוואר הרחם{{הערה|שם=הערה11|Siegler E,Sharir K, Lavie O, Saked-Misan P, Machulki L, Auslender R,Segev Y; The prevalence of HPV types in women with CIN 2-3 or cervical cancer in Haifa district, Israel: Minerva Ginecol. 2017 Jun; 69[3]:211-217.}}{{הערה|שם=הערה12|Bassal R, Rosin LS, Schvimer M, Schejter E, Ozeryansky B, Kulik S, Bachar R, Shapira H, Sandbank J, Cohen D, Keinan-Boker L Prevalence and correlates of human papillomavirus genotypes among patients with cervical cancer and cervical intraepithelial neoplasia 3 in Israel. J Low Genit Tract Dis. 2015 Apr; 19(2):161-4.}}. אם מתגלים זני HR-HPV תבוצע קולפוסקופיה. אם מתקבלת תשובה של ASC-US ובדיקת זני HR-HPV שלילית, יש לחזור על משטח PAP כעבור שנה. אם משטח ה-PAP החוזר תקין יש לעבור למעקב שגרתי כל 3 שנים. אם נמצא ממצא חוזר של ASC-US יש להפנות את המטופלת לבדיקת קולפוסקופיה. |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | [[קובץ:HPV-HR1.jpg|ממוזער|מרכז|600 פיקסלים|תרשים 2 - ניהול מטופלת עם תשובה של ASC-US]] | |
| − | + | ===ASC-US במתבגרות וצעירות עד גיל 24 שנים=== | |
| + | במתבגרות, שיעור נוכחות ה-HPV גבוה במידה ניכרת לעומת נשים בוגרות מעל גיל 29 (כ־71% בין גילאי 18–22 לעומת 31% בגיל 29). הניהול המיטבי הוא מעקב באמצעות משטחים ציטולוגיים חוזרים כעבור 12 חודשים. במתבגרות השימוש בבדיקת זני HR-HPV יגרום למספר גבוה של קולפוסקופיות מיותרות, וחרדה רבה, כאשר זיהום ב-HPV בגיל הזה מצביע על זיהום חולף, במרבית המקרים, ולא על זיהום מתמיד. לפיכך, יש מקום להעדיף להשתמש בבדיקות פאפ חוזרות. אחרי 12 חודשים רק מתבגרות עם תשובה של HGSIL/AGC/ASC-H או חמורה יותר תופנינה לקולפוסקופיה. כאשר התשובה היא ASC-US/LSIL, אפשר להמתין עד 12 חודשים. אם ממצא זה מתמיד או מופיע ממצא חמור ממנו יש לבצע קולפוסקופיה. | ||
| − | + | ===ASC-US בנשים בתקופת המנופאוזה=== | |
| + | בדיקות HPV מאוד יעילות בקבוצת הנשים בתקופת ה[[מנופאוזה]] ולכן, השימוש בהן מומלץ. | ||
| − | + | ===ASC-US בנשים מדוכאות חיסון=== | |
| + | ASC-US שכיח אצל נשים עם [[HIV]] ואצל נשים עם מצב של [[דיכוי מערכת החיסון]] מסיבות אחרות. בקבוצת נשים זו יש לבצע קולפוסקופיה. | ||
| − | + | ==בירור משטח ASC-H== | |
| − | + | ASC-H מופיע בכ-0.4% מכלל המשטחים וקשור ל-2–3 CIN ב-26%-68% מהמקרים, ולסרטן צוואר הרחם ב-2.3% מהמקרים. מומלץ, לבצע קולפוסקופיה בכל מקרה. | |
| − | |||
| − | |||
| − | |||
| − | + | אם הקולפוסקופיה תקינה, מומלץ לחזור על הפאפ והקולפוסקופיה כעבור 6 ו-12 חודשים או לבצע HPV TEST לאחר 6 חודשים. | |
| − | + | ==בירור משטח LOW - SIL== | |
| + | Low grage SIL מופיע בכ-1.5% מכלל המשטחים וקשור ל-2–3 CIN ב-15%-30% מהמקרים. | ||
| − | + | קולפוסקופיה מומלצת לבירור בנשים אלה, למעט אצל מתבגרות. | |
| − | + | אם הקולפוסקופיה תקינה (כולל ECC בנשים לא הרות) מומלץ, לחזור על פאפ וקולפוסקופיה כעבור 6 ו-12 חודשים או לבצע HR-HPV TEST כעבור 12 חודשים. | |
| − | + | יש להמשיך, לאסוף נתונים על הימצאות זני HR-HPV בנשים עם Low SIL ולשקול המלצה לבירור ראשוני של זני HR-HPV בנשים אלו. | |
| − | + | '''LOW-SIL במתבגרות:''' | |
| − | + | בקבוצה זו קיים אחוז גבוה של היעלמות ספונטנית של הנגעים בכ-91% מהמקרים תוך 36 חודשים. | |
| − | + | מומלץ, לחזור על פאפ כל שנה. אם בפאפ החוזר נמצא High-SIL יש לבצע קולפוסקופיה. | |
| − | + | אחרי 24 חודשי מעקב, אם מתקבלת תוצאה של -ASC US או תשובה חמורה יותר מכך, יש לבצע קולפוסקופיה. אם התשובה תקינה חוזרים למעקב שיגרה. | |
| − | + | עקב שכיחות גבוהה של HR-HPV במתבגרות, אין המלצה לבצע בדיקת HR-HPV בקבוצה זו. | |
| − | ==בירור | + | ==בירור משטח High-SIL== |
| − | + | High-SIL יימצא בפחות מאחוז אחד מכלל משטחי הפאפ, אבל בכ-60%-97% מהנבדקות, יהיה ממצא זה קשור בנוכחות של 2–3 CIN וב-2%-7% תמצא שאת פולשנית{{הערה|שם=הערה7}}{{הערה|שם=הערה8}}. | |
| − | + | על כן מומלץ, לבצע קולפוסקופיה מיידית ובמקרים שבקולפוסקופיה וב-ECC לא מזהים ממצא פתולוגי, קיימת הוריה לקוניזציה (לאחר בדיקה מחדש של משטח הפאפ). פעולה זו מגדילה את הסיכון ללידות מוקדמות, [[לידת יילוד במשקל נמוך]] ו[[ירידת מים]] מוקדמת. לפיכך, יש מקום להפעיל שיקול דעת מיוחד בנשים המעוניינות בפוריות. | |
| − | + | אין הוריה לשימוש בבדיקות לנוכחות HR-HPV. | |
| − | + | ניתן לבצע טיפול מיידי ללא ביצוע ביופסיות (בגישת SEE AND TREAT) על-ידי כריתת לולאה, רק לאחר ביצוע קולפוסקופיה. במתבגרות, אין מקום לביצוע טיפול מיידי של כריתת לולאה ללא ביופסיה מקדימה. במתבגרות, אם לא התגלה 2–3 CIN בביופסיה בעקבות קולפוסקופיה, יש מקום למעקב על ידי ציטולוגיה, קולפוסקופיה ולשקול ביצוע ECC מדי 6 חודשים. | |
| − | + | ==בירור משטח AGC {{כ}}(Atypical Glandular Cells)== | |
| + | AGS מופיעים בכ-0.3% ממשטחי הפאפ אך קשורים בשיעור גבוה ל-2–3 CIN וסרטן פולשני. | ||
| − | + | קבוצה זו נחלקת לתת קבוצות: | |
| + | #'''AGC-NOS''' רומז על שינויים ראקטיביים | ||
| + | #'''AGC-FAVOR NEOPLASIA''' קיים ב'''סבירות גבוהה''' חשד ל[[דיספלסיה]] | ||
| − | + | AGC-NOS קשור ל-2–3 CIN ב-9%-53% מהמקרים{{הערה|שם=הערה1}}{{הערה|שם=הערה6}}, לעומת עד 96% בקבוצת FAVOR NEOPLASIA{{כ}}{{הערה|שם=הערה1}}. | |
| − | + | לפאפ רגישות נמוכה לגילוי נגעים אנדוצרויקלים. אין די נתונים כדי להמליץ על שימוש ב-HPV test במקום בירור על ידי קולפוסקופיה. | |
| − | + | '''לכן, ההמלצה היא:''' לבצע קולפוסקופיה מיידית ובנוסף ECC. כשהמטופלת היא בגיל 35 ומעלה, או שהיא מתלוננת על דמם לא מוסבר, קיימת הוריה לבצע גם ENDOMETRIAL SAMPLING. | |
| − | מומלץ לחזור על פאפ | + | '''כאשר הבירור תקין:''' אם מדובר ב-AGC-NOS מומלץ, לחזור על הפאפ כל 4–6 חודשים עד לקבלת 4 תשובות עוקבות של פאפ תקין. כאשר התשובה היא FAVOR NEOPLASIA יש הוריה לקוניזציה אבחנתית וטיפולית. |
| − | + | ==הרקע התאורטי להמלצות== | |
| + | ===ניהול המקרים של ASC-US=== | ||
| + | ישנן 3 אפשרויות לנהל מקרים אלו: | ||
| + | #ביצוע קולפוסקופיה מיידית | ||
| + | #בדיקות חוזרות של PAP במרווחי זמן (כעבור 6,12 חודשים) | ||
| + | #בדיקת HR-HPV {{כ}}(High Risk HPV) | ||
| − | + | בעבודות רבות, נמצא אחוז שונה של HPV TEST חיובי בנשים עם תשובה ציטולוגית ראשונית של ASC-US, השכיחות נעה בין 25% ל-69%, בהתאם לגיל ולשכיחות נגיף הפפילומה באותה אוכלוסייה, כאשר שכיחות הנגיף נעה בסביבות 50% בגיל 20 ומתייצבת בסביבות ה-10% מעל גיל 30. בישראל נמצא HR-HPV חיובי ב-47.6% מהנשים בגיל 25–30 עם ASC-US{{כ}}{{הערה|שם=הערה1}}, ובמחקר ATHENA רק 23% מהנשים בגיל זה היו חיוביות ל-HR-HPV{{כ}}{{הערה|שם=הערה13|Wright TC Jr,Stoler MH, Behrens CM, Apple R, Derion T, Wright TL The ATHENA human papillomavirus study: design, methods, and baseline results. Am J Obstet Gynecol. 2012 Jan;206(1):46.e1-46.e11.}}. | |
| − | + | בישראל בעבודה של 733 נשים עם ממצא של ASC-US במשטח ציטולוגי, נמצאו זני - HR-HPV ב-36% מהנשים ובסיום הבירור התגלה ממצא של 2–3 CIN ב-12% מהנשים מתוכן ב-1% התגלתה שאת פולשנית{{הערה|שם=הערה1}}. | |
| − | + | מתוך 472 נשים שהיו HR-HPV שליליות, התגלה 2–3 CIN ב-3% (14/472), אך הן מהוות 4% מכל הנשים עם 2–3 CIN. בעבודה אחרת, מתוך 138 נשים שליליות ל-HR-HPV עם ממצא חוזר של -ASC US, התגלה ממצא של 2–3 CIN ב-8.7%{{כ}}{{הערה|שם=הערה2}}. | |
| − | + | במדינות רבות באירופה, מקובל במקרי ASC-US לבצע בדיקת זני HR-HPV כצעד ראשון בבירור. באנגליה, החל משנת 2015 בנשים עם ממצא ציטלוגי של ASC-US או LSIL מבצעים בדיקת HR-HPV. באם הבדיקה חיובית הן מופנות לקולפוסקופיה ובאם הבדיקה שלילית הן חוזרות למעקב שיגרתי של משטח ציטולוגי כל 3 שנים{{הערה|שם=הערה14| NHSCSP Colposcopy PAG meeting report March 2015.}}. | |
| − | + | AMERICAN SOCIETY OF COLPOSCOPY AND CERVICAL PATHOLOGY קבעו בשנת 2012 שבמקרים של -ASC US ניתן לחזור על משטח ציטולוגי כעבור שנה, אך קיימת עדיפות לבדיקת HR-HPV וכאשר HR-HPV חיובי, יש התוויה לקולפוסקופיה. אם לא מאובחנת פתולוגיה בבירור הקולפוסקופי, מומלץ לחזור על המשטח הציטולוגי כעבור 12 חודשים או לחזור על ה-HR-HPV כעבור שנה. אם בדיקת HR-HPV שלילית באישה עם ASC-US, מומלץ, לחזור על משטח PAP ציטולוגי ובדיקת HR-HPV{{כ}} (CO-TESTING) כעבור 3 שנים{{הערה|שם=הערה7}}. במחקרים נמצאה עדיפות לשימוש בבדיקת נוכחות דנ"א על פני שתי האפשרויות האחרות, מאחר שהיא תחסוך בין 40%-60% ממספר הקולפוסקופיות. יחס עלות תועלת של חלופה זו הוכח. הרגישות לגילוי 2–3 CIN בנשים עם ASC-US היא 83%-100% וה-negative predictive value הוא של 98%, כך, שהיעדר ארבעה עשר זני HR-HPV, מקטין מאוד סיכון לנגע +2 CIN. חסרונות השיטה הם שכיחות גבוהה של HR -HPV{{כ}} (31%-60%) בקרב נבדקות צעירות ולפיכך, הפניות מרובות לקולפוסקופיה וביופסיה. | |
| − | + | במקרה ונמצא ASC-US בבדיקת פאפ נוזלי (LBC), ניתן לבצע מאותה דגימה את בדיקת ה-DNA{{כ}} (Reflex HPV testing) ובכך, להימנע מלהזמין את האישה לבדיקה חוזרת וכן, להימנע מביצוע קולפוסקופיה מיותרת לאותן נשים השליליות ל-High Risk HPV. | |
| − | + | מאושרות בארצות הברית בדיקות HPV ל-14 זנים שונים (Hybrid Capture II, COBAS 4800 I) אשר מתבצעות במקביל לבדיקה הציטולוגית, לנשים בגיל 25–30 ומעלה, או לנשים בכל גיל, עם תוצאות לא ברורות. "Double Negative", מושג המתאר גם ציטולוגיה וגם מבחן HPV שליליים, הוא בעל Negative predictive value, מאוד גבוה ויכול לאפשר שינויים בשגרת המעקב כגון: הגדלת המרווחים בין הבדיקות. | |
| − | ==בירור משטח | + | ===בירור משטח LOW-SIL=== |
| + | LG-SIL מופיע בכ-1.5% מכלל המשטחים וקשור ל-2–3 CIN ב-15%-30% מהמקרים. | ||
| − | + | קולפוסקופיה מומלצת לבירור בנשים אלה למעט במתבגרות. | |
| − | |||
| − | + | בארצות הברית נמצא שבדיקת - HR-HPV הייתה חיובית ב-77% מהנשים{{הערה|שם=הערה7}}, לכן, אין המלצה לבדיקת זני HR-HPV בנשים אלו. באנגליה שוודיה ופולין מבצעים בדיקת זני HR-HPV בנשים עם LSIL{{כ}}{{הערה|שם=הערה15| Leeson SC1, Alibegashvili T, Arbyn M, Bergeron C, Carriero C, Mergui JL, Nieminen P, Prendiville W, Redman CW, Rieck GC, Quaas J, Petry KU HPV testing and vaccination in Europe. J Low Genit Tract Dis. 2014 Jan;18(1):61-9.}}. | |
| − | |||
| − | |||
| − | |||
| − | + | עבודה בישראל בנשים עם LSIL במשטח ציטולוגי מצאה HR-HPV ב-44.7% מהנשים{{הערה|שם=הערה5}}, ובנשים עם ממצא של 1 CIN נמצאו זני HR-HPV ב-35.1% מהמקרים{{הערה|שם=הערה16|Siegler E, Shiner M, Segev Y, Mackuli L, Lahat N4, Lavie O. Prevalence and Genotype Distribution of HPV Types in Women at Risk for Cervical Neoplasia in Israel. Isr Med Assoc J. 2017 Oct; 19(10):635-639. }}. | |
| − | + | בנשים עם ממצא של LSIL-LG מומלץ לבצע קולפוסקופיה. ניתן, לשקול ביצוע HR-HPV כבירור ראשוני. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
==צוות הכנת נייר העמדה== | ==צוות הכנת נייר העמדה== | ||
| שורה 293: | שורה 198: | ||
===צוות הכנת עדכון נייר העמדה 2010 (לפי סדר הא"ב)=== | ===צוות הכנת עדכון נייר העמדה 2010 (לפי סדר הא"ב)=== | ||
| − | *ד"ר ארבל–אלון שגית | + | *ד"ר ארבל–אלון שגית |
*פרופ' בורנשטיין יעקב | *פרופ' בורנשטיין יעקב | ||
*ד"ר בן-שחר ענבר | *ד"ר בן-שחר ענבר | ||
*פרופ' ברעם עמי | *פרופ' ברעם עמי | ||
*ד"ר לביא עופר | *ד"ר לביא עופר | ||
| − | *פרופ' לוריא שמואל | + | *פרופ' לוריא שמואל |
*ד"ר מושונוב רמי | *ד"ר מושונוב רמי | ||
*ד"ר סיגלר אפרים | *ד"ר סיגלר אפרים | ||
*ד"ר פרוס דיאנה (*) | *ד"ר פרוס דיאנה (*) | ||
| − | *פרופ' קרנר ויקי (*) | + | *פרופ' קרנר ויקי (*) |
*ד"ר שכטר אדואדרדו | *ד"ר שכטר אדואדרדו | ||
| − | (*) | + | (*) חברות האיגוד הפתולוגי |
===צוות הכנת עדכון נייר העמדה 2015 === | ===צוות הכנת עדכון נייר העמדה 2015 === | ||
| שורה 313: | שורה 218: | ||
*ד"ר יעקב סגל | *ד"ר יעקב סגל | ||
*ד"ר ווד פרנסיס (*) | *ד"ר ווד פרנסיס (*) | ||
| − | *ד"ר חגית שפירא (*) | + | *ד"ר חגית שפירא (*) |
*ד"ר רחל בכר | *ד"ר רחל בכר | ||
*ד"ר רמי מושונוב | *ד"ר רמי מושונוב | ||
| שורה 319: | שורה 224: | ||
(*) מכבי שירותי בריאות | (*) מכבי שירותי בריאות | ||
| − | ===צוות הכנת נייר | + | ===צוות הכנת נייר העמדה 2020=== |
*ד"ר אפרים סיגלר (יו"ר) | *ד"ר אפרים סיגלר (יו"ר) | ||
*ד"ר אדוארדו שכטר | *ד"ר אדוארדו שכטר | ||
| שורה 329: | שורה 234: | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
| − | + | {{הערות שוליים|יישור=שמאל}} | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | {{הערות שוליים}} | ||
| − | |||
| − | |||
| − | |||
{{ייחוס|[[#צוות הכנת נייר העמדה|צוות הכנת נייר העמדה]]}} | {{ייחוס|[[#צוות הכנת נייר העמדה|צוות הכנת נייר העמדה]]}} | ||
גרסה אחרונה מ־07:07, 8 בפברואר 2022
|
| |
|---|---|
| ניהול מטופלות עם תשובה לא תקינה של משטח ציטולוגי (משטח PAP) מצוואר הרחם | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | גינקולוגיה |
| האיגוד המפרסם | והחברה הישראלית לקולפוסקופיה ופתולוגיה של צוואר הרחם והעריה |
| קישור | באתר האיגוד הישראלי למיילדות וגינקולוגיה |
| תאריך פרסום | 05 במאי 2010, עדכון 18 במרץ 2015, עדכון נוסף ינואר 2020 |
| יוצר הערך | צוות הכנת נייר העמדה |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – משטח ציטולוגי מצוואר הרחם
במקום שהוא קיים, דירוג ה-EBM יופיע בצבע ירוק.
משטח ציטולוגי מצוואר הרחם (Pap Test) ובדיקת זני HR-HPV משמשים כאמצעי סריקה לגילוי מוקדם של מצבים טרום סרטניים וסרטן של צוואר הרחם.
מטרת נוהל זה להגדיר ניהול מקרים בהם מתקבלת תשובה לא תקינה במשטח ציטולוגי או בדיקה חיובית לזני HR-HPV (High Risk- Human Papilloma Virus).
זני HR-HPV מוגדרים זנים 16, 18 ושנים עשר הזנים: 31,33,35,39,45,51,52,56,58,59,66,68.
בירור וטיפול בנשים עם ממצא לא תקין במשטחים מצוואר הרחם נקבע לפי הסיכון לגילוי נגע טרום סרטני 2–3 (Cervical Intraepithelial Neoplasia) - נט"ס 2–3, (CIN 2-3) או ממצא של סרטן פולשני של צוואר הרחם.
טבלה מס' 1 מפרטת את הסיכון לנגעים טרום סרטניים וסרטן צוואר הרחם בהתאם לתשובות ציטולוגיות וממצא זני - HR-HPV.
בנספח לנייר העמדה מובא הרקע התאורטי המפורט להמלצות נייר העמדה.
טבלה מספר 1 - פירוט הממצאים הפתולוגיים בתשובות ציטולוגיות וזני HR-HPV
| משטח ציטולוגי/HPV | HR-HPV POSITIVE | סיכון 2–3 CIN | סיכון Cervical Cancer | |
|---|---|---|---|---|
| ASC-US PERSISTENT ASC-US * ASC-US |
[1] 36% [2] 40%–51% |
[1]12% |
[1] 1% | ישראל |
| ASC- H | [2] 74%-88% | [2]26%-68% [4]27.8% |
[2] 2.3% | |
| LOW SIL | [5] 44.7% [2] 76%. |
[5] 17.5% [2] 12%-17% |
ישראל | |
| AGC | [6] 6.7%
[1] 3%-17% |
ישראל | ||
| HSIL | [7] 60%-97% | [8][7] 2% -7% | ||
| PAP NEG - HR-HPV | [9] 0.8%-4.1% | [9] 0.08% | 1 year risk |
ניהול על פי התשובה של הבדיקה הציטולוגית או בדיקת HR-HPV:
סריקה לזיהוי זני HR-HPV (ראו תרשים מספר 1)
- אם 1-HR-HPV שלילי, מומלץ לבצע סריקה רוטינית כעבור 3–5 שנים.
אם 1-HR-HPV חיובי, יש לבצע משטח פאפ (PAP) ציטולוגי - אם 1-HR-HPV חיובי ומשטח PAP לא תקין, יש להפנות את המטופלת לבדיקת קולפוסקופיה
- אם HR-HPV חיובי לזנים 16/18 ומשטח PAP תקין, יש להפנות את האישה לבדיקת קולפוסקופיה.
בהיעדר ממצא פתולוגי בבירור, יש לעקוב אחר המטופלת כל 6 חודשים באמצעות משטח ציטולוגי ובדיקת קולפוסקופיה, ולשקול ביצוע בדיקה לזיהוי זני HR-HPV - אם HR-HPV חיובי לזנים אחרים, שאינם 16/18 ומשטח PAP תקין, יש לחזור על בדיקת HR-HPV ועל משטח PAP כעבור 6–12 חודשים בהתאם לשיקול קליני.
אם הבדיקות תקינות יש לחזור למעקב כל 3–5 שנים, ואם הן אינן תקינות יש להפנות את האישה לבדיקת קולפוסקופיה - אם 16/18 HPV חיובי במשך שנתיים ללא ממצא פתולוגי או ציטולוגי חריג, יש לשקול אפשרות של ניתוח כריתת לולאה אבחנתי, בעיקר, בנשים שסיימו את תכנון המשפחה
בירור משטח (ASC) Atypical Squamous Cells
קבוצה זו מהווה כ-4% מהתשובות הציטולוגיות והיא מתחלקת לשתי תת-קבוצות שניהולן שונה:
- ASC-US - Atypical Squamous Cells of Undetermined Significance
- ASC-H - Atypical Squamous Cells - HSIL cannot excluded
תדירות הדיווח של המעבדות על ASC-US היא כ-4.7% ושל ASC-H כ-0.4%. השיעור של שאת ממארת בקרב נשים עם ASC-US נעה בין 0.2%-1%[1][3][2].
נמצא כי שיעור ה-2–3 CIN בקרב נשים עם ASC-US הוא 7%-12% לעומת 26%-68% אצל נשים עם ASC-H[1][3][2].
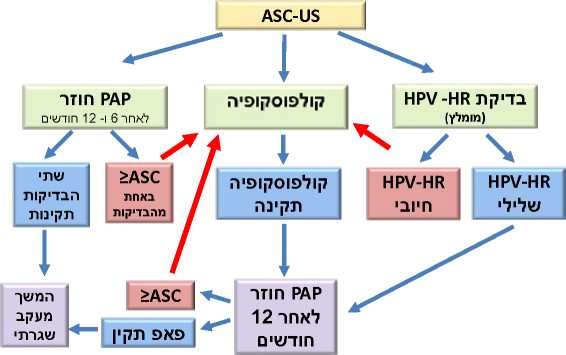
ועל כן, במסגרת בירור ממצא של ASC-US במשטח פאפ ניתן לבחור באחת משלוש האפשרויות (תרשים מספר 2):
- ביצוע קולפוסקופיה מיידית - היתרון הוא קבלת אינפורמציה מיידית על נוכחות או היעדר ממצא בעל חשיבות (רגישות של 70%-90% לגילוי מצב בלתי תקין בצוואר). החסרונות הם חרדה מיותרת, עלויות גבוהות ולעיתים, טיפולים מיותרים של נגעים שהיו חולפים ספונטנית. באם קולפוסקופיה תקינה יש לחזור על משטח PAP כעבור שנה. אפשר לבצע גרידה של תעלת צוואר הרחם (ECC - Endocervical Curettage) לנשים ללא ממצא חריג גם אם הקולפוסקופיה 1 TYPE או TYPE 2-3
- בדיקות חוזרות של PAP כעבור 6 ו-12 חודשים אם הבדיקה הציטולוגיה החוזרת אינה תקינה (ASC-US ומעלה), המטופלת תופנה לקולפוסקופיה. רגישות הבדיקה לגילוי 2–3 CIN היא 67%-85%. יתרון השיטה הוא המחיר הזול, החסרונות הם עיכוב באבחנת 2–3 CIN או אף של סרטן, וכן, קושי בהיענות לצורך במעקב
- בדיקה לנוכחות High Risk HPV-DNA:
ארבע עשרה זנים מוגדרים כזנים בעלי סיכון לגרימת סרטן בצוואר הרחם. הזנים הם 16/18 ושנים עשר הזנים: 31/33/35/39/45/51/52 56/58/59/66/68. בנשים בעולם עם ממצא של סרטן בצוואר הרחם, בכ-85%-90% נמצאו זני - HR-HPV[10]. בישראל בשתי עבודות נמצאו זני HR-HPV ב-89%-93% מהנשים עם ממצא סרטני בצוואר הרחם[11][12]. אם מתגלים זני HR-HPV תבוצע קולפוסקופיה. אם מתקבלת תשובה של ASC-US ובדיקת זני HR-HPV שלילית, יש לחזור על משטח PAP כעבור שנה. אם משטח ה-PAP החוזר תקין יש לעבור למעקב שגרתי כל 3 שנים. אם נמצא ממצא חוזר של ASC-US יש להפנות את המטופלת לבדיקת קולפוסקופיה.
ASC-US במתבגרות וצעירות עד גיל 24 שנים
במתבגרות, שיעור נוכחות ה-HPV גבוה במידה ניכרת לעומת נשים בוגרות מעל גיל 29 (כ־71% בין גילאי 18–22 לעומת 31% בגיל 29). הניהול המיטבי הוא מעקב באמצעות משטחים ציטולוגיים חוזרים כעבור 12 חודשים. במתבגרות השימוש בבדיקת זני HR-HPV יגרום למספר גבוה של קולפוסקופיות מיותרות, וחרדה רבה, כאשר זיהום ב-HPV בגיל הזה מצביע על זיהום חולף, במרבית המקרים, ולא על זיהום מתמיד. לפיכך, יש מקום להעדיף להשתמש בבדיקות פאפ חוזרות. אחרי 12 חודשים רק מתבגרות עם תשובה של HGSIL/AGC/ASC-H או חמורה יותר תופנינה לקולפוסקופיה. כאשר התשובה היא ASC-US/LSIL, אפשר להמתין עד 12 חודשים. אם ממצא זה מתמיד או מופיע ממצא חמור ממנו יש לבצע קולפוסקופיה.
ASC-US בנשים בתקופת המנופאוזה
בדיקות HPV מאוד יעילות בקבוצת הנשים בתקופת המנופאוזה ולכן, השימוש בהן מומלץ.
ASC-US בנשים מדוכאות חיסון
ASC-US שכיח אצל נשים עם HIV ואצל נשים עם מצב של דיכוי מערכת החיסון מסיבות אחרות. בקבוצת נשים זו יש לבצע קולפוסקופיה.
בירור משטח ASC-H
ASC-H מופיע בכ-0.4% מכלל המשטחים וקשור ל-2–3 CIN ב-26%-68% מהמקרים, ולסרטן צוואר הרחם ב-2.3% מהמקרים. מומלץ, לבצע קולפוסקופיה בכל מקרה.
אם הקולפוסקופיה תקינה, מומלץ לחזור על הפאפ והקולפוסקופיה כעבור 6 ו-12 חודשים או לבצע HPV TEST לאחר 6 חודשים.
בירור משטח LOW - SIL
Low grage SIL מופיע בכ-1.5% מכלל המשטחים וקשור ל-2–3 CIN ב-15%-30% מהמקרים.
קולפוסקופיה מומלצת לבירור בנשים אלה, למעט אצל מתבגרות.
אם הקולפוסקופיה תקינה (כולל ECC בנשים לא הרות) מומלץ, לחזור על פאפ וקולפוסקופיה כעבור 6 ו-12 חודשים או לבצע HR-HPV TEST כעבור 12 חודשים.
יש להמשיך, לאסוף נתונים על הימצאות זני HR-HPV בנשים עם Low SIL ולשקול המלצה לבירור ראשוני של זני HR-HPV בנשים אלו.
LOW-SIL במתבגרות:
בקבוצה זו קיים אחוז גבוה של היעלמות ספונטנית של הנגעים בכ-91% מהמקרים תוך 36 חודשים.
מומלץ, לחזור על פאפ כל שנה. אם בפאפ החוזר נמצא High-SIL יש לבצע קולפוסקופיה.
אחרי 24 חודשי מעקב, אם מתקבלת תוצאה של -ASC US או תשובה חמורה יותר מכך, יש לבצע קולפוסקופיה. אם התשובה תקינה חוזרים למעקב שיגרה.
עקב שכיחות גבוהה של HR-HPV במתבגרות, אין המלצה לבצע בדיקת HR-HPV בקבוצה זו.
בירור משטח High-SIL
High-SIL יימצא בפחות מאחוז אחד מכלל משטחי הפאפ, אבל בכ-60%-97% מהנבדקות, יהיה ממצא זה קשור בנוכחות של 2–3 CIN וב-2%-7% תמצא שאת פולשנית[7][8].
על כן מומלץ, לבצע קולפוסקופיה מיידית ובמקרים שבקולפוסקופיה וב-ECC לא מזהים ממצא פתולוגי, קיימת הוריה לקוניזציה (לאחר בדיקה מחדש של משטח הפאפ). פעולה זו מגדילה את הסיכון ללידות מוקדמות, לידת יילוד במשקל נמוך וירידת מים מוקדמת. לפיכך, יש מקום להפעיל שיקול דעת מיוחד בנשים המעוניינות בפוריות.
אין הוריה לשימוש בבדיקות לנוכחות HR-HPV.
ניתן לבצע טיפול מיידי ללא ביצוע ביופסיות (בגישת SEE AND TREAT) על-ידי כריתת לולאה, רק לאחר ביצוע קולפוסקופיה. במתבגרות, אין מקום לביצוע טיפול מיידי של כריתת לולאה ללא ביופסיה מקדימה. במתבגרות, אם לא התגלה 2–3 CIN בביופסיה בעקבות קולפוסקופיה, יש מקום למעקב על ידי ציטולוגיה, קולפוסקופיה ולשקול ביצוע ECC מדי 6 חודשים.
בירור משטח AGC (Atypical Glandular Cells)
AGS מופיעים בכ-0.3% ממשטחי הפאפ אך קשורים בשיעור גבוה ל-2–3 CIN וסרטן פולשני.
קבוצה זו נחלקת לתת קבוצות:
- AGC-NOS רומז על שינויים ראקטיביים
- AGC-FAVOR NEOPLASIA קיים בסבירות גבוהה חשד לדיספלסיה
AGC-NOS קשור ל-2–3 CIN ב-9%-53% מהמקרים[1][6], לעומת עד 96% בקבוצת FAVOR NEOPLASIA[1].
לפאפ רגישות נמוכה לגילוי נגעים אנדוצרויקלים. אין די נתונים כדי להמליץ על שימוש ב-HPV test במקום בירור על ידי קולפוסקופיה.
לכן, ההמלצה היא: לבצע קולפוסקופיה מיידית ובנוסף ECC. כשהמטופלת היא בגיל 35 ומעלה, או שהיא מתלוננת על דמם לא מוסבר, קיימת הוריה לבצע גם ENDOMETRIAL SAMPLING.
כאשר הבירור תקין: אם מדובר ב-AGC-NOS מומלץ, לחזור על הפאפ כל 4–6 חודשים עד לקבלת 4 תשובות עוקבות של פאפ תקין. כאשר התשובה היא FAVOR NEOPLASIA יש הוריה לקוניזציה אבחנתית וטיפולית.
הרקע התאורטי להמלצות
ניהול המקרים של ASC-US
ישנן 3 אפשרויות לנהל מקרים אלו:
- ביצוע קולפוסקופיה מיידית
- בדיקות חוזרות של PAP במרווחי זמן (כעבור 6,12 חודשים)
- בדיקת HR-HPV (High Risk HPV)
בעבודות רבות, נמצא אחוז שונה של HPV TEST חיובי בנשים עם תשובה ציטולוגית ראשונית של ASC-US, השכיחות נעה בין 25% ל-69%, בהתאם לגיל ולשכיחות נגיף הפפילומה באותה אוכלוסייה, כאשר שכיחות הנגיף נעה בסביבות 50% בגיל 20 ומתייצבת בסביבות ה-10% מעל גיל 30. בישראל נמצא HR-HPV חיובי ב-47.6% מהנשים בגיל 25–30 עם ASC-US[1], ובמחקר ATHENA רק 23% מהנשים בגיל זה היו חיוביות ל-HR-HPV[13].
בישראל בעבודה של 733 נשים עם ממצא של ASC-US במשטח ציטולוגי, נמצאו זני - HR-HPV ב-36% מהנשים ובסיום הבירור התגלה ממצא של 2–3 CIN ב-12% מהנשים מתוכן ב-1% התגלתה שאת פולשנית[1].
מתוך 472 נשים שהיו HR-HPV שליליות, התגלה 2–3 CIN ב-3% (14/472), אך הן מהוות 4% מכל הנשים עם 2–3 CIN. בעבודה אחרת, מתוך 138 נשים שליליות ל-HR-HPV עם ממצא חוזר של -ASC US, התגלה ממצא של 2–3 CIN ב-8.7%[3].
במדינות רבות באירופה, מקובל במקרי ASC-US לבצע בדיקת זני HR-HPV כצעד ראשון בבירור. באנגליה, החל משנת 2015 בנשים עם ממצא ציטלוגי של ASC-US או LSIL מבצעים בדיקת HR-HPV. באם הבדיקה חיובית הן מופנות לקולפוסקופיה ובאם הבדיקה שלילית הן חוזרות למעקב שיגרתי של משטח ציטולוגי כל 3 שנים[14].
AMERICAN SOCIETY OF COLPOSCOPY AND CERVICAL PATHOLOGY קבעו בשנת 2012 שבמקרים של -ASC US ניתן לחזור על משטח ציטולוגי כעבור שנה, אך קיימת עדיפות לבדיקת HR-HPV וכאשר HR-HPV חיובי, יש התוויה לקולפוסקופיה. אם לא מאובחנת פתולוגיה בבירור הקולפוסקופי, מומלץ לחזור על המשטח הציטולוגי כעבור 12 חודשים או לחזור על ה-HR-HPV כעבור שנה. אם בדיקת HR-HPV שלילית באישה עם ASC-US, מומלץ, לחזור על משטח PAP ציטולוגי ובדיקת HR-HPV (CO-TESTING) כעבור 3 שנים[7]. במחקרים נמצאה עדיפות לשימוש בבדיקת נוכחות דנ"א על פני שתי האפשרויות האחרות, מאחר שהיא תחסוך בין 40%-60% ממספר הקולפוסקופיות. יחס עלות תועלת של חלופה זו הוכח. הרגישות לגילוי 2–3 CIN בנשים עם ASC-US היא 83%-100% וה-negative predictive value הוא של 98%, כך, שהיעדר ארבעה עשר זני HR-HPV, מקטין מאוד סיכון לנגע +2 CIN. חסרונות השיטה הם שכיחות גבוהה של HR -HPV (31%-60%) בקרב נבדקות צעירות ולפיכך, הפניות מרובות לקולפוסקופיה וביופסיה.
במקרה ונמצא ASC-US בבדיקת פאפ נוזלי (LBC), ניתן לבצע מאותה דגימה את בדיקת ה-DNA (Reflex HPV testing) ובכך, להימנע מלהזמין את האישה לבדיקה חוזרת וכן, להימנע מביצוע קולפוסקופיה מיותרת לאותן נשים השליליות ל-High Risk HPV.
מאושרות בארצות הברית בדיקות HPV ל-14 זנים שונים (Hybrid Capture II, COBAS 4800 I) אשר מתבצעות במקביל לבדיקה הציטולוגית, לנשים בגיל 25–30 ומעלה, או לנשים בכל גיל, עם תוצאות לא ברורות. "Double Negative", מושג המתאר גם ציטולוגיה וגם מבחן HPV שליליים, הוא בעל Negative predictive value, מאוד גבוה ויכול לאפשר שינויים בשגרת המעקב כגון: הגדלת המרווחים בין הבדיקות.
בירור משטח LOW-SIL
LG-SIL מופיע בכ-1.5% מכלל המשטחים וקשור ל-2–3 CIN ב-15%-30% מהמקרים.
קולפוסקופיה מומלצת לבירור בנשים אלה למעט במתבגרות.
בארצות הברית נמצא שבדיקת - HR-HPV הייתה חיובית ב-77% מהנשים[7], לכן, אין המלצה לבדיקת זני HR-HPV בנשים אלו. באנגליה שוודיה ופולין מבצעים בדיקת זני HR-HPV בנשים עם LSIL[15].
עבודה בישראל בנשים עם LSIL במשטח ציטולוגי מצאה HR-HPV ב-44.7% מהנשים[5], ובנשים עם ממצא של 1 CIN נמצאו זני HR-HPV ב-35.1% מהמקרים[16].
בנשים עם ממצא של LSIL-LG מומלץ לבצע קולפוסקופיה. ניתן, לשקול ביצוע HR-HPV כבירור ראשוני.
צוות הכנת נייר העמדה
- החברה הישראלית לקולפוסקופיה ופתולוגיה של צוואר הרחם והעריה
- האיגוד הישראלי למיילדות וגינקולוגיה
צוות הכנת עדכון נייר העמדה 2010 (לפי סדר הא"ב)
- ד"ר ארבל–אלון שגית
- פרופ' בורנשטיין יעקב
- ד"ר בן-שחר ענבר
- פרופ' ברעם עמי
- ד"ר לביא עופר
- פרופ' לוריא שמואל
- ד"ר מושונוב רמי
- ד"ר סיגלר אפרים
- ד"ר פרוס דיאנה (*)
- פרופ' קרנר ויקי (*)
- ד"ר שכטר אדואדרדו
(*) חברות האיגוד הפתולוגי
צוות הכנת עדכון נייר העמדה 2015
- ד"ר אדוארדו שכטר
- ד"ר אפרים סיגלר
- ד"ר צבי ואקנין
- ד"ר יעקב סגל
- ד"ר ווד פרנסיס (*)
- ד"ר חגית שפירא (*)
- ד"ר רחל בכר
- ד"ר רמי מושונוב
(*) מכבי שירותי בריאות
צוות הכנת נייר העמדה 2020
- ד"ר אפרים סיגלר (יו"ר)
- ד"ר אדוארדו שכטר
- פרופ' יעקב בורנשטיין
- פרופ' צבי ואקנין
- ד"ר יעקב סגל
- ד"ר יפעת כדן
- ד"ר יקיר שגב
ביבליוגרפיה
- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 Saet Y, Shvartztuch O, Siegler E.
Inter-Laboratory Variation in Objective Measures of HR-HPV and CIN2in Women Referred due to ASCUS results in the Pap TestAnnual meeting The Israel Society for Quality in Health Care 22.11.2017 Tel Aviv. - ↑ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 2.7 2.8 Wright TC Jr, Massad LS, Dunton CJ, Spitzer M, Wilkinson EJ, Solomon D; 2006 ASCCP-Sponsored Consensus Conference : 2006 consensus guidelines for the management of women with abnormal cervical screening tests. J Low Genit Tract Dis. 2007 Oct;11[4]:201-22.
- ↑ 3.0 3.1 3.2 3.3 Guilburd T ,Bassal R, Shapira H, Azuri J,Zandbank J Schecter E Management of women with recurrent cytological atypia without colposcopic correlation. Israeli Society of Colposcopy Meeting 12.5.2017 Ramat Gan.
- ↑ Diaz Del Arco C, Sanabria Montoro MC, Garda Lopez D, Rodriguez Escudero E, Fer Clinical Relevance of ASC-H Cytologies: Experience in a Single Tertiary Hospital nandez Acenero MJ. Acta Cytol. 2016;60[3]:217-24.
- ↑ 5.0 5.1 5.2 Shteinvil R, Siegler E HPV types in LSIL/CIN1 women in northern Israeli population: MD thesis 16.11.2014 Faculty of Medicine Technion, Haifa.
- ↑ 6.0 6.1 6.2 Gutman G1, Bachar R, Pauzner D, Lessing JB, Schejter E. Clinical evaluation of atypical glandular cells of undetermined significance upon cervical cytologic examination in Israeli Jewish women. BrJ Cancer. 2004 Jun 1;90(11):2194-6.
- ↑ 7.0 7.1 7.2 7.3 7.4 Massad LS1, Einstein MH, Huh WK, Katki HA, Kinney WK, Schiffman M, Solomon D, Wentzensen N, Lawson HW; 2012 ASCCP Consensus Guidelines Conference 2012 updated consensus guidelines for the management of abnormal cervical cancer screening tests and cancer precursors. Low Genit Tract Dis. 2013 Apr;17(5 Suppl 1):S1-S27.
- ↑ 8.0 8.1 Karrberg C1, Brannstrom M, Strander B, Ladfors L, Radberg T Colposcopically directed cervical biopsy during pregnancy; minor surgical and obstetrical complications and high rates of persistence and regression. Acta Obstet Gynecol Scand. 2013 Jun;92[6]:692-9.
- ↑ 9.0 9.1 Saslow D & al Screening Guidelines for Prevention and Early Detection of Cervical Cancer -Am J Patho 2012;137 ; 516-542.
- ↑ de Sanjose S1, Quint WG, & all. Human papillomavirus genotype attribution in invasive cervical cancer: a retrospective cross-sectional worldwide study. Lancet Oncol. 2010 Nov;11(11):1048-56.
- ↑ Siegler E,Sharir K, Lavie O, Saked-Misan P, Machulki L, Auslender R,Segev Y; The prevalence of HPV types in women with CIN 2-3 or cervical cancer in Haifa district, Israel: Minerva Ginecol. 2017 Jun; 69[3]:211-217.
- ↑ Bassal R, Rosin LS, Schvimer M, Schejter E, Ozeryansky B, Kulik S, Bachar R, Shapira H, Sandbank J, Cohen D, Keinan-Boker L Prevalence and correlates of human papillomavirus genotypes among patients with cervical cancer and cervical intraepithelial neoplasia 3 in Israel. J Low Genit Tract Dis. 2015 Apr; 19(2):161-4.
- ↑ Wright TC Jr,Stoler MH, Behrens CM, Apple R, Derion T, Wright TL The ATHENA human papillomavirus study: design, methods, and baseline results. Am J Obstet Gynecol. 2012 Jan;206(1):46.e1-46.e11.
- ↑ NHSCSP Colposcopy PAG meeting report March 2015.
- ↑ Leeson SC1, Alibegashvili T, Arbyn M, Bergeron C, Carriero C, Mergui JL, Nieminen P, Prendiville W, Redman CW, Rieck GC, Quaas J, Petry KU HPV testing and vaccination in Europe. J Low Genit Tract Dis. 2014 Jan;18(1):61-9.
- ↑ Siegler E, Shiner M, Segev Y, Mackuli L, Lahat N4, Lavie O. Prevalence and Genotype Distribution of HPV Types in Women at Risk for Cervical Neoplasia in Israel. Isr Med Assoc J. 2017 Oct; 19(10):635-639.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק