הבדלים בין גרסאות בדף "בעיות לב בעובר - Heart problems in the fetus"
| (13 גרסאות ביניים של 2 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
|תמונה= | |תמונה= | ||
| שורה 14: | שורה 12: | ||
}} | }} | ||
| − | + | את תשעת החודשים הראשונים של חייו מבלה הילד בתוך רחם אמו. הלב נוצר בשליש הראשון להיריון. בשבוע 5-6 של ההיריון כבר הלב פועם, ובשבוע 10 הוא למעשה כבר שלם. בשבועות הבאים הלב עובר בעיקר עיצוב וגדילה. | |
| + | |||
| + | במשך ההיריון העובר עלול לסבול מבעיות דומות לאלה שאנו מכירים אחרי הלידה: | ||
| + | # [[מומים מבניים בלב]]. | ||
| + | # בעיות בהתכווצות בשל [[קרדיומיופתיות]], [[דלקת שריר הלב]] (מיוקרדיטיס), או משנית לבעיות כמו [[אנמיה]] או [[הפרעות קצב]]. | ||
| + | # הפרעות קצב והולכה. | ||
| + | גורמים אלה עלולים להשפיע על העובר במהלך ההיריון או לבוא לידי ביטוי לאחר הלידה. | ||
| + | ההתפתחות בנושא של רפואת לב העובר ו[[אקו לב עובר]] (Fetal echocardiography) מאפשרת היום אבחון של מומים רבים בעובר שמאפשרת ייעוץ להורים (מבחינת המשך ההיריון והבעיות בעתיד) והכנה טובה יותר לטיפול בתינוק לאחר הלידה. יש תרומה רבה מבחינה גנטית ל[[אבחון בעיות כרומוזומליות]] ותסמונות שונות, אבחון וטיפול בהפרעות קצב ובמצבים שונים שעלולים לסכן את העובר, וייתכן בעתיד [[טיפול תוך רחמי|טיפולים תוך-רחמיים]] רבים יותר שמטרתם לשפר את מצב התינוק לאחר הלידה. | ||
==הלב ומחזור הדם בעובר== | ==הלב ומחזור הדם בעובר== | ||
| שורה 32: | שורה 37: | ||
החמצון נמוך הרבה יותר באופן כללי מפני שהיעילות של השליה שבה מתבצע החמצון בעובר נמוכה מהיעילות של הריאות שמתחילות לפעול אחרי לידה. | החמצון נמוך הרבה יותר באופן כללי מפני שהיעילות של השליה שבה מתבצע החמצון בעובר נמוכה מהיעילות של הריאות שמתחילות לפעול אחרי לידה. | ||
| − | כמו כן, יש | + | כמו כן, יש שני מעברים בין הצד הימני לשמאלי - הנקב הסגלגל (Foramen ovale) והצינור העורקני (Ductus arteriosus). |
| − | בעובר, בחלקו עובר הדם המחומצן שחוזר מהשליה דרך הווריד הטבורי, | + | בעובר, בחלקו עובר הדם המחומצן שחוזר מהשליה דרך הווריד הטבורי לכבד, וחציו ממשיך דרך הצינור הורידי (Ductus venosus) לוריד הנבוב התחתון (IVC - Inferior vena cava). |
| − | + | מהוריד הנבוב התחתון נוטה הדם לזרום ברובו לפרוזדור השמאלי דרך הנקב הסגלגל ומשם לחדר שמאל, לאבי העורקים העולה (Ascending aorta), לעורקים הכליליים ולכלי הדם לראש ולידיים. לפיכך, איברים אלה מקבלים דם עם חמצון משופר יותר. | |
| + | הדם הכחול שחוזר מהראש זורם ברובו לחדר ימין ומשם לעורק הריאה הראשי. רק 10% מהדם זורם לריאות, ורוב הדם זורם מימין לשמאל דרך הצינור העורקני לאבי העורקים היורד. עורקי הטבור שיוצאים מסעיפים של אבי העורקים מביאים דם כחול יחסית לשליה ושם מתבצע החמצון וחוזר חלילה. | ||
| + | |||
| + | בגלל המעברים בין שני חלקי הלב, ומפני שהחמצון נעשה בשליה, העובר יכול לשרוד בצורה טובה אפילו בנוכחות מומים לבביים קשים. מומים אלו עלולים להכניס את התינוק למצב קשה מאוד לאחר הלידה, כאשר המחזור משתנה והוא חייב להיות עצמאי. | ||
==בעיות הלב בעובר== | ==בעיות הלב בעובר== | ||
| שורה 43: | שורה 51: | ||
במשך ההיריון העובר עלול לסבול בלבו מבעיות דומות לאלה שאנו מכירים אחרי הלידה: | במשך ההיריון העובר עלול לסבול בלבו מבעיות דומות לאלה שאנו מכירים אחרי הלידה: | ||
# מומים מבניים בלב | # מומים מבניים בלב | ||
| − | # בעיות בהתכווצות | + | # בעיות בהתכווצות בשל קרדיומיופתיות, דלקת שריר הלב, או משנית לבעיות כמו אנמיה או הפרעות קצב |
# הפרעות קצב והולכה | # הפרעות קצב והולכה | ||
| − | גורמים אלה עלולים להשפיע על העובר במהלך ההיריון או לבוא לידי ביטוי לאחר הלידה. | + | גורמים אלה, למעשה כמעט כל מה שניתן לראות בילדים לאחר הלידה, עלולים להשפיע על העובר במהלך ההיריון או לבוא לידי ביטוי לאחר הלידה. |
| + | |||
| + | ===הפרעות קצב=== | ||
| + | |||
| + | הפרעות קצב בעובר הן תחום שנחלו בו הצלחות די יפות באבחון ובטיפול, למרות הקושי ברישום הפעילות החשמלית של הלב העוברי. האבחון נעשה ברובו על ידי רישום התנועה ב[[אולטרה-סאונד]] במצב תנועה (Motion mode ultrasound - {{כ}}M-mode ultrasound{{כ}}) של הפרוזדורים והחדרים, ורישום של הזרימה על ידי [[דופלר]] ודופלר צבע. כלומר, אנו מנסים להבין מהפעילות המכנית של הלב את מה שקורה חשמלית (תמונה 13). | ||
| + | |||
| + | בחתך M-Mode דרך פרוזדור וחדר של העובר ניתן לראות את תנועת הפרוזדור ואחריה את התכווצות החדר (נורמלי ומתאים לקצב סינוס). כאשר אנו רואים התכווצות מוקדמת של הפרוזדור ואחריה מיד התכווצות של החדר, אנו מסיקים שמדובר ב[[פעימה פרוזדורית מוקדמת]]. אם אנו רואים התכווצות פרוזדורית מוקדמת ואחריה אין כיווץ של החדר, אנו מסיקים שהפעימה המוקדמת הגיעה טרם הזמן המתאים ונחסמה בקשר העלייתי-חדרי (AV Node - Atrioventricular node). | ||
| + | |||
| + | יש טכניקות של דופלר-רקמות (Tissue doppler) ואף שיטה חדשה של קרדיוגרפיה מגנטית (Magnetocardiogram), שקולטת שדות מגנטיים קטנים שקשורים לפעילות החשמלית של הלב העוברי. בשיטת הקרדיוגרפיה המגנטית, לאחר שמנפים את הגירויים שבאים מהאישה, ניתן להציג את הפלט בצורה דומה ל[[אלקטרוקרדיוגרם]] (ECG - Electrocardiogram). עיקר האבחון עדיין נעשה באקו לב עובר. | ||
| + | |||
| + | [[קובץ:לב16.jpg|שמאל]] | ||
| + | |||
| + | ===='''אי סדירות של הקצב העוברי'''==== | ||
| + | |||
| + | אי סדירות של הקצב העוברי בדרך כלל נובעת מפעימות פרוזדוריות מוקדמות. הן שכיחות למדי במיוחד לקראת סוף הטרימסטר השני להיריון ועד הלידה, וחולפות לרוב אחרי הלידה. לעתים כשהן חסומות בקשר העלייתי-חדרי נוצר הרושם של [[ברדיקרדיה]] (תמונה 14 לעיל). [[פעימות חדריות מוקדמות]] הרבה פחות שכיחות (תמונה 15). | ||
[[קובץ:לב1314.jpg|שמאל]] | [[קובץ:לב1314.jpg|שמאל]] | ||
| שורה 52: | שורה 74: | ||
[[קובץ:לב15.jpg|שמאל]] | [[קובץ:לב15.jpg|שמאל]] | ||
| − | [[ | + | במקרים של פעימות מוקדמות, העובר אינו סובל מאי הסדירות. במקרים אלה עלינו להרגיע את האישה ולומר לה שבדרך כלל אין לפעימות מוקדמות משמעות. עם זאת, כדאי להתרשם מהדופק על ידי גינקולוג אחת ל-1-2 שבועות, כדי לוודא שהקצב אינו הופך להיות מהיר קבוע, דבר שקורה במעט מאוד מקרים, כ-2% לערך. |
| + | |||
| + | ===='''הפרעות קצב מהירות'''==== | ||
| + | |||
| + | הפרעות קצב חדריות מהירות בעובר הן נדירות. טכיקרדיה בעובר היא קצב עוברי מעל 180 לדקה. הפרעות אלה כוללות [[סינוס טכיקרדיה]] או [[טכיקרדיה על-חדרית]] (SVT - Supraventricular tachycardia). הן מתרחשות במנגנונים שונים, לרוב במנגנון כניסה מחדש (Reentry) לעתים גם מוקד אקטופי (Ectopic focus). יתכן אפילו [[רפרוף עליות]] (Atrial flutter) (תמונה 16). | ||
| + | |||
| + | '''הטיפול בהפרעות קצב מהירות''' | ||
| + | |||
| + | בדרך כלל מדובר בטכיקרדיה על-חדרית, שהוא השכיחה. ההחלטה אם לטפל וכיצד לעשות זאת תלויה בגורמים הבאים: | ||
| + | *סוג ההפרעה | ||
| + | *מהירות הקצב | ||
| + | *החלק ביממה בו קיימת ההפרעה | ||
| + | *גיל העובר ובשלותו | ||
| + | *האם ניכרים סימני סבל, כמו [[אי ספיקת לב]] ו[[בצקת כללית של העובר]] (Hydrops fetalis). | ||
| + | |||
| + | במקרים בהם העובר בשל או כמעט בשל, לעתים מעדיפים ליילד. במקרים של הפרעה לסירוגין (פחות מ-50% מהזמן, ללא סבל עוברי) בדרך כלל מספיק לעקוב ללא טיפול. במקרים שההפרעה מהירה וקיימת רוב הזמן, מעדיפים לטפל, בדרך כלל תרופתית. | ||
| + | |||
| + | הטיפול ניתן לאם, עובר את השליה ומגיע לתינוק. יש שימוש בתרופות שונות בין השאר [[Digoxin]], אם כי היא פחות יעילה אם יש כבר בצקת כללית של העובר, ולעתים גם תרופות כמו [[Sotalol]] ו-[[Tambocor]] ({{כ}}Flecainide) (ועוד רבות אחרות שתוארו). | ||
| + | |||
| + | במקרים קיצוניים יש צורך להזריק תרופות ישירות לעובר. זה לעתים דרמטי מאוד ונותן סיפוק רב לראות כיצד עובר שנמצא במצב קשה עם טכיקרדיה על-חדרית ובצקת כוללת מבריא על ידי טיפול תרופתי מתאים שניתן לאם. | ||
| − | למעשה | + | הטיפול מחייב שיתוף פעולה בין גינקולוג, קרדיולוג ילדים, קרדיולוג מבוגרים (למעשה גם האם מטופלת) והפרינטולוג (Perinatologist). |
| − | + | ===='''הפרעות קצב איטיות'''==== | |
| − | |||
| − | |||
| − | |||
| − | + | ברדיקרדיה עוברית מוגדרת כקצב עוברי של פחות מ-100 פעימות לדקה. האטות חולפות בקצב העוברי ([[סינוס ברדיקרדיה]]) יכולות להיות משניות ללחץ על העובר בזמן הבדיקה או להוות סימן לסבל עוברי. מחלות של הסינוס הן נדירות. | |
| − | פעימות פרוזדוריות חסומות שבאות לעתים קרובות יכולות לתת רושם של ברדיקרדיה וחשוב לאבחן כדי להרגיע את | + | פעימות פרוזדוריות חסומות שבאות לעתים קרובות יכולות לתת רושם של ברדיקרדיה וחשוב לאבחן אותן כדי להרגיע את האם. |
| − | בעיה קשה יותר היא קיום של דרגות שונות של AV Block בעובר. | + | בעיה קשה יותר היא קיום של דרגות שונות של [[חסם עלייתי-חדרי]] (AV Block - Atrioventricular block) בעובר. |
| − | + | חסם עלייתי-חדרי מלא מלווה בהרבה מקרים במומים מבניים של הלב, כמו מומים שקשורים להטרוטקסיה (Heterotaxy) ובעיקר ריבוי טחולים (פוליספלניה), וכן מומים כמו [[תעלה עלייתית-חדרית]] ([[Atrioventricular canal]]) ו[[היפוך יציאת העורקים הגדולים|היפוך מתוקן של יציאת העורקים הגדולים מהלב]] (Corrected transposition of the great arteries). | |
| − | + | מקרים של חסם עלייתי-חדרי ללא מומים לבביים בדרך כלל נובעים ממעבר נוגדנים מסוג Anti-SSA ו-Anti-SSB של אם החולה ב[[זאבת אדמנתית מערכתית]] (לופוס) או מחלות קולגן אחרות. לעתים האם כלל אינה יודעת שהיא חולה. נוגדנים אלה עוברים לעובר וגורמים לנזק למערכת ההולכה וחסם עלייתי-חדרי (תמונה 17). | |
| שורה 75: | שורה 113: | ||
| − | במקרים של | + | במקרים של חסם עלייתי-חדרי מלא היכולת שלנו לעזור לעובר מוגבלת יותר. עוברים ללא מום לב מבני וקצב מעל 55-60 בדרך כלל שורדים, אך בקצבים נמוכים יותר ומום לב נלווה התמותה היא די גבוהה. אם העובר סובל והוא בשל או קרוב לבשל, כדאי לעתים לילדו ולהשתיל [[קוצב לב]] לאחר הלידה. |
| − | יש חילוקי דעות לגבי טיפול מונע | + | יש חילוקי דעות לגבי טיפול מונע ב[[סטרואידים]] בעוברים לאימהות עם זאבת אדמנתית מערכתית שמראים הארכה של מקטע ה-PR, בחשד שהם עומדים לפתח חסם עלייתי-חדרי מלא. |
| + | ===אי ספיקת לב=== | ||
| − | + | אי ספיקת לב בעובר מביאה לעתים למצב של הצטברות נוזלים ובצקות בעובר: [[נוזל פריקרדיאלי]], [[נוזל פלאורלי|פלאורלי]], [[מיימת]] והופעה של [[בצקת]] בעור, מצב שנקרא בצקת כללית של העובר (Hydrops fetalis) (תמונה 10). | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | [[קובץ:לב1011.jpg|מרכז]] | |
| + | |||
| + | ====הגורמים לאי ספיקת לב==== | ||
| + | |||
| + | [[קובץ:לב12.jpg|שמאל]] | ||
| − | === | + | =====סיבות מיוקרדיאליות ראשוניות===== |
| − | + | סיבות מיוקרדיאליות ראשוניות, כמו דלקת שריר-הלב או קרדיומיופתיה, יכולות לגרום לאי ספיקת לב בעובר. לדוגמה: אישה נשלחה לאקו לב עובר בגלל ממצא של נוזל בחלל הבטן של העובר. בבדיקה נמצא הלב של העובר מוגדל משמעותית: שטח הלב היה יותר מחצי משטח בית החזה (באופן נורמלי הוא עד כשליש משטח החזה) (תמונה 11). כמו כן נראתה בדופלר צבע [[אי ספיקה של המסתם המיטרלי|דליפה ניכרת של המסתם המיטרלי]] והתכווצות הלב הייתה ירודה. | |
| + | |||
| + | האישה בחרה להמשיך את ההיריון ונולד אכן ילד עם [[קרדיומיופתיה מורחבת]] (Dilated cardiomyopathy) והוא במעקב עם טיפול תרופתי בשלב זה. | ||
| − | + | רוב המומים המולדים שעלולים לגרום לאי ספיקת לב בילדים לאחר הלידה, למשל: דלפים גדולים משמאל לימין כמו [[פגם במחיצה הבין חדרית]] (VSD - Ventricular septal defect) או [[צינור עורקני פתוח]] (PDA - Patent ductus arteriosus), לא יגרמו לאי ספיקת לב בעובר. מומים שבהם יש דליפה ניכרת של המסתמים שבין הפרוזדורים לחדרים יכולים לגרום לאי ספיקת לב בעובר. | |
| − | [[ | + | אחד המומים שעושה זאת הוא ה[[אנומליה על שם אבשטיין]] (Ebstein anomaly) שבו נתפס העלה של המסתם הטריקוספידלי למטה יותר במחיצה לכיוון חוד הלב, והוא מלווה בדרגות שונות של [[אי ספיקה של המסתם הטריקספידלי|דליפה של המסתם]]. לעתים הדליפה היא כה רצינית שהיא גורמת ל[[הגדלת העלייה הימנית]] ו[[הגדלת לב|הלב]] כולו עד כדי כך שהוא תופס חלק גדול מהחזה, והריאות אינן יכולות להתפתח כראוי (תמונה 12). |
| − | + | =====משנית להפרעות קצב או הולכה===== | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | הפרעות קצב מהירות לזמן ממושך, לרוב טכיקרדיה על-חדרית של מעל 200 פעימות לדקה או הפרעות בהולכה (לרוב חסם עלייתי-חדרי מלא) עם קצב 55 פעימות לדקה ומטה, עלולים לגרום לאי ספיקת לב עוברית ובצקת כללית של העובר. | |
| − | + | =====מצבים חוץ-לבביים===== | |
| − | + | מצבים חוץ-לבביים כמו אנמיה קשה ,למשל על רקע אי התאמה של גורם רזוס (Rh) בין האם לעובר, או מצבים שיש בהם עומס נפח ניכר, כמו פיסטולות גדולות מעורק לווריד מערכתי במוח או בכבד או גידולים שבהם יש מרכיב דומה של מעבר דם מעורקים לוורידים. | |
| − | + | =====תסמונת מעבר דם בין עוברים (TTTS - Twin-to-twin transfusion syndrome)===== | |
| + | {{הפניה לערך מורחב|תסמונת מעבר דם בין עוברים - Twin to twin transfusion syndrome}} | ||
| − | + | יש מצב מיוחד שמופיע בעיקר בתאומים מונוכוריונים (שיש להם שליה משותפת) בהם, בין השאר, דם יכול לעבור מעובר אחד לשני ולגרום לכך שאחד העוברים יהיה אנמי מאוד והשני פוליציטמי מאוד ובשני העוברים יכולה להתפתח אי ספיקת לב. מצב זה נקרא [[תסמונת מעבר דם בין עוברים]] (TTTS - Twin-to-twin transfusion syndrome). | |
| − | + | =====טיפול באי ספיקת לב===== | |
| − | |||
| − | + | הטיפול באי ספיקת לב עוברית תלוי בסיבה. למשל: מתן [[עירוי דם]] במקרה של אנמיה עוברית, טיפול בהפרעת הקצב העוברית או צריבה של כלי הדם שמחברים בין השליות בתסמונת מעבר דם בין עוברים. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | ==כלים לאבחון מומי לב בעובר== | ||
| − | [[ | + | יש קושי אובייקטיבי להעריך את מצב הלב אצל העובר: |
| + | * איננו יכולים לראותו ולבדוק אותו (אין בדיקה פיזיקלית) | ||
| + | * עדיין לא הצליחו לקבל אקוקרדיוגרפיה בצורה אופטימלית בעובר | ||
| + | * אין [[צילום חזה]] | ||
| + | עיקר האבחון נעשה על ידי בדיקת אקו לב עובר וגם זה בתנאים נחותים לעומת המצב אחרי הלידה: העובר קטן יותר, זז, לא תמיד ממושמע ולעתים מסתיר את החזה עם הגפיים או מפנה אלינו את הגב. בנוסף, גלי הקול צריכים לעבור דרך דופן הבטן, הרחם ולעתים דרך השליה. | ||
| − | + | ===בדיקת אקוקרדיוגרפיה=== | |
| + | ====אינדיקציות==== | ||
| − | + | אין תמימות דעים לגבי המועמדים לבדיקה אקוקרדיוגרפית בעת ההריון: יש שחושבים שצריך לשלוח כמעט כל אחד, אך כיום ברוב המקרים נהוג לשלוח נשים עם סיכון מוגבר לקיום בעיה לבבית בעובר. | |
| + | [[קובץ:לב2.jpg|שמאל]] | ||
| − | + | האינדיקציות השכיחות: | |
| + | * אינדיקציות אימהיות/משפחתיות | ||
| + | *# סיפור משפחתי של מום לב מולד (תלוי בקרבה המשפחתית ובסוג המום) מעלה את הסיכוי למום לבבי בעובר נוסף. | ||
| + | *# מחלות מטבוליות מסוימות, כמו [[סוכרת]] (במיוחד כזו שמתחילה מוקדם או לפני ההיריון) ו[[פנילקטונוריה]] (Phenylketonuria). | ||
| + | *# מחלות זיהומיות בהיריון, כמו [[אדמת]] (Rubella) או [[נגיף הציטומגלו]] (CMV - Cytomegalovirus) שיכולות לפגוע בעובר. | ||
| + | *# מחלות אוטואימוניות אצל האישה, כמו זאבת אדמנתית מערכתית, ועוד - בשל מעבר נוגדנים שפוגעים במערכת ההולכה בלב העובר. | ||
| + | *# חשיפה לטרטוגנים בשלבים ראשונים של ההיריון, כמו: [[אלכוהול]], [[Thalidomide]], [[תרופות נוגדות-כפיון]] (אנטי-אפילפטיות), [[כימותרפיה]], [[licarbium]] ({{כ}}Lithium), {{כ}}[[Coumadin]] ({{כ}}Warfarin) ועוד. | ||
| + | *# חשיפה לתרופות נוגדות פרוסטגלנדינים, כמו: Indomed, {{כ}}[[Acetylsalicylic acid]], ועוד, בעיקר בשליש האחרון להיריון, מחשש להשפעה לסגירת הצינור העורקני בתוך הרחם. | ||
| + | *# רשימה ארוכה של תסמונות שמועברות בתורשה ויש בהן מרכיב של מעורבות הלב, כמו: [[תסמונת מרפן]] (Marfan syndrome), [[תסמונת נונאן]] (Noonan syndrome), ועוד. | ||
| + | * אינדיקציות עובריות | ||
| + | *# חשד לבעיה לבבית ב[[סקירת מערכות]]. זה הפך להיות גורם חשוב ביותר מאחר שהגינקולוגים מקדישים היום הרבה יותר זמן ומאמץ לבדיקת לב העובר במהלך הסריקה. | ||
| + | *# מציאה של מלפורמציות חוץ-לבביות - יש קשר סטטיסטי מוגבר לקיום מומי לב בהימצא מומים אחרים, בין היתר: | ||
| + | **#[[הידרוקן ראש]] (הידרוצפלוס) | ||
| + | **#אגנזיה של כפיס המוח (Agenesis of the corpus callosum) | ||
| + | **#נצור וושטי-קני (Tracheoesophageal fistula) | ||
| + | **#[[איטמות התריסריון]] (Duodenal atresia) | ||
| + | **#[[איטמות פי-הטבעת]] (Anal atresia) | ||
| + | **#[[שק קרומי טבור]] (Omphalocele) | ||
| + | **#[[בקע סרעפתי]] (Diaphragmatic hernia) | ||
| + | **#אגנזיה של כליה | ||
| + | **#[[שידרה שסועה]] ([[Spina bifida]]) | ||
| + | *# בעיה כרומוזומלית, או חשד לבעיה כזו, בגלל הקשר הסטטיסטי ההדוק של בעיות כאלה עם מומי לב. | ||
| + | *# סימני בצקת כוללת בעובר, כדי לוודא שאין סיבה לבבית לכך או [[פיגור בגדילה התוך-רחמית]] (IUGR - Intrauterine growth restriction). | ||
| + | *# הפרעות קצב עובריות. | ||
| + | *# תאומים, במיוחד מונוכוריונים, כיוון שעולה הסיכוי להופעת תסמונת מעבר דם בין עוברים. | ||
| + | *# [[שקיפות עורפית]] מוגברת (הוכח קשר סטטיסטי עצמאי לקיום מומי לב). | ||
| + | *# יש ששולחים במקרים של מציאת [[עורק טבורי בודד]], [[ריבוי מי שפיר]] או מציאת מוקד אקוגני בלב העובר. מוקד אקוגני בלב העובר הוא נקודה לבנה, או מבריקה, בדרך כלל בחדרי הלב, יותר בחדר שמאל, שכיחה מאוד ומתייחסים אליה כאל סמן סטטיסטי חלש ל[[תסמונת דאון]] (תמונה 2). | ||
| + | ====עיתוי הבדיקה==== | ||
| − | + | במידת הצורך ניתן לעשות אקו לב עובר מהבטן כבר בשבוע 15 להיריון, אך נוח יותר טכנית בשבועות 18 עד 28 להיריון. | |
| + | לפני שבוע 15 ניתן לעתים לראות את הלב טוב יותר בגישה נרתיקית. אחרי שבוע 28 לעתים קשה יותר בגלל הסתרה על ידי עצמות גפיים. | ||
| + | איכות הבדיקה תלויה בגורמים שונים: סוג מכשיר, ניסיון הבודק, שבוע היריון, מבנה האישה, מנח העובר, מיקום השליה, ועוד. | ||
| − | == | + | ==השלכות האבחנה== |
| − | + | ===[[הפסקת הריון]]=== | |
| + | במקרים שמגלים מום לב קשה אשר הטיפול בו לאחר הלידה לא יהיה אופטימלי ויביא לתמותה ו/או תחלואה גבוהה בתינוק, הידיעה חשובה למשפחה לבדיקת אפשרות ל[[הפסקת היריון]] (כמובן לפי הרצון והאמונה של המשפחה) (תמונה 3). למשל, ב[[תסמונת הלב השמאלי ההיפופלסטי]]. | ||
| − | [[קובץ: | + | [[קובץ:לב3.jpg|שמאל]] |
| + | ===איתור ממצאים נלווים שכיחים=== | ||
| − | + | ממצאים לבביים בעובר עוזרים לנו לאבחן מצבים שיש להם השלכה שהיא הרבה מעבר למום או הממצא הלבבי: | |
| + | ## אבחון של הרחבה של שורש אאורטה בעובר יכול להביא לאבחון של מחלה קשה, כמו תסמונת מרפן בילוד. | ||
| + | ## מציאת גידולים בלב יכולה להביא לאבחון מחלה, כמו [[טרשת קרשית]] (Tuberous sclerosis), שיכולה להתבטא לעתים בתמונה נוירולוגית קשה מאוד עם [[פיגור שכלי]] ו[[התכווצויות]] (תמונה 8). | ||
| − | [[קובץ: | + | [[קובץ:לב5678.jpg|מרכז]] |
| − | # | + | ## מציאה של היצרות אאורטלית על-מסתמית (Supra valvar aortic stenosis) בעובר יכול לרמז על [[תסמונת וויליאמס]] (Williams syndrome) אשר לא תאובחן אפילו אם בוצעה [[בדיקת מי שפיר]]. במקרה זה יש צורך להשלים [[בדיקת FISH]] ({{כ}}Fluorescence in situ hybridization)לכרומוזום 7. |
| − | # | + | ## ממצא מבודד של קשת אאורטה ימנית, שאין לו משמעות לבבית רבה, יכול לרמז לעתים על קיום של Microdeletion של כרומוזום 22 ו[[תסמונת די ג'ורג']] (DiGeorge syndrome). |
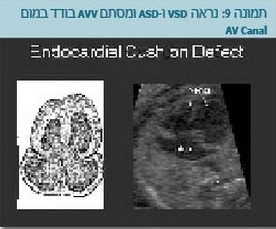
| − | + | ## קיום של מומים בלב מעלה את הסיכוי לבעיות כרומוזומליות, ויש מקרים שהדבר הוא בעל משמעות רבה, למשל: מציאה של מום מסוג תעלה עלייתית-חדרית שלמה (Complete atrioventricular canal) מעלה בצורה משמעותית מאוד את הסיכוי לקיום תסמונת דאון בעובר (תמונה 9). | |
| − | |||
| − | |||
| − | + | [[קובץ:לב9.jpg|מרכז]] | |
| − | + | ===טיפול סביב הלידה=== | |
| − | + | יש מומים שחשוב לדעת על קיומם כדי לנתב את האישה ללדת במקום בו יש קרדיולוג ילדים וניתן לעשות אבחון מהיר של המום וטיפול ראשוני לצורך ייצוב היילוד, כמו: | |
| + | *מתן פרוסטגלנדינים במקרים של מומים שתלויים בצינור העורקני, כמו חסימה אאורטלית או פולמונלית קשה | ||
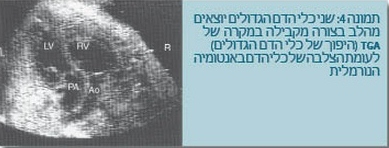
| + | *מום כמו היפוך כלי הדם הגדולים שמחייב לעתים ביצוע ניתוח על שם רשקינד (Rashkind's procedure, balloon atrial septostomy) באופן מהיר (תמונה 4). | ||
| − | + | [[קובץ:לב4.jpg|שמאל]] | |
| + | אחת הדוגמאות הטובות כיצד האבחון בעובר מביא לשיפור בטיפול בתינוק לאחר הלידה הוא דווקא מום שקשה מאוד לאבחון באקו לב עובר, כמו [[הצטייקות אבי העורקים]] (Coarctation of the aorta): לעתים יש חשד לאבחנה כאשר חדר ימין ועורק הריאה גדולים משמעותית לעומת חדר שמאל ואבי העורקים. במקרים אלו אנו מבקשים לבדוק את התינוק לאחר הלידה. בחלק מהמקרים לא תימצא כל בעיה, אך במקרים שיש אכן הצטייקות, האבחון ייעשה מהר והטיפול בהתאם. זאת בניגוד למתרחש לעתים מזומנות - שחרור התינוק ללא אבחנה וחזרתו בגיל שבוע במצב קשה מאד בגלל הצטייקות חמורה של אבי העורקים, כאשר הצינור העורקני נסגר. | ||
| − | + | לעומת זאת, רואים לעתים גם מומים קלים, כמו [[פגם במחיצה הבין חדרית]] השרירית, ואז ניתן להרגיע את הזוג (תמונה 5). | |
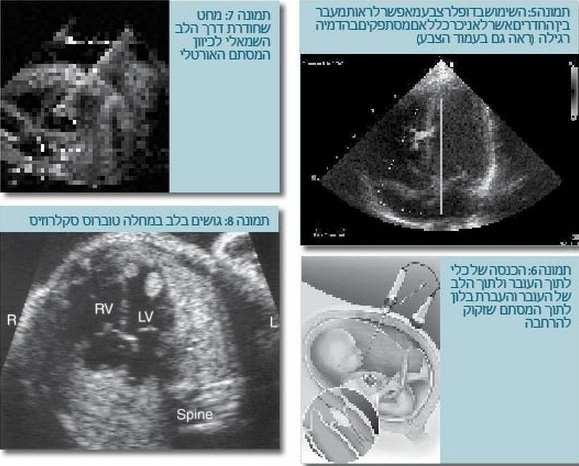
| − | + | יש מחקר מתקדם בטיפול תוך-רחמי במומי לב מסוימים, ובעתיד תהיה אולי אופציה לתקן בצורה זו חלק מהמומים. ייתכן שתהיה לכך חשיבות, למשל, במקרים של היצרות מסתמית אאורטלית קריטית בעובר. אנו יודעים שהיצרות כזו עלולה להביא לכך שהחדר השמאלי אינו גדל ומתפתחת במשך ההיריון - תמונה של תסמונת הלב השמאלי ההיפופלסטי. לפחות מבחינה תאורטית, הרחבה של המסתם בטרם החדר השמאלי הפך היפופלסטי תאפשר אולי גדילה של החדר השמאלי בעתיד (תמונה 6,7) ותיקון של שני חדרים לעומת תיקון על בסיס חדר אחד (ניתוח על שם פונטן, Fontan procedure), שהוא תיקון פחות טוב. הדבר נכון גם לגבי היצרות קריטית של המסתם הריאתי והיפופלזיה של החדר הימני. | |
==קישורים חיצוניים== | ==קישורים חיצוניים== | ||
| − | |||
* [http://www.medicalmedia.co.il/publications/ArticleDetails.aspx?artid=2791&sheetid=171 בעיות לב בעובר], מדיקל מדיה | * [http://www.medicalmedia.co.il/publications/ArticleDetails.aspx?artid=2791&sheetid=171 בעיות לב בעובר], מדיקל מדיה | ||
{{ייחוס|ד"ר אברהם מתתיהו, מנהל יחידת לב ילדים, מרכז רפואי קפלן, רחובות}} | {{ייחוס|ד"ר אברהם מתתיהו, מנהל יחידת לב ילדים, מרכז רפואי קפלן, רחובות}} | ||
| + | |||
| + | |||
<center>'''פורסם בכתב העת Israeli Journal of Pediatrics, דצמבר 2009, גיליון מס' 70, מדיקל מדיה'''</center> | <center>'''פורסם בכתב העת Israeli Journal of Pediatrics, דצמבר 2009, גיליון מס' 70, מדיקל מדיה'''</center> | ||
| + | [[קטגוריה:גינקולוגיה]] | ||
[[קטגוריה:ילדים]] | [[קטגוריה:ילדים]] | ||
[[קטגוריה:קרדיולוגיה]] | [[קטגוריה:קרדיולוגיה]] | ||
| − | [[קטגוריה:מדיקל מדיה | + | [[קטגוריה:מדיקל מדיה]] |
גרסה אחרונה מ־06:56, 19 ביולי 2017
| בעיות לב בעובר | ||
|---|---|---|
| Heart problems in the fetus | ||
| יוצר הערך | ד"ר אברהם מתתיהו
|
|
את תשעת החודשים הראשונים של חייו מבלה הילד בתוך רחם אמו. הלב נוצר בשליש הראשון להיריון. בשבוע 5-6 של ההיריון כבר הלב פועם, ובשבוע 10 הוא למעשה כבר שלם. בשבועות הבאים הלב עובר בעיקר עיצוב וגדילה.
במשך ההיריון העובר עלול לסבול מבעיות דומות לאלה שאנו מכירים אחרי הלידה:
- מומים מבניים בלב.
- בעיות בהתכווצות בשל קרדיומיופתיות, דלקת שריר הלב (מיוקרדיטיס), או משנית לבעיות כמו אנמיה או הפרעות קצב.
- הפרעות קצב והולכה.
גורמים אלה עלולים להשפיע על העובר במהלך ההיריון או לבוא לידי ביטוי לאחר הלידה.
ההתפתחות בנושא של רפואת לב העובר ואקו לב עובר (Fetal echocardiography) מאפשרת היום אבחון של מומים רבים בעובר שמאפשרת ייעוץ להורים (מבחינת המשך ההיריון והבעיות בעתיד) והכנה טובה יותר לטיפול בתינוק לאחר הלידה. יש תרומה רבה מבחינה גנטית לאבחון בעיות כרומוזומליות ותסמונות שונות, אבחון וטיפול בהפרעות קצב ובמצבים שונים שעלולים לסכן את העובר, וייתכן בעתיד טיפולים תוך-רחמיים רבים יותר שמטרתם לשפר את מצב התינוק לאחר הלידה.
הלב ומחזור הדם בעובר
את תשעת החודשים הראשונים של חייו מבלה הילד בתוך רחם אמו. זו תקופה מדהימה של יצירה וגדילה של כל האיברים.
הלב נוצר בשליש הראשון להיריון. בשבוע 5-6 של ההיריון כבר הלב פועם ובשבוע 10 הוא למעשה כבר שלם. בשבועות הבאים הלב עובר בעיקר עיצוב וגדילה.
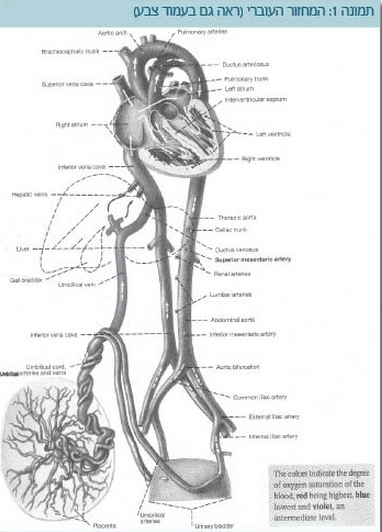
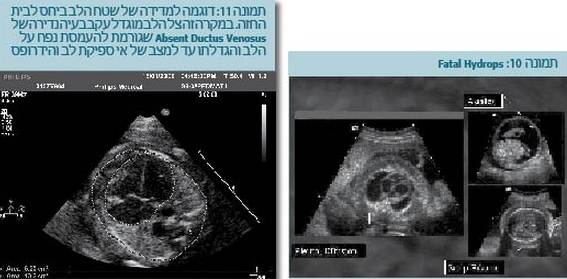
המחזור העוברי שונה למדי מהמצב שלאחר הלידה (תמונה 1):
החמצון נמוך הרבה יותר באופן כללי מפני שהיעילות של השליה שבה מתבצע החמצון בעובר נמוכה מהיעילות של הריאות שמתחילות לפעול אחרי לידה.
כמו כן, יש שני מעברים בין הצד הימני לשמאלי - הנקב הסגלגל (Foramen ovale) והצינור העורקני (Ductus arteriosus).
בעובר, בחלקו עובר הדם המחומצן שחוזר מהשליה דרך הווריד הטבורי לכבד, וחציו ממשיך דרך הצינור הורידי (Ductus venosus) לוריד הנבוב התחתון (IVC - Inferior vena cava).
מהוריד הנבוב התחתון נוטה הדם לזרום ברובו לפרוזדור השמאלי דרך הנקב הסגלגל ומשם לחדר שמאל, לאבי העורקים העולה (Ascending aorta), לעורקים הכליליים ולכלי הדם לראש ולידיים. לפיכך, איברים אלה מקבלים דם עם חמצון משופר יותר.
הדם הכחול שחוזר מהראש זורם ברובו לחדר ימין ומשם לעורק הריאה הראשי. רק 10% מהדם זורם לריאות, ורוב הדם זורם מימין לשמאל דרך הצינור העורקני לאבי העורקים היורד. עורקי הטבור שיוצאים מסעיפים של אבי העורקים מביאים דם כחול יחסית לשליה ושם מתבצע החמצון וחוזר חלילה.
בגלל המעברים בין שני חלקי הלב, ומפני שהחמצון נעשה בשליה, העובר יכול לשרוד בצורה טובה אפילו בנוכחות מומים לבביים קשים. מומים אלו עלולים להכניס את התינוק למצב קשה מאוד לאחר הלידה, כאשר המחזור משתנה והוא חייב להיות עצמאי.
בעיות הלב בעובר
במשך ההיריון העובר עלול לסבול בלבו מבעיות דומות לאלה שאנו מכירים אחרי הלידה:
- מומים מבניים בלב
- בעיות בהתכווצות בשל קרדיומיופתיות, דלקת שריר הלב, או משנית לבעיות כמו אנמיה או הפרעות קצב
- הפרעות קצב והולכה
גורמים אלה, למעשה כמעט כל מה שניתן לראות בילדים לאחר הלידה, עלולים להשפיע על העובר במהלך ההיריון או לבוא לידי ביטוי לאחר הלידה.
הפרעות קצב
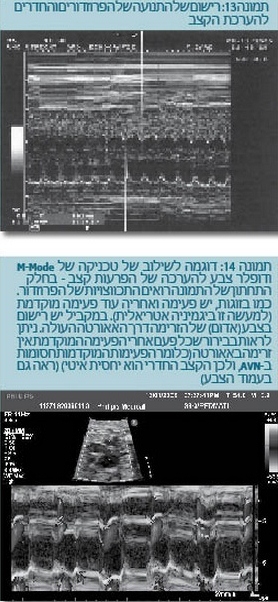
הפרעות קצב בעובר הן תחום שנחלו בו הצלחות די יפות באבחון ובטיפול, למרות הקושי ברישום הפעילות החשמלית של הלב העוברי. האבחון נעשה ברובו על ידי רישום התנועה באולטרה-סאונד במצב תנועה (Motion mode ultrasound - M-mode ultrasound) של הפרוזדורים והחדרים, ורישום של הזרימה על ידי דופלר ודופלר צבע. כלומר, אנו מנסים להבין מהפעילות המכנית של הלב את מה שקורה חשמלית (תמונה 13).
בחתך M-Mode דרך פרוזדור וחדר של העובר ניתן לראות את תנועת הפרוזדור ואחריה את התכווצות החדר (נורמלי ומתאים לקצב סינוס). כאשר אנו רואים התכווצות מוקדמת של הפרוזדור ואחריה מיד התכווצות של החדר, אנו מסיקים שמדובר בפעימה פרוזדורית מוקדמת. אם אנו רואים התכווצות פרוזדורית מוקדמת ואחריה אין כיווץ של החדר, אנו מסיקים שהפעימה המוקדמת הגיעה טרם הזמן המתאים ונחסמה בקשר העלייתי-חדרי (AV Node - Atrioventricular node).
יש טכניקות של דופלר-רקמות (Tissue doppler) ואף שיטה חדשה של קרדיוגרפיה מגנטית (Magnetocardiogram), שקולטת שדות מגנטיים קטנים שקשורים לפעילות החשמלית של הלב העוברי. בשיטת הקרדיוגרפיה המגנטית, לאחר שמנפים את הגירויים שבאים מהאישה, ניתן להציג את הפלט בצורה דומה לאלקטרוקרדיוגרם (ECG - Electrocardiogram). עיקר האבחון עדיין נעשה באקו לב עובר.
אי סדירות של הקצב העוברי
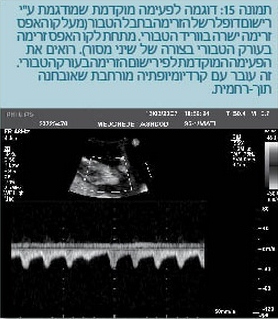
אי סדירות של הקצב העוברי בדרך כלל נובעת מפעימות פרוזדוריות מוקדמות. הן שכיחות למדי במיוחד לקראת סוף הטרימסטר השני להיריון ועד הלידה, וחולפות לרוב אחרי הלידה. לעתים כשהן חסומות בקשר העלייתי-חדרי נוצר הרושם של ברדיקרדיה (תמונה 14 לעיל). פעימות חדריות מוקדמות הרבה פחות שכיחות (תמונה 15).
במקרים של פעימות מוקדמות, העובר אינו סובל מאי הסדירות. במקרים אלה עלינו להרגיע את האישה ולומר לה שבדרך כלל אין לפעימות מוקדמות משמעות. עם זאת, כדאי להתרשם מהדופק על ידי גינקולוג אחת ל-1-2 שבועות, כדי לוודא שהקצב אינו הופך להיות מהיר קבוע, דבר שקורה במעט מאוד מקרים, כ-2% לערך.
הפרעות קצב מהירות
הפרעות קצב חדריות מהירות בעובר הן נדירות. טכיקרדיה בעובר היא קצב עוברי מעל 180 לדקה. הפרעות אלה כוללות סינוס טכיקרדיה או טכיקרדיה על-חדרית (SVT - Supraventricular tachycardia). הן מתרחשות במנגנונים שונים, לרוב במנגנון כניסה מחדש (Reentry) לעתים גם מוקד אקטופי (Ectopic focus). יתכן אפילו רפרוף עליות (Atrial flutter) (תמונה 16).
הטיפול בהפרעות קצב מהירות
בדרך כלל מדובר בטכיקרדיה על-חדרית, שהוא השכיחה. ההחלטה אם לטפל וכיצד לעשות זאת תלויה בגורמים הבאים:
- סוג ההפרעה
- מהירות הקצב
- החלק ביממה בו קיימת ההפרעה
- גיל העובר ובשלותו
- האם ניכרים סימני סבל, כמו אי ספיקת לב ובצקת כללית של העובר (Hydrops fetalis).
במקרים בהם העובר בשל או כמעט בשל, לעתים מעדיפים ליילד. במקרים של הפרעה לסירוגין (פחות מ-50% מהזמן, ללא סבל עוברי) בדרך כלל מספיק לעקוב ללא טיפול. במקרים שההפרעה מהירה וקיימת רוב הזמן, מעדיפים לטפל, בדרך כלל תרופתית.
הטיפול ניתן לאם, עובר את השליה ומגיע לתינוק. יש שימוש בתרופות שונות בין השאר Digoxin, אם כי היא פחות יעילה אם יש כבר בצקת כללית של העובר, ולעתים גם תרופות כמו Sotalol ו-Tambocor (Flecainide) (ועוד רבות אחרות שתוארו).
במקרים קיצוניים יש צורך להזריק תרופות ישירות לעובר. זה לעתים דרמטי מאוד ונותן סיפוק רב לראות כיצד עובר שנמצא במצב קשה עם טכיקרדיה על-חדרית ובצקת כוללת מבריא על ידי טיפול תרופתי מתאים שניתן לאם.
הטיפול מחייב שיתוף פעולה בין גינקולוג, קרדיולוג ילדים, קרדיולוג מבוגרים (למעשה גם האם מטופלת) והפרינטולוג (Perinatologist).
הפרעות קצב איטיות
ברדיקרדיה עוברית מוגדרת כקצב עוברי של פחות מ-100 פעימות לדקה. האטות חולפות בקצב העוברי (סינוס ברדיקרדיה) יכולות להיות משניות ללחץ על העובר בזמן הבדיקה או להוות סימן לסבל עוברי. מחלות של הסינוס הן נדירות.
פעימות פרוזדוריות חסומות שבאות לעתים קרובות יכולות לתת רושם של ברדיקרדיה וחשוב לאבחן אותן כדי להרגיע את האם.
בעיה קשה יותר היא קיום של דרגות שונות של חסם עלייתי-חדרי (AV Block - Atrioventricular block) בעובר.
חסם עלייתי-חדרי מלא מלווה בהרבה מקרים במומים מבניים של הלב, כמו מומים שקשורים להטרוטקסיה (Heterotaxy) ובעיקר ריבוי טחולים (פוליספלניה), וכן מומים כמו תעלה עלייתית-חדרית (Atrioventricular canal) והיפוך מתוקן של יציאת העורקים הגדולים מהלב (Corrected transposition of the great arteries).
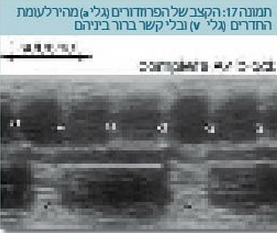
מקרים של חסם עלייתי-חדרי ללא מומים לבביים בדרך כלל נובעים ממעבר נוגדנים מסוג Anti-SSA ו-Anti-SSB של אם החולה בזאבת אדמנתית מערכתית (לופוס) או מחלות קולגן אחרות. לעתים האם כלל אינה יודעת שהיא חולה. נוגדנים אלה עוברים לעובר וגורמים לנזק למערכת ההולכה וחסם עלייתי-חדרי (תמונה 17).
במקרים של חסם עלייתי-חדרי מלא היכולת שלנו לעזור לעובר מוגבלת יותר. עוברים ללא מום לב מבני וקצב מעל 55-60 בדרך כלל שורדים, אך בקצבים נמוכים יותר ומום לב נלווה התמותה היא די גבוהה. אם העובר סובל והוא בשל או קרוב לבשל, כדאי לעתים לילדו ולהשתיל קוצב לב לאחר הלידה.
יש חילוקי דעות לגבי טיפול מונע בסטרואידים בעוברים לאימהות עם זאבת אדמנתית מערכתית שמראים הארכה של מקטע ה-PR, בחשד שהם עומדים לפתח חסם עלייתי-חדרי מלא.
אי ספיקת לב
אי ספיקת לב בעובר מביאה לעתים למצב של הצטברות נוזלים ובצקות בעובר: נוזל פריקרדיאלי, פלאורלי, מיימת והופעה של בצקת בעור, מצב שנקרא בצקת כללית של העובר (Hydrops fetalis) (תמונה 10).
הגורמים לאי ספיקת לב
סיבות מיוקרדיאליות ראשוניות
סיבות מיוקרדיאליות ראשוניות, כמו דלקת שריר-הלב או קרדיומיופתיה, יכולות לגרום לאי ספיקת לב בעובר. לדוגמה: אישה נשלחה לאקו לב עובר בגלל ממצא של נוזל בחלל הבטן של העובר. בבדיקה נמצא הלב של העובר מוגדל משמעותית: שטח הלב היה יותר מחצי משטח בית החזה (באופן נורמלי הוא עד כשליש משטח החזה) (תמונה 11). כמו כן נראתה בדופלר צבע דליפה ניכרת של המסתם המיטרלי והתכווצות הלב הייתה ירודה.
האישה בחרה להמשיך את ההיריון ונולד אכן ילד עם קרדיומיופתיה מורחבת (Dilated cardiomyopathy) והוא במעקב עם טיפול תרופתי בשלב זה.
רוב המומים המולדים שעלולים לגרום לאי ספיקת לב בילדים לאחר הלידה, למשל: דלפים גדולים משמאל לימין כמו פגם במחיצה הבין חדרית (VSD - Ventricular septal defect) או צינור עורקני פתוח (PDA - Patent ductus arteriosus), לא יגרמו לאי ספיקת לב בעובר. מומים שבהם יש דליפה ניכרת של המסתמים שבין הפרוזדורים לחדרים יכולים לגרום לאי ספיקת לב בעובר.
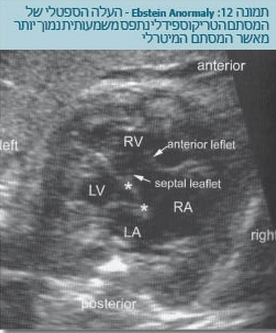
אחד המומים שעושה זאת הוא האנומליה על שם אבשטיין (Ebstein anomaly) שבו נתפס העלה של המסתם הטריקוספידלי למטה יותר במחיצה לכיוון חוד הלב, והוא מלווה בדרגות שונות של דליפה של המסתם. לעתים הדליפה היא כה רצינית שהיא גורמת להגדלת העלייה הימנית והלב כולו עד כדי כך שהוא תופס חלק גדול מהחזה, והריאות אינן יכולות להתפתח כראוי (תמונה 12).
משנית להפרעות קצב או הולכה
הפרעות קצב מהירות לזמן ממושך, לרוב טכיקרדיה על-חדרית של מעל 200 פעימות לדקה או הפרעות בהולכה (לרוב חסם עלייתי-חדרי מלא) עם קצב 55 פעימות לדקה ומטה, עלולים לגרום לאי ספיקת לב עוברית ובצקת כללית של העובר.
מצבים חוץ-לבביים
מצבים חוץ-לבביים כמו אנמיה קשה ,למשל על רקע אי התאמה של גורם רזוס (Rh) בין האם לעובר, או מצבים שיש בהם עומס נפח ניכר, כמו פיסטולות גדולות מעורק לווריד מערכתי במוח או בכבד או גידולים שבהם יש מרכיב דומה של מעבר דם מעורקים לוורידים.
תסמונת מעבר דם בין עוברים (TTTS - Twin-to-twin transfusion syndrome)
ערך מורחב – תסמונת מעבר דם בין עוברים - Twin to twin transfusion syndrome
יש מצב מיוחד שמופיע בעיקר בתאומים מונוכוריונים (שיש להם שליה משותפת) בהם, בין השאר, דם יכול לעבור מעובר אחד לשני ולגרום לכך שאחד העוברים יהיה אנמי מאוד והשני פוליציטמי מאוד ובשני העוברים יכולה להתפתח אי ספיקת לב. מצב זה נקרא תסמונת מעבר דם בין עוברים (TTTS - Twin-to-twin transfusion syndrome).
טיפול באי ספיקת לב
הטיפול באי ספיקת לב עוברית תלוי בסיבה. למשל: מתן עירוי דם במקרה של אנמיה עוברית, טיפול בהפרעת הקצב העוברית או צריבה של כלי הדם שמחברים בין השליות בתסמונת מעבר דם בין עוברים.
כלים לאבחון מומי לב בעובר
יש קושי אובייקטיבי להעריך את מצב הלב אצל העובר:
- איננו יכולים לראותו ולבדוק אותו (אין בדיקה פיזיקלית)
- עדיין לא הצליחו לקבל אקוקרדיוגרפיה בצורה אופטימלית בעובר
- אין צילום חזה
עיקר האבחון נעשה על ידי בדיקת אקו לב עובר וגם זה בתנאים נחותים לעומת המצב אחרי הלידה: העובר קטן יותר, זז, לא תמיד ממושמע ולעתים מסתיר את החזה עם הגפיים או מפנה אלינו את הגב. בנוסף, גלי הקול צריכים לעבור דרך דופן הבטן, הרחם ולעתים דרך השליה.
בדיקת אקוקרדיוגרפיה
אינדיקציות
אין תמימות דעים לגבי המועמדים לבדיקה אקוקרדיוגרפית בעת ההריון: יש שחושבים שצריך לשלוח כמעט כל אחד, אך כיום ברוב המקרים נהוג לשלוח נשים עם סיכון מוגבר לקיום בעיה לבבית בעובר.
האינדיקציות השכיחות:
- אינדיקציות אימהיות/משפחתיות
- סיפור משפחתי של מום לב מולד (תלוי בקרבה המשפחתית ובסוג המום) מעלה את הסיכוי למום לבבי בעובר נוסף.
- מחלות מטבוליות מסוימות, כמו סוכרת (במיוחד כזו שמתחילה מוקדם או לפני ההיריון) ופנילקטונוריה (Phenylketonuria).
- מחלות זיהומיות בהיריון, כמו אדמת (Rubella) או נגיף הציטומגלו (CMV - Cytomegalovirus) שיכולות לפגוע בעובר.
- מחלות אוטואימוניות אצל האישה, כמו זאבת אדמנתית מערכתית, ועוד - בשל מעבר נוגדנים שפוגעים במערכת ההולכה בלב העובר.
- חשיפה לטרטוגנים בשלבים ראשונים של ההיריון, כמו: אלכוהול, Thalidomide, תרופות נוגדות-כפיון (אנטי-אפילפטיות), כימותרפיה, licarbium (Lithium), Coumadin (Warfarin) ועוד.
- חשיפה לתרופות נוגדות פרוסטגלנדינים, כמו: Indomed, Acetylsalicylic acid, ועוד, בעיקר בשליש האחרון להיריון, מחשש להשפעה לסגירת הצינור העורקני בתוך הרחם.
- רשימה ארוכה של תסמונות שמועברות בתורשה ויש בהן מרכיב של מעורבות הלב, כמו: תסמונת מרפן (Marfan syndrome), תסמונת נונאן (Noonan syndrome), ועוד.
- אינדיקציות עובריות
- חשד לבעיה לבבית בסקירת מערכות. זה הפך להיות גורם חשוב ביותר מאחר שהגינקולוגים מקדישים היום הרבה יותר זמן ומאמץ לבדיקת לב העובר במהלך הסריקה.
- מציאה של מלפורמציות חוץ-לבביות - יש קשר סטטיסטי מוגבר לקיום מומי לב בהימצא מומים אחרים, בין היתר:
- הידרוקן ראש (הידרוצפלוס)
- אגנזיה של כפיס המוח (Agenesis of the corpus callosum)
- נצור וושטי-קני (Tracheoesophageal fistula)
- איטמות התריסריון (Duodenal atresia)
- איטמות פי-הטבעת (Anal atresia)
- שק קרומי טבור (Omphalocele)
- בקע סרעפתי (Diaphragmatic hernia)
- אגנזיה של כליה
- שידרה שסועה (Spina bifida)
- בעיה כרומוזומלית, או חשד לבעיה כזו, בגלל הקשר הסטטיסטי ההדוק של בעיות כאלה עם מומי לב.
- סימני בצקת כוללת בעובר, כדי לוודא שאין סיבה לבבית לכך או פיגור בגדילה התוך-רחמית (IUGR - Intrauterine growth restriction).
- הפרעות קצב עובריות.
- תאומים, במיוחד מונוכוריונים, כיוון שעולה הסיכוי להופעת תסמונת מעבר דם בין עוברים.
- שקיפות עורפית מוגברת (הוכח קשר סטטיסטי עצמאי לקיום מומי לב).
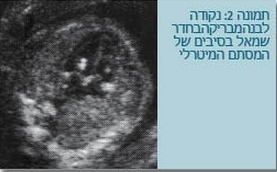
- יש ששולחים במקרים של מציאת עורק טבורי בודד, ריבוי מי שפיר או מציאת מוקד אקוגני בלב העובר. מוקד אקוגני בלב העובר הוא נקודה לבנה, או מבריקה, בדרך כלל בחדרי הלב, יותר בחדר שמאל, שכיחה מאוד ומתייחסים אליה כאל סמן סטטיסטי חלש לתסמונת דאון (תמונה 2).
עיתוי הבדיקה
במידת הצורך ניתן לעשות אקו לב עובר מהבטן כבר בשבוע 15 להיריון, אך נוח יותר טכנית בשבועות 18 עד 28 להיריון.
לפני שבוע 15 ניתן לעתים לראות את הלב טוב יותר בגישה נרתיקית. אחרי שבוע 28 לעתים קשה יותר בגלל הסתרה על ידי עצמות גפיים.
איכות הבדיקה תלויה בגורמים שונים: סוג מכשיר, ניסיון הבודק, שבוע היריון, מבנה האישה, מנח העובר, מיקום השליה, ועוד.
השלכות האבחנה
הפסקת הריון
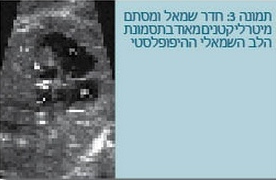
במקרים שמגלים מום לב קשה אשר הטיפול בו לאחר הלידה לא יהיה אופטימלי ויביא לתמותה ו/או תחלואה גבוהה בתינוק, הידיעה חשובה למשפחה לבדיקת אפשרות להפסקת היריון (כמובן לפי הרצון והאמונה של המשפחה) (תמונה 3). למשל, בתסמונת הלב השמאלי ההיפופלסטי.
איתור ממצאים נלווים שכיחים
ממצאים לבביים בעובר עוזרים לנו לאבחן מצבים שיש להם השלכה שהיא הרבה מעבר למום או הממצא הלבבי:
- אבחון של הרחבה של שורש אאורטה בעובר יכול להביא לאבחון של מחלה קשה, כמו תסמונת מרפן בילוד.
- מציאת גידולים בלב יכולה להביא לאבחון מחלה, כמו טרשת קרשית (Tuberous sclerosis), שיכולה להתבטא לעתים בתמונה נוירולוגית קשה מאוד עם פיגור שכלי והתכווצויות (תמונה 8).
- מציאה של היצרות אאורטלית על-מסתמית (Supra valvar aortic stenosis) בעובר יכול לרמז על תסמונת וויליאמס (Williams syndrome) אשר לא תאובחן אפילו אם בוצעה בדיקת מי שפיר. במקרה זה יש צורך להשלים בדיקת FISH (Fluorescence in situ hybridization)לכרומוזום 7.
- ממצא מבודד של קשת אאורטה ימנית, שאין לו משמעות לבבית רבה, יכול לרמז לעתים על קיום של Microdeletion של כרומוזום 22 ותסמונת די ג'ורג' (DiGeorge syndrome).
- קיום של מומים בלב מעלה את הסיכוי לבעיות כרומוזומליות, ויש מקרים שהדבר הוא בעל משמעות רבה, למשל: מציאה של מום מסוג תעלה עלייתית-חדרית שלמה (Complete atrioventricular canal) מעלה בצורה משמעותית מאוד את הסיכוי לקיום תסמונת דאון בעובר (תמונה 9).
טיפול סביב הלידה
יש מומים שחשוב לדעת על קיומם כדי לנתב את האישה ללדת במקום בו יש קרדיולוג ילדים וניתן לעשות אבחון מהיר של המום וטיפול ראשוני לצורך ייצוב היילוד, כמו:
- מתן פרוסטגלנדינים במקרים של מומים שתלויים בצינור העורקני, כמו חסימה אאורטלית או פולמונלית קשה
- מום כמו היפוך כלי הדם הגדולים שמחייב לעתים ביצוע ניתוח על שם רשקינד (Rashkind's procedure, balloon atrial septostomy) באופן מהיר (תמונה 4).
אחת הדוגמאות הטובות כיצד האבחון בעובר מביא לשיפור בטיפול בתינוק לאחר הלידה הוא דווקא מום שקשה מאוד לאבחון באקו לב עובר, כמו הצטייקות אבי העורקים (Coarctation of the aorta): לעתים יש חשד לאבחנה כאשר חדר ימין ועורק הריאה גדולים משמעותית לעומת חדר שמאל ואבי העורקים. במקרים אלו אנו מבקשים לבדוק את התינוק לאחר הלידה. בחלק מהמקרים לא תימצא כל בעיה, אך במקרים שיש אכן הצטייקות, האבחון ייעשה מהר והטיפול בהתאם. זאת בניגוד למתרחש לעתים מזומנות - שחרור התינוק ללא אבחנה וחזרתו בגיל שבוע במצב קשה מאד בגלל הצטייקות חמורה של אבי העורקים, כאשר הצינור העורקני נסגר.
לעומת זאת, רואים לעתים גם מומים קלים, כמו פגם במחיצה הבין חדרית השרירית, ואז ניתן להרגיע את הזוג (תמונה 5).
יש מחקר מתקדם בטיפול תוך-רחמי במומי לב מסוימים, ובעתיד תהיה אולי אופציה לתקן בצורה זו חלק מהמומים. ייתכן שתהיה לכך חשיבות, למשל, במקרים של היצרות מסתמית אאורטלית קריטית בעובר. אנו יודעים שהיצרות כזו עלולה להביא לכך שהחדר השמאלי אינו גדל ומתפתחת במשך ההיריון - תמונה של תסמונת הלב השמאלי ההיפופלסטי. לפחות מבחינה תאורטית, הרחבה של המסתם בטרם החדר השמאלי הפך היפופלסטי תאפשר אולי גדילה של החדר השמאלי בעתיד (תמונה 6,7) ותיקון של שני חדרים לעומת תיקון על בסיס חדר אחד (ניתוח על שם פונטן, Fontan procedure), שהוא תיקון פחות טוב. הדבר נכון גם לגבי היצרות קריטית של המסתם הריאתי והיפופלזיה של החדר הימני.
קישורים חיצוניים
- בעיות לב בעובר, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר אברהם מתתיהו, מנהל יחידת לב ילדים, מרכז רפואי קפלן, רחובות


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק