הבדלים בין גרסאות בדף "טיפול קרינתי מואץ וממוזער בסרטן השד - Accelerated partial breast irradiation"
| שורה 16: | שורה 16: | ||
הגישה הטיפולית בסרטן השד עברה תהפוכות רבות במהלך השנים, הן בגישה הניתוחית, הן בטיפול התרופתי והן בטיפול הקרינתי. עד לפני שנות תשעים של המאה הקודמת, הטיפול הכירורגי הבלעדי בסרטן השד היה כריתת שד מלאה עם בתירה של בלוטות בית השחי. טיפול זה הותיר את האישה עם נכות פיזית, תפקודית ונפשית{{הערה|שם=הערה1|Bartelink H, van Dam F, van Dongen J. Psychological effects of breast conserving therapy in comparison with radical mastectomy. Int J Radiat Oncol Biol Phys. 1985 Feb;11(2):381-5.}}. | הגישה הטיפולית בסרטן השד עברה תהפוכות רבות במהלך השנים, הן בגישה הניתוחית, הן בטיפול התרופתי והן בטיפול הקרינתי. עד לפני שנות תשעים של המאה הקודמת, הטיפול הכירורגי הבלעדי בסרטן השד היה כריתת שד מלאה עם בתירה של בלוטות בית השחי. טיפול זה הותיר את האישה עם נכות פיזית, תפקודית ונפשית{{הערה|שם=הערה1|Bartelink H, van Dam F, van Dongen J. Psychological effects of breast conserving therapy in comparison with radical mastectomy. Int J Radiat Oncol Biol Phys. 1985 Feb;11(2):381-5.}}. | ||
| − | מאז, במרבית המקרים, [[כריתה משמרת שד]] בשילוב עם הקרנות, החליפה את כריתת השד המלאה. מחקרים קליניים ומטא-אנליזות שכללו אלפי חולות, הוכיחו את בטיחותו ואת יעילותו של טיפול קרינתי לשד כולו. מחקרים אלו הראו כי סיכויי ההחלמה ושיעורי חזרת המחלה המקומית-אזורית בחולות שעברו ניתוח משמר שד בשילוב עם הקרנת השד (עם או ללא הניקוז הלימפתי) לא היו שונים, ואולי אף טובים יותר, משיעורי ההחלמה וההשנויות המקומיות-אזוריות בחולות שעברו כריתה רדיקלית של השד{{הערה|שם=הערה2|Veronesi U, Cascinelli N, Mariani L, et al. Twenty-year follow-up of a randomized study comparing breast-conserving surgery with radical mastectomy for early breast cancer. N Engl J Med. 2002 Oct 17;347(16):1227-32.}}, {{הערה|שם=הערה3|Fisher B, Anderson S, Bryant J, et al. Twenty-year follow-up of a randomized trial comparing total mastectomy, lumpectomy, and lumpectomy plus irradiation for the treatment of invasive breast cancer. N Engl J Med. 2002 Oct 17;347(16):1233-41.}},{{הערה|שם=הערה4|Bartelink H, Horiot JC, Poortmans P, et al. Recurrence rates after treatment of breast cancer with standard radiotherapy with or without additional radiation. N Engl J Med. 2001 Nov 8;345(19):1378-87.}}. | + | מאז, במרבית המקרים, [[כריתה משמרת שד]] בשילוב עם הקרנות, החליפה את כריתת השד המלאה. מחקרים קליניים ומטא-אנליזות שכללו אלפי חולות, הוכיחו את בטיחותו ואת יעילותו של טיפול קרינתי לשד כולו. מחקרים אלו הראו כי סיכויי ההחלמה ושיעורי חזרת המחלה המקומית-אזורית בחולות שעברו ניתוח משמר שד בשילוב עם הקרנת השד (עם או ללא הניקוז הלימפתי) לא היו שונים, ואולי אף טובים יותר, משיעורי ההחלמה וההשנויות המקומיות-אזוריות בחולות שעברו כריתה רדיקלית של השד{{הערה|שם=הערה2|Veronesi U, Cascinelli N, Mariani L, et al. Twenty-year follow-up of a randomized study comparing breast-conserving surgery with radical mastectomy for early breast cancer. N Engl J Med. 2002 Oct 17;347(16):1227-32.}},{{הערה|שם=הערה3|Fisher B, Anderson S, Bryant J, et al. Twenty-year follow-up of a randomized trial comparing total mastectomy, lumpectomy, and lumpectomy plus irradiation for the treatment of invasive breast cancer. N Engl J Med. 2002 Oct 17;347(16):1233-41.}},{{הערה|שם=הערה4|Bartelink H, Horiot JC, Poortmans P, et al. Recurrence rates after treatment of breast cancer with standard radiotherapy with or without additional radiation. N Engl J Med. 2001 Nov 8;345(19):1378-87.}}. |
בהסתמך על מחקרים אלה, הפך הטיפול הכירורגי משמר השד בשילוב עם קרינה בתר ניתוחית (לשד כולו, עם או ללא הניקוז הלימפתי) לטיפול המועדף בנשים עם סרטן שד ממוקם. שיעורי הבקרה המקומית עומדים על יותר מ-90%, והתוצאה הקוסמטית טובה עד מצוינת{{הערה|שם=הערה1}},{{הערה|שם=הערה2}},{{הערה|שם=הערה3}},{{הערה|שם=הערה4}}. | בהסתמך על מחקרים אלה, הפך הטיפול הכירורגי משמר השד בשילוב עם קרינה בתר ניתוחית (לשד כולו, עם או ללא הניקוז הלימפתי) לטיפול המועדף בנשים עם סרטן שד ממוקם. שיעורי הבקרה המקומית עומדים על יותר מ-90%, והתוצאה הקוסמטית טובה עד מצוינת{{הערה|שם=הערה1}},{{הערה|שם=הערה2}},{{הערה|שם=הערה3}},{{הערה|שם=הערה4}}. | ||
גרסה מ־20:17, 6 ביוני 2015
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| טיפול קרינתי מואץ וממוזער בסרטן השד | ||
|---|---|---|
| Accelerated partial breast irradiation | ||

| ||
| שמות נוספים | APBI | |
| יוצר הערך | ד"ר אורית קידר-פרסון ופרופ' אברהם קוטן | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – טיפול בקרינה, סרטן השד
הגישה הטיפולית בסרטן השד עברה תהפוכות רבות במהלך השנים, הן בגישה הניתוחית, הן בטיפול התרופתי והן בטיפול הקרינתי. עד לפני שנות תשעים של המאה הקודמת, הטיפול הכירורגי הבלעדי בסרטן השד היה כריתת שד מלאה עם בתירה של בלוטות בית השחי. טיפול זה הותיר את האישה עם נכות פיזית, תפקודית ונפשית[1].
מאז, במרבית המקרים, כריתה משמרת שד בשילוב עם הקרנות, החליפה את כריתת השד המלאה. מחקרים קליניים ומטא-אנליזות שכללו אלפי חולות, הוכיחו את בטיחותו ואת יעילותו של טיפול קרינתי לשד כולו. מחקרים אלו הראו כי סיכויי ההחלמה ושיעורי חזרת המחלה המקומית-אזורית בחולות שעברו ניתוח משמר שד בשילוב עם הקרנת השד (עם או ללא הניקוז הלימפתי) לא היו שונים, ואולי אף טובים יותר, משיעורי ההחלמה וההשנויות המקומיות-אזוריות בחולות שעברו כריתה רדיקלית של השד[2],[3],[4].
בהסתמך על מחקרים אלה, הפך הטיפול הכירורגי משמר השד בשילוב עם קרינה בתר ניתוחית (לשד כולו, עם או ללא הניקוז הלימפתי) לטיפול המועדף בנשים עם סרטן שד ממוקם. שיעורי הבקרה המקומית עומדים על יותר מ-90%, והתוצאה הקוסמטית טובה עד מצוינת[1],[2],[3],[4].
הודות להעלאת המודעות בציבור לחשיבות הגילוי המוקדם של סרטן השד באמצעות בדיקת הממוגרפיה, נשים רבות מאובחנות בשלבים המוקדמים של המחלה. על פי נתונים שפורסמו בארצות הברית, בקרב כ-60% מהנשים שאובחנו כסובלות מסרטן שד, התגלתה המחלה בשלביה המוקדמים[5]. במקביל לכך דווח, שעד כ-30% מהנשים שעברו ניתוח משמר שד, לא קיבלו טיפול קרינתי משלים מסיבות שונות, בין היתר עקב היענות נמוכה לטיפול זה.
עבודות פאזה III, בהן השוו כריתת שד חלקית בשילוב עם הקרנת השד לעומת כריתה מקומית בלבד, ללא קרינה, הראו כי מרבית ההשנויות המקומיות לאחר טיפול משמר שד הן באזור מיטת הגידול ורק אחוז מזערי מהן מופיע בחלקי השד האחרים שמעבר למיטת הגידול הראשונית (טבלה מס' 1).
| Trial | # patients | Follow up (months) | No XRT | XRT |
| Ontario | 837 | 43 | 3.5 | 0.9 |
| Milan III | 579 | 109 | 2.8 | 0.6 |
| NSABP B-06 | 1265 | 144 | 2.7 | 3.8 |
| Uppsala Orebro | 381 | 33 | 1.5 | 0.5 |
| Finland | 152 | 80 | 5.5 | 5 |
בהתבסס על מידע זה, התפתחה גישה חדשנית בטיפול הקרינתי המשלים בסרטן השד, שמטרתה למזער גם את הטיפול הקרינתי הניתן לאחר כריתה מקומית של הגידול, כחלופה לטיפול קרינתי בתר ניתוחי לשד כולו.
על פי גישה זו, במקרים פרטניים של גידול שהתגלה בשלבים מוקדמים, העונים על קריטריונים קליניים ופתולוגיים מסוימים, ניתן לחסוך מהחולה את הקרנת השד כולו, ולהסתפק בטיפול קרינתי מואץ למיטת הגידול בלבד. שיטה זו המוכרת בשם Accelerated Partial Breast Irradiation) APBI), קצרה באופן משמעותי מהטיפול הסטנדרטי.
יתרונות טיפול קרינתי מואץ וממוזער
במרבית הפרוטוקולים הנהוגים כיום בטיפול בשיטת הטיפול הקרינתי המואץ והממוזער, משך הטיפול הוא יום אחד עד מספר ימים, לעומת 16-33 ימי טיפול (המסתכמים ב-3.5-7.5 שבועות של טיפול) בהקרנת כל השד. מכאן, שמזעור ההתערבות הקרינתית מפחית את הטרחה הכרוכה בטיפול הקרינתי המלא, ומקצר את משכו. בנוסף, יש הסבורים, שתאי הסרטן רגישים יותר למנות הקרינה היומיות הגבוהות הניתנות במסגרת שיטת מזעור הקרינה, ובכך, לטענתם, לשיטת טיפול זו ישנו יתרון רדיו-ביולוגי. נוסף על כך, היות ונפח רקמת השד הנחשף לקרינה קטן בצורה משמעותית בהשוואה לנפח הנחשף לקרינה כאשר השד כולו עובר הקרנה, סביר להניח שהסיכון לנזקי קרינה מידיים ומאוחרים יהיה קטן, וכך ימנע נזק הנגרם מקרינה על נפח משמעותי של רקמת שד בריאה.
עם זאת, במחקר רב מרכזי אשר פורסם ב-Journal of Clinical Oncology[6], בו השוו בין טיפול קרינתי ממוזער - מואץ בתר ניתוחי לבין טיפול קרינתי לשד כולו, נמצא, כי לאחר מעקב חציוני של 36 חודשים, היה שיעור גבוה יותר של תופעות לוואי קוסמטיות בקבוצה שקבלה טיפול קרינתי ממוזער, לעומת הקבוצה שקבלה טיפול קרינתי סטנדרטי לכל השד.
תוצאות אלה שונות מתוצאות ראשוניות של מחקר גדול אחר[7], שכלל 1,300 נשים שקבלו טיפול ממוזער, שם לא נמצא שיעור גבוה יותר של תופעות לוואי (כולל תופעות קוסמטיות).
מכל האמור לעיל עולה, כי היתרונות והחסרונות של מזעור הטיפול הקרינתי לשד אינם ברורים לחלוטין. מתנהלים כיום (נכון לשנת 2015) מספר מחקרים (פאזה III), רב מרכזיים, אשר צפויים לגייס כ-15,000 חולות, ושמטרתם לבחון את יעילות שיטת מזעור הקרינה לשד בהשוואה להקרנת השד הסטנדרטית (TARGIT, ELIOT, NSABP-B39, RAPID -IRMA).
| Trial | Target accrual | Partial breast test arms | Time |
| NSABP B-39 RTOG 0413 |
4300 | Multi-source Ir-192 (34 Gy) MammoSite (38.5 Gy) |
5d 5d |
| TARGIT
T < 3 cm; N 0 |
2232 | IORT x-rays (20 Gy, surface) | 1d |
| ELIOT T < 2.5 cm |
1300 | IORT electrons (21 Gy, @ 90%) | 1d |
| UK import "low" | 1935 | IMRT | 3w |
| GEC-ESTRO | 1170 | Multi-source Ir-192 (HDR) Multi-source Ir-192 |
4d 3d |
| RAPID (OCOG) | 2128 | 3D CRT (38.5Gy/10 fx) | 5-8d |
| "IRMA" | 3000 | 3D CRT 38.5Gy/10 fx | 5-8d |
קיימות מספר שיטות לטיפול קרינתי ממוזער ומואץ: טיפול קרינתי תוך ניתוחי באמצעות אלקטרונים או קרינת אורטו-וולטאז' (Orthovoltage), טיפול קרינתי בתר ניתוחי כגון ברכיתרפיה (Brachytherapy) בעזרת בלון, ברכיתרפיה באמצעות מחטים המוחדרות לרקמה לאחר כריתת השאת, או טיפול קרינתי חיצוני באמצעות פוטונים המיוצרים על ידי מאיץ קווי. על פי מידע שנאסף בארצות הברית, בין השנים 2003-2010 קיבלו למעלה מ-59,000 נשים עם סרטן שד ממוקם (מרביתן היו בגילאים 80-89) טיפול קרינתי ממוזער ומואץ[8]. חלק מהשיטות הללו מתבצעות במהלך הניתוח וחלקן מתבצעות אחריו.
קרינה באמצעות מאיץ קווי/מכשיר רנטגן
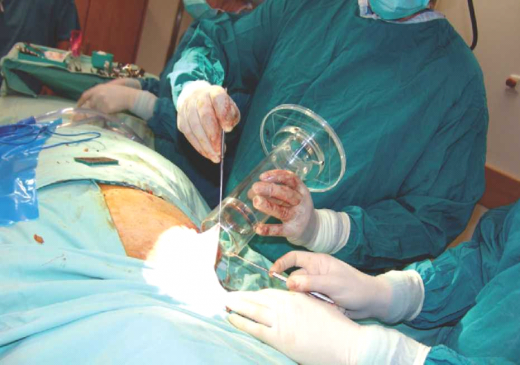
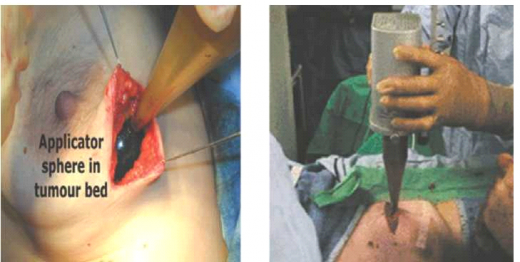
קרינה תוך ניתוחית מוכרת בקיצור IORTo (Intraoperative Radiotherapy). הטיפול בשיטה זו ניתן באמצעות מאיץ אלקטרונים ייעודי, אותו מציבים בחדר הניתוח (תמונה מספר 1), או באמצעות מכשיר רנטגן ייעודי בעל אפליקטור כדורי, המייצר קרינת אורטו-וולטאז' (תמונה מספר 2). בשיטה זו כאשר מכשיר הרנטגן מוצב בחדר הניתוח (מכשיר INTRABEAM), מנה המומלצת בפרוטוקול הטיפולי היא 20Gy במקטע אחד.
לחלופין, ניתן להעביר את החולה מחדר הניתוח למכון הקרינה, ולתת את מנת הקרינה באמצעות מאיץ קווי סטנדרטי המייצר קרינת אלקטרונים. אפשרות אחרת היא לנתח את החולה במכון הקרינה, על גבי שולחן המאיץ, לאחר שהופכים את הבונקר בו מותקן המאיץ לחדר ניתוח לכל דבר - כאן נעשה שימוש בקרינה תוך ניתוחית באמצעות אלומת אלקטרונים המופקת ממאיץ קווי. מנת הקרינה המקובלת היא 21Gy במקטע אחד.
חסרונה העיקרי של הקרינה התוך ניתוחית הוא בכך, שהדו"ח הפתולוגי הסופי של הגידול הראשוני ובלוטת הזקיף, מתקבל לאחר שהטיפול הקרינתי למיטת הגידול בוצע כבר, ובחלק מהמקרים מסתבר (בדיעבד) כי מאפייני הגידול לא התאימו לטיפול ממוזער ומואץ.
ברכיתרפיה - Brachytherapy
קרינה באמצעות ברכיתרפיה יכולה להתבצע בעזרת מקורות רדיואקטיביים בעלי קצב מנה גבוה (HDR, High Dose Rate) או נמוך (LDR - Low Dose Rate), המושתלים במיטת הגידול, מספר שבועות לאחר הניתוח, תחת הרדמה מקומית או כללית, במספר דרכים.
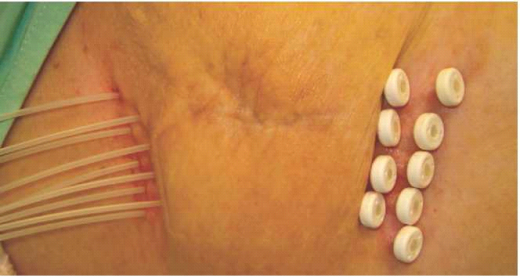
ברכיתרפיה תוך רקמתית - Multi-Catheter Interstitial Brachytherapy: בשיטה זו מוחדרות צינוריות פלסטיק למיטת הגידול. מספר ימים לאחר הניתוח מוכנסים מקורות קרינה לתוך הצינוריות בהטענה מרחוק. מנת הקרינה המקובלת היא על פי רוב 32Gy-34Gy, ב-8-10 מקטעים והיא ניתנת פעמיים ביום, במשך 4-5 ימים. שיטה זו היא הוותיקה מכל השיטות למזעור הטיפול הקרינתי, וקיימים לגביה דיווחים על מעקב ארוך טווח. ניתן לתת את הטיפול בשיטת קצב מנה גבוה או נמוך.
ברכיתרפיה באמצעות בלון המוחדר למיטת הגידול: הטיפול ניתן באמצעות בלון, המוחדר למיטת הגידול במהלך הניתוח, לאחר שהוא נכרת. קיימים כיום מספר סוגי בלונים, שהוותיק מביניהם הוא MammoSite[9]. בשיטה זו הנשים מקבלות את מנת הקרינה באמצעות מקור אירידיום רדיואקטיבי, בקצב מנה גבוה, המוכנס לבלון לאחר הניתוח, ולא במהלכו.
- ברכיתרפיה נוספת בעזרת בלון היא Axxent Electronic Brachytherapy: בשיטה זו משתמשים בקרינת X באנרגיה נמוכה (ולא במקור רדיואקטיבי). הודות לכך מתאפשר טיפול קרינתי בזמן הניתוח, ללא צורך בחדר ממוגן או במערכת לטעינת המקור הרדיואקטיבי ב"שלט רחוק" (Afterloader). הניסיון בשיטה זו מצומצם יחסית בהשוואה לשיטות אחרות, שכן המכשיר אושר לשימוש בארה"ב רק בשנת 2006.
הקרנה לאחר הניתוח
הקרנה לאחר הניתוח של מיטת הגידול, מתבצעת במספר שיטות. יתרונה העיקרי של שיטה זו מתבטא בכך, שהטיפול מתבצע רק לאחר שהתקבלה תשובה פתולוגית סופית, המאשרת שהחולה אמנם מתאימה לטיפול קרינתי מואץ ועומדת בקריטריונים הנדרשים לטיפול זה. זיהוי מיטת הגידול מתבצע על פי רוב באמצעות סיכות ניתוחיות שהושארו על ידי המנתח לצורך סימון מיטת הגידול, והמודגמות בדימות המבוצע במסגרת תכנון הטיפול.
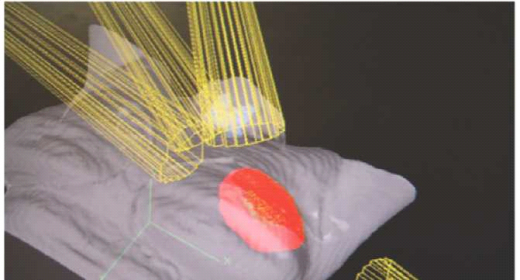
- קרינה באמצעות מאיץ קווי: קרינה חיצונית לאחר ניתוח ניתנת על ידי שדות קרינה המכוונים לנפח מצומצם, אותם מתכננים באמצעות מערכת תכנון קרינה תלת ממדית (3D) (תמונה מספר 3) או בשיטת IMRT. חסרונה העיקרי של שיטה זו מתבטא במנה הגבוהה יחסית של קרינה אינטגרלית וקרינת פיזור לרקמות הבריאות, כולל השד המטופל והשד הנגדי (הבריא).
- קרינה באמצעות פרוטונים: בשיטה זו, ניתנת קרינה חיצונית לגידול באמצעות אלומות פרוטונים. השיטה זמינה רק בארצות בהן קיים מאיץ פרוטונים. התכונות הפיזיקליות של קרן הפרוטונים מאפשרות חשיפה נמוכה של הרקמות הבריאות לקרינה, אך אין לטיפול זה יתרון רדיו-ביולוגי בהשוואה לקרינת פוטונים, ועלויות הטיפול גבוהות ביותר. משום כך, אין כיום ראיות להצדקת השימוש בקרינת הפרוטונים בהתוויה של טיפול קרינתי ממוזער ומואץ בסרטן שד[10]. (סיכום היתרונות והחסרונות של השיטות השונות בהן משתמשים למזעור הטיפול הקרינתי בסרטן השד והאצתן, בטבלה מספר 3).
| קרינה תוך ניתוחית | קרינה בתר ניתוחית | |
| השיטה |
|
|
| יתרונות |
|
|
| חסרונות |
|
|
קריטריונים לבחירת החולות המתאימות לטיפול בשיטת מזעור ההתערבות הקרינתית
הטיפול הקרינתי הממוזער והמואץ בסרטן השד הוכנס לשימוש יומיומי במרכזים רבים בעולם, למרות שיעילות השיטה ומגבלותיה עדיין נבדקים בימים אלה במסגרת מחקרים קליניים מבוקרים. קיימות כיום המלצות מטעם ארגונים שונים, אמריקאים ואירופאיים, לבחירה מושכלת של חולות שעשויות להתאים לסוג טיפול זה, שלא במסגרת מחקר.
המלצות האיגוד האירופאי GEC - ESTRO לטיפול קרינתי מואץ ממוזער, שלא במסגרת מחקר קליני, פורסמו בשנת 2009 (סיכום ההמלצות בטבלה מספר 4). על פי המלצות אלה, מחולקות הנשים לקבוצת סיכון נמוך ולקבוצת סיכון גבוה (שבה אין לטפל בשיטת מזעור הקרינה). קיימת קבוצה נוספת, בדרגת סיכון בינוני, אשר לגביה הטיפול בשיטה זו מקובל רק במסגרת מחקרים קליניים מבוקרים [11].
| סיכון נמוך (אפשר לבצע טיפול קרינתי ממוזער מואץ) | סיכון גבוה (לא מומלץ לבצע טיפול קרינתי ממוזער מואץ) | |
| גיל המטופלת | מעל 50 שנה | מתחת 40 שנה |
| ממדי השאת | קטנה מ-3 ס"מ | גדולה מ-3 ס"מ |
| מוקד | שאת חד מוקדית | שאת רב מרכזית או רב מוקדית |
| בלוטות לימפה | בלוטות בית השחי אינן מעורבות ע"י גרורות | יותר מ-4 בלוטות מעורבות בבית השחי או העדר מידע לגבי מעורבות בלוטות בית השחי |
| היסטולוגיה |
|
|
| שוליים | לפחות 2 מ"מ | שולי כריתה מעורבים בגידול |
החברה האמריקאית לברכיתרפיה (ABS - American Brachytherapy Society) והחברה האמריקאית לכירורגיה של השד (American Society of Breast Surgeons) הגדירו את אוכלוסיית החולות המתאימות להקרנה חלקית של השד, בשיטת הברכיתרפיה, כדלקמן :
- הגדרות החברה האמריקאית לברכיתרפיה
- גיל: מעל 45 שנה
- גידול חודרני בלבד (Invasive Duct Carcinoma)
- גידול קטן מ-3 ס"מ
- שולי כריתה חופשיים מגידול
- בלוטות בית השחי אינן מעורבות ע"י גרורות
- הגדרות החברה האמריקאית לכירורגיה של השד
- גיל: מעל 50 שנה
- גידול חודרני (Invasive Duct Carcinoma) או גידול בלתי חודרני (Ductal Carcinoma In Situ)
- גידול קטן מ-2 ס"מ
- שולי כריתה רחבים מ-2 מ"מ
- בלוטות בית השחי אינן מעורבות ע"י גרורות
- הגורמים המהווים הוריית נגד (מוחלטת או יחסית) למזעור הטיפול הקרינתי
- כמות גדולה של מרכיב סרטן אינטרה- דוקטלי, בלתי חודרני, בגידול (Extensive Intra-Ductal Component)
- בלוטות לימפה נגועות בבית השחי
- גידול מסוג Infiltrating Lobular Carcinoma
- גיל צעיר
- גידול בלתי חודרני מסוג DCIS -{{כ}Ductal Carcinoma In Situ (על פי הקריטוריונים של החברה האמריקאית לברכיתרפיה).
האיגוד האמריקאי לרדיותרפיה (ASTRO) פרסם אף הוא בשנת 2009 [12]את ההמלצות לבחירה של חולות לטיפול קרינתי מואץ ממוזער. הנשים חולקו ל-3 קבוצות: קבוצת ה"מתאימות", קבוצת "משנה זהירות" וקבוצת ה"בלתי מתאימות" (טבלה מספר 5).
| תאימות לטיפול מסוג APBI[13] | "משנה זהירות" לטיפול מסוג APBI | חוסר תאימות לטיפול מסוג APBI [14] | |
| גיל | מעל 60 שנה | 59-50 | פחות מ-50 שנה |
| גנטיקה | לא נשאית למוטציות בגן BRCA 1-2 | נשאית למוטציות בגן BRCA 1-2 | |
| גודל גידול | קטן מ-2 ס"מ | 2.1-3 ס"מ | גדול מ-3 ס"מ |
| דרגת T (גידול) | T 3-4 | ||
| שוליים | נקיים | קרובים < 2 מ"מ | מעורבים |
| דרגת התמיינות | כל דרגות ההתמיינות | ||
| פלישה לחללי כלי דם או לימפה | אין | ממוקדמת או מוגבלת | פלישה נרחבת |
| מוקד | מוקד בודד, מרכז יחיד | מוקד בודד | רב מוקדי ו/או רב-מרכזי |
| היסטולוגיה |
|
|
|
| קולטן לאסטרוגן | חיובי | שלילי | |
| בלוטות לימפה |
|
| |
| טיפול כימותרפי קדם ניתוחי | ללא | מצב לאחר טיפול קדם ניתוחי |
סיכום
מזעור הטיפול הקרינתי בסרטן השד והאצתו מהווה פתרון אופטימלי לארצות ולאזורים בהם הנגישות למכוני הקרינה בעייתית והמרחקים אליהם גדולים. בישראל קיימת כמות מספקת של מרכזי רדיותרפיה ומרחקי הנסיעה אליהם קצרים באופן יחסי. מכאן, שהצורך במזעור הטיפול הקרינתי בארץ פחות קריטי, למרות שמרכזי הרדיותרפיה בישראל כורעים תחת עומס החולים וסובלים ממחסור בציוד ובכוח אדם, המתבטא לעתים בתורי המתנה ארוכים לטיפול הקרינתי בחלק מהמרכזים. טיפול קרינתי מואץ וממוזער בסרטן השד הוא שיטת טיפול חדשנית שלבטח תתרום לשיפור איכות חייהן של חולות סרטן השד. השיטה מתאימה לחולות העונות על קריטריונים קליניים ופתולוגיים ספציפיים. נדרשים ניסיון נוסף ותקופת מעקב משמעותית לפני שניתן יהיה להכניס שיטה זו לשגרת הטיפול היום-יומי.
ביבליוגרפיה
- ↑ 1.0 1.1 Bartelink H, van Dam F, van Dongen J. Psychological effects of breast conserving therapy in comparison with radical mastectomy. Int J Radiat Oncol Biol Phys. 1985 Feb;11(2):381-5.
- ↑ 2.0 2.1 Veronesi U, Cascinelli N, Mariani L, et al. Twenty-year follow-up of a randomized study comparing breast-conserving surgery with radical mastectomy for early breast cancer. N Engl J Med. 2002 Oct 17;347(16):1227-32.
- ↑ 3.0 3.1 Fisher B, Anderson S, Bryant J, et al. Twenty-year follow-up of a randomized trial comparing total mastectomy, lumpectomy, and lumpectomy plus irradiation for the treatment of invasive breast cancer. N Engl J Med. 2002 Oct 17;347(16):1233-41.
- ↑ 4.0 4.1 Bartelink H, Horiot JC, Poortmans P, et al. Recurrence rates after treatment of breast cancer with standard radiotherapy with or without additional radiation. N Engl J Med. 2001 Nov 8;345(19):1378-87.
- ↑ Suzuki T, Toi M, Saji S, et al. Early breast cancer. Int J Clin Oncol. 2006;11:108-119.
- ↑ Olivotto IA, Whelan TJ, Parpia S, et al. Interim Cosmetic and Toxicity Results From RAPID: A Randomized Trial of Accelerated Partial Breast Irradiation Using Three-Dimensional Conformal External Beam Radiation Therapy. J Clin Oncol. 2013 Nov 10;31(32):4038-45. Epub 2013 Jul 8.
- ↑ Wolmark N, Curran WJ, Vicini F, et al. Response to "Unacceptable cosmesis in a protocol investigating intensity-modulated radiotherapy with active breathing control for accelerated partial-breast irradiation" (Int J Radiat Oncol Biol Phys 2010;76:71-78) and "Toxicity of three-dimensional conformal radiotherapy for accelerated partial breast irradiation" Int J Radiat Oncol Biol Phys 2009;75:1290-1296). Int J Radiat Oncol Biol Phys. 2010 May 1;77(1):317.
- ↑ Czechura T, Winchester DJ, Pesce C, et al. Accelerated partial-breast irradiation versus whole-breast irradiation for early-stage breast cancer patients undergoing breast conservation, 2003-2010: a report from the national cancer data base. Ann Surg Oncol. 2013 Oct;20(10):3223-32. Epub 2013 Aug 22.
- ↑ Shah C, Badiyan S, Ben Wilkinson J, et al. Treatment Efficacy with Accelerated Partial Breast Irradiation (APBI): Final Analysis of the American Society of Breast Surgeons MammoSite(®) Breast Brachytherapy Registry Trial. Ann Surg Oncol. 2013 Oct;20(10):3279-85. Epub 2013 Aug 22.
- ↑ Chang JH, Lee NK, Kim JY, et al. Phase II trial of proton beam accelerated partial breast irradiation in breast cancer. Radiother Oncol. 2013 Aug;108(2)209- 14. Epub Jul 25.
- ↑ Polgar C, Van Limbergen E, Potter R, et al. Patient selection for accelerated partial-breast irradiation (APBI) after breast-conserving surgery: recommendations of the Groupe Europeen de Curietherapie-European Society for Therapeutic Radiology and Oncology (GEC-ESTRO) breast cancer working group based on clinical evidence (2009). Radiother Oncol. 2010 Mar;94(3):264-73. Epub 2010 Feb 22.
- ↑ Smith BD, Arthur DW, Buchholz TA, et al. Accelerated partial breast irradiation consensus statement from the American Society for Radiation Oncology (ASTRO). Int J Radiat Oncol Biol Phys. 2009 Jul 15;74(4):987-1001.
- ↑ מחייב קיום כל הקריטריונים.
- ↑ קיומו של אחד מבין הקריטריונים.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אורית קידר-פרסון - המכון האונקולוגי, הקריה הרפואית רמב"ם, חיפה, ופרופ' אברהם קוטן - בית החולים האיטלקי, חיפה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק