הבדלים בין גרסאות בדף "זיהוי טריכומונס - Trichomonas vaginalis"
| שורה 94: | שורה 94: | ||
*'''תרבית''' : שיטת התרבית הנוזלית היא "מדד הזהב" לזיהוי הטפיל ב-40 השנים האחרונות. גודל הדגימה המינימלי הוא של 102 טפילים/מ"ל. תמיסת התרבית הסטנדרטית ידועה כ-Diamond's TYI medium במבחנת זכוכית (Garber וחב' ב-J Clin Microbiol משנת 1987). פרקי הזמן של ההדגרה נמשכים בין 2–7 ימים הנחוצים לזיהוי הטפיל בתמיסת התרבית. זיהום עם חיידקים מהווה בעיה משמעותית, גם אם תמיסת התרבית מכילה אנטיביוטיקה להשמדת אוכלוסייה של חיידקי הנרתיק. הטפיל. טריכומונס הוא בעל יכולת להיכנס לתקופת lag של שגשוג גם בתמיסת תרבית נטולת חיידקים, אך גם מסוגל להתאושש ולעבור לשגשוג מחודש. שיטת הדגרת הטפיל בתרבית טובה בעיקר במקרים של אזורי דגימה נידחים המרוחקים משמעותית ממעבדה קלינית בה מתבצעת הבדיקה | *'''תרבית''' : שיטת התרבית הנוזלית היא "מדד הזהב" לזיהוי הטפיל ב-40 השנים האחרונות. גודל הדגימה המינימלי הוא של 102 טפילים/מ"ל. תמיסת התרבית הסטנדרטית ידועה כ-Diamond's TYI medium במבחנת זכוכית (Garber וחב' ב-J Clin Microbiol משנת 1987). פרקי הזמן של ההדגרה נמשכים בין 2–7 ימים הנחוצים לזיהוי הטפיל בתמיסת התרבית. זיהום עם חיידקים מהווה בעיה משמעותית, גם אם תמיסת התרבית מכילה אנטיביוטיקה להשמדת אוכלוסייה של חיידקי הנרתיק. הטפיל. טריכומונס הוא בעל יכולת להיכנס לתקופת lag של שגשוג גם בתמיסת תרבית נטולת חיידקים, אך גם מסוגל להתאושש ולעבור לשגשוג מחודש. שיטת הדגרת הטפיל בתרבית טובה בעיקר במקרים של אזורי דגימה נידחים המרוחקים משמעותית ממעבדה קלינית בה מתבצעת הבדיקה | ||
*מעבדת BioMed Diagnostics בארצות הברית פיתחה מערכת InPouch, בה הדגימה מוכנסת לתוך "שקית דו-חדרית", מה שמאפשר הוצאה מידית של חומר לצורך מיקרוסקופיה רטובה או לצורך הדגרת הדגימה בתרבית (Beal וחב' ב-J Clin Microbiol משנת 1992). הטפיל טריכומונס הוא ייצור אנאירובי הגדל באופן איטי יותר בתנאים אאירובים. לכן הדגרה עם CO2 מומלצת להתאוששות מהירה של הטפיל. גידול הטפיל בתרבית, היא שיטה רגישה יותר המאפשרת את הזיהוי שלו עם לא יותר מ-3 טפילים/מ"ל. עם זאת, תמיסת תרבית וההתנהלות איתה יקרים יחסית, לא נוחים לבדיקה, וגם תמיסת התרבית חשופה יותר לזיהום של חיידקי הנרתיק. שילוב של TYI ותמיסת תרבית ביחס של 2:1. אך למרות הרגישות הגבוהה של השיטה האחרונה היא לא הוכנסה לשגרת המעבדה, ומשמשת רק במספר מוגבל של מחקרים | *מעבדת BioMed Diagnostics בארצות הברית פיתחה מערכת InPouch, בה הדגימה מוכנסת לתוך "שקית דו-חדרית", מה שמאפשר הוצאה מידית של חומר לצורך מיקרוסקופיה רטובה או לצורך הדגרת הדגימה בתרבית (Beal וחב' ב-J Clin Microbiol משנת 1992). הטפיל טריכומונס הוא ייצור אנאירובי הגדל באופן איטי יותר בתנאים אאירובים. לכן הדגרה עם CO2 מומלצת להתאוששות מהירה של הטפיל. גידול הטפיל בתרבית, היא שיטה רגישה יותר המאפשרת את הזיהוי שלו עם לא יותר מ-3 טפילים/מ"ל. עם זאת, תמיסת תרבית וההתנהלות איתה יקרים יחסית, לא נוחים לבדיקה, וגם תמיסת התרבית חשופה יותר לזיהום של חיידקי הנרתיק. שילוב של TYI ותמיסת תרבית ביחס של 2:1. אך למרות הרגישות הגבוהה של השיטה האחרונה היא לא הוכנסה לשגרת המעבדה, ומשמשת רק במספר מוגבל של מחקרים | ||
| + | |||
| + | ==ראו גם== | ||
| + | * [[מדריך בדיקות מעבדה|חזרה לדף מדריך בדיקות מעבדה]] | ||
| + | * [[זיהוי מחלות טפיליות|בדיקות מעבדה - זיהוי מחלות טפיליות]] | ||
| + | |||
| + | |||
| + | {{ייחוס בן עמי}} | ||
| + | |||
| + | |||
| + | [[קטגוריה:בדיקות מעבדה - מחלות טפיליות]] | ||
גרסה מ־12:02, 30 באוגוסט 2019
| מדריך בדיקות מעבדה | |
| זיהוי טריכומונס | |
|---|---|
| Trichomonas vaginalis | |
| שמות אחרים | טריכומוניאזיס |
| 250 פיקסלים | |
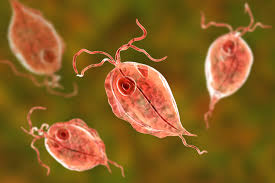
T. vaginalis במיקרוסקופ אור מקוטב
| |
| מעבדה | מיקרוביולוגיה |
| תחום | זיהוי הטפיל טריכומונס |
| יוצר הערך | פרופ' בן-עמי סלע |
פתו-פיזיולוגיה של T. vaginalis
טריכומוניאזיס היא הדבקה המועברת ביחסי מין הנגרמת על ידי הטפיל הנייד הפרוטוזואוני, Trichomonas vaginalis, והיא אחת ההדבקות הלא-נגיפיות המועברות במגע מיני השכיחות ביותר בארצות הברית ובעולם כולו (Forna ו-Gulmezoglu ב-Cochrane Database Syst Review משנת 2008, ו- Van der Pol ב-Clin Infect Dis משנת 2007). השכיחות הגבוהה של T Vaginalis בעולם והתדירות של הדבקה משולבת עם גורמים אחרים להדבקות במגע מיני, הופכות את טריכומוניאזיס למקור דאגה של בריאות הציבור. מחקרים מראים שהדבקה עם T vaginalis מגבירה את הסיכון להעברת HIV בין גברים ונשים (Wang וחב' ב-J Infect Dis משנת 2001). טריכומוניאזיס כרוכה גם במפגעי היריון, בעקרות, ובזיהומים לאחר פעולות כירורגיות, וכן בממאירות של האגן (Soper ב-Am J Obstet Gynecol משנת 2004). האדם הוא הפונדקאי היחיד הידוע של T Vaginalus. העברת הטפיל מתרחשת בעיקר בעת משגל. הטפיל מבודד בעיקר מהפרשות הנרתיק בנשים, ומהפרשות השופכה בגברים, אך גם מחלל הפה, אם כי מציאותו בחלל הרקטאלי בגברים הומוסקסואליים נמוכה (Francis וחב' ב- Sex Transm Dis משנת 2008).
בעבר נחשבה הדבקה עם טפיל זה מטרד ותו לא, אך במהלך השנים התברר שטריכומונס כרוך בהופעת חום ממושך לאחר הלידה ובאנדומטריטיס (Hardy וחב' ב-Lancet משנת 1984), בפקיעה מוקדמת של הקרומים (Minkoff וחב' ב-Am J Obstet Gynecol משנת 1984) ושינויים ציטולוגיים במורפולוגיה של תאי האגן (Gram וחב' ב-Cancer Causes Control משנת 1992). למרות שטפיל זה בדרך כלל א-תסמיני בגברים, הוא כרוך ב-5-15% מהמקרים של דלקת השופכה (Krieger וחב' ב-Sex Transm Dis משנת 1995). טריכומונס נכרך גם באפידידימיטיס, בפרוסטטיטיס (Krieger באותו כתב-עת משנת 1984) וב-balanitis (דלקת עטרת הפין). טריכומונס נכרך מסיכון מוגבר משמעותי (פי-2-2.5) להידבקות ב-HIV (Laga וחב' ב-AIDS משנת 1993), והטפיל מגביר את הסיכון למעבר של HIV מאם ליילוד. תנאי חשוב לבדיקה אבחונית לנוכחות הטפיל, תלויה בדגימה נכונה של החומר הנבדק, ויש להקפיד לדגום חומר זה רק בתקופת הופעת התסמינים. התסמין הקלאסי של טריכומונס הוא הפרשה מוגלתית מצחינה מהנרתיק, הכרוך עם pruritis, אי מתן שתן וכאבים במגע מיני (dyspareunia). ה-pH של חומר מופרש זה הוא מעל 6.0, בגוון אדום-דמי. אך תסמין זה מופיע רק ב-20% ממועד הבדיקה (Petrin וחב' ב-Clin Microbiol Rev משנת 1998). גברים מודבקים עם טריכומונס הם בדרך כלל א-תסמיניים פרט ל-dysuria.
נשים עם טריכומוניאזיס עשויות להיות א-תסמיניות אך גם לחוות תסמינים שונים, כולל פליטת ריר מקציף בגוון צהוב-ירוק, וכן הן לוקות בגרד של הפות. גברים עם טריכומוניאזיס הם בדרך כלל א-תסמיניים, אך עלולים לחוות דלקת השופכה שאינה ממקור גונוקוקאלי. (Workowski ו-Berman ב-MMWR משנת 2006). נראה שטריכומוניאזיס אינה מאובחנת באופן נרחב ממגוון סיבות, כולל היעדר בדיקה שגרתית, ורגישות נמוכה של השיטה המקובלת של הנחת טיפה של הפרשת הנרתיק על זכוכית נושא ובחינה מיקרוסקופית (Krieger וחב' ב-JAMA משנת 1988, ו-Radonjic וחב' ב-Eur J Obstet Gynecol Reprod Biol משנת 2006). סיבה נוספת למיעוט האבחון של ההדבקה בטפיל זה, נובעת מתסמינים לא-ספציפיים.
הניסיון לאבחן הדבקה ב-T vaginalis מומלצת לכל הנשים עם הפרשות מהנרתיק ובנשים עם התנהגות מינית המעודדת הדבקה בטפיל. גם שותפים ליחסי מין של נשים מודבקות צריכים להיבדק ולהיות מטופלים במקרים תוצאות בדיקה חיוביות. בתקופה זו מומלץ להימנע מיחסי מין עד לביעור הטפיל. רצוי שנשים פעילות מינית שטופלו לביעור הטפיל, תעבורנה בדיקה חוזרת לאחר 3 חודשים. טיפול פומי ב-metronidazole (פלג'יל), הוא הטיפול המומלץ בטריכומוניאזיס. במקרים שתרופת קו-ראשון זו אינה יעילה, תכשירים אחרים ממשפחת ה-nitroimidazole או מינונים גבוהים של פלג'יל הם אפשרות טיפולית. טיפול מקומי על ידי משחות או תמיסות של metronidazole אינו יעיל.
מורפולוגיה של הטפיל
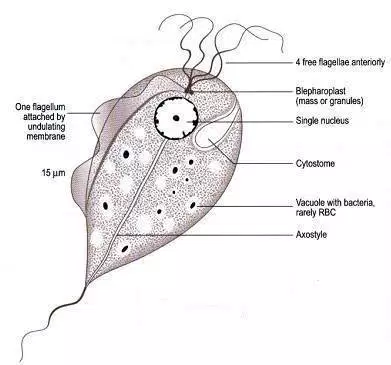
אורכו של טפיל טריכומונס הוא כ-10–20 מיקרון ורוחבו 2–14 מיקרון. יש לו 4 שוטונים המשתרבבים מחלקו הקדמי, ושוטון נוסף הפונה לאחור לאמצעיתו של הטפיל ליצירת ממברנה הנעה בצורה גלית. בטפיל מבחינים גם במבנה קשוח (axostyle) הנמשך מהכיוון האחורי של הטפיל.
איתור הטפיל בנוזלי ובהפרשות הגוף
בנשים, הטפיל ניתן לבידוד מהנרתיק, מהאגן, מהשופכה, משלפוחית השתן ומבלוטות ברטולין (שהן זוג בלוטות בגודל 1.5-2.0 ס"מ, הממוקמות ברקמת שומן של השפתיים הגדולות, ומבלוטות Skene, שהן בלוטות הממוקמות לפני שלפוחית השתן (פאראוריטליות). בגברים, ניתן לבודד את הטפיל מהשופכה הקדמית, מהמבושים החיצוניים, מבלוטת הערמונית, מהאפידידימיס, ומנוזל הזרע. הטריכומונס מתיישב בנהור (lumen) ובפני הרירית המצפה את הצינור האורו-גניטלי (Schwebke ו-Burgess ב-Clin Microbiol Rev משנת 2004). השוטונים מאפשרים לטרופוזואיט לנוע סביב הנרתיק ורקמות השופכה. במהלך ההדבקה עם הטפיל, יש לו תנועות עֲווִיתִיות, והוא הורס תאי אפיתל על ידי מגע ישיר עם התאים על ידי שחרור חומרים טוקסיים. הטפיל נקשר גם לחלבוני הפלזמה של הפונדקאי, ובכך הוא מונע את הזיהוי שלו על ידי מסלול המשלים החלופי, או על ידי פרוטאינאזות.
במהלך ההדבקה, עולה ה-pH בנרתיק, ועולה גם מספרם של לויקוציטים פולימורפונוקלאריים (PMN), להם תפקיד הגנתי חיוני. תאים אלה מגיבים לחומרים כימוטקטיים, המופרשים על ידי תאי הטפיל. יש גם ראיות לכך שמתרחש תהליך priming של לימפוציטים, כפי שמשתמע על ידי הנוכחות של תאים היקפיים מונו-נוקלאריים הספציפיים לאנטיגן הטפילי. התגלתה אמנם תגובת נוגדנים לטפיל בנסיוב, אך החסינות הנוצרת נגד הטפיל יעילה רק באופן חלקי, והיא אינה מסוגלת למנוע הדבקה. נמצא גם שרמת ההדבקה של גברים ב-HIV, אינה משנה את שיעור ההדבקה עם טריכומונס (Hobbs וחב' ב-Sex Transm Dis משנת 1999).
התסמינים של טריכומוניאזיס מופיעים לרוב לאחר תקופת דגירה של 4–28 יום (Petrin וחב' ב-Clin Microbiol Rev משנת 1998). ההדבקה יכולה להימשך ללא תסמינים לתקופה ארוכה בנשים של חודשים או אף שנים (Dan ו-Sobel ב-Infect Dis Obstet Gynecol משנת 1996), אך בגברים התסמינים מופיעים לאחר פחות מ-10 ימים מההדבקה.
אטיולוגיה
הסיכון ללקות בהדבקה עם טריכומונס תלוי בסוג הפעילות המינית. נשים עם פעילות מינית בלתי-מוגנת גבוהה מצויות בסיכון הדבקה גדול יותר. גורמי הסיכון כוללים מספר רב של שותפים לפעילות המינית, היסטוריה של הדבקה בטפיל, מגע מיני עם בן-זוג נגוע בטפיל, צרכני סמים אסורים ושימוש במחטים לא חד-פעמיים להזרקה עצמית של סמים, אי-שימוש באמצעי מניעה כקונדומים. גורם הסיכון המשמעותי ביותר היה קיום יחסי מין עם יותר משותף אחד, בתקופת 30 הימים שלפני אבחון ההדבקה, שמגביר פי-4 את הסיכון להידבקות בטפיל (Miller וחב' ב-J Infect Dis משנת 2008).
אפידמיולוגיה
בארצות הברית: טריכומוניאזיס הוא אחד המפגעים המועברים ביחסי-מין, השכיחים ביותר בארצות הברית עם 8 מיליון מקרים חדשים מדי שנה (Weinstock וחב' ב-Perspect Sex Reprod Health משנת 2004, Gerbase וחב' ב-Lancet משנת 1998, Bachmann וחב' ב-Clin Infect Dis משנת 2011, ו-Goyal וחב' ב-Acad Emerg Med משנת 2011). קשה לעמוד על המספר המדויק שכן חלק מהמקרים הם א-תסמיניים, וכן בגלל הרגישות הנמוכה של הבדיקה המיקרוסקופית. השכיחות של מקרי הדבקה בטריכומונס כפי שהיא מדווחת על ידי מרפאות של מחלות מין מופיעה ב-15-54% מהמטופלים (Sobel ב-Infect Dis Clin North Am משנת 2005). בשני מחקרים על נשים בבתי-כלא בליסבון ובניו-יורק שכיחות ההדבקה הייתה 31.2-46.9% (Garcia וחב' ב-Int J STD AIDS משנת 2004, ו-Shuter וחב' ב-Sex Transm Dis משנת 1998). מחקרים רבים הראו שהדבקה עם טריכומונס שכיחה פחות בקרב גברים בהשוואה לנשים (Joyner וחב' ב-Sex Transm Dis משנת 2000, Schwebke ו-Hook ב-J Infect Dis משנת 2003, ו-Krieger ב-Sex Transm Dis משנת 1995). בגברים, טריכומוניאזיס מהווה 10-21% של מקרי דלקת השופכה, שאינה מיוחסת להדבקות בגלל זיבה, או הדבקות בכלמידיה. עשרים וחמישה אחוז של סטודנטים באוניברסיטאות בניגריה נמצאו חיובים לטפיל (laga וחב' ב-AIDS משנת 1991, ו-20% מנשים הרות בארצות הברית נושאות אותו (Cotch וחב' ב-Banff Alta משנת 1911).
סטטיסטיקות בינלאומיות: הערכות לגבי שכיחות טריכומוניאזיס, נעות בין 170–180 מיליון מקרים חדשים מדי שנה (על פי ה-WHO בדו"ח משנת 2001). שכיחות הדבקה בטפיל זה באירופה דומה לזו בארצות הברית. באפריקה השכיחות גבוהה יותר עם 11-25% בארצות השונות של יבשת זו (Klouman וחב' ב- J Acquir Immune Defic Syndr Hum Retrovirol משנת 1997, Laga וחב' ב-AIDS משנת 1993, ו-Leroy וחב' ב-Genitourin Med משנת 1995).
דמוגרפיה של טריכומונס והקשר לגיל
כיוון שטריכומוניאזיס היא מחלה המועברת ביחסי מין, היא אופיינית יותר לצעירים המקיימים יחסי מין באופן תכוף יותר. בנערות, טריכומוניאזיס שכיחה יותר מאשר זיבה. העברה אנכית מאם ליילוד בלידה אפשרית והיא מתגלה בתינוקות עד גיל שנה. כ-2-17% מנשים נגועות בטפיל תעברנה אותו לצאצא בלידה (Danesh וחב' ב-J Emerg Med משנת 1998). מחקר לאומי מתמשך על בריאות בני-עשרה, מצא שכיחות הדבקה בטפיל ב-2.3% מבין אלה בני 18–24 שנים, ו-4% באלה בני 25 שנה ומעלה (Miller וחב' ב-Sex Transm Dis משנת 2005). שכיחות של 3.1% נמצאה בנשים בנות 14–49 שנים, בסקר הארצי של בריאות ותזונה (NHANES) בשנים 4–2001 (Sutton וחב' ב-Clin Infect Dis משנת 2007). מחקר בקרב גברים ב-Denver, מצא שכיחות הדבקה בטפיל של 0.8% באלה מתחת גיל 30 שנה, ו-5.1% באלה מעל גיל 30 שנה, כאשר הגדלת הסיכון להדבקה בטפיל מיוחסת להגדלה בבלוטת הערמונית.
מאפיינים נוספים של ההדבקה בטריכומונס
טריכומוניאזיס תסמינית שכיחה יותר בנשים מאשר בגברים, אם כי גם נשים יכולות להיות נשאיות הטפיל באופן לא תסמיני. בנשים בנות 14–49 שנה מודבקות בטפיל, לא פחות מ-85% מתוכן דווחו על חוסר בתסמינים. בקרב גברים השכיחות של הדבקה בנגיף באוכלוסיות שונות היא 2.8-17%, אם כי ההערכה שאחוזים אלה אינם משקפים את השכיחות האמיתית בגלל מיעוט התסמינים בגברים. השימוש באזורי דגימה אחדים (שתן, מטוש של השופכה, נוזל זרע), משפיע על רגישות האבחון (Kaydos-Daniels וחב' ב-J Infect Dis משנת 2004). מחקר אחד מצא טריכומונס ב-72% מהגברים המקיימים יחסי מין על נשים נגועות בטפיל, כאשר מתוך אלה 77% היו א-תסמיניים (Hobbs וחב' ב-J Clin Microbiol משנת 2006).
דמוגרפיה אתנית
במחקר הלאומי על בריאותם של צעירים נמצאה הדבקה בטפיל ב-1.2% מהלבנים, 1.8% מהלטינים, 4.1% מהאינדיאנים, ו-6.9% בין אפרו-אמריקנים. הבדלים משמעותיים בשכיחות ההדבקה בטריכומונס בקרב נשים בנות 14–49 שנה נמצאו במחקר NHANES מהשנים 4–2001: בלבנות לא-היספניות-1.2%, מקסיקניות אמריקניות – 1.5% ושחורות לא-היספניות - 13.5%.
פרוגנוזה
הטיפול המומלץ בפלג'יל הביא לריפוי של 90-95% בניסויים קליניים אקראיים, ואילו טיפול ב-tinidazole הביא לריפוי של 86-100%. שיעורי הריפוי תלויים בטיפול משולב גם בבני הזוג ליחסי מין. הדבקות נשנות שכיחות במטופלים פעילים מינית. במחקר אחד נמצא ש-17% מהמטופלים הפעילים מינית המודבקים בטפיל הודבקו מחדש לאחר מעקב של 3 חודשים (Peterman וחב' ב-Ann Intern Med משנת 2006). הדבקה בטריכומונס כרוכה באופן חזק במקרים של זיבה (Wølner-Hanssen וחב' ב-JAMA משנת 1989), בכלמידיה או בנגיפים מועברים במגע מיני. הדבקה בטריכומונס מגבירה את הרגישות לנגיפים אחרים כולל הרפס, HPV ו-HIV. נשים הרות מודבקות בטפיל, הן בסיכון גבוה יותר ללדת טרם-עת, או ללדת תינוקות עם מפגעים שונים כגון משקל נמוך, והדבקות בטפיל בתוך הרחם. זיהומים במערכת הנשימה, ובדרכי השתן. מחקר אחד דיווח על סיכון מוגבר למחלה דלקתית של האגן בנשים עם טריכומוניאזיס (Soper וחב' ב-Am J Obstet Gynecol משנת 1990). מחקרים אחרים מדווחים על 90% יותר של בעיות פוריות בנשים עם טריכומוניאזיס (Grodstein וחב' ב-Am J Epidemiol משנת 1993).
שיקולים טיפוליים
נקודה מרכזית בהתנהלות רפואית, היא לחייב את בן/בת הזוג ליחסי מין לעבור גם כן בדיקות לאבחון אפשרי של הטפיל, ואם התוצאות חיוביות, יש לחייב את בני הזוג לטיפולים תרופתיים. כמו כן, יש לשכנע את בני הזוג להימנע מקיום יחסי מין עד להשלמת הטיפולים והיעלמות התסמינים (Schwebke ו-Desmond ב-Sex Transm Dis משנת 2010). בני זוג העוברים טיפול תרופתי חייבים להימנע מצריכת אלכוהול במהלך הטיפול ואף לאחר סיומו לפרק זמן של מספר שבועות. כיוון שהטפיל מופיע במספר רקמות בגוף, הטיפול צריך להיות סיסטמי. בגלל השיעור הגבוה של הדבקות משולבות עם פתוגנים נוספים המועברים בקיום יחסי-מין, יש לשקול גם טיפול כנגד הגונוקוקוס הגורם לזיבה או כנגד הטפיל כלמידיה. יש להציע למטופלים גם בדיקה לאפשרות של הדבקה עם HIV.
HIV
דווח שטיפול בפלג'יל (פעמיים ביום במינון של 500 מיליגרם X2, למשך 7 ימים), היה יעיל יותר במקרים של טריכומונס בנשים חיוביות ל-HIV, מאשר טיפול חד פעמי של 2 גרם פלג'יל ליום (Kissinger וחב' ב-J Acquir Immun Defic Syndr משנת 2010). ה-CDC ממליץ בדיקה מחודשת לאחר 3 חודשים לאחר השלמת הטיפול (Kissinger וחב' ב-Clin Infect Dis משנת 2008, ו-Niccolai וחב' ב-Sex Transm Dis משנת 2000).
היריון
כישלון לטפל בטריכומוניאזיס במהלך היריון, עלול לפגוע בעובר, לכן האישה ההרה, חייבת לחתור לטיפול דחוף ככל האפשר. ה-CDC ממליץ על פלג'יל לטיפול בנשים הרות נגועות בטריכומונס תסמיני. תכשיר זה אינו מסכן את העובר, ואף עשוי למנוע את העברת הטפיל ליילוד (Klebanoff וחב' ב-N Eng J Med משנת 2001, ו-Kigozi ב-Anm J Obstet Gynecol משנת 2003). נשים הרות מודבקות בטפיל שהן ללא תסמינים מעדיפות להתחיל בטיפול בשבוע ההיריון ה-37. ה-CDC ממליץ על טיפול בודד של 2 גרם פלג'יל. הבטיחות של tinidazole בהיריון אינה ודאית. העברת הטפיל מאם ליילוד במהלך הלידה נדירה, אך זיהום של הטפיל במערכת הנשימה או במערכת הגניטלית של היילוד אפשרי. באשר לנשים מניקות, CDC ממליץ להפסיק את ההנקה במהלך טיפול בפלג'יל ולמשך עוד 12–24 שעות ביום הטיפול האחרון. נשים מטופלות עם tinidazole מומלצות על ידי CDC לא להניק במהלך הטיפול ובפרק זמן נוסף של 3 ימים עם הפסקת הטיפול.
על מנת לשפר את רגישות השיטה המיקרוסקופית ואת מהירות ביצוע הבדיקה בהשוואה לתוצאות שיטת התרבית, פותחו שיטות צביעה. השיטה של acridine orange ו-periodic acid-Schiff, בין שאר שיטות הצביעה, נמצאה רגישה יותר במספר מחקרים. עם זאת, מספר מחקרים סותרים לא מצאו שיטת צביעה זו כיעילה (Levett -ב-Lab Med Sci משנת 2003). גם משטח Papanicolaou זכה לעניין מיוחד כיוון שהוא משמש בשגרה לסריקה גינקולוגית בעיקר בנשים עם היסטוריה של חשיפה לפתוגנים מועברים במגע מיני. אלא שהטפיל טריכומונס נמצא בעיקר בנרתיק, ולכן תעלת צוואר הרחם (endocervix) אינו המקום האופטימלי לדיגום לאיתור הטפיל. לכן שיטת Papanicolaou עלולה להניב תוצאות שהן false positive וכן false negative. הקשיים עם שיטות הצביעה כוללים את הפסקת התנועתיות של הטפיל כתוצאה מהשימוש בחומרים מקבעים (fixatives), ומהעובדה שהטפיל מאבד את צורת האַגָּס האופיינית שלו במגע עם חומרי הצבע (Perl ב-Obstet Gynecol משנת 1972).
גילוי חומצות גרעין
טכנולוגיית DNA רקומביננטי אומצה בעשור הראשון של המאה ה-21 כגישה דיאגנוסטית. מגוון של primers אחדים נבחן, כולל כאלה שדווחו לראשונה על ידי Riley וחב' ב-Clin Microbiol משנת 1992, שהיו הראשונים להשתמש ב-polymerase chain rection לזיהוי טריכומונס. שיטה זו תורגמה עד מהרה לערכת בדיקה מסחרית בשם Affirm VP על ידי חברת Becton .Dickinson שיטת PCR זו היא בעלת הרגישות הגבוהה ביותר של מעט פחות מ-90%, עם false-positives בגין DNA שמקורו בטפילים מתים (Briselden ו-Hillier ב-J Clin Microbiol משנת 1994). מחקר של Crucitti וחב' ב-Sex Transm Infect משנת 2003, מצא שבאוכלוסייה אפריקאית, מספר primers היו יותר יעילים מאחרים, בהשוואה לשיטות זיהוי בתרבית. מחקרים אחרים הראו שיעור רגישות גבוה יותר, שוב בתלות באופי הדגימות הנבדקות. באופן כללי, דגימות שתן לזיהוי של טריכומונס בנשים, פחות יעילות למטרה זו מאשר נטילת חומר ממטוש של הנרתיק (Shafer וחב' ב-J Clin Microbiol משנת 2003). הספציפיות של שיטה זו יכולה להיות נמוכה מזו של ה-wet mount בגלל ריבוי יחסי של false positives. שיטת היברידיזציה נקודתית (dot blot) נוסתה אף היא. תוך שימוש במקטעי DNA של טריכומונס בגודל של 2.3kb, ששימשו כ-probes. אך לשיטה האחרונה מגבלות בגלל אי-יציבות ה-probe הרדיואקטיבי, והיא ניתנת לשיפור על ידי שימוש בשיטות של סימון פלואורסצנטי (Rubino וחב' ב-J Clin Microbiol משנת 1991).
זיהוי טריכומונס בגברים
כיוון שרוב הגברים הנגועים בטריכומונס הם נשאי טפיל א-תסמיניים, אבחון טריכומוניאזיס עלול להיות מוחמץ, והטיפול בגברים בפלג'יל מתבצע אם בנות הזוג שלהם אובחנו עם הטפיל. במספר קטן של גברים שהם תסמיניים, הפרשה מהשופכה הנאספת על ידי מטוש, מספקת את התוצאות הטובות ביותר בטכניקת ה-broth culture. הזמן האופטימלי לאיסוף הדגימה הוא בבוקר השכם לפני התרוקנות השתן הראשון של הבוקר. שימוש בשיטה משולבת של PCR בשתן ו-ELISA, תוארה על ידי Kaydos-Daniels וחב' ב-J Clin Microbiol משנת 2003, שמצאו שבאוכלוסייה האפריקאית של Malawi, ביצוע PCR בשתן ראשון של הבוקר, הייתה בעלת רגישות של 92.7% וספציפיות של 88.6%. כך נמצא טריכומונס ב-9% של האוכלוסייה ב-Malawi עם דלקת השופכה, וב-3.5% מהאוכלוסייה של ללא דלקת השופכה.
שיטה מבוססת על נוגדנים
לטריכומונס יש על פי הערכה 8 סרוטיפים, ומגוון רחב של סמנים אנטיגניים (Garber וחב' ב-Infect Immun משנת 1986). מחקר זה הראה שהתגובה הסרולוגית לטפיל, משתנה בקרב אנשים שונים שיכולים להגיב לאנטיגנים שונים של הטפיל (Kriegetr וחב' ב-J Infect Dis משנת 1985). מגוון רחב של טכניקות, כולל complement fixation, המאגלוטינציה, דיפוזיה בג'ל, נוגדן פלואורסצנטי ו-ELISA, שימשו לזיהוי נוגדנים לטריכומונס. אלא ששיטות אלו אינן ספציפיות בהבדלה בין הדבקה ישנה בטפיל לבין הדבקה נוכחית. כמו כן, באוכלוסיות עם שיעור הדבקה נמוך בטפיל, תוצאה חיובית של מציאות נוגדן יכולה לשקף אינטראקציה עם טפיל לא פתוגני.
שיטה למדידת הרגישות לתכשירים אנטי-מיקרוביאליים
התכשיר המומלץ לטיפול בטריכונומאזיס הוא metronidazole, הניתן בדרך כלל במינון חד-יומי של 2 גרם, אלא שחלק מהנשים המטופלות מתבררות ככאלו בהן הטפיל עמיד לתכשיר זה. הבדיקה לעמידות לטפיל יכולה להתבצע בפלטות microtitre או ב-vials לקביעה של הריכוז המינימלי המעכב של metrinidazole. את הבדיקה לבירור העמידות לתכשיר לא ניתן לבצע בתנאים אנאירוביים, וניתן לבצע בדיקה זו כאשר הטפיל גדל בתנאים אאירוביים (Muller וחב' ב-J Transm Dis משנת 1988). כללית, בדיקה זו לקביעת רגישות לטריכומונס אינה מתבצעת באופן שגרתי, בגלל חסר של שיטות סטנדרטיות (Cudmore וחב' ב-Clin Microbiol Rev משנת 2004).
בדיקות נוספות ובקרת איכות
בחינת נוכחות טריכומונס מקובלת כבדיקת שגרה במצבים של הפרשת חומר מהנרתיק או במצבים של וגיניטיס. קביעת ה-pH בנרתיק עם נייר לקמוס עשויה לסייע בהבדלה בין זיהום בטריכומונס לזיהום עם פטרייה. ה-pH הנורמלי של הנרתיק היא 4.5 והוא אינו משתנה כאשר יש הדבקה עם פטרייה, אך הוא עולה בווגיניטיס בקטריאלי, ואף עולה יותר ל-pH מעל 6.0 בהדבקה עם טריכומונס. הקפדה צריכה להינתן לפרק מן קצר ככל האפשר ממועד הילקח הדגימות ועד הגעתן למעבדה, למניעת ספיקות שעלולות להתברר כ-false negative.
כישלון בטיפול עם metronidazole עלה מ-0.4% בשנת 1999 ל-3.5% בשנת 2002 (על פי Das וחב' ב-Int J STD AIDS משנת 2005). יש דיווחים לכך שאחוז הכישלונות בטיפול זה עלה מאז ל5-10%. אם טיפול סטנדרטי של metronidazole נכשל, ניתן לשקול טיפול פומי למשך 5 ימים של 2 גרם metronidazole או tinidazole. טיפול מקומי עם ג'ל של metronidazole הוא בעל יעילות בפחות מ-50% מהמקרים, ואינו מומלץ (Diav-Citrin וחב' ב-Teratology משנת 2001). למרות ש-metronidazole חודר לשלייה, מחקרים קליניים ומטה-אנליזות לא מצאו ראיות להשפעה טרטוגנית (Burtin ב-Am J Obstet Gynecol משנת 1995). האיגודים הגינקולוגים המובילים בארצות הברית מציגים נתונים על כך שטיפול ב-metronidazole בנשים הרות המודבקות בטפיל אך ללא תסמינים, מגביר את הסיכון ללידת יילוד טרם-עת (Carey ו-Klebanoff בכינוס ה-20 בנושא בריאות העובר במיאמי משנת 2000, ו-Mann וחב' ב-J Womens Health משנת 2009). מחקר נוסף של Moodley וחב' ב-Clin Infect Dis משנת 2002, לא מצא סיכון מוגבר ללידת יילודים טרם-עת כתוצאה מטיפול עם תכשיר במהלך ההיריון.
Tinidazole
ל-tinidazole יש תקופת מחצית חיים ארוכה יותר (12–14 שעות) מאשר זו של metronidazole (העומדת על 6–7 שעות). טיפול במינון בודד של 2 גרם הנלקח בשעת ארוחה, מביא לשיעורי ריפוי של 86-100%. באשר להדבקות עמידות לטיפול ב-tinidazole, יש הממליצים לטפל עם תרופה זו פעמיים ביום (2 גרם בכל טיפול), למשך 14 יום. מחקר אחר מצא ששלושה מטופלים בהם נכשל הטיפול ב-metronidazole, נרפאו בטיפול ב-tinidazole (על פי Hager וחב' ב-Sex Transm Dis משנת 2004). טיפול ב-tinidazole לנשים הרות או מניקות אינו מומלץ.
Clotrimazole
בשלב זה CDC אינו ממליץ על טיפול ב-clotrimazole, באלה עם טריכומוניאזיס. בעבר טיפלו בנשים נגועות על ידי טבליות ואגינליות של clotrimazole אך שיעור ההצלחה של סוג טיפול זה היה רק 11% (על פי de Boucher וחב' ב-Sex Transm Dis משנת 1997).
האבחון המעבדתי של טריכומונס וגינאליס
- בדיקות אבחוניות
- מיקרוסקופיה: האבחון של טריכומוניאזיס היה באופן מסורתי זיהוי מיקרוסקופי של פרוטוזואון נייד מדגימות נרתיקיות או מהאגן או מהפרשות של השופכה ושל הערמונית. טכניקה זו תוארה לראשונה על ידי Donné ב-CR Acad Sci משנת 1836. טריכומונס יכול להיות מזוהה על ידי תנועתו העויתית (jerky), ולעיתים גם על ידי תנועת השוטונים שלו. הרגישות של שיטה זו היא 38-82% ותלויה בגודל הדגימה, שכן פחות מ-104 טפילים /מ"ל דגימה לא יובחנו מיקרוסקופית. בנוסף, חיוני שהדגימה תהיה לחה, כיוון שבגודלו דומה הטפיל ללימפוציט או לנויטרופיל קטן, וכאשר הוא נייח קשה להבדיל מיקרוסקופית בינו לבין הגרעין של תא אפיתל וגינאלי. ניידות הטפיל תלויה מאוד בטמפרטורת הדגימה: בטמפרטורת החדר ובבופר פוספאט-saline, הטפיל יישאר חי למעלה מ-6 שעות וניידותו תיחלש בהדרגה. בדיקת טיפת ההפרשה על זכוכית נושא (wet mount examination) היא בפירוש בעלת העלות-יעילות הטוב ביותר, אך רגישותה הנמוכה עלולה לתרום לאבחון-חסר של ההדבקה בטפיל. לכן חיוני כל כך ביצוע הבדיקה ללא-שיהוי בהעברת הדגימה למעבדה
- תרבית : שיטת התרבית הנוזלית היא "מדד הזהב" לזיהוי הטפיל ב-40 השנים האחרונות. גודל הדגימה המינימלי הוא של 102 טפילים/מ"ל. תמיסת התרבית הסטנדרטית ידועה כ-Diamond's TYI medium במבחנת זכוכית (Garber וחב' ב-J Clin Microbiol משנת 1987). פרקי הזמן של ההדגרה נמשכים בין 2–7 ימים הנחוצים לזיהוי הטפיל בתמיסת התרבית. זיהום עם חיידקים מהווה בעיה משמעותית, גם אם תמיסת התרבית מכילה אנטיביוטיקה להשמדת אוכלוסייה של חיידקי הנרתיק. הטפיל. טריכומונס הוא בעל יכולת להיכנס לתקופת lag של שגשוג גם בתמיסת תרבית נטולת חיידקים, אך גם מסוגל להתאושש ולעבור לשגשוג מחודש. שיטת הדגרת הטפיל בתרבית טובה בעיקר במקרים של אזורי דגימה נידחים המרוחקים משמעותית ממעבדה קלינית בה מתבצעת הבדיקה
- מעבדת BioMed Diagnostics בארצות הברית פיתחה מערכת InPouch, בה הדגימה מוכנסת לתוך "שקית דו-חדרית", מה שמאפשר הוצאה מידית של חומר לצורך מיקרוסקופיה רטובה או לצורך הדגרת הדגימה בתרבית (Beal וחב' ב-J Clin Microbiol משנת 1992). הטפיל טריכומונס הוא ייצור אנאירובי הגדל באופן איטי יותר בתנאים אאירובים. לכן הדגרה עם CO2 מומלצת להתאוששות מהירה של הטפיל. גידול הטפיל בתרבית, היא שיטה רגישה יותר המאפשרת את הזיהוי שלו עם לא יותר מ-3 טפילים/מ"ל. עם זאת, תמיסת תרבית וההתנהלות איתה יקרים יחסית, לא נוחים לבדיקה, וגם תמיסת התרבית חשופה יותר לזיהום של חיידקי הנרתיק. שילוב של TYI ותמיסת תרבית ביחס של 2:1. אך למרות הרגישות הגבוהה של השיטה האחרונה היא לא הוכנסה לשגרת המעבדה, ומשמשת רק במספר מוגבל של מחקרים
ראו גם
המידע שבדף זה נכתב על ידי פרופ' בן-עמי סלע, המכון לכימיה פתולוגית, מרכז רפואי שיבא, תל-שומר;
החוג לגנטיקה מולקולארית וביוכימיה, פקולטה לרפואה, אוניברסיטת תל-אביב (יוצר הערך)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק