מחלת הכבד השומני - אבחון וטיפול - 2015 - Fatty liver disease - diagnosis and treatment
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| מחלת הכבד השומני - חידושים באבחון ובטיפול | ||
|---|---|---|
| Fatty liver disease - Innovations in diagnosis and treatment | ||
| ICD-10 | Chapter K 76.0 | |
| ICD-9 | 571.8 | |
| יוצר הערך | פרופ' זיו בן ארי | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מחלת הכבד השומני
במחלת כבד שומני שלא על רקע אלכוהול (NAFLD, Nonalcoholic Fatty Liver Disease), השומן (בדרך כלל טריגליצרידים) מצטבר ביותר מ-5% מההפטוציטים. המחלה כוללת טווח רחב של ביטוי קליני הנע מכבד שומני, דרך Nonalcoholic Steatohepatitis (NASH) ועד שחמת הכבד.
כבד שומני מוגדר כהצטברות של שומן בכבד ללא עדות לנזק הפטוצלולרי (Hepatocellular) וללא פיברוזיס. הסיכון במצב זה להתקדמות לשחמת ולאי ספיקת כבד הוא מינימלי. NASH מוגדר כהצטברות של שומן בכבד ודלקת הגורמת נזק להפטוציטים עם/בלי פיברוזיס. מצב זה יכול להתקדם לשחמת, אי ספיקת כבד ולעתים נדירות גם לסרטן ראשוני של הכבד.
עיקר הפתוגנזה נשענת על עמידות לאינסולין פריפרית וכבדית. אצל חלק מהחולים עם NAFLD מוצאים את הסינדרום המטאבולי או חלק ממרכיביו [עודף משקל בעיקר בחגורת הבטן, סוכרת שאינה תלויה באינסולין (מסוג 2), דיסליפידמיה (Dyslipidemia) ויתר לחץ דם].
לאור העלייה הגלובלית המשמעותית במספר האנשים עם עודף משקל וסוכרת, NAFLD מהווה היום את הגורם העיקרי למחלת כבד כרונית, והשכיחות של NAFLD באוכלוסיה הכללית בעולם נעה בין 15% ל-40%. בישראל, ההערכה היא שהשכיחות של NAFLD (על פי בדיקת אולטרסאונד) מגיעה ל-30%.
בשלושת העשורים האחרונים השכיחות של עודף משקל אצל ילדים ומתבגרים עלתה פי שלושה וזאת כתוצאה מהרגלי תזונה לא נכונים וחוסר בפעילות גופנית. כך שגם בילדים NAFLD מהווה את אחד הגורמים העיקריים למחלת כבד כרונית ומתפתח אצל 3-10% מהאוכלוסיה הפדיאטרית (Pediatric) הכללית.
NAFLD כרוך בתחלואה ובתמותה כבדית וחוץ כבדית הקשורים למעבר ממצב של כבד שומני ל-NASH ופיברוזיס. האבחון של NAFLD נשען על אנזימי כבד והדמיה. הטיפול העיקרי היום ב-NAFLD כרוך בשינוי בהרגלי חיים, ירידה במשקל, פעילות גופנית ובמקביל איזון המרכיבים השונים של הסינדרום המטאבולי.
לאחרונה קיימת התעוררות ניכרת בתחום המחקר והפיתוח של תרופות חדשות לטיפול ב-NAFLD/NASH. תרופות אלו נמצאות כעת בשלבים השונים של המחקרים הקליניים והתוצאות מבטיחות ביותר.
גורמי סיכון ואבחון
רוב החולים עם NAFLD הם א-תסמיניים ומאובחנים על כן כאשר מתגלה בבדיקות דם שגרתיות עלייה באנזימי הכבד או בעת ביצוע בדיקת הדמיה כמו אולטרסאונד או טומוגרפיה ממוחשבת (CT, Computed Tomography) מסיבות שלא בהכרח קשורות לכבד השומני. בעת גילוי יש לשלול סיבות אחרות לכבד שומני כגון צריכת אלכוהול מוגברת, נטילת תרופות העלולות להשרות כבד שומני (Tamoxifen, Amiodarone, סטרואידים) או הפטיטיס ויראלית (הפטיטיס C, גנוטיפ 3).
רוב מקרי הכבד השומני מהווים חלק מהסינדרום המטאבולי והתנגודת לאינסולין, ועל כן ניתן למצוא בדרך כלל ובנוסף תחלואה מטאבולית ואנדוקרינית (ראו טבלה מספר 1). הסינדרום המטאבולי מתפתח ביותר מ-30% מהחולים עם NAFLD, ומתוך מרכיבי הסינדרום המטאבולי - סוכרת סוג 2 ב-30%, יתר לחץ דם ב-45-50%, דיסליפידמיה ב-50% [רמה גבוהה של טריגליצרידים ו-כולסטרול מסוג LDL ((Low-density Lipoprotein) ורמה נמוכה של כולסטרול מסוג HDL (High-density Lipoprotein) בדם] ועודף משקל (הצטברות שומן בעיקר בחגורת הבטן) ב-65-90%. יש לאתר בכל חולה את גורמי הסיכון להתפתחות NAFLD. נוכחות של מספר גורמי סיכון מגבירה את הסיכון לפתח סינדרום מתקדם של NAFLD.
| מצבים מוכחים | מצבים מתגלים |
|---|---|
| השמנת יתר | שחלות פוליציסטיות |
| סוכרת סוג 2 | תת פעילות של בלוטת התריס (Hypothyroidism) |
| דיסליפידמיה | דום נשימה בשינה |
| סינדרום מטאבולי | תת פעילות של יותרת המוח (Hypopituitarism) |
| חוסר בוויטמין D | |
| תת פעילות של בלוטות המין (Hypogonadism) | |
| כריתת לבלב-תריסריון |
BMI (Body Mass Index) גבוה אינו בהכרח קשור להתפתחות NAFLD. הצטברות השומן הויסצראלית ולא הצטברותו התת-עורית היא זאת המהווה את המרכיב הדומיננטי הכרוך בהתפתחות NAFLD. להתקדמות המחלה מכבד שומני ל-NASH וצירוזיס אחראיים: עודף המשקל, דיסליפידמיה, סוכרת וצריכה גבוהה של שומן הגורמים להצפה של חומצות שומן חופשיות ועמידות פריפרית לאינסולין ועל כן להצטברות של טריגליצרידים בכבד (נזק ראשוני). בתהליך מעורבים גם אדיפוקינים (אדיפונקטין, לפטין ורזיסטין) וציטוקינים [TNF-α (Tumor Necrosis Factor alpha), IL-6 (Interleukin-6), IL-1] המופרשים על ידי אדיפוציטים (Adipocytes) מרקמת השומן. נזק שני לכבד נגרם גם הוא מהעמידות הכבדית לאינסולין, מרעילות השומנים שהצטברו ומעקה חמצונית.
מחקרים המבוססים על Association studies genome-wide מצביעים על פולימורפיזם מסוגים מסויימים בגנים הקשורים להתפתחות של NAFLD. אחת הדוגמאות הבולטות הוא הגן Patatin-like phospholipase domain-containing protein (PNPLA3) והפולימורפיזם I148M אשר באופן עקבי מראה קשר ל-NAFLD וחומרתו ההיסטולוגית. פולימורפיזם זה גורם להפרעה בהפרשה של VLDL (Very Low Density Lipoprotein) על ידי ההפטוציטים ועל כן משרה הצטברות שומן בכבד. ההשפעה של פולימורפיזם זה על הצטברות השומן בכבד גדולה יותר בחולים אשר אינם מפתחים את הסינדרום המטאבולי.
ייתכן שגם להרכב המיקרואורגניזמים (Microbiota) במעי יש תפקיד בפתוגנזה של NAFLD וזאת על ידי חשיפה להשמנת יתר, השריה של עמידות לאינסולין והשריה של דלקת בכבד ועל כן התפתחות של NASH, פיברוזיס כבדית ואף ייתכן קרצינומה של הכבד (Hepatocellular carcinoma).
חלק קטן אך משמעותי מהחולים מפתח NAFLD למרות BMI תקין. NASH ודרגת פיברוזיס מתקדמת ניתן למצוא גם אצל "רזים" (BMI<25 מטר מרובע/קילוגרם). אצל רוב ה"רזים" עם NASH יש עלייה במשקל שהתרחשה לאחרונה או התפתחה עמידות לאינסולין. ייתכנו גם גורמים גנטיים האחראים להתפתחות המחלה.
אצל 50% מהמקרים של NAFLD מוצאים רמה גבוהה של פריטין [µg/l 500-1500 (מיקרוגרם/ליטר)] בנוכחות סטורציה תקינה של הטרנספרין. הפריטינמיה (Ferritinemia) הזאת כרוכה בסיכון גבוה יותר לסוכרת, סיבוכים קרדיווסקולריים וסרטן.
ניתן להעריך את חומרת המחלה ודרגת הפיברוזיס הכבדית בשיטות בלתי פולשניות, וזאת על ידי טכנולוגיות המעריכות את נוקשות רקמת הכבד (עם העלייה בדרגת הפיברוזיס הכבד מאבד את האלסטיות שלו) כמו האלסטוגרפיה/פיברוסקאן (Fibroscan); או על ידי שימוש בביומרקרים בנסיוב המלמדים בעקיפין על דרגת הפיברוזיס בכבד כמו ה-NAFLD fibrosis score [כולל מרכיבים כמו גיל, BMI, סוכרת, יחס AST/ALT (Alanine Transaminase/Aspartate Transaminase), טסיות ורמת אלבומין]; או ה-FibroMax (הכולל את המרכיבים רמת גלוקוז, כולסטרול וטריגליצרידים בהתאמה לגיל, מין ו–BMI). אולם, ביופסיית כבד היא הפרוצדורה האבחנתית היחידה (Gold standard) היכולה להבדיל בין NASH לבין כבד שומני.
מחלות נלוות וסיבוכים
הנוכחות של פיברוזיס וחומרתה מהווים את הסַמָּן (Indicator) הטוב ביותר לתוצאות (Outcome) לטווח הארוך של החולים עם NAFLD. לחולים עם כבד שומני בדרגה קלה/בינונית ללא דלקת הסיכוי לפתח פיברוזיס בתוך 15-20 שנה הוא נמוך מאוד. לעומת זאת, אצל חולים עם NASH ופיברוזיס, הפיברוזיס תתקדם בקצב של דרגה אחת כל 6-15 שנים. אצל 20% מהחולים קצב התקדמות הפיברוזיס יהיה מהיר יותר אם יש להם גם יתר לחץ דם או סוכרת. שני גורמים אלה כרוכים באופן משמעותי בסיכון להתקדמות הפיברוזיס.
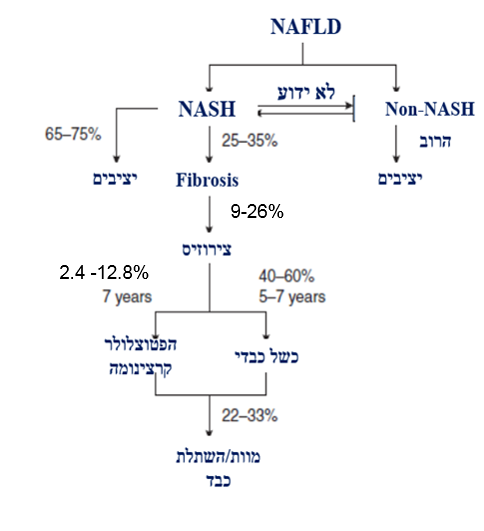
לאורך מעקב של 7-8.2 שנים, 9-26% מכלל החולים עם NASH מפתחים שחמת. מתוך החולים עם שחמת הכבד 40-60% מפתחים כשל בתפקוד הכבד בתוך 5-7 שנים. 2.4-12.8% מהחולים עם שחמת מפתחים סרטן כבדי (ראו תמונה מספר 1 - תרשים זרימה). סרטן זה מתפתח בדרך כלל בנוכחות סוכרת ועודף משקל אך תיתכן התפתחות של סרטן זה גם בחולים ללא שחמת.
במעקב של 15 שנה נמצא שלחולים עם NAFLD הסיכון למוות מגיע ל-26% והוא גבוה פי 35-70% מהאוכלוסיה הכללית באותו גיל ומין. גם אחוז החולים העוברים השתלת כבד על רקע NAFLD עלה באופן חד מ-2.1% ב-2001 ל-9.7% ב-2009.
העמידות לאינסולין והמרכיבים השונים של הסינדרום המטאבולי מעלים את הסיכון למחלות קרדיווסקולריות, אך גם NAFLD לכשעצמו יכול להעלות את הסיכון למחלה קרדיווסקולרית ובאופן בלתי תלוי בסינדרום המטאבולי. התחלואה הקרדיווסקולרית מתפתחת ב-11-12% מכלל החולים עם NASH ומתאפיינת במחלת לב קורונרית, היפרטרופיה של חדר שמאל, אי ספיקת לב, מחלת לב מסתמית ואריתמיות (פרפור פרוזדורים). עדיין לא ברור אם יש צורך לבצע הערכה לבבית בחולה עם NAFLD.
טיפולים לא תרופתיים
הטיפול ב-NAFLD כולל טיפול במחלת הכבד במקביל לטיפול במרכיבים של הסינדרום המטאבולי כמו עודף משקל, הפרליפידמיה, סוכרת סוג 2 ועמידות לאינסולין. הטיפול המומלץ ב-NAFLD בשלב הראשון הוא טיפול לא תרופתי: ירידה במשקל, שינויים בהרגלי חיים ופעילות גופנית. ירידה של לפחות 7% ממשקל הגוף נדרשת על מנת להביא לשיפור היסטולוגי בחולים עם NASH.
תזונה "ים תיכונית" [המבוססת על אכילת ירקות, פירות, סיבים תזונתיים, שמן זית, דגים, מאכלי חלב בכמות נמוכה/בינונית בעיקר גבינה ויוגורט, צריכה נמוכה/בינונית של יין (לא יותר מכוס-שתיים ביום) ועל צריכה נמוכה של בשר אדום] הוכחה במספר עבודות כמשפרת עמידות לאינסולין ומפחיתה את כמות השומן בכבד. גם פעילות גופנית אירובית יכולה להביא לשיפור במדדים ביוכימיים, דלקת ופיברוזיס כבדית. בנוסף, יש מספר מחקרים המצביעים על שתיית קפה קבועה כבעלת אפקט אנטי-פיברוטי אם כי הדבר עדיין לא מוכח.
טיפול תרופתי
מחקרים מצביעים על כך ששיפור בעמידות לאינסולין משרה שיפור מטאבולי והיסטולוגי בחולים עם NASH.
Metformin - למרות שבמחקרים הראשוניים נצפתה תגובה מסוימת - לא הוכיח את עצמו כטיפול ב-NASH במחקרים עוקבים.
פיוגליטאזונים (Pioglitazone) - אמנם הוכיחו שיפור בחולים עם NASH (בביופסיית כבד) אך במחקרים אלה נכללו חולים ללא סוכרת וההשפעה ארוכת הטווח של התרופה על היעילות והבטיחות לא ידועה.
ויטמין E - המחקרים הוכיחו שמתן ויטמין E 800 יחידות בחולים עם NASH (שהוכח בביופסיית כבד) וללא סוכרת הביא לשיפור היסטולוגי, ועל כן הארגון האמריקאי לחקר מחלות כבד ממליץ על טיפול בוויטמין E כקו ראשון לחולים עם NASH ללא סוכרת וללא צירוזיס. אולם, יש לציין שמדובר במינון גבוה של ויטמין E והבטיחות במתן שלו לטווח ארוך איננה מוכחת.
מתן של חומצה אורסו-דיאוקסוכולית (Ursodeoxycholic acid) לא הוכיח את עצמו. מתן של אומגה 3 גם לא הוכיח את עצמו במקרים של NAFLD או NASH אך ניתן לשקול מתן של אומגה 3 בחולים עם NAFLD וטריגליצרידים גבוהים.
סטאטינים - ניתן לתת טיפול בסטאטינים בחולים עם NAFLD או NASH ודיסליפידמיה אך אין להשתמש בסטאטינים לטיפול ב-NASH.
לאחרונה חלה התעוררות במחקר ובפיתוח של תרופות חדשות לטיפול ב-NAFLD. מתוצאות המחקרים הקליניים שהתפרסמו לאחרונה נראה שטיפול ב-Obeticholic acid (אגוניסט סלקטיבי של FXR) משרה שיפור היסטולוגי בחולים עם NASH. בנוסף, טיפול באגוניסט של PPAR α & δ שיפר עמידות לאינסולין כבדית ופריפרית, דיסליפידמיה, סמנים דלקתיים ואנזימי כבד בחולים עם עודף משקל בטני ועמידות לאינסולין.
תרופה ייחודית נוספת ל-NAFLD/NASH, בשם fatty acid bile acid conjugate Armachol, המעכבת את הפעילות של Stearoyl Coenzyme A Desaturase 1 בכבד, הראתה במחקרים קליניים ירידה בתכולת השומן בכבד וכרגע נמצאת במחקר קליני בחולים עם NASH. מחקר בינלאומי פאזה שנייה (המגייס עדיין חולים) מתנהל כרגע במספר מדינות באירופה ובמספר מרכזים בישראל.
אופציה טיפולית נוספת ויעילה לירידה במשקל היא הניתוח הבריאטרי (לסוגיו השונים) המשפר תחלואה הנלווית להשמנת יתר ומקטין תחלואה ותמותה קרדיווסקולריות. המחקרים מצביעים על שיפור בתנגודת לאינסולין בחולים עם NAFLD, על ירידה בתכולת השומן בכבד ועל הפחתה בדלקת בכבד, אך ההשפעה של הניתוחים הבריאטריים על NASH ועל דרגת הפיברוזיס פחות ברורה.
NASH מהווה היום את ההתוויה השנייה להשתלת כבד בארצות הברית, אך רק פחות מ-5% עוברים השתלת כבד באירופה עקב NASH. כמו כן, סרטן כבדי ראשוני על רקע NASH מהווה התוויה להשתלת כבד ההולכת וגדלה מספרית. עקב התחלואה הכרוכה סביב NASH (בעיקר עודף משקל מורבידי וסוכרת), התמותה סביב ניתוח ההשתלה גבוהה יותר. NAFLD נוטה לחזור בשתל שנתיים לאחר ההשתלה ב-50% מהמושתלים. למרות זאת, תוצאת ההשתלה לאורך זמן דומה לשאר ההתוויות להשתלת כבד כמו הפטיטיס ויראלית.
ביבליוגרפיה
- Chalasani N, Younossi Z, Lavine JE, et al. The diagnosis and management of non-alcoholic fatty liver disease: Practice Guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Hepatology 2012;55:2005-2023.
- Castera L, Vilgrain V, Angulo P. Noninvasive evaluation of NAFLD. Nat Rev Gastroenterol Hepatol 2013;10:666-675.
- Nascimbeni F, Loria P, Ratziu V. Non-alcoholic fatty liver disease: diagnosis and investigation. Dig Dis 2014;32:586-596.
- Michelotti GA, Machado MV, Diehl AM. NAFLD, NASH and liver cancer. Nat Rev Gastroenterol Hepatol. 2013 Nov;10(11):656-65.
- Sanyal AJ. Novel therapeutic targets for steatohepatitis. Clin Res HepatolGastroenterol. 2015 Jul 6.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי פרופ' זיו בן ארי - מנהלת המרכז למחלות כבד, מרכז רפואי שיבא, תל השומר


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק