הבדלים בין גרסאות בדף "בדיקות דימות בהיריון - נייר עמדה"
| (15 גרסאות ביניים של אותו משתמש אינן מוצגות) | |||
| שורה 3: | שורה 3: | ||
|שם נייר העמדה=נייר עמדה 38 - בדיקות דימות בהיריון | |שם נייר העמדה=נייר עמדה 38 - בדיקות דימות בהיריון | ||
|תחום=[[:קטגוריה:מיילדות|מיילדות]] | |תחום=[[:קטגוריה:מיילדות|מיילדות]] | ||
| − | |האיגוד המפרסם=החברה לרפואת האם והעובר{{ש}}[[קובץ:מיילדות.png|מרכז|180 פיקסלים|קישור=האיגוד הישראלי למיילדות וגינקולוגיה]] | + | |האיגוד המפרסם=החברה לרפואת האם והעובר{{ש}}[[קובץ:מיילדות.png|מרכז|180 פיקסלים|קישור=האיגוד הישראלי למיילדות וגינקולוגיה]] |
|סימוכין= | |סימוכין= | ||
|קישור=[https://www.ima.org.il/userfiles/image/Ne153_dimutPregnancy.pdf באתר האיגוד הישראלי למיילדות וגינקולוגיה] | |קישור=[https://www.ima.org.il/userfiles/image/Ne153_dimutPregnancy.pdf באתר האיגוד הישראלי למיילדות וגינקולוגיה] | ||
|תאריך פרסום=מרץ 2020 | |תאריך פרסום=מרץ 2020 | ||
| − | |יוצר הערך=ד"ר | + | |יוצר הערך=פרופסור יואב ינון{{ש}}פרופסור טל בירון-שנטל{{ש}}פרופסור אשר בשירי{{ש}}ד"ר עידו שולט{{ש}}ד"ר רינת גבאי בן זיו{{ש}}ד"ר יפעת וינר{{ש}}ד"ר חן סלע |
}} | }} | ||
| − | {{הרחבה|ערכים=[[היריון]], [[דימות]]}} | + | {{הרחבה|ערכים=[[מעקב היריון ובדיקות סקר טרום היריון]], [[דימות]]}} |
| + | ==רקע כללי== | ||
| + | [[מעקב היריון]] כולל שימוש תכוף ב[[בדיקות על-שמע]] (אולטרה-סאונד). לעיתים, ישנו צורך רפואי בשימוש בכלי דימות מסוג אחר הכרוך בקרינה בעת ההיריון או ב[[הנקה]]. שימוש בדימות בהיריון מעלה חשש מהקרינה אצל הצוות והמטופלת, אולם, עיכוב באבחנה עקב הימנעות/סירוב לבדיקת דימות יכול להוות סכנה גדולה יותר עבור ההרה ועוברה. אין ערך סף מוחלט אשר מתחתיו הקרינה היא בטוחה, ויש לשפוט כל מקרה באופן מותאם ואישי, ולבחון את מידת התועלת אל מול מידת הסיכון בביצוע בדיקת הדימות. בכל מקרה, חשוב לציין תמיד לפני הזמנת בדיקת הדימות, כי המטופלת בהיריון ואת גיל ההיריון. | ||
| + | ככלל, אין בדיקת דימות האסורה בהיריון. היות, וכל בדיקות הדימות האבחנתיות בשימוש בודד הן מתחת לסף הפגיעה בעובר, אין אף בדיקה אשר ביצועה בהיריון מהווה המלצה גורפת להפסקת ההיריון ללא קשר לגיל ההיריון. במקרים של צורך במספר בדיקות עם שיעור קרינה גבוה יש לדון בסיכון אל מול התועלת, באופן המותאם אישית למטופלת. | ||
| + | |||
| + | מטרת נייר העמדה היא פירוט הידוע על בטיחות הדימות בהיריון ומתן המלצה בהתאם. | ||
| + | |||
| + | ==שימוש באולטרה-סאונד בהיריון== | ||
| + | שימוש באולטרה-סאונד נחשב בטוח בהיריון והוא הכלי המקובל לדימות העובר. שימוש באולטרה-סאונד, המבוסס על גלי קול ללא קרינה מייננת, עלול להוביל לחימום יתר של הרקמה הנבחנת, בעיקר, בשימוש בדופלר. עם זאת, החשש הוא בעיקר תאורטי ומרבית המכשירים המודרניים אינם מאפשרים בדיקה מחוץ לטווח הבטוח לשימוש. לא תוארו מקרי נזק לעובר בשימוש באולטרה-סאונד, לרבות שימוש בדופלר. בכל מקרה, השימוש באולטרה-סאונד ובדופלר צריך להיעשות ע"פ התוויות קליניות מקובלות ובהתאם לעיקרון As Low As Reasonably Achievable{{כ}} (ARALA){{כ}}{{הערה|שם=הערה1|American Institute of Ultrasound in Medicine: Statement on the Safe Use of Doppler Ultrasound During 11-14 week scans (or earlier in pregnancy). Laurel MD:AIUM: 2016}}{{הערה|שם=הערה2|Ultrasound in pregnancy. ACOG Practice Bulletin number 101. Obstet Gynecol 2009;113:451-61}}{{הערה|שם=הערה3|ACOG Committee Opinion No. 723: Guidelines for Diagnostic Imaging During Pregnancy and Lactation. Obstet Gynecol. 2017 Oct;130(4):e210-e216.}} | ||
| + | |||
| + | ==קרינה מייננת בהיריון== | ||
| + | עוצמת הקרינה נמדדת לרוב ביחידות ראד (Rad) או גריי (Gray): | ||
| + | |||
| + | [[קובץ:Rad.png|מרכז|600 פיקסלים]] | ||
| + | |||
| + | '''חשיפה אימהית לקרינה''' - עוצמת החשיפה האימהית בהיריון דומה לאישה לא הרה. ייתכן, כי השפעת קרינה על השד בהיריון משמעותית יותר בשל פרוליפרצית השד בהשוואה למצב הלא היריוני{{הערה|שם=הערה4|Burton KR, Park AL, Fralick M, Ray JG. Risk of early-onset breast cancer among women exposed to thoracic computed tomography in pregnancy or early postpartum. J Thromb Haemost 2018; 16:876.}}. | ||
| + | |||
| + | '''חשיפה עוברית לקרינה''' - עוצמת החשיפה לעובר בבדיקות נפוצות מופיעה בטבלה מס' 1. כך לדוגמה, צילום חזה בשני מבטים בדומה לבדיקת טומוגרפיה ממוחשבת (computerized tomography - CT) של הראש יכול להגיע עד 0.001 Rad, בדיקת CT Angio עד 0.066 Rad ומיפוי ריאות V/Q scan יכול להגיע ל-0.05 Rad. | ||
| + | |||
| + | '''השפעת הקרינה על העובר''' - מרבית המידע הידוע מתבסס על עבודות בנושא החשיפה לקרינה ביפן בתום מלחמת העולם השנייה. | ||
| + | הקרינה יכולה להשפיע על ההיריון והעובר במספר היבטים שליליים: | ||
| + | *אובדן היריון (הפלות) | ||
| + | *מומים | ||
| + | *הפרעה בגדילה או התפתחות נוירוקוגניטיבית | ||
| + | *נטייה לגידולים | ||
| + | |||
| + | מידת ההשפעה על העובר תלויה בגיל ההיריון בעת החשיפה, בעוצמת הקרינה ובמשך החשיפה לקרינה{{הערה|שם=הערה5|American College of Radiology. ACR-SPR practice parameter for imaging pregnant or potentially pregnant adolescents and women with ionizing radiation. Resolution 39. Reston (VA): ACR; 2014. Available in: https://www.acr.org/-/media/ACR/Files/Practice- Parameters/Pregnant-Pts.pdf.}}. עוצמת הקרינה תלויה בסוג הבדיקה (צילום רנטגן או בדיקת CT) ומשך החשיפה תלוי בפרוטוקול השימוש (מספר החתכים). כל הבדיקות האבחנתיות המשתמשות בקרינה מייננת נמצאות בטווח של עד 5 Rad{{כ}} (50 mGy). בטווח זה, לא ידוע על נזק לעובר ללא קשר לגיל ההיריון, לרבות מומים, הפרעות נוירולוגיות, אובדני היריון ו/או נטייה לגידולים, למעט לויקמיות ילדות. פירוט השפעת מידת הקרינה על העובר לפי עוצמת הקרינה וגיל ההיריון מופיע בטבלה מס' 2. | ||
| + | |||
| + | '''גיל ההיריון בעת בדיקת הדימות''' - בטווח של 14 יום לאחר ההפריה (שבוע 3–4 מהווסת האחרון) ייתכן נזק קרינה גבוה, שעלול לבוא לידי ביטוי בהפלות (All or none). לא תוארה השפעה על מומים, התפתחות או נטייה לגידולים בתקופה זו. בתקופת האורגנוגנזה, 2-8 שבועות לאחר ההפריה (שבוע 4–10 מהווסת האחרון), ייתכן נזק בתלות במידת הקרינה. ההשפעה העיקרית שתועדה היא מומי מערכת העצבים המרכזית ובעיקר מיקרוצפליה{{הערה|שם=הערה6|Mettler, FA, Upton, AC. Medical Effects of Ionizing Radiation, 2nd ed, WB Saunders, Philadelphia, 1995.}}. לאחר שבוע 16 להיריון, ככל הנראה, יש צורך בעוצמת קרינה גדולה יותר על מנת, לגרום למומים עובריים (50 - 70 Rad), ולאחר שבוע 25 הסיכון למום קטן מאוד אם לא זניח{{הערה|שם=הערה7|De Santis M, Di Gianantonio E, Straface G, Cavaliere AF, Caruso A, Schiavon F, Berletti R, Clementi M. Ionizing radiations in pregnancy and teratogenesis: a review of literature Reprod Toxicol. 2005;20(3):323.}}. | ||
| + | |||
| + | בטרימסטר השלישי להיריון, החשש העיקרי בקרינה הוא עלייה בסיכון לממאירות בילדות, בעיקר לוקמיה. עבודות הראו עלייה של פי 1.5-2 בחשיפה של 1–2 Rad. עם זאת, עבודות אחרות לא הראו עלייה בסיכון לממאירות ודרגת הסיכון האבסולוטית עדיין נחשבת נמוכה{{הערה|שם=הערה3}}{{הערה|שם=הערה8|Stewart A, Kneale GW. Radiation dose effects in relation to obstetric x-rays and childhood cancers. Lancet 1970; 1:1185.}}. | ||
| + | |||
| + | שימוש בחומר ניגוד ב-CT מותר בהיריון בהתוויה רפואית. למרות החשש התאורטי, לא תועדה פגיעה בבלוטת התריס או אחרת לעובר{{הערה|שם=הערה3}}{{הערה|שם=הערה9|Atwell TD, Lteif AN, Brown DL, McCann M, Townsend JE, Leroy AJ. Neonatal thyroid function after administration of IV iodinated contrast agent to 21 pregnant patients. AJR Am J Roentgenol. 2008 Jul;191(1):268-71.}}. | ||
| + | |||
| + | '''הפחתת קרינה לעובר''' - ניתן לנסות ולהפחית את כמות הקרינה המפוזרת (scattered) לעובר על ידי כיסוי הבטן בסינר עופרת, צילום posterior-anterior ולא anterior-posterior ושימוש ממוקד ומוכוון קליני בבדיקת ה-CT. ניתן גם להשתמש בפרוטוקולים של ריווח פרוסות CT. | ||
| + | |||
| + | טבלה מס' 1: מידת הקרינה לעובר בשימוש באמצעי הדמיה שכיחים{{הערה|שם=הערה3}}: | ||
| + | |||
| + | [[קובץ:Gray1.png|מרכז|600 פיקסלים]] | ||
| + | |||
| + | (*) Fetal exposure varies with gestational age, maternal body habitus, and exact parameters | ||
| + | |||
| + | טבלה מס' 2: השפעת הקרינה על פי גיל היריון{{הערה|שם=הערה5}}: | ||
| + | |||
| + | [[קובץ:Gray-2.png|מרכז|600 פיקסלים]] | ||
| + | |||
| + | ACR-SPR Practice Parameter for Imaging Pregnant or Potentially Pregnant Adolescents and Women with Ionizing Radiation. | ||
| + | American College of Radiology. ACR Appropriateness Criteria Resolution 39. Reston )VA(: ACR; 2014. | ||
| + | |||
| + | Available in: https://www.acr.0rg/-/media/ACR/Files/Practice-Parameters/Pregnant-Pts.pdf. | ||
| + | |||
| + | ==שימוש בתהודה מגנטית (MRI) בהיריון - Magnetic Resonance Imaging== | ||
| + | [[MRI]] מאפשר דימות טוב של הרקמות הרכות, על ידי שימוש בגלי רדיו אלקטרומגנטיים ללא שימוש בקרינה מייננת, ובאופן, שאינו תלוי בבודק. שימוש MR1-2 נחשב בטוח בהיריון ללא תיעוד של פגיעה אקוסטית או טרטוגנית בבעלי חיים או בבני אדם{{הערה|שם=הערה10|Ray JG, Vermeulen MJ, Bharatha A, et al. Association Between MRI Exposure During Pregnancy and Fetal and Childhood Outcomes. JAMA 2016; 316:952.}}{{הערה|שם=הערה11|Expert Panel on MR Safety, Kanal E, Barkovich AJ, et al. ACR guidance document on MR safe practices: 2013. J Magn Reson Imaging 2013; 37:501.}}. ביצוע MRI יכול להיות בהתוויה אימהית (כגון - חשד לדלקת תוספתן), שלייתית (סימני נעיצות שלייה) או עוברית (הדמיית מערכת העצבים המרכזית בעובר וכו'). במיעוט המקרים בהם יש צורך בתוספת חומר ניגוד, חומר הניגוד המועדף הוא [[גדוליניום]]. שימוש בגדוליניום בהיריון הוא שנוי במחלוקת היות שגדוליניום חופשי יכול לעבור למי השפיר ולעובר בבליעה ולגרום לנזקים טוקסיים. על כן, יש להשתמש בו, רק במקרים בהם התועלת מהשימוש בו תעלה על הסיכון האפשרי לעובר{{הערה|שם=הערה10}}{{הערה|שם=הערה12|De Santis M, Straface G, Cavaliere AF, et al. Gadolinium periconceptional exposure: pregnancy and neonatal outcome. Acta Obstet Gynecol Scand 2007; 86:99.}}. רצוי להימנע משימוש בגדוליניום בשליש הראשון להיריון. | ||
| + | |||
| + | בהיריון, במקרים בהם יעילות הבדיקה דומה לצורך האבחנה, ובהתחשב בזמינות השירות, בדיקת MRI נחשבת חלופה עדיפה על בדיקת טומוגרפיה ממוחשבת CT{{כ}}{{הערה|שם=הערה3}}. | ||
| + | |||
| + | הדמיה המועדפת במצבים קליניים נפוצים: | ||
| + | *'''חשד לפתולוגיה מוחית:''' אין מניעה מביצוע CT ראש, עם או ללא חומר ניגוד, בכל שלבי ההיריון על פי התוויה רפואית | ||
| + | *'''חשד לתסחיף ריאתי:''' לצורך האבחנה ניתן להשתמש בבדיקת CT-Angio או במיפוי ריאות. בהשוואת CT למיפוי ריאות - CT כרוך ביותר קרינה לשד. עם זאת, החשיפה העוברית 2-CT, ככל הנראה, נמוכה יותר. יעילות האבחנה במיפוי טובה בנוכחות צילום חזה תקין | ||
| + | *'''חשד לדלקת ריאות:''' אין מניעה מביצוע צילום חזה בכל שלבי ההיריון | ||
| + | *'''חשד לחסימת צינור המרה:''' אין מניעה מביצוע Magnetic Resonance Cholangio Pancreatography{{כ}}(MRCP) בהיריון | ||
| + | *'''חשד לדלקת בתוספתן:''' בשל הפחתה בחשיפת העובר לקרינה, אם ניתן, עדיף שימוש ב-MR1 לאבחנה על פני CT | ||
| + | *'''צילום שיניים:''' אין מניעה מביצוע בכל שלבי ההיריון ע"פ צורך רפואי | ||
| + | |||
| + | '''לסיכום''' עמדת האיגוד בנושא דימות ושימוש בקרינה בהיריון והנקה היא: | ||
| + | *ניתן לבצע בדיקות דימות בהיריון ובלבד, שקיימת התוויה מבחינת תועלת אימהית ו/או עוברית | ||
| + | *בהיריון, במצבים בהם תועלת הבדיקה דומה, ובהתחשב בזמינות השירות, יש עדיפות לביצוע MRi על CT | ||
| + | *יש להימנע משימוש בגדוליניום בהיריון, אלא, במקרים בהם התועלת בבדיקה עולה על הסיכון לעובר. | ||
| + | |||
| + | ==ביבליוגרפיה== | ||
| + | {{הערות שוליים|יישור=שמאל}} | ||
| + | {{שש}} | ||
| + | {{ייחוס|פרופסור יואב ינון{{ש}}פרופסור טל בירון-שנטל{{ש}}פרופסור אשר בשירי{{ש}}ד"ר עידו שולט{{ש}}ד"ר רינת גבאי בן זיו{{ש}}ד"ר יפעת וינר{{ש}}ד"ר חן סלע}} | ||
[[קטגוריה:ניירות עמדה - האיגוד הישראלי למיילדות וגינקולוגיה - מיילדות]] | [[קטגוריה:ניירות עמדה - האיגוד הישראלי למיילדות וגינקולוגיה - מיילדות]] | ||
גרסה אחרונה מ־13:29, 18 בינואר 2021
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
|
| |
|---|---|
| נייר עמדה 38 - בדיקות דימות בהיריון | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | מיילדות |
| האיגוד המפרסם | החברה לרפואת האם והעובר |
| קישור | באתר האיגוד הישראלי למיילדות וגינקולוגיה |
| תאריך פרסום | מרץ 2020 |
| יוצר הערך | פרופסור יואב ינון פרופסור טל בירון-שנטל פרופסור אשר בשירי ד"ר עידו שולט ד"ר רינת גבאי בן זיו ד"ר יפעת וינר ד"ר חן סלע |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – מעקב היריון ובדיקות סקר טרום היריון, דימות
רקע כללי
מעקב היריון כולל שימוש תכוף בבדיקות על-שמע (אולטרה-סאונד). לעיתים, ישנו צורך רפואי בשימוש בכלי דימות מסוג אחר הכרוך בקרינה בעת ההיריון או בהנקה. שימוש בדימות בהיריון מעלה חשש מהקרינה אצל הצוות והמטופלת, אולם, עיכוב באבחנה עקב הימנעות/סירוב לבדיקת דימות יכול להוות סכנה גדולה יותר עבור ההרה ועוברה. אין ערך סף מוחלט אשר מתחתיו הקרינה היא בטוחה, ויש לשפוט כל מקרה באופן מותאם ואישי, ולבחון את מידת התועלת אל מול מידת הסיכון בביצוע בדיקת הדימות. בכל מקרה, חשוב לציין תמיד לפני הזמנת בדיקת הדימות, כי המטופלת בהיריון ואת גיל ההיריון.
ככלל, אין בדיקת דימות האסורה בהיריון. היות, וכל בדיקות הדימות האבחנתיות בשימוש בודד הן מתחת לסף הפגיעה בעובר, אין אף בדיקה אשר ביצועה בהיריון מהווה המלצה גורפת להפסקת ההיריון ללא קשר לגיל ההיריון. במקרים של צורך במספר בדיקות עם שיעור קרינה גבוה יש לדון בסיכון אל מול התועלת, באופן המותאם אישית למטופלת.
מטרת נייר העמדה היא פירוט הידוע על בטיחות הדימות בהיריון ומתן המלצה בהתאם.
שימוש באולטרה-סאונד בהיריון
שימוש באולטרה-סאונד נחשב בטוח בהיריון והוא הכלי המקובל לדימות העובר. שימוש באולטרה-סאונד, המבוסס על גלי קול ללא קרינה מייננת, עלול להוביל לחימום יתר של הרקמה הנבחנת, בעיקר, בשימוש בדופלר. עם זאת, החשש הוא בעיקר תאורטי ומרבית המכשירים המודרניים אינם מאפשרים בדיקה מחוץ לטווח הבטוח לשימוש. לא תוארו מקרי נזק לעובר בשימוש באולטרה-סאונד, לרבות שימוש בדופלר. בכל מקרה, השימוש באולטרה-סאונד ובדופלר צריך להיעשות ע"פ התוויות קליניות מקובלות ובהתאם לעיקרון As Low As Reasonably Achievable (ARALA)[1][2][3]
קרינה מייננת בהיריון
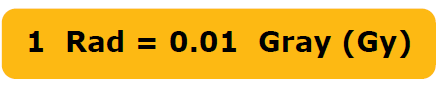
עוצמת הקרינה נמדדת לרוב ביחידות ראד (Rad) או גריי (Gray):
חשיפה אימהית לקרינה - עוצמת החשיפה האימהית בהיריון דומה לאישה לא הרה. ייתכן, כי השפעת קרינה על השד בהיריון משמעותית יותר בשל פרוליפרצית השד בהשוואה למצב הלא היריוני[4].
חשיפה עוברית לקרינה - עוצמת החשיפה לעובר בבדיקות נפוצות מופיעה בטבלה מס' 1. כך לדוגמה, צילום חזה בשני מבטים בדומה לבדיקת טומוגרפיה ממוחשבת (computerized tomography - CT) של הראש יכול להגיע עד 0.001 Rad, בדיקת CT Angio עד 0.066 Rad ומיפוי ריאות V/Q scan יכול להגיע ל-0.05 Rad.
השפעת הקרינה על העובר - מרבית המידע הידוע מתבסס על עבודות בנושא החשיפה לקרינה ביפן בתום מלחמת העולם השנייה. הקרינה יכולה להשפיע על ההיריון והעובר במספר היבטים שליליים:
- אובדן היריון (הפלות)
- מומים
- הפרעה בגדילה או התפתחות נוירוקוגניטיבית
- נטייה לגידולים
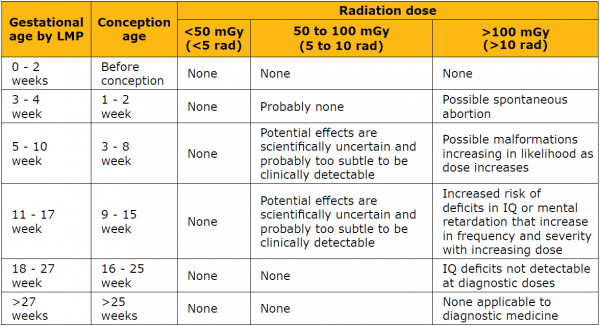
מידת ההשפעה על העובר תלויה בגיל ההיריון בעת החשיפה, בעוצמת הקרינה ובמשך החשיפה לקרינה[5]. עוצמת הקרינה תלויה בסוג הבדיקה (צילום רנטגן או בדיקת CT) ומשך החשיפה תלוי בפרוטוקול השימוש (מספר החתכים). כל הבדיקות האבחנתיות המשתמשות בקרינה מייננת נמצאות בטווח של עד 5 Rad (50 mGy). בטווח זה, לא ידוע על נזק לעובר ללא קשר לגיל ההיריון, לרבות מומים, הפרעות נוירולוגיות, אובדני היריון ו/או נטייה לגידולים, למעט לויקמיות ילדות. פירוט השפעת מידת הקרינה על העובר לפי עוצמת הקרינה וגיל ההיריון מופיע בטבלה מס' 2.
גיל ההיריון בעת בדיקת הדימות - בטווח של 14 יום לאחר ההפריה (שבוע 3–4 מהווסת האחרון) ייתכן נזק קרינה גבוה, שעלול לבוא לידי ביטוי בהפלות (All or none). לא תוארה השפעה על מומים, התפתחות או נטייה לגידולים בתקופה זו. בתקופת האורגנוגנזה, 2-8 שבועות לאחר ההפריה (שבוע 4–10 מהווסת האחרון), ייתכן נזק בתלות במידת הקרינה. ההשפעה העיקרית שתועדה היא מומי מערכת העצבים המרכזית ובעיקר מיקרוצפליה[6]. לאחר שבוע 16 להיריון, ככל הנראה, יש צורך בעוצמת קרינה גדולה יותר על מנת, לגרום למומים עובריים (50 - 70 Rad), ולאחר שבוע 25 הסיכון למום קטן מאוד אם לא זניח[7].
בטרימסטר השלישי להיריון, החשש העיקרי בקרינה הוא עלייה בסיכון לממאירות בילדות, בעיקר לוקמיה. עבודות הראו עלייה של פי 1.5-2 בחשיפה של 1–2 Rad. עם זאת, עבודות אחרות לא הראו עלייה בסיכון לממאירות ודרגת הסיכון האבסולוטית עדיין נחשבת נמוכה[3][8].
שימוש בחומר ניגוד ב-CT מותר בהיריון בהתוויה רפואית. למרות החשש התאורטי, לא תועדה פגיעה בבלוטת התריס או אחרת לעובר[3][9].
הפחתת קרינה לעובר - ניתן לנסות ולהפחית את כמות הקרינה המפוזרת (scattered) לעובר על ידי כיסוי הבטן בסינר עופרת, צילום posterior-anterior ולא anterior-posterior ושימוש ממוקד ומוכוון קליני בבדיקת ה-CT. ניתן גם להשתמש בפרוטוקולים של ריווח פרוסות CT.
טבלה מס' 1: מידת הקרינה לעובר בשימוש באמצעי הדמיה שכיחים[3]:
(*) Fetal exposure varies with gestational age, maternal body habitus, and exact parameters
טבלה מס' 2: השפעת הקרינה על פי גיל היריון[5]:
ACR-SPR Practice Parameter for Imaging Pregnant or Potentially Pregnant Adolescents and Women with Ionizing Radiation. American College of Radiology. ACR Appropriateness Criteria Resolution 39. Reston )VA(: ACR; 2014.
Available in: https://www.acr.0rg/-/media/ACR/Files/Practice-Parameters/Pregnant-Pts.pdf.
שימוש בתהודה מגנטית (MRI) בהיריון - Magnetic Resonance Imaging
MRI מאפשר דימות טוב של הרקמות הרכות, על ידי שימוש בגלי רדיו אלקטרומגנטיים ללא שימוש בקרינה מייננת, ובאופן, שאינו תלוי בבודק. שימוש MR1-2 נחשב בטוח בהיריון ללא תיעוד של פגיעה אקוסטית או טרטוגנית בבעלי חיים או בבני אדם[10][11]. ביצוע MRI יכול להיות בהתוויה אימהית (כגון - חשד לדלקת תוספתן), שלייתית (סימני נעיצות שלייה) או עוברית (הדמיית מערכת העצבים המרכזית בעובר וכו'). במיעוט המקרים בהם יש צורך בתוספת חומר ניגוד, חומר הניגוד המועדף הוא גדוליניום. שימוש בגדוליניום בהיריון הוא שנוי במחלוקת היות שגדוליניום חופשי יכול לעבור למי השפיר ולעובר בבליעה ולגרום לנזקים טוקסיים. על כן, יש להשתמש בו, רק במקרים בהם התועלת מהשימוש בו תעלה על הסיכון האפשרי לעובר[10][12]. רצוי להימנע משימוש בגדוליניום בשליש הראשון להיריון.
בהיריון, במקרים בהם יעילות הבדיקה דומה לצורך האבחנה, ובהתחשב בזמינות השירות, בדיקת MRI נחשבת חלופה עדיפה על בדיקת טומוגרפיה ממוחשבת CT[3].
הדמיה המועדפת במצבים קליניים נפוצים:
- חשד לפתולוגיה מוחית: אין מניעה מביצוע CT ראש, עם או ללא חומר ניגוד, בכל שלבי ההיריון על פי התוויה רפואית
- חשד לתסחיף ריאתי: לצורך האבחנה ניתן להשתמש בבדיקת CT-Angio או במיפוי ריאות. בהשוואת CT למיפוי ריאות - CT כרוך ביותר קרינה לשד. עם זאת, החשיפה העוברית 2-CT, ככל הנראה, נמוכה יותר. יעילות האבחנה במיפוי טובה בנוכחות צילום חזה תקין
- חשד לדלקת ריאות: אין מניעה מביצוע צילום חזה בכל שלבי ההיריון
- חשד לחסימת צינור המרה: אין מניעה מביצוע Magnetic Resonance Cholangio Pancreatography(MRCP) בהיריון
- חשד לדלקת בתוספתן: בשל הפחתה בחשיפת העובר לקרינה, אם ניתן, עדיף שימוש ב-MR1 לאבחנה על פני CT
- צילום שיניים: אין מניעה מביצוע בכל שלבי ההיריון ע"פ צורך רפואי
לסיכום עמדת האיגוד בנושא דימות ושימוש בקרינה בהיריון והנקה היא:
- ניתן לבצע בדיקות דימות בהיריון ובלבד, שקיימת התוויה מבחינת תועלת אימהית ו/או עוברית
- בהיריון, במצבים בהם תועלת הבדיקה דומה, ובהתחשב בזמינות השירות, יש עדיפות לביצוע MRi על CT
- יש להימנע משימוש בגדוליניום בהיריון, אלא, במקרים בהם התועלת בבדיקה עולה על הסיכון לעובר.
ביבליוגרפיה
- ↑ American Institute of Ultrasound in Medicine: Statement on the Safe Use of Doppler Ultrasound During 11-14 week scans (or earlier in pregnancy). Laurel MD:AIUM: 2016
- ↑ Ultrasound in pregnancy. ACOG Practice Bulletin number 101. Obstet Gynecol 2009;113:451-61
- ↑ 3.0 3.1 3.2 3.3 3.4 ACOG Committee Opinion No. 723: Guidelines for Diagnostic Imaging During Pregnancy and Lactation. Obstet Gynecol. 2017 Oct;130(4):e210-e216.
- ↑ Burton KR, Park AL, Fralick M, Ray JG. Risk of early-onset breast cancer among women exposed to thoracic computed tomography in pregnancy or early postpartum. J Thromb Haemost 2018; 16:876.
- ↑ 5.0 5.1 American College of Radiology. ACR-SPR practice parameter for imaging pregnant or potentially pregnant adolescents and women with ionizing radiation. Resolution 39. Reston (VA): ACR; 2014. Available in: https://www.acr.org/-/media/ACR/Files/Practice- Parameters/Pregnant-Pts.pdf.
- ↑ Mettler, FA, Upton, AC. Medical Effects of Ionizing Radiation, 2nd ed, WB Saunders, Philadelphia, 1995.
- ↑ De Santis M, Di Gianantonio E, Straface G, Cavaliere AF, Caruso A, Schiavon F, Berletti R, Clementi M. Ionizing radiations in pregnancy and teratogenesis: a review of literature Reprod Toxicol. 2005;20(3):323.
- ↑ Stewart A, Kneale GW. Radiation dose effects in relation to obstetric x-rays and childhood cancers. Lancet 1970; 1:1185.
- ↑ Atwell TD, Lteif AN, Brown DL, McCann M, Townsend JE, Leroy AJ. Neonatal thyroid function after administration of IV iodinated contrast agent to 21 pregnant patients. AJR Am J Roentgenol. 2008 Jul;191(1):268-71.
- ↑ 10.0 10.1 Ray JG, Vermeulen MJ, Bharatha A, et al. Association Between MRI Exposure During Pregnancy and Fetal and Childhood Outcomes. JAMA 2016; 316:952.
- ↑ Expert Panel on MR Safety, Kanal E, Barkovich AJ, et al. ACR guidance document on MR safe practices: 2013. J Magn Reson Imaging 2013; 37:501.
- ↑ De Santis M, Straface G, Cavaliere AF, et al. Gadolinium periconceptional exposure: pregnancy and neonatal outcome. Acta Obstet Gynecol Scand 2007; 86:99.
המידע שבדף זה נכתב על ידי פרופסור יואב ינון
פרופסור טל בירון-שנטל
פרופסור אשר בשירי
ד"ר עידו שולט
ד"ר רינת גבאי בן זיו
ד"ר יפעת וינר
ד"ר חן סלע


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק