בדיקת פפטידים נתריורטיים במטופלים עם חשד לאי ספיקת לב - נייר עמדה
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
|
| |
|---|---|
| בדיקת פפטידים נתריורטיים (Natriuretic Peptides) במטופלים עם חשד לאי ספיקת לב | |
| תחום | קרדיולוגיה |
| |
| האיגוד המפרסם | החוג לאי ספיקת לב והחוג לקרדיולוגיה בקהילה של האיגוד הקרדיולוגי, האיגוד הקרדיולוג׳ בישראל |
| קישור | קישור |
| תאריך פרסום | 24 בדצמבר 2019 |
| יוצר הערך | פרופסור טל חסין, ד"ר ישראל גוטסמן, ד"ר זאזא יעקבישוילי, ד"ר חיים סילבר |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – פפטיד נתריורטי
מבוא
אי ספיקת לב היא מגפה בקנה מידה עולמי ושכיחותה עולה[1]. שכיחות אי ספיקת לב בישראל מוערכת כ-1 עד 2 אחוזים מכלל האוכלוסייה וכ־10 אחוזים בקרב המבוגרים מגיל 65 שנים. שכיחות אי ספיקת לב צפויה להחמיר בשנים הבאות בשל הזדקנות האוכלוסייה, עליה בגורמי הסיכון כדוגמת סוכרת ויתר לחץ דם, שיפור ההישרדות לאחר אוטם שריר הלב ושיפור במניעת מוות פתאומי מסיבה קרדיאלית. אי ספיקת לב היא מחלה קשה הכרוכה בירידה משמעותית ביכולת התפקודית ואיכות החיים, באשפוזים חוזרים ונשנים ושיעור תמותה גבוה מרוב המחלות הממאירות[2]. כמחצית מהחולים ימותו תוך 5 שנים ורוב החולים בדרגות חומרה מתקדמות לא ישרדו שנה. בנוסף התסמונת היא סיבת האשפוז השכיחה ביותר בבית חולים ומהווה עומס כלכלי משמעותי על הוצאת הבריאות של המדינה. עקב זאת אי ספיקת לב היא אחת הבעיות הבריאותיות המרכזיות ברפואה המערבית.
אי ספיקת לב היא תסמונת קלינית המאובחנת לפי סימנים, סימפטומים ובדיקות תומכות. אבחון אי ספיקת לב אינו פשוט, כיוון שהסימנים והסימפטומים (כדוגמת קוצר נשימה) אינם ספציפיים ועשויים להופיע במחלות אחרות. אי ספיקת לב מתחלקת לשתי קבוצות עיקריות. אי ספיקה עם פגיעה בהתכווצות שריר הלב (סיסטולית) ואי ספיקה עם התכווצות שמורה של שריר הלב (פגיעה בהרפיית שריר הלב). התכווצות שריר הלב ניתנת להערכה כמותית, לכן הדמיית הלב באקו (או מיפוי, CT או MRI) ידגימו קבוצה זו ללא קשיים מיוחדים. האבחנה והזיהוי של החולים עם התכווצות שמורה ובעיית הרפיה, המהווים חצי מאוכלוסיית חולי אי ספיקת לב, דורש אמצעים אחרים (סמנים ביוכימיים, שיטות אקו מתקדמות יותר או צנתור ימני). אבחנה נכונה של אי ספיקת לב וסיווג החולים לפי חומרה חשובים ביותר על מנת להתאים את המעקב, הטיפול התרופתי והמכשירני אשר משפרים את איכות ואריכות חיי הסובלים מהתסמונת[3].
פפטידים נתריורטיים
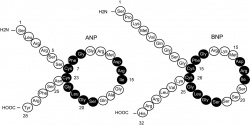
הפפטיד הנתריורטי מסוג B (B-type natriuretic peptide, BNP) הוא הורמון המיוצר על ידי תאי שריר לב ומופרש בעיקרו מחדרי הלב כתגובה לעומס לחץ או נפח. רמת הפפטיד הנתריורטי בדם עולה כתוצאה מאי ספיקת לב ומסייעת באבחון אי ספיקת לב. רמת ההורמון בדם מושפעת מגורמים רבים אחרים כגון גיל, מין, תפקוד כלייתי ופרפור פרוזדורים. מאידך, עודף משקל מקטין את רמת הפפטיד בדם. רמות נמוכות של פפטידים נתריורטיים שוללות בסבירות גבוהה אבחנה של אי ספיקת לב אך רמות מוגברות אינן מאשרות באופן אוטומטי את האבחנה, מכיוון שהן עשויות לנבוע ממגוון סיבות כמוזכר לעיל.
רמת BNP או המקטע ה-N טרמינלי הבלתי פעיל אך יציב יותר שלו (NT-proBNP) בדם, הם הסמנים הביוכימיים המומלצים כתבחין מעבדתי לאבחון והערכה של חומרת אי ספיקת הלב. יעילות מדידת פפטידים נתריורטיים באבחון מצבי קוצר נשימה נבחנה במחקרים רבים. היעילות האבחונית של תבחינים אלה הוכחה באי ספיקת לב חריפה הן עבור BNP[4]. והן עבור NT-proBNP[5][6]. באי ספיקת לב חריפה נמצא שמדידת פפטידים אלו מאפשרת שלילת אי ספיקת לב בדיוק רב עם רגישויות גבוהה של 95 עד 99 אחוזים, ערכי ניבוי שליליים גבוהים של 94 עד 98 אחוזים וסגוליות של 66 עד 67 אחוזים[7]. המחקרים הללו אף הוכיחו עליונות על מגוון מדדים אחרים הנהוגים באבחון קליני של החולים כולל תשאול, בדיקה גופנית וערכי מעבדה[5][8]. הערך המומלץ לשלילת אי ספיקת לב במצב אקוטי הוא BNP<100 pg/mL או -NT proBNP<300 pg/mL. בנוסף, מחקרים הוכיחו את היתרון הכלכלי בשימוש בתבחין ה-BNP[9][10] או NT-proBNP [11][12][13] בטיפול בחולה עם קוצר נשימה כולל קיצור זמן האשפוז ועלויות הטיפול. כעזר באבחנה של אי ספיקת לב כרונית, נמצא שלבדיקת פפטידים נתריורטיים רגישות גבוהה לשלילת אי ספיקת לב (95 עד 99 אחוזים) וסגוליות של כ-60 אחוזים, בתלות בערכי הסף המוגדרים[14]. יעילות בדיקת הפפטידים הנתריורטיים דומה באי ספיקת לב עם מקטע פליטה ירוד ומקטע פליטה שמור, אם כי הערכים באי ספיקת לב עם מקטע פליטה שמור נוטים להיות יותר נמוכים[15]. הערך המומלץ לשלילת אי ספיקת לב במצב כרוני הוא BNP<35 pg/mL או NT-proBNP<125 pg/mL.
תבחין פפטידים נתריורטיים נמצא כמנבא חזק בהערכה של חומרת המחלה ובפרוגנוזה של חולים עם אי ספיקת לב[16][17]. שימוש אפשרי נוסף בתבחין הוא לבדיקת התגובה לטיפול באי ספיקת לב וטיטרציה של טיפול תרופתי, אך תוצאות המחקרים שבדקו שימוש זה אינם חד-משמעיות. לפיכך אין המלצה חד משמעית לגבי תפקיד בדיקה זאת למטרה של טיטרציה של הטיפול התרופתי באי ספיקת לב.
על בסיס מחקרים אלו, האינדיקציות לבדיקת רמת פפטידים נתריורטיים בדם מעוגנות היטב במסמכי העמדה ובקווים המנחים המפורסמים על ידי האיגודים הקרדיולוגיים המובילים בישראל ומחוץ לה. בקווים המנחים העדכניים של האיגוד הקרדיולוגי האמריקאי (ACC/AHA) מ־2013 מומלצת מדידת רמת BNP או NT-proBNP הן במצבים כרוניים והן במצבים חריפים כחלק מההערכה הבסיסית של חולה עם אי ספיקת לב. ישנה המלצה חזקה (Class I level A) ככלי אבחנתי בחולים אמבולטוריים עם קוצר נשימה וגם כסמן של חומרת המחלה והפרוגנוזה. בנוסף לאבחנה והערכת פרוגנוזה, ישנה המלצה (Class IIA level B) לסיוע בהכוונת טיפול מיטבי על פי רמות ה- BNP. בחולים עם החמרה באי ספיקת לב (אי ספיקת לב חריפה) ישנה המלצה חזקה (Class I level A) לאבחון וכן המלצה (Class I level A) להערכת החומרה והפרוגנוזה[18]. בקווים המנחים העדכניים של האיגוד הקרדיולוגי האירופאי (ESC) מ־2016 מומלצת בדיקת חלבונים נתריורטיים לאבחון אי ספיקת לב הן בשלב האקוטי (המלצה (Class I level A)) והן במצב הכרוני (Class IIA level C)[19]. בקווים המנחים הקנדיים לטיפול באי ספיקת לב משנת 2014 וכן משנת 2017 יש המלצה חזקה עם תמיכה ספרותית באיכות גבוהה (strong recommendation, high quality evidence) למדידת פפטידים נתריורטיים לאישוש או שלילת האבחנה של אי ספיקת לב במקרים דחופים או אמבולטוריים באם האבחנה נמצאת בספק. בנוסף, מומלץ באותה דרגה (strong recommendation, high quality evidence) לשקול מדידת פפטידים נתריורטיים במטופלים עם אבחנה מבוססת של אי ספיקת לב לצורך ריבוד פרוגנוסטי[20][21]. הקווים המנחים האנגליים NICE) (Guidelines מורים בפשטות שיש למדוד N-terminal proBNP במטופלים עם חשד לאי ספיקת לב, מיד לאחר התשאול והבדיקה הגופנית[22]. לסיכום, מדידת פפטידים נתריורטיים ככלי אבחוני וככלי לריבוד פרוגנוסטי בחולה הדחוף ובחולה האמבולטורי מומלצים על ידי הקווים המנחים המקובלים בכל המדינות המתקדמות. כלי אבחוני זה חייב להיות זמין לאבחון חולים עם אי ספיקת לב גם במדינת ישראל.
בבסיס הטיפול המודרני באי ספיקת לב עם התכווצות ירודה של חדר שמאל עומד הטיפול התרופתי בתרופות משנות פרוגנוזה ממספר משפחות. אלו כוללות את מעכבי האנזים המהפך (ACE-I), חוסמי הרצפטור לאנגיוטנסין (ARB), מעכבי הרצפטור הביתא אדרנרגי (BB), נוגדי הרצפטור המינרלוקורטיקואידי (MRA), וגם שילוב של ARB עם מעכב סקוביטריל (ARNI). טיפול במשתנים מקל על החולים מבחינה סימפטומטית ומפחית אשפוזים. פרוצדורות שונות כגון השתלת דפיברילטור, קיצוב דו חדרי, פרוצדורות טיפוליות לפתולוגיה של המסתמים ופעולות ניתוחיות כגון השתלת לב מלאכותי (LVAD) או השתלת לב משפרות את משך ואיכות חיי החולים. הטיפול ניתן לרוב באופן מודרג ובהתאם לחומרת המחלה. הטיפול המדרגי באי ספיקת לב מתואר באופן ברור בקווים המנחים האירופאיים והאמריקנים[19][23]. אבחון וטיפול מוקדם בעזרת שימוש בפפטידים נתריורטיים יאפשר התאמת הטיפול המיטבי המומלץ שהוכח שמשפר פרוגנוזה ומוריד אשפוזים ותמותה. בנוסף, יש מידע על תועלת אפשרית של שימוש במדד החלבונים הנתריורטיים כעזר בהחלטה על טיפול במחלות מסתמיות[24]. יתרה על זאת, השימוש בפפטידים נתריורטיים כמדד לחומרת המחלה יעזור למטפל להחליט לגבי צורך בהאצת אינטנסיביות הטיפול התרופתי המכשירני והניתוחי. מאידך, שלילת אי ספיקת לב בעזרת תבחין שלילי עשויה לחסוך סבל ומשאבים ולעודד בירור לתחלואה אחרת (כגון מחלת ריאה, כלי דם, חולשת שרירים).
אין בשימוש תבחין דם חליפי לאבחון והערכת חומרת אי ספיקת לב. בדיקת אקוקרדיוגרפיה משמשת כאמצעי חליפי לאבחון אי ספיקת לב, אך כאמור, גם באמצעי זה ישנו קושי בזיהוי החולים שאין להם ירידה בהתכווצות החדר השמאלי, המהווים כמחצית מחולי אי ספיקת הלב. בדיקת האקוקרדיוגרפיה יעילה ומומלצת כסייע באבחון אי ספיקת לב. עם זאת בדיקת האקוקרדיוגרפיה לרוב לא זמינה ישירות לרופא המאבחן שכן היא מבוצעת במכונים ייעודיים והאבחון תלוי בפרשנות של קרדיולוג. מדדים שונים באקוקרדיוגרפיה עשויים לכוון לחומרת המחלה (כגון מקטע הפליטה וגודל החדר השמאלי) אולם הכימות המספרי של מדדים אלה מוגבל בדיוקו. אמצעי הדמיה אחרים כגון בדיקת מיפוי לב (MUGA) או בדיקת MRI יקרים יותר וזמינותם אינה גבוהה. לאור זאת, שימוש בתבחין דם של רמות פפטידים נתריורטיים מומלץ כחלק חשוב באבחנה, הערכת החומרה והפרוגנוזה בחולים הסובלים מאי ספיקת לב.
המלצות לביצוע בדיקת פפטידים נתריורטיים
- בדיקת BNP או NT-proBNP צריכה להיות זמינה בקו הראשון לאבחון או שלילה במקרה של חשד באי ספיקת לב הן באופן דחוף במסגרת רפואה דחופה והן במסגרת אמבולטורית בקהילה
- מומלץ לשלוח בדיקות אלו במטופלים המתלוננים על קוצר נשימה כשיש שאלה לגבי אבחנת אי ספיקת לב
- מומלץ לשלוח בדיקות אלו בחולים הפונים לבירור עקב אי סבילות למאמץ (NYHA דרגה 2 ומעלה) שלא אובחנו כבר בעבר כסובלים מאי ספיקת לב
- יש מקום לשלוח בדיקה זאת בחולים הידועים כסובלים מאי ספיקת לב כמדד פרוגנוסטי
- במטופלים במעכב Entresto) ARNI) אין לשלוח BNP אלא NT-proBNP מכיוון שרמות BNP משתנות עקב הטיפול התרופתי ואינם מייצגות באופן הדוק את חומרת אי ספיקת הלב
- לבדיקת פפטידים נתריורטיים רגישות גבוהה לשלילת אי ספיקת לב אך ספציפיות הבדיקה נמוכה יותר, במיוחד בקרב קשישים, חולים עם אי ספיקת כליות ובמצבי השמנת יתר. במצבים אלה יש להשתמש בבדיקה באופן מושכל
סיכום
בדיקת הפפטידים הנתריורטיים מהווה חלק אינטגרלי מההערכה והטיפול בחולי אי ספיקת לב ומומלצת לפחות מזה עשור על ידי הקווים המנחים לטיפול באי ספיקת לב בעולם המערבי. סמן ביוכימי זה חשוב ביותר לצורך האבחנה, הערכת הפרוגנוזה ועל בסיס זה הכוונת הטיפול המתאים בחולי אי ספיקת לב. האיגוד הקרדיולוגי בישראל ממליץ באופן חד משמעי על שימוש בתבחין זה לאבחנה והערכה בחולים עם חשד לאי ספיקת לב הן במצב החריף והן במצב הכרוני.
ביבליוגרפיה
- ↑ Savarese G, Lund LH. Global Public Health Burden of Heart Failure. Card Fail Rev 2017;3:7-11.
- ↑ Braunwald E. The war against heart failure: the Lancet lecture. Lancet 2015;385:812-24.
- ↑ Yancy CW, Januzzi JL, Allen LA et al. 2017 ACC Expert Consensus Decision Pathway for Optimization of Heart Failure Treatment: Answers to 10 Pivotal Issues About Heart Failure With Reduced Ejection Fraction. Journal of the American College of Cardiology 2018;71:201- 230.
- ↑ Maisel AS, Krishnaswamy P, Nowak RM et al. Rapid measurement of B-type natriuretic peptide in the emergency diagnosis of heart failure. N Engl J Med 2002;347:161-7.
- ↑ 5.0 5.1 Januzzi JL, Camargo CA, Anwaruddin S et al. The N-terminal Pro-BNP Investigation of Dyspnea in the Emergency department (PRIDE) study. The American Journal of Cardiology 2005;95:948- 954.
- ↑ Januzzi JL, van Kimmenade R, Lainchbury J et al. NT-proBNP testing for diagnosis and short¬term prognosis in acute destabilized heart failure: an international pooled analysis of 1256 patients: the International Collaborative of NT-proBNP Study. Eur Heart J 2006;27:330-7.
- ↑ Roberts E, Ludman AJ, Dworzynski K et al. The diagnostic accuracy of the natriuretic peptides in heart failure: systematic review and diagnostic meta-analysis in the acute care setting. BMJ 2015;350:h910.
- ↑ McCullough PA, Nowak RM, McCord J et al. B-type natriuretic peptide and clinical judgment in emergency diagnosis of heart failure: analysis from Breathing Not Properly (BNP) Multinational Study. Circulation 2002;106:416-22.
- ↑ Mueller C, Laule-Kilian K, Schindler C et al. Cost-effectiveness of B-Type Natriuretic Peptide Testing in Patients With Acute Dyspnea. Archives of Internal Medicine 2006;166:1081.
- ↑ Mueller C, Scholer A, Laule-Kilian K et al. Use of B-Type Natriuretic Peptide in the Evaluation and Management of Acute Dyspnea. New England Journal of Medicine 2004;350:647-654.
- ↑ Behnes M, Brueckmann M, Ahmad-Nejad P et al. Diagnostic performance and cost effectiveness of measurements of plasma N-terminal pro brain natriuretic peptide in patients presenting with acute dyspnea or peripheral edema. International Journal of Cardiology 2009;135:165-174.
- ↑ Moe GW, Howlett J, Januzzi JL, Zowall H. N-Terminal Pro-B-Type Natriuretic Peptide Testing Improves the Management of Patients With Suspected Acute Heart Failure. Circulation 2007;115:3103-3110.
- ↑ Rutten JHW, Steyerberg EW, Boomsma F et al. N-terminal pro-brain natriuretic peptide testing in the emergency department: Beneficial effects on hospitalization, costs, and outcome. American Heart Journal 2008;156:71-77.
- ↑ Taylor KS, Verbakel JY, Feakins BG et al. Diagnostic accuracy of point-of-care natriuretic peptide testing for chronic heart failure in ambulatory care: systematic review and meta¬analysis. BMJ 2018;361:k1450.
- ↑ Maisel A, Mueller C, Adams K, Jr. et al. State of the art: using natriuretic peptide levels in clinical practice. Eur J Heart Fail 2008;10:824-39.
- ↑ Maisel AS, Duran JM, Wettersten N. Natriuretic Peptides in Heart Failure: Atrial and B-type Natriuretic Peptides. Heart Fail Clin 2018;14:13-25.
- ↑ Doust JA, Pietrzak E, Dobson A, Glasziou P. How well does B-type natriuretic peptide predict death and cardiac events in patients with heart failure: systematic review. BMJ 2005;330:625.
- ↑ Yancy CW, Jessup M, Bozkurt B et al. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2013;62:e147-239.
- ↑ 19.0 19.1 Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. European Heart Journal 2016;37:2129-2200.
- ↑ Ezekowitz JA, O'Meara E, McDonald MA et al. 2017 Comprehensive Update of the Canadian Cardiovascular Society Guidelines for the Management of Heart Failure. Can J Cardiol 2017;33:1342-1433.
- ↑ Moe GW, Ezekowitz JA, O'Meara E et al. The 2014 Canadian Cardiovascular Society Heart Failure Management Guidelines Focus Update: anemia, biomarkers, and recent therapeutic trial implications. Can J Cardiol 2015;31:3-16.
- ↑ Diagnosis and management of adults with chronic heart failure: summary of updated NICE guidance. BMJ 2018;362:k4080.
- ↑ Yancy CW, Jessup M, Bozkurt B et al. 2016 ACC/AHA/HFSA Focused Update on New Pharmacological Therapy for Heart Failure: An Update of the 2013 ACCF/AHA Guideline for the Management of Heart Failure. Journal of the American College of Cardiology 2016;68:1476- 1488.
- ↑ Baumgartner H, Falk V, Bax J.J et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. European Heart Journal 2017;38: 2739-2791.
המידע שבדף זה נכתב על ידי
- פרופסור טל חסין, מזכיר החוג לאי ספיקת לב
- דר ישראל גוטסמן, יו"ר החוג לאי ספיקת לב
- ד"ר זאזא יעקבישוילי, מזכיר החוג לקרדיולוגיה בקהילה
- ד"ר חיים סילבר, יו"ר החוג לקרדיולוגיה בקהילה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק