הבדלים בין גרסאות בדף "בעיות בתפקוד המיני בגברים החולים במחלות אנדוקריניות - טיפול - Sexual dysfunction in men with endocrine diseases - treatment"
מ (הסרת קטגוריה:אורולוגיה באמצעות HotCat) |
מ (removed Category:משפחה using HotCat) |
||
| (11 גרסאות ביניים של 2 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
|תמונה= | |תמונה= | ||
| שורה 10: | שורה 8: | ||
|ICD-9= | |ICD-9= | ||
|MeSH= | |MeSH= | ||
| − | |יוצר הערך= ד"ר חנן גולדברג, ד"ר רענן | + | |יוצר הערך= ד"ר חנן גולדברג, ד"ר רענן טל{{ש}}[[קובץ:TopLogoR.jpg|80px]] |
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
{{הרחבה|הפרעה בתפקוד המיני}} | {{הרחבה|הפרעה בתפקוד המיני}} | ||
| − | + | גברים החולים במחלות אנדוקריניות חשופים לסיכון מוגבר במיוחד לתחלואה הקשורה לתפקוד המיני. הבעיה המוכרת ביותר היא הירידה בייצור ה[[טסטוסטרון]] עם הגיל עקב ירידה בפעילות ציר ההיפותלמוס-היפופיזה-אשכים, וכתוצאה מכך ירידה בליבידו. עם זאת, גם הפרעות אנדוקריניות אחרות עלולות להיות מלוות בפגיעה בתפקוד המיני, ובשכיחות גבוהה שינויים בתפקוד המיני עשויים להיות הסימנים הראשונים של מחלה אנדוקרינית. ההפרעה בזקפה (ED ,{{כ}}Erectile Dysfunction) במחלת ה[[סוכרת]], הנגרמת בעיקר על רקע וסקולרי, מוכרת זה זמן רב. בגברים העונים להגדרת [[התסמונת המטבולית]], ההפרעה בתפקוד המיני מורכבת, וכוללת שינויים הורמונליים בשל פעילות הורמונלית ברקמת השומן (פעילות יתר של ארומטאז והפיכת הטסטוסטרון לאסטרוגן) ושינויים בכלי הדם עקב [[יתר לחץ דם]], [[היפרליפידמיה]] ו[[תנגודת לאינסולין]]. במצבים של [[פעילות יתר של בלוטת התריס|יתר]] או [[תת פעילות של בלוטת התריס - Hypothyroidism|תת פעילות של בלוטת התריס]], נמצא קשר לירידה בליבידו, שפיכה מוקדמת ו/או אין-אונות. ב[[היפרפרולקטינמיה]], ירידה בחשק המיני עשויה להיות התסמין הראשון המביא לאבחנת המחלה. | |
| − | + | בצד שיטות האבחון והטיפול הוותיקות בהפרעות בתפקוד המיני, קיימים חידושים בתחום הפותחים אפשרויות טיפול רחבות יותר בפני המטופלים. כדאי להיות מודעים למגוון בעיות התפקוד המיני בחולים אנדוקריניים ולדון עימם על אפשרויות הטיפול המתאימות להם ביותר. | |
| − | == | + | ==הפרעות בזקפה בחולי סוכרת== |
| − | שכיחות הפרעות | + | שכיחות הפרעות הזקפה בחולי סוכרת נעה בין 35% ל-90%, שכיחות הגבוהה פי שלושה בהשוואה לגברים שאינם סוכרתיים, ועיתוי הופעת הבעיה הוא בממוצע 15-10 שנים מוקדם יותר. בעשור האחרון חלה התקדמות בהבנה של הפתופיזיולוגיה המורכבת של הפרעות זקפה בחולי סוכרת. אם בעבר עיקר הפגיעה בזקפה הוסבר על ידי פגיעה בכלי דם גדולים (Macro-vasculopathy), הרי היום ידוע כי מנגנון הזקפה מורכב יותר ופגיעה בכל אחד משלביו עשויה להביא לפגיעה בזקפה. תחילת תהליך הזקפה בגירוי מחשבתי, ראייתי או תחושתי. בתגובה לגירוי כזה עצבי הזקפה האוטונומיים מפרישים מקצותיהם Nitric oxide{{כ}} (NO), הגורם להרפיית סיבי השריר החלק בדופנות חללי הרקמה הספוגית, להרחבתם ולמילויים בדם. התמלאות הרקמה הספוגית בדם לוחצת על הוורידים המנקזים את הפין כנגד מעטפת הפין (טוניקה אלבוגינאה) וחוסמת את הניקוז הוורידי של הפין. זרימת דם מוגברת לפין במקביל לחסימת הניקוז הוורידי הן התהליכים המאפשרים את יצירת הזקפה. |
| − | + | חולי סוכרת נפגעים למעשה בכל שלבי תהליך הזקפה. [[נוירופתיה]] תחושתית מעבירה למערכת העצבים המרכזית גירוי תחושתי מופחת. תגובת עצבי הזקפה האוטונומיים מופחתת בשל נוירופתיה של מערכת העצבים האוטונומית. כתוצאה מכך, זרימת הדם אל הפין קטנה והרפיית חללי הרקמה הספוגית של הפין מופחתת. הפחתה נוספת נגרמת בשל פגיעה בכלי הדם הגדולים והקטנים ובשל פגיעה בתפקוד האנדותל. מילוי חלקי של הרקמה הספוגית אינו מאפשר את חסימת הניקוז הוורידי ולכן מעט הדם הזורם לפין אינו נשאר בפין. במחלת הסוכרת יש שכיחות מוגברת של חסר בטסטוסטרון, מצב העלול לגרום לניוון של הרקמה הספוגית של הפין, החלפתה ברקמה פיברוטית והיחלשות נוספת של הזקפה. גם [[מחלת פיירוני]] (Peyronie's disease), הפוגעת במעטפת הפין (הטוניקה אלבוגינאה), שכיחה יותר בחולי סוכרת, עד פי שלושה מאשר באוכלוסייה הכללית. מחלה זו גורמת לאיבוד התכונות האלסטיות של הטוניקה אלבוגינאה ועשויה לפגוע ביכולת הפין לפתח נוקשות בעת זקפה. | |
| − | + | הבנה זו של מנגנון הזקפה מסבירה לנו מדוע חולה סוכרת מסוים יגיב בצורה טובה מאוד לטיפול תרופתי ב[[מעכבי PDE5]] {{כ}}(Phosphodiesterase type 5), לעומת חולה אחר שלא יגיב כלל. תרופות מקבוצה זו פועלות בעיקר באמצעות העלאת ריכוז ה-cGMP {{כ}}(Cyclic Guanosine Monophosphate) בתא בתגובה להפרשת NO מקצות עצבי הזקפה האוטונומיים, מה שגורם להרפיית סיבי השריר החלק בדופנות כלי הדם וחללי הרקמה הספוגית. אם הבסיס לבעיית הזקפה הוא וסקולרי, יש לצפות להצלחת הטיפול במעכבי PDE5, אך אם הבעיה היא נוירופתית (אוטונומית או תחושתית), הורמונלית (חסר טסטוסטרון) או מבנית (מחלת פיירוני או ניוון של הרקמה הספוגית) - טיפול זה לא יהיה מוצלח. | |
| − | |||
| − | + | ==טיפול בהפרעות זקפה== | |
| − | + | ===טיפול במעכבי PDE5=== | |
| + | הטיפול בתרופות מסוג PDE5I {{כ}}(PDE5 Inhibitors) שינה לחלוטין את הטיפול בהפרעות זקפה. תרופות אלה - [[Tadalafil]], {{כ}}[[Sildenafil]] ו-[[t:Vardenafil|Levitra]] {{כ}}(Vardenafil) - מעכבות את PDE5, האחראי לפירוק ה-cGMP, המתווך העיקרי בהרפיית השריר החלק. מאז השקת התרופה הראשונה מקבוצה זו (Sildenafil) בשנת 1998, התפתח הידע בנוגע לשימוש הנכון בתרופה. אם בעבר הוחל הטיפול במינון נמוך תוך העלאה הדרגתית, עבודות מהעשור האחרון תומכות בהתחלת הטיפול במינון גבוה - במינון המקסימלי הקיים: 20 מיליגרם (מ"ג) Tadalafil, {{כ}}20 מ"ג Levitra ו-100 מ"ג Sildenafil. כמו כן הודגשה חשיבות ההנחיה הנכונה למטופל באשר לאופן נטילת התרופה. יש להקפיד על נטילה ללא מזון או אלכוהול (Sildenafil ,{{כ}}Levitra), להמתין עד להגעה לרמת השיא בדם (שעה עבור Sildenafil{{כ}} ו-Levitra ושעתיים לפחות עבור Tadalafil) וגירוי מיני המבוסס על מגע ישיר בפין, על מנת להשיג יעילות מלאה של הטיפול. אם בעבר פורסם כי משך הפעולה של Sildenafil הוא 4 שעות בלבד, כיום קיימים מחקרים המראים את יעילות התרופה לאחר 8 ואף 12 שעות. יעילות הטיפול בתרופות אלה עשויה כאמור להיות מוגבלת בגברים הסובלים מחסר בטסטוסטרון, הפרעה מבנית בפין או נוירופתיה. במקרים של העדר תגובה לנטילה נכונה במינון מלא של תכשיר אחד מקבוצת ה-PDE5I, ההמלצה היא לא לעבור לתכשיר אחר הפועל במנגנון זהה, אלא לעבור לטיפול קו שני, קרי, הזרקות תוך-מחילתיות. | ||
| − | + | לאחרונה חלו התפתחויות נוספות בשימוש בתרופות מקבוצת ה-PDE5I. {{כ}}Tadalafil אושרה על ידי ה-FDA {{כ}}(Food and Drug Administration) במינון יומי נמוך (5 מ"ג) כטיפול בגברים עם [[הגדלה שפירה של הערמונית]] לאור שיפור משמעותי בדפוסי מתן השתן בגברים הסובלים מהמחלה. טיפול זה נראה מבטיח במיוחד בגברים הסובלים הן מהגדלת ערמונית תסמינית והן מהפרעה בזקפה, אך עם זאת, הניסיון בטיפול זה ראשוני ויש צורך במחקר נוסף על מנת לבסס את מקומו בין הטיפולים האחרים למחלות אלה. חידוש נוסף בתחום הטיפול ב-PDE5I הוא השקתה בעולם ובקרוב בארץ של Levitra בתצורה מסיסה פומית (Orodispersible), שיעילותה אינה נופלת מהתצורה המוכרת. התצורה החדשה פונה, בין השאר, לקהל צעיר ובריא, ומטרתה לאפשר טיפול תרופתי יעיל בכל גיל, תוך החלשת הדימוי של הפרעה בזקפה כ"מחלה" והצורך ב"טיפול תרופתי" לשם פעילות מינית. לא נותר אלא להמתין ולראות כיצד ישפיעו התפתחויות אלה על השימוש ב-PDE5I. | |
| − | |||
| − | |||
| − | == | + | ===טיפול בזריקות=== |
| − | + | הזרקות תוך-מחילתיות לפין (Intracavernosal injection therapy) הן טיפול שהוצג לראשונה ב-1982, וכיום משמש טיפול שכיח ומקובל להפרעות בזקפה, גם בעידן של מעכבי ה-PDE5. היעילות הגבוהה של טיפול בהזרקות מבססת את מקומו כטיפול קו שני מבוקש להפרעות זקפה בחולים עם התווית-נגד לטיפול במעכבי PDE5, באלו הסובלים מתופעות הלוואי שלהם ו/או באלה שהטיפול בכדורים כשל. הזריקות מכילות [[t:Papaverine hydrochloride|Papaverine]], פרוסטגלנדין E1 {{כ}}(PGE1), {{כ}}[[t:Phentolamine mesylate|Regitine]] {{כ}}(Phentolamine) או שילובים שונים של תרופות אלו. החסרון של טיפול זה הוא אחוז הנשירה הגדול ממנו שיכול להגיע עד ליותר מ-40%. הסיבות כוללות פחד ממחטים, כאב בהזרקה, חוסר ספונטניות וזקפות לא מספקות. למרות החששות שעלו בעבר, אין הוכחות שטיפול בהזרקות גורם לרעילות תאית בתאי הרקמה המחילתית. כמו כן, שכיחות השינויים הפיברוטיים בפין נמוכה ביותר, מוגבלת לאזור ההזרקה וכמעט אינה מורגשת על ידי המטופלים או גורמת ל[[עקמת הפין|עקמת]] נראית לעין של הפין. לא הוכח קשר ישיר בין טיפול בהזרקות לפיתוח מחלת פיירוני. [[זקפה ממושכת]] (Priapism) היא תופעת הלוואי העיקרית של הטיפול וניתן למנוע אותה על ידי הדרכה יסודית של המטופלים וטיטור איטי של מינון התרופה המוזרקת. | |
| − | == | + | ===ניתוחי השתלת תותבי פין=== |
| − | טיפול בתכשירי טסטוסטרון הוא טיפול יעיל בגברים עם היפוגונדיזם והוא מביא לשיפור בעיקר בתלונות | + | תותבי פין הם הטיפול הכירורגי בהפרעה בזקפה, ובשל היות הטיפול בלתי הפיך, תותבי הפין הם קו טיפול שלישי לאחר כשלון הטיפול במעכבי PDE5 או בזריקות תוך-מחילתיות. סוגי התותבים השכיחים כיום הם התותב הקשיח למחצה (Semirigid) והתותבים המתנפחים המבוססים על משאבה הידראולית. התותבים המתנפחים מחקים בצורה טובה יותר את תכונות הפין, הן מבחינת הנוקשות בעת זקפה והן מבחינת הרפיון במצב של העדר זקפה; לכן, תותבים אלה מהווים כ-85% מהתותבים הנמכרים כיום בארצות הברית. בשנים האחרונות נאספו נתונים המצביעים על שביעות רצון גבוהה, הן של גברים שעברו את הניתוח והן של בנות הזוג. הסיבוך העיקרי של ניתוחי התותבים הוא זיהום התותב המחייב ניתוח נוסף להוצאתו. הדור החדש של התותבים המתנפחים הוא תותבים מצופי אנטיביוטיקה, ושיעור הזיהומים בקרבם ירד ל-2%-1% בלבד. כמו כן בוצעו שיפורים משמעותיים במשאבות התותבים המקלים מאוד על הפעלת את התותב ומקצרים את תהליך רכישת המיומנות בהפעלתו. בשנים האחרונות נצבר גם ניסיון בטיפול במצבים מורכבים: לאחר ניתוחי אגן ([[כריתת ערמונית]] נרחבת), בגברים מבוגרים מעל גיל 80-70, בחולי סוכרת, בגברים הסובלים מהפרעה בזקפה בשילוב עם מחלת פיירוני ובמצבים מורכבים אחרים. למרות מחקרים שבחנו את השאלה, לא נמצא שיעור זיהומים גבוה יותר בגברים חולי סוכרת, אפילו לא בכאלה עם ערכי [[המוגלובין - Hemoglobin - A1C|המוגלובין מסוכרר]] (HbA1C) גבוהים. |
| + | |||
| + | ===טיפול בטסטוסטרון=== | ||
| + | טיפול בתכשירי טסטוסטרון הוא טיפול יעיל בגברים עם היפוגונדיזם והוא מביא לשיפור בעיקר בתלונות העייפות, הירידה בליבידו והתפקוד המיני הירוד. מתן הטסטוסטרון מלווה בחשש מהחמרת תסמיני הגדלת ערמונית שפירה ומהתפתחות [[סרטן הערמונית]] או מהאצת גדילתו של סרטן הערמונית כשהוא בשלב תת-קליני. הנחיות הספרות העדכנית קובעות כי אין ראיות מדעיות לפיהן טיפול בטסטוסטרון גורם להחמרת תסמיני הגדלת ערמונית שפירה, מגביר את הסיכון לסרטן הערמונית או הופך מחלה תת-קלינית למחלה קלינית. ייתכן שטסטוסטרון עלול לגרום להחמרת תסמיני סרטן הערמונית במחלה מתקדמת או גרורתית. ההמלצה היא לא למנוע טיפול בטסטוסטרון מגברים רק בשל החשש מסרטן הערמונית, אלא לדון עם המטופל ביתרונות ובחסרונות הטיפול, ובגברים מעל גיל 45 לעקוב אחר מצב הערמונית בדרכים המקובלות - בדיקה גופנית ומדידת [[אנטיגן סגולי של הערמונית - Prostate specific antigen|אנטיגן סגולי של הערמונית]] (PSA ,{{כ}}Prostate Specific Antigen). במקרה של תסמינים משמעותיים של הגדלת הערמונית ההמלצה היא לטפל בטיפולים תרופתיים ובניתוחים מקובלים. | ||
| − | במקרה של אבחנת סרטן הערמונית יש להפסיק את הטיפול בטסטוסטרון ולהמשיך בבירור וטיפול בסרטן הערמונית כמקובל. בשנים האחרונות הוחל במרכזים מובילים טיפול בטסטוסטרון בגברים לאחר טיפול מוצלח בסרטן הערמונית ובגברים עם סרטן הערמונית שאינם מעוניינים בטיפול. נתונים ראשוניים מראים כי טיפול בטסטוסטרון במקרים אלה הביא לשיפור בתסמיני חסר הטסטוסטרון ולא גרם להתקדמות | + | במקרה של אבחנת סרטן הערמונית יש להפסיק את הטיפול בטסטוסטרון ולהמשיך בבירור וטיפול בסרטן הערמונית כמקובל. בשנים האחרונות הוחל במרכזים מובילים טיפול בטסטוסטרון בגברים לאחר טיפול מוצלח בסרטן הערמונית ובגברים עם סרטן הערמונית שאינם מעוניינים בטיפול. נתונים ראשוניים מראים כי טיפול בטסטוסטרון במקרים אלה הביא לשיפור בתסמיני חסר הטסטוסטרון ולא גרם להתקדמות המחלה. ההסבר הוא כי לצורך התרבות התאים הסרטניים נדרשות רמות נמוכות מאוד של טסטוסטרון הקיימות גם במצבי היפוגונדיזם. מעבר לרמת הטסטוסטרון הגבוהה אך במעט מרמת הסירוס, אין לתוספת טסטוסטרון השפעה על קצב גידול תאי הסרטן, חרף השפעתה המיטיבה על תסמיני חסר הטסטוסטרון. |
| − | == | + | ==מחלת פיירוני - Peyronie disease== |
| − | [[קובץ:מתיחת פין.png|ממוזער| | + | {{הפניה לערך מורחב|מחלת פיירוני - Peyronie disease}} |
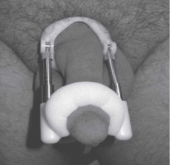
| + | [[קובץ:מתיחת פין.png|ממוזער|שמאל|170 פיקסלים|תמונה 1. מכשיר למתיחת פין כטיפול במחלת פיירוני]] | ||
| − | מחלת פיירוני היא מחלה המתבטאת כרובד פיברוטי | + | מחלת פיירוני היא מחלה המתבטאת כרובד פיברוטי על מעטפת הפין (הטוניקה אלבוגינאה), והיא שכיחה יותר בחולים אנדוקריניים. גורמי הסיכון הם [[חבלות|טראומה]] לפין, סוכרת, [[היפוגונדיזם]], הפרעה בזקפה וגורמי סיכון קרדיווסקולריים. המחלה עלולה לגרום לעקמת הפין, לירידה בזקפה, לקיצור הפין, לכאבים בעיקר בעת זקפה ולהופעת גושים נימושים בפין ("פלאקים") ועיוותים אחרים. חשוב לאבחן את המחלה בגברים הסובלים מהפרעה בתפקוד המיני, בשל ההבדל המהותי בטיפול. במחלת פיירוני תוצאות הטיפול במעכבי PDE5 עלולות להיות מאכזבות, וניסיון לטיפול בהזרקות עלול להיכשל עקב קושי טכני בהזרקה בשל מיקום הרבדים הפיברוטיים. בשלבים הראשונים קיים טיפול ספציפי למחלת פיירוני שמטרתו לעכב את התקדמות המחלה, ובשלבים המאוחרים של המחלה הטיפול הוא ניתוחי. האמצעיים העיקריים לאבחנת המחלה הם תיאור התסמינים והבדיקה הגופנית של הפין. אמצעים מסייעים לאבחנה הם הערכת הפין בעת זקפה ובדיקת [[על-קול]] של הפין. במשך שנים הטיפול התרופתי השכיח היה [[ויטמין E]] במינון גבוה, אך פרסומים עדכניים שהראו העדר יעילות וחשש מההשלכות הקרדיווסקולריות של טיפול זה הביאו להמלצה שלא להשתמש בוויטמין E לטיפול במחלה זו. טיפול תרופתי אחר במחלה שזוכה לפופולריות לאחרונה הוא [[t:Pentoxifylline|Pentoxifylline]], מעכב פוספודיאסטרז בלתי-סגולי עם תכונות נוגדות דלקת ונוגדות פיברוזיס. עבודה פרוספקטיבית שפורסמה ב-2010 הראתה ש-Pentoxifylline הביא לתגובה טובה ב-37% מהחולים שקיבלו טיפול זה בהשוואה ל-4% מקרב החולים שקיבלו אינבו. טיפול תרופתי נוסף שהראה יעילות הוא הזרקות ישירות לתוך הרובד של חומרים שונים, כאשר העיקריים שבהם הם [[Verapamil]] ו-[[t:Peginterferon alfa|Peginterferon alfa]]. מטרת טיפול זה היא למנוע את התקדמות המחלה. לאחרונה גברה ההתעניינות בטיפול שמטרתו להיטיב את העקמת ולהשיב את אורך הפין שאבד על ידי שימוש במכשיר מתיחה. את המכשיר יש להרכיב על הפין (תמונה 1) במשך 8-6 שעות ליום לתקופה של כחצי שנה. מחקר ראשוני הראה תוצאות מעודדות, אך היעילות של השימוש במכשירים אלו ומידת ההיענות של המטופלים עדיין אינן ברורות. |
| − | |||
| − | |||
| − | |||
==קישורים חיצוניים== | ==קישורים חיצוניים== | ||
| שורה 54: | שורה 51: | ||
| − | {{ייחוס|ד"ר חנן גולדברג וד"ר רענן | + | {{ייחוס|ד"ר חנן גולדברג וד"ר רענן טל - רפואת התפקוד המיני, האגף האורולוגי, מרכז רפואי רבין, בית החולים בילינסון, פתח תקווה}} |
| − | רפואת התפקוד המיני, האגף | ||
<center>'''פורסם בכתב העת לרפואת המשפחה, דצמבר 2012, גיליון מס' 173, מדיקל מדיה'''</center> | <center>'''פורסם בכתב העת לרפואת המשפחה, דצמבר 2012, גיליון מס' 173, מדיקל מדיה'''</center> | ||
| − | |||
[[קטגוריה: אנדוקרינולוגיה וסוכרת]] | [[קטגוריה: אנדוקרינולוגיה וסוכרת]] | ||
[[קטגוריה: בריאות מינית]] | [[קטגוריה: בריאות מינית]] | ||
| − | + | ||
| − | [[קטגוריה: | + | [[קטגוריה:מדיקל מדיה]] |
גרסה אחרונה מ־13:22, 7 בנובמבר 2017
| בעיות בתפקוד המיני בגברים החולים במחלות אנדוקריניות – טיפול | ||
|---|---|---|
| Sexual dysfunction in men with endocrine diseases – treatment | ||
| יוצר הערך | ד"ר חנן גולדברג, ד"ר רענן טל
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעה בתפקוד המיני
גברים החולים במחלות אנדוקריניות חשופים לסיכון מוגבר במיוחד לתחלואה הקשורה לתפקוד המיני. הבעיה המוכרת ביותר היא הירידה בייצור הטסטוסטרון עם הגיל עקב ירידה בפעילות ציר ההיפותלמוס-היפופיזה-אשכים, וכתוצאה מכך ירידה בליבידו. עם זאת, גם הפרעות אנדוקריניות אחרות עלולות להיות מלוות בפגיעה בתפקוד המיני, ובשכיחות גבוהה שינויים בתפקוד המיני עשויים להיות הסימנים הראשונים של מחלה אנדוקרינית. ההפרעה בזקפה (ED ,Erectile Dysfunction) במחלת הסוכרת, הנגרמת בעיקר על רקע וסקולרי, מוכרת זה זמן רב. בגברים העונים להגדרת התסמונת המטבולית, ההפרעה בתפקוד המיני מורכבת, וכוללת שינויים הורמונליים בשל פעילות הורמונלית ברקמת השומן (פעילות יתר של ארומטאז והפיכת הטסטוסטרון לאסטרוגן) ושינויים בכלי הדם עקב יתר לחץ דם, היפרליפידמיה ותנגודת לאינסולין. במצבים של יתר או תת פעילות של בלוטת התריס, נמצא קשר לירידה בליבידו, שפיכה מוקדמת ו/או אין-אונות. בהיפרפרולקטינמיה, ירידה בחשק המיני עשויה להיות התסמין הראשון המביא לאבחנת המחלה.
בצד שיטות האבחון והטיפול הוותיקות בהפרעות בתפקוד המיני, קיימים חידושים בתחום הפותחים אפשרויות טיפול רחבות יותר בפני המטופלים. כדאי להיות מודעים למגוון בעיות התפקוד המיני בחולים אנדוקריניים ולדון עימם על אפשרויות הטיפול המתאימות להם ביותר.
הפרעות בזקפה בחולי סוכרת
שכיחות הפרעות הזקפה בחולי סוכרת נעה בין 35% ל-90%, שכיחות הגבוהה פי שלושה בהשוואה לגברים שאינם סוכרתיים, ועיתוי הופעת הבעיה הוא בממוצע 15-10 שנים מוקדם יותר. בעשור האחרון חלה התקדמות בהבנה של הפתופיזיולוגיה המורכבת של הפרעות זקפה בחולי סוכרת. אם בעבר עיקר הפגיעה בזקפה הוסבר על ידי פגיעה בכלי דם גדולים (Macro-vasculopathy), הרי היום ידוע כי מנגנון הזקפה מורכב יותר ופגיעה בכל אחד משלביו עשויה להביא לפגיעה בזקפה. תחילת תהליך הזקפה בגירוי מחשבתי, ראייתי או תחושתי. בתגובה לגירוי כזה עצבי הזקפה האוטונומיים מפרישים מקצותיהם Nitric oxide (NO), הגורם להרפיית סיבי השריר החלק בדופנות חללי הרקמה הספוגית, להרחבתם ולמילויים בדם. התמלאות הרקמה הספוגית בדם לוחצת על הוורידים המנקזים את הפין כנגד מעטפת הפין (טוניקה אלבוגינאה) וחוסמת את הניקוז הוורידי של הפין. זרימת דם מוגברת לפין במקביל לחסימת הניקוז הוורידי הן התהליכים המאפשרים את יצירת הזקפה.
חולי סוכרת נפגעים למעשה בכל שלבי תהליך הזקפה. נוירופתיה תחושתית מעבירה למערכת העצבים המרכזית גירוי תחושתי מופחת. תגובת עצבי הזקפה האוטונומיים מופחתת בשל נוירופתיה של מערכת העצבים האוטונומית. כתוצאה מכך, זרימת הדם אל הפין קטנה והרפיית חללי הרקמה הספוגית של הפין מופחתת. הפחתה נוספת נגרמת בשל פגיעה בכלי הדם הגדולים והקטנים ובשל פגיעה בתפקוד האנדותל. מילוי חלקי של הרקמה הספוגית אינו מאפשר את חסימת הניקוז הוורידי ולכן מעט הדם הזורם לפין אינו נשאר בפין. במחלת הסוכרת יש שכיחות מוגברת של חסר בטסטוסטרון, מצב העלול לגרום לניוון של הרקמה הספוגית של הפין, החלפתה ברקמה פיברוטית והיחלשות נוספת של הזקפה. גם מחלת פיירוני (Peyronie's disease), הפוגעת במעטפת הפין (הטוניקה אלבוגינאה), שכיחה יותר בחולי סוכרת, עד פי שלושה מאשר באוכלוסייה הכללית. מחלה זו גורמת לאיבוד התכונות האלסטיות של הטוניקה אלבוגינאה ועשויה לפגוע ביכולת הפין לפתח נוקשות בעת זקפה.
הבנה זו של מנגנון הזקפה מסבירה לנו מדוע חולה סוכרת מסוים יגיב בצורה טובה מאוד לטיפול תרופתי במעכבי PDE5 (Phosphodiesterase type 5), לעומת חולה אחר שלא יגיב כלל. תרופות מקבוצה זו פועלות בעיקר באמצעות העלאת ריכוז ה-cGMP (Cyclic Guanosine Monophosphate) בתא בתגובה להפרשת NO מקצות עצבי הזקפה האוטונומיים, מה שגורם להרפיית סיבי השריר החלק בדופנות כלי הדם וחללי הרקמה הספוגית. אם הבסיס לבעיית הזקפה הוא וסקולרי, יש לצפות להצלחת הטיפול במעכבי PDE5, אך אם הבעיה היא נוירופתית (אוטונומית או תחושתית), הורמונלית (חסר טסטוסטרון) או מבנית (מחלת פיירוני או ניוון של הרקמה הספוגית) - טיפול זה לא יהיה מוצלח.
טיפול בהפרעות זקפה
טיפול במעכבי PDE5
הטיפול בתרופות מסוג PDE5I (PDE5 Inhibitors) שינה לחלוטין את הטיפול בהפרעות זקפה. תרופות אלה - Tadalafil, Sildenafil ו-Levitra (Vardenafil) - מעכבות את PDE5, האחראי לפירוק ה-cGMP, המתווך העיקרי בהרפיית השריר החלק. מאז השקת התרופה הראשונה מקבוצה זו (Sildenafil) בשנת 1998, התפתח הידע בנוגע לשימוש הנכון בתרופה. אם בעבר הוחל הטיפול במינון נמוך תוך העלאה הדרגתית, עבודות מהעשור האחרון תומכות בהתחלת הטיפול במינון גבוה - במינון המקסימלי הקיים: 20 מיליגרם (מ"ג) Tadalafil, 20 מ"ג Levitra ו-100 מ"ג Sildenafil. כמו כן הודגשה חשיבות ההנחיה הנכונה למטופל באשר לאופן נטילת התרופה. יש להקפיד על נטילה ללא מזון או אלכוהול (Sildenafil ,Levitra), להמתין עד להגעה לרמת השיא בדם (שעה עבור Sildenafil ו-Levitra ושעתיים לפחות עבור Tadalafil) וגירוי מיני המבוסס על מגע ישיר בפין, על מנת להשיג יעילות מלאה של הטיפול. אם בעבר פורסם כי משך הפעולה של Sildenafil הוא 4 שעות בלבד, כיום קיימים מחקרים המראים את יעילות התרופה לאחר 8 ואף 12 שעות. יעילות הטיפול בתרופות אלה עשויה כאמור להיות מוגבלת בגברים הסובלים מחסר בטסטוסטרון, הפרעה מבנית בפין או נוירופתיה. במקרים של העדר תגובה לנטילה נכונה במינון מלא של תכשיר אחד מקבוצת ה-PDE5I, ההמלצה היא לא לעבור לתכשיר אחר הפועל במנגנון זהה, אלא לעבור לטיפול קו שני, קרי, הזרקות תוך-מחילתיות.
לאחרונה חלו התפתחויות נוספות בשימוש בתרופות מקבוצת ה-PDE5I. Tadalafil אושרה על ידי ה-FDA (Food and Drug Administration) במינון יומי נמוך (5 מ"ג) כטיפול בגברים עם הגדלה שפירה של הערמונית לאור שיפור משמעותי בדפוסי מתן השתן בגברים הסובלים מהמחלה. טיפול זה נראה מבטיח במיוחד בגברים הסובלים הן מהגדלת ערמונית תסמינית והן מהפרעה בזקפה, אך עם זאת, הניסיון בטיפול זה ראשוני ויש צורך במחקר נוסף על מנת לבסס את מקומו בין הטיפולים האחרים למחלות אלה. חידוש נוסף בתחום הטיפול ב-PDE5I הוא השקתה בעולם ובקרוב בארץ של Levitra בתצורה מסיסה פומית (Orodispersible), שיעילותה אינה נופלת מהתצורה המוכרת. התצורה החדשה פונה, בין השאר, לקהל צעיר ובריא, ומטרתה לאפשר טיפול תרופתי יעיל בכל גיל, תוך החלשת הדימוי של הפרעה בזקפה כ"מחלה" והצורך ב"טיפול תרופתי" לשם פעילות מינית. לא נותר אלא להמתין ולראות כיצד ישפיעו התפתחויות אלה על השימוש ב-PDE5I.
טיפול בזריקות
הזרקות תוך-מחילתיות לפין (Intracavernosal injection therapy) הן טיפול שהוצג לראשונה ב-1982, וכיום משמש טיפול שכיח ומקובל להפרעות בזקפה, גם בעידן של מעכבי ה-PDE5. היעילות הגבוהה של טיפול בהזרקות מבססת את מקומו כטיפול קו שני מבוקש להפרעות זקפה בחולים עם התווית-נגד לטיפול במעכבי PDE5, באלו הסובלים מתופעות הלוואי שלהם ו/או באלה שהטיפול בכדורים כשל. הזריקות מכילות Papaverine, פרוסטגלנדין E1 (PGE1), Regitine (Phentolamine) או שילובים שונים של תרופות אלו. החסרון של טיפול זה הוא אחוז הנשירה הגדול ממנו שיכול להגיע עד ליותר מ-40%. הסיבות כוללות פחד ממחטים, כאב בהזרקה, חוסר ספונטניות וזקפות לא מספקות. למרות החששות שעלו בעבר, אין הוכחות שטיפול בהזרקות גורם לרעילות תאית בתאי הרקמה המחילתית. כמו כן, שכיחות השינויים הפיברוטיים בפין נמוכה ביותר, מוגבלת לאזור ההזרקה וכמעט אינה מורגשת על ידי המטופלים או גורמת לעקמת נראית לעין של הפין. לא הוכח קשר ישיר בין טיפול בהזרקות לפיתוח מחלת פיירוני. זקפה ממושכת (Priapism) היא תופעת הלוואי העיקרית של הטיפול וניתן למנוע אותה על ידי הדרכה יסודית של המטופלים וטיטור איטי של מינון התרופה המוזרקת.
ניתוחי השתלת תותבי פין
תותבי פין הם הטיפול הכירורגי בהפרעה בזקפה, ובשל היות הטיפול בלתי הפיך, תותבי הפין הם קו טיפול שלישי לאחר כשלון הטיפול במעכבי PDE5 או בזריקות תוך-מחילתיות. סוגי התותבים השכיחים כיום הם התותב הקשיח למחצה (Semirigid) והתותבים המתנפחים המבוססים על משאבה הידראולית. התותבים המתנפחים מחקים בצורה טובה יותר את תכונות הפין, הן מבחינת הנוקשות בעת זקפה והן מבחינת הרפיון במצב של העדר זקפה; לכן, תותבים אלה מהווים כ-85% מהתותבים הנמכרים כיום בארצות הברית. בשנים האחרונות נאספו נתונים המצביעים על שביעות רצון גבוהה, הן של גברים שעברו את הניתוח והן של בנות הזוג. הסיבוך העיקרי של ניתוחי התותבים הוא זיהום התותב המחייב ניתוח נוסף להוצאתו. הדור החדש של התותבים המתנפחים הוא תותבים מצופי אנטיביוטיקה, ושיעור הזיהומים בקרבם ירד ל-2%-1% בלבד. כמו כן בוצעו שיפורים משמעותיים במשאבות התותבים המקלים מאוד על הפעלת את התותב ומקצרים את תהליך רכישת המיומנות בהפעלתו. בשנים האחרונות נצבר גם ניסיון בטיפול במצבים מורכבים: לאחר ניתוחי אגן (כריתת ערמונית נרחבת), בגברים מבוגרים מעל גיל 80-70, בחולי סוכרת, בגברים הסובלים מהפרעה בזקפה בשילוב עם מחלת פיירוני ובמצבים מורכבים אחרים. למרות מחקרים שבחנו את השאלה, לא נמצא שיעור זיהומים גבוה יותר בגברים חולי סוכרת, אפילו לא בכאלה עם ערכי המוגלובין מסוכרר (HbA1C) גבוהים.
טיפול בטסטוסטרון
טיפול בתכשירי טסטוסטרון הוא טיפול יעיל בגברים עם היפוגונדיזם והוא מביא לשיפור בעיקר בתלונות העייפות, הירידה בליבידו והתפקוד המיני הירוד. מתן הטסטוסטרון מלווה בחשש מהחמרת תסמיני הגדלת ערמונית שפירה ומהתפתחות סרטן הערמונית או מהאצת גדילתו של סרטן הערמונית כשהוא בשלב תת-קליני. הנחיות הספרות העדכנית קובעות כי אין ראיות מדעיות לפיהן טיפול בטסטוסטרון גורם להחמרת תסמיני הגדלת ערמונית שפירה, מגביר את הסיכון לסרטן הערמונית או הופך מחלה תת-קלינית למחלה קלינית. ייתכן שטסטוסטרון עלול לגרום להחמרת תסמיני סרטן הערמונית במחלה מתקדמת או גרורתית. ההמלצה היא לא למנוע טיפול בטסטוסטרון מגברים רק בשל החשש מסרטן הערמונית, אלא לדון עם המטופל ביתרונות ובחסרונות הטיפול, ובגברים מעל גיל 45 לעקוב אחר מצב הערמונית בדרכים המקובלות - בדיקה גופנית ומדידת אנטיגן סגולי של הערמונית (PSA ,Prostate Specific Antigen). במקרה של תסמינים משמעותיים של הגדלת הערמונית ההמלצה היא לטפל בטיפולים תרופתיים ובניתוחים מקובלים.
במקרה של אבחנת סרטן הערמונית יש להפסיק את הטיפול בטסטוסטרון ולהמשיך בבירור וטיפול בסרטן הערמונית כמקובל. בשנים האחרונות הוחל במרכזים מובילים טיפול בטסטוסטרון בגברים לאחר טיפול מוצלח בסרטן הערמונית ובגברים עם סרטן הערמונית שאינם מעוניינים בטיפול. נתונים ראשוניים מראים כי טיפול בטסטוסטרון במקרים אלה הביא לשיפור בתסמיני חסר הטסטוסטרון ולא גרם להתקדמות המחלה. ההסבר הוא כי לצורך התרבות התאים הסרטניים נדרשות רמות נמוכות מאוד של טסטוסטרון הקיימות גם במצבי היפוגונדיזם. מעבר לרמת הטסטוסטרון הגבוהה אך במעט מרמת הסירוס, אין לתוספת טסטוסטרון השפעה על קצב גידול תאי הסרטן, חרף השפעתה המיטיבה על תסמיני חסר הטסטוסטרון.
מחלת פיירוני - Peyronie disease
ערך מורחב – מחלת פיירוני - Peyronie disease
מחלת פיירוני היא מחלה המתבטאת כרובד פיברוטי על מעטפת הפין (הטוניקה אלבוגינאה), והיא שכיחה יותר בחולים אנדוקריניים. גורמי הסיכון הם טראומה לפין, סוכרת, היפוגונדיזם, הפרעה בזקפה וגורמי סיכון קרדיווסקולריים. המחלה עלולה לגרום לעקמת הפין, לירידה בזקפה, לקיצור הפין, לכאבים בעיקר בעת זקפה ולהופעת גושים נימושים בפין ("פלאקים") ועיוותים אחרים. חשוב לאבחן את המחלה בגברים הסובלים מהפרעה בתפקוד המיני, בשל ההבדל המהותי בטיפול. במחלת פיירוני תוצאות הטיפול במעכבי PDE5 עלולות להיות מאכזבות, וניסיון לטיפול בהזרקות עלול להיכשל עקב קושי טכני בהזרקה בשל מיקום הרבדים הפיברוטיים. בשלבים הראשונים קיים טיפול ספציפי למחלת פיירוני שמטרתו לעכב את התקדמות המחלה, ובשלבים המאוחרים של המחלה הטיפול הוא ניתוחי. האמצעיים העיקריים לאבחנת המחלה הם תיאור התסמינים והבדיקה הגופנית של הפין. אמצעים מסייעים לאבחנה הם הערכת הפין בעת זקפה ובדיקת על-קול של הפין. במשך שנים הטיפול התרופתי השכיח היה ויטמין E במינון גבוה, אך פרסומים עדכניים שהראו העדר יעילות וחשש מההשלכות הקרדיווסקולריות של טיפול זה הביאו להמלצה שלא להשתמש בוויטמין E לטיפול במחלה זו. טיפול תרופתי אחר במחלה שזוכה לפופולריות לאחרונה הוא Pentoxifylline, מעכב פוספודיאסטרז בלתי-סגולי עם תכונות נוגדות דלקת ונוגדות פיברוזיס. עבודה פרוספקטיבית שפורסמה ב-2010 הראתה ש-Pentoxifylline הביא לתגובה טובה ב-37% מהחולים שקיבלו טיפול זה בהשוואה ל-4% מקרב החולים שקיבלו אינבו. טיפול תרופתי נוסף שהראה יעילות הוא הזרקות ישירות לתוך הרובד של חומרים שונים, כאשר העיקריים שבהם הם Verapamil ו-Peginterferon alfa. מטרת טיפול זה היא למנוע את התקדמות המחלה. לאחרונה גברה ההתעניינות בטיפול שמטרתו להיטיב את העקמת ולהשיב את אורך הפין שאבד על ידי שימוש במכשיר מתיחה. את המכשיר יש להרכיב על הפין (תמונה 1) במשך 8-6 שעות ליום לתקופה של כחצי שנה. מחקר ראשוני הראה תוצאות מעודדות, אך היעילות של השימוש במכשירים אלו ומידת ההיענות של המטופלים עדיין אינן ברורות.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר חנן גולדברג וד"ר רענן טל - רפואת התפקוד המיני, האגף האורולוגי, מרכז רפואי רבין, בית החולים בילינסון, פתח תקווה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק