גידולי מוח בילדים - Brain tumors in children
| גידולי מוח בילדים | ||
|---|---|---|
| Brain tumors in children | ||
| ||
| יוצר הערך | ד"ר רינה דביר, ד"ר נחמה שרון 
|
|
אבחון ילד עם גידול במערכת העצבים המרכזית אינו אירוע שכיח במרפאת הרופא הראשוני. במרבית המקרים הסיבה אינה ידועה. התסמינים תלויים בגיל הילד, במיקומו של הגידול במוח ובקצב הגדילה (מידת הממאירות של הגידול). הטיפול תלוי בגיל הילד, במצבו הכללי, במיקום הגידול ובטיבו. התמותה והתחלואה מגידולי מוח ירדה באורח ניכר בשני העשורים האחרונים, אך היא עדיין כ-43% ממקרי המוות מממאירות בילדים. במקרים רבים האבחון מתאחר בממוצע של כ-8-6 חודשים מהופעת התסמינים. הגברת המודעות לסמני המחלה, הפניה מוקדמת של הילדים למרכזים רפואיים המתמחים בנוירוכירורגיה אונקולוגית בילדים והמשך המאמץ המחקרי הבין-לאומי יובילו בעתיד לשיפור הטיפול.
אפידמיולוגיה
אבחון ילד עם גידול במערכת העצבים המרכזית אינו אירוע שכיח במרפאת הרופא הראשוני. ההיארעות השנתית היא כ-3 מקרים מתוך 100,000 ילדים צעירים מגיל 15 שנה או 3,000-2,500 מקרים חדשים המאובחנים מדי שנה בארה"ב. אולם, גידולי מוח הם הסרטן השכיח ביותר בילדים (לאחר לוקמיה), שיעורם 30%-20% ובסדרות מסוימות אף יותר. מרבית הילדים הלוקים בגידולי מערכת העצבים המרכזית גילם צעיר מ-10 שנים. בגילאים הצעירים מצויים מרבית הגידולים בגומה האחורית (Posterior fossa) ובקו האמצע של המוח. לפיכך, נגרמת חסימה של מערכת הניקוז של חדרי המוח ומופיעים תסמינים של לחץ תוך-גולגולתי מוגבר. בגיל ההתבגרות עולה שכיחותם של הגידולים הסופרטנטוריליים (Supratentorial), המאופיינים בהופעת סימנים מוקדיים בהתאם למיקומו של הגידול במוח [1].
אטיולוגיה
במרבית המקרים הסיבה אינה ידועה.
נמצא קשר בין גידולי מוח בילדים לבין גורמים סביבתיים, כגון:
- חשיפה לקרינה מייננת
- חשיפה תוך-רחמית לקרצינוגנים (Carcinogens).
- עד כה לא הוכח קשר ישיר בין גידולי מוח בילדים לקרינה ממכשירים סלולריים, אולם מחקרים רבי שנים עתידים להתפרסם בקרוב.
- במצבי חסר חיסוני שונים ובמספר תסמונות גנטיות (של כשל בתיקון הצופן הגנטי) קיימת שכיחות גבוהה של הופעת גידולים במערכת העצבים המרכזית (כגון נוירופיברומטוזיס (Neurofibromatosis), לי-פראומני (Li-Fraumeni) ועוד) (טבלה 1).
| Syndrome | CNS manifestation | Chromosome | Gene |
|---|---|---|---|
| NF1 | Optic glyoma, Astrocytoma, Neurofibromas,
Peripheral nerve sheath tumors |
17q11 | NF1 |
| NF2 | Vestibular schwannomas, Meningiomas, Spinal cord ependymoma and astrocytoma, Hamartomas | 22q12 | NF2 |
| Von Hippel-Lindau | Hemangioblastoma | 3p25-26 | VHL |
| Tuberous sclerosis | Subependymal giant cell astrocytoma, Cortical tubers | 9q34, 16q13 | TSC1/2 |
| Li-Fraumeni | Astrocytoma, PNET | 17q13 | TP53 |
| Cowden | Dysplastic ganglicytoma of the cerebellum (Lhermitte-Duclos dis) | 10q23 | PTEN |
| Turcot | Medulloblastoma, Glioblastoma | 5q21
3p21, 7q22 |
APC hMLH1 |
| Nevoid basal cell carcinoma | Medulloblastoma | 9q31 | hpSM2 |
סיווג הגידולים במערכת העצבים המרכזית על פי היסטולוגיה
גידולי המוח השכיחים בילדים נחלקים לשתי קבוצות גדולות
- גליומות (Gliomas) - הגידולים הראשוניים הנפוצים ביותר. מקורם בתאי הגליה (Glial cells):
- אסטרוציטומה (Astrocytoma) - שיעורה 40% מכלל הגידולים בילדים. מקור הגידול בתאי הגליה שצורתם דמוית כוכב - אסטרוציטים. מיקומו של הגידול בילדים הוא במוח הגדול (Cerebrum), במוח הקטן (Cerebellum) או בגזע המוח (Brainstem). הגידולים נחלקים לארבע קבוצות על פי דרגת ממאירות:
- Grade 1 -(JPA) Juvenile pilocytic astrocytoma - בעל דרגת ממאירות נמוכה.
- 2 Grade - Infiltrating fibrillary astrocytoma - בעל דרגת ממאירות נמוכה עד בינונית.
- Grade 3 - Anaplastic astrocytoma - בעלת דרגת ממאירות גבוהה.
- Grade 4 - Glioblastoma multiforme - גליובלסטומה משתנה, בעלת דרגת ממאירות גבוהה מאוד.
- אפנדימומה (Ependymoma) - מקור הגידול הוא בתאי הדופן של מערכת חדרי המוח. הגידול מופיע סביב גיל 6 שנים, וב-30% - לפני גיל 3 שנים. הגידול מתפתח במוח הקטן (70%) או במוח העליון, וגורם ללחץ תוך-מוחי מוגבר. לרוב הגידול אינו פולשני, אך בעל נטייה להתפשט בתוך החדר ולשלוח גרורות לחוט השדרה ב-10% מן המקרים. לכן, יש לבצע דימות תהודה מגנטית ((MRI) {{כ}]Magnetic resonance imaging) הן של הראש והן של עמוד השדרה לפני כריתת הגידול. הישנות הגידול היא בד"כ במיקומו הראשוני.
- גליומה של גזע המוח (Brainstem glioma) - הגידול מופיע בבסיס המוח. גבולותיו אינם מוגדרים, ודרגת ממאירותו לרוב גבוהה ביותר, לכן אינו ניתן לכריתה מלאה, להוציא מקרים בודדים. במחלה זו ניתן לטפל באמצעות טיפול קרינתי וכימותרפיה, אך הפרוגנוזה לרוב גרועה.
- אסטרוציטומה (Astrocytoma) - שיעורה 40% מכלל הגידולים בילדים. מקור הגידול בתאי הגליה שצורתם דמוית כוכב - אסטרוציטים. מיקומו של הגידול בילדים הוא במוח הגדול (Cerebrum), במוח הקטן (Cerebellum) או בגזע המוח (Brainstem). הגידולים נחלקים לארבע קבוצות על פי דרגת ממאירות:
- גידולים שמקורם אינו בתאי הגליה:
- מדולובלסטומה (Medulloblastoma) - מצוי בשכיחות של כ-20% מהמקרים. גידול אמבריונלי (Embryonal tumor) שמקורו במוח הקטן באזור הגרמינלי (Germinal) הפנימי או החיצוני. הגידול בנוי מתאים קטנים המתחלקים במהירות עם נטייה להתפשטות בחוט השדרה ב-30% מהמקרים, ומקומו לרוב בגומה האחורית. זהו גידול המוח הממאיר השכיח ביותר בילדים.
- גידול נוירואקטודרמלי פרימיטיבי ((PNET) Primitive neuroectodermal tumor) - גידול שמקורו בתאים נוירואקטודרמליים עובריים, בעל דרגת ממאירות גבוהה ודמיון רב למדולובלסטומה. לרוב מקומו במוח הגדול.
- קרניופרינגיומה (Craniopharyngioma) - גידול שפיר זה מתחיל בבסיס המוח, ליד בלוטת יותרת המוח. הוא נפוץ אצל ילדים, גורם לפגיעות אנדוקריניות קשות ופגיעה במסלולי הראייה.
- גידול של תאי הנבט במוח (Germ cell tumor) - מוצאם מתאי הנבט העובריים, והם נפוצים בילדים ובמבוגרים צעירים. בד"כ נמצאים מעל האוכף התורכי (Sella turcica) או באזור בלוטת האצטרובל (Pineal gland). הסוג הנפוץ הוא הג'רמינומה (Germinoma) (תרשים 1).
קיימים תת-סוגים רבים נוספים של גידולים.
יש חלוקה נוספת על פי מיקום הגידול, סופרטנטורילי (Supratentorial) או אינפרטנטורילי (Infratentorial) (תמונה 1).
יותר ממחצית גידולי המוח בילדים ממוקמים בגומה האחורית שמכילה את המוח הקטן ואת גזע המוח. הגידולים השכיחים באזור זה הם אסטרוציטומה, מדולובלסטומה, אפנדימומה וגליומה של גזע המוח.
הגידולים השכיחים בחלל העליון של הגולגולת (המכיל את המוח הגדול) הם אסטרוציטומה, קרניופרינגיומה, גליומה של עצב הראייה וההיפותלמוס, גידולים של בלוטת האצטרובל, PNET או קרצינומה של הכורואיד פלקסוס (Choroid plexus carcinoma).
קליניקה
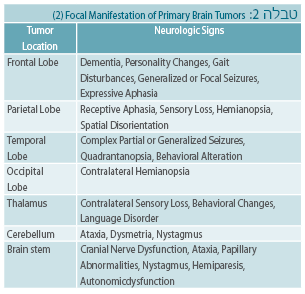
התסמינים תלויים בגיל הילד, במיקומו של הגידול במוח (טבלה 2) ובקצב הגדילה (מידת הממאירות של הגידול) [2].
יש להבדיל בין תסמינים האופייניים לגומה האחורית ולקו האמצע לבין תסמינים האופייניים לגידולים בהמיספרות של המוח הגדול:
- בגומה האחורית יכול הגידול לגדול לממדים ענקיים עד שיופיעו סימנים של הידרוצפלוס (Hydrocephalus) חסימתי ויתר לחץ תוך-גולגולתי. התסמינים האופייניים הם:
- כאבי ראש, בעיקר בבוקר
- הקאות, לרוב ללא בחילות
- ראייה כפולה (דיפלופיה)
- שינויים בהתנהגות (עייפות או איריטביליות (Irritability))
- חוסר תיאבון וירידה במשקל
- פפילאדמה (Papilledema)
- דופק איטי (ברדיקרדיה)
- יתר לחץ דם
- כאשר מיקום הגידול בגזע המוח, הסימנים מתבטאים בחולשה בגפיים עם סימני פגיעה באחד מהעצבים הקרניאליים, כגון:
- שיתוק עצב הפנים (פציאליס)
- ראייה כפולה
- קושי בבליעה (דיספגיה)
- כאשר הגידול ממוקם באחת מההמיספרות של המוח הגדול יופיעו סימנים מוקדיים התלויים במיקום המדויק של הגידול, כגון:
- אבחון גידולי מוח בתינוקות הוא אתגר בפני הרופא. התסמינים בתינוקות שונים מאלו של הילד הבוגר
- איבוד אבני דרך מוטוריים שנרכשו קודם לכן
- גידול מואץ בהיקף הראש לאחר תקופה של קצב גדילה תקין
- מרפס תפוח, הרחבת התפרים והבלטת ציור כלי הדם
- הקאות בלתי מוסברות בקשת
- פרכוסים ללא חום או פרכוסים חדשים או פרכוסים בעלי אופי שונה מפרכוסים שהיו קודם
- במקרים מסוימים מתפתחת תופעה שנקראת Diencephalic syndrome שתסמיניה: חוסר עלייה במשקל, תיאבון רב ואופוריה
אבחנה
- בדיקה גופנית מלאה, בדיקה נוירולוגית מדוקדקת ובדיקת קרקעית העין לגילוי לחץ מוחי מוגבר.
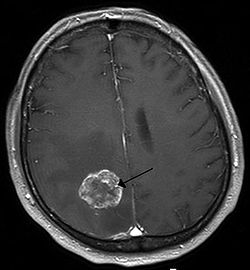
- הדמיה למוח וחוט השדרה: ההדמיה הרצויה היא תהודה מגנטית (MRI) שמאבחנת במהימנות רבה את מיקום הגידול, את מידת הפיזור שלו ולעתים אף מרמזת על טיבו. מרבית הגידולים ניתנים לאבחון גם בטומוגרפיה ממוחשבת ((CT) Computed tomography), אך האבחון פחות מדויק, והבדיקה כרוכה בקרינה רבה. בדיקה נוספת היכולה להועיל היא PET Scan (Positron emission tomography) המספקת נתונים נוספים על דרגת הממאירות של הגידול, מיקומו, גודלו ומידת התפשטותו לאזורים הסמוכים אליו.
- במרבית המקרים נדרשת דגימת רקמה או כריתה של הגידול: ביופסיה (פתוחה או סגורה) באמצעות Stereotactic. קיימים 2 גידולים שבהם ניתן לטפל אף ללא ביופסיה בשל מראם האופייני: גליומה של העצב האופטי וגליומה מפושטת של גזע המוח.
- ביולוגיה מולקולרית: בגידולים רבים הודגמו מסלולים פגועים או מוטציות בטכניקה של ביולוגיה מולקולרית, אולם עדיין אין לכך יישום קליני או טיפולי, למעט במצבים של נוכחות תסמונות שונות (טבלה 1). ההתקדמות הרבה בתחום זה עשויה לאפשר בעתיד סיווג הגידולים וטיפול בהם על פי פרמטרים מולקולריים (כמו בלוקמיה).
- לקיחת דגימה של נוזל שדרה ((LP) Lumbar puncture) תתבצע אך ורק לאחר שהוכח שאין יתר לחץ תוך-גולגולתי, באמצעות הדמיה.
טיפול
הטיפול תלוי בגיל הילד, במצבו הכללי, במיקום הגידול ובטיבו.
- טיפול נוירוכירורגי: במרבית המקרים מבצעים תחילה ניתוח, עם שאיפה לכריתה מלאה או חלקית. במצבים מסוימים ניתן לבצע ביופסיה בלבד.
- פרוצדורות נוספות: מטרתן הורדת הלחץ התוך-מוחי המוגבר הן בהתקנת נקז בין חדרי המוח וחלל הצפק ((V-P Shunt) Ventriculoperitoneal Shunt) והן בהכנסת נקז חיצוני בשיטה האנדוסקופיה ETV (Endoscopic Third Venticolostomy).
במקרים מסוימים הניתוח הוא הטיפול היחיד הדרוש. במקרים אחרים שבהם ממוקם הגידול בתוך אזורי מוח חיוניים לתפקוד וכן בגידולים ממאירים מפושטים במיוחד, הניתוח מקטין את הגידול ומאפשר לטפל בטיפולים משלימים.
- כימותרפיה: חלק מהגידולים רגישים לתרופות כימותרפיה, במיוחד מדולובלסטומה. טיפול זה בדרך כלל משלים את הטיפול בהקרנות. בילדים צעירים מאוד (צעירים מגיל 3 שנים) נועד טיפול זה למנוע או לדחות טיפול בהקרנות. קיימים פרוטוקולים שונים בהתאם לסוג הגידול.
- הקרנות: טיפול יעיל בסוגי גידולים רבים, אולם כרוך בתופעות לוואי ארוכות טווח, ולכן יש לבחור היטב את שדה הקרינה וההתוויה הטיפולית. בילדים צעירים מגיל 3 שנים הטיפול בהקרנות אינו מקובל עקב פגיעה בלתי הפיכה בתאי המוח. הנזק גורם לפגיעה נוירוקוגניטיבית, לירידה באינטליגנציה, בלמידה ולהפרעות בריכוז. כמו כן, תיתכן פגיעה אנדוקרינית (תת פעילות בלוטת התריס (היפותירואידיזם), תת פעילות בלוטות מין (היפוגונדיזם), הפרעה בגדילה), ועלולה להופיע ממאירות משנית אפילו לאחר 20 שנה.
- טיפול קרינתי חדשני: הקרנה בעזרת קרן פרוטונים (Proton therapy), מקטין את הפגיעה ברקמה הבריאה (אחת מתכונות הפרוטונים היא היכולת לעבור דרך רקמה בריאה בלי להזיק לה), ובכך מצמצם את תופעות הלוואי לטווח הארוך. טיפול זה קיים במרכזים בודדים בעולם ועד כה טרם ידועות תוצאותיו לטווח ארוך[3].
- טיפולים תומכים: מתן נוזלים, תיקון הפרעות במלחים ומינונים גבוהים של סטרואידים להפחתת הבצקת המוחית.
- קיימים ניסיונות לטיפולים בתרופות ובטכניקות חדשות, כגון שימוש בתרופות נוגדות צמיחת כלי דם (אנטי-אנגיוגניות), כדוגמת Thalidomide או Avastin (Bevacizumab) או שימוש בקרינה רדיו-כירורגית (Radiosurgery).
פרוגנוזה
התמותה והתחלואה מגדולי מוח ירדה באורח ניכר בשני העשורים האחרונים, אך היא עדיין כ-43% ממקרי המוות מממאירות בילדים. במקרים רבים האבחון מתאחר בממוצע של כ-8-6 חודשים מהופעת התסמינים.
למרות זאת, קיים שיפור רב בתוצאות הטיפול בילדים עם גידולי מוח. בגידולים מסוימים, כגון מדולובלסטומה, ניתן להביא לריפוי של כ-80%-75% מהחולים. בגידולים שפירים, כמו JPA, ניתן להפחית את התחלואה בעזרת ניתוחים וטיפולים כימותרפיים.
הגברת המודעות לסמני המחלה (טבלה 3), הפניה מוקדמת של הילדים למרכזים רפואיים המתמחים בנוירוכירורגיה אונקולוגית בילדים והמשך המאמץ המחקרי הבין-לאומי יובילו בעתיד לשיפור הטיפול.
דגלים אדומים
ביבליוגרפיה
- ↑ Packer RJ, MacDonald T, Vezina G. Central Nervous System Tumors Pediatric Clinics of North America 2008;55:1:121-145
- ↑ Robert F, Tait KJ, Packer GR. Tumors of the Pediatric Central Nervous System 2001;16-17,22 -26 book
- ↑ Kirsch DG, Tarbell NJ. Conformal Radiation Therapy for Childhood CNS Tumors The Oncologist 2004:9:4:442-450
קישורים חיצוניים
- גידולי מוח בילדים, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר רינה דביר, ד"ר נחמה שרון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק