דלקת כבד נגיפית מסוג C - טיפול - 2017 - Hepatitis C - treatment
| דלקת כבד נגיפית מסוג C - טיפול - 2017 | ||
|---|---|---|
| 2017 - Hepatitis C - treatment | ||
| ||
וירוס ההפטיטיס C
| ||
| שמות נוספים | פשטות הטיפול בהפטיטיס HCV) C) -האם יש בידינו את ה- "Perfectovir"? | |
| יוצר הערך | פרופסור אלי צוקרמן | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – הפטיטיס#C, סל תרופות 2018
נגיף דלקת הכבד מסוג C (Hepatitis C Virus ,HCV) הוא נגיף הפטוטרופי (Hepatotropic), הגורם לדלקת כבד כרונית העשויה להימשך עשרות שנים ולגרום ל-Fibrosis (לייפת) משמעותית ולשחמת הכבד על כל סיבוכיה (מיימת, Encephalopathy, דימום מדליות בוושט או בקיבה, התפתחות של סרטן כבד ראשוני בכ-20 אחוזים מהחולים, אי ספיקת כבד ומוות).
מספר החולים ב-HCV בעולם מוערך בכ-180–200 מיליון ובישראל בכ-2 אחוזים (כלומר כ 150,000-120,000 נשאים). מסתבר שיותר מ-60 אחוזים מחולי HCV בישראל הם עולים מברית המועצות לשעבר, והגנוטיפ (Genotype) השכיח הוא גנוטיפ 1 (67 אחוזים, לעומת גנוטיפ 3 עם 22 אחוזים, גנוטיפ 2 עם 7 אחוזים וגנוטיפ 4 עם 3 אחוזים). עד 2011, הטיפול שהיה מבוסס על IFNα (Interferon) (בזריקה תת-עורית) ו-Ribavirine (RBV) במשך 48 שבועות בגנוטיפ 1 (24 שבועות בגנוטיפים 2 ו-3), היה כרוך בתופעות לוואי רבות עם 45–50 אחוזי הצלחה בלבד (SVR - Sustained Virological Response) שמשמעותה סילוק הנגיף, שיפור היסטולוגי, במרבית המקרים, והפחתת הסיכון להופעת HCC (HepatoCellular Carcinoma).
ב-2012 אושר השילוב המשולש של IFN, RBV ומעכבי ה-Protease מהדור הראשון (Boceprevir או Telaprevir) שנכלל בסל הבריאות בישראל ב-2012 לגנוטיפ 1 בלבד ולדרגת Fibrosis בינונית ומעלה (F2-4). טיפול זה היה מורכב ומסורבל, היה כרוך בתופעות לוואי קשות עוד יותר מהטיפול ב-IFN/RBV ושיעור ה-SVR היה מאכזב בטיפול לעומת המחקרים הקליניים: 75-52 אחוזים בלבד. טיפול זה לא נתן מענה לאוכלוסיות רבות של חולים: חולים עם שחמת מתקדמת (Decompensated cirrhosis), גנוטיפים אחרים מגנוטיפ 1, חולים במחלות נלוות מורכבות, מחלות אוטואימוניות (Autoimmune), אי ספיקה כלייתית, חולים מבוגרים יחסית ועוד.
פריצת הדרך הגדולה בטיפול בהפטיטיס C
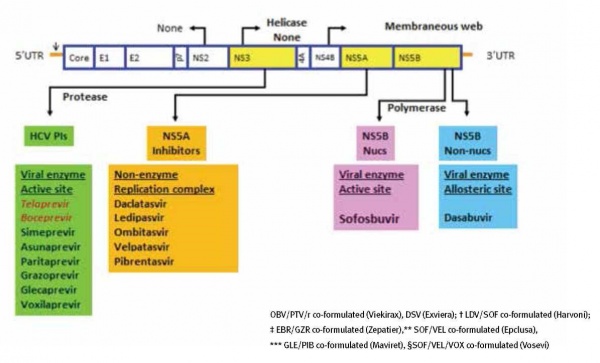
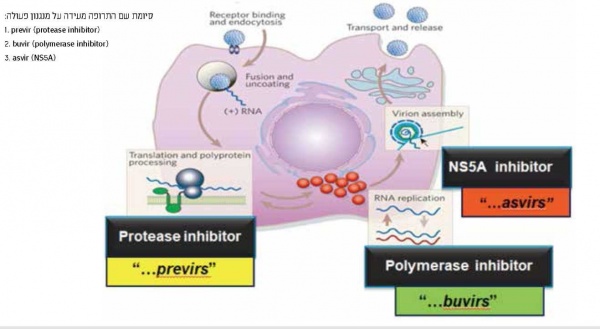
פריצת הדרך הגדולה בטיפול ב-HCV, ייתכן שבין המשמעותיות ביותר ברפואה המודרנית ב-50 השנים האחרונות, חלה ב-2014 עת הופיע הטיפול הפומי ("נטול" IFN או interferon-free) המבוסס על שילוב של שתי תרופות או יותר ונמצא יעיל בגנוטיפים שונים. שינוי הגישה של טיפול שהיה למעשה Immune-modulator, לטיפול הפועל ישירות כנגד מרכיבים שונים של מעגל החיים של הנגיף (Direct Antiviral Agents או DAAs), הוא שהביא למהפכה בטיפול. התרופות השונות כוללות מעכבי Protease (Protease Inhibitor NS3/4A PI), מעכבי Polymerase מסוג Nucleotide NS5B NUC-I) polymerase inhibitor), מעכבי Polymerase מסוג non-nucleotide NS5B polymerase inhibitor (non-NOC או NNI) ומעכבי NS5A-1) NS5A) הנחשב למרכיב חשוב בשכפול (Replication), בבנייה (Assembly) ובשחרור של הנגיף (תמונות מספר 1 ו-2).
הטיפול ניתן רק בשילוב של שתי תרופות או יותר הפועלות במנגנונים שונים עם או בלי RBV ולא כמונותרפיה (Monotherapy). מטרת הטיפול הייתה להשיג יעילות בשיעור 100 אחוזים, שהטיפול יהיה יעיל כנגד כל סוגי הגנוטיפים (Pan-genotypic), שיתאים לכל אוכלוסיות החולים, שיהיה ללא תופעות לוואי משמעותיות ונסבל, שלא תתפתח עמידות (High barrier to resistance), שתהיה תגובה בין-תרופתית מינימלית (DDI או Drug-Drug Interaction), משך הטיפול יהיה קצר ככל האפשר ובעיקר פשוט, על מנת להגביר את ההיענות ושיעור השימוש בתרופה (טבליה אחת המכילה תשלובת של שתיים או שלוש תרופות), להימנע ככל האפשר משימוש ב-RBV בגלל תופעות הלוואי (Anemia, תפרחת ושיעול) ומספר הטבליות היומי[1][2],[3], ושמחיר הטיפול יהיה נמוך ככל האפשר.
האם ב-2017 נמצאת בידינו תרופת הפלא, אותה טבליה הניתנת לכל החולים, לכל סוגי הגנוטיפים, למשך 4 או 6 שבועות עם שיעור ריפוי של 100 אחוזים: ה-"Perfectovir"? משנת 2014 אכן חלה התקדמות רבה בהשגת מטרות אלו עם הופעת הדור השני של התרופות אך עדיין קיימים יעדים שלא הושגו (Unmet needs).
המצב בישראל
המצב בישראל ב-2017 לגבי נגישות ואפשרויות הטיפול טוב יחסית אך לא מושלם וזאת בעיקר בגלל מגבלות התקציב של סל הבריאות.
בשנים 2015–2017 הוכללו בסל התרופות הישראלי כל התרופות והתשלובות שאושרו על ידי ה-FDA (Food and Drug Administration) וה-EMEA (European Medicines Agency): Paritaprevir/Ritonavir/Ombitasvir (Viekirax), Dasabuvir (Exviera), Sofosbuvir (Sovaldi), Daclatasvir (Daklinsa), Sofosbuvir/Ledipasvir (Harvoni) Grazoprevir/Elbasvir (Zepatier) ו- Epclusa) Sofosbuvir/Velpatasvir).
אכן האפשרויות הטיפוליות הורחבו באופן משמעותי מ-2015 ועד 2017 והן כוללות טיפול בכל הגנוטיפים (גנוטיפ 1–4) בדרגת Fibrosis מתקדמת (F3) או שחמת (F4) ובגנוטיפים 1 ו-4 גם לדרגת Fibrosis בינונית (F2). הטיפול כולל גם חולים עם ביטויים חוץ-כבדיים של הזיהום ב-HCV (Vasculitis על רקע Cryoglobulinemia, Lymphoma של תאי B) וחולים לאחר השתלת כבד. חולים בדרגת Fibrosis קלה (F0-1) עדיין לא נכללים כזכאים לקבלת הטיפול במסגרת הסל וחולים אלה מהווים כ-50 אחוזים מהחולים המחכים לטיפול. ה-"Perfectovir" עדיין לא נמצאת ברשימת התשלובות הנזכרות למעלה, אולם בהחלט אנו מתקרבים לכך.
ברוב התשלובות היעילות מגיעה ל-95–100 אחוזים, משך הטיפול 12 שבועות, אין תופעות לוואי משמעותיות ורמת ה-DDI סבירה וניתנת לטיפול. תוצאות הטיפול ב-"Real Life" בישראל, כמו במדינות אחרות במחקרים רב מרכזיים שהוצגו, דומות לאלו שדווחו במחקרים קליניים הן לגבי היעילות והן לגבי הבטיחות[4][5],
תשלובות שונות לאוכלוסיות חולים שונות
יש לזכור כי לא כל אוכלוסיות החולים זהות ויש צורך בניצול היתרונות ולהימנע מחסרונות התשלובות השונות באוכלוסיות השונות. לכל תשלובת יש "ייחוד" מסוים לגבי יעילות בסוג אוכלוסיית חולים מסוימת, לגבי משך הטיפול, הצורך ב-RBV, DDI ושיעור הופעת עמידות ולכן רצוי לשמור את כל האופציות הטיפוליות "קרוב לחזה". לדוגמה:
- קיים הבדל בין תת-זני ה-HCV; 1a ו-1b (1b קל יותר לטיפול) מבחינת היעילות והופעת עמידות המחייב טיפול ארוך יותר ושילוב של RBV בחלק מהתשלובות
- קיימת הוראת נגד לשימוש בתשלובות המכילות מעכבי פרוטיאזות (Protease) בחולים עם שחמת לא מפוצה (Decompensated cirrhosis)
- רק בתשלובות מסוימות ניתן לקצר את הטיפול ל-8 שבועות [בחולים שאינם שחמתיים ושלא קיבלו טיפול אנטי ויראלי (Anti-viral) קודם]
- בחולים עם אי ספיקה כלייתית מתקדמת [eGFR(estimated Glomerular Filtration Rate) mL/min/1.73m2 30] בטוח יותר לטפל רק בתשלובות מסוימות ולא באלו המכילות Sofosbuvir
- בתשלובות מסוימות קיימת DDI רבה יותר מאשר אחרות בעיקר עם תרופות מסוג Anti Retroviral Treatment) ART) לנשאי HIV (Human Immunodeficiency Virus) ומעכבי Calcineurin במושתלי כבד. קבוצות החולים שנשארו "אגוז קשה לפיצוח" הן של חולים עם Decompensated cirrhosis, בעיקר אלה בדרגה מתקדמת Child-Pugh Class C, חולים שחמתיים שנכשלו בטיפול ב-IFN/RBV וחולים שנכשלו בטיפול ב-DAAs, בעיקר בטיפול שהכיל מעכבי NS5A. העמידות למרכיב זה בתשלובת היא בעייתית מאחר שה-Resistance Associated Substitutions (RASs) האחראים להיעדר תגובה לטיפול (בגלל Relapse או Breakthrough) שורדים שנים רבות ויהיה צורך בטיפול משולב (לעיתים Off-label), ארוך יותר (24 שבועות) ומכיל RBV על מנת להתגבר על העמידות. הטיפול הקרוב ביותר ל-"Perfectovir" יהיה הטיפול היעיל ביותר אבל גם הפשוט ביותר. בהנחה שיעילות ששיעורה נע בין 95 ל-100 אחוזים הושגה, "הפשטת" הטיפול פירושה שהטיפול יהיה פשוט יותר הן למטפל: זמן טיפול קבוע בכל החולים ללא קשר לגנוטיפ, לעומס הנגיפי, לאוכלוסייה המטופלת, למחלות נלוות (Co-morbidities) ול-DDI, והן למטופל: טבליה אחת ביום, זמן טיפול קצר ככל האפשר ללא תופעות לוואי. המושג "טיפול פשוט" מקביל ל-"One size fits all". האם אנו נמצאים כבר שם? אושרו על ידי ה- FDA וה-EMEA שתי תשלובות טיפוליות המשדרגות באופן משמעותי את היכולת הטיפולית בקבוצות חולים בעייתיות בהיותן Pan-genotypic ובעלות פוטנציאל לפשט את הטיפול ולקצרו. שתי הטכנולוגיות החדשות הוגשו להכללה בסל התרופות של 2018.
טכנולוגיות חדשות
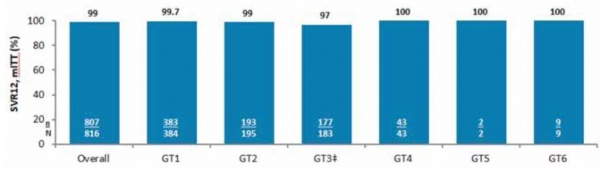
Glecaprevir/Pibrentasvir (Maviret) - התרופה הראשונה היא שילוב של שתי תרופות כלל-גנוטיפיות מהדור השני NS5A inhibitor - Pibrentasvir ו-NS3/4A protease inhibitor - Glecaprevir. התרופה המשולבת נקראת Maviret. התרופה ניתנת ב-3 טבליות פעם ביום ועוברת מטבוליזם (Metabolism) בכבד. באנליזה (Analysis) של נתונים מקובצים ממחקרים בפאזה 2 ו-3, ב-816 חולים מכל הגנוטיפים[4][5],[6],[1],[2],[3], ללא שחמת נאיביים לטיפול או שנכשלו בטיפול קודם ב-IFN/RBV או Sofosbuvir שקיבלו 8 שבועות טיפול בלבד, שיעור השגת SVR היה מושלם 99–100 אחוזים [בגנוטיפ 3 כולם היו נאיביים, שיעור 97 אחוזים SVR (177/1839)] (תמונה מספר 3)[6][1]. בניתוח התוצאות לא היה הבדל בין הגזעים, ה-BMI (Body Mass Index), עומס נגיפי, גיל > 65 שנים או Co-infection HIV/HCV.
High Rates of Efficacy with 8 Weeks of G/P in Treatment-naive and Experianced Adults with Chronic GT1-6 HCV Infection without Cirrhosis: An Integrated Analysis
Integrated efficacy analysis 'of 8 or 12 weeks' G/P treatment in non-cirrhotic patients with GT1-6 infection across seven phase 2 or 3 clinical trials
פרופיל הבטיחות היה מצוין עם שיעור נמוך של תופעות לוואי משמעותיות שנסבלו היטב (כאבי ראש, עייפות ושיעור נמוך של שלשול).
במחקר EXPEDITION טופלו בתרופה במשך 12 שבועות 146 חולים עם שחמת מפוצה (Compensated) נאיביים (Naive) או מנוסים בטיפול קודם בכל הגנוטיפים מלבד גנוטיפ 3. שיעור השגת SVR (Sustained Virological Response) גם בחולים אלה היה מושלם (100-99 אחוזים) ורק בחולה אחד בלבד (גנוטיפ 1a) נצפתה הישנות. גם בקבוצת החולים השחמתיים פרופיל הבטיחות היה מצוין ללא תופעות לוואי שונות מהחולים ללא שחמת[2]. מאחר שגנוטיפ 3 הוא גנוטיפ בעייתי, ובעיקר בחולים השחמתיים, הופרדו חולים אלה ו"זכו" להתייחסות מיוחדת.
במחקר 3-ENDURANCE נמצא שטיפול של 8 שבועות בחולים עם גנוטיפ 3 נאיביים לטיפול קודם ושאינם שחמתיים הביא להשגת SVR ב-95 אחוזים מהחולים (149/153) בדומה לאלה שטופלו במשך 12 שבועות או ב-Daclatasvir יחד עם Sofosbuvir ל-12 שבועות[3].
במחקר 3 SURVEYOR II Part נבדק טיפול ב-Maviret בחולים שחמתיים ו/או שקיבלו טיפול בעבר ב-IFN/RBV או Sofosbuvir ל-12 או 16 שבועות. בחולי גנוטיפ 3 שחמתיים ומנוסים בטיפול, שיעור ה-SVR היה גבוה, 95 אחוזים אבל מספר החולים היה יחסית נמוך בזרוע זו (45/47) וקבוצה זו טופלה למשך 16 שבועות[7].
המחקר הנוסף שבחן הטיפול ב-Marivet בחולים עם אי ספיקה כלייתית מתקדמת (82 אחוזים ,4-5 CKD stage מטופלי דיאליזה) היה ה-4-EXPIDITION שהראה SVR בשיעור גבוה 100 אחוזים (102/102 חולים) עם פרופיל בטיחות מצוין[8] ומאיסוף כלל הנתונים ממחקרי פאזה 2 ו-3 של יותר מ-100 חולים עם אי ספיקה כלייתית כרונית (3–5 CKD). התוצאות דומות: 100-95 אחוזים בכל הגנוטיפים, בין אם היו שחמתיים או לא.
קבוצה בעייתית נוספת היא של חולים שנכשלו בטיפול ב-DAAs בעבר בעיקר בתשלובות שהכילו NS5A-inhibitors. במחקר Part 2 ,MAGELLAN נמצא שבחולים שבהם נמצאו RASs ב-NS5A (בעיקר (Y93H/N ו/ או ב-NS3/4A (PI) שיעור ה-SVR ירד פלאים ל-79 אחוזים עד 88 אחוזים בין אם הטיפול נמשך 12 או 16 שבועות[9]. שיעורי SVR ברמה כזו בהחלט אינם מספקים בקבוצת חולים זו, וזו אחת החולשות של התשלובת הנקראת Maviret.
לאור הנזכר למעלה, ה-Label האירופאי אינו ממליץ כלל על טיפול חוזר בתרופה בקבוצת נכשלי DAAs ואילו האירופאי מתווה הנחיה מסורבלת שאינה פשוטה כלל ועיקר. ביתר המקרים, ההתוויות פשוטות: בכל החולים הנאיביים לטיפול שאינם שחמתיים הטיפול יימשך 8 שבועות בכל הגנוטיפים ובשחמתיים 12 שבועות. בחולי גנוטיפ 3 שטופלו ב-IFN/RBV ו/או Sofosbuvir, הטיפול יימשך 16 שבועות בכולם.
מכאן שהשילוב Glecaprevir/Pibrentasvir (Maviret) הוא כמעט "Perfectovir", למעט בחולי גנוטיפ 3 מנוסי טיפול Sofosbuvin IFN/RBV ולצורך טיפול חוזר בנכשלי DAAs.
Sofosbuvir/Velpatasvir/Voxilaprevir (Vosevi) - תרופה זו מורכבת מ-Non-NUC ,(SOF) NS5B polymerase inhibitor מ-NS5A (VEL) inhibitor, מעכב כלל גנוטיפי מהדור השני ומ-PI כלל גנוטיפי מהדור השני. תרופה זו היא למעשה תוספת של PI לתרופה המוכרת SOF/VEL) Epclusa). כל שלושת המעכבים נמצאים בטבליה אחת ניתנת פעם ביום.
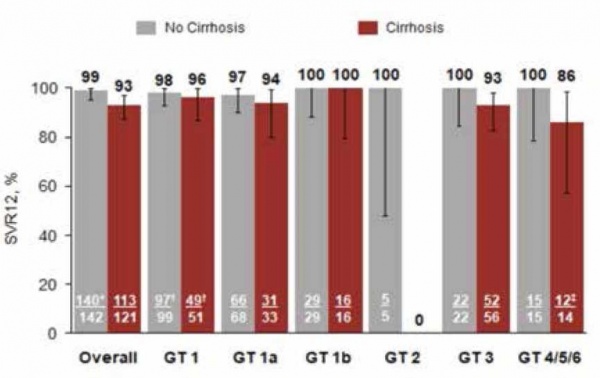
במחקר 2 POLARIS (פאזה 3) נבדקה היעילות של הטיפול ב־501 חולים מכל הגנוטיפים (1–6 Genotype) כולל כ-20 אחוזים שחמתיים למשך 8 שבועות כנגד Epclusa) SOF/VEL) ל-12 שבועות. בניתוח התוצאות של 3 POLARIS (110 חולים שחמתיים עם גנוטיפ 3) ו-POLARIS2, 611 חולים מכל הגנוטיפים, חלקם שחמתיים אולם נאיבים לטיפול ב-DAAs שטופלו בטבליה אחת למשך 8 שבועות, התוצאות היו מצוינות: SVR שהושג היה 94 אחוזים (גנוטיפ 4) ו-98-97 אחוזים בגנוטיפ 1b, 2 ו-3. בגנוטיפ 1a רק 92 אחוזים (אוכלוסייה אמריקאית, בהם RAS Q80K נפוץ ומקטין משמעותית ה-SVR). גם כאן פרופיל הבטיחות היה מצוין ולא נרשמו תופעות לוואי יוצאות דופן מהמוכרת בשימוש ב-DAAs [10] (תמונה 4).
לגבי גנוטיפ 3 הבעייתי, במחקר POLARIS 3 נבדק הטיפול ב-SOF/VEL/VOX ל-8 שבועות ב-110 חולי שחמת עם גנוטיפ 3 בלבד (35 טופלו בעבר ב-IFN/RBV) שמהווה קבוצה בעייתית ביותר. ה-SVR שהושג בקבוצה זו היה גבוה מזה שהושג אי פעם על ידי שילוב כלשהו וזאת בטבליה אחת ליום ללא RBV: 96 אחוזים (106/110). בניתוח התוצאות הסתבר ששיעור השגת SVR גבוה גם באלה שנכשלו בטיפול קודם ב-DAAs 97 אחוזים (34/35). נראה שנמצא הפתרון לחולי גנוטיפ 3 שחמתיים ומנוסים, אם יאושר הטיפול בתשלובת זאת שהיא נוחה, פשוטה לשימוש ויעילה מאוד.
קבוצה נוספת שמהווה "אגוז קשה" היא קבוצת החולים שנכשלו בטיפול קודם ב-DAAs ובמיוחד במעכבי NS5A. מחקרי פאזה 3, 1 POLARIS ו-4 POLARIS מספקים מענה גם לקבוצה זאת. בשני המחקרים (סך הכל 745 חולים שנכשלו בטיפול ב-DAAS עם או בלי מעכבי NS5A) טופלו החולים בטבליה אחת ליום למשך 12 ימים. בקבוצה הבעייתית יותר (מנוסי NS5A-inhibitors) שיעור ה-SVR הכללי היה 99 אחוזים (140/142) ובחולים שחמתיים 93 אחוזים (113/121), שיעור שנחשב לגבוה מאוד בקבוצה זו. שיעור התגובה הגבוה היה זהה בכל הגנוטיפים ואפילו בגנוטיפ 3 הבעייתי 93 אחוזים (52/56) - שיעורי הצלחה שלא הכרנו[11] (תמונה 4). החולשה המסוימת בתשלובת זו היא SVR נמוך יחסית בחולי גנוטיפ 1a, אבל כשנבדקו חולים ממדינות אירופה, שיעור ה-SVR עלה. חולי גנוטיפ 1a בישראל מהווים רק 20 אחוזים בלבד מכלל חולי גנוטיפ 1 ונראה שבעיה זו זניחה.
לאור התוצאות המרשימות, labels של התרופה כפי שנרשם באירופה: Vesovi בטבליה אחת ליום תינתן לכל החולים הנאיביים לטיפול ב-DAAs שאינם שחמתיים למשך 8 שבועות ואילו בשחמתיים ו/או באלה שנכשלו בעבר בטיפול ב-DAAs (בין אם שחמתיים אם לאו) הטיפול יימשך 12 שבועות. בארצות הברית, הוגשה התרופה לרישום רק לנכשלי DAAs. לא ניתן להשתמש באף אחת מן התרופות חדשות בחולים עם שחמת שאינה מפוצה (Decompensated) בגלל המרכיב של מעכב הפרוטאז בשתיהן.
עתיד
בפתח עומדות שתי טכנולוגיות שמקרבות אותנו ל-"Perfectovir" ומשדרגות את היעילות ופשטות הטיפול שהן מפתח להיענות גבוהה. רוב החולים, שאינם שחמתיים (F0-2) ונאיביים לטיפול, חולים שמהווים את מרבית אוכלוסיית הממתינים והחדשים, יוכלו ליהנות מ-8 שבועות טיפול בלבד בכל הגנוטיפים וללא קשר לעומס ויראלי. גם הקבוצות הבעייתיות (גנוטיפ 3, שחמתיים מנוסים ואלה שנכשלו בטיפול קודם) זוכות למענה של טיפול בן 12 שבועות.
החולים שהם HIV/HCV co-infected מטופלים כחולים עם HCV בלבד. בחולים עם שחמת שאינה מפוצה עדיין, קיימת אפשרות טיפול בתרופות שאינן מכילות PI (כמו Epclusa או Harvoni) עם או בלי RBV. זמן ארוך מ-12 שבועות ו/או שימוש בריבוירין יישמר כנראה לתת קבוצות בעייתיות מאוד כמו Decompensated cirrhosis וחולים עם הופעת עמידות קשה לטיפול. והחשוב מכל, למרות טכנולוגיות הטיפול שבידינו, לא נוכל למגר את המחלה בישראל אם לא נאבחן את 75 אחוזים מהחולים שלא נבדקו מעולם ונמצאים בקבוצות סיכון שהוגדרו בישראל, ואם לא ננגיש את הטיפול לכל החולים, כולל במחלה קלה (F0-1) במסגרת סל הבריאות בשיעור שחייב לעלות על מספר החולים הנוספים מדי שנה.
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 Glecaprevir and pibrentasvir yield high response rates in patients with HCV genotype 1-6 without cirrhosis. Kow PY, et al. J Hepatol. 2017 Aug;67(2):263-271. doi: 10.1016/j.jhep.2017.03.039. Epub 2017 Apr 13.
- ↑ 2.0 2.1 2.2 Glecaprevir plus pibrentasvir for chronic hepatitis C virus genotype 1, 2, 4, 5, or 6 infection in adults with compensated cirrhosis (EXPEDITION-1): a single-arm, open-label, multicentre phase 3 trial. Forns X, et al. Lancet Infect Dis. 2017 Aug 14. pii: S1473-3099(17)30496-6. doi: 10.1016/S1473-3099(17)30496-6. [Epub ahead of print].
- ↑ 3.0 3.1 3.2 Efficacy of G/P Compared to SOF + DCV in Treatment-Naive HCV GT3-Infected Patients without Cirrhosis: ENDURANCE-3. Foster GR, et al. J Hepatol 2017; 66(Suppl 1):S33.
- ↑ 4.0 4.1 The Real-World Israeli experience of treating chronic hepatitis C CHC), genotype 1 (GT1) patients with advanced fibrosis with paritaprevir/ritonavir/ombitasvir, dasabuvir with or without ribavirin (3D±R): a large multi-center cohort. Zuckerman E, et al. Hepatology 2016, 63 (suppl 1): 1003A.
- ↑ 5.0 5.1 The Real-World Israeli Experience of Treating Chronic Hepatitis C (CHC), Genotype 1 (GT1) and Genotype 4 (GT4) Patients with Advanced Fibrosis with Elbasvir\ Grazoprevir: A Large Multi-Center Cohort . Zuckerman E., et al. (AASLD Annual Meeting, Washington DC, October 20-24, 2017).
- ↑ 6.0 6.1 High rates of efficacy with 8 weeks of G/P in treatment-naive and experienced adults analysis, Puoti M, et al. J Hepatol 2017; 66(Suppl 1):S721.
- ↑ Efficacy of G/P for 12 or 16 Weeks in HCV GT3-Infected Patients with Prior Treatment Experience and/ or Cirrhosis: SURVEYOR-II, Part 3. Wyles DL, et al. Hepatology 2016; 64(Suppl 1):62A-63A.
- ↑ High SVR12 Rates with 12 Weeks G/P in GT1-6 Infected Patients with Severe Renal Impairment: EXPEDITION-4. Gane EJ, et al. Hepatology 2016; 64(Suppl 1):1125A (Oral presentation, LB-11
- ↑ Efficacy of G/P for 12 or 16 Weeks in Patients with HCV GT1 or 4 Infection and Prior DAA Treatment Failure: MAGELLAN-1, PART 2. Poordad F, et al. J Hepatol 2017; 66(Suppl 1):S83-84.
- ↑ Efficacy of 8 Weeks of Sofosbuvir, Velpatasvir, and Voxilaprevir in Patients With Chronic HCV Infection: 2 Phase 3 Randomized Trials.Jacobson I, et al. Gastroenterology 2017, doi: 10.1053/j. gastro.2017.03.047
- ↑ Sofosbuvir, Velpatasvir, and Voxilaprevir for Previously Treated HCV Infection. Bourliere M, et al. N Engl J Med 2017;376:2134-46
המידע שבדף זה נכתב על ידי פרופסור אלי צוקרמן, מנהל היחידה למחלות כבד, מחוז חיפה וגליל מערבי ומרכז רפואי כרמל, שירותי בריאות כללית, יו"ר החברה הישראלית לחקר הכבד


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק