דלקת כיבית של המעי הגס - Ulcerative colitis
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| דלקת כיבית של המעי הגס | ||
|---|---|---|
| Ulcerative colitis | ||
| ||
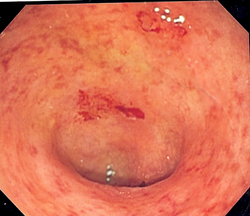
Endoscopic image of a bowel section known as the sigmoid colon afflicted with ulcerative colitis. The internal surface of the colon is blotchy and broken in places.
| ||
| ICD-10 | Chapter K 51. | |
| ICD-9 | 556 | |
| MeSH | D003093 | |
| יוצר הערך | ד"ר ערן ישראלי | |
דלקת כיבית של המעי הגס הינה מחלה דלקתית כרונית הפוגעת במעי הגס עם אטיולוגיה לא ידועה. יחד עם מחלת קרוהן, מחלות אלו מהוות את שתי הצורות העיקריות של מחלת המעי הדלקתית (Inflammatory bowel disease).
ישנם גורמים גנטיים, סביבתיים, וחיסוניים המעורבים באטיולוגיה של המחלה. הדלקת במעי הגס רציפה, מערבת בעיקר את שכבת הרירית, מתחילה מפי הטבעת ומתפשטת קריבנית (Proximal). התסמינים השכיחים הינם דמם רקטלי, טחירה (Tenesmus) ושלשול. כמו כן, ישנה מעורבות ספציפית של איברים מחוץ למערכת העיכול - כולל הפרקים, העור והעיניים.
למרות שהמחלה אינה גורמת לתמותה מוגברת לעומת האוכלוסייה הכללית, היא יכולה לגרום לתחלואה משמעותית עם אובדן ימי עבודה במשק. קיימת התפתחות משמעותית בטיפול התרופתי והניתוחי במחלה זו בעשורים האחרונים - אך לא קיים טיפול המביא לריפוי מוחלט של המחלה.
אפידמיולוגיה
קיימת שונות בשכיחות המחלה עפ"י אזור גיאוגרפי ומוצא. יש לציין שרוב המחקרים האפידמיולוגים נערכו בצפון אמריקה ואירופה, שבהם נצפתה שכיחות גבוהה יותר של המחלה באזורים הצפוניים של היבשת ביחס לאזורים הדרומיים. בצפון אמריקה ובאירופה ההיארעות הכוללת של המחלה הינה בין 6-20 מקרים ל- 105 לשנה, ואילו ההימצאות בין 40-250 ל- 105. לאורך ציר הזמן שכיחות המחלה נותרה יציבה באזורים הצפוניים (המתועשים) ואילו הופיעה עלייה בשכיחות באזורים הדרומיים של היבשת. מחקר בקרב כלל המתגייסים לצה"ל הדגים יציבות בהימצאות המחלה עד לגיל 17 בישראל משנות ה- 80 ועד שנת 2005 (פירוט נוסף ניתן למצוא בערך על מחלת קרוהן). המחלה שכיחה משמעותית בקרב יהודים אשכנזים לעומת לא-יהודים באותו אזור גיאוגרפי. בישראל המחלה שכיחה יותר בקרב יהודים ממוצא אשכנזי לעומת מוצא ספרדי. בעבר המחלה נחשבה כנדירה יחסית בקרב לא-לבנים, אך בעשורים האחרונים יש עלייה משמעותית בשכיחות המחלה בארה"ב בקרב יוצאי אפריקה, אמריקה הלטינית ואסיה עד כדי השוואת השכיחות לאוכלוסיה הלבנה. באסיה שכיחות המחלה נמוכה (ביפן ההימצאות הינה 5.5 ל- 105), ובניגוד למחלת קרוהן אין עלייה משמעותית בשכיחות המחלה לאורך השנים.
ממצאים אפידמיולוגים אלו מרמזים על תפקיד גנטי וגם סביבתי באטיולוגיה של המחלה. המחלה יכולה להופיע בכל גיל, אך שיא השכיחות בעשור ה- 2 וה- 3 לחיים עם שיא נוסף בגילאים 60-70. שכיחות המחלה שווה בין גברים ונשים.
אטיולוגיה
האטיולוגיה של המחלה אינה ידועה, אך על פי התיאוריה המקובלת מדובר בפעילות דלקתית שמקורה בשפעול כרוני של מערכת החיסון כנגד מרכיבים (שטרם זוהו) בדופן או בחלל המעי. הרקע הגנטי, כמו גם גורמים סביבתיים שונים, משפיעים באופן משמעותי על רמת הסיכון לפתח את המחלה אצל פרט מסוים, וכמו כן על תזמון הופעתה.
שפעול מערכת החיסון
במצב הפיזיולוגי יש ייצוג משמעותי למערכת החיסון בדופן המעי, אך זו נמצאת בהליך בקרה (או סבילות)- מה שמכונה דלקת פיזיולוגית. על פי התיאוריה המקובלת, הדלקת הכרונית במחלה נגרמת על ידי שפעול לא מבוקר של מערכת החיסון בדופן המעי הגס כנגד אנטיגן חיידקי או אנטיגן עצמי (אנדוגני) שטרם זוהה. יש עלייה בנוכחות תאי פלסמה המפרישים נוגדנים (Immunoglobulins) מסוג IgG. לחולים יש עלייה ב-IgG המכוון למרכיבים עצמיים (כגון אנטיגנים ממקור אפיתל המעי, העור, דרכי המרה וכדומה), וכן יש שכיחות יתר של מחלות חיסוניות עצמיות נוספות (כגון: סוכרת ומחלות בלוטת התריס). ב- 60-85% מהחולים יש ביטוי לנוגדן p-ANCA. האנטיגן אליו מכוון נוגדן זה טרם זוהה סופית. לא ברור עם לנוגדן יש משמעות פתוגנטית במחלה או שהוא מהווה סמן מנבא להופעת המחלה. במחקר שנערך בקרב מתגייסים לצה"ל תוך שימוש במאגר הסרומים, ניתן היה לאתר את נוגדן ה-p-ANCA בשליש מהחולים עד 5 שנים ויותר לפני ההופעה הקלינית של המחלה.
פגיעה בבקרה של מערכת החיסון התאית גם קיימת במחלה. ישנם שינויים במערכת החיסון הראשונית (הלא ספציפית) הכוללת תאים מאקרופאגים ודנדריטים המבטאים קולטנים המשמשים חיישנים לפפטידים חידקיים (TLR's). וכן, במערכת החיסון האדפטיבית (הספציפית) הכוללת את הלימפוציטים לתת-סוגיהם. במחלה ניתן למצוא סמנים לשפעול של הלימפוציטים בדופן המעי. בנוסף ישנו יתר ביטוי ללימפוציטים מסוג Th17 המפרישים ציטוקינים מעודדי דלקת (כגון :IL-6 ו-IL-17, ו-IL-23R).
גנטיקה
העדות למעורבות גנטית במחלה קיימת כבר מתצפיות מוקדמות של ריכוז חולים בתוך משפחות, וכן יתר ביטוי של המחלה בקרב יהודים אשכנזים. מחקרים מבוססי Genome-wide association אפשרו לבדוק מאות אלפי סמנים גנטיים באופן סימולטני, תוך השוואה בין החולים לבין האוכלוסייה שאינה סובלת מהמחלה. כל זאת, ללא צורך בהיפותזה מוקדמת לגבי מיקום הגנים החשודים. עד היום נמצאו יותר מ-30 סמנים גנטיים הקשורים למחלות מעי דלקתיות. חלק מהגנים חופפים גם במחלת קרוהן (כגון: מוטציה בגן המקדד ל-IL-23R) וחלקם ספציפיים לדלקת כיבית של המעי הגס (כגון IBD2 locus בכרומוזום 2, או מוטציה בגן MDR1).
גורמים סביבתיים
לפלורת המעיים יש חשיבות רבה בפתוגנזה של המחלה. במודלים בבעלי חיים גדילה בסביבה נקייה מחיידקים גורמת לרזולוציה של המחלה. יחד עם זאת טרם זוהה מיקרואורגניזם ספציפי המעורר את המחלה, והתיאוריה המקובלת שמדובר באבדן הבקרה של מערכת החיסון כנגד הפלורה הטבעית של המעיים. מחקרים במחלת קרוהן ודלקת כיבית של המעי הגס הדגימו ירידה במגוון הזנים הקיימים במעי ביחס לאוכלוסיה הבריאה ובמיוחד מקב' ה-Firmicutes וה-Bacteroides, שייתכן ויש להם תפקיד מגן בדופן המעי הגס בהיותם מפרישים חומצות שומן קצרות.
גורמים נוספים כוללים עישון וכריתת התוספתן - שנמצאו כגורמים מגנים בפני הופעת המחלה. גורמים תזונתיים, הנקה, ושימוש במשחות שיניים לא נמצאו כגורמים משמעותיים בסיכון להופעת המחלה.
קליניקה
התסמינים השכיחים במחלה הינם: דמם רקטלי, שלשול, יציאה רירית, טחירה (Tenesmus) ודחיפות, וכאב בטן. במקרים חמורים יותר יופיעו סימנים מערכתיים כגון: עליית חום וירידה במשקל. התסמינים השונים מופיעים גם כתלות במיקום המחלה - בחולים עם מעורבות דלקתית של הרקטום (Proctitis) התסמינים הבולטים יהיו דמם רקטלי וטחירה, בעוד שלחולים עם מעורבות נרחבת של המעי הגס יהיה יתר ביטוי לשלשול, כאב בטן, ירידה במשקל, עליית חום, ואנמיה. עפ"י רוב סימני המחלה מופיעים באופן איטי במשך שבועות עד חודשים בטרם המטופל יגיע לבירור רפואי. יחד עם זאת, בחלק מהחולים המחלה תופיע באופן חריף, ובמיוחד לאחר התקף של דלקת זיהומית של המעי (כגון סלמונלה או קלוסטרידיום דיפיצילה (Clostridium dificille)).
תסמינים מחוץ למערכת העיכול
מעורבות מערכת השרירים והשלד
מעורבות מפרקים פריפריים (5-20% מהחולים) – קיים יחס ישיר בין הסיכון להופעת התסמינים במפרקים לבין היקף מעורבות הדלקת במעי. נדיר שיופיע עיוות (Deformation) של המפרקים.
במעורבות אסימטרית ונודדת (סוג 1) במפרקים הגדולים, התסמינים מקבילים לפעילות הדלקת במעי. במעורבות סימטרית של הפרקים הקטנים (סוג 2) התסמינים יופיעו ללא קשר לפעילות המחלה במעי.
מעורבות אקסיאלית כוללת סקרואילאיטיס (sacroiliits, 10-15% מהחולים, על פי רוב ללא קשר ל-HLA-B27) וספונדיליטיס (spondylitis, 1-2% מהחולים על פי רוב עם HLA-B27 עם התקדמות ונזק קבוע בשלד).
אוסטיאופורוזיס (30-60% מהחולים) - משנית לטיפול ממושך בסטרואידים או הפרעה בספיגת סידן וויטמין D.
מעורבות עורית
מיגול עור (Pyoderma ganrenosum, 1-2% מהחולים) - מופיעה ללא קשר לפעילות המחלה במעי.
אדמנת קשרית (Erythema nodosum) – (מופיעה ב- 2-4% מהחולים) שכיחה יותר בנשים. יש קשר למעורבות המפרקים, ולפעילות המחלה במעי.
תופעות עוריות נוספות: Sweet's syndrome, כיבים אפטיים בחלל הפה וסטומטיטיס זוויתית (Angular stomatitis).
מעורבות עינית
מופיעה בקרב 5-8% מהחולים.
סקלריטיס ואפיסקלריטיס - יש קשר בין הופעתן לפעילות המחלה במעי
דלקת הענביה (uveitis) - מתבטאת בכאבי ראש, כאבי עיניים, דמעת, טשטוש ראייה ופוטופוביה. נובעת ממעורבות דלקתית של הלשכה הקדמית.
מעורבות הכבד ודרכי המרה
עלייה קלה באנזימי הכבד שכיחה בעת התקף קשה של המחלה ומיוחסת לתת תזונה כבד שומני וספסיס.
דלקת ראשונית צלקתית של דרכי המרה (primary sclerosing cholangitis) – שכיחה יותר בקרב חולי דלקת כיבית של המעי הגס מאשר במחלת קרוהן. יש לחשוד במחלה בכל מקרה של עלייה קבועה באנזימי הכבד ובמיוחד פוספטאזה בסיסית.
מעורבות מערכת הקרישה
נטייה לקרישתיות יתר - עשויה לבוא לידי ביטוי בתסחיפים קרישתיים ורידיים בעיקר, ועורקיים במקרים נדירים. מנגנון ההיווצרות קשור בכך שהדלקת גורמת לתרומבוציטוזיס ולעלייה ברמות פיברינוגן, פקטור V, פקטור VIII וחסר באנטי תרומבין 3 ו-Protein S.
מהלך המחלה
ברוב החולים (כ- 80%) המחלה מתאפיינת בהתקפים וביניהם תקופות של הפוגה (Remission). תדירות הופעת ההתקפים שונה מאד בין החולים. בכ-50% מהחולים המחלה מופיעה עם תסמינים קלים, ובקרב 6-19% מהחולים ההופעה הראשונית סוערת. בעד 10% ההופעה הראשונית חמורה ומצריכה כריתה של המעי הגס. במיעוט החולים (5-10%) יש מהלך כרוני ממושך ללא הגעה להפוגה.
הגורמים המשפיעים על המהלך כוללים זיהומים חידקיים וויראליים, שימוש בנוגדי דלקת לא סטרואידלים (NSAIDS) ואנטיביוטיקה, עישון ולחץ נפשי. בעד שליש מהחולים עם מעורבות של הרקטום או הרקטו-סיגמואיד תהיה התפשטות של האיזור הדלקתי לחלקים קריבניים יותר של המעי הגס לאחר 10 שנים. הצורך בכריתת המעי הגס הכי גבוה בשנה הראשונה להופעת המחלה (עד 10%). לאחר 10 שנים השכיחות הינה 24% ולאחר 25 שנה – 30%. מחקרים עדכניים מאירופה הדגימו ירידה בשכיחות הצורך בכריתת המעי הגס (9% לאחר 10 שנים) כאשר הגורמים המשפיעים כוללים את משך המחלה, תדירות וחומרת ההתקפים, ושטח המעי הגס המעורב במחלה.
אבחנה
לא ניתן לאבחן את המחלה על סמך קריטריון בודד. יש צורך בצירוף של נתונים קליניים, מעבדתיים, אנדוסקופיים, היסטולוגיים, ודימותיים. מומלץ בכל מקרה של חשד באבחנה לשלוח בדיקת צואה לתרבית, משטח לפרזיטים ובדיקת טוקסין לקלוסטרידיום דיפיצילה. טעות נפוצה היא לחשוד במחלה בעת התקף חריף ראשון וללא ביטוי כרוני של המחלה.
בדיקות אנדוסקופיות
ברוב החולים ניתן לבסס את האבחנה עפ"י סימנים אופיניים בבדיקה אנדוסקופיה של המעי הגס. סימנים אלו כוללים פעילות דלקתית רציפה מהרקטום וקריבנית. בשלבים מוקדמים של המחלה יש איבוד של תבנית כלי הדם בדופן המעי עם בצקת ואודם הרירית. עם החמרה של פעילות המחלה מופיע בצקת וגרנולריות של הרירית, ובהמשך כיבים והופעה של תפליט (Exudate) דלקתי. במקרים חמורים יופיעו כיבים גדולים עם איזורים נרחבים של דופן המעי שאינם מכוסים ברירית ודמם ספונטני. בעת פעילות ממושכת של המחלה יופיעו פסאודו-פוליפים דלקתיים, הנגרמים בשל אפיתל רגנרטיבי בין איזורים של התכייבויות. לאחר מהלך ממושך יכולה להופיע אטרופיה של הרירית עם איבוד הקפלים (האוסטרות) ומראה של "צינור-עופרת". בכל מקרה של היצרות בחלל המעי יש לשלול התמרה ממאירה לסרטן המעי הגס.
ממצאי מעבדה
השינויים המעבדתיים אינם ספציפיים ומשקפים את הפעילות הדלקתית הסיסטמית במחלה. בחולים עם מעורבות דלקתית של הרקטום (Proctitis) על פי רוב לא יהיו שינויים בממצאי המעבדה – ואילו בחולים עם מעורבות נרחבת של המעי הגס, תופיע אנמיה, לויקוציטויזיס וטרומבוציטוזיס כמו גם עלייה בסמני דלקת כגון: חלבון מגיב עם סי (CRP - C-reactive protein) ושקיעת דם. בעת שלשול ממושך תופיע עלייה בקראטינין (Creatinine) ואוראה וכן תת-אשלגן בדם (Hypokalemia). במחלה חמורה תהיה ירידה ברמת האלבומין בסרום. עלייה קבועה באנזימי הכבד ובמיוחד פוספטזה בסיסית מחשידה לקיום דלקת ראשונית צלקתית של דרכי המרה (Primary sclerosing cholangitis).
אבחנה מבדלת
ישנן 3 קבוצות עיקריות באבחנה המבדלת: קוליטיס של מחלת קרוהן, מחלות זיהומיות, ומחלות נוספות (דלקת סעיף (Diverticulitis), איסכמיה של המעי הגס, קוליטיס משנית לתרופות).
על מנת להבדיל ממחלת קרוהן מומלץ ברוב המקרים לבצע קולונוסקופיה הכוללת ביופסיות מרובות. מוקדי דלקת לא רציפה במעי, כמו גם עדות לגרנולומות בהיסטולוגיה, תומכים במחלת קרוהן. דימות של המעי הדק יכולה להדגים מעורבות דלקתית א-תסמינית. בכ- 10% מהחולים לא ניתן להבדיל באופן ברור בין המחלות ונקבעת האבחנה של Indeterminate colitis.
טיפול
5-אמינוסליצילטים
Salazopyrin (Sulfasalazine) (סלאזופירין ; סולפסלזין) ותרופות מקבוצת ה-5-אמינוסליצילטים, הודגמו כבעלות יעילות מתונה בטיפול בדלקת כיבית של המעי הגס בדרגה קלה עד בינונית, עם יעילות קלינית דומה בין התכשירים השונים. רוב תופעות הלוואי של Salazopyrin קשורות במרכיב הסולפהפירידיני של התרופה, ואינן קיימות בתכשירי ה-5-אמינוסליצילטים הנוספים. יתרונה של Salazopyrin הוא בהשפעתה המיטיבה על הפרקים המעורבים.
היעילות הטיפולית בהתקף תלויה במינון, כאשר אין יעילות למינון פחות מ- 2 גרם ליממה. במחלה בדרגה בינונית היעילות המקסימלית היא במינון של 4-5 גרם ליום. תרופות אלו יעילות בשמירה על הפוגה (maintenance therapy), וכן במניעת סרטן המעי הגס. טיפול טופיקלי (בחוקן או בנרות) יעיל בנפרד או כתוספת לטיפול פומי במחלה פעילה המערבת את המעי הגס השמאלי.
גלוקו-קורטיקואידים
למרות תופעות הלוואי, לסטרואידים יש עדיין תפקיד מרכזי בטיפול בהתלקחות חריפה של המחלה. במחלה בדרגה קלה עד בינונית, נהוג לטפל ב-Prednisone (פרדניזון) במינון של 40-60 מ"ג ליום, עם ירידה הדרגתית במינון תוך 4-6 שבועות. שיעור התגובה הצפוי לטיפול נע בין 80-90%, והתגובה לטיפול מהירה (תוך כ-3 שבועות). לחולים בהתלקחות קשה נהוג לתת טיפול בסטרואידים דרך הוריד, כדוגמת Hydrocortisone הידרוקורטיזון במינון של 100 מ"ג כל 8 שעות. אין עדויות ליעילותם של סטרואידים במניעה, ואין עדות שהטיפול מביא לריפוי הרירית. כמו כן, קיימות תופעות לוואי רבות בשימוש ארוך טווח. טיפול טופיקלי יעיל בטיפול במחלה של המעי הגס השמאלי, אך פחות מאשר תכשירים טופיקליים של 5-אס"א. יחד עם זאת ניתן לשלב טיפול טופיקלי של 5-אס"א עם זה של גלוקו-קורטיקואידים לטווח הקצר.
שילוב זה יעיל יותר מאשר הטיפול בכל אחד מהתכשירים בנפרד.
תיופורינים
קבוצה זו כוללת את ה-Azathioprine (אזאתיופרין) ו-Puri-Nethol (Mercaptopurine) (פורי-נטול; מרקאפטופורין). היעילות של קבוצה זו בטיפול בעת התקף חריף אינה חד-משמעית, וכמו כן התגובה לטיפול מושגת לפחות חודשיים מתחילת טיפול רציף. לעומת זאת תרופות אלו הודגמו כיעילות בשמירה על הפוגה במחלה. יעילותן הוכחה מחקרית, במניעת הצורך בכריתה של המעי הגס בחולים עם מחלה קשה שנדרשו לטיפול ב Cyclosporin A (ציקלוספורין A) או נוגדי-TNF בעת התקף חריף.
ציקלוספורין A
מקומה של תרופה זו הוא בטיפול בחולים עם התקף קשה שאינם מגיבים לטיפול בגלוקוקורטיקואידים במתן תוך-ורידי. במחקר שכלל 20 חולים עם התקף קשה של המחלה ללא תגובה לגלוקוקורטיקואידים במשך שבוע- 9 מתוך 11 החולים הגיבו לטיפול בCyclosporin A לעומת אף חולה בקבוצת האינבו. Cyclosporin A במתן תוך-ורידי במינון של 4מ"ג/ק"ג/ ליום, ובהמשך מתן פומי, יכולה להוות גשר טיפולי עד לתחילת ההשפעה של תיופורינים. יחד עם זאת עד 50% מחולים אלו עדיין יזדקקו לכריתה של המעי הגס תוך שנה. לאור תופעות לוואי רבות של תרופה זו (יתר לחץ דם, פרכוסים, רעילות כלייתית וזיהומים אופורטוניסטיים) – ניתן היום לשקול טיפול בחולים שתוארו לעיל על ידי תכשירים נוגדי-TNF.
נוגדי TNF
התרופה הראשונה שפותחה מקבוצה זו היא Remicade (Infliximab) (רמיקייד; אינפליקסימאב) - נוגדן כימרי חד שבטי. מחקרי ה-ACT-1 וה-ACT-2 הדגימו יעילות של תרופה זו בטיפול במחלה, כולל עדות לריפוי הרירית כפי שנבדקה בקולונוסקופיה. תרופות נוספות ממשפחה זו ([[Humira) [[Adalimumab) (יומירה;אדלימומאב) ו- Cimzia (Certolizumab pegol) (סימזיה;סרטוליזומאב פגול)) נבדקות גם הן במחקרים קליניים עדכניים, אך בזמן זה עדיין אין מידע מחקרי מפורט כפי שקיים לגבי Remicade.
במחקר שנערך בחולים עם התקף קשה של דלקת כיבית של המעי הגס, שלא הגיבו לטיפול בגלוקוקורטיקואידים, טיפול Remicade מנע את הצורך בכריתה של המעי הגס ב- 17 מתוך 24 חולים (71%) בהשוואה ל- 7 מתוך 21 חולים (33%) מקבוצת הביקורת. טרם פורסמו תוצאות מחקר המשווה את היעילות של Remicade בהשוואה לCyclosporin A בהתוויה זו.
פירוט נוסף לגבי תרופות אלו ניתן למצוא בערך על מחלת קרוהן.
פרוגנוזה
למעלה מ- 90% מהחולים עדיין פעילים בשוק העבודה לאחר 10 שנות מחלה. איכות החיים (הכוללת יכולות חברתיות, משפחתיות ותעסוקתיות) אינה נפגעת באופן משמעותי ברוב החולים. מאז כניסת הטיפולים התרופתיים והכירורגיים מאז שנות ה-50 התמותה במחלה ירדה מ- 35% (בעת התקף חמור) לפחות מ- 2%. אורך החיים בקרב החולים אינו שונה מהותית מהאוכלוסיה הכללית למרות הסיכון המוגבר להופעת סרטן המעי הגס בקרב אוכלוסיה זו.
דגלים אדומים
ביבליוגרפיה
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר ערן ישראלי, מנהל המרכז למחלות מעי דלקתיות, המכון לגסטרואנטרולוגיה ומחלות כבד, המרכז האוניברסיטאי הדסה, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק