דרמוסקופיה ומיקרוסקופיה קונפוקלית באבחון מלנומה - Dermoscopy and confocal microscopy in the diagnosis of melanoma
הופניתם מהדף דרמוסקופיה ומיקרוסקופיה קונפוקלית באבחון מלנומה לדף הנוכחי.
| דרמוסקופיה ומיקרוסקופיה קונפוקלית באבחון מלנומה | ||
|---|---|---|
| Dermoscopy and confocal microscopy in the diagnosis of melanoma | ||
| 250px | ||
| יוצר הערך | ד"ר רוני שרברק-חסידים, פרופסור אלון סקופ | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מלנומה
מבוא
המפתח למניעת תמותה ממלנומה הוא גילוי מוקדם של סרטן זה, בשלב שבו כריתה כירורגית מביאה לריפוי. עם זאת, הניסיון לאבחן מלנומה בשלב מוקדם כרוך בהסרה כירורגית של נגעים שפירים מרובים, דבר המוביל לא רק להצטלקות מיותרת, אלא גם לעומס על השירותים הכירורגיים והמעבדות הפתולוגיות. עומס זה עלול לגרור עיכוב באבחון ובטיפול במקרי מלנומה. כמו כן, מלנומות קשות לאבחון, כגון מלנומה א-מלנוטית (amelanotic melanoma, נטולת פיגמנט המלנין), מלנומה נודולרית (nodular melanoma, קשרית מורמת), מלנומה אקרלית (acral melanoma, בכפות הידיים והרגליים) ומלנומה על גבי עור שניזוק מהוות אתגר מבחינת האבחון. מלנומות אלו מתגלות לעיתים בשלב מתקדם, ובכך תורמות לתמותה מסרטן זה.
שאיפתנו לשיפור הרגישות הקלינית באבחון מלנומה, תוך מזעור שיעור הביופסיות המיותרות של נגעים שפירים, הובילה לפיתוח של טכניקות דימות לא פולשניות של העור. בין שיטות אלו בולטות הדרמוסקופיה (dermoscopy) - ה"סטטוסקופ" של רופא העור באבחון סרטן עור, ומיקרוסקופיה קונפוקלית (confocal microscopy) "ביופסיה אופטית" של העור, כאמצעים יעילים לשיפור הדיוק באבחון מלנומה ליד מיטת המטופל. טכניקות אלו משפרות את יכולת רופא העור לאבחן מלנומות קשות לאבחון (שיפור רגישות האבחון), תוך הפחתת שיעור הנגעים השפירים שעוברים הסרה כירורגית (שיפור סגוליות האבחון).
דרמוסקופיה
דרמוסקופיה היא שיטת דימות לא פולשנית הכוללת שימוש בדרמוסקופ - מכשיר ידני קטן המזכיר אוטוסקופ, שמאפשר לראות בהגדלה של עד פי 10 תבניות של רקמת העור, מתחת לפני השטח, שאינן נראות לעין בלתי מזוינת. באופן רגיל, אם נאיר על העור עם פנס, מרבית האור יוחזר משטח פני העור ורק מיעוטו מעומק רקמת העור. הדרמוסקופ מהווה מקור אור וזכוכית מגדלת, אך בנוסף הוא מפחית את ההחזר מפני השטח, וכך מגביר את שקיפות העור ואת יכולתנו לראות מבנים בעומק רקמת העור. כדי לבטל את ההחזר מפני השטח, הדרמוסקופיה משתמשת באחת משתי השיטות הבאות:
- הנחת עדשת הזכוכית של הדרמוסקופ על גבי העור תוך שימוש בנוזל אימרסיה (כגון אלכוהול), או
- שימוש במסנני קיטוב אור (פולריזציה) המסננים אור שמוחזר משטח פני העור, ומאפשרים לראות רק את האור שמוחזר מעומק הרקמה
הדרמוסקופיה מאפשרת לבודק לצפות בצבעים, תבניות ומבנים של הרקמה, ולהעריך את תקינות הרקמה בנגע העורי הנבדק. למרבית הממצאים הדרמוסקופיים יש מתאם טוב לקריטריונים אבחנתיים פתולוגיים, וכך דרמוסקופיה מדמה למעשה בדיקה פתולוגית ראשונית בהגדלה נמוכה, שיכולה לנבא את ממצאי הבדיקה ההיסטו-פתולוגית.
שימוש בדרמוסקופיה לשיפור ברגישות ובסגוליות של אבחון מלנומה
ניתוח מטה-אנליזה של מחקרי דרמוסקופיה בשיטת Cochrane database systematic review הראה כי דרמוסקופיה משפרת את הדיוק באבחון מלנומה בהשוואה לבדיקה קלינית בלבד עם relative diagnostic odds ratio של פי 4.7. כלומר, אם סגוליות האבחון קבועה על 80 אחוזים, רגישות האבחון תשתפר מ-76 אחוזים בבדיקה קלינית בלבד ל-92 אחוזים בבדיקה דרמוסקופית. תאורטית, ברמת דיוק זו, עבור כל 1,000 נגעים שייבדקו, יתגלו עוד כ-20 מלנומות באמצעות השימוש בדרמוסקופיה, שלא היו מתגלות בבדיקה קלינית בלבד[1]. עלייה זו ברמת הדיוק משמעותה גם ירידה ניכרת בשיעור הביופסיות המיותרות. קרלי וחבריו הדגימו ירידה של כ-40 אחוזים במספר ההפניות לביופסיה כאשר החוקרים השתמשו בדרמוסקופיה (16 אחוזים) בהשוואה לבדיקה קלינית בלבד (9 אחוזים)[2]. ניתוח רטרוספקטיבי הראה ירידה משמעותית ביחס שפיר-ממאיר בנגעים פיגמנטריים שהוסרו כירורגית מ-18 ל-1 בעידן שקדם לשימוש בדרמוסקופיה עד ל-4 ל-1 לאחר השימוש בדרמוסקופיה על ידי רופאים מיומנים במרפאות ייעודיות לאבחון סרטן עור. באותו זמן לא נמצא שיפור משמעותי ביחס שפיר-ממאיר בקרב רופאים שלא השתמשו בדרמוסקופיה. השיפור בדיוק באבחון מלנומה שמושג על ידי השימוש בדרמוסקופיה תלוי בהכשרה ובניסיון של הבודק. עם זאת, טשנדל וחבריו הדגימו כי הדרכה קצרת מועד לתלמידי רפואה יכולה לשפר את יכולת הדיוק האבחנתי לאבחון סרטן עור ב-20 אחוזים[3].
מאפיינים של נגעי עור חשודים למלנומה
קלינית, ניתן לזכור את "כלל הגימלים". מלנומה, מתאפיינת בגיאומטריה אסימטרית, גבול לא סדיר, מספר גוונים, גודל (לרוב מלנומה תהיה בעלת קוטר רחב יותר מנקודות חן שפירות), וגדילה מתמשכת ללא כל ריסון.
דרמוסקופית, ניתן לחלק את המאפיינים של נגע עורי החשוד למלנומה לפי הכללים הבאים (טבלה + תמונה מספר 1):
- אסימטריה במבנה הכללי ופיזור הצבעים של הנגע (global asymmetry) - אסימטריה של רשת הפיגמנט (pigment network) או של גלובולים או נקודות פיגמנט (dots/globules). באסימטריה דרמוסקופית הכוונה היא לחלוקה לא שווה של צבעים ומבנים דרמוסקופיים בתוך הנגע, ולא לאסימטריה בצורת הנגע
- קיום מספר גוונים, ובעיקר שילוב של אדום, לבן, כחול או שחור, צבעים הנצפים בשכיחות נמוכה יחסית בנקודות חן שפירות (נבוסים). וזאת בנוסף לגווני חום ששכיחים הן במלנומות והן בנבוסים
- תבנית הנגע (pattern) - ישנן מספר תבניות דרמוסקופיות עיקריות השכיחות בנבוסים, כגון תבנית רשתית (reticular), תבנית גלובולרית (globular), ותבנית הומוגנית (כלומר אזור בו אין תבנית רשתית או גלובולרית). בנבוסים, לרוב נצפית תבנית אחת עד שתיים ובפיזור סימטרי. כאשר הנגע מורכב (complex), כלומר רב-תבניתי מבחינה דרמוסקופית, ומשלב שלוש תבניות בצורה א-סימטרית, עולה החשד למלנומה. גם כאשר התבנית הדרמוסקופית אינה מתאימה לאחת מהתבניות השפירות המוכרות עולה דרגת החשד למלנומה
- ממצאים דרמוסקופיים ממוקמים חשודים למלנומה - ממצאים אלו כוללים:
- אזורים של רשת פיגמנט אטיפית, למשל חוסר אחידות בתבנית רשתית עם קווי פיגמנט מעובים ודקים באופן אסימטרי
- גלובולים או נקודות פיגמנט בפיזור לא סדיר;
- שלוחות או "אצבעות" פיגמנט בהיקף הנגע (peripheral streaks), במיוחד כאשר שלוחות אלו פזורות באופן אסימטרי
- כתמים כהים (blotches) בעלי צורה לא סדירה או במיקום חריג בגווני שחור, חום כהה או אפור, או אזור בגוון כחול-לבן (blue-white veil)
ארבעת הממצאים הללו מייצגים פיזור לא תקין של תאי המלנומה ושל פיגמנט המלנין שהם מייצרים בשכבות השונות של העור. - מבני רגרסיה (regression structures) - אזורים של היעדר פיגמנטציה בגוון לבן המייצגים הצטלקות בשכבת הדרמיס של העור, ואזורים של פיגמנטציה גרגירית אפורה (gray granularity) המייצגים נוכחות תסנין דלקתי
- מבני קריסליס (chrysalis) המתבטאים כפסים לבנים מבריקים הנצפים בזמן השימוש בדרמוסקופ עם אור מקוטב. מבני קריסליס אלו נובעים מתכולה ופיזור לא תקינים של הקולגן בדרמיס השטחי במלנומה, ונצפים רק לעיתים נדירות בנבוסים
- תבנית כלי הדם (vascular structures) - זהו ממצא דרמוסקופי שמקבל תשומת לב גוברת באבחון סרטן עור. הווריאנט הא-מלנוטי של מלנומה קשה במיוחד לאבחון בשל היעדר הפיגמנט. אולם דווקא בשל חוסר הפיגמנטציה ניתן להבחין היטב בכלי הדם. תבניות כלי הדם האופייניות למלנומה כוללות כלי דם ליניאריים לא סדירים (linear-irregular vessels), כלי דם נקודתיים (dotted vessels), ושילוב של מספר תבניות, דהיינו כלי דם פולימורפיים (polymorphous vessels). ריבוי והרחבת כלי הדם נובעים מתהליכי נאו-אנגיוגנזה (neoangiogenesis) המושרים על ידי הגידול

(א) מלנומה אין סיטו המראה אסימטריה מבנית קלה; גוון לבן במרכז, בנוסף לגווני חום; תבנית המורכבת מרשת היקפית, אזור הומוגני במרכז, וגלובולים בתווך ביניהם; ממצאים מקומיים חשודים הכוללים רשת לא סדירה (חצים שחורים), ורגרסיה במרכז עם אזור לבן דמוי צלקת (כוכבית).(ב) מלנומה פולשנית בעומק 1.7 מילימטר, בסמיכות לנבוס, המראה אסימטריה מבנית בולטת; רב-גווניות כולל שחור, כחול, וגווני חום; ממצאים מקומיים חשודים הכוללים שלוחות בהיקף הנגע (Peripheral streaks) בפיזור אסימטרי (חצים שחורים), גלובולים בפיזור לא סדיר (חץ כחול), כתמים שחורים (Blotches) נרחבים (כוכבית), ואזורים בגוון כחול-לבן (Blue-white veil) (חצים אדומים)(ג) מלנומה פולשנית בעומק 2.4 מילימטר, מכויבת; יש אסימטריה ניכרת בפיזור צבעים, הכוללים אדום-ורוד, לבן, כחול, חום ושחור; ממצאים מקומיים חשודים הכוללים גלובולים בפיזור לא סדיר (חץ כחול), כתמים כהים (Blotches) חומים-אפורים (כוכבית), ומבני קריסליס (Chrysalis structures) כפסים לבנים מבריקים (חצים אדומים); באזורים א-מלנוטיים ניתן לראות בבירור את תבנית כלי הדם מסוג ליניאריים לא סדירים (חצים שחורים)
| אסימטריה |
|
| ריבוי גוונים |
|
| תבנית הנגע |
|
| ממצאים מקומיים חשודים למלנומה |
|
| תבניות כלי דם |
|
ההבחנה בין נגעים שפירים או ממאירים
המאפיינים הדרמוסקופיים המפורטים לעיל מהווים את הבסיס לאלגוריתם דו-שלבי המכונה pattern-analysis ונמצא בשימוש נרחב על ידי רופאים מומחים בתחום הדרמוסקופיה. באלגוריתם זה נעשית בשלב הראשון הבחנה דרמוסקופית אם מדובר בנגע מלנוציטרי (כלומר גידול שפיר או ממאיר שמקורו בשגשוג של מלנוציטים) או לא מלנוציטרי (לדוגמה, גידול שמקורו בשגשוג קרטינוציטים של האפידרמיס). אם הנגע מדגים קריטריונים לנגע מלנוציטרי - בשלב השני נעשית ההבחנה האם מדובר בנגע מלנוציטרי שפיר (נבוס) או ממאיר (מלנומה)[4]. בשלב זה מעריכים את המאפיינים הדרמוסקופיים המוזכרים לעיל, קרי אסימטריה דרמוסקופית, מספר וסוג גוני הנגע, תבנית הנגע, וקיום מבנים דרמוסקופיים ותבנית כלי דם שמחשידים למלנומה. שיטת ה-pattern analysis מצריכה ניסיון ומומחיות בדרמוסקופיה.
על מנת לפשט את ההבדלה הדרמוסקופית בין נבוסים למלנומה, הוגדרו קריטריונים מצומצמים יותר שיוכלו לשמש גם רופאים שאינם מומחים בתחום הדרמוסקופיה.
דוגמה אחת היא "כלל ה-ABCD" המתייחס לאסימטריה דרמוסקופית (A-asymmetry), גבולות (B-border), צבעים (C-colors) ומבנים דרמוסקופיים (D-dermoscopic features) של הנגע העורי הנבדק. לפי שיטה זו, כל קריטריון מקבל ניקוד, ובסופו של דבר מתקבל ציון דרמוסקופי כולל (total dermoscopy score), שמעל לרף מסוים מגדיר את הנגע כחשוד למלנומה. שיטות נוספות כוללות את רשימת 7 הנקודות (point checklist-7) ורשימת 3 הנקודות (point checklist-3). קררה וחבריה העריכו את התוקף (validity) ורמת הדיוק (accuracy) של אלגוריתמים אלו, והראו שאין הבדל מהותי בתוקף או ברמת הדיוק בין האלגוריתמים השונים[5].
הגישה המעשית לנגעים החשודים למלנומה בדרמוסקופיה
אם למטופל נגע יחיד שאיננו טיפוסי בנבוסים (כלומר נגע "אטיפי") - לדוגמה, בשל היעדר סימטריה דרמוסקופית או בשל תבנית דרמוסקופית מורכבת, או שהוא נגע חריג בהשוואה לנגעים אחרים בבדיקת המטופל - לרוב פשוט יותר להסירו כירורגית. אולם במטופלים עם פנוטיפ של ריבוי נבוסים גדולים מ-5 מילימטר (הקרוי לעיתים atypical nevi phenotype), לעיתים קרובות יימצאו בבדיקה מספר נגעים אטיפיים כפי שתואר לעיל. במטופלים אלו, הסרה של כל הנגעים האטיפיים היא לעיתים לא מעשית. בד בבד, לאור ריבוי הנבוסים, מטופלים אלו נמצאים בסיכון מוגבר לפתח מלנומה. כדי לאפשר אבחון מוקדם של מלנומה במטופלים בסיכון גבוה, תוך שמירה על סגוליות אבחנתית טובה, התפתחה שיטה של מעקב דרמוסקופי דיגיטלי קצר טווח (short term digital dermoscopic monitoring). העיקרון הוא שנבוסים שפירים לרוב ידגימו יציבות במעקב דרמוסקופי לאורך זמן. מנזיס וחבריו הציגו לראשונה את המעקב הדרמוסקופי הדיגיטלי קצר הטווח, הכולל צילום דרמוסקופי בביקור הראשון, ובדיקה חוזרת עם צילום דרמוסקופי של הנגע לאחר 3–4 חודשים. במסגרת זו, כל שינוי דרמוסקופי במהלך תקופת המעקב יחייב כריתת הנגע. במחקרם, מתוך נגעים שהדגימו אטיפיה דרמוסקופית קלה, אולם ללא קריטריונים ברורים למלנומה, מרבית הנגעים (81 אחוזים) לא השתנו וכך "נחסכו" מפני הסרה מיותרת. מתוך הנגעים שהדגימו שינוי דרמוסקופי, 11 אחוזים נמצאו כמלנומות, כולם בשלב מוקדם[6].
קיטלר וחבריו הדגימו שחשוב להמשיך לעקוב דרמוסקופית אחר הנגעים החשודים במשך לפחות שנה. במחקרם, לאחר מעקב עד 4.5 חודשים, רק 38 אחוזים מהמלנומות שאובחנו הדגימו התפתחות מאפיינים דרמוסקופיים החשודים למלנומה. ערך זה עלה ל-65 אחוזים לאחר מעקב של שנה[7]. חשיבות רבה נודעת לבחירת מטופלים נכונה בשימוש במעקב דרמוסקופי. במחקר אחד, כ-12 אחוזים מהמטופלים שעברו מעקב דרמוסקופי לא חזרו לבדיקת המעקב. בנוסף, ליו וחבריו, הדגימו שמלנומות נודולריות הן בעלות קצב התעבות מהיר של כ-0.5 מילימטר לחודש, ולפיכך כלל האצבע הוא להימנע ממעקב דרמוסקופי אחר נגעים מעובים או שצומחים במהירות. מחקרים אלו מדגישים את חשיבות ממד הזמן באבחון ראשוני של מלנומה, כאשר הדרמוסקופיה תורמת בכך ששינויים קלים ביותר יכולים להיות מזוהים במהלך זמן קצר של מעקב.
מיקרוסקופיה קונפוקלית
מיקרוסקופיה קונפוקלית היא שיטת דימות לא פולשנית של העור, בה ניתן להדגים את השכבות העליונות של העור, האפידרמיס והדרמיס השטחי, בזמן אמת וליד מיטת המטופל. טכנולוגיה זו מאפשרת הגדלה עד פי 30 המגיעה לרזולוציה תאית ולכן נתפסת למעשה כ"ביופסיה אופטית" in vivo של נגעים עוריים. שיטת דימות זו מבוססת על מוקד אור בטווח אינפרה-אדום קרוב (830 ננומטר), כאשר קרן האור מוחזרת בעוצמות שונות ממבני העור, וכך מתקבלת תמונה בגווני שחור-לבן לפי דרגת החזר האור של המרכיבים השונים של הרקמה. מלנין הוא הפיגמנט העיקרי באפידרמיס ונמצא בכמות גדולה בנגעים מלנוציטריים. המלנין הוא בעל יכולת החזר אור גבוהה, ולכן ציטופלזמת המלנוציטים המכילה מלנין תיראה לבנה בתמונה המתקבלת מהקונפוקל. לעומת זאת, גרעין התא לרוב לא יחזיר את קרן האור וייראה כהה. כך, הניגוד בין הציטופלזמה הלבנה ובין הגרעין הכהה, מאפשר לנו לראות בבירור את קווי המתאר של המלנוציטים. התפתחה טרמינולוגיה אחידה לתיאור ואבחון קונפוקלי של נגעים מלנוצטריים[8]. המפתח לאבחון הקונפוקלי של מלנומה טמון בזיהוי של אי סדר מבני במעבר האפידרמלי-דרמלי (dermal epidermal junction disarray), ובזיהוי של מלנוציטים אטיפיים - תאים גדולים, עגולים או מוארכים עם שלוחות דנדריטיות, צפופים, עם מורפולוגיה תאית מגוונת, המערבים גם את שכבות האפידרמיס העליונות (Pagetoid spread). לעומת זאת, נבוסים ידגימו תחת המיקרוסקופ הקונפוקלי תבניות סדירות של המעבר האפידרמלי-דרמלי, לרוב בתצורה טבעתית (ringed pattern), כדורית (clod pattern) או רשתית (meshwork pattern), והיעדר אטיפיה תאית (תמונה מספר 2).
ואכן, השימוש בקונפוקל מאפשר להבדיל בין נגעים פיגמנטריים שפירים ומלנומה. ניתוח מטה-אנליזה של מחקרי קונפוקל הדגים רגישות לאבחון מלנומה של 93 אחוזים עם סגוליות של כ-76 אחוזים. מצב בו הקונפוקל מהווה כלי עזר יעיל במיוחד הוא אבחון נגע חשוד למלנומה בעור ניזוק שמש. מלנומות באזור הפנים קשות לאבחון בשלב מוקדם ולעיתים קרובות נדמות בתחילה כ"כתם שמש" (solar lentigo). נגעים באזור הפנים הם "רגישים" מבחינה קוסמטית, ומטופלים יעדיפו להימנע מצלקת הכרוכה בכריתה כירורגית מיותרת של נגע שפיר[9]. בנוסף, במקרה של נגע גדול החשוד למלנומה, לאור מתאם גבוה בין הממצאים הקונפוקליים להיסטו-פתולוגיה, ניתן להשתמש בסריקה הקונפוקלית לצורך בחירת אזור לדגימה כירורגית. העובדה שהמיקרוסקופיה הקונפוקלית היא שיטה לא פולשנית, אף מאפשרת סימון גבולות המלנומה טרם ביצוע הניתוח, ומעקב אחר אזור הניתוח כאשר יש חשש להישנות המלנומה.
ניתוח מטה-אנליזה של מחקרי מיקרוסקופיה קונפוקלית בשיטת Cochrane database systematic review השווה את הרגישות והסגוליות של שיטת אבחון זו לדרמוסקופיה. בהינתן רגישות קבועה של 90 אחוזים לשתי השיטות, מיקרוסקופיה קונפוקלית הייתה סגולית יותר מדרמוסקופיה באבחון נגעים חשודים למלנומה (82 אחוזים לעומת 42 אחוזים, בהתאמה). הסגוליות הגבוהה מתורגמת לירידה של 280 הסרות כירורגיות לא הכרחיות, עבור כל 1,000 מקרים שנבדקו בעזרת קונפוקל[10].
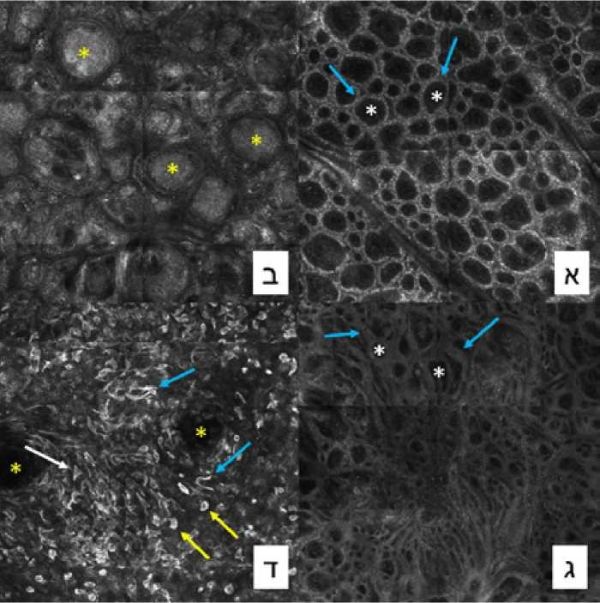
א) נבוס המראה תבנית טבעתית (Ring pattern) סדירה המורכבת מילימטרחרוזות" של תאים בזליים (מלנוציטים וקרטינוציטים) של האפידרמיס (חצים) סביב הפפילות הדרמליות (כוכביות)ב) נבוס המראה תבנית כדורית (Clod pattern) סדירה המורכבת מקינים של מלנוציטים (Melanocytic nests) בתוך הפפילות הדרמליות (כוכביות)ג) נבוס המראה תבנית רשתית (Meshwork pattern) סדירה המורכבת מקינים מוארכים של מלנוציטים לאורך שכבת הבסיס של האפידרמיס (Elongated nests along epidermal rete ridges) (חיצים) וביניהם הפפילות הדרמליות (כוכביות)ד) מלנומה פולשנית בעומק 0.9 מילימטר המדגימה בשכבת הבסיס של האפידרמיס אי סדר מבני - לא ניתן לאתר את המעבר האפידרמלי-דרמלי (הכוכביות מדגימות זקיקי שיער); בנוסף, יש אטיפיה תאית, עם מלנוציטים גדולים וצפופים, המדגימים מורפולוגיה תאית מגוונת - תאים עגולים עם גרעין כהה במרכז (חצים צהובים), תאים מוארכים עם שלוחות דנדריטיות (חצים כחולים), ותאים בצורה לא שגרתית כגון משולש (חץ לבן)
סיכום
קיימות שיטות לדימות לא פולשני של נגעים עוריים. שיטה נגישה, בטוחה וקלה לשימוש היא הדרמוסקופיה, שהספיקה להפוך כבר ל"סטטוסקופ" של רופאי העור. מיקרוסקופיה קונפוקלית היא שיטה חדשנית יותר שמביאה "פתולוגיה אופטית" לא פולשנית למיטת החולה, ומאפשרת לחסוך כריתות כירורגיות שאינן נחוצות, במיוחד במיקומים רגישים מבחינה אסתטית. השימוש בדרמוסקופיה ובמיקרוסקופיה קונפוקלית מאפשר אבחון מדויק יותר של נגעים החשודים למלנומה, ויכול להפחית במקביל את העומס על המערכת הרפואית בשל בירור נגעים שפירים. כל אלו מובילים לגילוי מוקדם של מלנומה שכרוך הן בירידה בתמותה ובתחלואה ברמת האוכלוסייה והן במעקב מושכל ומותאם למטופלים בסיכון גבוה למלנומה.
ביבליוגרפיה
- ↑ Dinnes J, Deeks JJ, Chuchu N, et al. Dermoscopy, with and without visual inspection, for diagnosing melanoma in adults. Cochrane Database Sys Rev. 2018 Dec 4;12:CD011902.
- ↑ Carli P, De Giorgi V, Crocetti E, et al. Improvement of malignant/benign ratio in excised melanocytic lesions in the ‘dermoscopy era’: a retrospective study 1997-2001. Br J Dermatol. 2004 Apr;150(4):687-92.
- ↑ Tschandl P, Kittler H, Schmid K, et al. Teaching dermatoscopy of pigmented skin tumours to novices: comparison of analytic vs. heuristic approach. J Eur Acad Dermatol Venereol. 2015 Jun;29(6):1198-204. Epub 2014 Nov 4.
- ↑ Argenziano G, Soyer HP, Chimenti S, et al. Dermoscopy of pigmented skin lesions: results of a consensus meeting via the Internet. J Am Acad Dermatol. 2003 May;48(5):679-93.
- ↑ Carrera C, Marchetti MA, Dusza SW, et al. Validity and reliability of dermoscopic criteria used to differentiate nevi from melanoma: a web-based international dermoscopy society study. JAMA dermatol. 2016 Jul;152(7):798-806.
- ↑ Menzies SW, Gutenev A, Avramidis M, et al. Short-term digital surface microscopic monitoring of atypical or changing melanocytic lesions. Arch Dermatol. 2001 Dec;137(12):1583-9.
- ↑ Kittler H, Guitera P, Riedl E, et al. Identification of clinically featureless incipient melanoma using sequential dermoscopy imaging. Arch Dermatol. 2006 Sep;142(9):1113-9.
- ↑ Scope A, Benvenuto-Andrade C, Agero AL, et al. In vivo reflectance confocal microscopy imaging of melanocytic skin lesions: consensus terminology glossary and illustrative images. J Am Acad Dermatol. 2007 Oct;57(4):644-58. Epub 2007 Jul 16.
- ↑ Scope A, Longo C. Recognizing the benefits and pitfalls of reflectance confocal microscopy in melanoma diagnosis. Dermatol Pract Concept. 2014 Jul 31;4(3):67-71.
- ↑ Dinnes J, Deeks JJ, Saleh D, et al. Reflectance confocal microscopy for diagnosing cutaneous melanoma in adults. Cochrane Database of Syst Rev. 2018 Dec 4;12: CD013190.
המידע שבדף זה נכתב על ידי
- ד"ר רוני שרברק-חסידים - מחלקת עור ומין, מרכז רפואי הדסה, הפקולטה לרפואה, האוניברסיטה העברית, ירושלים
- פרופסור אלון סקופ - מנהל המרכז לאבחון ומחקר של סרטן העור ע"ש קיטנר, המכון לסקר רפואי, המרכז הרפואי ע"ש שיבא והפקולטה לרפואה ע"ש סאקלר, אוניברסיטת תל אביב, יו"ר החוג לדרמוסקופיה, האיגוד הישראלי לרפואת עור ומין


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק