המדריך לטיפול בסוכרת - הנטל הכלכלי של מחלת הסוכרת - The economic burden of diabetes
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | אורלי טמיר | |
| שם הפרק | הנטל הכלכלי של מחלת הסוכרת | |
| עורך מדעי | ד"ר אביבית כהן, ד"ר עפרי מוסנזון, פרופסור איתמר רז | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מוציא לאור | The medical group | |
| מועד הוצאה | 2022 | |
| מספר עמודים | 619 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
כללי
סוכרת היא מחלה כרונית נפוצה באוכלוסיה ושכיחותה הולכת וגוברת מסוף המאה העשרים במדינות מתפתחות ומפותחות כאחד [1]. היקף התחלואה והתמותה הקשורים בסוכרת, כמו גם כניסתן של שיטות חדשות לטיפול השוטף ושינויים בניהול הטיפול במחלה, מלווים בעלויות רבות, ישירות ועקיפות, היוצרות נטל כלכלי משמעותי על המטופל, מערכת הבריאות והחברה בכללותה.
על-פי ההערכה העדכנית ביותר של הפדרציה הבין-לאומית לסוכרת (International Diabetes Federation)[1], בשנת 2019 ההוצאה על שירותי בריאות בגין מחלת הסוכרת האוכלוסייה הבוגרת (גילאי 20–79) ברחבי העולם עמדה על כ-760 מיליארדי דולרים, שהם כ-10 אחוזים מכלל ההוצאה העולמית על בריאות לשנת זו.
נתון זה משקף עלייה של למעלה מפי 3 משנת 2006, אז ההוצאה העולמית עמדה על סך 727 מיליארד דולר [2] ועלייה של 4.5 אחוזים משנת 2017, אז ההוצאה עמדה על סך 727 מיליארד דולר[2].
התחזית לשנת 2045, בהתחשב בשינויים הצפויים בדמוגרפיה ובעיור, היא המשך מגמת העלייה של 11.2 אחוזים בהוצאות ביחס ל-2019, לכדי 845 מיליארד דולר. הוצאות אלו מתייחסות לכלל הטיפול הרפואי בסוכרת, ללא קשר לגורם המממן.
תרשים 1 מציג את העלייה לאורך השנים 2019-2006 במספר האנשים עם סוכרת בעולם ובהוצאה על בריאות האנשים עם סוכרת בעולם.
מרכיבי עלות מחלת הסוכרת
מרכיבי עלות מחלת הסוכרת משתייכים לשתי קבוצות מרכזיות[3][4][5]: עלויות ישירות ועלויות עקיפות של המחלה. ככלל, עלויות ישירות מתייחסות לעלויות רפואיות ולא-רפואיות הכרוכות בזיהוי, טיפול, מניעה, שיקום וטיפול ארוך-טווח, הנובעות מן המחלה. העיקריות הן: ביקורים אצל רופא משפחה, רופא מקצועי, ייעוץ תזונתי וסוציאלי, תרופות, אביזרים לניטור עצמי, ביקורים בחדר מיון, אשפוז והוצאות נסיעה למקום קבלת השירות הרפואי. עלויות עקיפות מתייחסות לפגיעה בפריון וביצרנות בשל תחלואה ותמותה, לרבות ירידה בתעסוקה בשל מוגבלות וגימלה בגין אחוזי נכות.
עבודות שבוצעו במדינות שונות מלמדות לגבי עלויות של מרכיבי ההוצאה הכספית השונים ולגבי שינויים בהוצאה שחלו לאורך השנים. כך, למשל, סדרת עבודות שבוצעה בארצות הברית מדגימה עלייה בסך עלות מחלת הסוכרת (Total cost of illness), מ-98 מיליארד דולר בשנת 1997[6] ל-327 מיליארד דולר בשנת 2017[3]. מתוך סך עלות המחלה, היקף העלויות הישירות עלה באותן שנים מ-45 אחוזים[6] ל-72 אחוזים[3], בהתאמה. על-פי האגודה האמריקאית לסוכרת, שביצעה עבודות אלה, מגמה זו משקפת עלייה בשכיחות המחלה, עלייה בעלויות של שירותי בריאות, כולל כניסתן של טכנולוגיות חדשות, עלייה בצריכה של שירותים ושינויים דמוגרפיים.
הוצאה על תרופות
מעבודות שהתפרסמו בשנים האחרונות עולה כי ההוצאה על תרופות נעה סביב חמישית עד שליש מסך העלויות הישירות של הטיפול בסוכרת. כך, באוסטרליה בשנים 2008/9 ההוצאה על תרופות עמדה על 33 אחוזים, בקטלוניה שבספרד בשנת 2011 על 30 אחוזים[7] בארה"ב ב-2017 על 30 אחוזים[3] באיטליה ב-2010 על 29.5 אחוזים[8] בצרפת ב-2010 על 27 אחוזים[8] באירלנד ב-2000/1999 על 25 אחוזים[9] באנגליה על 23 אחוזים[8] ובגרמניה ב-2010 על 19.5 אחוזים[8] מדינות מעט חריגות הן נורווגיה וישראל, בהן ההוצאה על תרופות לסוכרת הגיעה ל-43 אחוזים בקירוב[4] ול-39 אחוזים, בהתאמה, מהעלויות הישירות של הטיפול במחלה[10] בעוד ההוצאה על תרופות היא מרכיב משמעותי בסך עלות המחלה, קיים שוני בשיטת הכללת התרופות בחישוב העלויות בין העבודות הללו, דבר אשר עשוי להסביר חלק מן ההבדלים הגדולים באחוז ההוצאה על תרופות.
בפרסום מטעם מרכז המידע של שירותי הבריאות הלאומיים (National Health Sevices) באנגליה לתקופה של 5 שנים בין 2015/2016 ל-2019/2020, מוצגות מגמות ברישום וניפוק תרופות לסוכרת הכלולות ברשימת התרופות המאושרות במימון ציבור[11] לפי דו"ח זה, בשנת 2019/2020 מרשמים לתרופות לסוכרת היו 5.1% מכלל המרשמים לתרופות במדינה, לעומת 4.6% בשנת 2015/2016. בתקופת השנה מ-2018/2019 לשנת 2019/2020 ההוצאות על תרופות לסוכרת עלו ב-7% והגיעו לסך 1,152 מיליון ליש"ט, שהיו 12.5% מכלל ההוצאות על מרשמים ברפואה הראשונית באנגליה.
עלות הטיפול בסיבוכי מחלת הסוכרת
במדינות מפותחות ובמדינות מתפתחות, כרבע עד מחצית מסך העלויות הישירות לטיפול בסוכרת נובעות מסיבוכי המחלה הכרוניים[3], [11]. בעבודה שבוצעה באירלנד נמצא שעלויות הטיפול בחולי סוכרת עם סיבוכים מיקרו ומאקרווסקולריים (Mirco and macrovascular) גבוהות פי 1.8 ופי 2.9, בהתאמה, לעומת חולי סוכרת ללא סיבוכים. סיבוכים מיקרווסקולריים כוללים פגיעה בראייה (Retinopathy), בתפקוד הכליות (Nephropathy) ותחושה העצבית (Neuropathy) ואילו סיבוכים מאקרווסקולריים כוללים שבץ מוח והתקף לב. עוד נמצא כי הופעת סיבוכים מיקרו ומאקרווסקולריים גם יחד מעלה פי 3.8 את עלות הטיפול בחולי הסוכרת[8]. הסיבוך בעל המשקל הגבוה ביותר בהוצאות הכספיות הישירות והעקיפות בסוכרת הוא מחלה קרדיווסקולרית (Cardiovascular), וזאת בשל ההוצאות הגבוהות הכרוכות בטיפול הרפואי במחלה קרדיווסקולרית ובשל נכות הגורמת לפגיעה ביצרנות, בעיקר בגין העדרויות מהעבודה ובשל תמותה מוקדמת[12].
אשפוזים
אשפוז בבית חולים הוא מרכיב בטיפול הרפואי הכרוך בעלות גבוהה יחסית. נתונים מארה"ב מצביעים על כך שתוך 5 שנים, בין השנים 2007-2002, חלה עלייה של כ-50 אחוזים במספר ימי האשפוז של חולי סוכרת, ל-24.3 מיליוני ימים[7]. מלבד העלייה במספר הכולל של ימי האשפוז, משך האשפוז בבית חולים של חולה סוכרת הוא, על-פי רוב, ממושך יותר, וזאת בעיקר בשל סיבוכיה הכרוניים של המחלה. מנתונים שנאספו במדינות רבות עולה שאשפוז מהווה את המרכיב המרכזי של העלויות בגין סוכרת - כשליש עד שני שליש בקירוב מהעלויות הישירות של המחלה[3][5][6][7][8][9].
עלויות עקיפות
העלויות העקיפות של מחלת הסוכרת לרוב אינן מורגשות במערכת הבריאות כי אם במערכות סוציאליות אחרות. עלויות אלו מתייחסות בעיקר לפגיעה בפריון בשל העדרויות מהעבודה ונכות. מסקירה של מחקרים שונים עולה שהעלויות העקיפות מהוות 64-25 אחוזים מסך עלות המחלה[13].
בארה"ב, העלויות העקיפות לשנת 2012 הוערכו בכ-69 מיליארד דולר, סכום המהווה 28 אחוזים מתוך סך העלויות הקשורות בסוכרת (עלויות ישירות ועקיפות)[3]. נתון דומה, אם כי מעט נמוך יותר (24 אחוזים), התקבל מנורבגיה לגבי שנת 2005[4]. העלויות העקיפות של מחלת הסוכרת כוללות גם הפסד שנגרם לחברה בגין תמותה מוקדמת. להערכת הפדרציה הבין-לאומית לסוכרת, בשנת 2013 נפטרו מסוכרת כ-5.1 מיליוני אנשים ברחבי העולם[1]. הערכה זו היא כנראה תת-אומדן, שכן לא קיימת אחידות בדיווח לגבי סיבת מוות ועל כן יתכן ובחישוב לא נכללו חולי סוכרת שמותם נגרם מסיבוכים של המחלה.
נתונים מישראל
מתחילת שנות האלפיים מדורגת מחלת הסוכרת בישראל כסיבת המוות השלישית והיא הגורם ל-7-6 אחוזים לפחות מכלל הפטירות מדי שנה מסוף שנות ה-90 ואילך[14]. פירוט סיבות המוות העיקריות לשנים 2010-2000 מופיע בתרשים מספר 2.
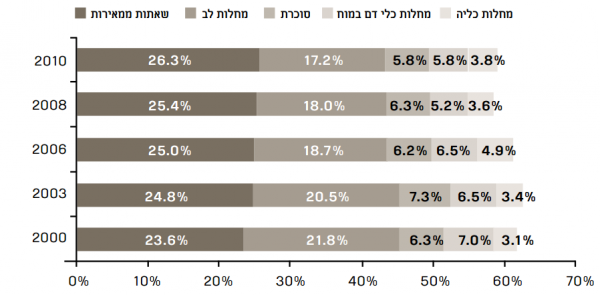
לקוח מתוך "סיבות מוות מובילות בישראל 2000-2010"
מסקר הבריאות הלאומי שביצע המרכז הישראלי לבקרת מחלות בשנים 2008-2007 בקרב האוכלוסייה הבוגרת במדינה עולה כי צריכת שירותי בריאות בקרב חולי סוכרת היא פי 2 מאשר באוכלוסייה ללא סוכרת. הבדל זה בא לידי ביטוי במספר הביקורים אצל רופא, ביקורים בחדר מיון ואשפוזים בבית חולים[15]. נתון זה דומה להערכות מארה"ב [3][16]. מבחינת עלויות, במחקר שבוצע במכבי שירותי בריאות על אוכלוסיית חולי הסוכרת מבוטחי קופת החולים בשנים 2001-1999 נבחנו ההוצאות על כלל האשפוזים, ביקורים אצל הרופא המטפל, ביקורים אצל רופא מומחה, טיפולים תרופתיים וטיפולים על-ידי אחות[17]. בהשוואת ההוצאות הישירות על חולה סוכרת להוצאה הממוצעת על מבוטח באותה קבוצת גיל ומין ללא סוכרת, נמצא כי אלו גבוהות בכ-53 אחוזים בממוצע. בהטלה (אקסטרפולציה, Extrapolation) לכלל חולי הסוכרת בישראל, כלל עלות הטיפול הרפואי בשנת 2001 הגיע לכדי 12.4 אחוזים מתקציב קופות החולים, כאשר העלויות המיוחסות לטיפול במחלת הסוכרת עצמה הוערכו ב-6.9 אחוזים.
תרומה משמעותית לעלויות בישראל ניתן לזקוף לטיפול בדיאליזה (Dialysis), הניתן במענה לאי-ספיקת כליות. טיפול זה הוא ממושך, ניתן במכונים ייעודיים או ביחידות הדיאליזה בבתי חולים וגורם לפגיעה קשה באיכות החיים ולקיצור תוחלת החיים. מנתוני המאגר הישראלי לדיאליזה שפורסמו בשנת 2012 על-ידי האיגוד הישראלי לנפרולוגיה (Nephrology) ולחץ דם והמרכז הלאומי לבקרת מחלות, עולה כי בין השנים 1990 ל-2010 נצפתה עלייה פי 3 במספר החולים החדשים בטיפול בדיאליזה בגלל מחלת הסוכרת, המהווה עלייה של 66 אחוזים בשיעור החולים החדשים ל-100,000 תושבים באוכלוסייה. גם החלק היחסי של מחלת הסוכרת כגורם לאי ספיקת כליות סופנית (טיפול בדיאליזה מעל 90 יום) עלה בשנים אלו, מ-18 אחוזים ל-42.7 אחוזים, המהווים עלייה של 271 אחוזים[18]. עדות להכרה בעלויות הגבוהות הכרוכות בטיפול בדיאליזה ניתן לראות בקביעת אי-ספיקת כליות סופנית כאחת מה"מחלות הקשות" המתוקצבות בנפרד בחוק ביטוח בריאות ממלכתי.
לאור העלויות הגבוהות וכחלק מהניסיון לשפר את מדדי התהליך בטיפול בסוכרת ותוצאי הבריאות של החולים, מונהגות בקופות החולים תוכניות שונות לניהול מחלת הסוכרת ולניצול יעיל יותר של משאבים. הטמעה של התוכניות בהיקף נרחב והפעלתן באופן מתמשך צפויות להניב פירות בטווח הארוך גם מבחינת ירידה בהוצאה הכספית.
בין כל עלויות הטיפול במחלת הסוכרת, נושא גם הפרט עצמו בנטל. בישראל, נדרשים חולי סוכרת, כמו שאר המבוטחים, לשלם דמי השתתפות עצמית בגין שירותי בריאות, ובכלל זה בגין תרופות ואביזרים. מאחר שמדובר במחלה כרונית, מונהגת ביחס לטיפול בהם תקרה בהשתתפות העצמית עבור תרופות ואביזרים. תקרה זו מתייחסת לכלל התרופות שבסל שירותי הבריאות ולא רק ביחס לתרופות לטיפול במחלה הכרונית[19]. תקרת התשלום היא חודשית ומשתנה בין קופות החולים השונות, בהתאם לתוכנית הגבייה שאושרה לכל קופה על-ידי משרד הבריאות. נכון לשנת 2013, תקרה זו עומדת על 336-277 ש"ח (שקלים חדשים) לחודש[20]. לחולים כרוניים מעל גיל פרישה המקבלים גמלת הבטחת הכנסה יש תקרה הנמוכה ב-50 אחוזים מהתקרה הרגילה עבור חולה כרוני[20].
השתתפות עצמית מונהגת גם עבור שירותי בריאות אחרים, כגון ייעוץ על-ידי דיאטנית או ביקור אצל רופא מקצועי, ותשלום זה מתבצע מדי רבעון[19]. על אף שקיימת תקרת תשלומים, ממצאים מעבודות שונות מצביעים על כך שהתשלומים הללו מכבידים מאד על חולים ממעמד חברתי-כלכלי נמוך. לדוגמה, מהסקר החברתי שביצעה הלשכה המרכזית לסטטיסטיקה לשנת 2007 עולה כי 15.6 אחוזים מהמשיבים שנזקקו לתרופות ויתרו על רכישתן מסיבות כלכליות. שיעור זה שונה בין קבוצות האוכלוסייה, למשל 11.1 אחוזים מהיהודים לעומת 43.2 אחוזים מהערבים[21]. בסקר אוכלוסייה שבוצע בשנת 2012 נמצא כי מתוך 12 אחוזים המרואיינים שוויתרו בגלל התשלום על טיפול רפואי בקופת החולים או על תרופת מרשם או על שניהם, 20 אחוזים היו בקרב בעלי הכנסה בחמישון התחתון ו-17 אחוזים בקרב חולים כרוניים[22]. נתונים אלה מחייבים תשומת לב יתרה בפרט לאור נתונים מתוכנית מדדי האיכות לרפואת הקהילה בישראל[23], המראים ששיעור חולי הסוכרת בקרב מבוטחים ממעמד חברתי-כלכלי נמוך היה גבוה פי 5 משיעור החולים בקרב יתר המבוטחים. בדומה, שיעור הלא-מאוזנים, כפי שמתבטא בערך מדד ההמוגלובין המסוכרר (Hemoglobin A1c ,HbA1c), בקרב אוכלוסייה זו היה גבוה ביחס ליתר המבוטחים. בעבודה אחרת נמצא שההוצאות על תרופות מטילות נטל משמעותי על משפחות רבות של מעוטי הכנסה ושל קשישים[24], אלו קבוצות ששיעור חולי הסוכרת בקרבן הוא גבוה במיוחד. נוסף על כך, בישראל ההוצאה הפרטית על בריאות גדלה עם השנים[25] ומהווה נטל גובר על האוכלוסייה. כך, בשנת 2013, המימון הפרטי עמד על 40 אחוזים מכלל ההוצאה הלאומית לבריאות בשנה זו[26].
מסקנות
סוכרת היא מחלה כרונית מורכבת, ויקרה לטיפול. לאור הצפי כי בשנת 2030 יגיע מספר מקרי הסוכרת בישראל לכ-1.2 מליון חולים, שיהוו כ-12.5 אחוזים מכלל תושבי המדינה באותה העת [15], נדרשים מאמצים להפחית את המחיר שגובה המחלה הן מהחולה הבודד והן מהמשק ומהחברה.
דגשים חשובים על הנטל הכלכלי של מחלת הסוכרת
- היקף התחלואה והתמותה הקשורים בסוכרת, כמו גם כניסתן של שיטות חדשות לטיפול השוטף ושינויים בניהול הטיפול במחלה, מלווים בעלויות רבות, ישירות ועקיפות, היוצרות נטל כלכלי משמעותי למטופל, למערכת הבריאות ולחברה בכללותה
- כלל ההוצאה ברחבי העולם לשנת 2013 על שירותי בריאות בגין מחלת הסוכרת הוא 548 מיליארד דולר לפחות, שהם 11 אחוזים מכלל ההוצאה העולמית לבריאות בשנה זו
- במדינות מפותחות ובמדינות מתפתחות, כרבע עד מחצית מסך העלויות הישירות לטיפול בסוכרת נובעת מסיבוכי המחלה הכרוניים
- עלויות עקיפות של מחלת הסוכרת, המתייחסות בעיקר לפגיעה ביצרנות בשל היעדרויות מהעבודה, נכות וכן תמותה מוקדמת, מהוות רבע עד שני שליש מסך עלות המחלה
- בישראל, כלל עלויות הטיפול בחולי סוכרת עומד על כ-12 אחוזים מתקציב קופות החולים
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 World Health Organization. Global Report on Diabetes. WHO, Geneva 2016. http://apps.who.int/iris/bitstream/10665/204871/1/9789241565257_eng.pdf.
- ↑ 2.0 2.1 International Diabetes Federation. IDF Diabetes Atlas, 9th edn. Brussels, Belgium: 2019. Available at: https://www.diabetes- atlas.org.
- ↑ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 3.7 Koton S. and the Israel IDDM Registry Study Group - IIRSG. Incidence of type 1 diabetes mellitus in the 0- to 17-yr-old Israel population, 1997-2003. Pediatr Diabetes 2007; 8:60-66.
- ↑ 4.0 4.1 4.2 נתונים מדוח רישום סוכרת בבני 17-0 לשנים 2015-2014. המרכז הלאומי לבקרת מחלות, .2016
- ↑ 5.0 5.1 Patterson CC, Gyurus E, Rosenbauer J, et al. Trends in childhood type 1 diabetes incidence in Europe during 1989-2008: evidence of non-uniformity overtime in rates of increase. Diabetologia 2012;55:2142-2147.
- ↑ 6.0 6.1 6.2 תוכנית מדדי איכות לרפואת הקהילה בישראל. דו"ח לשנים 2012-2010. המכון הלאומי לחקר שרות׳ הבריאות ומדיניות הבריאות בישראל, 2013.
- ↑ 7.0 7.1 7.2 נתונים מדוח הרישום הלאומי לסוכרת לשנת 2019. המרכז הלאומי לבקרת מחלות. (טרם פורסמו)
- ↑ 8.0 8.1 8.2 8.3 8.4 8.5 Israel Center for Disease Control. Israeli National Health Interview Survey (INHIS-1) 2003-2004. Jerusalem: Ministry of Health; 2006.
- ↑ 9.0 9.1 Israel Center for Disease Control (ICDC). Israel National Health Interview Survey (INHIS-2) 2007-2010: Selected Findings; 2012 (Hebrew).
- ↑ Israel National Health Interview Survey INHIS-3,2013-2015 - Selected Findings. Israel Center for Disease Control, Ministry of Health. Publication. 2017; 374.
- ↑ 11.0 11.1 Israel National Health Interview Survey INHIS-4, 2018-2020 - Selected Findings. Israel Center for Disease Control, Ministry of Health. Unpublished. In preparation. 2021. שגיאת ציטוט: תג
<ref>בלתי־תקין; השם "הערה11" הוגדר מספר פעמים עם תוכן שונה- ↑ Bolin K, Gip C, Mork AC, Lindgrent B. Diabetes, healthcare cost and loss of productivity in Sweden 1987 and 2005 - a regis¬ter-based approach. Diabet Med 2009; 26:928-934.
- ↑ Ettaro L, Songer TJ, Zhang P, Engelgau MM. Cost-of-illness studies in diabetes mellitus. Pharmacoeconomics 2004; 22(3):149-164.
- ↑ .גולדברגר נ, אבורבה מ, חקלאי צ. סיבות מוות מובילות בישראל, 2000-2009. תחום מידע, חטיבת המידע, משרד הבריאות. יוני 2012
- ↑ 15.0 15.1 .יפרח א, פלד ת, שוחט ת. סוכרת בישראל - תמונת מצב. מדיסין סוכרת, 2010 ;8 :6-9
- ↑ Gandra SR, Lawrence LW, Parasuraman BM et al. Total and component health care costs in a non-Medicare HMO popula¬tion of patients with and without type 2 diabetes and with and without macrovascular disease. J Manag Care Pharm 2006; 12(7):546-554.
- ↑ Chodick G, Heymann AD, Wood F, Kokia E. The direct medical cost of diabetes in Israel. Eur J Health Econom 2005;6:166-71.
- ↑ טיפול כלייתי חליפי בישראל, 2010-1990. המרכז הלאומי לבקרת מחלות, משרד הבריאות, פרסום מספר 350, תל השומר;2012
- ↑ 19.0 19.1 המרכז הלאומי לבקרת מחלות, משרד הבריאות, פרסום מספר 324, תל השומר; 2009 חוזר סמנכ"ל (סגן מנהל כללי) לפיקוח על קופות החולים ושירותי בריאות נוספים מספר 13/2011: "הגדרת מחלה כרונית לצורך תקרה עבור רכישת תרופות לחולים כרוניים" - עידכון. פורסם בתאריך 15 בנובמבר 2011
- ↑ 20.0 20.1 חוזר סמנכ"ל לפיקוח על קופות החולים ושירותי בריאות נוספים מספר 4/2013: "עידכון תשלומים בעד שירותי בריאות ותרופות לשנת 2013", פורסם בתאריך 3 ביולי 2013
- ↑ הלשכה המרכזית לסטטיסטיקה. לוח 7.7: בני 20 ומעלה, לפי ויתור מסיבות כלכליות על צריכה של מוצרים ושירותים נבחרים ב-12 החודשים האחרונים, ולפי תכונות נבחרות. שנתון סטטיסטי לישראל 2009
- ↑ ברמלי-גרינברג ש, מדינה-הרטום ת. תמצית ממצאי הסקר התשיעי העוקב אחר דעת הציבור על רמת השירות ותפקיד מערכת הבריאות .מאיירס-ג'וינט-מכון ברוקדייל, 2013
- ↑ Quality indicators for community health care in Israel. Report to the public: 2008-2010. Israel Ministry of Health, 2011.
- ↑ .ברמלי-גרינברג ש, רוזן ב, ווד פ. משקי בית, קופות חולים והוצאות על תרופות. גיוינט-מכון ברוקדייל, אפריל 2003
- ↑ הוצאה לאומית לבריאות לפי גורם מממן. בריאות בישראל 2010, תחום מידע, משרד הבריאות. אוגוסט 2011
- ↑ הלשכה המרכזית לסטטיסטיקה. הודעה לעיתונות: ההוצאה הלאומית לבריאות 2013. הודעה 220/2014 מתאריך 20.8.2014
ראו גם
- לנושא הקודם: סיווג סוגי הסוכרת והמשמעות הטיפולית - Classification of diabetes and its therapeutic significance
- לנושא הבא: אבחון סוכרת - עבר והווה - Diabetes diagnosis - past and present
המידע שבדף זה נכתב על ידי אורלי טמיר, המרכז הישראלי להערכת טכנולוגיות בשירותי הבריאות, מכון גרטנר לחקר אפידמיולוגיה ומדיניות בריאות


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק 
![סוכרת בעולם - הימצאות והוצאה כספית 2019-2006[1]תבנית:הירה](/w/images/thumb/f/f1/%D7%A2%D7%9C%D7%95%D7%AA_%D7%A1%D7%95%D7%9B%D7%A8%D7%AA_-_%D7%AA%D7%A8%D7%A9%D7%99%D7%9D_1.png/600px-%D7%A2%D7%9C%D7%95%D7%AA_%D7%A1%D7%95%D7%9B%D7%A8%D7%AA_-_%D7%AA%D7%A8%D7%A9%D7%99%D7%9D_1.png)