הפרעה בזקפה - אבחנה וטיפול - Erectile dysfunction - diagnosis and treatment
| הפרעה בזקפה - אבחנה וטיפול | ||
|---|---|---|
| Erectile dysfunction - diagnosis and treatment | ||
| ICD-10 | Chapter F 52.2, Chapter N 48.4 | |
| ICD-9 | 302.72
, 607.84 |
|
| MeSH | D007172 | |
| יוצר הערך | ד"ר אורי גור
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעה בתפקוד המיני
ההגדרה המקובלת של הפרעה בזקפה (הפב"ז), שכונתה בעבר אימפוטנציה (Impotence) או אין-אונות, היא חוסר יכולת מתמשך להשיג ולשמר זקפה המספיקה לקיום יחסי מין (1). הפרעות בזקפה הן מצב שכיח, בעיקר בגבר המתבגר. עם זאת, מספר הפונים ומתלוננים על הבעיה אינו כה גדול, לרוב עקב ביישנות, מבוכה או השלמה עם המצב. אף שהפרעה בזקפה כשלעצמה היא לא גורם סיכון ישיר לבריאותו הגופנית של הגבר, יכולה להיות לה השפעה משמעותית על איכות החיים שלו, כמו גם על שותפיו לחיי המין. יוזמה מצדו של הרופא המטפל עשויה להביא לסיוע ולשיפור איכות חייו של המטופל. זאת ועוד, הפרעה בזקפה היא מנבא בלתי תלוי לתחלואה ולתמותה ממחלות לב וכלי דם (2) וחשוב להכיר את הפתופיזיולוגיה (Pathophysiology) שלה. לנוכח עובדות אלו, על הרופא המטפל הראשוני להתייחס בכובד ראש ובתשומת לב ראויה לגבר הפונה ומתלונן על הפרעה בזקפה. הרופא הראשוני צריך להתמודד עם תלונה שכיחה זו ולדעת באלו מקרים רצוי להפנות את המטופל למומחה העוסק בתחום.
אפידימיולגיה
הפרעה בזקפה היא ההפרעה השכיחה ביותר בקרב גברים הפונים לטיפול עקב הפרעות בתפקוד המיני. שכיחותה הכוללת היא 20%-10% וכצפוי זו עולה משמעותית עם הגיל. מעל 70% מהגברים בעשור השמיני לחיים לוקים בהפרעה זו.
אטיולוגיה
הפרעה בזקפה מלווה פעמים רבות בגורמי סיכון ומחלות מערכתיות שונות, כגון: מחלות לב וכלי דם, סוכרת, התסמונת המטבולית ועישון. ייתכנו גם השפעות נפשיות, הן כגורם ראשוני או תוצאתי ומשני להפרעה בזקפה. גורם אטיולוגי משמעותי נוסף הוא הפרעה מחמת טיפול (Iatrogenic), הן כתופעת לוואי לתרופות, או שבשל ניתוחים שונים, לרוב ניתוחים אגניים.
- פיזיולוגיה ופתופיזיולוגיה
הזקפה היא תהליך עצבי-כלי (Neurovascular), המבוקר הורמונלית. בזמן גירוי מיני, מספר מסרנים עצביים (Neurotransmitter), ובראשם דופמין (Dopamine), פועלים בתת-רמה (Hypothalamus) וממנו על מרכזים אוטונומיים שדרתיים להשראה "פסיכוגנית" (Psychogenic) של זקפה. גם גירוי מעורר זקפה הנובע ממגע, עשוי להביא להשראת זקפה, דרך עצבים חישתיים הפועלים ברמת חוט השדרה העצתי (Sacral). בשני המקרים, העצבים המחילתיים, היוצאים מהמקלעת האגנית, הם אלו שאחראים להעברת הגירוי העצבי אל הפין. עצבים אלו עוברים סמוך לבלוטת הערמונית ומאחוריה, ומשם הם מגיעים אל הגופים המחילתיים. הפעלת עצבים אלו מביאה לשחרור NO (Nitric Oxide), המתפקד כמסרן עצבי. מסרן עצבי זה נכנס בפעפוע (Diffusion) לתאי השריר החלק בכלי הדם העורקיים שבגופים המחילתיים, ומביא ליצירת cGMP (Cyclic Guanosine Monophosphate), המפעיל שרשרת תגובות ביוכימיות (Biochemical), המביאה לירידה ברמות יוני הסידן התוך-תאיים וכתוצאה מכך להרפיית השריר החלק. הרחבת כלי הדם הנגרמת מביאה להגברת הזרימה של דם עורקי אל הגופים המחילתיים. שימור נוקשות הזקפה הנובע מהקטנת הניקוז הוורידי, מושג ע"י לחיצת רשת הוורידים המנקזת את הגופים המחילתיים נגד מעטפת הגופים, הגלימה הלבנה (Tunica albuginea). מנגנונים אלו מתווכים, כאמור, על ידי מערכת העצבים הפארא-סימפתטית (Parasympathetic nervous system).
מתוך האמור ניתן להבין, כי פגיעה באחד מהמנגנונים, ההורמונלי, העצבי, של כלי הדם או האנטומי, תביא לפגיעה בנוקשות הזקפה ו/או ביכולת לשמרה. טבלה 1 מסכמת את הסיבות האפשריות להפרעה בזקפה ומחלקת אותן לקבוצות על פי המנגנון הפתופיזיולוגי (3).
אבחנה והערכה
כיוון שהפרעה בזקפה נובעת ומושפעת פעמים רבות ממספר גורמים, רצוי לנהל את האבחנה והטיפול בגבר הפונה עקב הפרעה בזקפה בגישה כוללנית. יש לעודד שינוי הרגלי חיים, להתייחס ליחסים בין בני הזוג ולעודד תקשורת ביניהם, תוך מתן טיפול תרופתי מתאים. גם כיום, למרות ההערכה כי המודעות והפתיחות לנושא יעלו, עדיין מיעוט יחסית מבין הסובלים מהפרעות בזקפה פונים לרופא ומבקשים טיפול. לכן, לעתים יוזמה של הרופא המטפל בתשאול על בעיות בתפקוד המיני יאפשרו למטופל לשתף את הרופא בבעיותיו, ולזכות לטיפול מתאים.
מכיוון שהפרעות בזקפה נמצאו קשורות במספר מחלות מלוות שכיחות שעלולות להיות משמעותיות, ההערכה של המתלונן על הפרעה בזקפה כוללת גם הערכת מצב הבריאות הכללי. נטילת העבר הרפואי תכלול התייחסות לבעיות רפואיות, ניתוחי עבר, גורמי סיכון, מצב נפשי-חברתי וכמובן העבר המיני של המטופל.
יש לזהות תסמינים וסימנים המצביעים על מחלות נלוות, כגון: דיכאון, סוכרת, תסמונת מטבולית, תת-פעילות בלוטות המין (Hypogonadism) , עישון וכן ניתוחים או תרופות שיכולים להביא להפרעה בזקפה. מטרת ההערכה הראשונית אינה רק לאבחן את סיבת ההפרעה בזקפה, אלא גם לזהות מצבים או הפרעות מלווים שהם הפיכים או ניתנים לטיפול.
ניתן להשתמש בשאלונים מובנים ומתוקפים, המסייעים במיקוד ובכימות חומרת ההפרעה בזקפה, וכן עוזרים לעתים "לשבור את הקרח" בשיחה על הנושא המביך לעתים את המטופל ואף את המטפל (4). אלו יכולים לסייע באיתור הפרעות בתפקוד המיני המלוות את ההפרעה בזקפה, כגון פגיעה בחשק המיני, בשפיכה, באביונה (Orgasm) או בסיפוק הכללי. יש להעריך את מידת ההשפעה של ההפרעה בזקפה על איכות החיים של המטופל כמו גם על מערכת היחסים הזוגית.
בדיקה גופנית מקיפה כוללת הערכת מצב לב וכלי דם, כולל מדידת לחץ דם ונוכחות דפקים הקפיים כסימן למחלה טרשתית של העורקים, בדיקה עצבית, וכן סימנים מערכתיים להפרעה הורמונלית [שיעור, גינקומסטיה (Gynecomastia), השמנת יתר וכו']. בדיקת אברי המין מתמקדת באשכים ובגודלם, שינויים מבניים בפין, כגון: גופים סיביים האופיינים במחלת פיירוני (Peyronie’s Disease) וכן בדיקת הערמונית.
- מעבדה
בדיקות מעבדה המומלצות כבדיקות שגרה בבירור הפרעה בזקפה כוללות רמת סוכר בצום, מתאר ליפידים, וכן רמות טסטוסטרון כללי (בעיקר בחולים עם סימני תת-פעילות בלוטות המין). עריכת מתאר הורמונלי מלא נחוצה רק במטופלים שאצלם נמצאו רמות טסטוסטרון נמוכות. מומלץ לבדוק אנטיגן סגולי של הערמונית (PSA, Prostate Specic Antigen) בגברים מבוגרים מגיל 50 או אם הם מיועדים לטיפול הורמונלי חלופי.
בדיקות סגוליות ומורכבות יותר, כגון: בדיקות דימות, מבחן נוקשות הזקפה בשינה, על-קול דופלר של הפין ואחרות, אינן משמשות באופן שגרתי בבירור הפרעה בזקפה ויבוצעו על ידי אורולוג העוסק בתחום, רק במקרים חריגים. (3).
טיפול בהפרעה בזקפה במסגרת הרפואה הראשונית
במקביל לטיפול הסגולי בהפרעה בזקפה, יש לכוון את הטיפול גם בנטרול גורמי סיכון הפיכים, תוך המלצה על שינויים התנהגותיים, כגון: פעילות גופנית, הפסקת עישון, ירידה במשקל, איזון סוכרת ולחץ דם וכיו"ב (5). במקרים שבהם מזוהים טיפולים תרופתיים כגורם אפשרי התורם להפרעה בזקפה, מומלץ לשקול החלפת אותן תרופות באחרות (לדוגמה, תרופות לאיזון לחץ דם מקבוצה שונה).
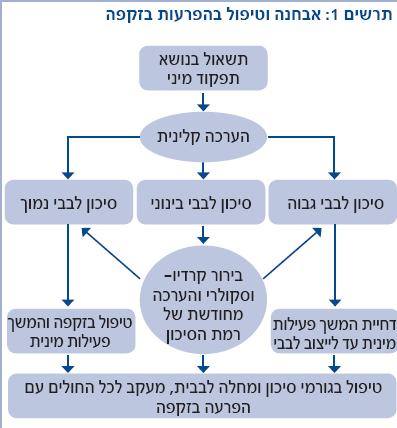
בחולים בקבוצות סיכון בינוני/גבוה להימצאות מחלת לב וכלי דם יש לבצע הערכה לבבית מלאה (תרשים 1), וזאת לפני המשך פעילות מינית וטיפול בבעיית הזקפה (6). הסיבה להמלצה זו היא כפולה: מצד אחד, פעמים רבות נמצא כי ההפרעה בזקפה היא תסמין מציג לנוכחות מחלה כלילית מקבילה, ונמצא במחקרים כי הפרעה בזקפה מקדימה ב-3 שנים את האירוע הלבבי הראשון. מצד שני, מכיוון שפעילות מינית היא מאמץ גופני בעצימות בינונית לפחות, עלולה פעילות נמרצת להיות "מבחן מאמץ" ללב, ולהתרחשות אירוע איסכמי (Ischemic).
במקרים מורכבים או שבהם נכשלו קווי הטיפול הראשוניים, מומלץ להפנות את המטופל לאורולוג שבידיו קווי טיפול נוספים, תרופתיים או ניתוחיים.
טיפול תרופתי פומי: קו טיפולי ראשון
הטיפול הוא פעמים רבות אמפירי (Empirical) ואינו מושפע מאבחנה מדויקת לגבי הגורם האטיולוגי. קיימות מספר אפשרויות טיפוליות, מרביתן פשוטות ובטוחות למדי, ובסמכותו של הרופא הראשוני. מעבר להמלצות שפורטו להלן, יכול הרופא המטפל הראשוני להתחיל בטיפול סגולי לשיפור נוקשות הזקפה ומשכה.
יש להציג בפני המטופל (או בני הזוג) את אפשרויות הטיפול השונות, על יתרונותיהן ועל חסרונותיהן, תוך הצגת תגובה מציאותית לטיפול, וזאת כדי לאפשר בחירה מושכלת תוך מניעת אכזבות מציפיות יתר. אפשרויות הטיפול השונות אינן מביאות, על פי רוב, לריפוי והחלמה מההפרעה בזקפה, אלא משפרות את התפקוד ומאפשרות לשחזר חיי מין מספקים.
בזכות פשטותו, יעילותו הסבירה וזמינותו, הטיפול הפומי הוא טיפול הבחירה כקו ראשון בחולה הסובל מהפרעה בזקפה. בעבר נוסו תרופות, כגון Apomorphine או Yohimbine, שאינן מקובלות עוד כיום.
מאז 1998, אז שווקה לראשונה ה-Viagra (Sildenafil), ובהמשך נוספו ה-Cialis (Tadalafil) וה-Levitra (Vardenafil), הפכו מעכבי האנזים פוספודיאסטרז-5 (PDE5, Phosphodiesterase Type 5) לתרופות השכיחות לטיפול בהפרעה בזקפה. מנגנון הפעולה הוא, כאמור, עיכוב האנזים המביא לפירוק cGMP בתא השריר החלק ובאופן זה לצבירת cGMP, להרפיית השריר החלק וכתוצאה מכך לזרימת דם מוגברת לפין.
לשלוש התרופות המשווקות כיום, Viagra, Cialis ו-Levitra יעילות דומה וטובה, כ-70%. מחקרים רבים הוכיחו מתאר בטיחות גבוה, וההבדלים העיקריים הם בפרמקוקינטיקה (Pharmacokinetics) של התרופות השונות, כמו גם בתופעות לוואי שונות, שחומרתן היא לרוב קלה. יש להסביר למטופל, כי יש לאפשר זמן ספיגה מזערי, להוסיף לתרופה גירוי מיני מתאים (משחק מקדים, מגע וכו') ולהקפיד ולנסות מספר פעמים (ההמלצה 8-4 פעמים לפחות), כי לא תמיד ניסיון ראשון יביא להישגים.
קיימת התווית-נגד מוחלטת לשימוש במעכבי פוספודיאסטרז-5 בחולים המטופלים בתרופות מקבוצת הניטרטים (Nitrates). באלו המטופלים בחוסמי הקולטן אלפא (α-Blockers), יש להיזהר כדי להימנע מירידת לחץ דם תנוחתית, ולהקפיד על מרווח של מספר שעות בנטילת התרופות (7).
תופעות הלוואי של מעכבי פוספודיאסטרז-5 משניות על פי רוב להרחבת כלי דם, ומידת חומרתן בדרך כלל קלה. אלו כוללות כאבי ראש, הסמקה, גודש באף, צרבת, כאבי שרירים וגב. תרופות אלו אינן מסוכנות ללב ואינן גורמות לאירוע איסכמי, כל עוד הן ניתנות בהגבלות המתאימות. העיוורון הפתאומי שיוחס למעכבי פוספודיאסטרז-5 (Non arteritic ischemic optic neuritis) אינו תופעת לוואי של התרופה, אלא ככל הנראה נפוץ באותם אנשים שאצלם יש גורמי סיכון להפרה בזקפה, גורמי סיכון למחלת עורקים טרשתית. על כן, ניתן בהחלט להרגיע את המטופל החושש מתופעות לוואי, ולהדגיש את בטיחות התרופות האלו לצד יעילותן. תופעות הלוואי הן סיבה משנית להפסקת הטיפול בתרופות אלו בכ-25% מהמטופלים, בעוד חוסר יעילות הוא הסיבה השכיחה ביותר (8).
- החולים שאינם מגיבים לטיפול
בין המטופלים שלא מגיבים לניסיון ראשוני עם מעכבי פוספודיאסטרז-5, עד 50%-30% יגיבו בהמשך, לאחר הדרכה מתאימה על אופן נטילת התרופה ו/או עלייה במינון. בחולים המפסיקים את הטיפול בשל תופעות לוואי, ניתן לנסות ולעבור לתרופה אחרת מאותה הקבוצה.
בחולים שבהם הוכחה תת-פעילות בלוטות המין, לאחר שלילת התוויות הנגד ניתן להוסיף Testosterone חיצוני ובכך להעלות את שיעור ההצלחה עם מעכבי פוספודיאסטרז-5 (9).
מכיוון שמנגנון הפעולה של תרופות אלו מבוסס על מסלול NO תקין ליצירת cGMP, בחולים שבהם מסלול זה אינו תקין, כמו למשל בסוכרת קשה וממושכת או עקב פגיעה בעצבים לאחר כריתה נרחבת של הערמונית, הסיכוי להצלחת הטיפול הפומי נמוכים משמעותית.
כאשר הקו הטיפולי הראשוני נמצא לא יעיל, מומלץ להפנות את המטופל למומחה, לרוב אורולוג העוסק בתחום הטיפול בבעיות תפקוד מיני, או אם קיים רושם כי ההפרעה פסיכוגנית – לסקסולוג.
כלים בידי האורולוג
- הפניה למומחה
ההחלטה את מי להפנות למומחה, נעשית בכל מקרה לגופו, ומוכתבת גם לפי הרצון והנוחות של המטפל הראשוני בניהול הבירור והטיפול בחולה עם הפרעה בזקפה. מקרים שבהם רצוי לשקול הפנייה מוקדמת הם חולים צעירים המציינים הפרעה בזקפה "מאז ומתמיד", חולים עם עבר של חבלה לאגן, לשופכה או לחיץ הנקבים, במקרים שבהם יש עיוות מבני בפין, כאשר מזוהה הפרעה אנדוקרינית במהלך הבירור המעבדתי, או שבמטופלים הסובלים מהפרעה פסיכיאטרית או פסיכו-מינית מורכבת. עם זאת, במרבית המקרים ההפניה למומחה תהיה לאחר כישלון הקו הטיפולי הראשון.
- כלים בידי האורולוג המשמשים כקו שני לטיפול
- מכשיר הריק (Vacuum constriction device): מבוסס על יצירת לחץ שלילי סביב איבר המין, המביא לשאיבת דם באופן סביל אל תוך הגופים המחילתיים. זהו בעצם אמצעי מכני ליצירת זקפה. שימור הזקפה מושג על ידי חביקת טבעת גומי בבסיס הפין, המושארת 30 דקות לכל היותר. למרות יעילותו של אמצעי זה, תלונות על פגיעה משמעותית בספונטניות (Spontaneity), הפרעות לוואי מקומיות כגון אי נוחות, שטפי דם עוריים, תחושת "פין קר" וכן הפרעה בשפיכה פוגעות ביעילותו ומביאות לשיעור נטישה גבוה למדי.
- הזרקות תוך-מחילתיות: מדובר בהזרקה ישירה של מספר תרופות הנמצאות בשימוש למטרה זו, לבד או בתערובת המאפשרת אגבור (Synergy). התרופה/שילוב תרופות מוזרקים על ידי המטופל ישירות לתוך הגופים המחילתיים, ולאחר מספר דקות מתפתחת זקפה המאפשרת קיום יחסי מין. יעילותה של שיטה ותיקה זו גבוהה וגם תופעות הלוואי, רובן ככולן מקומיות ולא מערכתיות, הן לרוב נסבלות. מכיוון שזהו מנגנון העוקף את ציר ה-NO-cGMP, ניתן להשיג תוצאות טובות גם במטופלים שבהם מעכבי פוספודיאסטרז-5 נכשלו.
- טבליות תוך-שופכתיות: טבליות אלה מכילות פרוסטגלנדין E1, והן מכונות MUSE (Medicated Urethral System for Erection). אף שאמצעי זה ותיק למדי, יעילותו נחותה ביחס להזרקות התוך-מחילתיות ומתאר תופעות לוואי מקומיות (במטופל ובבת הזוג) ואף מערכתיות הביאו לתפוצה נמוכה יחסית שלו.
ניתוח להשתלת תותב פיני (Penile prosthesis)
למטופלים שאצלם נכשל גם הקו הטיפולי השני, ניתן להציע פתרון ניתוחי לבעיית האונות, והוא השתלת תותב פיני כקו שלישי (ואחרון). התותבים מתחלקים לחצי קשיחים או מתנפחים ושיעור שביעות הרצון משימוש בהם הוא גבוה, מעל 80%. עם זאת, על המנותח המיועד לדעת מראש על אופיו הסופי הבלתי הפיך של פתרון זה (3). כשל מכני, זיהום ואף חֶשֶׂף (Erosion) אורבים כסיבוכים אפשריים בטווח הקצר או הארוך, ולעתים יחייבו ניתוח חוזר או אף הוצאת התותב. למרות מגבלות אלו, פתרון זה הוא פתרון מצוין לחולים המתאימים, ובעיקר לנוכח העובדה כי החלופה, ויתור מוחלט על חיי מין, היא גרועה בהרבה.
ביבליוגרפיה
- NIH Consensus Conference. Impotence. NIH consensus development panel on impotence. JAMA 1993;270(1):83–90.
- Araujo AB, Travison TG, Ganz P, et al. Erectile dysfunction and mortality. J Sex Med 2009;6(9):2445–54.
- Hatzimouratidis K, Amar E, Eardley I, et al. Guidelines on male sexual dysfunction: erectile dysfunction and premature ejaculation. Eur Urol 2010 May;57(5):804-14.
- Rosen RC, Cappelleri JC, Gendrano N III. The international index of erectile function (IIEF): a state-of-the-science review. Int J Impot Res 2002;14(4):226–44.
- Esposito K, Giugliano F, Di Palo C, et al. Effect of lifestyle changes on erectile dysfunction in obese men: a randomized controlled trial. JAMA 2004;291(24): 2978–84.
- Kostis JB, Jackson G, Rosen R, et al. Sexual dysfunction and cardiac risk (the second Princeton Consensus Conference). Am J Cardiol 2005;96(2):313–21.
- Kloner RA. Pharmacology and drug interaction effects of the phosphodiesterase 5 inhibitors: focus on alpha-blocker interactions. Am J Cardiol 2005;96(12B): 42M–6M.
- Hatzimouratidis K, Hatzichristou D. Phosphodiesterase type 5 inhibitors: the day after. Eur Urol 2007;51(1):75–88.
- Shabsigh R, Kaufman JM, Steidle C, et al. Randomized study of Testosterone gel as adjunctive therapy to Sildenafil in hypogonadal men with erectile dysfunction who do not respond to Sildenafil alone. J Urol 2004;172(2):658–63.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אורי גור, אורולוג בכיר, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק