טיפול בדיסליפידמיה - הערכת דרגת הסיכון של הנבדק
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעה בשומני הדם
מחשבוני סיכון
שימוש במחשבוני סיכון מיועד לניבוי הסיכון באוכלוסייה הכללית לצורך מניעה ראשונית של מחלות כלי דם טרשתיות[1]. דרגות הסיכון המפורטות בהנחיות למניעה שניונית נקבעות לפי העדויות הקליניות של המטופל (קיום מחלה כלילית, מחלת כלי דם במוח, מחלת עורקים היקפית, סוכרת או אי-ספיקת כליות) והעדויות על-פי דימות לקיום טרשת בעורקים. מבחינה היסטורית הערכת הסיכון נעשתה בעבר לפי נוסחת פרמינגהם, המחשבת את הסיכון לתחלואה למחלה כלילית ומבוססת על תצפיות לאורך זמן אחר אוכלוסייה קטנה יחסית וסלקטיבית בעיירה פרמינגהם בארצות הברית. האיגוד האירופאי והאיגוד הישראלי בחרו להסתמך על נתוני ה-HEARTSCORE האירופאי, המבוסס על ניבוי התמותה ממחלות כלי דם טרשתיות ומבוססת על נתונים תצפיתיים על אוכלוסיית נבדקים גדולה יותר ומגוונת יותר מבחינה אתנית וסוציואקונומית[2].
היחס בין תחלואה לתמותה מוערך סביב 1:3 (קצת גבוה יותר בנשים ונמוך יותר בזקנים). קיימות נוסחאות וטבלאות נפרדות לארצות עם שיעורי תמותה ממחלות כלי דם טרשתיות גבוהים יחסית (בעיקר, ארצות ממזרח אירופה וארצות מוסלמיות) וארצות עם שיעורי תמותה ממחלות כלי דם טרשתיות נמוכים יחסית, בהן כלולה מדינת ישראל. ניתן לתקנן את הנוסחה לנתוני התמותה הספציפיים של כל מדינה, אך בישראל טרם נעשה תקנון זה.
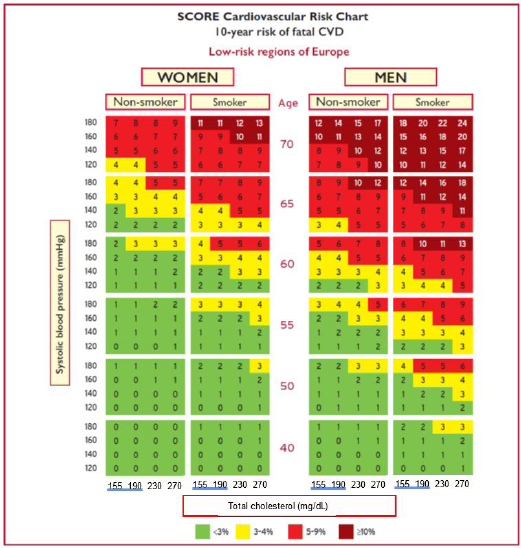
ציור מסי 1 מתאר את טבלת ה-SCORE עבור הארצות שהוגדרו על ידי האיגוד האירופאי כבעלות סיכון נמוך )כולל מדינת ישראל(. בטבלה יש התייחסות ללחץ הדם הסיסטולי במ"מ כספית, ערכי כולסטרול כללי במ"ג/ד"ל, גיל, מין ועישון. הסימון המוצג באופן צבעוני בטבלאות משקף סיכון לתמותה ממחלות כלי דם טרשתיות תוך 10 שנים. דרגות הסיכון המוצגות הן פחות מ-3 אחוזים, 3 אחוזים עד 4 אחוזים, 5 אחוזים עד 9 אחוזים או מעל או שווה ל-10 אחוזים. ניתן להשתמש בנוסחה באופן ישיר על גבי האינטרנט, ולהשתמש בערכי LDLc ו-HDLc במקום בערכי הכולסטרול הכללי[3].
שימוש בטבלאות ה-SCORE להערכת סיכון מומלץ במבוגרים ללא תסמינים. באנשים עם מחלת כלי דם טרשתית ידועה, היפרכולסטרולמיה משפחתית, סוכרת, מחלת כליות כרונית בדרגה 3 ומעלה, טרשת בדימות עורקי הצוואר או עורקים פמורליים (מעל 50 אחוזים היצרות), מדד סידן ב-CT מעל 100 יחידות אגטסטון ו/או רמת ליפופרוטאין a מאוד גבוהה (מעל 180 מ"ג/ד"ל או 500 מ"מול/ליטר) אין צורך להשתמש בטבלאות ה-SCORE, אלא להגדיר כסיכון גבוה או גבוה מאוד בהתאם להיקף מחלתם (ראו טבלה מס' 2).
גורמי סיכון נוספים
ההנחיות מצביעות על מספר גורמי סיכון שלא נכללים במחשבוני הסיכון (risk modifiers) אשר מהווים גורם מחמיר וצריכים להילקח בחשבון בהערכת הסיכון ממחלות כלי דם טרשתיות:
- סיפור משפחתי של מחלת כלי דם טרשתית (בגבר מתחת לגיל 55 או אישה מתחת לגיל 60)
- מצב סוציואקונומי ירוד הגורם למספר רב של גורמי סיכון טרשתיים
- השמנה בכלל והשמנה מרכזית בפרט הנמדדים על ידי BMI והיקף מותניים
- אורח חיים ישבני ומיעוט פעילות גופנית
- מחלה דלקתית כרונית
- הפרעה פסיכיאטרית מז'ורית
- טיפול ב-HIV
- פרפור עליות
- היפרטרופיה של חדר שמאל (LVH)
- מחלת כליות כרונית בחומרה פחות מדרגה 3 (eGFR > 60 ml/min/1.73 m2) (*).
- תסמונת דום נשימה חסימתית בשינה
- מחלת כבד שומני לא-אלכוהולית (NAFLD)
- רמת ליפופרוטאין a גבוהה במידה קלה-בינונית (50–180 מ"ג/ד"ל) (*).
- אנשים לאחר טיפולים כימוטרפיים ו/או הקרנות לבית החזה או סרטן של בלוטת התריס
(*) בנוכחות מחלת כליות בדרגה 3 ומעלה ו/או רמת ליפופרוטאין a מעל 180 מ"ג/ד"ל דרגת הסיכון מוגדרת אוטומטית כגבוהה או גבוהה מאוד, ואין צורך לחשב את הסיכון.
אם קיימים אחד או יותר מגורמי סיכון אילו יש צורך להעלות את הערכת הסיכון. אמנם אין הסכמה לגבי כמות העלייה בסיכון לגבי כל גורם, אך אם הנבדק נמצא בגבול העליון של דרגת סיכון מסוימת ניתן להעלותו לדרגת הסיכון הבאה.
- טבלה מס' 2 - הערכת הסיכון
| המלצה | חוזק ההמלצה | חוזק ההוכחות |
|---|---|---|
| חולים עם מחלת כלי דם טרשתית מוכחת (קלינית או בהדמיה), סוכרת, מחלת כליות כרונית דרגה 3 ומעלה, היפרכולסטרולמיה משפחתית, יתר ל"ד לא מאוזן (< 180/110) או רמת ליפופרוטאין a מעל 180 מ"ג/ד"ל מוגדרים כבעלי סיכון גבוה ומעלה ולא זקוקים לחישוב הסיכון על ידי מחשבוני סיכון | I | C |
| בכל יתר הנבדקים מומלץ לחשב את דרגת הסיכון על ידי מחשבון הסיכון האירופאי (SCORE) | I | C |
| בנוכחות גורמי סיכון שלא נכללים במחשבון (risk modifiers) בנבדקים הנמצאים בתחום העליון של דרגת הסיכון המחושבת מומלץ להעלות לדרגת הסיכון הבאה | I | C |
הערכה מעבדתית
בטבלה מס' 3 מופיעים הרכבי הליפופרוטאינים המכילים ריכוזים שונים של כולסטרול, פוספוליפידים, כולסטרול אסתר ואפופרוטאינים. פרופיל שומנים מלא כולל מדידת הכולסטרול הכללי, טריגליצרידים ו-HDL כולסטרול (HDLc). ריכוז ה-LDLc בדרך כלל מחושב על ידי נוסחאת פרידוולד[4]. הנוסחה נחשבת כאמינה כל עוד רמת הטריגליצרידים בדם נמוכה מ-400 מ"ג/ד"ל, אך כאשר רמת הטריגליצרידים גבוהה מערך זה (בחלק מהמעבדות אפילו מעל 300 מ"ג/ד"ל) הנוסחה מאבדת את אמינותה ויש צורך להשתמש במדדים אחרים, כגון non-HDL cholesterol (המחושב על ידי סך הכולסטרול פחות ה-HDLc), רמת ה-apoprotein B100 בדם (apo B - החלבון העיקרי הנמצא בחלקיקים האטרוגנים בדם) או מדידה ישירה של רמת ה-LDLc בדם. בעוד ששתי המדידות הראשונות זמינות ברוב המעבדות של שרותי הבריאות הציבוריים בארץ, המדידה הישירה של LDLc קיימת רק במעבדות בודדות ולכן פחות זמינה לרוב הרופאים בארץ. מחקרים רבים הוכיחו שרמת ה-non-HDL cholesterol ורמת ה-apoB מנבאות את הסיכון לאירוע כלי דם טרשתי עתידי לפחות טוב כמו LDLc, וייתכן שאפילו טוב יותר[5].
למרות, שבדרך כלל מקובל לבדוק את פרופיל השומנים לאחר צום של 12 שעות (על מנת לאפשר פירוק מלא של הכילומיקרונים, שמקורם במעיים), מחקרים הראו שההבדלים ברמת הליפופרוטאינים בדם בין בדיקה בצום ובדיקה ללא צום אינם גדולים, עם עלייה ברמת הטריגליצרידים בממוצע 20–30 מ"ג/ד"ל[6][7]. לדעתנו עדיף בכל זאת לבדוק את פרופיל השומנים בצום, אך אם הנבדק אינו בצום ולא ידוע אצלו על היפרטריגליצרידמיה בעבר אין סיבה להימנע מביצוע הבדיקה. אם רמת הטריגליצרידים בבדיקה ללא צום גבוהה, רצוי לחזור על הבדיקה לאחר צום של 12 שעות.
- טבלה מס' 3 - הליפופרוטאינים והרכבם
| density (g/mL) | diameter (nm) | אחוזי triglyceride | אחוזי cholesterol esters | אחוזי free cholesterol | Apolipoproteins | ||
|---|---|---|---|---|---|---|---|
| major | others | ||||||
| chylomicrons | 0.95> | 80-100 | 90-95 | 2-4 | 1 | B48 | A1,A2,A4,A5 |
| VLDLc | 0.95-1.006 | 30-80 | 50-65 | 8-14 | 4-7 | B100 | A1,C2,C3,E,A4 |
| IDL | 1.007-1.019 | 25-30 | 25-40 | 20-35 | 7-11 | B100 | C2, C3, E |
| LDLc | 1.02-1.063 | 20-25 | 4-6 | 34-35 | 6-15 | B100 | |
| HDL | 1.064-1.210 | 8-13 | 7 | 10-20 | 5 | AI | A2, C3, E |
| Lp(a) | 1.007-1.125 | 25-30 | 4-8 | 35-46 | 6-9 | (a) | B100 |
אין הסכמה כללית לגבי הגיל בו צריך לבדוק לראשונה את פרופיל השומנים. קווי ההנחיה האירופאיים לא מגדירים גיל זה בבירור.
קווי ההנחיה של ה-USPSTF (U.S. Preventive Services Task Force) משנת 2009 ממליצים לבצע בדיקת פרופיל שומנים מלאה בכל גבר מגיל 35 ובאשה מגיל 45, אך בגילים 20–35 בגברים ו-20–45 בנשים מומלץ לבדוק פרופיל שומנים רק כאשר הסיכון למחלת כלי דם טרשתית גבוה[8]. גם כוח המשימה הישראלי בנושא קידום בריאות ורפואה מונעת משנת 2013 ממליץ על גישה דומה.
עם זאת, במסמך שפורסם על ידי ה-USPSTF בשנת 2016 מציינים חברי הוועדה שלא נמצאו מחקרים שבדקו את היעילות של בדיקת ליפידוגרם בגילים 21–39 ולכן, הם מחליטים לא להמליץ בעד או נגד בדיקה בגילאים אלו, ולהשאיר את ההחלטה לשיקולו של הרופא המטפל[9]. לעומת זאת American Heart Associations וה-American Association of Clinical Endocrinologists ממליצים לבדוק פרופיל שומנים החל מגיל 20[10][11].
ה-CDC (Center for Disease Control) האמריקאי וה-American Academy of Pediatrics ממליצים לבדוק פרופיל שומנים לראשונה בגיל 9–11 ופעם נוספת בגיל 17-21[12][13].
אף על פי שאין מחקרים ארוכי טווח המדגימים את התועלת שבדבר, היעדר הוכחות אינו משול להוכחות נגד[14]. לדעתנו, ניתן לשקול בדיקת פרופיל שומנים מלא לפחות פעם אחת מגיל 21 בכל אדם, אך אינדיקציה אבסולוטית קיימת מגיל 35. בילדים עם סיפור משפחתי של דיסליפידמיה, מחלת כלי דם טרשתית בגיל צעיר ו/או גורמי סיכון לטרשת העורקים מומלץ לשקול בדיקת ליפידוגרם מגיל 5 על מנת לזהות דיסליפידמיות תורשתיות וצעירים העשויים להרוויח מדגש מוגבר על שיפור אורח החיים והתזונה. פרטים נוספים לגבי הבדיקות והטיפול בדיסליפידמיה בילדים ניתן למצוא בפרק 7 במסמך זה.
ליפופרוטאין a הוא ליפופרוטאין דמוי LDLc מבחינת הרכבו השומני והחלבוני, אולם הוא מכיל חלבון נוסף הנקרא אפוליפופרוטאין a הקשור אליו בקשר דיסולפידי. רמת הליפופרוטאין a בדם נקבעת בעיקר על ידי תורשה, עם השפעה מועטה בלבד של תזונה ותרופות. בנוכחות רמת ליפופרוטאין a גבוהה (מעל 50 מ"ג/ד"ל או 140 ממול/ליטר) קיימת שכיחות מוגברת של טרשת עורקים וגם נטייה מוגברת לקרישיות הדם, המובילים לעלייה בסיכון לתחלואה ממחלות כלי דם טרשתיות[15][16]. באנשים עם רמה קיצונית גבוהה של ליפופרוטאין a, מעל 180 מ"ג/ד"ל, הסיכון לתחלואה ממחלות כלי דם טרשתיות דומה לזה של אנשים עם היפרכולסטרולמיה משפחתית הטרוזיגותית[17]. בדומה לקווי ההנחיה האירופאיים, אנו ממליצים לבדוק ליפופרוטאין a לכל אדם בוגר פעם בחיים (אין צורך לבצע בדיקות חוזרות מכיוון שהרמה לא משתנית באופן מהותי במהלך הזמן), ובעיקר באנשים עם רקע משפחתי של CVD או במקרים בהם קיימת התלבטות לגבי טיפול תרופתי בדיסליפידמיה.
- טבלה מס' 4 - המלצות לבדיקות מעבדה לצורך ריבוד הסיכון לאירועים ממחלות כלי דם טרשתיות עתידיים
| חוזק ההוכחות | חוזק ההמלצה | המלצה |
|---|---|---|
| C | I | מומלץ לבדוק פרופיל שומנים מלא בכל אדם מעל גיל 35. |
| C | IIb | ניתן לשקול בדיקת פרופיל שומנים לכל אדם מעל גיל 21, אך בגילים 21–34 ההחלטה הסופית לגבי בדיקת פרופיל שומנים נתונה לשיקולו של הרופא המטפל. |
| C | IIa | בילדים, מומלץ לבדוק פרופיל שומנים מלא לפחות פעם אחת מגיל 5 בנוכחות סיפור משפחתי של היפרכולסטרולמיה ו/או מחלת כלי דם טרשתית בגיל צעיר ו/או בנוכחות גורמי סיכון לטרשת עורקים. |
| C | IIa | רצוי לבדוק את פרופיל השומנים לאחר צום של 12 שעות. ניתן לבדוק את פרופיל השומנים גם ללא צום, אך אם ורמת הטריגליצרידים בבדיקה גבוהה, רצוי לחזור על הבדיקה לאחר צום של 12 שעות. (*) |
| C | I | בנבדקים עם היפרטריגליצרידמיה (רמת טריגליצרידים בצום < 300 מ"ג/ד״ל (מומלץ להשתמש ב-non HDLc כתחליף ל-LDLc לחישוב הסיכון וכיעד טיפולי. מומלץ לכלול ערך זה בדיווח של פרופיל השומנים בכל הנבדקים. |
| C | IIb | בנבדקים עם היפרטריגליצרידמיה (רמת טריגליצרידים בצום < 300 מ"ג/ד״ל (ניתן לשקול שימוש ב-apo B כתחליף ל-LDLc לחישוב הסיכון וכיעד טיפולי. |
| C | IIa | מומלץ לבדוק (lipoprotein (a לכל אדם פעם אחת בחיים החל מגיל 35 (או מוקדם יותר בנוכחות גורמי סיכון), ובעיקר, לנבדקים עם סיפור משפחתי של מחלת כלי דם טרשתית בגיל צעיר, היפרכולסטרולמיה משפחתית או נבדקים בהם קיימת התלבטות לגבי הצורך בטיפול תרופתי. |
(*) ניתן לשתות לפני הבדיקה מים או קפה/תה ללא סוכר או חלב, ולקחת את כל התרופות כרגיל.
אמצעי הדמיה
בהנחיות האירופאיות החדשות מוקדש לראשונה פרק על השימוש באמצעי הדמיה לאיתור טרשת עורקים סמוייה וכימות שלה, ככלי לאבחון מדויק יותר של הסיכון ולקביעת מדיניות טיפול להפחתת רמת LDLc. שימוש מושכל בבדיקות הדמיה עשוי לשפר את הדיוק בהערכת הסיכון ממחלות כלי דם טרשתיות ולמנוע תת-הערכה או יתר- הערכה של הסיכון. בהנחיות האירופאיות נכללים בדרגת סיכון גבוהה-מאוד, גם מטופלים עם עדות לטרשת עורקים תת-קלינית משמעותית בבדיקות הדמיה, כגון CT לב (עם חומר ניגוד) או אולטרסאונד של עורקי הצוואר. מציאת הסתיידויות בעורקים הכליליים על-פי CT ללא חומר ניגוד (CAC score), מהווה מדד הערכה טוב לעומס הטרשת ונמצא בקשר הדוק עם שכיחות אירועים ממחלות כלי דם טרשתיות[18][19]. קיימת קורלציה בין ה-CAC score ותמותה גם בצעירים מתחת לגיל 45 וגם במבוגרים מעל גיל 75[20]. מטה-אנליזה US Preventive Services Task Force שבדקה את העדויות לתועלת בשימוש באמצעי עזר לא מסורתיים לניבוי הסיכון למחלות כלי דם טרשתיות סיכמה שאף על פי שאין עדויות ממחקרים מבוקרים שהשימוש ב-CAC score מקטין תוצאים קליניים, השיטה מאפשרת הבחנה והגדרה מחודשת של קטגוריית הסיכון[21].
בדומה ל-CAC score, הדמיית טרשת בעורקי הצוואר או בעורקים הפמוראליים על ידי אולטרה-סאונד דופלר (היצרות העורק > 50 אחוזים) מהווה מדד ניבוי טוב לאירועי כלי דם טרשתיים[22]. מדידת IMT (Intima - Media Thickness) של עורקי הצוואר נחשבת פחות טובה ככלי ניבוי לאירועי כלי דם טרשתיים עתידיים[23].
במטופלים א-תסמיניים בסיכון נמוך ובינוני המועמדים לטיפול בסטטינים, בדיקות הדמיה לאבחון טרשת תת-קלינית יכולות לסייע להחלטה לגבי התחלת הטיפול הן לרופא והן למטופל. נתונים ממחקר ה-MESA (Multi-Ethnic Study of Atherosclerosis) הראו שבאחוז גבוה מהמטופלים שהיו מיועדים לטיפול בסטטינים על סמך מחשבוני סיכון היה score CAC של אפס עם שיעור אירועים נמוך במעקב של עשר שנים (1.5-4.2 אירועים ל-1000 שנות-אדם). לעומת זאת, שיעור סך אירועי כלי הדם הטרשתיים במטופלים עם 100<CAC score יחידות אגטסטון, היה 18.9-12.7 לכל 1000 שנות-אדם. כמו כן, הודגם שהשימוש ב-CAC score ככלי עזר בהחלטה על טיפול ארוך טווח בסטטינים כדאי כלכלית (Cost effective)[24][25].
לא קיימת המלצה לתחילת טיפול באספירין בנבדקים רק על סמך רמת - CAC score גבוהה.
אי לכך, במטופלים א-תסמיניים בסיכון נמוך או בינוני, נוכחות 100<CAC score יחידות אגטסטון או הדמיית היצרות קטנה או שווה ל-50 אחוזים בעורקי הצוואר או בעורקים הפמוראליים על ידי אולטרה-סאונד יכולים להעבירם לקטגוריית סיכון גבוהה יותר. ישנן גם עדויות שניתן להיעזר ב-CAC score לצורך הגברת היענות המטופלים לטיפול בסטטינים[26]. ניתן להשתמש במחשבון של מחקר ה-MESA לצורך הערכת הסיכון על סמך-ה-CAC score[27]. כמו כן כדאי להתעמק בקווי ההנחיה של האיגוד הקרדיולוג׳ הישראלי לגבי השימוש ב-CAC score[28]
- טבלה מס' 5 - המלצות לשימוש בבדיקות הדמיה לצורך ריבוד הסיכון לאירועי כלי דם טרשתיים עתידיים
| חוזק ההוכחות | חוזק ההמלצה | המלצה |
|---|---|---|
| B | IIb | בנבדקים, הנמצאים בדרגת סיכון נמוכה או בינונית בהם קיימת התלבטות לגבי הצורך בטיפול תרופתי לדיסליפידמיה ניתן לשקול בדיקת אולטראסאונד של עורקי הצוואר ו/או גפיים תחתונות, או בבדיקת CT ללא חומר ניגוד (עם כימות ה-coronary calcium score) לצורך ריבוד סיכון נוסף. (*) |
| C | IIb | ניתן לשקול שימוש באמצעי הדמיה לצורך הערכה נוספת של דרגת הסיכון במטופלים עם הוריית-נגד או תופעות לוואי משמעותיות לטיפול בתרופות לדיסליפידמיה. |
| B | IIb | ניתן לשקול שימוש באמצעי הדמיה בנבדקים הנמצאים בסיכון גבוה אך חוששים לקבל טיפול בתרופות. |
(*) בעיקר בנוכחות risk modifiers ו/או סיפור משפחתי של טרשת עורקים בגיל צעיר.
ביבליוגרפיה והערות שוליים
- ↑ Cardiovascular Risk-Estimation Systems in Primary Prevention
- ↑ Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project
- ↑ The interactive tool for predicting and managing the risk of heart attack and stroke
- ↑ BG Nordestgaard, MR Langlois, A Langsted et al. Quantifying atherogenic lipoproteins for lipid-lowering strategies: Consensus-based recommendations from EAS and EFLM. Atherosclerosis 2020;294:46-61.
- ↑ V Ramjee, LS Sperling, TA Jacobson. Non-high-density lipoprotein cholesterol versus apolipoprotein B in cardiovascular risk stratification. J Am Coll Cardiol 2011;58:457-63.
- ↑ V Sathiyakumar, J Park, A Golozar, et.al. Fasting versus nonfasting and low-density lipoprotein cholesterol accuracy. Circulation 2018;137:10-19.
- ↑ GD Kolovou, DP Mikhailidis, J Kovar.et. al. Assessment and clinical relevance of non-fasting and postprandial triglycerides: an expert panel statement. Curr Vasc Pharmacol 2011;9:258-70.
- ↑ U.S. Preventive Services Task Force: U.S. Preventive Services Task Force Screening for Lipid Disorders in Adults: Recommendation Statement. Am Fam Physician. 2009 1;80:1273-4.
- ↑ US Preventive Services Task Force Recommendation Statement: Statin use for the primary prevention of cardiovascular disease in adults. JAMA. 2016;316:1997-2007.
- ↑ DK Arnett, RS Blumenthal, MA Albert et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease. J Am Coll Cardiol 2019;74:e177-232.
- ↑ American Association of Clinical Endocrinologists and American College of Endocrinology guidelines for management of dyslipidemia and prevention of cardiovascular disease. Endocrine practice 2017;23 (Supplement 2);1-84.
- ↑ Getting Your Cholesterol Checked
- ↑ Expert panel on integrated guidelines for cardiovascular health and risk reduction in children and adolescents: summary report. Pediatrics. 2011;128 Suppl 5:S213-56.
- ↑ PM Ridker, NR. Cook. Cholesterol Evaluation in Young Adults: Absence of Clinical Trial Evidence Is Not a Reason to Delay Screening. Ann Intern Med. 2017;166:901-902.
- ↑ Nordestgaard BG, Chapman MJ, Ray K, et.al. European Atherosclerosis Society Consensus Panel. Lipoprotein)a( as a cardiovascular risk factor: current status. Eur Heart J 2010;31:2844-53.
- ↑ S Erqou, S Kaptoge, PL Perry et.al for the Emerging Risk Factors Collaboration. Lipoprotein)a( concentration and the risk of coronary heart disease, stroke, and nonvascular mortality. JAMA 2009;302:412_23.
- ↑ S Burgess, BA Ference, JR Staley. European Prospective Investigation Into Cancer and Nutrition - Cardiovascular Disease )EPIC-CVD( Consortium. Association of LPA variants with risk of coronary disease and the implications for lipoprotein)a(-lowering therapies: a Mendelian randomization analysis. JAMA Cardiol 2018;3:619-27.
- ↑ HS. Hecht. Coronary Artery Calcium Scanning: Past, Present, and Future. J Am Coll Cardiol Img 2015;8:579-96.
- ↑ P Perrone-Filardi, S Achenbach, S Mohlenkamp et.al. Cardiac computed tomography and myocardial perfusion scintigraphy for risk stratification in asymptomatic individuals without known cardiovascular disease: a position statement of the Working Group on Nuclear Cardiology and Cardiac CT of the European Society of Cardiology. Eur Heart J 2011;32:1986-93.
- ↑ R Tota-Maharaj, MJ Blaha, JW McEvoy et.al. Coronary artery calcium for the prediction of mortality in young adults >45 years old and elderly adults >75 years old. European Heart Journal 2012;33:2955-62.
- ↑ Lin JS, Evans CV, Johnson E, et.al. Nontraditional risk factors in cardiovascular disease risk assessment: updated evidence report and systematic review for the US Preventive Services Task Force. JAMA 2018;320:281-97.
- ↑ L.Davidsson, B.Fagerberg, et al. Ultrasound-assessed plaque occurrence in the carotid and femoral arteries are independent predictors of cardiovascular events in middle-aged men during 10 years of follow-up. Atherosclerosis 2010;209:469-73.
- ↑ Lorenz MW, Schaefer C, Steinmetz H, et al. Is carotid intima media thickness useful for individual prediction of cardiovascular risk? Ten-year results from the Carotid Atherosclerosis Progression Study )CAPS(. Eur Heart J 2010;31:2041-8.
- ↑ K Nasir, MS Bittencourt, MJ. Blaha et al. Implications of Coronary Artery Calcium Testing Among Statin Candidates According to American College of Cardiology/American Heart Association Cholesterol Management Guidelines MESA )Multi-Ethnic Study of Atherosclerosis( J Am Coll Cardiol 2015;66:1657-68.
- ↑ JC Hong, R Blankstein, LJ Shaw, et. al. Implications of coronary artery calcium testing for treatment decisions among statin candidates according to the ACC/AHA cholesterol management guidelines: a cost-effectiveness analysis. JACC Cardiovasc Imaging 2017;10:938-52.
- ↑ NK Kalia, LG Miller, KNasir et al. Visualizing coronary calcium is associated with improvements in adherence to statin therapy. Atherosclerosis 2006;185: 394-9.
- ↑ MESA 10-Year CHD Risk with Coronary Artery Calcification
- ↑ הנחיות קליניות לביצוע בדיקת CT לכימות טרשת כלילית מסוידת


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק