כאב וחרדה בילדים במלר"ד - הנחיה קלינית - Pain and anxiety in pediatric patients in emergency medical systems
|
| ||
|---|---|---|
| הגישה לכאב וחרדה בילדים המטופלים במחלקה לרפואת ילדים דחופה | ||
| [[File:|250px]]Property "Image page" (as page type) with input value "File:" contains invalid characters or is incomplete and therefore can cause unexpected results during a query or annotation process. | ||
| הוועדה המקצועית | האיגוד הישראלי לרפואת ילדים, האיגוד הישראלי לרפואה דחופה, איגוד המרדימים בישראל, האיגוד הישראלי לכאב, החברה הישראלית לטיפול נמרץ ילדים, החברה הישראלית לפדיאטריה קלינית (חיפ"ק), החברה הישראלית לפדיאטריה אמבולטורית (חיפ"א), החוג הישראלי לרפואה דחופה, החוג להרדמת ילדים | |
| עריכה | ד"ר איתי שביט - יו"ר הועדה | |
| תחום | ילדים, פסיכיאטריה, רפואה דחופה | |
| קישור | באתר ההסתדרות הרפואית | |
| תאריך פרסום | 2010 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
תינוקות וילדים המגיעים אל המחלקה לרפואה דחופה (מלר״ד) סובלים לעתים קרובות מפציעות וממחלות המלווים בכאב ניכר (שברים, כוויות, דלקת התוספתן ועוד). ההערכה והטיפול בכאב חד הינם, על כן, חלק בלתי נפרד מהטיפול בילדים במלר"ד. אי הערכת כאב ומניעתו אינם עומדים ^standard of care ואינם יכולים להיות מקובלים הן מבחינה מקצועית והן מבחינה מוסרית/אתית. בשנת 2001 פורסמה הצהרה משותפת בנושא ״כאב בילדים״ על ידי האקדמיה האמריקאית לרפואת ילדים (American Academy of Pediatrics) והחברה האמריקאית לכאב (American Pain Society). נייר עמדה זה מדגיש את האחריות של כל רופא המטפל בילדים להפחתת הסבל שעובר התינוק/ילד ואת החובה להבטיח טיפול הומאני בכאב ובחרדה. בשנת 2003 פרסם משרד הבריאות הישראלי הנחיות מקבילות ועיגן את החובה למזער את הכאב בילדים בחוזר מנכ״ל 35/2003. הנחיות אלה מחייבות כל רופא אשר במסגרת עבודתו מטפל בילדים במלר"ד.
בשנים האחרונות חלה התקדמות ניכרת בהבנת משמעותו וחשיבותו של הכאב בגיל הילדות, הערכתו והטיפול בו. התקדמות זו אשר באה לידי ביטוי בעליה ניכרת באיכות הטיפול בכאב במלר״ד ילדים בכל העולם היא תולדה של מספר גורמים:
- הבנה והכרה בעובדה שתינוקות וילדים חווים כאב בעוצמה דומה לזו של מבוגרים.
- שלילת מיתוסים אשר הצדיקו בעבר אי מתן טיפול מאלחש הולם לתינוקות וילדים; למשל הטענה כי לתינוקות אין זיכרון לכאב, או הטענה כי לכאב ייתכנו אספקטים חיוביים (כאב כ"גורם מחשל" למשל).
- הפגת החשש מריבוי תופעות לוואי בילדים עקב מתן תרופות משככות כאב (למשל החשש כי מתן תרופה אופיואידית במינון פרמקולוגי תגרום להפסקת נשימה או להתמכרות).
- עלייה בשיעור השימוש בתרופות מאלחשות וסדטיביות קצרות טווח. טווח הפעולה הקצר של תרופות אלה הביא להגברת בטיחות הטיפול האנלגטי/סדטיבי למשל (Fentany ו-Midazolam).
- עלייה בשיעור השימוש בניטור מכשירני לא פולשני מחוץ לחדרי ניתוח.
לצורך מתן טיפול מאלחש הולם מתחייב שתתבצע הערכה נכונה של עוצמת הכאב. הערכת כאב יכולה להתבצע על ידי המטופל עצמו, או על ידי הערכה חיצונית של הצוות המטפל. מאחר ותחושת הכאב היא סובייקטיבית ושונה מאדם לאדם, הערכה נכונה של עוצמת הכאב רצוי שתתבסס על הדיווח של המטופל.
הערכת כאב חד במלר"ד
כאב חד מוגדר כתחושה סובייקטיבית לא נעימה, מטרידה, לעיתים מאיימת, שהחלה זמן קצר טרם הגעת הילד למלר״ד. הערכת כאב, שהיא חובתו של הצוות הסיעודי והרפואי, צריכה להתבסס על תחושות הילד והרגשתו ועל התבוננות בהתנהגותו לצורך התרשמות מקיומם של ביטויי כאב.
חובה לבצע את הערכת הכאב סמוך להגעת הילד למלר"ד, בחדר הטריאז'. חדר הטריאז' צריך להוות סביבה נעימה ומרגיעה והערכת הכאב צריכה להתבצע כשהילד יושב על ברכי ההורה או בסמיכות אליו (לפי העדפת הילד).
יש שתי דרכים עיקריות להערכת הכאב במלר"ד:
- א. הערכת כאב עצמית (ילדים בגיל 3 שנים ומעלה)
בדומה למבוגרים, גם בילדים חשוב מאוד כי הערכת הכאב תתבסס על הדיווח של המטופל עצמו. הערכת הכאב בילד שונה מהותית מזו של המבוגר משום שהיא לוקחת בחשבון את גיל הילד ודורשת סבלנות ומיומנות מצד הצוות המטפל. מאחר ותחושת הכאב היא סובייקטיבית, הדרך המועדפת להערכת כאב בילדים שמסוגלים להתבטא מילולית היא לבקש מהם להעריך את עוצמת הכאב שהם חווים. הערכת כאב ע"י התבוננות חיצונית בלבד (ללא פנייה אל הילד לקבלת דיווח עצמי) הינה שגיאה נפוצה: מחקרים הוכיחו כי הערכת כאב כזו נוטה להמעיט בהערכת הכאב אותו חש הילד.
למרבית הילדים מעל גיל 3 שנים יש כושר ביטוי מילולי בסיסי ויכולת הבנה חזותית (ויזואלית), ולכן מקובל השימוש בכלי הערכה חזותיים מותאמי גיל. מחקרים הראו שרק הערכת כאב באמצעות סרגלי הערכה מותאמי גיל מאפשרת לאמוד באופן נכון את דרגת הכאב שחווה הילד.
לעיתים הערכת הכאב אותה יביע הילד תהיה בדרגה גבוהה מזו ה"נראית לעין" על ידי הצוות. תופעה זו מוכרת ומקורה בחרדה הגבוהה בה נמצא הילד. מומלץ לכן במקרים בהם קיים רושם לפער בין הכאב אותו הביע הילד (באמצעות הסרגל) לבין הכאב המוערך על ידי הצוות המטפל, לחזור על המדידה מספר דקות לאחר המדידה הראשונה בחדר הטריאז'.
- יש להשתמש בסרגלי הערכת כאב ייחודיים מותאמי גיל
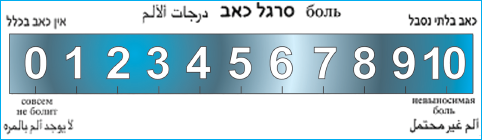
- סרגל VAS לטווח הגילאים 8 שנים ומעלה (סרגל א'). (Visual Analog Scale (VAS.
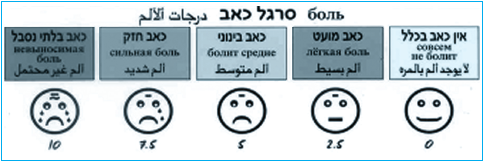
- סרגל פרצופים (תמונות מצוירות) — לטווח הגילאים 3-8 שנים (סרגל ב'). Wong Baker Faces pain Rating Scale.
סרגלי הערכה אילו הינם מהימנים ותקפים ונמצאים בשימוש מזה זמן רב.
- הערכת כאב על ידי התבוננות חיצונית (ילדים בגיל שנתיים ומטה או ילדים הסובלים מפיגור או איחור התפתחותי ללא מסוגלות להערכה עצמית)
מאחר וילדים צעירים אינם מסוגלים לבטא מילולית את דרגת הכאב שהם חווים יש צורך בהתבוננות בהתנהגותם כדי להעריך את רמת הכאב שהם חשים, משימה הדורשת מיומנות רבה. המדדים שאותם צריך להעריך כוללים:
- התבוננות במימיקת הפנים ("פרצוף כאוב"). לתינוקות כאובים יש מרכיבים בתנועתיות הפנים אשר ״מסגירים״ את תחושת הכאב. למשל עווית מסוימת או עצימה חזקה חוזרת ונשנית של העיניים בזמן בכי.
- עוצמת הבכי ותדירותו.
- גוף מתוח ותנועות גפיים.
- התנהגות כללית. תינוקות מסוימים יכולים להיראות יותר חולים בזמן כאב, לגלות אי רצון לאכול או לישון ולעתים להביע אי שקט קיצוני.
ההורים מהווים ברוב המקרים מדד רגיש ביותר לשינוי ההתנהגותי שחל אצל התינוק בעקבות הכאב ולכן חובה להיעזר בהם בהערכת הכאב.
גם הערכת כאב על ידי התבוננות חיצונית מחייבת שימוש בסרגלי כאב מתאימים.
ניתן למשל להשתמש ב:
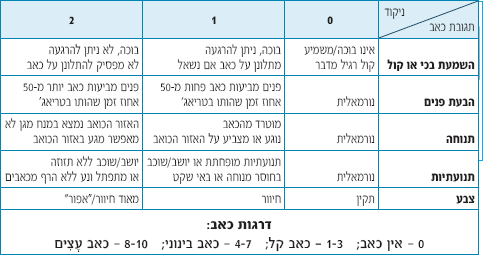
- (AHTPS (Alder Hay Triage Pain Scale (סרגל ג')
או ב:
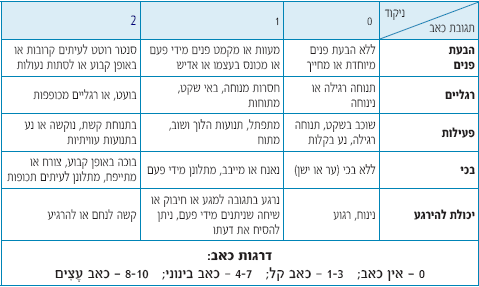
- FLACC( Face, Legs, Activity, Cry, Consolability) (סרגל ד')
שני הסרגלים תורגמו לעברית והם תקפים ומהימנים. בסרגלים אלו ניתן גם להשתמש לצורך הערכת בכאב בילדים הסובלים מפיגור או איחור התפתחותי ולכן אינם מסוגלים לבטא את הכאב שהם חשים.
סרגל א': (Visual Analog Scale (VAS
סרגל ב': Wong Baker Faces Pain Rating Scales
סרגל ג': The Alder Hey Triage Pain Scale
סרגל ד': (FLACC (Face, Legs, Activity, Cry, Consolability
טיפול בכאב חד במלר"ד
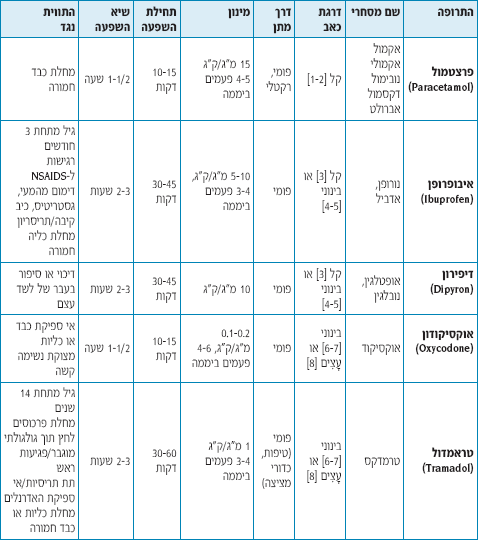
טבלה א' מסכמת את מגוון התרופות בהן ניתן להשתמש לטיפול בכאב ואת מינונן. יש לתת את התרופה אך ורק במינונים הפרמקולוגיים הרשומים בטבלה. הבחירה בתרופה מסוימת תלויה בגיל הילד, עוצמת הכאב, מחלתו/פציעתו, הרקע הרפואי שלו, וכן הידע והניסיון של הרופא.
- כאב קל [1-2]: מומלץ לטפל בפרצטמול (Paracetamol).
- כאב קל [3] ובינוני [4-5]: מומלץ לטפל באחת מהתרופות הבאות: איבופרופן (Ibuprofen) מעל גיל 3 חודשים, או דיפירון (Dipyron).
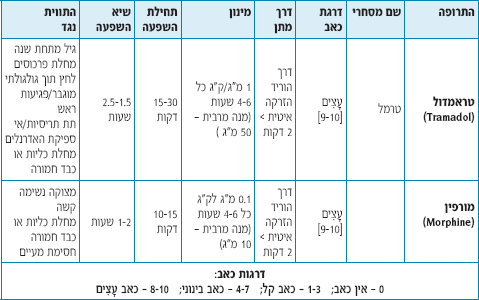
- כאב בינוני [6-7] ועצים [8]: מומלץ לטפל באחת מהתרופות הבאות: אוקסיקודון (Oxycodon) או טרמדול (Tramadol) הניתן פומית מעל גיל 14 שנים.
- כאב עצים [9-10]: מומלץ לטפל במתן תוך ורידי באחת מהתרופות הבאות: מורפין (Morphine) או טרמדול (Tramadol).
מורפין היא תרופת הבחירה בכאב עצים: במינון פרמקולוגי היא בטוחה לשימוש (בילדים נצפו פחות תופעות לוואי מאשר במבוגרים). השפעתה מתחילה תוך 10-15 דקות והיא משרה על המטופל גם תחושה נעימה. מורפין איננה תרופה סדטיבית.
אין להשתמש כתחליף למורפין בתרופה האופיאטית מפרידין (Meperidine): תרופה זו פחות מאלחשת ממורפין (Morphine), גורמת לעיתים לתחושה לא נעימה (עד כדי דיספוריה), ואף יכולה לעורר פרכוס.
תרופות הניתנות דרך הוריד יש לתת בהזרקה איטית (במשך שתי דקות לפחות) ולאחר שהילד חובר למוניטור א.ק.ג/סטורציה.
יש לחזור על הערכת הכאב רבע שעה וחצי שעה לאחר מתן התרופה. אם אין הקלה בכאב ניתן לתת מנה נוספת של התרופה בחצי מינון. לדוגמא: ילד הסובל משברים בגפיים וכאב בעוצמה של 9 טופל במורפין (Morphine) במינון של 0.1 מ"ג לק"ג. אחרי רבע שעה מתחילת הטיפול נמדדה עדין עוצמת כאב של 8-9. ניתן, במקרה זה, לחזור על מתן התרופה במינון של 0.05 מ"ג לק"ג.
מתן תרופות מאלחשות בהזרקה לשריר
הזרקה לתוך השריר של תרופה מאלחשת אינה מומלצת בילדים: דרך מתן זו כואבת לילד (אין לגרום לכאב נוסף לצורך הפחתת כאב קיים). מתן תוך שרירי ניתן לשקול במקרים ייחודיים בלבד, למשל חד פעמית לצורך מתן מורפין (Morphine) בתינוק הסובל מכאב עצים בגין כוויות נרחבות, או לצורך מתן דיקלופנק (Diclofenac) חד פעמית בילד הסובל מכאב עצים בגין התקף של אנמיה חרמשית שלא הוקל בעקבות מורפין (Morphine).
התוויות מיוחדות
טיפול בכאב הנגרם על ידי מיגרנה
הטיפול הראשוני יכלול את הפניית הילד והוריו לחדר נפרד, שקט, עם תאורה חלשה. ניתן לטפל בנוזלים אם המטופל סובל מציחיון (דהידרציה) או ממשיך להקיא. מתן תרופה נוגדת הקאות כגון מטוקלופרמיד (פרמין) נמצא יעיל במספר מחקרים. איבופרופן (Ibuprofen) או דיפירון (Dipyron) הן תרופות מקובלות לטיפל בהתקף מיגרנוטי.
טיפול בכאב בטן חד
כאב שמקורו צפקי (פריטוניאלי) עלול לעיתים קרובות להגיע לדרגת כאב עצים ולכן יש לטפל בו בהקדם האפשרי. קיימת סברה מוטעית כי הטיפול באופיאטים עלול למסך אבחנת דלקת התוספתן. סברה זו נשללה במספר מחקרים מבוקרים שהתפרסמו בשנים האחרונות ואשר הוכיחו את בטיחות ויעילות הטיפול באופיאטים בילדים הסובלים מדלקת התוספתן מחד, ואת חוסר המיסוך של סימני גירוי צפקי מאידך. מטופל/ת הסובל/ת מ"בטן חריפה" לעיתים ממתין/נה זמן רב במחלקה לרפואה דחופה עד לסיום הבירור המעבדתי וההדמייתי. יש לדאוג כי י/תקבל טיפול מאלחש הולם לאורך כל זמן שהייתו/ה במלר"ד.
טיפול בכאב הנגרם עקב התקף של אנמיה חרמשית
כאב הנגרם על ידי התקף של אנמיה חרמשית (pain crisis), עלול להיות בדרגת כאב עצים ולגרום לסבל ניכר. הטיפול צריך להינתן מיידית ולכלול תרופות אפקטיביות כגון מורפין (Morphine) או טרמדול (Tramadol). לעיתים נדרש שילוב של תרופות, למשל שילוב של תרופה אופיאטית ותרופה מהקבוצה של NSAIDS (שילוב שנמצא סינרגיסטי). מומלץ להתייעץ עם רופא/ה מיחידת הכאב או ממחלקת הרדמה וגם עם ההמטולוג/ית שמכיר/ה את המטופל על מנת לוודא מתן טיפול הולם.
טיפול בכאב הנגרם משבר בגפה
שבר בגפה מהווה סיבה שכיחה יחסית לכאב בדרגת כאב עצים. השלב הראשון בטיפול הוא קיבוע נכון של הגפה. קיבוע הגפה השבורה יכול להפחית כאב בצורה משמעותית ולכן על הצוות הרפואי והסיעודי של המלר״ד להיות מיומן בכל הטכניקות של קיבוע שבר בגפה עליונה או תחתונה. הטיפול התרופתי לאחר הקיבוע יכלול תרופה מאלחשת לפי דרגת הכאב. חשוב לציין כי הטיפול המאלחש (למשל מורפין, או אוקסיקודון) איננו מספיק לצורך ביצוע פעולה (פרוצדורה) של החזרת שבר למקום (Fracture reduction). פעולה זו כואבת מאוד משום שבמהלכה, על מנת להחזיר את העצם למנח תקין, מתבצעת שבירה של קורטקס העצם. סעיף ה' דן בכללי הטיפול האנלגטי-סדטיבי בעת ביצוע פעולת כואבות במלר"ד. יש לשים לב שמקרים של כריתה חלקית/מלאה של גפה מלווים כמעט תמיד בדרגת כאב עצים.
טיפול בכאב הנגרם מכוויות
תינוקות וילדים סובלים לעיתים קרובות מכוויות. הסיבות לכך הן רבות: כוויה מנוזל חם (קפה/תה), כוויה בעת רחצה באמבטיה, כוויה בתוך רכב ועוד. כוויות מהוות סיבה שכיחה יחסית לכאב עצים משום שרוב הכוויות הן שטחיות (ללא מעורבות של כל שכבות העור, כוויה בדרגה 1-2). הטיפול הראשוני יכלול תמיד גם טיפול נוגד כאב לפי דרגתו. קיימת שכיחות גבוהה יחסית של היפגעות בגילאים צעירים וכשהכוויות הן גם בגפיים העליונות, קיימת לעיתים בעיה של איתור וריד לצורך מתן מיידי של תרופה מאלחשת. במספר מרכזים בעולם בעיה זו נפתרה על ידי מתן של התרופה פנטניל במתן תוך אפי במינון של 1.5-2.0 מיקרוגרם/ק"ג. הטיפול בכוויה עצמה (הרטבה עם פדים ספוגים, הטרייה) צריך להתבצע לפי כללי הטיפול הסדטיבי-אנלגטי (סעיף ה').
טיפול בכאב אוזניים
הטיפול הבסיסי והעיקרי בכאב אוזניים צריך לכלול תרופה נוגדת כאב בהתאם לדרגת הכאב המוערכת. ניתן לטפל גם בטיפות אוזניים המכילות מרכיב אנלגטי כגון לידוקאין, אך יש לציין שהיעילות של טיפול זה מוטלת בספק. לאחרונה פורסם מחקר מבוקר שהראה יעילות מסוימת למתן בטיפות של לידוקאין 2% (במחקרים אחרים לא נמצאה יעילות כלשהי לעומת אינבו).
פעולות כגון ניקר עור התוף, הוצאת גוף זר, או שאיבה הן כואבות וצריכות להתבצע לפי כללי הטיפול הסדטיבי-אנלגטי (סעיף ה').
טבלה א': תרופות נוגדות כאב בילדים
טיפול בכאב פרוצדוראלי (כאב וחרדה הנגרמים על ידי פעולה רפואית)
הקדמה
חלק גדול מהפעולות האבחנתיות והטיפוליות המבוצעות על ידי הצוות הרפואי (כגון ניקור מותני קיבוע שברים או תפירת חתכים), מלווה בכאב וחרדה ניכרים הנובעים מפעולות רפואיות אלה ויש צורך לטפל בהם. ידע והכשרה מתאימים של הצוות הרפואי יכולים לאפשר הפחתה יעילה של הכאב והחרדה הכרוכים בפעולה הרפואית תוך אי פגיעה בבטיחותו של המטופל.
(Procedural Sedation and Analgesia (PSA מוגדר כטיפול סדטיבי-אנלגטי לצורך ביצוע פעולה רפואית (טסא״פ). ה-טסא״פ כולל בתוכו את שלל התרופות והשיטות למניעת כאב וחרדה במהלך פעולה רפואית, והוא מהווה דרך יעילה, בטוחה, ואנושית להפחתת הכאב הפרוצדורלי. במספר מדינות מתקדמות בעולם כגון ארה״ב, קנדה, ואוסטרליה נחשב הטיפול הסדטיבי אנלגטי ל-Standard of care.
ביצוע טסא״פ דורש מיומנות גבוהה מצד הצוות הרפואי והסיעודי בניטור וזיהוי של מצבים הדורשים התערבות מהירה והם חייבים לעבור הכשרה תיאורטית ומעשית מתאימה ולהתעדכן לעיתים מזומנות ולאורך זמן לצורך הקניית ידע וניסיון. לצורך יישום טסא״פ במחלקה לרפואה דחופה יש צורך בהכשרה והסמכה של הרופא והצוות הסיעודי העובד עימו, בידע וניסיון נרכשים ובקיום מכשור מתקדם לניטור.
במחלקות לרפואה דחופה במדינת ישראל מתבצע טסא״פ על ידי רופאים מומחים ברפואה דחופה. ההתמחות במקצוע הרפואה הדחופה כוללת גם הכשרה ייחודית לביצוע טסא״פ. נכון לשנת 2010 יש מספר מועט של מחלקות לרפואת ילדים דחופה אצלן מתבצע טסא״פ. במחלקות אלה כל הצוות הרפואי והסיעודי עבר הכשרה ייחודית בתחום של בטיחות בסדציה. עם הצטרפותם העתידית של יותר ויותר מומחים ברפואת ילדים למסלול התמחות העל ברפואה דחופה תתבצע פעולת הטסא״פ ביותר ויותר מחלקות לרפואה דחופה במדינת ישראל.
כאב הנגרם מדקירת העור
בדיקת דם והרכבת עירוי
בעת ביצוע פעולות אלה מתבצעת דקירה של העור על מנת להגיע לכלי הדם. פעולות אלה המבוצעות בתדירות גבוהה במחלקה לרפואה דחופה ואשר הן לעיתים בעייתיות מבחינה טכנית, עלולות לגרום לסבל רב לילדים. תכשירים במתן מקומי למניעת הכאב הנובע מהדקירה הוכחו כיעילים מאוד. בארץ נפוץ השימוש במשחת אמלה (EMLA) שהיא תערובת שומנית של לידוקאין 2.5% ופרילוקאין 2.5%. את המשחה בכמות של 1-2 גרם יש למרוח אך ורק על עור שלם ובריא, השמת המשחה על חתכים או על עור מודלק עלולה לגרום למטהמוגלובינמיה.
לתכשיר זה יש זמן ספיגה ארוך יחסית לתוך שכבות הדרמיס (כ-3 מ״מ לאחר 60 דקות, ו-5 מ״מ לאחר 90 דקות). לפיכך יש למרוח את התכשיר לפחות 60 דקות (ורצוי אף 90 דקות) לפני הדקירה. מומלץ למרוח את המשחה מוקדם ככל האפשר, רצוי בעת המיון הראשוני (טריאז').
יש להסיר את המשחה מיד לאחר הבדיקה.
קיימים גם תכשירים מהירי השפעה (תוך כ-30 דקות) כגון ,Ametop Gel, Elamax Gel או 4% Lidocaine cream.
בניגוד למבוגרים, קירור העור על ידי התזת אתיל כלוריד (Ethyl Chloride Spray) לא נמצאה יעילה להפחתת כאב בילדים.
תפירת חתכים
הפעולה הכירורגית השכיחה ביותר במלר״ד ילדים היא תפירת חתך. החתך עצמו לאחר שהתרחש אינו כואב בדרך כלל ולכן הילד בהגעתו למלר״ד בדרך כלל אינו כאוב. פעולת התפירה לעומת זאת גורמת לעיתים קרובות לכאב וחרדה ניכרים.
ניתן לבצע את פעולת התפירה ללא כאב אם מורחים כ-40-60 דקות טרם הפעולה גיל הקרויה ל.א.ט. (LET). KET הוא תערובת נוזלית של:
4% - TETRACAINE - 0.5% ;EPINEPHRINE - 0.1% ;LIDOCAINE בתוך אבקת CARBOXYMETHYLCELLULOSE המיועדת להפיכת התכשיר לגיל. חשוב מאוד שהתכשיר יהיה בתצורה של ג'ל ולא בתצורת תמיסה, שכן התכשיר בתצורה זו הינו הרבה פחות מאלחש.
התכשיר איננו נמכר בבתי מרקחת בצורה מסחרית אך הוא מיוצר בבתי המרקחת של מספר בתי חולים בארץ לשימוש במחלקות לרפואה דחופה.
אין להשתמש ב-EMLA לצורך תפירת חתכים כי התרופה עלולה לגרום למטהמוגלובינמיה.
החרדה מפעולה רפואית
בתינוקות ובילדים כאב וחרדה קשורים זה לזה וקשה להפריד או להבדיל ביניהם. החרדה מפחיתה את הסף לכאב ולכן מגבירה את הסבל. ישנן מספר סיבות לחרדה אצל תינוקות וילדים (בהתאם לשלב ההתפתחותי של הילד):
- החרדה מכאב צפוי.
- חוסר ההבנה הקוגניטיבית לגבי מהות הפציעה או הסיבה לכאב.
- תחושה מאיימת בשל המוגבלות באזור הכאב.
- פחד מזרים (רופא, אחות).
- חרדת נטישה עקב ההיפרדות מההורים לצורך ביצוע בדיקות. אין על כן להפריד את הילד מהוריו בזמן הפעולה הרפואית. נהפוך הוא, יש לעודד את ההורים להישאר עם הילד בזמן הבדיקה או הפעולה הרפואית אם ניתן.
חובה לטפל גם בחרדה ולא רק בכאב. החרדה כאמור מפחיתה את סף הכאב ולכן מצבים המלווים בכאב קל ניתנים לטיפול בקלות יחסית על ידי הפחתת רמת החרדה.
חשוב להבין כי ברוב המקרים, ילדים הצעירים מגיל שמונה שנים אינם מסוגלים להבין באופן רציונאלי (מבחינת שלב ההתפתחות הקוגניטיבית שלהם) כי הכאב שייגרם עקב הפעולה הרפואית נועד להועיל לבריאותם (לדוגמא: ילדה בגיל שנתיים אינה יכולה להבין כי "תפירת חתך במצח נועדה למנוע זיהום ולאפשר לה להיות יפה בעתיד..."). מסיבה זו, עלינו לחפש דרכים חלופיות להפחתת הכאב והחרדה.
לפני ביצוע הפעולה הרפואית מומלץ כי התינוק והוריו ישהו בחדר שקט. המטרה היא לאפשר להורים סביבה נינוחה בה יוכלו להרגיע את הילד, לשוחח ולשחק איתו ולהביא לניתוקו במידה מסוימת, מסביבת המלר״ד אשר נתפשת כמאיימת (הרעש, הבכי, החלוקים הלבנים, המכשירים). רצוי לתת להורים ספר או צעצוע עימו יוכלו לשחק עם הילדים. יש לעודד את ההורים להשתמש בטכניקות שונות להרגעת הילד ולהסחת דעתו. למשל: הקראת סיפור, מוסיקה, והקרנת סרטוני וידיאו במכשירים ניידים. שימוש במכשיר וידיאו נייד נמצא יעיל להפחתת החרדה לפני ביצוע הפעולה הרפואית וגם במהלכה.
הסחה מהווה מרכיב עיקרי בטיפול בחלק גדול מהפעולות הרפואיות הכואבות
שימוש נכון באמצעי הסחה יעילים יכול למנוע את הצורך במתן תרופות סדציה. למשל, תפירת חתך שטחי בעור (או החדרת עירוי קשה לווריד) יכולים להיעשות תוך שימוש במכשיר וידיאו נייד לצורך הסחה (ההורה מחזיק את המכשיר ומדבר אל הילד) במשולב עם אמלה EMLA (לדקירה עורית) או עם ל.א.ט. LET (לתפירת חתך).
טיפול סדטיבי אנלגטי (טסא"פ) במלר"ד
התוויות לביצוע טסא"פ
מחקרים רבים לאורך השנים האחרונות הוכיחו כי להעדר טיפול בחרדה וכאב בגיל הילדות יש תוצאות שליליות הן מבחינה התנהגותית והן מבחינה התפתחותית. במחלקה לרפואה דחופה, תינוקות וילדים עוברים לעיתים קרובות פעולות כואבות ועלולים לסבול הן מהכאב והן מהחרדה המלווה את הכאב. הפחתת הכאב והסבל של התינוק/ילד שבטיפולינו הינו אחד תפקיד העיקריים והחשובים.
את ההתוויות לביצוע טסא״פ ניתן לחלק לארבע קטגוריות עיקריות:
- פעולות אבחנתיות (למשל ניקור מותני, ניקור פרק, טומוגרפיה מחשבית).
- פעולות טיפוליות (למשל תפירת חתך, החזרת שבר, ניקוז מורסה, החזרת בקע מפשעתי).
- פתיחת נתיב נוזלים (למשל הרכבת עירוי פריפרי בעייתי, הרכבת עירוי מרכזי).
- פעולות בחולים ״מיוחדים״ (למשל במצבים פסיכיאטריים, ובילדים עם צרכים מיוחדים כגון שיתוק מוחין או אוטיזם).
הגדרות
- סדציה (Sedation) — הפחתה ברמת הערנות.
- אנלגטיקה (Analgesia) — אלחוש — העלמת או הפחתת תחושת הכאב.
- אמנזיה (Amnesia) — חוסר היכולת לזכור את החוויה הכואבת או הלא נעימה (זכרון אנטרו-גרדי).
- אנקסיוליזיס (Anxioiysis) — הפחתת רמת החרדה.
- היפנוזיס (Hypnosis) — השריית שינה.
- דיסוציאציה (Dissociation) — "ניתוק קורטיקלי" — מאופיין באנלגזיה, סדציה ואמנזיה ניכרים ומאפשר אימוביליזציה (חוסר תנועה).
עומק הסדציה
עומק הסדציה הדרוש לביצוע הפעולה ייקבע על ידי הרופא לפני תחילת הפעולה. עומק הסדציה תלוי בסוג הפעולה, גיל הילד וגורמים נוספים שיש לקחת בחשבון כגון מצב הצום, ודחיפות הפעולה.
דוגמאות
תפירת חתך שטחי יכולה להעשות בסדציה שטחית (או ללא סדציה כלל).
החזרת שבר חייבת להיעשות בסדציה עמוקה ואנלגטיקה הולמת בגלל הכאב הרב הכרוך בביצוע הפעולה.
טומוגרפיה מוחית בחשד לדימום חייבת להתבצע בהקדם אפילו על חשבון משך הצום של המטופל בגלל הדחיפות של הפעולה.
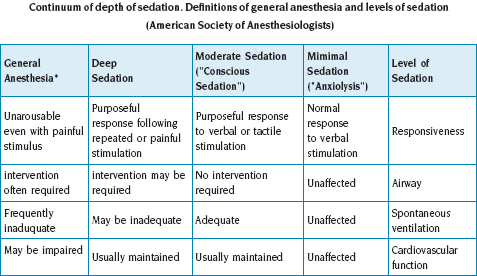
יש תמיד להעדיף סדציה שטחית במקרים בהם אין צורך בסדציה עמוקה. למשל, עדיף לבצע תפירת אצבע עם סדציה שטחית + אלחוש מקומי מאשר בסדציה עמוקה. לצורך תפירת חתך עורי אין בדרך כלל צורך בסדציה עמוקה, עדיף לבצעה על ידי טכניקת הסחה או סדציה שטחית + שימוש ב-ל.א.ט. LET. את עומק הסדציה ניתן לחלק לשלוש דרגות עיקריות (טבלה ב'): סדציה שטחית (קלה), סדציה בינונית וסדציה עמוקה.
- סדציה קלה: המטופל מגיב באופן נורמלי לגירוי מילולי. התפקוד הקוגניטיבי הקואורדינציה מופרעים מעט, התפקוד הקרדיורספירטורי, הנשימה העצמונית, והחזרי דרכי הנשימה שמורים (שיעול, gag reflex).
- סדציה בינונית: התפקוד הקוגניטיבי והקואורדינציה מופרעים אך המטופל מגיב בצורה תואמת לגירוי מילולי (או באופן עצמוני או בתגובה לגירוי מגע). התפקוד הקרדיו-רספירטורי בדרך כלל שמור והנשימה עצמונית, אך תתכן פגיעה בהחזרי דרכי הנשימה. התערבות לצורך שמירה על נתיב האויר בדרך כלל אינה נדרשת.
- סדציה עמוקה: המטופל לא ניתן להערה בקלות אך מגיב בצורה תואמת לגירויים חוזרים או לגירוי כאב. יכולת השמירה על נשימה עצמונית ועל נתיב אוויר פתוח יכולה להיפגע והמטופל יכול להיזקק להתערבות על מנת לשמור על נתיב האוויר ועל הנשימה העצמונית. התפקוד הקרדיו-רספירטורי בדרך כלל שמור.
טבלה ב': רציפות עומק הסדציה. דרגות הסדציה השונות
תהליך הסדציה
תהליך הסדציה מורכב למעשה מרצף מתמשך של דרגות הסדציה השונות. המטרה היא לשלוט על דרגת סדציה על ידי הכנסת החולה בצורה מתונה, הדרגתית ומכוונת לסדציה שטחית ובהמשך לסדציה בינונית ו/או עמוקה בהתאם לצורך. ככל שמינון התרופה הסדטיבית עולה, תרד רמת ההכרה של החולה ותעמיק דרגת הסדציה. חשוב לזכור כי הירידה בהכרה ועומק הסדציה לא תמיד ניתנים לניבוי מדויק ולכן תהליך הסדציה יכול להשתנות במהירות (למשל כניסה לסדציה עמוקה במקום סדציה בינונית). ככל שעומק הסדציה עולה גדל הסיכון לבעיה נשימתית (ירידה בחמצון, הפסקת נשימה, בעיה בנתיב האוויר).
טווח השינוי בעומק הסדציה איננו תלוי רק בסוג התרופה ובמינונה, ישנה גם שונות בין מטופלים שונים ואף קיים קשר ישיר לפרוצדורה המבוצעת. למשל, מינון מסוים של תרופה שיספיק עבור מטופל שעובר פעולה לא נעימה אך ללא כאב יהיה נמוך ובלתי הולם עבור מטופל שעובר פרוצדורה כואבת.
חשוב לזכור כי אצל מטופלים הנמצאים במצב של סדציה עמוקה קיימת סכנה של מעבר למצב של הרדמה כללית. במצב זה החולה לא ניתן להערה על ידי גירוי מילולי ו/או גירוי מגע יש סיכון גבוה לאיבוד החזרי דרכי האוויר והיכולת לנשימה עצמונית. במצב זה גם התפקוד הקרדיו-רספירטורי יכול להיפגע. ככלל, הרדמה כללית צריכה להיות מבוצעת אך ורק בחדר הניתוח ואך ורק על ידי מרדים.
תנאים הכרחיים לביצוע טסא"פ במלר"ד
- צוות רפואי וסיעודי מיומן. כל חברי הצוות חייבים להיות בוגרי קורס החייאת ילדים, בעלי ניסיון בניהול דרכי אוויר אצל ילדים ותינוקות ובעקרונות הניטור. כולל הכרה מעמיקה של ציוד ההחייאה ושל מכשור הניטור. בנוסף, כל חברי הצוות הוכשרו לביצוע סדציה על ידי ״קורס ייחודי ללימוד בטיחות בסדציה״.
- קיום ציוד החייאה מלא.
- בחירת תרופות נכונה.
- ניטור קליני ומכשירני. הניטור מתקיים מרגע מתן התרופה הסדטיבית, תוך כדי מהלך הסדציה, ובמהלך ההתעוררות מסדציה (עד להתעוררות מלאה). המינימום ההכרחי לניטור מטופל שעובר סדציה עמוקה מחייב חיבורו למוניטור א.ק.ג. ומד ריויון חמצן.
- רישום ותיעוד מלא ומדויק של הטסא״פ מתחילתו ועד לשחרור המטופל מהמלר״ד (טופס סדציה). על טופס הסדציה לכלול:
- הערכה טרום סדציה: ציון 1 — ASA או 2 (טבלה גי), משך הצום, אלרגיה, רגישות לתרופות, פעולות או ניתוחים שנעשו בעבר, בדיקה גופנית מלאה.
- הפרוצדורה המתבצעת (למשל החזרת שבר בזרוע).
- רישום התרופות הניתנות, כולל שעת המתן והמינון.
- תיעוד מהלך הסדציה מתחילתה ועד להתעוררות מלאה (סימנים חיוניים, תופעות לא רצויות אם היו, שימוש בחמצן, אמבו ומסיכה, סקשן).
- מילוי הקריטריונים לשחרור מהמלר״ד.
- לפני שחרור המטופל מהמלר״ד יקבלו ההורים הסבר מפורט בכתב ובע״פ לגבי המשך המעקב והטיפול בבית.
טבלה ג': הגדרת המצב הגופני לפני סדציה
תרופות מומלצות לביצוע סדציה קלה ובינונית במלר"ד
דיון מעמיק בתרופות הסדציה השונות, כולל תופעות הלוואי שלהן, הוא מעבר לספקטרום של מסמך זה.
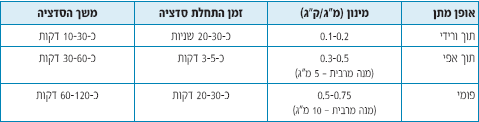
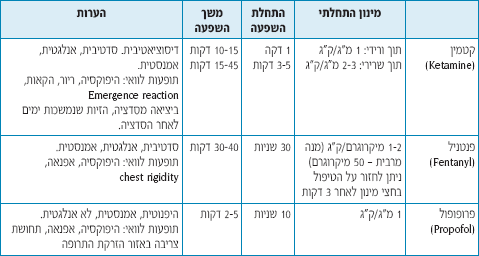
- מידאזולם (Midazolam) (טבלה ד').
מפחית חרדה. ניתן לשימוש תוך ורידי, פומי או תוך אפי.
התרופה אינה אנלגטית ולכן מומלצת לשימוש בפעולות פולשניות שאינן כרוכות בכאב רב.
לדוגמא, ניתן לטפל בתרופה לפני לקיחת דם או פתיחת וריד (בפרט במצבים בהם צפוי קושי טכני בביצוע הבדיקה), לפני הכנסת קטטר לדרכי השתן (במיוחד בילד/ה שיש לו/ה רפלוקס מהשלפוחית לשפכנים ואשר עבר/ה בדיקה כזו בעבר), ולצורך בדיקת טומוגרפיה מוחית בילדים עם חבלת ראש קלה.
יש להעדיף מתן פומי על פני מתן תוך אפי הגורם לעקצוץ קל בעת המתן. לצורך מתן פומי ניתן ליצור סירופ באופן הבא: שואבים את התרופה מהאמפולה (״מידולאם״ ריכוז של 5 מ״ג פר 1 סמ״ק) ומוהלים עם תרכיז של מיץ פטל מתוק ביחס של 1:1.
טבלה ד': צורת המתן, המינון, זמן התחלת ומשך הסדציה של מידאזולם (Midazolam)
- הוראות נגד לשימוש בתרופה
אי עמידה בתנאי ההערכה טרום הסדציה (ראה ״תנאים הכרחיים לביצוע סדציה במלר״ד״, סעיף ה1).
- גז צחוק (Nitrous oxide)
תרופה סדטיבית ואנלגטית קלה שניתנת בשאיפה. זהו גז לא נפיץ ולא דליק, חסר טעם או ריח. התרופה מתאימה לשימוש בילדים שמשתפים פעולה (כל מטופל שאינו חושש מהמסכה ומהגז שחודר דרכה).
יתרונות התרופה הם שהיא מאפשרת ביצוע הפעולה בערנות חלקית (סדציה קלה), היא מהירת פעולה והשפעתה חולפת תוך דקות מסיום הזרמת הגז. ניתן לשלב את התרופה עם אלחוש מקומי. בסיום הסדציה יש להשאיר את המטופל על 100% חמצן למשך 5 דקות לפחות.
ניתן להשתמש בתרופה לצורך ביצוע פעולות כואבות קצרות כגון: ניקור פרק, ניקוז מורסה, תפירת חתך באצבע (בשילוב עם אלחוש מקומי), תפירת חתך עורי (בשילוב עם ל.א.ט. LET), בדיקת דם או הרכבת עירוי (בשילוב עם אמלה EMLA), הוצאת גופים זרים, החלפת תחבושת, והכנסת זונדה. התרופה לא מתאימה לפעולות ממושכות או לטיפול בכאב עצים.
- חסרונות התרופה
— אינה מתאימה למטופל שאינו משתף פעולה או חושש לנשום לתוך המסכה.
— יכולה לגרום להקאות.
— אינה מתאימה לפעולות שכרוכות בכאב בדרגה גבוהה.
— גורמת לעיתים לתחושת דכדוך (דיספוריה) בסיום השפעתה.
- הוראות נגד לשימוש בתרופה
— הקאות מרובות (התרופה עצמה יכולה לעורר הקאות ורצוי לעדכן את המטופל על כך טרם הפעולה).
— חשד לקיום חזה אויר.
— כאבי בטן (חשד לקיום אויר חופשי בחלל הבטן, איליאוס או חשד לפנאומופריתונאום).
— לאחר ניתוח א.א.ג. או כשיש סינוסיטיס או אוטיטיס ידועה.
— אי עמידה בתנאי ההערכה טרום הסדציה (ראה ״תנאים הכרחיים לביצוע סדציה במלר״ד״, סעיף ה 1).
מערבל הגז (mixer), והצנרת צריכים להיבדק באופן קבוע על ידי הצוות. על צוות הרופאים והאחיות של המלר״ד להכיר היטב את הציוד ולעבור השתלמות בטיחות שתכלול:
- לימוד השימוש הנכון בתרופה ובציוד הנלווה.
- ידע בבדיקת הציוד הנלווה כולל המערבל, הצנרת ו-בדיקת כל החיבורים.
- הכרת הוראות הנגד לשימוש בתרופה.
תרופות נוספות הנמצאות בשימוש לצורך טיפול סדטיבי-אנלגטי במלר״ד ילדים ברחבי העולם (טבלה ה')
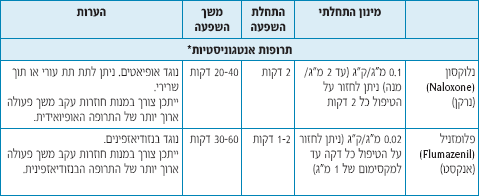
שימוש בתרופות אלה מחייב ידע וניסיון מוכחים שהינם חלק מתהליך ההרשאה (לא לדיון במסמך זה). מתן התרופה ייעשה בטיטור (טיטרציה) איטי. במידה וניתנות שתי תרופות יש להפחית את מינון כל אחת מהתרופות (קיים סינרגיזם באופן הפעולה של התרופות השונות). יש להכיר היטב את התרופות האנטגוניסטיות לאופיאטים ולבנזודיאזפינים.
טבלה ה': תרופות נוספות הנמצאות בשימוש לצורך טיפול סדטיבי-אנלגטי במלר״ד ילדים ברחבי העולם
הטיפול המיידי בתופעת לוואי כגון סדציה עמוקה מידי או דיכוי נשימתי הוא ניהול נכון של דרכי האוויר של המטופל. מתן תרופה אנטגוניסטית איננו תחליף לניהול דרכי האוויר והוא מומלץ רק במקרים נדירים של סדציה עמוקה ממושכת או דיכוי נשימתי ממושך שלא חלפו לאחר הפסקת התרופה הסדטיבית.
רצוי לתת את התרופה האנטגוניסטית באופן הדרגתי (במספר מנות) ע״מ לא להפסיק את השפעת התרופה הסדטיבית בצורה מהירה מיד (מתן חד פעמי לפי משקל גוף עלול לגרום לביטול כל השפעת התרופה הסדטיבית/אנלגטית ולאי שקט קיצוני של המטופל). הדרך המומלצת: מיהול התרופה ומתן בטיטור הדרגתי. למשל הזרקת שליש מינון כל 2 דקות עד לקבלת השפעה רצויה: יציאה מסדציה עמוקה ללא הפסקת התופעות הרצויות של הרגעה ואנלגטיקה.
ביבליוגרפיה
- Lippman M, Nelson RJ, Emmanouilides GC, Diskin J, Thibeault DW. Ligation of patent ductus arteriosus in premature infants. Br J Anaesth 1976; 48: 365-9.
- Berry FA, Gregory GA. Do Premature infants require anesthesia for surgery? Anesthesiology 1987; 67: 291-3.
- Schechter NL, Allen DA, Hanson K. Status of pediatric pain control: a comparison of hospital analgesic usage in children and adults. Pediatrics 1986; 77: 11-5.
- Anand KJS, Hickey PR. Pain and its effects in the human neonate and fetus. N Engl J Med 1987; 317(1): 321-9.
- Fitzgerald M, Koltzenburg M. The functional development of descending inhibitory pathways in the dorsolateral funiculus of the newborn rat spinal cord. Brain Res 1986; 389: 261-70.
- Taddio A, Katz J, Ilersich AL, Koren G. Effect of neonatal circumcision on pain response during subsequent routine vaccination. Lancet 1997; 349: 599-03.
- Als H, Lawhon G, Duffy G, McAnulty G, Gibes-Grossman R,Blickman JG: Individualized developmental care for the very low-birth-weight preterm infant. Medical and neurofunctional effects. JAMA 1994; 272: 853-58.
- Weisman SJ, Bernstein B, and Schechter NL: Consequences of inadequate analgesia during painful procedures in children. Arch Pediatr Adolesc Med 1998; 152: 147-49.
- Walco GA, Cassidy RC, Schechter NL. The ethics of pain control in infants and children. N Engl J Med 1994; 331(8): 541-44.
- AAP - American Academy of Pediatrics, Committee on Psychosocial aspects of child and family health (2001). The assessment and management of acute pain in infants, children, and adolescents. Pediatrics. 2001 Sep; 108(3): 793-7.
- ACEP - American College of Emergency Medicine, Clinical Policy for Procedural Sedation and Analgesia in the Emergency Department. Ann Emerg Med 1998; 31: 663-77.
- ACEP - The Use of Pediatric Sedation and Analgesia. Approved by the ACEP Board of Directors January 1997. Reaffirmed October 2001 by ACEP Board of Directors. This statement replaces one with the same title approved by the ACEP Board of Directors, March 1992. http://www.acep. org/3,681,0.html
- Bauman BH, McManus JG Jr. Pediatric pain management in the emergency department. Emerg Med Clin North Am. 2005 May; 23(2): 393-414, ix.
- Shavit I, Hershman E. Management of children undergoing painful procedures in the emergency department by non-anesthesiologists. Isr Med Assoc J 2004; 6: 350-355.
- Young KD. Pediatric procedural pain. Ann Emerg Med. 2005 Feb; 45(2): 160-71.
- Stewart B et al. Validation of the Alder Hey Triage Pain Score. Arch Dis Child. 2004 Jul; 89(7): 625-30.
- Krauss B,Green S. Sedation and analgesia for procedures in children. N Engl J Med 2000; 342: 938-45.
- Krauss B. Management of acute pain and anxiety in children undergoing procedures in the emergency department. Pediatr Emerg Care 2001; 17(2): 115-22.
- Mace SE at el. Clinical policy: Evidence-based approach to pharmacologic agents used in pediatric sedation and analgesia in the emergency department. Ann Emerg Med 2004 Oct; 44(4): 342-77.
- Berde CB, Sethna NF. Analgesics for the treatment of pain in children. N Engl J Med 2002; 347: 1094-03.
- Shavit I, Kofman M, Leder M, Hod T, Kozer E. Observational pain assessment versus self-report in paediatric triage. Emerg Med J 2008; 25(9): 552-5.
- Zaslansky R, Glasser S, Golobov A, Finkelstein I, Levi D, Keidan I. A Hebrew version of the FLACC scale: measurement of pain in non-verbal children. Harefuah. 2006; 145(9): 648-51.
- Maurice SC, O'Donnell JJ, Beattie TF. Emergency analgesia in the paediatric population. Part I Current practice and perspectives. Emerg Med J 2002; 19: 4-7.
- Maurice SC, O'Donnell JJ, Beattie TF. Emergency analgesia in the paediatric population. Part II Pharmacological methods of pain relief. Emerg Med J 2002; 19: 101-05.
- Maurice SC, O'Donnell JJ, Beattie TF. Emergency analgesia in the paediatric population. Part III Non-pharmacological measures of pain relief and anxiolysis. Emerg Med J 2002; 19: 195-97.
- Doyle E. Emergency analgesia in the paediatric population. Part IV Paediatric sedation in the accident and emergency department: pros and cons. Emerg Med J 2002; 19: 284-87.
- Pediatric Advanced Life Support provider manual. The American Heart Association & the American Academy of Pediatrics. 2002.
- Hoffman GM, Nowakowski R, Troshynski TJ, Berens RJ, Weisman SJ. Risk reduction in pediatric procedural sedation by application of an American Academy of Pediatrics/American Society of Anesthesiologists process model. Pediatrics. 2002 Feb; 109(2): 236-43.
- Agrawal D, Manzi SF, Gupta R, Krauss B. Preprocedural fasting state and adverse events in children undergoing procedural sedation and analgesia in a pediatric emergency department. Ann Emerg Med. 2003; 42(5): 636-46.
- Roback MG, Bajaj L, Wathen JE, Bothner J. Preprocedural fasting and adverse events in procedural sedation and analgesia in a pediatric emergency department: are they related? Ann Emerg Med. 2004; 44(5): 454-9.
- Pitetti RD, Singh S, Pierce MC. Safe and Efficacious Use of Procedural Sedation and Analgesia by Nonanesthesiologists in a Pediatric Emergency Department. Arch Pediatr Adolesc Med 2003; 157: 1090-96.
- Israel ministry of health. Guidelines for pediatric sedation by non-anesthesiologists. Policy statement 35/2003, May 2003.
- Bailey B, McManus BC. Treatment of children with migraine in the emergency department: a qualitative systematic review. Pediatr Emerg Care. 2008; 24(5): 321-30.
- Zempsky WT, Cravero JP; American Academy of Pediatrics Committee on Pediatric Emergency Medicine and Section on Anesthesiology and Pain Medicine. Relief of pain and anxiety in pediatric patients in emergency medical systems. Pediatrics 2004; 114: 1348-56.
- Chen BK, Cunningham BB. Topical anesthetics in children: agents and techniques that equally comfort patients, parents, and clinicians. Curr Opin Pediatr 2001; 13: 324-30.
- Kim MK, Strait RT, Sato TT, Hennes HM A Randomised Clinical Trial of Analgesia in Children with Acute Abdominal Pain Acad Emerg Med 2002; 9: 281-7.
- Kokki H, Lintula H, Vanamo K, Heiskanen M, Eskelinen M Oxycodone vs Placebo in Children With Undifferentiated Abdominal Pain Arch Pediatr Adolesc Med 2005; 159: 320-325.
- Bailey B, Bergeron S, Gravel J, et al. Efficacy and impact of intravenous morphine before surgical consultation in children with right lower quadrant pain suggestive of appendicitis: a randomised controlled trial. Ann Emerg Med 2007; 50: 371-8.
- Green R, Bulloch B, Kabani A, Hancock BJ, Tenenbein M Early Analgesia for Children With Acute Abdominal Pain Pediatrics 2005; 116: 978-83.
- Amoli HA, Golozar A, Keshavarzi S, Tavakoli H, Yaghoobi A. Morphine analgesia in patients with acute appendicitis: a randomised double-blind clinical trial. Emerg Med J. 2008; 25(9): 586-9.
- Field JJ, Knight-Perry JE, Debaun MR. Acute pain in children and adults with sickle cell disease: management in the absence of evidence-based guidelines. Curr Opin Hematol. 2009; 16(3): 173-8.
- Zempsky WT, Loiselle KA, McKay K, Lee BH, Hagstrom JN, Schechter NL. Do children with sickle cell disease receive disparate care for pain in the emergency department? J Emerg Med. 2009.
- Tanabe P, Myers R, Zosel A, Brice J, Ansari AH, Evans J, Martinovich Z, Todd KH, Paice JA. Emergency department management of acute pain episodes in sickle cell disease. Acad Emerg Med. 2007; 14(5): 419-25.
- Zempsky WT, Cravero JP; American Academy of Pediatrics Committee on Pediatric Emergency Medicine and Section on Anesthesiology and Pain Medicine. Relief of pain and anxiety in pediatric patients in emergency medical systems. Pediatrics 2004; 114: 1348-56.
- Von Baeyer CL. Children's self-reports of pain intensity: scale selection, limitations and interpretation. Pain Res Manag 2006; 11(3): 157-62.
- Puntillo K, Neighbor M, O'Neil N, Nixon R. Accuracy of emergency nurses in assessment of patients' pain. Pain Manag Nurs 2003; 4(4): 171-5.
- Rajasagaram U, Taylor DM, Braitberg G, Pearsell JP, Capp BA. Paediatric pain assessment: differences between triage nurse, child and parent. J Paediatr Child Health. 2009; 45(4): 199-03.
- Bolt P, Barnett P, Babl FE, Sharwood LN. Topical lignocaine for pain relief in acute otitis media: results of a double-blind placebo-controlled randomised trial. Arch Dis Child. 2008; 93(1): 40-4.
- Borland M, Jacobs I, King B, O'Brien D. A randomized controlled trial comparing intranasal fentanyl to intravenous morphine for managing acute pain in children in the emergency department. Ann Emerg Med. 2007; 49(3): 335-40.
- Borland ML, Clark LJ, Esson A. Comparative review of the clinical use of intranasal fentanyl versus morphine in a paediatric emergency department. Emerg Med Australas. 2008; 20(6): 515-20.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק