לישמניאזיס של העור בישראל - Cutaneous Leishmaniasis in Israel
הופניתם מהדף לישמניאזיס של העור בישראל לדף הנוכחי.
| לישמניאזיס של העור בישראל | ||
|---|---|---|
| Cutaneous Leishmaniasis in Israel | ||
| 250px | ||
| יוצר הערך | גב' יעל גלזר, דר' דן גנדקו, דר' לאור אורשן, דר' איזבלה קרקיס, דר' רועי סינגר, דר' אמיליה אניס | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – לישמניאזיס
לישמניאזיס (Leishmaniasis) היא מחלה זואונוטית (Zoonotic disease) הנגרמת על ידי טפילים ממין הלישמניה (Leishmania), אשר מועבר בעקיצת נקבת זבוב החול. המחלה אנדמית ביותר מ- 80 מדינות בעולם, ובשנים האחרונות מתפשטת לאזורים חדשים. למחלה שלוש צורות קליניות שונות: לישמניאזיס של העור, של איברים פנימיים ושל ריריות.
לישמניאזיס של העור היא הצורה השכיחה ביותר בעולם, והיא אף אנדמית בישראל. אף כי המחלה אינה גורמת לתמותה, היא עלולה לגרום לסיבוכים ולגרום סבל לחולים. מחלה זו מהווה מטרד ועד היום לא נמצאו פתרונות יעילים כולל חיסון, למניעתה [1].
לישמניאזיס
אפידמיולוגיה
לישמניאזיס היא מחלה אנדמית ביותר מ- 80 מדינות ברחבי העולם ואחת מתשע המחלות הזיהומיות הנפוצות ביותר בעולם. כ- 20 מיני לישמניה ידועים כגורמים למחלות בבני אדם. מעריכים שמדי שנה ישנם 2-1.5 מיליון חולים חדשים במחלה [2]. נתוני ארגון הבריאות העולמי מצביעים על עלייה בתחלואה האנושית והתפשטות של מחלות הלישמניאזיס לאזורים חדשים. התחלואה אינה יציבה ומתבטאת בתנודתיות לא סינכרונית. גורמים טבעיים, תנועת אוכלוסייה ופיתוח נחשבים לגורמים משמעותיים המשפיעים על ההתפרצויות ועל התפשטות המחלות לאזורים חדשים.
אטיולוגיה
לישמניאזיס היא מחלה זואונוטית הנגרמת על ידי טפילים חד תאיים מהמין לישמניה. טפילי הלישמניה מתפתחים בתאי מערכת החיסון של חולייתנים ומועברים בעקיצה על ידי נקבת זבוב החול, אשר מהווה את הווקטור (Vector) של המחלה.
מקובלת חלוקה של מחלת הלישמניאזיס בהתאם לאקולוגיה של מעגל ההעברה:
- לישמניאזיס זואונוטית (Zoonotic leishmaniasis): מעגל העברה של הטפילים מתקיים בין זבובי החול ובין בעלי חיים המשמשים כחיות מאגר, וההדבקה של בני אדם היא אקראית ואינה חשובה להמשך העברת הטפיל.
- לישמניאזיס אנתרופונוטית (Anthroponotic leishmaniasis): האדם הוא המאחסן העיקרי והטפילים מועברים על ידי זבובי החול מאדם לאדם. מעגל העברה זואונוטי נפוץ באזורים כפריים ופתוחים ובשולי ערים. מעגל העברה אנתרופונוטי מצוי בדרך כלל במרכזים עירוניים המיושבים בצפיפות.
קליניקה
לישמניאזיס של העור היא הצורה השכיחה ביותר של המחלה ומצויה ברבות ממדינות אגן הים התיכון ואסיה, כמו ישראל, ירדן, לוב וטוניסיה. על פי רוב, המחלה מתחילה כקשריר (Nodule) או נגע במקום העקיצה אשר גדל, מפתח קרום ובסופו של דבר הופך לכיב. אבולוציית המחלה ממושכת ונעה בין 18-3 חודשים עד לריפוי. תקופת הדגירה של המחלה נמשכת בדרך כלל בין שבועיים למספר חודשים [3]. בסוף תהליך הריפוי עשויות להישאר צלקות.
נהוג לסווג את הלישמניאזיס לפי ביטויה הקליניים לשלוש קבוצות עיקריות:
- לישמניאזיס של העור (Cutaneous leishmaniasis): הטפילים נשארים באזור העקיצה המדביקה וגורמים לחבורה מקומית.
- לישמניאזיס של האיברים הפנימיים (Visceral leishmaniasis): הטפילים מתרבים ברקמות פנימיות כולל הכבד והטחול, ומתפתחת מחלה מערכתית העלולה להסתיים במוות ללא טיפול מתאים.
- לישמניאזיס של הריריות (Mucocutaneous leishmaniasis): הטפילים נודדים לרקמות הריריות של האף והלוע וגורמים להרס נרחב של הרקמות ולעיוותים (Deformation).
כל אחד מהטיפוסים הקליניים של המחלות יכול להיות מועבר במעגל זואונוטי או אנתרופונוטי.
אבחנה
בעזרת בדיקות סרולוגיות ניתן לזהות חשד ללישמניאזיס של העור. אבחנה וודאית מבוצעת באופן מעבדתי בשיטות מולקולאריות.
פרוגנוזה
אף שהמחלה העורית אינה גורמת לתמותה, עלולים להיגרם ממנה סיבוכים תפקודיים ו/או קוסמטיים בשיעור של עד ל- 1% [4] , [5]. עיכוב באבחון המחלה ובתחילת מתן טיפול מתאים עלולים לגרום סבל נוסף לחולים. אדם שחלה בלישמניאזיס של העור הוא מחוסן למין הטפיל שגרם לה.
לישמניאזיס של העור בישראל
דיווח על חולים בישראל
לישמניאזיס של העור היא אנדמית בארץ ומחייבת הודעה פרטנית החל משנת 1949. המחלה מוכרת גם בשמות "שושנת יריחו" ו"חבורת יריחו". אין חובה לאשר מעבדתית כל מקרה מחלה מדווח ואין הבחנה בין מקרים חשודים המזוהים בדרך כלל בבדיקה סרולוגית, לבין מקרים וודאיים, המאושרים מעבדתית. לכן, הן מקרים חשודים והן מקרים וודאיים נספרים כמקרי תחלואה במחלה. שיטת הדיווח הנהוגה בישראל היא סבילה ובדומה למדינות אחרות, ידוע שקיים תת-דיווח של המחלה. היות ולאורך השנים לא נעשו שינויים בשיטת הדיווח או בהגדרת המקרה של המחלה, מניחים שניטור התחלואה בשיטה זו משקף את מגמות התחלואה האמיתיות ומאפשר לזהות התפרצויות בזמן אמת.
מחוללים, וקטורים וחיות המאגר של לישמניאזיס של העור בישראל
בישראל מחלות הלישמניאזיס של העור הן זואונוטיות. מחוללי המחלה הם הטפיל לישמניה מאז'ור (Leishmania major) המועבר על ידי זבוב החול מהמין פלבוטומוס פאפאטסי (Phlebotomus papatasi) והטפיל לישמניה טרופיקה (Leishmania tropica) המועבר על ידי זבובי החול מהמינים פלבוטומוס סרגנטי (Phlebotomus sergenti) ופלבוטומוס אראביקוס (Phlebotomus arabicus).
פסמון המדבר ומריון המדבר נחשבים לחיות המאגר העיקריות ללישמניה מאז'ור, בעוד ששפנים הם חיות המאגר המרכזיות ללישמניה טרופיקה. טכנולוגיות מולקולאריות מאפשרות כיום לזהות את מין הלישמניה הן בדגימות של חולים, הן בזבובי החול והן בחיות המאגר.
אפידמיולוגיית לישמניאזיס של העור בישראל
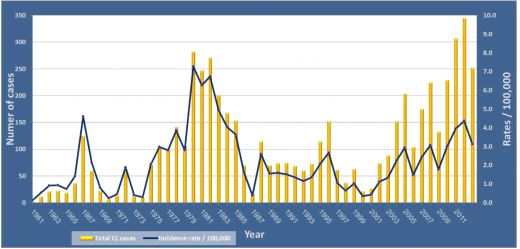
במבט היסטורי על שיעורי התחלואה המדווחים לאגף לאפידמיולוגיה, ניתן לראות שעד סוף המאה ה- 20, שיעורי התחלואה נעו במחזוריות של כעשר שנים. תקופות שבהן שיעורי המחלה היו גבוהים נצפו בשנים הבאות:
- 1969-1965 עם שיא של מקרים ב- 1967; ככל הנראה בעקבות מלחמת ששת הימים, כתוצאה מחשיפה של אנשים לא מחוסנים לאזורים גיאוגרפיים האנדמיים למחלה.
- 1986-1975 עם שיא בשנים 1980-1982; ככל הנראה משקף את המשך העלייה במספר הישובים החדשים שהוקמו ממערב לעמק הירדן לכיוון ירושלים.
- 1996-1988 עם שיא בשנים 1988 ו- 1996-1995.
שיעורי היארעות המחלה ל- 100,000 תושבים עלו מ- 1.3 בשנת 2003 ל- 4.3 בשנת 2012, ככל הנראה כתוצאה מהתפשטות המחלה ליישובים חדשים, שינויים במערכות אקולוגיות כתוצאה מפיתוח, שינויים דמוגרפיים ושינויים בשימושי קרקע אשר גרמו ליצירת תנאי מחייה טובים ביחס לתנאי הסובב בבית הגידול הטבעי וליצירת בתי גידול מלאכותיים רבים לזבובי חול ולחיות המאגר לטפיל הלישמניה. הרחבת יישובים קיימים והקמת יישובים חדשים מצמצמים מרחקים בין הישובים, ומאיצים ככל הנראה את קצב התפשטות המחלה למקומות חדשים בארץ.
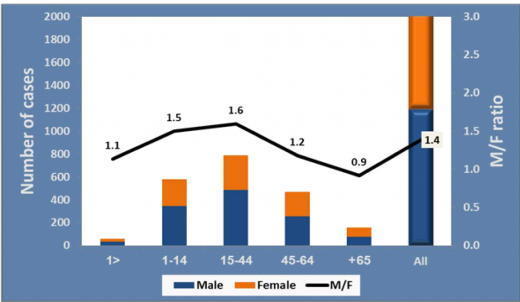
שיעורי ההיארעות הגבוהים ביותר של המחלה דווחו ברך כלל בקרב תינוקות עד גיל שנה, ככל הנראה בעקבות חשיפה ראשונה לטפיל. יחד עם זאת, מרבית מקרי התחלואה השנתיים מדווחים על ידי קבוצת גילאי 44-15, ככל הנראה כתוצאה מחשיפה תעסוקתית הכוללת שעות מרובות בחוץ עקב טיולי טבע באזורים השונים מהמקום המגורים.
המחלה שכיחה יותר בקרב גברים, למעט אצל מבוגרים מגילאי 65 ומעלה.
פיזור הטפיל בישראל
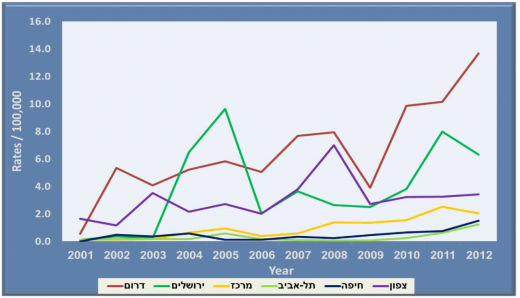
העברה אנדמית של הטפיל לישמניה טרופיקה קיימת סביב הכנרת, באזור גב ההר ביהודה ובשומרון, מרכז הגליל ובקעת כנרת. העברה אנדמית של הטפיל לישמניה מאז'ור קיימת בבקעת בית שאן, הנגב המערבי, הר הנגב והערבה.
בעשור האחרון, מרבית מקרי התחלואה דווחו מאזור הנגב, הידוע כאנדמי לזן לישמניה מאז'ור. בנוסף, היו מספר התפרצויות במוקדים חדשים: ב- 2003 התפרצות בכנרת, ב- 2005-2004 במעלה אדומים (נפת ירושלים), ב- 2008-2007 בשדה אליהו (נפת עפולה) וב- 2012 באופקים (מחוז דרום).
התמודדות עם לישמניאזיס של העור בישראל
בשנים האחרונות נצפית הופעה של המחלה במוקדי תחלואה חדשים. למרות מאמצים רבים של אנשי מקצוע ומחקר בארץ ועולם, וחרף השקעה ניכרת של משאבים כספיים בנושא בקנה מידה עולמי, לא נמצא עדיין פתרון שורש מבוסס עובדות למניעת המחלה ולהפחתת התחלואה.
באוגוסט 2012 החליטה ממשלת ישראל להטיל על השר להגנת הסביבה בתיאום עם משרד הבריאות, משרד הביטחון, משרד הפנים ורשות הטבע והגנים, לבחון את דרכי ההתמודדות להפחתת מפגעי הלישמניה בישראל (החלטת ממשלה חכ/296) [6].
בעקבות זאת, הוחל בתכנית פעולה לשלוש שנים, הכוללת, בין היתר:
- ביצוע פעולות הסברה לציבור בישובים נבחרים וביצוע פעולות ניסיוניות סביבתיות להפחתת ההעברה של לישמניה באמצעות זבובי חול מחיות מאגר לבני אדם.
- ניטור והערכה של מידת ההצלחה של הפעולות הניסיוניות.
- מחקרים לקידום הידע על דרכי העברת המחלה ומציאת אמצעים יעילים להפחתת מפגעי הלישמניה [6], כגון מחקרים לזיהוי אזורים סביבתיים עם סיכון מוגבר לחשיפה ללישמניאזיס של העור בעזרת מידע על החולים במחלה המדווח לאגף לאפידמיולוגיה מכל הארץ.
תרשימים אפידמיולוגיים
ביבליוגרפיה
- ↑ Raman VS, Duthie MS, Fox CB, Matlashewski G, Reed SG. Adjuvants for Leishmania vaccines: from models to clinical application. Front Immunol. 2012;3:144. doi: 10.3389/fimmu.2012.00144. Epub 2012 Jun 11.
- ↑ WHO. The world health report 2004. Changing history. Geneva:WHO, 2004.
- ↑ Piscopo T V, Azzopardi CM. Leishmaniasis. Postgrad Med J. 2007 February; 83(976): 649-657.
- ↑ L. Heymann D. Control of Communicable Diseases Manual. 19th Edition, 2008.
- ↑ Bari AU. Clinical spectrum of cutaneous leishmaniasis: an overview from Pakistan. Dermatol Online J. 2012 Feb 15;18(2):4.
- ↑ 6.0 6.1 http://www.sviva.gov.il
קישורים חיצוניים
המידע שבדף זה נכתב על ידי גב' יעל גלזר - האגף לאפידמיולוגיה, דר' דן גנדקו - האגף לאפידמיולוגיה, דר' לאור אורשן - המעבדה האנטומולוגית, דר' איזבלה קרקיס - האגף לאפידמיולוגיה, דר' רועי סינגר - האגף לאפידמיולוגיה, דר' אמיליה אניס - האגף לאפידמיולוגיה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק