לקות שמיעה - Hearing impairment
| לקות שמיעה | ||
|---|---|---|
| Hearing impairment | ||

| ||
The International Symbol for Deafness
| ||
| ICD-10 | Chapter H 90. Chapter H 91. | |
| ICD-9 | 389 | |
| MeSH | D034381 | |
| יוצר הערך | ד"ר יהודה הולדשטיין | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – לקות שמיעה
לקות שמיעה היא תסמין, שמבטא פגיעה בתפקוד התקין של מערכת השמע לכל אורכה, מהאפרכסת עד לקליפת המוח השמיעתית. הגירוי המכני של גל הקול מותמר לפי תדריו בשבלול האוזן לזרמים חשמליים, אשר מקודדים באמצעות פוטנציאלי פעולה עצביים לאורך העצב השמיני וגזע המוח עד לקליפת המוח השמיעתית. פגיעה במסלול השמע בחלקו ההיקפי עד גזע המוח התחתון תתבטא בעיקר בירידה בחדות השמיעה (Hearing sensitivity) בעוד פגיעה בחלקים מרכזיים תגרום לפגיעה בעיבוד המידע. לכן, פגיעה מרכזית קורטיקלית תתבטא בדרך כלל בהבנה לקויה (דיספזיה (Dysphasia), אגנוסיה אודיטורית (Auditory agnosia)) ללא פגיעה בחדות השמיעה ואילו פגיעה היקפית באוזן התיכונה תתבטא בפגיעה בחדות השמיעה ללא השפעה על הבנת הדיבור. פגיעות לאורך מסלול ההולכה העצבית (עצב 8 וגזע המוח) יכולות להתבטא בשילוב של ירידה בחדות השמיעה ובהבנת הדיבור.
במונח לקות שמיעה מקובל להתייחס לפגיעה בחדות השמיעה; כלומר, ביכולת לקלוט את גל הקול בעוצמות המינימום אשר מוגדרות כערכי נורמה. הליכי האבחון והשיקום של לקות שמיעה מושתתים על עבודת צוות של בעלי מקצועות רפואיים, פרא רפואיים, חינוכיים ותומכים.
אפידמיולוגיה
לקות שמיעה מופיעה כתסמין של מגוון מחלות שפוגעות במערכת השמע בחלקיה השונים. חלקן ניתנות למניעה ולטיפול וחלקן בלתי הפיכות. חלקן מחלות ממוקמות למערכת השמע וחלקן מערכתיות עם הופעת תסמינים נוספים מלבד ליקוי השמיעה.
המשתנים המרכזיים בסיווג לקויות השמיעה השונות
- גיל – כולל ליקוי מולד (Congenital), ליקוי עם הופעה מאוחרת בגיל הילדות (Late-Onset) וליקויים בגיל המבוגר.
- מיקום הנזק במערכת השמע (Site of Lesion) - ליקוי הולכתי שנגרם עקב פגיעות באוזן החיצונית והתיכונה; ליקוי תחושתי עקב פגיעה בתאי השיער בשבלול; ליקוי עצבי עקב פגיעה בעצב השמע ובגזע המוח.
עקב מגבלות האבחון או ביצוע איבחון חלקי לא ניתן במקרים רבים להבדיל מיקום תחושתי ממיקום עצבי והליקוי מוגדר כתחושתי־עצבי (Sensorineural).
בהקשר זה ניתן להזכיר פגיעה לא שכיחה אך בעלת חשיבות שמבטאת ליקוי תפקודי בעצב השמיעה ונגרמת או על רקע גנטי או עקב צהבת קשה. ליקוי זה גורם לדרגות שונות של ליקוי שמיעה ולעיתים אף ללא ליקוי שמיעה, אך הבנת הדיבור לקוייה מאוד עקב סינכרוניזציה לקוייה בסיבי עצב השמע. פגיעה זו מכונה נוירופתיה אודיטורית ולאחרונה, עקב שונות בתוך קבוצה זו, כונתה Auditory Neuropathy Spectrum Disorder (ANSD). - חומרת הליקוי - הדירוג המקובל כיום בארץ מבוסס על ממוצע תדרי הדיבור 500, 1000 ו-2000 הרץ (לפי קלרק 1981).[1] דירוג של ארגון הבריאות העולמי, לעומת זאת, כולל גם תדר 4000 הרץ.[2]
מדובר בהגדרת תחומי ליקוי בחומרה קלה, בינונית, קשה, חמורה ועמוקה. בתיאור חומרת הליקוי יש לתאר גם את התדרים הפגועים, מאחר ותתכן פגישה קשה בתדרים הגבוהים, למשל, ושמיעה תקינה בתדרים הנמוכים, כמו שקורה בליקוי מושרה רעש ((NIHL) Noise-induced hearing loss) או ליקוי מותנה גיל ((ARHL) Age-related hearing loss). - הופעה פרה לינגואלית (Prelingual) או פוסט לינגואלית (Postlingual) - החסך התחושתי המולד ידוע כפוגע בהתפתחות השפה ודיבור, אם אינו מטופל מוקדם. הנזק הוא בלתי הפיך מאחר ונמנעת התפתחות מוחית תקינה של המרכזים האחראיים על תפקודים אלה.
ליקוי שמיעה חמור, שמופיע לאחר שהמוח רכש את תפקודי הדיבור והשפה (פוסט לינגואלי) לא יבטל את הכישורים שהושגו. אולם, הפלסטיות המוחית תגרום לאבדן חלקי של כישורי השפה (כמו יכולת הקשבה וזיהוי\הפרדה של מרכיבי דיבור) אם הליקוי לא יטופל וישוקם. הדבר בולט בעיקר בגיל המבוגר ושיקום השמיעה צריך להיות מלווה בתכנית תרגול לשיקום אותן יכולות בעזרת היכולת הפלסטית המוחית (Neural plasticity). - ליקוי חד צדדי או דו צדדי (סימטרי או אסימטרי) - רוב הפגיעות הן דו צדדיות. ליקוי חד צדדי או אסימטריה מחשיד לתהליך גידולי. אם הליקוי הוא עצבי החשד לשוואנומה וסטיבולרית או גידול אחר ב-Cerebellopontine angle (CPA) ואם מדובר בליקוי הולכתי, החשד הוא לתהליך גידולי בלוע האף.
- הופעה פתאומית או הדרגתית - ליקוי חד צדדי בדרך כלל, שמופיע בתוך שלושה ימים ועונה לקריטריונים של ליקוי תחושתי עצבי בן 30 דציבל ב-3 תדרים מוגדר כ-Sudden sensorineural hearing loss (SSNHL) ודורש הפנייה מידית לטיפול ובהמשך שלילת תהליך גידולי ב-CPA. שכיחותו של ליקוי פתאומי היא כ-5-20 מקרים ל100,000 בשנה.
- מהלך יציב, פרוגרסיבי או משתנה (Fluctuating) - רוב הליקויים הם יציבים או פרוגרסיביים. תהליך פלוקטואנטי מתאים למשל למחלת מנייר (Meniere's disease) ומלווה בהתקפי סחרחורת או למחלת אוזן פנימית אוטואימונית ((AIED) Autoimmune inner ear disease).
לכל מדד משמעות אטיולוגית-אבחנתית, פרוגנוסטית, תפקודית וטיפולית\שיקומית.
אטיולוגיה
ליקוי מולד
מדובר באחד המומים המולדים השכיחים ביותר (3-2 ל-1000). הגורם הוא גנטי בכ-50% ונרכש ב-50%, כאשר במקום שני נמצאים גורמים זיהומיים (כ-30%).
- גנטי - הרוב מופיע בלידה אך יש גם הופעה מאוחרת. יכול להיות קשור תסמונת (סינדרומי) או לא-קשור תסמונת (לא סינדרומי).
- קשור תסמונת (סינדרומי): כ-30% מהליקויים הגנטיים מלווה בפגיעה מערכתית אחת או רבות בנוסף לליקוי השמיעה.
- שכיח יותר (75%) רקע אוטוזומלי רצסיבי - Usher syndrome, Pendred syndrome, Jervell and Lange-Nielsen syndrome, ו-Goldenhar syndrome.
- רקע אוטוזומלי דומיננטי - Crouzon syndrome, Apert syndrome, Treacher Collins syndrome, Stickler syndrome, (Branchio-oto-renal syndrome (BOR, Waardenburg syndrome, נוירופיברומטוזיס מסוג 2 ((Neurofibromatosis type 2 (NF 2).
- נדיר – X-linked - Alport syndrome ומיטוכונדריאלי (הופעה מאוחרת, רגישות מוגברת לאמינוגליקוזידים).
- לא קשור תסמונת (לא סינדרומי): מופיע בכ-70% מהליקויים הגנטיים ללא עדות לפגיעה מערכתית פרט לליקוי השמיעה. הפגיעה הנפוצה ביותר היא בגן 2 GJB, שאחראי על ייצור החלבון Connexin 26 וידועה גם כ-DFNB1. פגם זה נמצא בכ-50% מבעלי ליקוי שמיעה לא סינדרומי אוטוזומלי רצסיבי. כחלק מתסמונת או בלעדיה יתכנו מומים במבנה באוזן החיצונית (אטרזיה (Atresia)), התיכונה (עיוותים במבנה עצמות השמע ו\או חסר) ועיוותים במבנה האוזן הפנימית (Mondini dysplasia , Michel anomaly , Schiebe aplasia , Alexander deformity , ((LVA) Large vestibular aqueduct) ועוד). תתכן גם אפלזיה של העצב השמיני. Preauricular pits and tags הם פגמים התפתחותיים מינימליים בקדמת האפרכסת שנמצאו גם הם כגורם סיכון לליקוי שמיעה.
- קשור תסמונת (סינדרומי): כ-30% מהליקויים הגנטיים מלווה בפגיעה מערכתית אחת או רבות בנוסף לליקוי השמיעה.
- טרטוגני - תרופתי (אמינוגליקוזידים, Thalidomide (תלידומיד)), אלכוהוליזם, קרינה.
- זיהומי (בעיקר נגיפי) - מזהמים טרום לידתיים - TORCHES (Toxoplasmosis, Rubella ,CMV ,HSV encephalitis ,Syphilis). CMV הוא הגורם השכיח ביותר. אדמת (Rubella) כגורם הפכה להיות שולית לאחר הכנסת החיסון כשגרה. רוב היילודים (90-95%) הנגועים ב-CMV הם אתסמיניים אך כ-10% מתוכם יכולים לפתח ליקוי שמיעה בשנים הראשונות לחייהם. ב-50% מהילודים התסמיניים קיים ליקוי שמיעה בדרגות חומרה שונות.
ליקוי קבוע עם הופעה מאוחרת בילדות
כ-50% על רקע גנטי, 25% נרכש ו-25% מגורם לא ידוע.
- ליקוי גנטי - ליקוי שמיעה מאוחר נגרם גם על רקע גנטי עם התפתחות מאוחרת בחלק מהאטיולוגיות שהוזכרו.
- ליקוי נרכש - במהלך השנים הראשונות לחיים שכיחים מאוד (עשרות אחוזים) ליקויי שמיעה על רקע דלקת אוזן תיכונה לסוגיה, שברוב המקרים (70-80%) חולפת גם ללא טיפול. במיעוט המקרים נגרמת דלקת אוזן תיכונה כרונית ((COM) Chronic otitis media) שמלווה בליקוי שמיעה קבוע הולכתי בעיקרו ובצורתה החמורה (כולסטאטומה) יכולה לגרום לנזק נרחב גם למבנים שכנים (עצב V, מערכת וסטיבולרית, כלי דם וסיבוכים תוך גולגולתיים). ברוב המקרים ניתן הליקוי ההולכתי לתיקון באורח חלקי או מלא. מחלות זיהומיות אחרות כמו דלקת קרומי המוח (מנינגיטיס), חזרת, וחצבת יכולות להביא לליקוי שמיעה נרכש, כמו גם מחלות נוירודגנרטיביות, חבלות ראש וכימותרפיה. ילדים עם הרחבת האקוודוקט הווסטיבולרי עלולים לאבד את שמיעתם בפתאומיות בעקבות חבלות קלות.
ליקוי בגיל המבוגר
- החל מגיל ההתבגרות והמשך בשנות העבודה מופיע גורם מרכזי לליקוי שמיעה עקב חשיפה לרעש חזק או כהגדרתו רעש מזיק במסגרת תחביב (מוזיקה) או עבודה (מכונות). כאשר החשיפה היא ממושכת ובעוצמות שאינן עולות על סף מסויים מופיע נזק בעל התנהלות אופיינית אשר נקרא נזק מושרה רעש (Noise induced hearing loss - NIHL) ואילו בחשיפה לרעש חזק מאוד (פיצוץ) יופיע ליקוי שמתנהג בצורה שונה וקרוי חבלה אקוסטית (Trauma Acoustic/Phonal).
- בשכיחות נמוכה יותר יש ליקויים עקב חבלות (תאונות דרכים), תרופות אוטו טוקסיות (אנטיביוטיות, כמותרפיה), מחלות זיהומיות (בעיקר וירליות), גידולים (שוואנומה וסטיבולרית), מחלות מטבוליות (סוכרת וכו'), מחלת כלי דם אתרוסקלרוטית, מחלות אוטואימוניות מערכתיות או ממוקדות אוזן (AIED), הופעה גנטית מאוחרת, מחלות ממקור אידיופתי (מחלת מנייר) ועוד.
- פרסביאקוזיס (Presbycusis): מגיל 60 שנה מתחילה (לפעמים מוקדם יותר) ירידה בשמיעה תלויית גיל, אשר פוגעת באוזן הפנימית ובמסלול השמע העצבי. קיים מרכיב גנטי משפחתי שלא הוגדר וכן נמצאה ירידה חמורה יותר אצל אנשים שאוזניהם כבר פגועות מחשיפת רעש.
- ליקוי שמיעה מדומה (Pseudohypacusis) - בניגוד לתינוקות שאינם מסוגלים לשתף פעולה, כאן מדובר באוכלוסייה בוגרת שמסוגלת להגיב אך אינה עושה זאת מסיבות פסיכולוגיות (יתכן גם בילדים) או למטרות רווח משני (Malingering).
קליניקה
תלויה בגיל ובחומרת הליקוי.
כאשר הליקוי פרה לינגואלי והליקוי קשה או חמור, לא תהיה התפתחות תקינה של דיבור ושפה. התינוק לא יגיב לרעשים בסביבתו בהתאם לשלבי התפתחותו. בילד שנמצא בתהליך התפתחותו, תיפגע יכולת התקשורת המילולית ובעקבותיה הקשרים החברתיים. תתכן גם עקב כך פגיעה רגשית. תסמינים נלווים מקומיים: רעש טורדני באוזניים (טנטון), רגישות לרעש, סחרחורת, כאב, לחץ\ אטימה, הפרשות.
ככלל, בכל גיל הסביבה חשה קודם את ליקוי השמיעה לפני הנפגע, בייחוד אם אין תלונות נלוות טורדניות או מכאיבות. מבוגרים, למשל,יכולים לפנות לרופא עקב טנטון בטרם ישימו לב לליקוי בשמיעתם. סחרחורת חריפה מהווה גם היא גורם שמביא את החולה בדחיפות לבדיקה וטיפול.
בגיל המבוגר שכיחה פגיעה בתדרים הגבוהים, בעיקר בנזק מושרה רעש, והאדם שנפגע יתקשה בהבנת הדיבור מאחר ועיקר המידע השפתי מצוי בתדרים הגבוהים. בעיקר יתקשה להבין דיבור של ילדים ונשים, אשר התדרים הגבוהים דומיננטיים בקולותיהם וכן יתקשה להבין דיבור בתנאי רעש סביבתי.
ליקוי חד צדדי: בעבר היה מקובל שאינו פוגע בהתפתחות ולא היווה התוויה לטיפול אך במחקרים בשנים האחרונות נמצא שגורם לפגיעה בהישגים אקדמיים של ילדים וכיום מטופל ככל ליקוי שמיעה. ליקוי חד צדדי יכול להיות בלתי מורגש אצל ילדים ולהתבטא בחוסר יכולת למקם קולות במרחב (אינם מזהים מאיזה כיוון קוראים להם).
אבחנה
אבחון שמיעה (Hearing evaluation) מבוסס על העיקרון של סוללת בדיקות (Test battery). כל אחד ממרכיביה מספק מידע מסויים על מצב מערכת השמע ולכל אחד יתרונות וחסרונות אשר מקנים לו משקל שונה בגילאים שונים ובמצבי תחלואה שונים.
השימוש בכל מרכיבי סוללת הבדיקות והצלבת מידע ביניהם מאפשר להתקרב ככל האפשר למענה על שתי שאלות מרכזיות, כאשר הראשונה היא כמותית והשנייה איכותית:
- האם קיים ליקוי במערכת השמע ומה חומרתו?
- אם קיים ליקוי – מה מיקומו (Site of lesion)?
מרכיבי סוללת הבדיקות נחלקים לשני מרכיבים עיקריים:
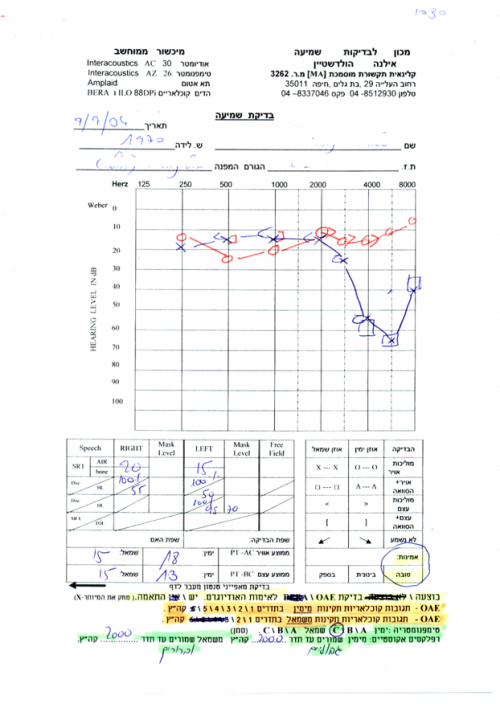
- בדיקות סובייקטיביות – בדיקת שמיעה התנהגותית לצליל טהור (Pure tone) ולדיבור. התוצאות מוצגות בגרף שנקרא אודיוגרם.
- בדיקות אובייקטיביות-פיזיולוגיות.
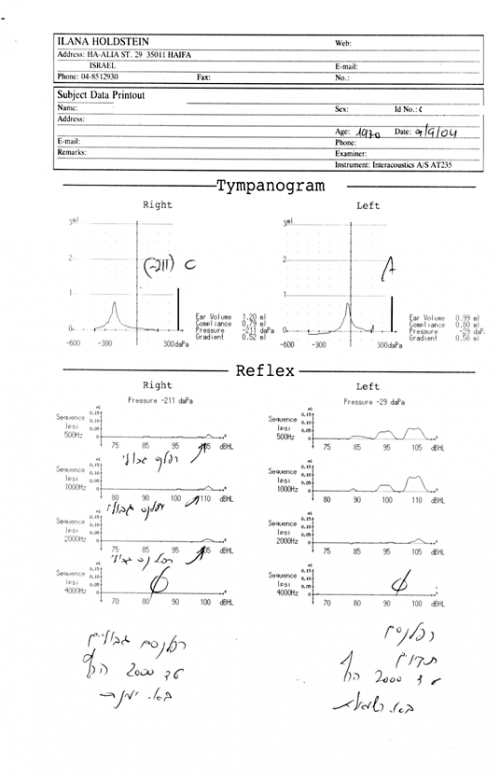
בדיקות עכבה (Impedance) אקוסטית שכוללות טימפנומטריה ורפלקסים אקוסטיים.
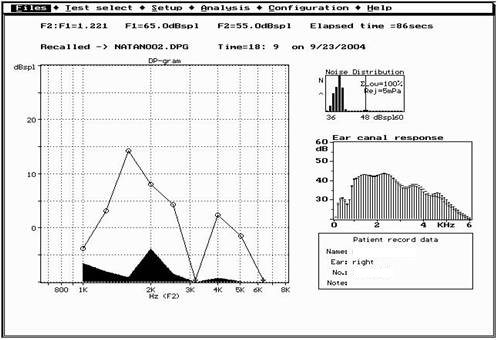
בדיקת פלט אקוסטי (Otoacousitc emissions - OAE) שמוכרת גם בשם הדים קוכלאריים וכוללת שני מרכיבים עיקריים: DPOAE) Distortion product OAE) ו-TEOAE) Transient evoked OAE).
בדיקת פוטנציאלים מעוררים (Evoked Potentials). המוכרת והנפוצה ביותר היא בדיקת ה-BERA) Brainstem evoked response audiometry), אשר בודקת את הפוטנציאלים של גזע המוח. מופיעה גם כ-ABR או ABEP.[[קובץ:ברא.png|500px|thumb|center|בדיקת BERA עם סף שמיעה. ברישום העליון נראים גל I [התחלת עצב שמיני] גל III [גזע מוח תחתון] וגל V [גזע מוח עליון]. ניתן לעקוב אחר גל V אשר חביונו מתארך עם ירידת עוצמת הצליל עד היעלמותו.
בדיקות נוספות של פוטנציאלים מעוררים הן מהאוזן הפנימית – אלקטרוקוכלאוגרפיה (ECHOG), מהקורטקס (CORTICAL ERA או CERA), והבדיקה החדישה ביותר היא Auditory steady state evoked audiometere (ASSR). קיימות בדיקות נוספות שעיקר שימושן מחקרי.
- הבהרות
- בכל הבדיקות הגירוי שניתן לנבדק הוא צליל בעוצמות שונות ובתדרים שונים.
- עוצמת גל הקול נמדדת ביחידות לחץ (כוח ליחידת שטח) אשר הומרו לסקלה לוגריתמית (דציבלים) כדי לאפשר להציג בגרף אחד (אודיוגרם) את הטווח הרחב מאוד של עוצמות שהאוזן קולטת. גובה הקול נגזר מהתדר שלו (מחזור לשנייה = הרץ) כאשר הטווח השימושי ביותר, אשר נבדק בבדיקות השמיעה הוא בין 125 הרץ ל-8 קילוהרץ (8000 הרץ) אם כי כיום מבוצעות בדיקות שמיעה גם עד 20 קילוהרץ.
- כדי להיחשב כבדיקת סף שמיעה על הבדיקה לתת מידע על תגובה שמיעתית קורטיקלית.
- הבדיקה היחידה מבין אלה שהוזכרו ונמצאות בשימוש בארץ אשר עונה על קריטריון זה היא בדיקת השמיעה ההתנהגותית. בדיקה זו מאפשרת לקבוע אם קיים ליקוי שמיעה ומה חומרתו ואף לקבוע אם הליקוי הוא עד האוזן התיכונה (וכולל) או מהשבלול והלאה. היא משמשת כמדד הזהב (Gold standard) וחסרונה העיקרי הוא בהיותה סובייקטיבית ומחייבת שיתוף פעולה מלא של הנבדק.
- שאר הבדיקות נותנות מידע אובייקטיבי על חלקים במערכת השמע ולחלקן יש קורלציה טובה עם סף השמיעה (בעיקר ה-BERA וה-ASSR). בדיקות אלה משלימות את הבדיקה ההתנהגותית, ולעיתים, בהעדר שיתוף פעולה, מחליפים אותה ומאפשרים חיזוי שלה.
- בדיקה טימפנומטריה נותנת מידע על תעלת השמע החיצונית, עור התוף ואוזן תיכונה.
- רפלקס אקוסטי נותן מידע על האוזן התיכונה, גזע המוח ועצב הפנים. קיימת קורלציה עם מובהקות נמוכה לסף השמיעה.
- OAE נותנת מידע על השבלול (תאי השיער החיצוניים) ובעקיפין על האוזן התיכונה. זוהי בדיקה אובייקטיבית לחלוטין עם קורלציה טובה לשמיעה תקינה. קיים יישום שלה שיכול לחזות חומרת ליקויים קוכלאריים קלים.
- בדיקת BERA נותנת מידע אובייקטיבי איכותי וכמותי עד לגזע המוח העליון. יש קורלציה טובה לסף השמיעה אך היא תלוייה במיומנות הבודק.
- בדיקת ASSR מיועדת לקביעה כמותית של סף השמיעה בצורה אובייקטיבית ואוטומטית לחלוטין.
- תינוקות הם האוכלוסייה העיקרית בה יש שימוש נרחב לבדיקות האובייקטיביות ומשקל נמוך לבדיקה ההתנהגותית, בעיקר ביילודים אשר האיבחון הפיזיולוגי אצלם הוא כלי האבחון היחידי. אוכלוסייה נוספת היא ליקויי השמיעה הלא אורגני (Pseudohypacusis) על רקע פסיכולוגי או על רקע של החמרה מכוונת למטרות רווח משני (Malingering).
סינון שמיעה אוניברסאלי לילודים (UNHS) – הונהג לפני פחות משני עשורים. לפני הנהגתו נבדקו רק יילודים ותינוקות עם גורמי סיכון ידועים, למשל: סיפור משפחתי של ליקוי שמיעה תחושתי עצבי קבוע בילדות, איתור תסמונת גנטית הקשורה בלקות שמיעה מולדת, אשפוז בטיפול נמרץ יילודים למשך יותר מ-5 ימים מכל סיבה שהיא, רמת בילירובין גבוהה שהצריכה החלפת דם ועוד.
לאור שכיחותם הגבוהה של ליקויי שמיעה מולדים ונזקם לטווח ארוך מחד גיסא ויעילותו של טיפול מוקדם מאידך גיסא יצא Joint Committee on Infant Hearing (JCIH) בארה"ב בנייר עמדה שממליץ על סינון שמיעה לכלל האוכלוסייה. עם המידע שנצבר נכתבו ניירות עמדה נוספים ב-2000 וב-2007 כך שכיום מומלץ על שילוב של סינון שמיעה אוניברסאלי לילודים בסמוך ללידה ומעקב אחרי תינוקות לאחר הלידה עם דגש מיוחד על תינוקות עם גורמי סיכון.
לגורמי הסיכון לעיל התווספו דלקות אוזניים מרובות, עדות מעבדתית לזיהום CMV, חשיפה לתרופות אוטוטוקסיות וחשד של ההורים לליקוי שמיעה.
תוכניות הסינון במסגרות לאומיות הפכו להיות סטנדרט במסגרת הקרוייה גילוי וטיפול מוקדמים Early hearing detection and intervention (EHDI). בארץ הונהגה ע"י משרד הבריאות תכנית כזו בינואר 2010.
לצורך הסינון פותחו מכשירים יעודיים לסינון על בסיס בדיקת OAE שאינם מצריכים כוח אדם מקצועי לביצוע הבדיקה. במקרה של כשלון בבדיקה זו מבוצעת בדיקת סינון ABR אוטומטי (AABR). ילודים ששהו בטיפול נמרץ חייבים תמיד לעבור את שתי הבדיקות עקב רמת סיכון גבוהה ושכיחות גבוהה יותר של נוירופתיה אודיטורית.
בין בעלי רמת הסיכון המוגברת הומלץ על מעקב צמוד במיוחד (כל 6 חודשים או פחות) בתינוקות נגועים ב-CMV ובעלי ליקוי גנטי משפחתי עם התפתחות מאוחרת.
אבחנה רפואית מתבצעת בהתאם לגיל ולממצאים האנמנסטיים ובבדיקה הגופנית המלאה. מטרת הבירור לאתר סימני מחלה או סינדרום גנטי סיסטמיים ולאתר סמנים ספציפיים של מחלות ממוקמות למערכת השמע. הבירור כולל בדיקות מעבדה, בדיקות דימות CT ו-MRI, ובדיקות גנטיות.
הבירור כולל מומחים במספר תחומים בנוסף לאף אוזן גרון: רופאי ילדים, עיניים, ראומטולוגים, נפרולוגים ועוד. לרופאים הראשוניים תפקיד חשוב במעקב ובריכוז הטיפול והשיקום בין הגורמים השונים.
טיפול
לטיפול תרופתי מקום מוגבל בליקויי שמיעה במצבים דלקתיים-זיהומיים בלבד ובמחלות אוטואימוניות.
טיפול ניתוחי לתיקון ליקוי שמיעה יעיל בליקויים הולכתיים (אוזן חיצונית ותיכונה).
עיקר הטיפול בליקויי שמיעה קבועים היא טיפול שיקומי. העיקרון הוא הגברת האות החיצוני בעזרת מכשיר הגברה (מכשיר שמיעה) ובכך לפצות על הירידה בחדות השמיעה.
בתינוקות המטרה היא לאבחן ליקוי שמיעה עד גיל 3 חודשים, ולטפל בו עד גיל 6 חודשים.
קיימים מספר סוגי מכשירי שמיעה לפי צורת הממשק שלהם.
- מכשירים ניידים
- המכשירים הנפוצים ביותר מתחברים לאוזן בעזרת אוזנייה בתעלת השמע החיצונית כאשר המגבר נמצא מאחורי האוזן (BTE) או בתוך התעלה (ITE). מכשירים אלה ניידים ומוכנסים לאוזן לפי הצורך.
- מכשירים שהממשק שלהם הוא עצם הגולגולת ומיועדים לליקויים הולכתיים.
- מכשירים מושתלים
- מכשירים שהממשק שלהם הוא ישיר לעצמות האוזן התיכונה בוריאציות שונות. אלה מכשירים קבועים שאינם ניתנים לניוד מהאוזן.
- מכשיר מושתל בעצם הגולגולת (BAHA = Bone anchored hearing aid) ללא קשר לאוזן בדומה למכשירי Bone לעיל.
- מכשירים מושתלים לתוך השבלול (שתל שבלולי - Cochlear implant) במצבים של ליקוי חמור או פגיעה קשה בהבנת הדיבור כמו בנוירופתיה אודיטורית, שלא ניתנים לשיקום עם מכשיר רגיל. לאחרונה יש שתלים כאלה שמשולבים עם מכשירים רגילים. רוב שימושם הוא בגיל הרך וכיום גיל ההשתלה ירד לשנה. מבוצעים כיום גם ניתוחי שתלים דו צדדיים.
- מכשירים עם ממשק ישיר לגזע המוח כאשר לא ניתן לבצע שתל שבלולי.
כל מכשיר מחייב התאמה לפי נתוני המטופל ולפי הטכנולוגיה של המכשיר. פעולת ההתאמה אינה סטנדרטית, מתבצעת ע"י קלינאי\ות תקשורת ודורשת ידע ומיומנות. כל המכשירים היום הינם דיגיטליים ומהווים מחשב מיניאטורי עם אפשרות תקשורת חיצונית קבועה או לצורך כיוון בלבד.
פרוגנוזה
דגלים אדומים
- תלונת הורים על ליקוי שמיעה אצל ילד מחייבת להפנות לאבחון שמיעה.
- פגמים מינימליים מסוג Ear tag או Ear pit פרהאוריקולריים מהווים גם הם גורם סיכון לליקוי שמיעה.
- יילוד שלא עבר בדיקת סינון יש להפנות לאבחון אודיולוגי תוך חודש בייחוד אם קיים אצלו גורם סיכון.
- ליקוי שמיעה פתאומי חד צדדי אצל ילד ובעיקר מבוגר יש להפנות מיד לאבחון וטיפול בחשד ל Sudden sensorineural hearing loss (SSNHL).
- ליקוי שמיעה פתאומי או הדרגתי חד צדדי (וגם טנטון חד צדדי) יש להפנות לאבחון אף אוזן גרון בחשד לתהליך גידולי.
ביבליוגרפיה
הערות שוליים
קישורים חיצוניים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק