מבחני תפקוד טסיות-דם - Platelet Function Tests
| מדריך בדיקות מעבדה | |
| מבחני תפקוד טסיות-דם | |
|---|---|
| Platelet Function Tests | |
| שמות אחרים | Platelet Aggregation Studies ;PFT ;Platelet Function Test ,Platele Function Assay; PFA |
| מעבדה | המטולוגיה בדם |
| יוצר הערך | פרופ' בן-עמי סלע |
מטרת הבדיקה
סיוע לקביעת הסיבה לדימום-יתר, או לזיהוי של פגם תפקודי של טסיות הדם. כמו כן בדיקות אלו חיוניות בניטור הנוכחות והיעילות של תרופות נוגדות-טסיות. המבדקים הללו רלוונטיים כאשר יש נטייה לדימומים תת-עוריים בכל פציעה קלה, הופעת המאטומות מסיביות, או לאלה הנוטלים תכשירים העלולים להשפיע על פעילות הטסיות. כמו כן ניתן לבצע מבדקים אלה לפני פרוצדורות ניתוחיות, כאמצעי פרופילקטי. כמו כן עשויים מבדקים אלה לגלות עמידות לאספירין. כן יש לשקול מבדקים אלה במקרים של דימומים כרוניים מהאף, דימומים מסיביים בעת המחזור, חניכיים מדממים או דימומים מסיביים בטיפולי שיניים.
בסיס פיזיולוגי
טסיות-דם מיוצרות במח העצם ונעות בצירקולציה. כאשר יש פציעה או נזק לכלי-דם ומתחיל דימום, טסיות הדם מסייעות לעצור את הדימום בשלוש דרכים:
- הן נספחות לאזור הפגיעה
- הן נצמדות לטסיות אחרות בתהליך של איגור (aggregation)
- הן משחררות חומרים המעודדים את המשך האיגור
פרט להמוסטאזיס ולפקקת, מספר גדל והולך של מחקרים מצביעים על כך שתרומבוציטים או platelets ולהלן טסיות דם, הן בעלות תפקיד אינטגראלי בקשר בין-תאי, הן מתווכות של תהליכי דלקת ויש להן תפקיד במודולציה של תגובות חיסוניות. טסיות-דם, הם תאים נטולי גרעין המצויים בצירקולצית הדם. מקורם של פרגמנטים תאיים אלה הם מגה-קריוציטים במח העצם.
האנדותל הווסקולארי הנורמאלי מייצר מעכבים פוטנטיים של טסיות-דם כגון חד-תחמוצת החנקן (NO), פרוסטציקלין, ו-ADPase. ברגע שמרכיבים תת-אנדותליאליים הכוללים קולאגן, פיברונקטין, למינין, או גורם von Willebrand (להלן vWF) נחשפים כתוצאה מפציעה של דופן כלי הדם, טסיות-דם עוברות סדרה של ריאקציות תפקודיות מבוקרות באופן קפדני, כגון ספיחה, התפשטות, הפרשת מרכיבים פנימיים של טסיות הדם, איגור, פעילות מסייעת לקרישת דם, יצירה של מיקרו-חלקיקים, ולבסוף התכווצות יצירת קריש הדם. ספיחת טסיות (adhesion) מתבצעת בתיווך של אינטראקציה בין קומפלקס הקולטן glycoprotein (GP) Ib/V/IX על פני ממברנת טסיות הדם, לבין הגורם vWF, והאינטראקציה של GP VI ו-GP Ia עם קולגן באזורים של הנזק הוסקולארי (Jennings ב- J Thromb Hemostasis משנת 2008).
הגופיפים הדחוסים מכילים adenine nucleotides מסוג ADP ו-ATP וכן סרוטונין, המשרים את תהליך האיגור והצימות (aggregation), כיווץ כלי הדם, יצירת ציטוקינים וכן modulators של תהליך דלקת. הליזוזומים מכילים אנזימים פרוטאוליטיים וכן אנזימים המבקעים רב סוכרים ואוליגו-סוכרים, ובכך הם יכולים לסייע לפינוי פתוגנים, לפירוק של משתית (matrix) חוץ-תאית, ולתרום לפינוי של חלקיקי פקקת המורכבת מטסיות-דם, כמו גם לסייע בפירוק של הפארין (Jenne וחב' ב- Int J Lab Hematolמשנת 2013).
מספר מסלולים משתתפים בשפעול של הטסיות, תוך השתתפות של קולגן, ADP, סרוטונין, thromboxane A2, אפינפרין ו-thrombin. הפעולה המשותפת של מולקולות משפעלות אלו גורמת לגיוס של טסיות מהצירקולציה, ולמספר התבטאויות ברורות של שפעולן של הטסיות כגון שינויים בצורת הטסיות, התבטאות יתר של פעילות P-selectin, של הליגנד המסיס CD40, ושל קדם-קואגולנט של הטסיות, כמו גם המרה של GP IIb/IIIa לצורתו הפעילה. כידוע, GP IIb/IIIa הוא הקולטן המרכזי של טסיות הדם המתווך באיגור של תאים אלה.
רק הקומפלקס GP IIb/IIIa המשופעל מסוגל לקשור פיברינוגן מסיס בפלזמה ולגרום לאיגור ול-spreading נוסף של הטסיות המשופעלות באזור בפגיעה הוסקולארית. לכן, שלב האיגור תלוי באופן קריטי בקולטנים הקשורים לחלבוני G, והוא מתווך על ידי גשרים בין פיברינוגן וגורם von Willebrand לבין קומפלקסים משופעלים של GP IIb/IIIa על פני תאי טסיות שכנים ומשופעלים אף הם (Clemeston ב-Thrombosis Res משנת 2012, ו-Abbate וחב' באותו כתב עת באותה שנה). החשיפה של פוספוליפידים אניוניים (בעיקר פוספטידיל-סרין) מספקת משטח עליו הטסיות יכולות לסייע לתרומבין. אנזים מפתח זה של מפל (cascade) הקרישה, והאגוניסט הפוטנטי ביותר של טסיות הדם, פועל על ידי ביקוע הקולטנים המשופעלים על ידי פרוטאזות. פרץ פעילות התרומבין מוביל לשפעול מתמשך של קולטנים אלה ולגיוס טסיות לסביבה הקרובה תוך השתתפות של לויקוציטים דרך הקולטנים שלהם ל-P-selectin. לאחר היווצרות הקריש, הטסיות המשופעלות עוברות רה-ארגון על ידי כיווץ של השלד הפנימי שלהן (cytoskeleton) המורכב מ-actin/myosin, מה שגורם להצטמקות הקריש.
במצב של steady state מגה-קריוציטים מספקים בערך 1011 טסיות דם ביום עם תחלופת הטסיות אחת ל- 8-9 ימים. תהליך זה מושפע משינויים סביבתיים אחדים, מה שמביא את רמת טסיות דם בפלזמה ל-150-400 מיליון לסמ"ק. טסיות-דם במצב מנוחה הם תאים דיסקואידיים קטנים (2-4 מיקרומטר באורכם ו-0.5 מיקרומטר ברוחבם), מה שמאפשר תנועתם והיספחותם אל דופן כלי הדם, שם הם מפקחים באופן תמידי על שלמות האנדותל הוסקולארי. טסיות-דם מכילות 3 סוגים של גראנולות: α-granules, גופיפים דחוסים וליזוזומים. ה-α-granules הן השכיחות ביותר בטסיות הדם, והן עוברות במהירות אקסוציטוזה בעת השפעול שלהן על מנת לעודד המוסטאזיס ודלקת.
הגופיפים הדחוסים מכילים adenine nucleotides מסוג ADP ו-ATP וכן סרוטונין, המשרים את תהליך האיגור והצימות (aggregation), כיווץ כלי הדם, יצירת ציטוקינים וכן modulators של תהליך דלקת. הליזוזומים מכילים אנזימים פרוטאוליטיים וכן אנזימים המבקעים רב סוכרים ואוליגו-סוכרים, ובכך הם יכולים לסייע לפינוי פתוגנים, לפירוק של משתית (matrix) חוץ-תאית, ולתרום לפינוי של חלקיקי פקקת המורכבת מטסיות-דם, כמו גם לסייע בפירוק של הפארין (Jenne וחב' ב-Int J Lab Hematol משנת 2013).
בחינת תפקוד טסיות
רוב המבדקים של תפקוד טסיות הדם, נועדו באופן מסורתי לאבחון והתנהלות במקרי מטופלים עם בעיות של דימום-יתר. בניגוד לפגמים בתהליך הקרישה, בהם בדיקות כגון "זמן פרותרומבין" (PT) או activated partial thromboplastin time) aPTT), שעברו סטנדרטיזציה ואוטומטיזציה מלאה, מבחני תפקוד הטסיות נחשבים עדיין מבדקים עתירי זמן ביצוע, ומייגעים יותר, הדורשים מכשור מיוחד ואנשי מעבדה מיומנים בתחום זה. הזיהוי במעבדה של פגמי hemostasis הכוללים כשלים בתפקוד הטסיות דורשים נכון להיום תהליכי מעבדה רב-שלביים.
כיוון שטסיות דם כרוכות באותה מידה גם במפגעי atherothrombosis, נכנסים לשגרת המעבדה מבדקים חדשים למדידת תפקוד הטסיות, כדי לנטר את יעילותם של תרופות נוגדות-טסיות, במטרה לנבא אירועי תופעות של דימום או קרישת-יתר במחלות פקקתיות בעורקים. ראשית דבר, חיוניים במיוחד פרטים על תולדות המחלה, וזהות תכשירים ותרופות בעבר הקרוב ובהווה. בדיקות המעבדה מתחילות בדרך כלל על ידי ביצוע ספירת דם מלאה (CBC), בדרך כלל ביחד עם בחינה מיקרוסקופית של משטח דם, בעיקר אם מתקבלת תוצאה חריגה לגבי הספירה של טסיות הדם, כגון MPV או mean platelet volume וכן PDW או platelet distribution width. ברוב המעבדות מתבצע פאנל של בדיקות screening כאשר קיים חשד לפגמים ב-hemostsis. אם מבחני סריקה אלה מתקבלים תקינים, אך האינדיקציה הקלינית מחשידה לפגמים בטסיות, יש לבצע מהלך אבחוני כוללני בהוספת בדיקות ייחודיות כגון platelet aggregometry המהווה מדד לשחרור טסיות, וכן flow cytometry, בדיקת platelet microRNAs , בירורים גנטיים וכן אנליזה של מסלולי מעבר איתותים (signal transduction) שהוא בשלב זה בעל אופי מחקרי בדרגת מיומנות גבוהה שאינו נהוג במרבית המעבדות הקליניות.
Platelet Aggregometry : מדידת כושר האיגור (aggregation) של טסיות
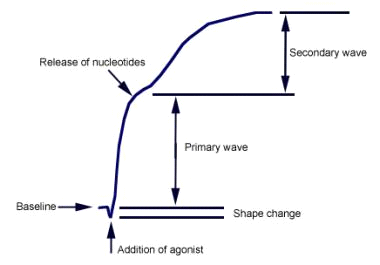
שיטת LTA או light transmission aggregometry נחשבת "מדד זהב" בין שיטות מדידת התפקוד של טסיות-דם, והיא עדיין השיטה שנמצאת בשימוש רווח במעבדה הקלינית. השיטה מבוססת על הנעה (stirring) של PRP או platelet rich plasma בתוך cuvette הממוקמת בין מקור אור לבין גלאי. אחרי הוספה של פאנל של מספר אגוניסטים כמו קולגן, ADP, תרומבין, ristocetin, אפינפרין וחומצה אראכידונית, הטסיות עוברות איגור מה שמגביר את מעבר האור דרך ה-cuvette. כיוון שתרומבין הנחשב אמנם לאגוניסט פוטנטי של טסיות, מבקע גם פיברינוגן ליצירת פיברין ומגביר יצירת קריש, הוא אינו נחשב אגוניסט נוח לשימוש במדידת כושר האיגור של טסיות. לכן, במקום תרומבין ניתן להשתמש ב-TRAP או thrombin receptor activating peptide. המתווה של איגור טסיות נחשב כתגובה ראשונית לאגוניסטים אקסוגניים כאשר התגובה השניונית היא הפרשת התכולה של הגרנולות הדחוסות של הטסיות.
מבדק Platelet Aggregometry בודק באיזה מידה טסיות נצמדות זו לזו ליצירת קריש דם. טווח הייחוס של מבדק זה הוא מתווה נורמאלי דו-פאזי של איגור בתגובה למשפעלים ספציפיים של טסיות דם (ראו תרשים):
יש לציין שהתגובה הדו-פאזית של תהליך האיגור יכולה להיות ממוסכת אם מוסיפים ריכוזים גבוהים מדי של אגוניסטים. הפרמטרים הנמדדים כוללים את קצב האיגור המבוטא ב-%/min, ואת המופע (amplitude) המרבי או את אחוז האיגור לאחר פרק זמן קבוע, בדרך כלל 6-10 דקות (Favaloro וחב' ב-Clin Chem Lab Med משנת 2010, ו-Kehrel ו-Brodde ב- Transfusion Med Hemotherapy משנת 2013).
שיטת LTA נותרת הטכניקה השימושית ביותר לאבחון מגוון רחב של פגמים בטסיות. החיסרון היחיד של טכניקה זו הוא השימוש בפלזמה עתירה בטסיות (PRP) במקום בדם מלא מה שמחייב סרכוז מיוחד, וכן בגין העובדה שבהיעדר תאי דם אדומים ולבנים, שיטת LTA אינה מודדת במדויק את ההמוסטאזיס הראשוני. כמו כן בשיטה זו נזקקים לנפח גדול של דגימת דם, היא ממושכת בביצוע וכן ישנם משתנים קדם-אנליטיים ואנליטיים רבים, המשפיעים על תוצאותיה.
שיטת LTA לא עברה סטנדרטיזציה, למרות העובדה שפורסמו הנחיות לביצועה. ההמלצות האחרונות של ה-SSC או תת-הוועדה של ועדת הסטנדרטיזציות של ה-International Society on Thrombosis and Haemostasis או(ISTH) זמינות לכל (Cattaneo וחב' ב-J Thromb prostasis משנת 2009 וכן באותו כתב עת משנת 2013, ו-Dawood וחב' ב-Blood משנת 2012). שיטות חלופיות כוללות aggregometry של דם מלא, או שיטת lumiaggregometry הוכנסו לשימוש, אך רובן לא אומצו במעבדות ואין בהם הוספה של מידע אבחוני נוסף.
המגבלות של מבדק LTA קונבנציונאלי עודדו פיתוח של שיטות תפקוד טסיות חדשות ופשוטות יותר לביצוע. השיטה הנפוצה כיום ביותר עושה שימוש ב-Platelet function analyzer מסוג PFA-100 או PFA-200 של חברת Siemens ב-Marburg גרמניה, המשמש גם עזר בבדיקות של זמן דימום. המכשיר מנטר את הירידה בקצב הזרימה, והזמן הנדרש לקבל סתימה מלאה של החריר מדווח כ-CT או closure time עד למקסימום של 300 שניות. מבדק זה של תפקוד טסיות קל לביצוע, אוטומטי ומהיר, ומשקף מספר מאפיינים של התפקוד הפיזיולוגי של טסיות, תוך שהוא מתבצע בדם מלא ולא ב-PRP (על פי Hayward וחב' ב-J Thromb Haemostasis משנת 2006, ו-Favloro ב-Sem Thromb Haemostasis משנת 2008).
לאחרונה נסקרו השימושים הקליניים של LTA, והם כוללים סריקה לאבחון מחלת von Willebrand, והניטור של טיפול במחלה זו, וכן זיהוי של פגמים מורשים או נרכשים של טסיות, ניטור של טיפול נוגד טסיות, והאישוש של סיכון הנובע מדימומים בעת פרוצדורה כירורגית. יחד עם זאת, CT מושפע מספירת הטסיות וההמטוקריט, ויש לו ספציפיות נמוכה לכל מפגע ייחודי של טסיות הדם. לכן, תוצאות נורמאליות של CT יכולות לשמש בדרגת ביטחון סבירה לשלול מספר מפגעים תפקודיים חמורים של טסיות כמו vWD חמורה, אך אין בהן לשלול חסר מתון של vWF או מפגעי טסיות מתונים.
אינטרפרטציה של תוצאות מבדק איגור טסיות
ירידה באיגור טסיות עשויה להיות כרוכה במפגעים הבאים:
- מפגעים אוטו-אימוניים בהם נוצרים נוגדנים עצמיים כנגד טסיות;
- תסמונת Bernard-Soulier הנדירה בה חסר ב-GpIb המהווה קולטן ל-vWF פוגע ביצירת הקריש;
- הצטברות של תוצרי פירוק של פיברין;
- Glanzmann thrombasthenia שהיא פגיעה נדירה ביכולת האיגור של טסיות כתוצאה מחסר או מפגם ב-GpIIb/IIIa המשמש קולטן לפיברינוגן וכך נפגע הקשר בין טסיות לטסיות אחרות ונפגעת היווצרות הקריש;
- שימוש בתרופות החוסמות יצירת טסיות (thiazide diuretics, אינטרפרון, אלכוהול) ;
- מפגעים בשגשוג תאים מייאלואידיים;
- Storage pool disease בה נפגעת יכולת הגרנולות בטסיות להכיל ולהפריש ADP המסייע לאיגורן ;
- אורמיה כתוצאה מאי-ספיקת כליות;
- מחלת von Willebrand, בה יצירה מופחתת של vWF מפחיתה את יכולת הספיחה של טסיות לכלי הדם הפגועים מה שמגביר איבוד דם.
| המפגע | אבחון אפשרי |
|---|---|
| אי-סדירות של קולטני הטסיות לחלבונים סופחים (הגורמת לפגיעה בספיחת טסיות). |
תסמונת Bernard Soulier או BSS תסמונת Velo-Cardio-Facial או VCF |
| אי סדירויות של קולטני טסיות האמורים לקשור אגוניסטים מסיסים המשתחררים תוך כדי שפעול טסיות. | פגמים בקולטן ל-thromboxane A2 פגמים אדרנרגיים |
| אי סדירויות בגרנולות של הטסיות | חסר בגרנולות דחוסות : חסר מורש או נרכש של alfa-granule; תסמונת Gray Platelet; מפגע Quebec platelet |
| אי סדירויות של הפרשה מהגרנולות של טסיות או במסלולים של Signal Transduction | פגמים ראשוניים של הפרשה מהטסיות. פגמים באיגור הטסיות בדומה למה שרואים ב- Storage Pool Disorders [SPD], אך עם תכולה נורמאלית של גרנולות ויצירה נורמאלית של thromboxane A2 |
| אי סדירויות במטבוליזם של חומצה אראכידונית | חסר באנזימי COX השפעת תרופות |
| אי-סדירויות במנגנון ה- platelet procoagulant | תסמונת Scott |
| פגמים ב-cytoskeleton של הטסיות | פגמים הקשורים ל-MYH9 תסמונת Wiskott-Aldrich |
מבדק flow cytometry
מבדק זה המתבצע בדם מלא, מהווה טכניקת מעבדה עוצמתית ופופולארית לאשש תפקוד טסיות ואת השפעול שלהן על ידי שימוש בקרינת laser לקבוע את החלבונים הנמצאים על שטח פני הטסיות, וכיצד חלבונים אלה עוברים שינוי בעת שפעול הטסיות. למרות שטכניקה זו דורשת ציוד מתוחכם, כמו גם נוגדנים חד-שבטיים, ולמרות שלא עברה סטנדרטיזציה מלאה, יש לה מספר יתרונות הכוללות צורך בנפח קטן של דם מלא, ואי תלות במספר הטסיות. המבחנים השכיחים ביותר לביצוע שיגרתי של flow cytometry הם הכימות של סטאטוס קולטן GP של הטסיות, כמו גם קביעת ההרכב של הגרנולות בטסיות. מכשיר flow cytometer יכול לכמת חסרים של GP IIb/IIIa בתסמונת Glanzmann’s thrombasthenia, וחסרים ב-GP Ib/IX/V בתסמונת Bernard-Soulier. מכשיר זה תוכנן גם למדוד את הגרנולות הדחוסות על ידי קליטה ושחרור של mepacrine, שהוא חומר פלואורסצנטי ירוק הנקלט על ידי טסיות ונאגר בגרנולות הדחוסות שלהן (על פי Wall וחב' ב-Brit J Hematol משנת 1995).
מדידת flow cytometry מאפשרת את האנליזה של תפקודם של תאי טסיות בודדים, ואת מדידת הביטוי של סמנים של שפעול טסיות אינדיבידואליות כמו גם כימות הקשר בין טסיות ותאי דם אחרים. הסמנים השכיחים ביותר של שפעול טסיות שניתן לבדוק ב-flow cytometry הם ביטוי של P-selectin על פני הטסיות (כסמן של הפרשת α-granules), מדידת בעזרת הנוגדן החד-שבטי PAC-1 של השינוי המבני של GP IIb/IIIa לצורתו הפעילה כתוצאה משפעול הטסיות, יצירת קוניוגציות בין טסיות לתאי-דם לבנים, בחינה של microparticles, חשיפתם של פוספוליפידים טעונים שלילית על פני טסיות כמדד של פעילות קדם-קואגולנטית, והזרחון של VASP-P או vasodilator-stimulated hosphoprotein-phosphorylation, וכן כמדד לקולטן P2Y12 המתבטא לאחר שפעול טסיות, בעזרת המכשיר של BioCytex מ-Marseille, צרפת (Williams וחב' ב-Thromb Haemostasis משנת 2010, וכן Hezardוחב' ב-Cardiovasc Hematol Disorders-Drug Targets משנת 2010 ו-Dahlen וחב' ב-Thrombo Haemostasis משנת 2013).
מבדק Viscoelastometry הידוע גם כ-Thromboelastometry
קרישי דם צריכים להיות חזקים דיים לעצור שטפי דם ולמנוע דימום נוסף עד לחסימת הפציעה בכלי הדם. מבדק זה מתוכנן לקבוע את החוזק של קריש הדם בעת יצירתו. בדיקה זו מתבצעת בדרך כלל במעבדות של מרכזים רפואיים גדולים.
מבדקים אחרים של POCT או point-of-care testing
מבחני תפקוד טסיות תופסים חלק הולך וגדל ככלים לניבוי דימומים או לצורך ניטור יעילותם של תכשירים מונעי קרישת דם. מספר הולך וגדל של אנשים מטופלים כיום עם תרופות נוגדות-טסיות, מה שמגביר את הסיכון לתרחישי דמם. מבדק LTA המסורתי עדיין חיוני להערכה של מפגעי טסיות, אך הוא קשה לביצוע במצבים של טיפולים דחופים וחריפים. כיום יש מגמה לתכנון מכשור פשוט וקל יותר לתפעול של POCT המתבצע מחוץ למעבדה הקלינית, "ליד מיטת החולה". נתאר כאן 2 מכשירים יציגים כאלה:
- Impact cone and plate analyzer (המיוצר על ידי DiaMed ב-Cressier, שוויץ);
- Thromboelastography או TEG (המיוצר על ידי Hemoscope ב-Niles, IL, USA על פי Afshari וחב' ב-Cochrane Database System Rev משנת 2011, ו-Kim וחב' ב-Lab Med משנת 2013.
מכשיר ה-Impact cone תוכנן במקור לניטור של ספיחת טסיות למשטח של polystyrene. המכשיר מכיל מיקרוסקופ, והוא מבצע צביעה ואנליזה של מבנה טסיות הנספחות ועוברות איגור תחת shear rate גבוה של 1800/שנייה. התוצאה מדווחת כאחוז המשטח המכוסה על ידי טסיות, וכן הגודל הממוצע של החלקיקים הנספחים. הספיחה תלויה ב-vWF, בקישור פיברינוגן וב-GP Ib and IIb/IIIa של הטסיות. המבדק אוטומטי במלואו, פשוט ומהיר לביצוע, תוך צורך בנפח קטן של דם. נתונים ניסויים מרמזים לכך שה-Impact cone יכול לגלות מספר פגמים של טסיות או ב-vWF, וניתן להשתמש בו באופן פוטנציאלי לצורך בדיקת סריקה. מבדק TEG ומבדק נוסף הידוע כ-rotational thrombelastometry או ROTEM המתבצע במכשיר של חברת Pentapharm GmbH ממינכן, גרמניה, מודד את התכונות הפיסיקאליות של הקרישים הנוצרים על ידי שימוש ב-oscillating cup שיכול לטפל סימולטאנית במספר דגימות דם. TEG מספק נתונים שונים המתייחסים ליצירת פיברין, התפתחות קריש הדם, כמו גם נתונים על החוזק והיציבות של קריש הפיברין, וכן על תהליך הפיברינוליזה. היתרונות המיוחדים של TEG/POTEM הם ביכולתם לתת תיאור מלא של יצירת הקריש והאינטראקציה בינו לבין אלמנטים שונים בדם המלא בפרט בעת יצירת קריש. מכשור זה מופעל בחדרי ניתוח הרדמה והתאוששות לקביעה של סכנת דימום והצורך בעירויי דם. אנליזה זו נמשכת לפחות 30 דקות. היא מתבצעת בבתי חולי גדולים או בחדר הניתוח או כגבדיקת point-of-care במעבדה הקלינית (Afshari וחב' ב-Cochrane Database Syst Rev משנת 2011).
ניטור טיפולים תרופתיים נוגדי טסיות
ככל שמתרבה השימוש בתכשירים נוגדי-טסיות גדלה החיוניות באופטימליזציה של היחס סיכון/תועלת במטופלים. הטיפול המודרני בתכשירים נוגדי-טסיות מבוסס על שלושה מסלולים עיקריים של שפעול תאים אלה:
- עיכוב האנזים cyclooxygenase-1 המביא להפחתת thromboxane A-2 ;
- עיכוב P2Y12) ADP);
- חסימת הקולטן GP IIb/IIIa (על פי Close ב Fundamental Clin Pharmacol משנת 2012, וכן Tobin וחב' ב-Eur J Neurol משנת 2013 ו-Capodanno וחב' ב-J Thromb Haemostasis משנת 2013).
ראוי לציין שגם מקרים בהם התגלתה עמידות לטיפולים נוגדי טסיות, כמו גם בטיפול המשולב של אספירין ו-clopidogrel, נעשה שימוש במבדקים של תפקודי טסיות לנסות ולהבין עמידות זו (Woo וחב' ב-Korean J Lab Med משנת 2010).
בעשור הראשון של המאה ה-21 התקבלה עדות משכנעת ממספר ניסוים תצפיתיים שהדגימה קשר חזק בין פעילות טסיות גבוהה (HPR) ו-ADP, כמו גם עם אירועים איסכמיים לאחר פרוצדורות PCI, ובעיקר פקקת הנגרמת בגין שתילת תומכן. ה-AHA, ה-American College of Cardiology וה-European Society of Cardiology פרסמו המלצה בדרגה IIb לבצע בדיקות תפקוד טסיות לסייע בבחירה של מעכב P2Y12 באלה בסיכון גבוה בין העוברים PCI, אם כי לא מומלץ על ביצוע שגרתי של בדיקות אלו (המלצה class III).
גופים אלה עדכנו מסמך קונצנזוס עם ערכי סף עבור high plateket reactivity או HPR ו-low platelet reactivity או LPR ל-ADP, ערכים שעשויים לשמש מחקרים עתידיים של תרפיה-מותאמת-אישית כנגד טסיות. LPR ל-ADP הכרוכה כנראה בסכנת דימום. לכן, שלושת הגופים האמורים הציעו "חלון תרפויטי" עבור טיפולים במעכבי P2Y12 (על פי Bonello וחב' ב- J Am College of Cardiol משנת 2010, וכן Aradi וחב' ב- Eur Heart J משנת 2014 ו-Tantry וחב' ב- J Am College of Cardiol משנת 2013).
המבדקים השכיחים ביותר במסגרת מבחני תפקוד טסיות ידועים כ-VerifyNow P1Y12 assay של חברת Accumetrics בסן-דיגו, קליפורניה, וכיום גם באנלייזר סורק multiplate של Hoffmann-La-Roche בבאזל, וכן VASP assay, בהם התגברו על רבות מהמגבלות הטכניות של השיטות הקודמות, כולל שיטת LTA הקונבנציונאלית. לכן, בעת הזו נקבע setting לערכי HPR ו-LPR על פי הקריטריונים הבאים, בהתאמה:
- 208< ו-85> יחידות פעילות של P2Y12 במבדק VerifyNow P2Y12;
- 50%< ו-16%> של platelet reactivity index בשיטת VASP-P;
- 46< ו-19> יחידות איגור אקראיות בתגובה ל-ADP בסורק multiplate (על פי Zhang וחב' ב-Platelets משנת 2013).
מבדק PMP או Platelet-Derived Microparticles
מיקרו-חלקיקים הנעים בצירקולציה מוגדרים כ-vesicles קטנים של פוספוליפידים שהקוטר שלהם נע בין 0.1-1.0 מיקרון, ומקורם בסוגי תאים שונים כגון טסיות, אריתרוציטים, לויקוציטים, תאי אנדותל ותאי שריר חלק וסקולאריים (Prokopi וחב' ב-Blood משנת 2009). מיקרו-חלקיקים נבדלים מ-exosomes, שהם וסיקולות קטנות יותר (40-100 ננומטר) שמקורם בממברנות אנדופלזמיות ומגופיפים שנוצרו בעת אפופטוזיס שגודלם מעל 1.5 מיקרון, והמכילים מרכיבים גרעיניים. מיקרו-חלקיקים נושאים חלבוני שטח פנים ומכילים גם חומר ציטופלזמטי של תאי-אם, וכן פוספוליפידים (בעיקר פוספטידיל-סרין) (Mause ו-Weber ב-Circulation Res משנת 2010, ו-Aatonen וחב' ב-Thromb Hemostasis משנת 2012).
במצבים של steady-state מיקרו-חלקיקים שמקורם בטסיות דם ובמגה-קריוציטים, הם המיקרו-חלקיקים הנפוצים ביותר, ומהווים עד 70-90% מכלל המיקרו-חלקיקים בצירקולציה (Italiano Jr וחב' ב-Curr Opin Hematol משנת 2010). רמת PMP מראה הבדלים מגדריים, כאשר הערכים גבוהים יותר בנשים מאשר בגברים, ואכן ישנם גם הבדלים הקשורים למחזור החודשי. ערכי PMP גדלים עם ההזדקנות, אך גם לאחר פעילות גופנית מאומצת, תוך הגברה של הפוטנציאל ההמוסטאטי. בערך 25% מהפעילות התומכת בקרישה של טסיות משופעלות, כרוכה עם מיקרו-חלקיקים המשתחררים בעת שפעול טסיות, כאשר שטח הפנים של הטסיות יכול להיות פי 50-100 יותר פרו-קואגולנטי מאשר זה של טסיות לא משופעלות. כמויות קטנות של PMP משתחררות באופן מתמשך מטסיות במנוחה, אך תהליך זה מואץ ביותר לאחר שפעולן או לאחר פעילות גופנית אינטנסיבית.
התכונות התרומבוגניות של PMP אושרו בניסויים רבים, כאשר רמות גבוהות של PMP כרוכות בחוזקה עם מצביים קרישתיים רבים. PMP היו מוגברים משמעותית במטופלים עם תסחיף פקקתי לריאות (PE), תרחיש בו הם היו המקור העיקרי של MP פרו-קואגולנטים. לדוגמה, בתרחיש של valvular atrial fibrillation, המהווה סיכון גבוה ל- thromboembolism, המספרים של PMP היו מוגברים יותר מאשר פי-3. רמות מוגברות של PMP היו כרוכות גם במצבי מחלות אחרות כולל thrombocytopenia מושרית על ידי הפארין, פקקת עורקית, ITP, תרומבוציטופניה תרומבוטית, מחלת תאים חרמשיים, uremia, ממאירות ודלקת מפרקים שגרונית (RA). כמו כן, PMP נכרכו גם בפתוגניות של טרשת עורקים כמו גם בוויסות של אנגיוגניות (Shantsila וחב' ב-J Thromb Haemostasis משנת 2010, וכן França וחב' ב-Circulation משנת 2012, ו- Biasucci וחב' באותו כתב עת באותה שנה, וכן Lackner וחב' ב-Stroke משנת 2010).
למרות שהמשמעות הפיזיולוגית של PMP הודחקה משך שנים רבות, מחקר עדכני מצביע על כך שחלקיקים זעירים אלה עשויים לשחק תפקיד חשוב בטרנספורט ובהעברה של מולקולות פעילות ביולוגית ואיתותים ברחבי הגוף כולו. MP יכולים להשפיע על תאי היעד שלהם או על ידי גירוי ישיר שלהם דרך ליגנדים המבוטאים על פני תאים אלה, או על ידי העברה של קולטנים של פני תאים מתא אחד למשנהו. כיוון שחלקיקי MP נעטפים בעת יצירתם על ידי מרכיבים ציטופלזמטיים, הם נושאים חלבונים ו-RNA שמקורם בציטוזול של תא האם, אותם הם מעבירים לתא היעד.
מספר שיטות מעבדה לאנליזה של PMP פורסמו, אך השיטה הנפוצה ביותר כיום היא שיטת flow cytometry. למרות מספר הפרסומים הגדול על PMP, חוסר סטנדרטיזציה של השיטה מקשה על ההשוואה בין תוצאות הפרסומים השונים. סקר של תת-ועדה של ISTH Vascular Biology הראה שבערך 75% מהמעבדות משתמשות ב-flow cytometry לבחינת דגימות קליניות. יחד עם זאת, מגוון רחב של משתנים קדם-אנליטייים ואנליטיים, גורמים לתחום רחב של ערכי PMP בפלזמה חופשית מטסיות (PFP) באנשים בריאים (Robert וחב' ב- J Thromb Haemostasis משנת 2009, וכן Mobarrez וחב' ב-Thrombosis Res משנת 2010, ו-Lacroix וחב' ב-J Thromb Haemostsis משנת 2010).
שלוש תת-ועדות של ISTH (המתייחסות לביולוגיה וסקולארית, ל-DIC או Disseminated Intravascular Coagulation ול-Haemostasis and Malignancy) יזמו פרויקט להביא לסטנדרטיזציה של מדידת MP על ידי flow cytometer. איסטרטגיה זו מבוססת על שימוש בכדוריות (beads) תת-מיקרומטריות, הידועות כ-Megamix beads של חברת BioCytex הצרפתית מ-Marseille, המאפשרים אנליזה הדירה של MP.
מבדק MicroRNAs או miRNA של טסיות
miRNA הוא מקטע קטן של RNA "לא מקודד" המכיל 21-23 נוקלאוטידים, שתפקידו בוויסות של בערך 60% של הגנים המקודדים לחלבונים ביונקים, לפחות באופן חלקי על ידי הדיכוי של תרגום RNA (על פי Dangwal ו-Thum ב-Thromb Haemostasis משנת 2012). טסיות משופעלות מפרישות כאמור MP עשירים במגוון של גורמי גדילה או בחלבונים מפעילים בעלי השפעות חוץ-תאיות (Edelstein וחב' ב-J Thromb Haemostasis משנת 2013). למרות שטסיות חסרות גרעין או DNA גנומי, תאים אלה יכולים לתרגם mRNA מוּרש ליצירת חלבונים. טסיות מקבלות בהורשה חלבונים הקשורים לעיבוד של miRNA, בנוסף לעותקים (transcripts) שמקורם בתאי האם של הטסיות, המגה-קריוציטים (Willeit וחב' ב-Circulation Res משנת 2013).
דיווח עדכני על תכולת miRNA ב-MP מראה ש-PMP יכולים לשאת את מטען ה-miRNA של הטסיות, אל אזורי היעד שלהם במערכת הקרדיו-וסקולארית. יתרה מכך, טסיות-מפרישות-miRNA יכולות לתרום למאגר ה-miRNA, הפכו נושא מחקרי של אלה התרים אחר ביו-סמנים הקשורים עם מצבים פתולוגיים שונים (Zampetaki וחב' ב-J Am Coll Cardiol משנת 2012, ו-Grasedieck וחב' ב-Blood משנת 2013).
סריקה בשיטת microarray גלתה ש-miR-24, miR-223, miR-197, miR-126 ו-miR-21, הם בין ה-miRNAs המבוטאים ביותר בטסיות וב-PMP. רמותיהם בצירקולציה למעשה תואמים את רמות PMP כפי שניתן לכימות על ידי flow cytometry. הרמות של miR-340 ו-miR-624 נמצאו מוגברות משמעותית בטסיות ממטופלים הסובלים ממחלת לב כלילית בגיל צעיר. בדומה, ביטוי-יתר של miR-28 נמצא בטסיות שהושגו מחולים עם מחלות סרטניות מיאלו-פרוליפרטיביות.
מעניינת מציאותם בטסיות של למעלה מ-750 מתוך כ-2,000 סוגי miRNAs הידועים באדם. ל-miRNA יש תפקיד מבוסס בהמטופויאזה כמו גם ביצירתם של מגה-קריוציטים; לכן נראה ש-miRNAs בטסיות עשויים לשמש כסמנים וכלים להבנת מנגנונים של ביטוי גנים במגה-קריוציטים ובטסיות. כיוון שהתרגום של miRNA הוא המנגנון היחיד לסינתזה של חלבונים חדשים, יש להניח ש-miRNA ממקור טסיות משחק תפקיד בתפקוד התקין כמו גם במפגעים של המוסטאזיס ושל יצירת פקקת.
הטבלה הבאה מפרטת את בדיקות תפקוד הטסיות הזמינות כיום והשימוש הקליני שלהן והיא מבוססת על Harrison ב-Hematol/POncol Clin North America משנת 2013, Pakala ו-Waksman ב-Cardiovasc Revascular Med משנת 2010, Hofer וחב' ב-Expert Rev Med Devices משנת 2010 ו-Picker ב- Transfusion Apheresis Sci משנת 2011.
| Name of test | Principle | Clinical applications |
|---|---|---|
| Platelet aggregometry | Platelet aggregation to a panel of agonists | Diagnosis of inherited and acquired platelet defects |
| PFA-100/200 | High shear platelet adhesion and aggregation | Detection of inherited and acquired platelet defects, monitoring antiplatelet drugs |
| Flow cytometry | Measurement of platelet GP, secretion, MP, and activation markers by fluorescence | Diagnosis of platelet GP defects, platelet release, PMP, platelet activation markers, monitoring antiplatelet drugs |
| Impact | Measurement of platelet adhesion and aggregation under high shear | Detection of inherited and acquired platelet defects, monitoring antiplatelet drugs |
| Thrombelastography (TEG/ROTEM) | Monitoring rate and quality of clot formation | Prediction of surgical bleeding, aid to blood product usage, monitoring antiplatelet drugs |
| VerifyNow | Platelet aggregation | Monitoring antiplatelet drugs |
| Multiplate | Platelet aggregation | Monitoring antiplatelet drugs |
| VASP-P | Flow cytometry with phosphoprotein-phosphorylation | Monitoring P2Y12 receptor activity |
| Microparticles | Flow cytometry with calibrated beads | Platelet activation markers, intercellular communication |
PFA: platelet function analyzer; GP: glycoprotein; MP: microparticles; PMP: platelet-derived microparticles; TEG: thrombelastography; ROTEM: rotational thrombelastometry; VASP-P: phosphorylation of vasodilator-stimulated phosphoprotein-phosphorylation.
הוראות לביצוע הבדיקה
דגימת הדם: 4 מ"ל של דם מלא הנלקח במבחנת סודיום ציטראט (פקק תכול). ארבע מבחנות נדרשות למדידה של platelet aggregation. שבע מבחנות נדרשות למדידה של איגור והפרשת טסיות. יש לבצע את הבדיקות תוך 4 שעות מנטילת הדם. לתקופת ההמתנה לפני ביצוע הבדיקות הדגימות צריכות להימצא בטמפרטורת החדר שכן קירור הדגימות עלול לגרום לשפעול הטסיות. בדיקות נוספות רלוונטיות לביצוע יחד עם מבדק זה הן ספירת דם מלאה (CBC), ספירת טסיות, PT, PTT, ביופסיה של מח עצם, גורמי קרישה וגורם von Willebrand.
מספר תרופות יכולות להשפיע על תוצאות המבדק, אפילו אם נעשה בהן שימוש עד שבועיים לפני המבדק, לכן יש להימנע מצריכת תרופות אלה במידת האפשר כשבוע-שבועיים לפני הבדיקה. תרופות אלה כוללות: תכשירים אנטיביוטיים דוגמת פניצילינים, צפלוספורינים ו-nitrofurantoin; אנטי-היסטמינים, אספירין, clopidogrel, dipyridamole, נוגדי דיכאון תלת-ציקליים, ticlopidine, תרופות ממשפחת NASID כמו ibuprofen ו-naproxen, וכן theophylline ומעכבי COX-2 כגון celecoxib.
ראו גם
המידע שבדף זה נכתב על ידי פרופ' בן-עמי סלע, המכון לכימיה פתולוגית, מרכז רפואי שיבא, תל-שומר;
החוג לגנטיקה מולקולארית וביוכימיה, פקולטה לרפואה, אוניברסיטת תל-אביב (יוצר הערך)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק