מחלות מעי דלקתיות בילדים ומתבגרים - Inflammatory bowel disease in childhood and adolescence
| מחלות מעי דלקתיות בילדים ומתבגרים | ||
|---|---|---|
| Inflammatory Bowel Disease in Childhood and Adolescence | ||
| ||
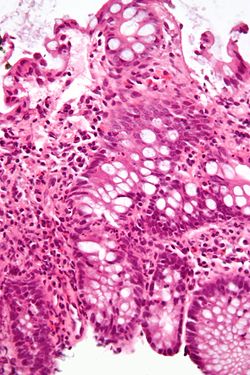
תמונת מיקרוסקופ המראה דלקת של המעי הגס במקרה של מחלת מעי דלקתית. ביופסיית מעי גס, צביעת המטוקסילין-אאוזין
| ||
| ICD-10 | Chapter K 51. Chapter K 50. | |
| ICD-9 | 556
555 |
|
| MeSH | D015212 | |
| יוצר הערך | ד"ר אבי און | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מחלות מעי דלקתיות
מחלות מעי דלקתיות ((IBD) Inflammatory bowel disease) הן מחלות אותן נוהגים לחלק לשתי קטגוריות עיקריות מחלת קרוהן ((CD) Crohn's disease) ודלקת כיבית של המעי הגס ((UC) Ulcerative colitis). מחלות אלו יכולות להיחשב כשתי מחלות נפרדות או כביטויים שונים של אותה פתולוגיה. בכל מקרה יש להן הרבה מהמשותף עד כי האבחנה המבדלת ביניהן אינה אפשרית בקרב 20%–15% מהמטופלים, מצב הנקרא (UC) Indeterminate colitis. מדובר במחלות שנהוג לייחס אותן לגיל המבוגר. יחד עם זאת הביטויים הראשונים של מחלות מעי דלקתיות מתרחשים לפני גיל 18 בשליש מהחולים, ומכאן שראוי שרופא הילדים יכיר את המחלות הללו, את צורת התבטאותן ואת הטיפול בהן. תקופת הילדות וההתבגרות הינה תקופה חשובה בגדילה ובהתבגרות המינית, עובדה המדגישה עוד יותר את חשיבות האבחנה והטיפול במחלות מעי דלקתיות בגיל זה. על רופאי הילדים להכיר את צורת ההתבטאות של מחלות אלו בדרכי העיכול ומחוצה להן, כדי שהאבחנה והטיפול יעשו מוקדם ככל האפשר. גם כיום נעשית האבחנה של מחלת מעי דלקתית בילדים מתחת לגיל 10 שנים באיחור. האיחור האבחנתי בולט יותר ב-מחלת קרוהן (איחור ממוצע של עד שנה וחצי) מאשר בדלקת כיבית של המעי הגס, מפני שהביטוי של שלשולים דמיים מביא לביצוע פעולות אבחנתיות מהירות יותר בדלקת כיבית של המעי הגס. האיחור באבחנת המחלות עלול להיות בעל משמעות גדולה בילד אשר נמצא בתקופת התפתחותו והתבגרותו הגופנית והנפשית. את האבחנה יש לעשות מהר אך בשיטות כמה שפחות מכאיבות, תוך ויתור על בדיקות לא הכרחיות. לאחר האבחנה יש ללוות את הילד במשך תקופה ארוכה של טיפול ומעקב, מפני שמדובר במחלה כרונית המאופיינת בהפוגות והתלקחויות חוזרות. ישנן אפשרויות טיפוליות שונות: תרופתיות, תזונתיות וניתוחיות. על הרופא המטפל לבחור את הטיפול המתאים ביותר לילד. עליו לקחת בחשבון את גילו ואת ההיבטים הפסיכולוגים שלו ושל משפחתו ולהשכיל לבחור את הטיפול אשר יאפשר לילד לחיות חיים רגילים ככל האפשר ולהמשיך לגדול ולהתבגר כמו בני גילו האחרים גם מבחינה גופנית וגם מבחינה נפשית.
אפידמיולוגיה
השכיחות וההיארעות של מחלות מעי דלקתיות משתנות בהתאם לפיזור הגיאוגרפי - בארצות צפוניות (כמו אנגליה, נורבגיה, שבדיה וארה"ב) השכיחות גבוהה יותר מאשר בארצות אירופה הדרומיות (כולל ישראל), דרום אפריקה ואוסטרליה. בעבודות שנעשו בישראל הודגמה שכיחות דלקת כיבית של המעי הגס של 65 לכל 100,000 אנשים באוכלוסייה הכללית ושכיחות מחלת קרוהן של 167 (2,1). השכיחות של מחלת קרוהן עלתה בשני העשורים האחרונים בעוד שזו של דלקת כיבית של המעי הגס נשארה ללא שינוי. ההיארעות של מחלת קרוהן בילדים ומתבגרים היא 0.2–8.5 מקרים חדשים לשנה ל-100,000 ילדים מתחת לגיל 18 ושל דלקת כיבית של המעי הגס בין 0.5–4.3 (3). ההיארעות גבוהה פי 4–2 ביהודים אשכנזים בהשוואה לקבוצות אתניות אחרות (4). רוב הילדים עם מחלות מעי דלקתיות מאובחנים בין הגילאים 5–15 שנים, אך יש לזכור שתוארו גם מקרים של מחלות מעי דלקתיות בגיל הינקות (5). קיימת שכיחות משפחתית במחלות המעי הדלקתיות - ל-20% מהחולים יש בן משפחה נוסף חולה. לקרובים מדרגה ראשונה יש סיכון הגדול פי 10 לחלות במחלת מעי דלקתית בהשוואה לאוכלוסייה הכללית. ברוב המקרים מדובר באותו סוג של מחלת מעי דלקתית.
אטיולוגיה
חרף השכיחות של מחלות מעי דלקתיות, מנגנוני הפתוגנזה של המחלות בלתי ידועים. התיאוריה המקובלת היא שהמחלות נובעות מתגובה חיסונית בלתי תקינה, בעלת נטייה תורשתית, שמתלקחת על רקע חשיפה לאנטיגנים מסוימים בסביבת המעי (אנטיגנים עצמיים, חומרי מזון או פלורה חיידקית) (6).
בתגובה החיסונית הדלקתית משתתפים תאי CD4, המסווגים לתאי Th1 (מפרישי IL-2 ו-INF-γ) ולתאי Th2 (מפרישי IL-4 ,IL-5 ,IL-10). האיזון בין פעילות שתי תת-אוכלוסיות אלו (Th1/ Th2) משפיע על אופייה של התגובה החיסונית. במחלות מעי דלקתיות נמצא חוסר איזון בין הציטוקינים מעודדי הדלקת לאלו המדכאים אותה. מחד, תגובה שולטת של תאי Th1 נמצאה במחלת קרוהן ובמספר מחלות אוטואימוניות (7), מאידך IL-5 (תוצר Th2) נמצא ברמות גבוהות בדלקת כיבית של המעי הגס. חלק מהטיפולים התרופתיים במחלות מעי דלקתיות הם טיפולים המנסים לאזן חזרה את המערכת החיסונית ולהוריד את רמת הציטוקינים מעודדי הדלקת.
ההתאמה הגנטית שנמצאת בחולים במחלות מעי דלקתיות בולטת בעיקר בחולים במחלת קרוהן. לאחרונה נמצא קשר בין מחלת קרוהן לבין מוטציות באתר הגנטי (Locus) מספר NOD2/CARD15) 8). הקצה של החלבון המקודד על ידי גן זה (C-terminal), עשיר בחזרות של החומצה האמינית לויצין. קצה זה מתקשר לליפופוליסכריד של החיידקים וקישור זה יכול להביא לשפעול של המערכת החיסונית. המוטציה בחלבון המקודד על ידי גן זה מתרחשת באזור החזרות של הלויצין ומובילה ככל הנראה לתגובה חיסונית דלקתית בלתי מאוזנת. מחלת קרוהן יכולה להתבטא בצורות קליניות שונות, עבודות רבות שפורסמו לאחרונה מנסות למצוא קשר בין סוג המוטציה בגן לבין הצורה הקלינית (Phenotype) של המחלה (9). יחד עם זאת יש לזכור כי מוטציה זו לא נמצאת בכל החולים ורוב החולים הנושאים אותה לא יפתחו לעולם את המחלה. מכאן שככל הנראה קיימים אתרים גנטיים גנטיים נוספים המעורבים גם הם בגרימת המחלה.
גורמים סביבתיים שונים יוחסו לפתוגנזה של המחלה. מבין גורמים אלו, החשיבות העליונה מיוחסת לחיידקי המעי. במעי עקר (סטרילי) מחיידקים לא תתפתח אף פעם תגובה דלקתית. נוסף על חיידקים ישנם גורמים סביבתיים נוספים אשר לא מובנים במלואם דוגמת ההשפעה המזיקה של עישון במחלת קרוהן לעומת השפעתו המגנה בדלקת כיבית של המעי הגס, ההשפעה המגנה של כריתת תוספתן בדלקת כיבית של המעי הגס והקשר האפשרי בין גלולות למניעת הריון לבין מחלות מעי דלקתיות.
לסיכום, עד היום טרם הובהרו בוודאות המנגנונים העומדים מאחורי היווצרות מחלות מעי דלקתיות. קיימות עדויות לרקע תורשתי (בעיקר במחלת קרוהן) ולרקע סביבתי (עישון, גלולות, דיאטה, חיידקי מעיים) – אך אלה לא מספקים הסבר מלא. כנראה שיש שילוב של מספר גורמים המובילים בסופו של דבר לתגובה חיסונית מופרזת ובלתי תקינה במעי.
קליניקה
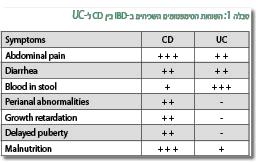
אחד התסמינים החשובים ביותר בחולים במחלות מעי דלקתיות הוא כאבי בטן כרוניים, אך תסמין זה מופיע גם ב-15%–10% מהילדים הבריאים (11). תפקידו החשוב של הרופא הוא להבדיל את הילדים הסובלים ממחלות מעי דלקתיות מהקבוצה הגדולה של הילדים הבריאים עם כאבי בטן חוזרים. כאבי הבטן במחלת קרוהן לרוב ממוקמים סביב הטבור או בבטן ימנית תחתונה ומופיעים בדרך כלל אחרי הארוחות. לעומת זאת כאבי הבטן בדלקת כיבית של המעי הגס ממוקמים בבטן התחתונה ומופיעים בזמן יציאות. מחלת קרוהן מתפתחת לעיתים קרובות בצורה איטית ועם תסמינים לא ספציפיים כמו חיוורון, הפרעה בגדילה וירידה במשקל. זו אחת הסיבות לאיחור באבחנת המחלה בעיקר בילדים מתחת לגיל 10.
התסמין המוביל בדלקת כיבית של המעי הגס הוא שלשול דמי, אשר מופיע ב-90% מהחולים ולכן האבחנה נעשית מוקדם הרבה יותר מאשר במחלת קרוהן. כאבי הבטן והירידה במשקל פחות שכיחים בדלקת כיבית של המעי הגס ואין כלל נגעים באזור פי הטבעת (Perianal).
בבדיקות מעבדה תימצא לרוב אנמיה וכן עלייה במדדי דלקת הכוללים חלבון מגיב עם סי ((CRP) C-reactive protein) גבוה ושקיעת דם מוחשת. תוצאות בדיקות מעבדה אלו בדרך כלל פחות חמורות בדלקת כיבית של המעי הגס בהשוואה למחלת קרוהן. מדדי הדלקת יכולים להיות תקינים בדלקת כיבית של המעי הגס והממצא היחיד יכול להיות אנמיה.
התסמינים הקליניים השכיחים במחלות מעי דלקתיות והשוואתם בין מחלת קרוהן לדלקת כיבית של המעי הגס
מיקום המחלה
מחלת קרוהן יכולה לערב כל חלק במעי מהפה ועד לפי הטבעת, בצורה מקטעית ולא רציפה, בתהליך דלקתי שמשפיע על כל השכבות בקיר המעי. לעומת זאת דלקת כיבית של המעי הגס מערבת רק את המעי הגס, מתחילה תמיד בחלחולת (רקטום) ומתקדמת בצורה רציפה והמשכית לחלקים היותר פרוקסימלים של המעי הגס, בתהליך דלקתי שמשפיע רק על שכבת הרירית.
- מיקום מחלת קרוהן - מעי דק וגס (50%), מעי גס בלבד (30%), מעי דק בלבד (10%), דרכי עיכול עליונות (10%). כאמור המחלה יכולה לערב כל חלק במעיים מהפה ועד לפי הטבעת. בילדים יש יותר מעורבות של המעי הגס בהשוואה למבוגרים.
- מיקום דלקת כיבית של המעי הגס - כל המעי הגס (Pancolitis) (65%), כמעט כולו (Subtotal colitis) (10%), מעי גס שמאלי (25%). מיקום דלקת כיבית של המעי הגס בילדים שונה מזה של מבוגרים, כיוון שישנה מעורבות נרחבת של רוב המעי הגס (מעורבות כמעט מלאה ומעורבות מלאה) ב-75% מהילדים החולים. עובדה זו משפיעה על בחירת סוג הטיפול ומשפיעה גם על הסיכון העתידי של ילדים אלו לממאירות כמבוגרים.
תסמינים מחוץ לדרכי העיכול
את התסמינים מחוץ למערכת העיכול (Extra-intestinal) ניתן לחלק לשתי קבוצות: ביטויים מחוץ למערכת העיכול וסיבוכים מחוץ למערכת העיכול. הפתוגנזה של הביטויים, כמו של המחלה עצמה, לא ידועה. לעומת זאת הפתוגנזה של הסיבוכים ידועה בדרך כלל -
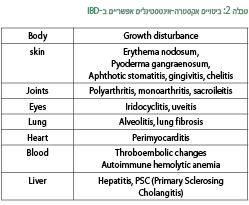
- ביטויים מחוץ למערכת העיכול - ביטויים מחוץ למערכת העיכול יכולים להיות בעיקר בחולים במחלת קרוהן (במעל 40%) ופחות בחולים בדלקת כיבית של המעי הגס. באופן כללי ניתן לומר ששכיחות הביטויים מחוץ למערכת העיכול נמוכה יותר בילדים עם מחלת מעי דלקתית לעומת מבוגרים, מלבד הפרעה בגדילה שהיא ביטוי חשוב וייחודי לילדים. ביטויים אלו יכולים לעתים להקדים את הופעת המחלה עצמה או להתבטא עמה:
- גדילה - הפרעה בגדילה יכולה להיות הביטוי היחיד למחלת מעי דלקתית כרונית ללא תסמינים של מערכת העיכול. כאמור נושא הגדילה חשוב מאוד בהתייחסות למחלות כרוניות כלשהן בגיל הילדות.
- עור - אדמנת קשרית (Erythema nodosum) ומיגול עור (Pyoderma gangrenosum) יכולים להימצא בהתאמה לדרגת הפעילות של המחלה במעי. אדמנת קשרית מתרחשת בעיקר במחלת קרוהן והטיפול בה תואם את הטיפול במחלה עצמה. מיגול עור נדירה הרבה יותר ומופיעה בעיקר בחולים בדלקת כיבית של המעי הגס. הטיפול בה קשה הרבה יותר ומבוסס על טיפול אימונוסופרסיבי ו-Dapsone (דפסון). במחלת קרוהן יכולים להיות ביטויים עוריים גם בחלל הפה, כמו אפטוס סטומטיטיס (Aphthous stomatitis), דלקת חניכיים (Gingivitis) או דלקת בזויות הפה (Cheilitis). לחולים במחלת קרוהן יש גם שכיחות גבוהה של ספחת (Psoriasis).
- פרקים - מבדילים בין דלקת מפרקים (ארטריטיס) במפרקים פריפריים (ברכיים, פרק הירך, קרסול, מרפק) לבין דלקת מפרקים בציר מרכזי (חוליות עמוד השדרה ומפרק האגן (Sacroiliac joint). הטיפול הוא למעשה אותו טיפול כמו במחלת מעי דלקתית. Sulfasalazine (סולפאסאלזין) נמצאה יעילה ביותר לטיפול בדלקת מפרקים זו.
- עיניים - מעורבות העיניים (דלקת של הענביה (Uvea), קרנית ,רשתית או עצב הראייה) מאוד נדירה בילדים. שכיח יותר לראות תופעות עיניות משניות לטיפול בסטרואידים כמו ירוד (Cataract) או גלאוקומה.
- כבד - מחלת כבד כרונית חסימתית ((PSC) Primary sclerosing cholangitis) שהיא מחלת הכבד השכיחה במבוגרים עם דלקת כיבית של המעי הגס, נדירה מאוד בגיל הילדות. התסמינים כוללים עייפות וחוסר תאבון ובבדיקות מעבדה נראים עלייה באנזימי כבד, בגמא-גלוטאמיל טרנספראזה ((GGT) Gamma glutamyl transferase), בגמא-גלובולינים ו-ANCA (Anti-neutrophil cytoplasmic antibody) חיובי. חומרת מחלת הכבד בלתי תלויה בדרגת הפעילות של מחלת המעי הדלקתית. טיפול הבחירה מבוסס על Ursodeoxycholic Acid (חומצה אורסודאוקסיכולית). יש מקרים המגיעים להשתלת כבד.
ביטויים מחוץ למערכת העיכול האפשריים במחלות מעי דלקתיות
- סיבוכים מחוץ למערכת העיכול - כאמור הסיבוכים בניגוד לביטויים מחוץ למערכת העיכול, מופיעים רק במהלך המחלה וכתוצאה מהמחלה עצמה. הפתוגנזה של הסיבוכים ידועה בניגוד לזו של הביטויים:
- שלד - דלדול עצם (Osteoporosis) שכיח מאוד בילדים עם מחלת מעי דלקתית (בעיקר מחלת קרוהן) אם כתוצאה מהטיפול בסטרואידים או כתוצאה מהמחלה עצמה (12). המעקב אחרי צפיפות העצם מאוד חשוב בחולים אלו.
- לבלב - דלקת לבלב (pancreatitis) תוארה במבוגרים וגם בילדים עם מחלת מעי דלקתית (13). גם היא יכולה לנבוע מהמחלה עצמה ו/או מהטיפול ב Azathioprine (אזאתיופרין) או ב Puri-Nethol (Mercaptopurine) (פורי-נטול;מרקאפטופורין).
- דרכי השתן - ישנו מגוון של סיבוכים אפשריים: 1. חסימה של השופכן כתוצאה מלחץ של קטע מעי מודלק, אבצס או נצור (Fistula).2. דלקת כליות אינטרסטיציאלית (משנית לטיפול ב- 5-ASA 3). אבני כליה של אוקסלט (במחלת קרוהן), של אוראט (בדלקת כיבית של המעי הגס) או של קלציום פוספט. בחולי קרוהן עם איליום סופי נגוע יש ספיגה מוגברת של אוקסלט במעי. באופן נורמלי מרבית האוקסלט במזון קשור לסידן ולא נספג. במחלה של האיליום הסופי יש מחסור במלחי מרה, המביא לשומן חופשי במעי אשר קושר את הסידן ומשחרר ממנו את האוקסלט, שנספג בהמשך במעי הגס. בחולים בדלקת כיבית של המעי הגס עם שלשול ניכר או פיום של המעי הדק (Ileostomy), יש איבוד נוזלים וביקרבונט אשר מביאים להיווצרות שתן חומצי ומרוכז המעודד שקיעת אוראטים. בילדים עם מחלות מעי דלקתיות שכיחות גם אבני קלציום פוספט עקב יתר סידן בשתן משני לשכיבה ממושכת ושימוש בסטרואידים.
- דרכי מרה - אבני מרה (תוצאה של ליקוי בספיגת חומצות המרה).
- סיבוכים טרומבואמבולים - תוארו במבוגרים אך גם בילדים (14).
- חסרים תזונתיים - ברזל, חומצה פולית, ויטמינים (ADEK ;B12), אבץ, חלבונים.
היבטים פסיכוסוציאליים
בעבודות רבות בילדים ומתבגרים עם מחלות מעי דלקתיות הודגמו שינויים פסיכוסוציאליים בקרב החולים ובני משפחותיהם (10). היום ברור ששינויים אלו הם תוצאה של המחלה הכרונית ולא אחד הגורמים לה. החולים סובלים מהפרעות רגשיות הנמצאות בהתאמה לחומרת המחלה ויש לקחת אותן בחשבון בטיפול בהם, במטרה לשפר את איכות חייהם גם מנקודת המבט הרגשית. נקודות אלו חשובות במיוחד כאשר מדובר בטיפול בילדים ומתבגרים. יש להתחשב לא רק בחולה עצמו אלא גם בהורים ובאחים שלו. ההורים מגיבים לעיתים קרובות בהרגשת אשם שמובילה להשגחת יתר (Over-protection). האחים יכולים להגיב בתחושת הזנחה על ידי ההורים, קנאה, יריבות ואגרסיביות שיכולים להפוך להרגשת אשם כאשר מצבו הרפואי של האח מתדרדר.
אבחנה
השיטות האבחנתיות של מחלות מעי דלקתיות בילדים זהות לאלו של מבוגרים וכוללות אנמנזה, בדיקה גופנית, מעבדה, אמצעי הדמיה ואנדוסקופיות כולל ביופסיות.
באופן כללי האבחנה של מחלות מעי דלקתיות בילדים קשה יותר ומורכבת יותר מאשר במבוגרים. לאורך כל המסלול האבחנתי יש לזכור שמדובר בילדים אשר זו החוויה הרפואית הקשה הראשונה בחייהם ויש לקחת בחשבון את המטען הרגשי והפחדים שילדים אלו נושאים עמם. יש להשתדל ולבצע את האבחנה בדרך הקצרה והנוחה ביותר מבחינת הילד ומשפחתו.
אנמנזה
כאבי בטן כרונים בילדים הם תסמין שכיח וברוב המקרים מדובר בכאבי בטן פונקציונאלים. כדי לא לבצע בדיקות מיותרות יש להתייחס באנמנזה לנקודות חשובות שיכולות לרמוז על מקור אורגני לכאבים, כמו מיקום הכאב, קשר לארוחות או ליציאות, הפרעה לשינה, שלשולים נלווים (והאם הם דמיים), ירידה במשקל, הפרעה בגדילה ו/או בהתבגרות המינית. כמו כן חשוב לשאול על סיפור משפחתי של מחלות מעי דלקתיות.
בדיקה גופנית
מלבד בדיקת הבטן שיכולה לגלות רגישות בלתי ספציפית הממוקמת בעיקר לבטן תחתונה, יש לזכור לבצע גם בדיקה רקטלית. לעתים הסתכלות בלבד על אזור פי הטבעת יכולה לגלות רמזים מחשידים למחלת קרוהן כמו קפל עור, סדק בפי הטבעת (fisura), נצור (fistula), או אבצס. גם בדיקת חלל הפה (אפטות, דלקת חניכיים) יכולה לרמוז על מחלת קרוהן. חלק חשוב נוסף בבדיקה הגופנית הוא מדידות של הגובה ומשקל והצבתם בעקומות גדילה. כמו כן יש להעריך את שלב ההתבגרות המינית (Tanner).
בדיקות מעבדה
אנמיה מאוד שכיחה במחלות מעי דלקתיות. ברוב המקרים גם רמת הברזל נמוכה. רמת ויטמין B12 תקינה בדרך כלל בילדים בזמן האבחנה. מדדים דלקתיים כמו שקיעת דם מוחשת, חלבון מגיב עם סי והיפואלבומינמיה – שכיחים מאוד במחלת קרוהן ופחות בדלקת כיבית של המעי הגס. לעתים קשה מאוד להבדיל בין שתיהן על סמך בדיקות המעבדה. בדיקות סרולוגיות כמו p-ANCA (שחיובית יותר בדלקת כיבית של המעי הגס) ו-ASCA (Anti-saccharomyces cerevisiae) (שחיובית יותר במחלת קרוהן) לא מדויקות מספיק לחולה הבודד בגלל חפיפה גדולה בין התוצאות. בדיקת צואה לתרבית, טפילים ודם סמוי בצואה היא בדיקה הכרחית בכל מקרה חשוד למחלת מעי דלקתית.
אמצעי הדמיה
- סונר (אולטרסאונד) - ערכה של בדיקה זו באבחנה של מחלות מעי דלקתיות נתון בחילוקי דעות. בדלקת כיבית של המעי הגס רק הרירית של המעי מעורבת ולכן הסונוגרפיה מוגבלת יותר מאשר במחלת קרוהן שבה מעורב כל דופן המעי. יחד עם זאת רופאים הדמיתיים מנוסים מדווחים על סונר כאמצעי אבחנתי טוב ויעיל (15).
- מיפוי איזוטופי - המיפוי יכול להראות אזורי פעילות דלקתית במעי ומחוצה לו. שיטה זו לא שימושית בדרך כלל בגיל הילדות ואין מספיק עבודות המוכיחות את אמינות הבדיקה. לא נמצאה גם התאמה בין הממצאים במיפוי לבין מדדי הדלקת בבדיקות דם (16).
- צילום עם חומר ניגוד - צילום המעי הדק לכל אורכו חשוב באבחנה של מחלת קרוהן, מפני שאי אפשר להדגים אזורים אלו של המעי בשיטות אנדוסקופיות רגילות. בדיקת טומוגרפיה ממוחשבת (CT) עם חומר ניגוד מחליפה היום לעתים קרובות את בדיקת מעבר מעיים דקים (פסאג' מעי דק) מפני שהיא יכולה להדגים את הקיר המעובה של המעי החולה בקרוהן ובנוסף יכולה להדגים סיבוכים כמו אבצס או נצור. יש דיווחים המשלבים חוקן של המעי הדק (Enteroclysis) יחד עם בדיקת CT (17). חוקן בריום של מעי הגס לעומת זאת היא בדיקה מיותרת מפני שכאשר הדלקת במעי הגס קלה היא לא מצליחה להדגים אותה וכאשר הדלקת במעי הגס קשה הבדיקה יכולה לגרום לסיבוכים כמו נקב של המעי הגס (Perforation) או Toxic megacolon. הקולונוסקופיה היא בדיקה עדיפה על פני חוקן בריום, ומאפשרת התרשמות מדויקת יותר מרירית המעי כולל חדירה לאיליום הסופי וכמובן לקיחת ביופסיות.
- אנדוסקופיה - האנדוסקופיה בילדים צריכה להיעשות בסדציה (Sedation) עמוקה ועדיף בהרדמה כללית. זאת כדי להקטין עד למינימום את חרדת הילד ולרכוש את אמונו בהמשך הטיפול והמעקב. בדרך כלל אין צורך לבצע אנדוסקופיה לצורך מעקב (מעבר לבדיקה הראשונה של האבחנה), זאת מפני שהממצאים הקליניים והמעבדתיים מספיקים לצורך מעקב ואף אמינים יותר מאשר הממצאים האנדוסקופים. במבוגרים, בשלבים מאוחרים יותר של המחלה, נעשית סקירה של המעי הגס לגילוי מוקדם של קרצינומה, נתון שהוא לא רלוונטי לגיל הילדות. במחלת קרוהן הבדיקות האנדוסקופיות צריכות לכלול את דרכי העיכול העליונות (אסופגו-גסטרו-דואדנוסקופיה) ואת דרכי העיכול התחתונות (קולונוסקופיה כולל חדירה לאיליום הסופי). השינויים האנדוסקופים בילדים פחות בולטים בדרך כלל מאשר במבוגרים. יש לזכור שאף על פי שמחלת קרוהן היא מחלה שיכולה לערב כל חלק בדרכי העיכול מהפה ועד לפי הטבעת, בשליש מהחולים יש מעורבות של המעי הגס בלבד ואז האבחנה המבדלת עם דלקת כיבית של המעי הגס יכולה להיות קשה יותר. אחד הממצאים שעוזרים באבחנה מבדלת היא המעורבות הרציפה של הרירית בדלקת כיבית של המעי הגס מהרקטום לכיוון פרוקסימלי ללא אזורי ביניים בריאים (Skip areas) שאופייניים יותר לדלקת המעי הגס של קרוהן. כמו כן יש לזכור שבמחלת קרוהן אנו רואים ברירית רק את "קצה הקרחון" מפני שלא רואים את השכבות העמוקות יותר של המעי שיכולות להיות פגועות אף יותר. מבחינה היסטולוגית, אפשר לראות תסנין דלקתי בשתי המחלות. גרנולומות, אם נראות, אבחנתיות למחלת קרוהן. Crypt abscesses יכולים להיראות בשתיהן, אך בולטים יותר בדלקת כיבית של המעי הגס. התהליך הדלקתי מוגבל כאמור לרירית בדלקת כיבית של המעי הגס, וחודר לשכבות עמוקות יותר במחלת קרוהן.
- קפסולה - בשנים האחרונות יש שימוש גובר והולך בגסטרואנטרולוגיה באנדוסקופיה בעזרת קפסולה (Wireless capsule endoscopy) (18). הקפסולה נבלעת על ידי הנבדק, עוברת בדרכי העיכול ומשדרת תמונות למכשיר חיצוני שנישא על ידי החולה. היתרון העיקרי של הקפסולה על שיטות אנדוסקופיות רגילות היא האפשרות להדגים את המעי הדק לכל אורכו (מקום שאנדוסקופ רגיל לא מגיע). לכן במקרים מסוימים ומוגבלים שבהם החשד לקרוהן גבוהה ולא הצלחנו לאמתו באמצעי הדמיה אחרים, ניתן להשתמש גם בקפסולה. הניסיון בשימוש בקפסולה גדול יותר במבוגרים אך יש יותר ויותר דיווחים על שימוש בקפסולה גם בילדים.
טיפול
מטרות הטיפול במחלות מעי דלקתיות כרוניות הן להשיג הפוגה (Remission) של המחלה ולשמור על הפוגה זו תוך המשך ההתפתחות הגופנית והפסיכולוגית של הילד ומניעת תופעות לוואי וסיבוכים. חשוב לדעת שאופי המחלה וטבעה הוא מהלך של הפוגות והתלקחויות (Relapse) לסירוגין ולכן אנו צריכים להשתדל על ידי הטיפול המתאים להשיג את המיטב ולהאריך ככל האפשר את התקופות השקטות של המחלה, במחיר של כמה שפחות תופעות לוואי. מטרות אלו מושגות על ידי צירוף של שיטות טיפול שונות: תרופות, תזונה, תמיכה פסיכולוגית והתערבות ניתוחית.
טיפול תרופתי
ניתן להשתמש בטיפול בתרופה אחת (monotherapy) או בשילובים שונים של תרופות.
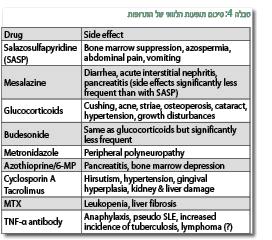
- Sulfasalazine - תרופה זו הוכיחה את יעילותה לפני שנים רבות. חומר זה מתפרק בהגיעו למעי הגס על ידי חיידקי המעיים לשני חומרים (ASA-5) Mesalazine שהוא החומר הפעיל ו-Sulfapyridine שהוא חומר ללא השפעה טיפולית אך עלול לגרום לתופעות לוואי. תרופה ותיקה זו עדיין משמשת לטיפול במחלות מעי דלקתיות עד היום, בעיקר כאשר יש מרכיב של דלקת מפרקים במחלה. מינון של 25–30 מ"ג/ק"ג/יום.
- Mesalazine (מסאלאזין) - תרופה זו יעילה כאמור כמו Sulfasalazine אך עם פחות תופעות לוואי ולכן היא עדיפה לטיפול, אלא אם יש עדות לדלקת מפרקים. המינון הוא 50 מ"ג/ק"ג/יום (מקסימום 4.5 ג"ר /יום). ניתנת דרך הפה או בצורה של נרות וחוקנים לטיפול בדלקת מעי גס דיסטאלית (נרות לדלקת ברקטום (פרוקטיטיס)), חוקנים לדלקת בחלקו השמאלי של המעי הגס עד לפלקסורה הספלנית (Splenic flexure). תכשירים מסחריים שונים נמצאים בישראל (Asacol, Pentasa, Rafassal). רוב התכשירים הניתנים דרך הפה בנויים כך שישפיעו רק בהגיעם לאיליום הסופי או למעי הגס (כאשר ה-PH של המעי מעל 6–7) מלבד Pentasa אשר מתפרק לאורך כל המעי (מיקרוגרנולות מצופות בממברנה חצי חדירה של אתיל-צלולוזה). המרכיב הפעיל 5-ASA מפחית את התגובה הדלקתית במעי בשני מנגנונים אפשריים: 1. חסימת האנזימים פרוסטגלנדין סינטטאז ו-5 ליפואוקסיגנאז ועל ידי כך הפחתה בייצור של הפרוסטגלנדינים והלויקוטריאנים; 2. הפחתת היצור ונטרול של רדיקלים חופשיים. השפעות הלוואי נדירות, אך יש להכירן (טבלה 4).
- Glucocorticosteroides (גלוקוקורטיקוסטרואידים)- קורטיקוסטרואידים יעילים מאוד בטיפול במחלות מעי דלקתיות, אך כמו בכל מחלה אחרת יש להשתמש בהם בצורה מחושבת עקב תופעות הלוואי הרבות המתוארות בשימוש ממושך. תרופות אלו יעילות בטיפול כאשר הטיפול בMesalazine לא מספיק יעיל, כמו במקרים של חולי קרוהן עם מעורבות של דרכי העיכול העליונות (מהושט ועד לג'ג'ונום) ו/או חולים עם ביטויים מחוץ למערכת העיכול. ראוי לציין, שבילדים עם מחלת מעי דלקתית מהלך המחלה קשה יותר בדרך כלל בהשוואה למבוגרים, עם אחוז גבוה של חולים התלויים בסטרואידים (Steroid dependent), עובדה שיכולה להחמיר את ההפרעה בגדילה שקיימת בילדים גם מסיבות אחרות.
- Budesonide (בודסוניד) - Budesonide הוא סטרואיד בעל השפעה מקומית עם פחות תופעות לוואי סיסטמיות. במתן דרך הפה, החומר הפעיל משתחרר מהקפסולה רק בהגיעו לאיליום הסופי (PH>6) ושם הוא מתקשר לרצפטור הסטרואידאלי באפיניות גבוהה ומשפיע השפעה סטרואידאלית מקומית. לאחר הספיגה במעי, מעל 90% מהחומר הפעיל עובר מטבוליזם בכבד למרכיבים לא פעילים כבר עם המעבר הראשון (first pass). ניתן להשתמש בתרופה זו במחלת קרוהן בדרך פומית, כאשר פעילות המחלה קלה עד בינונית וכאשר היא מוגבלת לאיליום הסופי ולחלקו העולה של המעי הגס. המינון הוא 9 מ"ג /יום (3 מ"ג X 3). אין מקום לטיפול ממושך בתרופה לאחר השגת הפוגה, אם כי יש דיווחים לאחרונה על יעילות הבודסוניד בטיפול פומי גם לשמירה על הפוגה (19). ניתן להשתמש גם בחוקנים במקרים של דלקת במעי הגס (קוליטיס).
- Azathioprine ו- Puri-Nethol (MP-6) - (Puri-Nethol) היא למעשה המטבוליט הפעיל של Azathioprine. תרופות אלו יכולות לאפשר הורדה במינון הסטרואידים במקרים של חולים התלויים בסטרואידים. אינדיקציה נוספת לטיפול בהן היא נוכחות נצור. יש לזכור שהשפעתן מושגת רק לאחר 2–6 חודשי טיפול ולכן בתחילת הטיפול יש לשלבן עם תרופות אחרות עם השפעה מהירה יותר. תרופות אלו מסוגלות לשמור את החולה בהפוגה ולכן אפשר להמשיכן במשך מספר שנים. מינון מומלץ: Azathioprine 2–3 מ"ג/ק"ג/יום, או Puri-Nethol 1–1.5 מ"ג/ק"ג/יום. תופעות לוואי אפשריות הנן דלקת בלבלב, לויקופניה. יש לדעת ששילוב של תרופות אלו עם Mesalazine מביא להשפעת גומלין המחייבת הורדת המינון מחשש להגברת הרעילות שלהן על מוח העצם.
- Tacrolimus (טאקרולימוס) ו-Cyclosporin A (ציקלוספורין A) - תרופות אלו נמצאו יעילות בטיפול בהתקפים חריפים וכ"גשר" לטיפול ביחד עם אזתיופרין עד לתחילת פעילותה. התרופות יעילות גם לסגירת נצורים במידה וישנם. מינון של Cyclosporin A הנו 4 מ"ג/ק"ג/יום. יש לעקוב אחר רמות התרופה בדם (110–150 ng/ml). תופעות הלוואי הנן היפרטריכוזיס (Hypertrichosis), היפרטרופיה של החניכיים, יתר לחץ דם, היפומגנזמיה. מינון Tacrolimus הנו 0.1 מ"ג/ק"ג/יום. ישנו דיווח מעניין על השימוש בתרופה זו בצורה של משחה מקומית בילדים עם מעורבות פומית או באזור פי הטבעת, טיפול שההתלהבות ממנו ירדה עם הדיווחים על אפשרות של השתנות ממאירה בטיפולים מקומיים במשחות אלו.
- Methotrexate (מתוטרקסאט) - תרופה הניתנת בזריקות I.M במינון של 15 מ"ג/מטר מרובע (מקסימום 25 מ"ג) פעם בשבוע. גם כאן התגובה לטיפול איטית ולוקחת 6–16 שבועות. יש לתת בזמן הטיפול חומצה פולית. תופעת הלוואי העיקרית היא לייפת הכבד, אך גם דיכוי מח עצם ופנוימוניטיס.
- Metronidazole (מטרונידאזול) ו Ciprofloxacin (ציפרופלוקסאצין) - השימוש באנטיביוטיקה בטיפול במחלות מעי דלקתיות מבוסס על ההנחה שאנטיגנים חיידקיים מעוררים תגובה חיסונית פתולוגית ברירית המעי (כחלק מהסבר הפתוגנזה של המחלה). Metronidazole נמצאה יעילה בטיפול במחלת קרוהן, בעיקר כאשר המחלה ממוקמת במעי הגס וכן בטיפול במחלה באזור פי הטבעת. התרופה ניתנת במינון של 20 מ"ג/ק"ג/יום. דרוש טיפול לזמן ארוך של מס' שבועות. תופעות הלוואי לא תלויות במינון אך הן הפיכות עם הפסקתו. יש לעקוב בעיקר אחר התפתחות מחלת עצבים פריפרית (נימול (Paresthesia) בקצות הגפיים), דבר שמחייב הפסקת טיפול מידית. Ciprofloxacin היא אנטיביוטיקה נוספת שהוכיחה יעילותה בטיפול במחלת קרוהן, אך יש לזכור שהיא לא מאושרת לשימוש בילדים מתחת גיל 12 שנים (השפעת לוואי על גדילת הסחוסים).
- Remicade (Infliximab) (רמיקייד;אינפליקסימב) - נוגדנים חד-שבטיים (מונו-קלונלים) כנגד TNF-α שהוא אחד הציטוקינים מעודדי הדלקת המוגברים במחלות מעי דלקתיות. נמצא יעיל בעיקר בטיפול במחלת קרוהן בדרגה בינונית או קשה וכן כאשר יש נצורים. ניתן במינון של 5 מ"ג/ק"ג I.V בזמנים של 0,2.6 שבועות לצורך אינדוקציה (Induction) והכנסה להפוגה. תופעות לוואי אפשריות בזמן הטיפול הנן כאבי ראש, חום, צמרמורת, חרלת (Urticaria) – אלו תופעות אשר בדרך כלל אינן מחייבות הפסקת טיפול. לעומת זאת יכולה להיות תופעה אנאפילקטית ולכן הטיפול מאושר רק למתן בבית חולים תחת השגחה רפואית. דווח גם על עלייה קלה בתופעות זיהומיות, בעיקר התלקחות שחפת במבוגרים (דבר המחייב ביצוע צילום חזה ומבחן מנטו לפני הטיפול). Remicade הוא נוגדן כימרי (75% ממקור אנושי ו-25% ממקור עכבר) ולכן מתפתחים נוגדנים כנגד המרכיב של העכבר בחלק מהחולים אשר משמעותם הקלינית עדיין לא ברורה. טיפול מקדים בתרופות אימונוסופרסיביות כמו Azathioprine מקטין את יצירת הנוגדנים. לאחרונה פותחו נוגדנים חד-שבטיים ממקור אנושי בלבד, כדי להימנע מבעיה זו, כמו Humira (Adalimumab) (יומירה;אדלימומאב). התרופות משמשות בעיקר לטיפול בחולים במחלת קרוהן, אך לאחרונה יש דיווחים על יעילותה גם בטיפול בחולים בדלקת כיבית של המעי הגס (20). אחת השאלות המהותיות בטיפול זה היא שאלת התהוות שאתות ממאירות, בייחוד מסוג לימפומה, בחולים המטופלים בנוגדנים אלו. אין עדיין תשובה חד-משמעית לסוגיה זו. גם עלותה הגבוהה של התרופה מהווה בעיה ניכרת למערכת הבריאות, אך עלות זו מתקזזת עקב הקטנת מספר האשפוזים החוזרים ואובדן ימי עבודה.
- תרופות שונות - טיפולים תרופתיים נוספים מוצעים לטיפול במחלות מעי דלקתיות. רובם מתוארים כטיפול במבוגרים עם פחות ניסיון בילדים. בין השאר מוצעות התרופות Mycophenolate Mofetil (מיקופנולאט מופטיל), Thalidomide celgene (Thalidomide) (תלידומיד סלג'ן;תלידומיד) ו-Interleukin-10.
תופעות הלוואי האפשריות של התרופות
טיפול תרופתי ב-Crohn's Diseas
חשוב להדגיש, שיש הבדל בין טיפול תרופתי שמטרתו להכניס את החולה ממצב מחלה למצב הפוגה, לבין טיפול תרופתי לשמירה על ההפוגה (21). בבחירת הטיפול התרופתי יש לקחת בחשבון בין היתר גם את דרגת החומרה (הפעילות) של המחלה. ישנם מדדים למדידת דרגת פעילות המחלה במבוגרים, המדד השימושי ביותר הוא ((Crohn's disease activity index (CDAI) שהוצע על ידי Best. המדד הזה לא מתאים לילדים ולכן פותחו מדדים לילדים (PCDAI). מדד הפעילות יכול לשמש לנו לא רק להחלטה לגבי סוג הטיפול אלא גם לצורך מעקב לקביעת התגובה לטיפול (22). כאשר דרגת פעילות המחלה קלה עד בינונית הטיפול כולל Mesalazine, אנטיביוטיקה ו-Budesonide. כאשר דרגת הפעילות בינונית עד חמורה היא כוללת סטרואידים סיסטמיים, anti-TNF, ותרופות אימונומודולטוריות. סטרואידים סיסטמיים שכל כך יעילים בהכנסת החולה להפוגה, אינם יעילים בטיפול לשמירה על הפוגה זו. לעומת זאת תרופות אימונומודולטוריות כמו Azathioprine או Methotrexate יעילות גם בטיפול בהתלקחות וגם בשמירה על ההפוגה אחר כך. תרופות אלו ניתנות כיום לילדים כבר עם האבחנה אם דרגת הפעילות גבוהה, אך בשילוב עם תרופה נוספת, בגלל שתחילת השפעתן מאוחרת. עם הופעת הטיפולים הביולוגים (נוגדנים חד-שבטיים) השימוש בהם הולך וגובר בעיקר לשם השראה (אינדוקציה) של הפוגה ואף יש המלצות על טיפול חוזר למניעת התלקחות מחודשת. למרות האמצעים התרופתיים השונים, קיימות גם אופציה טיפולית תזונתית (ראו בהמשך) ואופציה ניתוחית. בילדים הסובלים מהפרעה בגדילה יש לחשוב על האופציה הניתוחית מוקדם יותר.
טיפול תרופתי ב-Ulcerative Colitis
גם במחלה זו קיים מדד לדרגת פעילות המחלה אשר בין היתר משפיע על סוג הטיפול התרופתי. כאשר המחלה ממוקמת במעי הגס הדיסטלי בלבד, יש להשתמש בטיפול מקומי. טיפול מקומי עדיף על טיפול סיסטמי מפני שהוא שווה או אפילו עולה ביעילותו על הטיפול הסיסטמי, עם פחות תופעות לוואי. טיפול מקומי ב-Mesalazine נמצא יעיל יותר מטיפול מקומי בסטרואידים. אין הבדל משמעותי בין חוקנים, נרות או קצף. אחוזי ההתלקחויות במחלה גבוהים ולכן יש הכרח בטיפול קבוע לשמירת ההפוגה. Mesalazine נמצאה יעילה, בצורה סיסטמית או מקומית (תלוי במקום המחלה), גם בטיפול בהתלקחות וגם בשמירה על ההפוגה. טיפול ממושך בתכשירים אלו לא רק מאריך את ההפוגה אלא גם יכול להקטין במבוגרים את הסיכון להשתנות ממאירה. גם כאן כמו במחלת קרוהן יש לזכור את האפשרות הניתוחית בנוסף לאפשרות התרופתית. כריתה של המעי הגס מביאה להבראה, אך כמובן יש גם סיבוכים. בכ-25% מהמבוגרים נוצרת פאוצ'יטיס (Pouchitis) שקשה לטפל בה. בילדים תופעה זו נדירה יותר. לגבי הטיפול בדיאטה – אין המלצות בדלקת כיבית של המעי הגס כפי שקיימות במחלת קרוהן.
טיפול תזונתי
לתזונה נודעת חשיבות עצומה בילדים הלוקים במחלות מעי דלקתיות בכלל ובמחלת קרוהן בפרט. אין צורך לשים מגבלות דיאטטיות על החולה כפי שמטפלים "אלטרנטיבים" מציעים. באופן כללי מומלצת דיאטה המספקת 1.5–2 גר' חלבון לק"ג משקל וכמות מספקת של קלוריות. במצבים בהם מתאפשרת הזנה "רגילה" מרבית החולים מרגישים
- דיאטה אלמנטלית (Elemental diet) - נוח יותר עם דיאטה דלת סיבים המקטינה את נפח הצואה ומונעת חסימות, אך הצורך בדיאטה דלת סיבים שנויה במחלוקת. ניתן לטפל בחולים ולשפר את הדלקת במעיים באמצעים תזונתיים. עד היום אף מחקר לא הדגים יעילות הטיפול התזונתי בדלקת כיבית של המעי הגס. לעומת זאת יש מחקרים רבים המצביעים על יעילות הטיפול בחולים במחלת קרוהן. ב-1984 הוצג לראשונה במחקר מבוקר, אשר הראה שדיאטה אלמנטלית בחולים במחלת קרוהן הייתה שווה לסטרואידים מבחינת השפעתה האנטי-דלקתית. בהמשך נעשו מחקרים נוספים במבוגרים וילדים. הדיאטות שנבדקו כללו: Elemental (חומצות אמינו חופשיות), Semi-elemental (אוליגופפטידים, שרשרות חלבונים קצרות או בנוניות), ו-Polymeric (שרשרות חלבונים שלמות). דוגמאות לפורמולות שקיימות בארץ: אלמנטליות – Alitraq ,L-Elemental; סמי-אלמנטליות – Peptamen ,Peptamen Junior; פולימריות – Pediasure ,Ensure ,Nutren, Modulen. לדיאטות הפולימריות יש יתרון בטעמן הטוב יותר. ניתן להוסיף חומרי טעם לדיאטות האלמנטליות והסמי-אלמנטליות אשר ישפרו את טעמן ויאפשרו לקיחתם דרך הפה ללא שימוש בזונדה, אך תוספות אלו מעלות באופן משמעותי את האוסמולריות של הדיאטה. בעבודות שונות נמצא שדיאטות פולימריות יעילות כמו דיאטות אלמנטליות. המנגנון שבו עובדת התזונה האנטראלית אינו ברור לגמרי, אך כנראה שהתזונה מפחיתה את הפעילות המטבולית של המעי, מונעת חשיפה לאנטיגנים מסוימים, גורמת לשינויים בפלורת המעי, מחזירה חסרים תזונתיים ומפחיתה את רמת הציטוקינים מעודדי הדלקת ברירית המעי.ישנן פורמולות ייעודיות למחלות מעי דלקתיות כמו Modulen שהיא פורמולה פולימרית העשירה בגורם גדילה חלבוני ((Transforming growth factor (TGF) מסוג β2 אשר מפחית את התהליך הדלקתי ומאיץ את תהליך הריפוי של מערכת העיכול. מתן פורמולות מועשרות בגלוטמין לחולים במחלת קרוהן לא הראה הבדל בהשוואה לפורמולות לא מועשרות. הטיפול האנטראלי נמשך בדרך כלל 4–8 שבועות. במהלכו לא ניתן דבר נוסף דרך הפה מלבד מים. במידה שיש קשיים בסיפוק הצרכים האנרגטים דרך הפה, ניתן לתת תוספת דרך זונדה או דרך גסטרוסטום. מטה-אנליזה של עבודות מבוקרות בילדים, אשר השוו את יעילות הטיפולים בין הדיאטות השונות וביניהן לבין סטרואידים (23,24), הראתה שאין הבדלים משמעותיים בתגובה בין הדיאטות השונות או בהשוואה לתגובה לטיפול בסטרואידים. בילדים התגובה לטיפול הדיאטטי טובה יותר בהשוואה למבוגרים, כנראה בעקבות היענות גבוהה יותר. יתרון נוסף שיש לטיפול הדיאטטי בילדים, הוא שיפור בקצב הגדילה. יעילות הטיפול התזונתי מדווחת לא רק בטיפול במחלה הפעילה אלא גם בשמירה על ההפוגה של מחלת קרוהן (25) - ארוחות רגילות במשך היום עם תוספת של הזנה בזונדה במשך הלילה מביאה לפחות התלקחויות, ואותה תוצאה מקבלים גם במתן הזנה אלמנטלית לסירוגין ולאו דווקא ברציפות.
- הזנה תוך-ורידית (TPN) - נדיר שיש צורך בהזנה תוך-ורידית. הזנה אנטראלית עדיפה תמיד, עם פחות סיבוכים ותוצאות טובות יותר. הזנה זו שמורה למקרים של תת-תזונה קשה והכנה לניתוח.
- חסרים תזונתיים - חסרים תזונתיים שכיחים יותר במחלת קרוהן, חוץ מאשר חוסר ברזל ששכיח יותר בדלקת כיבית של המעי הגס. החסרים בילדים נדירים יותר מאשר במבוגרים החולים. בבדיקות מעבדה, יש לעקוב אחרי ברזל ופריטין, אלבומין, סידן וזרחן, מגנזיום (בעיקר אצל המטופלים ב-Cyclosporin A), אחרי הויטמינים D , B12, E, A, חומצה פולית, וכמו כן אחרי יסודות קורט כמו אבץ וסליניום. חסר אבץ יכול להתבטא מבחינה קלינית ב-Acrodermatitis enteropathica. חסר של סליניום יכול להתבטא קלינית בכאבי שרירים (Myalgia), היפופיגמנטציה של העור והשיער וקרדיומפתיה. בבדיקות מעבדה אפשר למצוא עלייה בטרנסאמינזות וב-CPK וכן מאקרוציטוזיס של התאים האדומים.
- מתן תוספים תזונתיים -
- חומצות שומן מסוג אומגה - חומצות שומן בלתי רוויות אלו עוזרות בהפחתה של התגובה הדלקתית במעי. הן מקטינות כנראה את ייצור הלויקוטריאן LTB4 שמקורו בחומצות שומן מסוג אומגה 6. יש דיווחים על שמירה של ההפוגה במחלת קרוהן על ידי שימוש בתכשירים אלו.
- פרוביוטיקה - תכשירים פרוביוטים המכילים לקטובצילוס וביפידו-בקטריום עוזרים בשמירה על הפלורה התקינה של המעיים. יש דיווחים על יעילות הפרוביוטיקה בטיפול בדלקת כיבית של המעי הגס ובעיקר בטיפול בפאוצ'יטיס שמתרחשת לאחר ניתוח כריתת מעי.
טיפול פסיכולוגי
מחלה כרונית כמו מחלת מעי דלקתית מחייבת התייחסות גם להיבטים הרגשיים של החולה ובני משפחתו. לעיתים יש צורך לשלב גם פסיכולוג או פסיכיאטר בעזרה הטיפולית. תפיסת המחלה על ידי החולה שונה בגילאים השונים ולכן גם הגישה הטיפולית של הרופא ושל הפסיכולוג, צריכה להיות תואמת לגיל ולתגובת בני המשפחה (הורים ואחים) למחלה.
טיפול ניתוחי
הטיפול הניתוחי בדלקת כיבית של המעי הגס שונה באופן מהותי מהטיפול הניתוחי במחלת קרוהן. כריתת המעי הגס מביאה להבראה של החולים בדלקת כיבית של המעי הגס, בעוד שלאחר ניתוח במחלת קרוהן נותר תמיד הסיכון לחזרה של המחלה ולניתוח חוזר שעלול בסופו של דבר להביא לתסמונת המעי הקצר. יחד עם זאת בהשוואה למבוגרים, רק לעיתים נדירות נעשים ניתוחים בילדים עם דלקת כיבית של המעי הגס. הניתוחים בילדים עם מחלת קרוהן נדרשים יותר, אולי בגלל שמחלה זו משפיעה לעיתים קרובות על גדילת הילד ולעיתים יש צורך בטיפול זה כדי להכניסו להפוגה בזמן הגדילה וההתבגרות.
אחוז הילדים הזקוקים לניתוח מבין הילדים החולים במחלת קרוהן הוא כ-30% (26). אם כוללים גם את המבוגרים האחוז עולה ל-80%. ברוב הניתוחים נעשית כריתת מעי. כאמור בכל ניתוח יש סיכון של חזרת המחלה ולכן יש התוויות מאוד מוגדרות לטיפול ניתוחי במחלה זו:
- עמידות לטיפול שמרני (תרופתי ו/או תזונתי), או תגובה לטיפול אך במחיר תופעות לוואי קשות.
- הפרעה ניכרת בגדילה - כאמור זו התוויה מיוחדת לילדים בניגוד למבוגרים
- היצרות של המעי המביאה לחסימת מעיים (Ileus) שלא מגיבה לטיפול שמרני - לעיתים כאשר הקטע המוצר לא ארוך, אפשר לעשות פלסטיקה של ההצרות (Stricturoplasty). שיטה זו משמרת את המעי ותמיד עדיפה על כריתה.
- נצורים (פיסטולות) - רוב הנצורים בדלקת כיבית של המעי הגס הם נצורים תוך-עוריים (Endocutaneous) בעיקר באזור פי הטבעת. נצורים אלו מגיבים לטיפול שמרני תרופתי (Metronidazole, Mesalazine, אנטי TNF). לעומת זאת נצורים אחרים מגיבים פחות לטיפול התרופתי ולכן נדרש לעיתים טיפול ניתוחי: נצורים מהמעי לשלפוחית השתן (Enterovesicular) בין מעי למעי (Enteroenteral) ובין מעי לעור (Enterocutaneous).
- מורסות (אבצסים) - מורסות באזור פי הטבעת (כמו נצורים) מגיבות לטיפול תרופתי. לעומת זאת מורסות תוך-בטניות דורשות ניקוז ניתוחי לעיתים קרובות.
- התנקבות מעי (פרפורציה)
- דימומים בלתי נשלטים
כאמור הניתוחים בילדים עם דלקת כיבית של המעי הגס נדירים יותר בהשוואה לחולים במחלת קרוהן. כאן ההתוייה היא לרוב דימום בלתי נשלט מהמעי הגס החולה. בניתוח נעשית כריתה של כל המעי הגס. את האיליום ניתן לחבר לבטן (Ileostomy) או לחברו לפי הטבעת עם יצירת כיס (Ileoanal pouch). כריתת רירית הרקטום תוך הותרת השרירית לשמירה על השליטה, יצירת מאגר צואה מהאיליום הסופי, העברתו דרך שרוול השרירית של הרקטום וחיבורו לפי הטבעת – הוא ניתוח הבחירה שעדיף על חיבור ישיר של האיליום לפי הטבעת. לאחר הניתוח יש שלשולים מרובים, אך בהמשך יש בדרך כלל הסתגלות טובה ומספר השלשולים יורד, עם או בלי שימוש ב Loperamide (לופראמיד). הבעיה העיקרית לאחר ניתוחים אלו היא היווצרות דלקת בכיס האליו-אנאלי (Pouchitis). גורם הדלקת לא ידוע. הטיפול התרופתי (Metronidazole, פרוביוטיקה) לא תמיד עוזר.
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- Niv Y, Abukasis G, Fraser GM. Epidemiology of ulcerative colitis in Israel: a survey of Israeli Kibutz settlements. Am J Gastroenterol 2000;95:693-698
- Niv Y, Abukasis G, Fraser GM. Epidemiology of Crohn's disease in Israel: a survey of Israeli Kibutz settlements. Am J Gastroenterol 1999;94:2961-2965
- Mamula P, Markowitz JE , Baldassano RN. Inflammatory bowel disease in early childhood and adolescence: special considerations. Gastroenterol Clin North Am, 2003; 32: 967-995
- Yang H, McElree C, Roth MP, Shanahan F, et al. Familial empiric risks for inflammatory bowel disease: difference between Jews and non Jews. Gut 1993;34:517-524
- Chong SKF, Blackshaw AJ, Morson BC, et al. Prospective study of colitis in infancy and early childhood. J Pediatr Gatroenterol Nutr 1986;5:532
- Yehuda C. Interaction of Genetic, Enviromental and Immune Factors in the Pathogenesis of Inflammatory Bowel Diseases. IMAJ 2002;4:815-817
- Powrie F. T cells in inflammatory bowel disease: protective and pathogenic roles. Immunity 1995;3:171-174
- Amir Karban ,Rami Eliakim,Steven R. Brant . Genetics of Inflammatory Bowel Disease. IMAJ 2002;798-802
- Russell RK, Drummond HE, Nimmo EE , et al. Genotype-phenotype analysis in childhood- onset Crohn's disease: NOD2/CARD15 variants consistenlt predict phenotypic characteristics of severe disease. Inflamm Bowel Dis 2005;11(11):955-964
- Gold N, Issenman R, Robets J, et al. Well-adjusted children: An alternate view of children with inflammatory bowel disease and functional gastrointestinal complaints. Inflamm Bowel Dis 2000;6:1-7
- Apley J. The child with abdominal pain. Blackwell Scientific Publications Ltd. London 1975
- Boot AM, Bouquet J, Krenning EP, et al. Bone mineral density and nutritional status in children with chronic inflammatory bowel disease. Gut 1998;42:188-194
- Keljo DJ, superman KS. Pancreatitis in patients with inflammatory bowel disease. J Pediatr Gatroenterol Nutr 1997;25:108-112
- Lloyd-Still JD, Tomasi L. Neurovascular and thromboembolic complications of inflammatory bowel disease in childhood. J Pediatr Gatroenterol Nutr 1989;9:461-466
- Baud C, Saguintaah M, Veyrac C, et al. Sonographic diagnosis of colitis in children. Eur Radiol 2004;14(11):2105-2119
- Del Rosario MA, Fitzgerald JF, Siddiqui AT, et al. Clinical applications of the technetium Tc 99m hexamethylpropylene amine oxime leukocyte scan in children with inflammatory bowel disease. J Pediatr Gatroenterol Nutr 1999;28:63-70
- Wunderbaldinger , Vogelsang H , Reinisch W, et al. Diagnostic value of CT enteroclysis compared with conventional enteroclysis in patients with Crohn's disease. Am J Roentgenol. 2005;185:1575-1581
- Hartmann D, Schilling D, Boltz G, et al. Capsule endoscopy,technical impact, benefits and limitations. Langenbecks Arch Surg 2004;389(3):225-233
- Greenberg GR, Campieri M, Hanauer SB, et al. Budesonide for maintenance of remission in patients with Crohn's disease in medically induced remission: a predetermined pooled analysis of four randomized, double-blind, placebo-controlled trials. Am J Gastroenterol 2005;100:1780-1787
- Rutgeerts P , Sandbom WJ,Feagan BG ,et al . Infliximab for inductionand maintenance therapy for ulcerative colitis. N Engl J Med 2005;353(23):2462-2476
- Hymas JS, Markowitz JF. Can we alter the natural history of Crohn's disease in children? J Pediatr Gatroenterol Nutr 2005 Mar; 40(3):262-272
- Griffiths AM, Otley AR, Hyams J, et al. A review of activity indices and end points for the clinical trials in children with Crohn's disease. . Inflamm Bowel Dis. 2005 Feb;(11) 2185-2196
- Heuschkel RB,Menache CC, Megerian JT,et al . Enteral nutrition and corticosteroids in the treatment of acute Crohn's disease in children . J Pediatr Gatroenterol Nutr 2000;31:8-15
- Zachos M, Tondeur M , Griffiths AM. Enteral nutritional therapy for inducing remission of Crohn's disease. Cochrane Database Syst Rev ,2001 ;CD000542
- Akobeng AK, Enteral nutritional supplementation and the maitenance of remission in Crohn's disease. J Pediatr Gatroenterol Nutr 2002;34:572-573
- Patel HL, Leichtner AM, Colondy AH, et al. Surgery for Crohn's disease in infants and children. J Pediatr Surg 1997;32:1063-1068
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אבי און מנהל היחידה לגסטרואנטרולוגיה ותזונה בילדים, מרכז רפואי ע"ש ברוך פדה, פוריה, טבריה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק