מיגרנה - Migraine
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| מיגרנה | ||
|---|---|---|
| Migraine | ||

| ||
| יוצר הערך | ד"ר אריה קוריצקי | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כאב ראש
כאבי ראש ומיגרנה
כאבי ראש הם מהתלונות השכיחות ביותר בפניה לרופא. כ - 80% מן האוכלוסייה סובלים לפחות אחת לשנה מכאב ראש. ניתן לחלק את כאבי הראש לראשוניים ומשניים. כאבי הראש הראשוניים הם אותם כאבים בהם הגורם האטיולוגי אינו ברור ובהם כלולים כאבי ראש כמיגרנה, כאב ראש תעוקתי (tension type headache), כאב ראש מקובץ (cluster headache) וכאבי ראש נדירים יותר.
בקבוצה המשנית נכללים כאבי ראש שהגורם להם ידוע והטיפול היעיל בו מביא בעקבותיו הפסקת כאב הראש. בקבוצה זו נכללים בעיקר כאבי הראש הקשורים לסינוסיס, כאבי ראש ממקור צווארי, כאבי ראש עקב פגיעה בפרק הטמפורו - מנדיבולרי, דימום או תהליך תוך מוחי וכאבי ראש הקשורים לסטרוקטורות שונות בפנים: עיניים, שיניים, שרירים ועצבי הגלגלת.
סקירה זו תעסוק בכאבי הראש הראשוניים ובראשם המיגרנה.
מיגרנה - Migraine
מיגרנה היא מחלה עתיקה ומקור השם מן היוונית העתיקה ἡμικρανία (hemikrania) בתרגום לאנגלית ולצרפתית Migraine.
המיגרנה מתאפיינת בכאבי ראש אפיזודיים, לרוב חד צדדיים הנמשכים בין 72 - 4 שעות ומלווים בחילה ו/או הקאה או אי סבילות לאור ולרעש. האבחנה עדיין קלינית ואין בידנו סמן ביולוגי אבחנתי.
מאז 1988 מאובחנת המיגרנה לפי הקריטריונים של החברה הבינלאומית לכאבי ראש (IHS). (טבלה 1 )
אנו מבחינים ב - 2 צורות עיקריות:
- מיגרנה ללא Aura.
- מיגרנה עם Aura.
ה - Aura היא פרע נוירולוגי חולף המופיע באופן טיפוסי לפני שלב כאב הראש, נמשך 30-20 דקות מערב לרוב את מערכת הראיה ומתבטא בסקוטומות, המיאנופסיה, טשטוש ראיה, הלוצינציות ראיה (אורות בוהקים, קווי זיגזג) ועד עיוורון מלא. לעיתים תתבטא ה - AURA בהמיפרזיס או המיהיפואסטזיה או אף אפזיה. כמו כן, סחרחורת קשה במידה וקיים קשר לעורק הבזילרי.
| 1. | לפחות 5 התקפים | |
| 2. | משך כאב הראש בין 72 - 4 שעות (אם אינו מטופל או מטופל ללא הצלחה). | |
| 3. | לפחות שניים מתוך 4 הקריטריונים הבאים: | |
| א. | כאב חד צדדי | |
| ב. | כאב הולם (פולסטילי) | |
| ג. | עצמת כאב בינונית עד קשה מוחמר ע"י מאמץ פיסי | |
| 4. | לפחות אחד מתוך 2 הקריטריונים הבאים | |
| א. | בחילה ו/או הקאה | |
| ב. | אי סבילות לאור ולרעש | |
| 5. | נשללו גורמים אחרים לכאב הראש. |
מיגרנה עם אאורה מהווה 15% מכל המיגרנות. כ 2/3 חווים מיגרנה ללא אאורה בלבד ובכ 13% מיגרנה משני הסוגים.
לאחרונה נעשו ניסיונות לפשט את האבחנה ע"י הרופא הראשוני בצורת סקירה (ID Migraine) בה הוכח כי תשובה חיובית ל - 2 מתוך 3 התופעות של בחילה, אי סבילות לאור וירידה תפקודית בזמן ההתקף מנבאים מיגרנה בצורה טובה. ( )
אפידמיולוגיה
בארץ ההארעות היא כ - 16% באוכלוסייה הכללית. בנשים ההארעות גבוהה יותר ועומדת על 23% - 20 ובגברים 12% - 10. מספרים דומים נמצאו בארצות אירופה ובארה"ב. בילדים לפני גיל ההתבגרות ההארעות בין בנים ובנות דומה ועומדת על 4%. ההארעות עולה בנשים במהירות גדולה יותר ומגיעה לשיא בגיל 40 לערך. ממוצע תדירות ההתקפים הוא 1.5 לחודש וכ - 10% סובלים מהתקפים אחת לשבוע. איכות החיים של החולה המיגרנוטי הסובל מהתקפים תכופים היא קשה ומוגדרת ע"י ה - WHO כאחת המחלות המגבילות ביותר. המחלה פוגעת במארג הבריאותי של החולה עצמו, בקשריו המשפחתיים, בתפקודו הסוציאלי וביכולתו לעבוד וללמוד. איכות החיים נמצאה דומה לזו של דיכאון קשה וירודה מזו של חולים לאחר התקף לב, יתר לחץ דם או סוכרת.
גנטיקה: מיגרנה היא מחלה משפחתית תורשתית ועונה להגדרה של תורשה אוטוזומלית דומיננטית עם חדירות חלקית. בצורה ספציפית ונדירה של מיגרנה הקרויה FAMILIAL HEMIPLEGIC MIGRAINE (FHM) נמצאה מוטציה בכרומוזום P3 19 בגן CACNA1A המקודד לתת יחידה 1 A של תעלת הסידן תלוית וולטג'.
כן נמצא גן של כרומוזום מספר אחד- 23-21 Q .1 הקשור לתעלות שחלוף נתרן ואשלגן. ממצאים אלו מצביעים לכיוון הפרעה תעלתית HANNELOPATHY)) כאטיולוגיה אפשרות במיגרנה.
פתופיזיולוגיה: המיגרנה היא, ככל הנראה, מחלה מוחית ולא מחלה וסקולרית כפי שנתפשה עד לשנים האחרונות. ה - AURA נגרמת, ככל הנראה, ע"י ירידה בתפקוד אזור מסוים בקליפת המוח אשר מתקדמת בקצב של 3 -2 מ"מ בדקה ומתאימה למה שתואר בחיות ניסיון כ - SPREADING DEPRESSION של קליפת המח. בתחילת הגל עליה באספקות הדם האזורית ועליה בריכוזי האשלגן והגלוטמט ולאחריה ירידה ממושכת יותר בפעילות המוחית הגורמת לירידה משנית תגובתית באספקת הדם המתפשטת בעקבות הירידה המטבולית המוחית. (SPREADING OLIGEMIA).
כאב הראש מתחיל כבר בשלב הירידה באספקת הדם ועל כן אינו קשור להתרחבות כלי הדם ועליה בפרפוזיה, כפי שחשבו קודם.
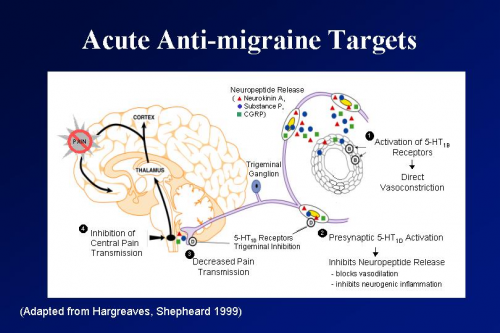
השינויים בקורטקס משפיעים, ככל הנראה, על גזע המוח בעיקר על המערכת הטריגמינו - וסקולרית אשר מעצבבת את כלי הדם המוחיים ובעיקר הדורליים ומכילה נוירונים וזואקטיבים בהם נוירוטרנסמיטורים כגון SUBSTACE P, CALCITONIN GENE RELATED PEPTIDE (CGRP) ו - NEUROKININI A. גרוי הנוירונים הללו גורם להתרחבות כלי הדם הדורליים, אקסטרבזציה של חלבוני הפלסמה אקטיבציה של טסיות הדם ותאי MAST ויצירה תגובה דלקתית עצבית NEUROGENIC INFLAMATION ,תגובה זו קשורה, כל הנראה, באופן חלקי לכאב והיא גורמת לפעילות חוזרת אפרנטית על גזע המוח וגירוי מרכזים אוטונומיים האחראים לחלק מן התופעות האוטונומיות במיגרנה. (תמונה 1 ) כל המעגל הזה מוגבר ע"י מעין "גנרטור" שנמצא במוח הביניים (MIDBRAIN).
טיפול
ניתן לחלק הטיפול לטיפולים תרופתיים ולא תרופתיים. הטיפול שאינו כרוך בתרופות מתרכז בעיקר בשינויים בסדרי החיים והימנעות מגורמים מזרזים. נראה כי המוח של החולה המיגרנוטי מושפע ממצבים קיצוניים ויש על כן לדאוג לסדרי שינה ואכילה ולהימנע ממצבי מתח קיצוניים. כמו כן, להימנע ממאכלים שלעיתים עשויים להוות גורם מזרז, אם כי, במקרים אלו יש לזהות באופן ברור מאכל מסוים כגורם לכאבי ראש ולא להסתמך על אינפורמציה כתובה או אחרת שאינה מוכחת בחולה עצמו. הגורמים הללו משתנים מעת לעת ועל כן מהווים תסכול, שכן, אינם עוזרים בצורה סדירה למניעת כאבי ראש.
הטיפול התרופתי
נחלק ל - 2 סוגים עיקריים:
- הטיפול בהתקף החריף.
- טיפול תרופתי מונע.
הטיפול בהתקף החריף
ניתן לחלק את הטיפול בהתקף החריף לטיפול ספציפי (טריפטנים ולעיתים רחוקות ארגוטמינים) וטיפול בלתי ספציפי (אנלגטיקה ואופיואידים). הטיפול הספציפי יעיל רק במיגרנה ואינו פועל בסוגי כאב אחרים, בעוד התרופות הלא ספיצפיות מכוונות כנגד כאב באופן כללי.
קיימות שתי גישות עקרוניות לטיפול החריף:
- גישה מדורגת (STEP WISE) שבה מתחילים באנלגטיקה פשוטה. באם הטיפול נכשל מוסיפים תרופה נוגדת דלקת (NSAID). במידה וגם טיפול זה אינו יעיל עוברים לטריפטן. היתרון בשיטה הוא שלעיתים מספיקה תרופה אנלגטית פשוטה. החיסרון: שתוך כדי הטיפול ההתקף מתקדם וקשה יותר לטפל בו.
- גישה מרובדת (STRATIFIED) בשיטה זו הטיפול נקבע בהתאם לצורכי החולה וזאת בהתאם לעצמת הכאב ומידת חוסר התפקוד, ככל שהחולה מוגבל יותר מתחילים מוקדם יותר בתרופה ספציפית.
הטריפטנים (TRIPTANS) הם קבוצת תרופות חדשה יחסית, אלה הם אגוניסטים ספציפיים של סרוטונין הפועלים על קולטנים מסוג B ו - D בתת קבוצה 1 של סרוטונין ( 5HT1 B/D). הקולטנים מסוג B נמצאים על כלי הדם המוחיים, בעיקר
הדורליים ואלו מקבוצת D נמצאים על קצות האקסונים הטריגמינו - וסקולריים וכן ע"פ גופי הנוירונים בגרעין הטריגמינלי בגזע המוח. הפעולה על קולטני B מונעת התרחבותם של כלי הדם הדורליים והפעלת קולטני D מונעת את הדלקת הנוירוגנית האופיינית להתקף מיגרנה.
בארץ 5 סוגי טריפטנים (טבלה 2). הראשון שפותח הוא SUMATRIPTAN (IMITREX) כאשר אחריו בא דור חדש הכולל את RIZATRIPTAN (RIZALT), (ZOMING) ZOLMITRIPTAN ו - ELETRIPTAN (RELERT) . כן קיים NARATRIPTAN ((NARAMIG. מנגנון הפעולה זהה. תופעות הלוואי כוללות בעיקר חולשה, תחושת לחץ ואי נוחות בחזה (CHEST SYMPTOMS), שאינם ממקור לבבי וחזרה של ההתקף תוך 24 שעות (30% בערך). קיימים הבדלים באשר למהירות הפעולה. כאשר תרופות הדור החדש חוצות טוב יותר את המחסום בין הדם למוח (BBB ). התגובה לתרופות אלו היא מאד אישית ולא ניתן לחזותה מראש לעיתים על כן יש לנסות מספר תרופות עד שמגיעים לזו המראה פעילות טובה במינימום תופעות לוואי.
התרופות הן בטוחות ויעילות ולעיתים קרובות משנות לחלוטין את איכות החיים של החולים. התווית הנגד העיקרית היא מחלת העורקים הכליליים. ב - RIZALT יש להוריד המינון בעת נטילת PROPRANOLOL . ניתן לתת התרופות גם בשלב ה - AURA שכן, הן אינן משנות את זרימת הדם למוח.
לאחרונה התברר כי מתן מוקדם של טרופטנים מונע הפיכת אלודיניה פריפרית למרכזית ומביא לתגובה מהירה יותר של חופש מכאב ראש ולעיתים קרובות מוריד את ההארעות של חזרת ההתקף.
| חופשי מכאב (2 שעות) | תגובה לטיפול (2 שעות) | שם התרופה ומינון |
| 27% | 60% | ELETRIPTAN (relert) 40mg |
| 33% | 66% | 80mg |
| 30% | 62% | RIZATRIPTAN (RIZALT) 5mg |
| 40% | 69% | 10mg |
| 40% | 69% | 10mg RPD |
| 30% | 64% | ZOLMITRIPTAN (ZOMIG) 2.5mg |
| 66% | 5mg | |
| 69% | 5mg inhanazal 2.5mg PM | |
| 22% | 49% | NARATRIPTAN (NARAMIG) 2.5mg |
| 28% | 63% | SUMATRIPTAN 50mg |
| 29% | 59% | 100mg |
| 27%-37% | 61% | (20mg (inhanazal |
| 49% | 69% | (6mg (S.C |
הטיפול המונע נועד להפחית את התדירות, העוצמה ומשך ההתקף המיגרנוטי. בטיפול זה יש לנקוט כאשר מדובר לפחות על 3-4 התקפים לחודש המגבילים באופן משמעותי את התפקוד היומיומי וכאשר הטיפול החריף נכשל או לווה בתופעות לוואי חמורות.
בתרופות המונעות נכללים חוסמי ביטא, תרופות נוגדות דיכאון, תרופות נוגדות כפיון, חוסמי תעלות סידן, אנטגוניסטים לסרוטונין מקבוצה 2 ותרופות נוגדות דלקת.
מומלץ להתחיל במינון נמוך ולהעלות בהדרגה. כמו כן, יש להמתין לפחות 6-8 שבועות בכדי לקבוע יעילות הטיפול ולהמשיך בו לפחות כ-6 חודשים. לעיתים ניתן לשלב טיפול חריף כאשר מופיע התקף תוך נטילת הטיפול המונע. הבחירה בסוג הטיפול המונע תיעשה לפי מחלות נלוות, תופעות הלוואי והתוויות נגד. בנשים בגיל הפריון יש לדאוג למניעת הריון בעת הטיפול. התרופות שיעילותן הוכחה במחקרים מבוקרים במניעת מיגרנה הן חוסמי הביטא בהן PROPRANOLOL, METOPROLOL, NADOLOL ואחרים. בקבוצה זו יש להימנע מטיפול בחולים הסובלים מאסטמה, סוכרת תלוית אינסולין ואי ספיקת לב. באנשים העוסקים בספורט תחרותי עלולות תרופות אלו להוריד את הכושר הגופני.
לאחרונה הוגבר השימוש בתרופות נוגדות כפיון כטיפול מונע במיגרנה כאשר שתי התרופות המובילות הן SODIUM VALPROATE (DEPALEPT) וממש לאחרונה ה – TOPIRAMATE (TOPAMAX). מידת יעילותן דומה לזו של חוסמי הביטא. תופעות הלוואי העיקריות ב – VALPROATE הן השמנה, רעד ולעיתים רחוקות נשירת שיער ואילו ה – TOPIRAMATE גורם לירידה במשקל אך עלול לגרום לנמלול בקצות הגפיים וירידה בריכוז. שתי התרופות, בסה"כ, נסבלות היטב והשימוש בהן רב. בהתאם למחלות או מצבים נלווים ניתן להוסיף תרופות נוגדות דיכאון, חוסמי סידן או תרופות נוגדות דלקת.
תרופות בטיפול מונע:
- חוסמי ביטא (B-BLOCKERS)
אלה התרופות השכיחות ביותר בשימוש למניעת מיגרנה. הן אפקטיביות ב-50% בהורדת תדירות ההתקפים ב-50%. מתוך קבוצה זו הפעילות במיגרנה הן פרופרנולול, מטרופולול, נדולול, טימולול. הבחירה ביניהן אינה מובנית ותלויה בתופעות הלוואי וסבילות החולים לתרופה. תופעות הלוואי הן בעיקר: עייפות, הפרעות שינה, ביעותי לילה ודיכאון. יש להימנע מלתת בדיכאוניים ובספורטאים עקב ירידה בכושר הגופני. תופעות לוואי פחות שכיחות הן: אינאונות וירידת לחץ דם אורטוסטטית. קיימת התוויה חיוביות באנשים עם יתר לחץ דם ואנגינה. התוויות נגד יחסיות באי ספיקת לב, אסטמה, תופעת רנו וסוכרת תלוית אינסולין.
- תרופות אנטי דיכאוניות
תרופות אלה פועלות במיגרנה ללא קשר ישיר לדיכאון. התרופות בד"כ מונעות קליטה חוזרת של סרוטונין או נוראדרנלין ומעכבות קולטני 5HT2. AMITRIPTYLINE (אלטרול) השייכת לקבוצת TRICYCLICS (TC) היא היחידה שהראתה יעילות במחקרים מבוקרים. תופעות הלוואי כוללות: תיאבון מוגבר, עליה במשקל, יובש בפה ועייפות. לעיתים השפעה טוקסית על הלב. לגבי ה- SSRI'S היעילות במניעת מיגרנה פחות טובה בהשוואה לתרופות טריציקליות. ל- FLUOXITINE (פרוזק) מחקר חיובי אחד במיגרנה. תרופות נוגדות דיכאון שימושיות במיוחד בחולים הסובלים בנוסף מדיכאון או חרדה.
- מעכבי תעלות סידן (CALCIUM CHANNEL BLOCKERS)
מנגנון הפעולה של תרופות אלו במיגרנה אינו ברור. התרופות הוכנסו כטיפול מונע במיגרנה במחשבה של מניעת היפוקסיה מוחית, מניעת התכווצות שריר חלק בכלי הדם, עיכוב אנזימים תלויי סידן במערכת הפרוסטגלנדינית. ייתכן כי היכולת של מעכבי תעלות הסידן למנוע שחרור סרוטונין פועלת על מניעת יצירת דלקת נוירוגנית או מתערבת במנגנון היווצרות ה-SPREADING DEPRESSION . מבין כל מעכבי תעלות הסידן היעילה ביותר היא ה-FLUNARIZINE שאינה משווקת בארץ (נפוצה במערב אירופה). VERAPAMIL נמצא יעיל בשניים מתוך שלושה מחקרים.
- תרופות נוגדות כפיון (ANTICONVALSANT MEDICATION)
זוהי הקבוצה המומלצת ביותר היות וכאן בוצעו רוב המחקרים המבוקרים כפולי הסמיות כנגד פלצבו שהוכיחו יעילות. בין התרופות הללו נכללות:
- SODIUM VALPROATE (דפלפט) במינון של 500-1500 מ"ג בטבליות הרגילות וגם במושהיי שחרור. תופעות הלוואי העיקריות הן: בחילה, רעד, נשירת שיער, עייפות, ישנוניות ועליות במשקל. קיימת רעילות כבדית אולם היא נדירה במבוגרים ולמעשה לאחר בירור תפקודי כבד בסיסיים אין צורך במעקב. עקב סיכון גבוה למומים מולדים יש להימנע ממתן התרופה במקרים בהם הריון היא אפשרות סבירה.
- TOPIRAMATE (טופמקס): זוהי תרופה נוגדת כפיון שפותחה למעשה במטרה לבלום יצירת גלוקוז (GLUCO-GENESIS) ע"י יצירת אנלוג ל - FRUCTOSE DIPHOSPKINATE1-6. מבחינת האפקטיביות דומה ל - VALPROATE אך ייחודית בכך שגורמת לרוב לירידה במשקל ולא לעלייה במשקל. המינון המועדף הוא 100 מ"ג ליום. תופעות הלוואי הן נימול שלרוב חולף ספונטנית ולעיתים קשיי ריכוז. בתרופה זו נעשו כמה מחקרים מבוקרים. אחד מהם כנגד דרלין ופלצבו הראה יעילות דומה לזו של דרלין במניעת מיגרנה.
- LAMOTRIGIN (למיקטל): נמצא יעיל במחקרים פתוחים במניעת מיגרנה עם AURA. לעומת זאת במחקר מבוקר כפול סמיות לא נמצא יעיל במניעת מיגרנה ללא AURA .
מנגנון הפעולה כנראה בעיכוב תעלות הנתרן תלויות הוולטג' שגורמים לעיכוב שחרור הגלוטמט.
ה-VALPROATE וה-TOPIRAMATE שימושיות בחולים הסובלים בנוסף מאפילפסיה ודיכאון והן מאושרות ע"י הFDA לטיפול במיגרנה. בניגוד לחוסמי ביטא ניתן להשתמש בהם בחולים עם אסטמה, מחלת רנו וסוכרת.
- תרופות אנטי דלקתיות (NSAID'S)
תרופות אלו ניתן להשתמש לרוב כתוספת תרופתית לתרופה מונעת אחרת. יש לברר היסטוריה רפואית של כיב ולעיתים קרובות "לכסות" את הקיבה בתרופה מתאימה.
- נוגדי סרוטונין (SEROTONIN ANTAGONISTS)
תרופות מסוג זה אינן משווקות עתה בארץ. דוגמאות לקבוצה זו הן ה - METISERGIDE שעלולה לגרום ל-RETROPERITONEAL FIBROSIS או ה-PIZOTIFEN (SANDOMIGRAN) ששיווקה בארץ הופסק לפני כמה שנים, ככל הנראה, מסיבות כלכליות. אלו הן תרופות יעילות. ה-PIZOTIFEN גורם לתיאבון מוגבר ועליה במשקל וכן לעייפות.
- תרופות אחרות
שתי תרופות להורדת לחץ דם. האחת LISINOPRIL (ANGIOTENSIN CONVERTING ENZYME INHIBITOR ) והשנייה CANDESARTAN (ANGIOTENSIN II RECEPTOR BLOCKER) 16 מ"ג. נמצאו יעילות במניעת מיגרנה, כל אחת במחקר אחד מבוקר כנגד פלצבו.
- מוצרים טבעיים
מוצרים "טבעיים" משמשים כיום למטרות שונות. במיגרנה נבחנו FEVERFEW שלגביו קיימים מחקרים סותרים.
ה - RIBOFLAVIN (VITAMIN B2) נמצא יעיל במחקר אחד מבוקר כפול סמיות כנגד פלצבו. לאחרונה, פורסם מחקר מבוקר כנגד פלצבו המראה יעילות של שורש PETCESITIES HYBRIDUS (BUTTERBUR) במנה של 75 מ"ג פעמיים ביום. כמו כן, מחקר חיובי אחד למנות גבוהות במיוחד של Q 10 COENZYME.
- רעלן הבוטוליניום (Botulinium Toxin )
מחקר מבוקר אחד כנגד פלצבו הראה יעילות של הזרקת הרעלן במיגרנה. משום מה, דווקא הקבוצה שקיבלה מינון קטן יותר (V 25) הראתה יעילות גבוהה יותר מאשר הקבוצה שקיבלה מינון גבוה (V 75). מחקרים נוספים עדיין אינם חד משמעיים אולם מסתמנת מגמה שלילית באשר ליעילות הטיפול במיגרנה. הטיפול יקר, אולם, כמעט תמיד משולל תופעות לוואי כלליות ויש על כן לבחור בקפידה את המטופלים.
כאב ראש תעוקתי – Tension type headache
זהו השכיח ביותר בין כאבי הראש הראשוניים כאשר ההארעות השנתית שלו נעה בין 31%-74%. הכאב כאן, בניגוד למיגרנה, הוא דו צדדי לא פוסטילי, כאשר עוצמתו היא קלה עד בינונית והוא אינו מוחמר ע"י פעילות פיזית. הכאב לרוב אינו מלווה בחילה, אם כי אי סבילות קלה לאור ולרעש אינם דוחים אבחנה.
מכירים בשתי צורות עיקריות: האחת היא כאב ראש תעוקתי אפיזודי בו התדירות היא פחות מ-15 ימים בחודש וצורה כרונית בה הכאב מופיע ביותר מ-15 ימים בחודש. לעיתים קרובות הופך מצב זה לכאב יומיומי. הטיפול הוא מונע יום יומי וכולל בעיקר תרופות נוגדות דיכאון ומונעות דלקת בצירופים שונים.
כאב ראש כרוני יומיומי: לאחרונה מתרבות ההוכחות כי בחלק מן המקרים מיגרנה היא מחלה מתקדמת ועלולה על כן לעבור מצורה אפיזודית לצורה כרונית יומיומית. שינוי צורני זה ( transformation) כרוך ברוב המקרים (70%) בשימוש יתר בתרופות אנלגטיות אולם לעיתים המעבר ספונטני ואינו מובן די צורכו.
לעיתים, מתחיל כאב הראש מיד בתדירות יומיומית ( new daily – persistent headache) ולעיתים המעבר הוא מכאב ראש תעוקתי אפיזודי לכאב ראש יומיומי. המנגנון אינו ברור. ייתכן ונוצרים דפוסים חדשים במערכת העצבים המרכזית (central sensitization) הסף הופך מינימלי ומערכת הכאב מופעלת מגירויים חיצוניים או פנימיים שבמצב רגיל אינם גורמים לכאב או להתקף מיגרנה.
מידע זה משנה השיקולים להתערבות טיפולית מונעת. התערבות מוקדמת עשויה למנוע את התקדמות המחלה לצורה של כאב יומיומי, היווצרות שינויים בלתי הפיכים במוח ועמידות משמעותית לטיפולים מכל סוג.
כאבי ראש קצרי משך
בקבוצה של כאבי ראש נכללים התקפים הנמשכים בין שניות לשעה-שעתיים, בחלקם מלווים תופעות אוטונומיות כגון דמעת, אודם בלחמית ונזילה מן הנחיר בצד הכאב, האופיינית לכאב הראש המקובץ (cluster headache) או כאב קצר ללא תופעות אוטונומיות כמו בנוירלגיה של העצב הטריגמינלי (trigeminal neurologia).
כאב הראש המקובץ (cluster headache) מאופיין בכאבים התקפיים חוזרים, הנמשכים בין 30 דקות לשעה וחצי לערך. הכאב תמיד חד צדדי, לרוב טמפורלי, פרי-אורביטלי, בלסת העליונה או בזווית המנדיבולרית. הכאב מלווה בדמעת, אודם בלחמית ונזילה או אטימה של הנחיר בצד הכאב. ב – 20% גם תסמונת horner באותו הצד. הכאב שכיח יותר בגברים (יחס 6:1) ומופיע 1-3 פעמים ביממה, לעיתים קרובות מעיר את החולה, 1-2 שעות אחרי שנרדם.
הכאבים מופיעים בצברים לתקופות שנעות בין 6 שבועות לכמה חודשים, נעלמים ספונטנית על מנת לחזור בחלק גדול של המקרים לאחר שנה, לרוב באותה תקופה. לעיתים הכאב חוזר לאחר כמה חודשים ולעיתים אף לאחר כמה שנים. הצורה האפיזודית עשויה להפוך לכרונית במיקרים בהם הרמיסיות הספונטניות אינן מופיעות והחולה מוגדר אז כסובל מהצורה הכרונית של המחלה.
הטיפול היעל ביותר בהתקף החריף הוא הזרקה תת עורית של imitrex) ) sumatripta n עם שיפור מהיר (10 דקות) ברוב המקרים. ניתן ליטול טריפטנים בהזלפה לנחיר או בכדור אולם אז האפקט כצפוי אינו כה מהיר. כמו כן, נשימת חמצן במסכה בקצב של 7-8 ליטר לדקה, עשויה ב-70% מן המקרים להפסיק ההתקף תוך 10-15 דקות.
הטיפול המונע יעיל ברוב המקרים וניתן לאורך "תקופת הקלסטר" הצפויה. תרופת הבחירה היא חוסמת תעלות הסידן verapamil. כמו כן ניתן להשתמש בסטרואידים, תכשירי ארגוט או בתרופות אנטי אפילפטיות כגון sodium valproate , ו – topiramate . עקב הדמיון לדיכאון ביפולרי בעיקר בקשר לעונות השנה נוסה השימוש בליתיום שמראה פעילות טובה בעיקר בצורה הכרונית.
קיימות עוד צורות נדירות של כאבי ראש קצרי משך שמגיבות בחלקן ל - indomethacin ובחלקן לתרופות נוגדות כפיון.
מסקירה זו, ניתן לראות את החשיבות בהכרת הצורות הקליניות השונות של כאבי הראש הראשוניים שכן המגוון רחב מאד והטיפולים משתנים בהתאם לאבחנה הספציפית . באחרונה חלה התקדמות רבה בהבנת המנגנונים הפתופיסיולוגיים דבר המרחיב אפשרויות הטיפול בחלק הארי של כאבי הראש. ידע זה כבר מניב טיפולים ספציפיים חדשים כגון תרופות מעכבות פעילות CGRP או חומרים וזואקטיביים אחרים המעורבים ביצירת ההתקף המיגרנוטי.
ביבליוגרפיה
- Classification and diagnostic criteria for headache disorders, cranial neuralgias and facial pain. Headache classification committee of the international headache society. Cephalalgia 1988;7:1-96
- Goadsby PJ, Lipton RB, Ferrari MD. Migraine-current understanding and treatment. NEJM 2002; 346: 257-270
- Lipton RB, Diamond S, Reed M, Diamond ML, Stewart WF. Migraine diagnosis and treatment: results from the American Migraine Study II. Headache 2001;41:638-645
- Steiner TJ, Stewart WF, Kolodner K, Liberman J, Lipton RB. Epidemiology of migraine in England. Cephalalgia 1999;19:305-306.abstract
- Lipton RB, Stewart WF, von Korff M. Burden of migraine: societal costs and therapeutic opportunities. Neurology 1997;48:Suppl 3:S4-S9
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אריה קוריצקי, מנהל היחידה לכאבי ראש, ס.מנהל מחלקה נוירולוגית - מרכז רפואי רבין (קמפוס בילינסון)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק