מערכות מיפוי אלקטרואנטומיות בתלת מימד של הלב - Three dimensional electroanatomical mapping of the heart
| מערכות מיפוי אלקטרואנטומיות בתלת מימד של הלב | ||
|---|---|---|
| Three dimensional electroanatomical mapping of the heart | ||
| יוצר הערך | ד"ר רון סלע
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעת קצב
מערכות מיפוי אלקטרו-אנטומי (Electroanatomic mapping) מאפשרות טיפול בהפרעות קצב מורכבות. פותחו מספר מערכות מסוג זה, המאפשרות לרופא לרשום פעילות חשמלית תוך-לבבית מקומית ביחס למיקום אנטומי תלת-ממדי בתוך חלל הלב, בזמן הפרעת קצב.
מספר מערכות למיפוי אלקטרו-אנטומי קיימות היום. טכנולוגיות אלו מאפשרות:
- איתור מדויק של מוקד הפרעת הקצב
- הגדרה תלת-ממדית של האזור בלב ממנו מגיעה הפרעת הקצב
- תפעול מגוון של צנתר צריבה (Catheter ablation)
- ציון מיקומו של צנתר הצריבה בצורה מדויקת, ללא צורך בשיקוף ושימוש בקרינת רנטגן (Fluoroscopy)
מערכות אלו מפשטות את שלב המיפוי ומעלות את אחוז הצלחת הפעולה, במיוחד בהפרעות קצב מורכבות הקשורות לאזורים אנטומיים מורכבים.
מטרת המיפוי
בדיקות אלקטרו-פיזיולוגיות (Electrophysiology testing) וצריבה באמצעות גלי רדיו (Radiofrequency ablation) הן כיום פתרון טיפולי למגוון רחב של הפרעות קצב.
בעבר טופלו בעיקר הפרעות קצב פשוטות יחסית לצריבה עם אזור מוגדר היטב לצריבה - סוגים שונים של טכיקרדיה על חדרית (SVT - Supraventricular tachycardia), כגון:
- טכיקרדיה מסוג כניסה מחדש בקשרית העלייתית-חדרית (Atrioventricular nodal reentry tachycardia)
- טכיקרדיה עלייתית חדש במנגנון כניסה-מחדש (Atrioventricular reentry tachycardia)
כיום ניתן לטפל בהפרעות קצב מורכבות יותר, כמו רפרוף פרוזדורים לא טיפוסי, פרפור פרוזדורים וטכיקרדיה חדרית. הפרעות קצב אלו קשורות לעתים למחלה מבנית משמעותית של הלב, כמו פגמים מולדים, פגמים לאחר אוטמים בשריר הלב או לאחר ניתוחים בלב.
יתרונות וחסרונות המיפוי
נעזרים במערכות למיפוי אלקטרו-אנטומי בתלת-ממד כאשר המקור להפרעת הקצב נמצא ליד אזור אנטומי חשוב, והחשש הוא מפגיעה באזור חשוב זה בזמן הצריבה. מערכת המיפוי האלקטרו-אנטומי יכולה לסמן את אותו אזור חשוב כדי להימנע מפגיעה בו בזמן הצריבה.
כמו כן, כאשר הפרעת קצב מורכבת קשורה לאזור צלקתי התורם ליצירה של Macro-reentry, מערכת המיפוי יכולה לעזור ב"חשיפת" אותו אזור צלקתי שמהווה את מקור הפרעת הקצב.
יש הפרעות קצב שאינן יציבות המודינמית, ובמצב זה לא ניתן לבצע מיפוי רגיל בזמן הפרעת הקצב. המערכת למיפוי בתלת-ממד מאפשרת למפות בצורה טובה יותר מאשר שיקוף בלבד את אותם אזורים "חשודים" שהם חלק ממנגנון יצירת הפרעת הקצב.
יתרון משמעותי נוסף הוא הירידה בצורך בשימוש בשיקוף ובקרינת רנטגן כדי לוודא את מיקומו של צנתר הצריבה בצורה מדויקת; היתרון הוא הן למטופל והן למפעיל. מחקרים רבים הראו ירידה משמעותית בזמן השיקוף בפעילות עם מערכות אלו לעומת מיפוי רגיל.
החיסרון במערכות אלו הוא עלותן הגבוהה יחסית והצורך בהכנה נוספת הכרוכה בתפעול המערכת.
מערכות המיפוי
קיימות מספר מערכות למיפוי אלקטרו-אנטומי בתלת-ממד, המסייעות במיפוי הפרעות הקצב ובטיפול בהן באמצעות צריבה. לכל מערכת יש את הטכנולוגיה שלה, היתרונות והחסרונות שלה.
הצורך בשימוש במערכות אלקטרו-אנטומיות ספציפיות תלוי בסוג הפרעת הקצב שאנו מעוניינים למפות ובמידע שאנו מעוניינים לקבל מהמערכת:
- מיפוי ההפעלה (Activation mapping)
- מיפוי הסובסטרט (Substrate mapping)
- מפה מרחבית של הלב (Cardiac geometry)
מערכות אלו מאפשרות לקבל מידע חשוב למפעיל ומסייעות באופן משמעותי לתהליך מיפוי הפרעת הקצב והבנת מקורה, והיא מורידה באופן משמעותי את החשיפה לקרינת רנטגן. עם זאת, יש לזכור שהיא אינה מחליפה את הצורך של ההבנה והפירוש הזהיר והמדויק של המידע המתקבל ממערכות אלו ומערכות ניטור אחרות המצריכות הבנה של עקרונות האלקטרופיזיולוגיה.
מערכת מיפוי CARTO
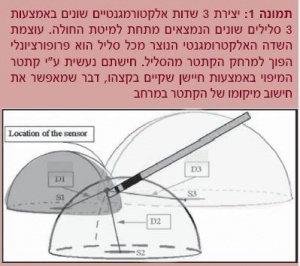
מערכת ה-CARTO (מיוצרת על ידי Biosense) מופעלת באמצעות שדה מגנטי בעל עוצמה נמוכה (Tesla (6-)10×5 - (5-)10×5) הנוצר בנפרד משלושה סלילים המונחים מתחת למיטת החולה במעין מבנה של משולש עם 3 קודקודים (סלילים).
עוצמת השדה המגנטי מכל סליל נמדדת על ידי חיישן הנמצא בקצה צנתר המיפוי. עוצמת השדה המגנטי הנוצר מכל סליל היא ביחס הפוך למרחק שבין החיישן לאותו סלילי. מכאן, שעל ידי חישוב של מרחק צנתר המיפוי מכל אחד מהסלילים (המתורגם מעוצמת השדה המגנטי מכל סליל) ניתן למקם את הצנתר במרחב (תמונה 1).
לצנתר יש חלק רחיקני (דיסטלי) וקריבני (פרוקסימלי), וקצהו יכול לגרום לצריבה באמצעות גלי רדיו. ניתן להזיז את הצנתר בחלל הלב כדי לרשום את עוצמת הפעילות החשמלית התוך-לבבית המקומית, לתזמן אותה, ובו בזמן לרשום נקודות ציון במרחב וליצור מבנה גאומטרי בתלת-ממד.
מחקרים בבני אדם הצביעו על דיוק מערכת CARTO בכל הנוגע לבניית המודל הגאומטרי בתלת-ממד, מפת ההפעלה של הפעילות החשמלית בזמן הפרעת הקצב והדיוק במיקום בתמונת התלת ממד (דיוק מרחבי, Spatial precision).
המערכת יכולה גם לציין באופן מדויק:
- מבנים אנטומיים חשובים שלא נרצה לפגוע בהם בזמן צריבה, כמו הצרור על שם היס (Bundle of His)
- אזורים של צלקת - באמצעות מפת מתחים (Voltage map)
- כלי דם - סינוס כלילי (Coronary sinus), ורידים ריאתיים, וכדומה
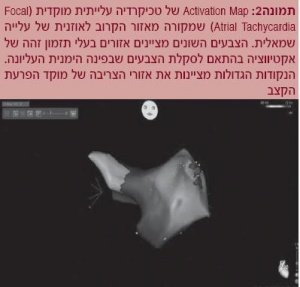
יצור מפת הפעלה
כדי ליצור מפת הפעלה (התקדמות הדפולריזציה בחלל הלב הנדגם) נבחר אזור ייחוס שרירותי (Timing reference) היכול להיות מאלקטרודה של אלקטרוקרדיוגרם (ECG - Electrocardiogram) או רישום מתוך צנתר קבוע באותו חלל שנדגם (רישום תוך לבבי, Intra cardiac electrogram), ואז במהלך דגימות מאזורים שונים בתוך אותו חלל, התיזמון של הרישום בנקודות השונות נמדד ביחס לתזמון של האזור הייחוס וכך נוצרת מפת אקטיווציה על פני המפה האנטומית בתלת-ממד (תמונה 2).
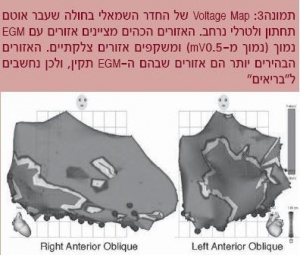
מיפוי אזורים צלקתיים
ניתן לזהות אזורים צלקתיים (Scar mapping) על ידי מעקב אחר האמפליטודה של הפוטנציאל המקומי שבו נמצא הצנתר. באזורים צלקתיים האמפליטודה תהיה נמוכה יותר מאשר באזורים "בריאים".
החשיבות שביצירת ה-Scar map היא שאזורים צלקתיים הם כר ליצירת מעגלי כניסה-מחדש ולהפרעות קצב חוזרות. לעתים הפרעות הקצב אינן יציבות המודינמית, כך שלא ניתן למפות את הפעילות בזמן הפרעת הקצב, לכן ישנה חשיבות רבה ליצירת Scar mapping, במיוחד במצבים אלו (תמונה 3).
שילוב אמצעי הדמיה נוספים
CARTO Merge היא אפשרות נוספת, המאפשרת השלכה של מבנה בתלת-ממד שנבנה באמצעות דימות טומוגרפיה ממוחשבת (CT - Computed tomography) או דימות תהודה מגנטית (MRI - Magnetic resonance imaging) לפני הפעולה על מבנה בתלת-ממד שנוצר בזמן אמת על ידי מערכת ה-CARTO, כך ששני המבנים התלת-ממדיים עוברים מעין מיזוג (Merging).
תהליך המיזוג עוזר למפעיל להבין טוב יותר חללים אנטומיים מורכבים, למשל: מבנה העלייה השמאלית ואזורי החיבור בין ורידי הריאה לעלייה השמאלית בזמן צריבה של פרפור פרוזדורים (תמונה 4).
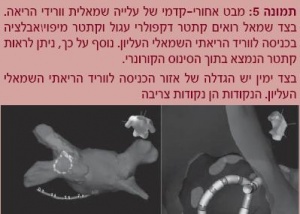
מערכת ה-EnSiteNavX (מיוצרת על ידי Endocardial Solutions, St Jude Medical, Inc) גם היא מערכת למיפוי אלקטרואנטומי.
עקרון מערכת זו בנוי על העברת זרמים נמוכים ומדידת התנגדויות דרך מדבקות הנמצאות על גוף החולה בצירים שונים. מדידת המתח וההתנגדות בכל צנתר, הנוצרים מהזרמים המופקים מאותן מדבקות, מאפשרת את מדידת המרחק מאותן מדבקות ומכאן את מיקום הצנתר במרחב. בצורה זו ניתן למקם כל אחד מהצנתרים במרחב. ניתן ליצור גאומטריה בתלת-ממד של חללי הלב על ידי הזזת הצנתר לאורך האנדוקרד (Endocardium) של אותו חלל.
גם מערכת זו, בדומה למערכת ה-CARTO, הוכיחה את יעילותה בהורדת זמן השיקוף וקרינת הרנטגן, קיצור זמן הפעולה ושיפור דיוקה (תמונה 5).
מיפוי ללא-מגע (Noncontact mapping)
מערכת מיפוי שנעשה בה שימוש בצנתר המכיל מערך של מספר רב של אלקטרודות (Multi-electrode array) (מיוצר על ידי .Ensite, Endocardial Solutions Inc) מאפשרת רישום בו-זמני של ההפעלה החשמלית ממספר אזורים.
ה-Multi-electrode array הוא למעשה בלון הניתן לניפוח. על שטח פניו ממוקמות 64 אלקטרודות (תמונה 6). מערך צפוף זה של אלקטרודות מאפשר מיפוי מדויק של הפרעת קצב אפילו באמצעות פעימה בודדת של הפרעת הקצב.
הפעילות החשמלית הנמדדת על ידי ה-Multi-electrode array מושלכת על אותו חלל גאומטרי שבו מתבצעת הדגימה, ומשקפת את הפעילות החשמלית של הצד האנדוקרדיאלי של אותו חלל.
מערכת זו הוכיחה במספר מחקרים על חיות את דיוקה כמשקפת את הפעילות החשמלית באנדוקרד, המתקבלת מה-Multi-electrode array (הן מבחינת התזמון והן מבחינת עוצמות הרישום).
היתרון של מערכת מיפוי ללא-מגע הוא שהיא מאפשרת רישום פעילות חשמלית ממספר רב של אזורים בו-זמנית מפעימה בודדת בלבד. דבר זה מאפשר למפות פעימות עלייתיות או חדריות בודדות, הפרעות קצב לא ממושכות (Non-sustained arrhythmias) או הפרעות קצב לא יציבות המודינמית.
החיסרון של מערכת זו הוא שדיוקה הולך וקטן כאשר מרחקה מהאזור הנדגם הוא גדול יותר. במרחק של 50 מ"מ מהאזור הנדגם דיוקה נפגע באופן משמעותי. כמו כן, עקב גודלה של מערכת זו, יש לעתים קשיים במיקום המערכת בחלל הנדגם.
ביבליוגרפיה
- Deepak Bhakta, John M Miller. Principles of Electroanatomic Mapping. Indian Pacing and Electrophysiology Journal 2008; 8(1):32-50
- Earley M, Showkathali R, Alzetani M, et al. Radiofrequency ablation of arrhythmias guided by non-fluoroscopic catheter location: A prospective randomizedtrial. Eur Heart J 2006;27:1223-1229
- Kirchhof P, Loh P, Eckardt L, et al. A novel nonfluoroscopic catheter visualization system (LocaLisa) to reduce radiation exposure during catheter ablation of supraventricular tachycardias. Am J Cardiol 2002;90:340-343
- Kopelman H, Prater S, Tondato F, et al. Slow pathway catheter ablation of atrioventricular nodal re-entrant tachycardia guided by electroanatomical mapping: a randomizedcomparison to the conventional approach. Europace 2003;5:171-174
- Sporton S, Earley M, Nathan A, et al. Electroanatomic versus fluoroscopic mapping forcatheter ablation procedures: a prospective randomized study. J Cardiovasc Electrophysiol 2004;15:310-315
- Kottkamp H, Hugl B, Krauss B, et al. Electromagnetic versus fluoroscopic mapping of the inferior isthmus for ablation of typical atrial flutter. A prospective randomized study. Circulation 2000;102:2082-2086
- Schenider M, Ndrepepa G, Dobran I, et al. LocaLisa catheternavigation reduces fluoroscopy time and dosage in ablation of atrial flutter: A prospective randomized study. J Cardiovasc Electrophysiol 2003;14:587-590
- Ventura R, Rostock T, Klemm H, et al. Catheter ablation of common-type atrial flutter guided by three-dimensional right atrial geometry econstruction andcatheter tracking using cutaneous patches: a randomized prospective study. J Cardiovasc Electrophysiol 2004;15:1157-1161
- Willems S, Weiss C, Ventura R, et al. Catheter ablation of atrial flutter guided by electroanatomic mapping (CARTO): A randomized comparison to theconventional approach. J Cardiovasc Electrophysiol 2000;11:1223-1230
- Estner H, Deisenhofer I, Luik A, et al. Electrical isolation of pulmonary veins in patients with atrial fibrillation: reduction of fluoroscopy exposure and procedure duration by the use of a non-fluoroscopic navigation system (NavX). Europace 2006;8:583-587
- Macle L, Jais P, Scavee C, et al. Pulmonary vein disconnection using the LocaLisa three-dimensional nonfluoroscopic catheter imaging system. J Cardiovasc Electrophysiol 2003;14:693-697
- Rotter M, Takahashi Y, Sanders P, et al. Reduction of fluoroscopy exposure and procedure duration during ablation of atrial fibrillation using a novelanatomical navigation system. Eur Heart J 2005;26:1415-1421
- Gepstein L, Hayam G, Ben-Haim S. A novel method for nonfluoroscopic catheter-based electroanatomical mapping of the heart. In vitro and in vivo accuracy results.Circulation 1997;95:1611-1622
- Shpun S, Gepstein L, Hayam G, et al. Guidance of radiofrequency endocardial ablation with real-time three-dimensional magnetic navigation system. Circulation 1997;96:2016-2021
- Hayam G, Gepstein L, Ben-Haim S. Accuracy of the in vivo determination of location Usinga new nonfluoroscopicelectroanatomical mapping system. PACE (Abstract) 1996;19:712
- Smeets J, Ben-Haim S, Rodriguez L, et al. New method for nonfluoroscopicendocardial mapping in humans. Accuracy assessment and first clinical results. Circulation 1998;97:2426-2432
- Krum D, Goel A, Hauck J, et al. Catheter location, tracking, cardiac chamber geometry creation, and ablation using cutaneous patches. J Interv Card Electrophysiol 2005;12:17-22
- Packer D. Three-dimensional mapping in interventional electrophysiology: techniques andtechnology. J Cardiovasc Electrophysiol 2005;16:1110-1116
- Gornick C, Adler S, Pederson B, et al. Validation of a new noncontact catheter system for electroanatomic mapping of left ventricular endocardium. Circulation 1999;99:829-835
- Schilling R, Peters N, Davies D. Simultaneous endocardial mapping in the human left ventricle using a noncontact catheter. Comparison of contact and reconstructed electrogramsduring sinus rhythm. Circulation 1998;98:887-898
- De Groot N, Bootsma M, van der Velde E, et al. Three-dimensional catheter positioning during radiofrequency ablation in patients: first application of a real-time positionmanagement system. J CardiovascElectrophysiol 2000;11:1183-1192
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר רון סלע, היחידה לאלקטרופיזיולוגיה וקוצבים, המחלקה הקרדיולוגית, בית החולים לגליל המערבי, נהריה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק