נגיף הפפילומה האנושי - Human Papilloma Virus
| נגיף הפפילומה | ||
|---|---|---|
| Human Papilloma Virus | ||

| ||
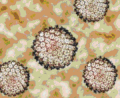
HPV במיקרוסקופ אלקטרוני (Elecrton microscope)
| ||
| ICD-10 | Chapter B 97.7 | |
| ICD-9 | 078.1
079.4 |
|
| MeSH | D030361 | |
| יוצר הערך | ד"ר מיקי דובלין, עדכון הערך פרופסור יעקב בורנשטיין | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – נגיף הפפילומה
תקציר
זיהום בנגיף הפפילומה האנושי (HPV) (Human Papilloma Virus) עלול לגרום ליבלות נגיפיות באברי המין (Condyloma) בנשים וגברים. אצל נשים, זיהום ב- HPV עלול לגרום לסרטן צוואר הרחם, הלדן (נרתיק), העריה (פות), פי הטבעת, פה ולוע. אצל גברים זיהום ב HPV עלול לגרום לסרטן בפי הטבעת, סרטן פין, ופה ולוע. סריקה לגילוי מוקדם, שימוש נרחב בחיסון כנגד זני הנגיף וכן איתור וטיפול בנגעים ובמצבים הטרום סרטניים, אמורים להעלים בתוך מספר שנים את סרטן צוואר הרחם ויתר הנגעים הנגרמים על ידו.
מבוא
נגיפי הפפילומה הם נגיפי דנ"א. ישנם נגיפים שמדביקים רק בני אדם (נגיף הפפילומה האנושי – HPV), ואחרים מדביקים בעלי חיים אחרים. ישנם כ-215 זנים ("גנוטיפים", הנבדלים זה מזה בלפחות 10% מרצף הנוקליאוטידים) של HPV, שחלקם מזהמי עור וחלק אחר מזהם ריריות.
מיקרוביולוגיה
נגיף הפפילומה האנושי (HPV) הוא בעל קופסית, אך ללא מעטפת. הוא מכיל גנום מעגלי בגודל שמונה קילו-בסיסים, בעל שמונה גנים, המקדדים לשני חלבוני קפסיד - L1 ו- L2. יתר הגנים נקראים "מוקדמים": E1, E2, E4, E5, E6, E7 . מתוכם, E6 ו E7 מסוגלים, בתנאים מסוימים, להביא להתמרה ממארת של הרקמה אותה הם מזהמים.
מחזור חיי הנגיף: אופן השכפול של הנגיף קשורה לסוג התא אותו הוא מזהם. בצוואר הרחם, תאי הבסיס הם התאים הפעילים והם "מבשילים" כלפי מעלה. הנגיף מזהם את תאי הבסיס – אליהם הוא מגיע דרך שריטות מזעריות באפיתל. בכל רמת הבשלת התאים באפיתל, מתבטאים גנים אחרים של הנגיף, ולבסוף, בתאים השטחיים ביותר, מתעתקים הגנים של הגנים L1, L2 ו- E4 ומרכיבים קפסיד נגיפי שאליו נארז הגנום HPV. כך נוצר נגיף HPV חדש.
ההיסטוריה טבעית של הזיהום - רוב זיהומי HPV חולפים תוך 12 חודשים מההדבקה בתקופת הזיהום יתכנו שינויים אטיפיים בתאים בבדיקה ציטולוגית - פאפ, כמו למשל הופעת תאים עם וקואולה בולטת בציטופלסמה- קוילוציטים. שינויים אלו בדרך כלל חולפים. עם זאת, זיהומי HPV על ידי זנים בעלי סיכון גבוה הנותרים ברקמה מעבר לשנה, עלולים לגרום להתפתחות נגעים טרום סרטניים או סרטן.
איתור HPV
שיטות מעבדתיות לאיתור HPV כוללות בדיקת הדנ"א בשיטה של PCR או Hybridization. דנ"א ניתן לאתר גם בשיטת in-situ hybridization בחתך מהרקמה עצמה. קיימת בדיקה לנוכחות ה RNA ומרקרים חלבוניים המתפתחים עקב התקדמות ההתמרה הסרטנית עקב ה HPV, כמו איתור החלבון p16. גם עדות למתילציה של ה דנ"א, ומדידת העומס הנגיפי, נמצאות בשימוש מאחר שהיא מעידה על התמרה ממאירה. בעבר היה נהוג להדגים נוכחות אנטיגן מקפסיד הנגיף. לצרכי מחקר מאתרים את החלבונים הנוצרים מהגנים השונים של הנגיף כמו E4 וכד'.
בדיקת דנ"א מצוואר הרחם משמשת לצורך סריקת אוכלוסייה לשם איתור מוקדם של מצבים טרום ממאירים בצוואר הרחם, ובכך היא מחליפה את בדיקת הציטולוגיה – הפאפ. סריקה מצוואר הרחם מומלצת אחת לשלש עד חמש שנים, מגיל 25 עד 65 שנים. היא נלקחת על ידי רופא הנשים בעת בדיקה גינקולוגית, באמצעות ספקולום (מפשק גינקולוגי). הוכנסה לשימוש שיטת סריקה עצמית בה האישה נוטלת את הדגימה בעצמה.
אין צורך בבדיקת HPV על מנת לקבוע אם לחסן. נמצא שהחיסון יעיל גם אחרי הדבקה ב HPV, בכך שהוא מונע השנויות של נגעים הנגרמים עקב HPV.
בדיקות סרולוגיות לרמות נוגדנים כנגד HPV בדם שימשו לקביעת יעילות החיסון במחקרי החיסונים. עם זאת, הן עדיין לא משמשות לצורך איתור ומעקב קליני אחרי זיהום ב HPV.
אפידמיולוגיה
זיהום HPV באברי המין הוא הזיהום הנפוץ ביותר המועבר במגע מיני. שכיחות השיא של זיהום HPV מתרחשת בדרך כלל בעשור הראשון לאחר תחילת קיום יחסים, בדרך כלל בין הגילאים 15 עד 25 שנים ברוב מדינות המערב. לפחות 80 אחוז מהנשים והגברים הפעילים מינית נחשפים ל- HPV פעם אחת. יתכן שזו הערכת חסר, מאחר שמרבית זיהומי HPV חולפים ויכולים להעלם בין מועדי בדיקת HPV. כמו כן ישנם יותר מ-40 סוגי HPV המדביקים את דרכי המין התחתונות, כולל הנרתיק.
הקשר בין זן הנגיף ומקום הזיהום - זני HPV שונים נוטים להדביק אתרי גוף שונים ולכן הם קשורים למחלות שונות, למשל בעור כפות הידיים והרגליים היבלות נגרמות על ידי זנים 1, 2 ו- 4. יבלות שטוחות נגרמות לרוב על ידי HPV מסוג 3. לעומת זאת, ישנם זני HPV הנוטים להדביק את אזור אברי המין: בגבר – את הפין ושק האשכים, באישה – את העריה, הלדן וצוואר הרחם. בשני המינים: הפרינאום, פי הטבעת, אזור הפרינאום (חיץ בין הנקבים). מעל 40 גנוטיפים של HPV נוטים לזהם את דרכי המין.
זיהומים באברי המין בנשים
אטיולוגיה
דרכי ההדבקה
הדבקה בנגיף הפפילומה מתרחשת בעקבות מגע מיני לא מוגן – ואגינלי (Vaginal), אנאלי (Anal) או אוראלי (Oral). בנוסף תתכן הדבקה בעקבות מגע שטחי עם עור, שעליו היבלת – ישירות או בעקבות מגע בידיים. לעתים מתפתחות יבלות אנאליות בקרב אנשים שמעולם לא קיימו יחסי מין אנאליים (גברים הטרוסקסואלים, Heterosexual) וזאת בעקבות מגע של האצבעות באזור עם יבלות (למשל איבר המין) ובהמשך מגע באזור פי הטבעת.
תקופת הדגירה מרגע ההדבקה עד להופעת היבלות משתנה ונעה בין שלושה שבועות לשמונה חודשים ואף יותר.
גורמי סיכון להידבקות ביבלות נגיפיות של איברי המין
יחסי מין לא מוגנים ועם פרטנרים מרובים, הידבקות במחלת מין אחרת, מצב של דיכוי חיסוני [למשל סיכון מוגבר בקרב נשאי HIV (Human Immunodeficiency Virus)].
גורמי הסיכון לסרטן צוואר הרחם
קיום יחסי מין ראשונים בגיל צעיר וריבוי בני זוג ליחסי מין עלולים להגדיל את הסיכוי להידבקות בנגיף, אולם גם נשים עם הרגלים מיניים אחרים עלולות לשאת את נגיף ה-HPV, ועלולות לפתח CIN (Cervical Intraepithelial Neoplasia) או סרטן צוואר הרחם. מערכת חיסונית חלשה, עקב עישון, תזונה לקויה או זיהומים אחרים, עלולה גם היא לגרום התפתחות ה-CIN לכדי סרטן.
קליניקה
סימני המחלה
מדובר ביבלות המופיעות כבודדות או כצבר של מספר יבלות (בצורה דמוית כרובית), לרב בצבעו הטבעי של העור. לרוב הן אינן כואבות ואינן מגרדות. הן מופיעות על הפין – בדרך כלל על גוף הפין, על פני העטרה (הכיפה) או מתחת לעורלה, על שפתי הפות, בתוך הנרתיק, באזור פי הטבעת, בתוכו (ברקטום, Rectum), ולעתים נדירות באזור הפה. לרב מדובר בנגעים קטנים של מספר מילימטרים שאינם מורגשים, ובמקרים רבים נעלמים מעצמם (כ-30 אחוזים נעלמים תוך שלושה חודשים). לעתים רחוקות מופיעות יבלות גדולות או צבר יבלות של עד מספר סנטימטרים. במקרים אלו יתכן כי היבלות תגרדנה או תדממנה בעת קיום יחסי מין.
טיפול
טיפול ב-Condyloma מחייב התייעצות עם רופא. ישנן מספר שיטות ולכולן יעילות דומה: משחות וחומרים כימיים להשמדת היבלות, הרחקה של היבלות באמצעות ניתוח/לייזר (Laser) או הקפאה בחנקן נוזלי. שיטות הטיפול השונות הן כולן לא מספקות ובכולן נצפית הישנות של היבלות באחוז לא מבוטל (בין 70-30 אחוזים הישנות תוך חצי שנה).
חלק מהטיפולים הללו גורמים לגירוי של האזור הנגוע שיכול להיות קל או קשה, ובחלק מהמקרים נגרם כאב קשה (שחולף תוך מספר ימים). הטיפול במשחות נמשך מספר שבועות עד חודשים.
בשל הקשר בין נגיף ה-HPV לבין סרטן צוואר הרחם, סרטן פי הטבעת, סרטן הרקטום וסרטן הפין והפות, חשוב שגברים ונשים שפיתחו יבלות באיברי המין יהיו במעקב רפואי מסודר לאבחון מוקדם של הגידולים הללו. בקרב נשים מומלצת בדיקת PAP תקופתית (משטח לגילוי תאים עם שינויים ממאירים או קדם ממאירים מצוואר הרחם) בתדירות של אחת לשנה – שנתיים. בקרב נשים נשאיות HIV מומלצת בדיקה זו בתדירות של אחת לחצי שנה.
מניעה
שימוש בקונדום ביחסי מין וגינאליים, אנאליים ואוראליים יכול להפחית את הסיכון להידבק ב-Condyloma בצורה משמעותית אך לא מוחלטת, וזאת משום שניתן להידבק ביבלות גם במגע שטחי של העור ודרך מגע בידיים.
לגברים עם יבלות בפי הטבעת מומלץ להיבדק על ידי רופא בדיקה רקטלית לגילוי מוקדם של סרטן הרקטום/פי הטבעת.
חיסון כנגד HPV
ערכים מורחבים – חיסון נגד נגיף הפפילומה האנושי - נייר עמדה, חיסון נגד זיהומים הנגרמים על ידי נגיף הפפילומה באדם - Human papillomavirus vaccines
בשל העובדה כי כ-80 אחוזים מכלל הנשים (הפעילות מינית) ידבקו בנגיף הפפילומה במהלך חייהן. והעובדה כי נגיף זה הנו הגורם הראשוני להתפתחות סרטן צוואר הרחם (כ-470 אלף מקרים בשנה) ולמותן של כ-300 אלף נשים ברחבי העולם מידי שנה (הסרטן קטלני היות ואין כמעט שום סימן עד גילויו – כאשר בדרך כלל מאוחר מידי לטפל). הרי שנוצר צורך ספציפי למניעה ראשונית בהדבקות ב-HPV בנשים – דבר שיכול למנוע את הסרטן.
החיסונים הקיימים (נכון לשנת 2011) תוכננו כך שיוכלו להגן מפני זיהום של ארבעת זני הפפילומה הנפוצים 6, 11, 16 ו-18 האחראים על התפתחות סרטן צוואר הרחם ויבלות באברי המין.
בטבע קיימים כ-35 זנים שונים של נגיף הפפילומה הפוגעים באברי המין. ברוב המקרים יחלוף הנגיף מעצמו, בדרך כלל כשנתיים לאחר ההדבקה. נגיף הפפילומה מזנים 6 ו- 11 גורמים להתפתחות יבלות באזור אברי המין ב-90 אחוזים מהמקרים וכמעט שאינם מעורבים בהתפתחות סרטנית. לעומתם, כ-7 זנים שונים של נגיף הפפילומה (16, 18, 31, 33, 35, 45 ו-58) מהווים גורם להיווצרות סרטן צוואר הרחם כשהשכיחים בהם הם 16 ו-18.
בחודש אפריל 2005 פורסמו בכתב העת Lancet Oncology Vol.6 נתוני שלב II של המחקר על החיסון. נרשמה הפחתה משמעותית מאוד במקרי ההדבקה ב-HPV (זנים: 6, 11, 16 ו-18) ובמחלות נלוות, כולל סרטן צוואר הרחם ויבלות באברי המין, בקרב נשים שחוסנו ב-Gardasil לעומת קבוצת הבקרה.
המחקר מצביע לא רק על יעילות מוגברת של החיסון בקרב בנות מתבגרות לעומת נשים צעירות אלא שבפעם הראשונה הושגה הצלחה בחיסון בנים מתבגרים. חיסון שני המינים חשוב מאוד למניעת ההדבקה בנגיף הפפילומה. בשלב II של המחקר השתתפו 1529 נבדקים שחולקו ל-3 קבוצות. 510 בנים בגילאים 10-15, 506 בנות בגילאים 10-15 ו- 513 נשים בגילאים 16-23.
הנבדקים קיבלו 3 מנות של חיסון במהלך חצי שנה. השפעת החיסון, קרי תגובת המערכת החיסונית לארבעת מרכיבי החיסון (HPV 6, 11, 16 ו-18), על שלוש הקבוצות נבדקה באופן השוואתי ונבחנה הן על ידי השוואת רמת הנוגדנים לפני החיסון ואחריו והן על ידי מדידת רמות אבסולוטיות (Absolute) של הנוגדנים ל-HPV בדם.
בדיקות הדם הראו 100 אחוזים היווצרות נוגדנים ל-HPV מזנים: 6, 11 ו-16 ו-99.9 אחוזים היווצרות נוגדנים ל-HPV מזן 18 בקרב קבוצות המתבגרים. בקרב הנשים בגילאי 23-16 היו 100 אחוזים היווצרות נוגדנים ל-HPV מזנים 6, 11 ו-16 ו-99.1 אחוזים היווצרות נוגדנים ל-HPV מזן 18. גם בדיקת רמות הנוגדנים הראתה רמות גבוהת יותר של נוגדנים לכל ארבעת הזנים בקרב מתבגרים לעומת רמות הנוגדנים אצל נשים בגילאי 23-16.
החיסון מונע את המחלות הנלוות להדבקה בנגיף ולא את ההדבקה עצמה. במעקב שנמשך שנתיים לאחר מתן החיסון נתגלה כי אף אחת מהנשים שקיבלו את החיסון לא לקתה בסרטן צוואר הרחם, בהשוואה ל-7 נשים מקבוצת הבקרה שלקו בתהליכים טרום סרטניים.
בשנת 2008 הושק בישראל חיסון נוסף כנגד סרטן צוואר הרחם: Cervarix. חיסון זה מאושר בישראל מגיל 9 עד גיל 40, לעומת Gardasil הנמצא בסל הבריאות רק עד גיל 26.
Cervarix, הוא החיסון הראשון למניעת סרטן צוואר הרחם, הכולל בהרכבו, מערכת מסייעת (Adjuvant) ייחודית הנקראת AS04. מערכת זו, מגבירה ומעצימה את התגובה החיסונית של גוף האישה לאנטיגנים (Antigens) אותם מכיל החיסון ובכך מאריכה את משך ההגנה.
במחקרים קליניים רחבי היקף, אשר כללו למעלה מ-40 אלף נשים, הוכיח Cervarix בטיחות ויעילות גבוהה של 100 אחוזים במניעת סרטן צוואר הרחם, הנגרם כאמור, על ידי נגיף הפפילומה מזנים 16 ו-18, האחראים ל-70 אחוזים ממקרי סרטן צוואר הרחם. מעבר לכך, נמצא כי החיסון מגן גם מפני זיהומים שנגרמו מזנים נוספים של הנגיף: 45, 31 ו-52 האחראים יחד לעוד 12 אחוזים ממקרי סרטן צוואר הרחם.
ממחקר שהוצג ב-2009 בו השתתפו 776 נשים בגילאי 25-15, מדרום אמריקה וברזיל (Brazil), אשר קיבלו את החיסון Cervarix. מתוצאות המעקב התקבלה תמונת מצב אופטימית, ממנה עולה, שבקרב 98 אחוזים מהנשים, אשר חוסנו ב-Cervarix, נשמרו רמות גבוהות של נוגדנים נגד נגיף הפפילומה, שהן פי 11 מהרמה של נוגדנים הנוצרים בגוף עקב זיהום טבעי, הנגרם מהנגיף, זנים: 16 ו-18. כך למעשה, לאורך שש וחצי שנים לפחות ממועד ההתחסנות והוכחה יעילות גבוהה של 100 אחוזים, במניעת מצבים טרום סרטניים וסרטן צוואר הרחם. יתרה מכך, המחקר הראה יעילות גבוהה של 78 אחוזים במניעת סרטן צוואר הרחם שנגרם על ידי הנגיף מזן 45 ויעילות של 60 אחוזים נגד הנגיף מזן 31 לאורך אותו פרק זמן של שש וחצי שנים, שהם הגורמים השלישי והרביעי לסרטן צוואר הרחם.
פרוגנוזה
המחקרים שבוצעו בשני סוגי החיסון מצביעים על מניעה מוחלטת של מחלות נלוות הנגרמות על ידי נגיף הפפילומה בקרב נבדקים שחוסנו עם Gardasil ו-Cervarix. כל המחקרים שבוצעו עד כה הקשורים לנגיף ה-HPV התמקדו בנשים בלבד. אולם מאחר וגברים יכולים אף הם להידבק בנגיף ולהפיצו במגע מיני חשוב כי החיסון יינתן באופן שגרתי לא רק לנערות, אלא גם לנערים ומתבגרים העלולים להדביק את בנות הזוג בנגיף.
תוצאות המחקרים שבוצעו עד היום מעודדות מתן חיסון לבנים ולבנות בגילאים 13-10 אצלם מרבית הסיכויים ל-HPV שלילי. למרות שהחיסון כנגד HPV זנים 16 ו-18 אינו תורם ישירות לגברים הוא מפחית את הסיכון להתפתחות סרטן הרחם אצל נשים עקב הדבקה. החיסון כנגד HPV מזנים 6 ו-11 מונע הן אצל נשים והן אצל גברים התפתחות יבלות נגיפיות באזור איברי המין. מציאת החיסון לנגיף ה-HPV זיכתה את מגלה הקשר Harald zur Hausen מ-Düsseldorf בפרס נובל לרפואה בשנת 2008.
קישורים חיצוניים
ביבליוגרפיה
- [Guideline] Saslow D, Castle PE, Cox JT, Davey DD, Einstein MH, Ferris DG. American Cancer Society Guideline for human papillomavirus (HPV) vaccine use to prevent cervical cancer and its precursors. CA Cancer J Clin. Jan-Feb 2007;57(1):7-28. [Medline].
- [Best Evidence] Garland SM, Ault KA, Gall SA, Paavonen J, Sings HL, Ciprero KL, et al. Pregnancy and infant outcomes in the clinical trials of a human papillomavirus type 6/11/16/18 vaccine: a combined analysis of five randomized controlled trials. Obstet Gynecol. Dec 2009;114(6):1179-88. [Medline].
- [Best Evidence] Lu B, Wu Y, Nielson CM, Flores R, Abrahamsen M, Papenfuss M, et al. Factors associated with acquisition and clearance of human papillomavirus infection in a cohort of US men: a prospective study. J Infect Dis. Feb 1 2009;199(3):362-71. [Medline].
- [Best Evidence] Serati M, Uccella S, Laterza RM, Salvatore S, Beretta P, Riva C, et al. Natural history of cervical intraepithelial neoplasia during pregnancy. Acta Obstet Gynecol Scand. 2008;87(12):1296-300. [Medline].
- [Guideline] ACOG Committee on Practice Bulletins--Gynecology. ACOG Practice Bulletin no. 109: Cervical cytology screening. Obstet Gynecol. Dec 2009;114(6):1409-20. [Medline].
- [Guideline] FDA licensure of bivalent human papillomavirus vaccine (HPV2, Cervarix) for use in females and updated HPV vaccination recommendations from the Advisory Committee on Immunization Practices (ACIP). MMWR Morb Mortal Wkly Rep. May 28 2010;59(20):626. [Medline]. [Full Text].
המידע שבדף זה נכתב על ידי פרופסור יעקב בורנשטיין, מנהל מחלקת נשים ויולדות בבית החולים נהריה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק