נטייה מורשת לפתח סרטן שד ושחלות - Inherited predisposition to breast and ovarian cancer
| נטייה מורשת לפתח סרטן שד ושחלות | ||
|---|---|---|
| inherited predisposition to breast and ovarian cancer | ||
| ||
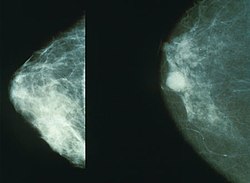
ממוגרפיה המראה שד נורמלי (שמאל) ושד עם סרטן (ימין)
| ||
| יוצר הערך | פרופ' איתן פרידמן | |
- ערך זה עוסק בנטייה גנטית. אם התכוונתם לסוגי סרטן שונים, ראו סרטן השד, סרטן השחלות.
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – נטיה גנטית לסרטן השד והשחלות
במרבית מקרי סרטן השד והשחלות לחולה אין חולי סרטן נוספים במשפחה. מקרים אלה מכונים לכן מקרים אקראיים (ספוראדיים – Sporadic cases) במיעוט המקרים - נראה צבר לא שיגרתי של מקרי סרטן במשפחה – סרטן שד משפחתי – Familial breast cancer ובחלק מהמקרים הללו ניתן לזהות תבנית הורשה ברורה ומונוגנית. מקרים אלה מכונים סרטן שד מורש - Inherited breast cancer. פרק זה יתמקד בנטייה המורשת לפתח סרטן שד שבחלק מהמקרים מלווה גם בנטייה לפתח סרטן של השחלות.
אפידמיולוגיה
בעולם מאובחנות כ-1,400,000 נשים חדשות מדי שנה החולות בסרטן השד, וכ-225,000 נשים שחולות בסרטן שחלות. בישראל מספרים אלה מגיעים לכ-4000 ו-320 נשים בשנה, בהתאמה.
לכן, סרטן השד היא מחלה שכיחה והסיכון לפתח סרטן שד לאורך החיים (Lifetime risk) לכל אישה באוכלוסייה הכללית בישראל הוא כ-12 אחוזים ולסרטן של השחלות הסיכון לאורך החיים מוערך בכ-1.5 אחוזים.
קיימים גורמי סיכון רבים לפתח סרטן שד שקיומם מעלה את הסיכון מעבר לרמת הסיכון באוכלוסייה הכללית: חשיפה לגורמי סביבה (לדוגמה חשיפה לקרינה מייננת, נטילת הורמונים בגיל המעבר) גורמים מילדותיים (לדוגמה גיל בעת הלידה הראשונה, הנקה), משקל גוף עודף, היעדר עיסוק בספורט ועוד גורמים רבים. אחד מגורמי הסיכון העיקריים לסרטן שד ושחלות, הוא קיום של סיפור משפחתי של סרטן שד ושחלות במשפחה.
ככל שיש יותר קרובי משפחה שלקו בסרטן שד או שחלות, בדרגת קרבה גבוהה יותר ובגיל צעיר יותר - הסיכון האישי של קרובות המשפחה לפתח סרטן שד או סרטן של השחלות הוא גבוה יותר. למשל, לאישה שאמה ואחותה (שהן שתי קרובות משפחה בדרגה ראשונה) חלו בסרטן שד מתחת לגיל 30 שנים סיכון של 45 אחוזים לחלות בסרטן שד לאורך חייה. סיפור משפחתי מורש של סרטן הוא נדיר יחסית בקרב החולות. בקרב הרוב המכריע של הנשים שחולות באחד משני סוגי הממאירויות הללו (רוב המוערך בכ-85 אחוזים מהמקרים) אין עוד קרוב או קרובת משפחה בדרגה ראשונה או שנייה (כלומר אחים, אחיות, הורים, ילדים, סבים, סבתות, דודים ודודות) שחלו בסרטן. מקרים אלה מכונים מקרים ספוראדיים - Sporadic cases. אף על פי שברור שגם במקרים אלה יש רקע גנטי, הגנטיקה האחראית לסוג זה של סרטן היא מורכבת מרובת גנים (=פוליגנית) וזהות הגנים האחראיים וכן האינטראקציה ביניהם אינה ברורה. בכ-15 אחוזים מהנשים עם סרטן השד או השחלות יש צבר לא שיגרתי של מקרי סרטן במשפחה: לדוגמה אחות של הסבתא ודודה שחלו שתיהן בסרטן שד בגילאים מעל 70 שנים. במקרים משפחתיים אלה אין לזהות תבנית ברורה של הורשה מונוגנית – תורשה מנדלית טיפוסית של גן פגום אחד. כלומר ברור שיש תרומה גנטית-משפחתית למקרי הסרטן במשפחות מסוג זה אבל יש קרוב לוודאי יותר מגן פגום אחד במשפחה הנדונה שגורם לצבר המקרים המשפחתי הללו. מקרים אלה מכונים מקרים משפחתיים - Familial breast cancer cases - וזהות הגנים האחראיים לצברים אלה גם היא לא ידועה במדויק. נשים השייכות למשפחות אלה הן נשים בסיכון מוגבר מעט מעבר לסיכון באוכלוסייה הכללית – סדר גודל של סיכון של עד 25-20 אחוזים לפתח סרטן שד לאורך החיים או בערך פי שניים מהסיכון לפתח סרטן באוכלוסייה הכללית. במיעוט המקרים המוערך בכ-10-5 אחוזים מכלל החולות בסרטן שד - ניתן לזהות צבר של מקרי סרטן במשפחה המתנהג ונראה כמו הורשה של מוטציה בגן בודד – הורשה מונוגנית - שהיא ברוב המקרים אוטוזומית דומיננטית. מקרים אלה מכונים סרטן שד ושחלות מורש - Inherited breast (and ovarian) cancer cases. נשים השייכות למשפחות אלה הן נשים בסיכון גבוה לפתח סרטן שד ושחלות יחסית לסיכון באוכלוסייה הכללית סיכון של פי 6–7 מהסיכון באוכלוסייה הכללית לסרטן רק במבוסס על ההיסטוריה המשפחתית. הרקע הגנטי של חלק מהמקרים הללו ידוע, אך לא כל הגנים האחראיים לסרטן שד ושחלות מורש ידועים ומוכרים.
אטיולוגיה
ברור שמוטציות בתאי האב בשני גנים – BRCA1 ו-BRCA2 הם אחראיות לחלק נכבד מהמשפחות שבהן נצפית תבנית של סרטן מורש: כ-80 אחוזים מהמשפחות שבהן יש אבחנה של סרטן שד משולב עם סרטן השחלות ועד 40 אחוזים בלבד מהמשפחות שבהם יש סרטן שד מורש אך ללא ביטוי קליני של סרטן השחלות ניתן לאתר בהן מוטציות באחד משני הגנים הללו.
מוטציות בתאי האב בגנים נוספים כמו PTEN, BRIP1, PALB2, P53 ו-CHK2 תוארו גם במשפחות אחדות ברחבי העולם שבהן יש צבר של מקרי סרטן שד ושחלות אך תרומתן הכוללת להסבר לרקע המורש של סרטן שד ושחלות הוא קטן יחסית וההערכה היא שמוטציות בכל הגנים הללו גם יחד אחראיות לפחות מ-5 אחוזים מכלל המשפחות שהן מוגדרות "סרטן שד ושחלות מורש".
מעצם ההגדרה של "מוטציות בתאי האב" ניתן לאתר מוטציות בגנים אלה על ידי בדיקת דם הדוגמת את הדנ״א (DNA, Deoxyribonucleic Acid) המצוי בלויקוציטים וממנה ניתן לדעת האם יש או אין מוטציות בגנים אלה.
בשני הגנים BRCA1 ו-BRCA2 תוארו למעלה מ-3000 מוטציות ושינויים גנטיים מאז 1994 ו-1995 בהתאמה (השנים בהם בודדו גנים אלה). במרבית המשפחות בעולם בהן יש רקע מורש לסרטן שד ושחלות המוטציות הן ייחודיות לכל משפחה ופזורות בכל האזורים המקדדים של הגנים. בכמה אוכלוסיות בעולם – לדוגמה באיסלנד ובפולין מגוון המוטציות הוא מוגבל מאוד: באיסלנד קיימת מוטציה אחת עיקרית (999del5) בגן BRCA2 ובפולין אחת מ-3 מוטציות (C61G, 5382insC, 4153delA) בגן BRCA1 הן שלוש מוטציות עיקריות באוכלוסייה הפולנית הלא יהודית. דוגמה רלוונטית למציאות הישראלית-יהודית למגוון מוטציות מוגבל בגנים BRCA1 ו-BRCA2 הם הנשים היהודיות ובעיקר האשכנזיות. במשפחות שבהן יש רקע מורש לסרטן שד ושחלות באוכלוסייה היהודית האשכנזית ניתן לאתר אחת משלוש מוטציות בגן BRCA1 (185delAG, 5382InsC) או בגן BRCA2 (6174delT). מוטציות אלה - המכונות מוטציות עיקריות – (Predominant mutations) - הן המוטציות העיקריות הנבדקות בישראל במשפחות בסיכון גבוה לסרטן שד ושחלות. ישנן בנשים יהודיות ממשפחות בסיכון גבוה עוד כמה מוטציות שכיחות פחות אך חוזרות על עצמן באוכלוסיות אתניות ספציפיות:
| מוצא אתני | גן | מוטציה |
|---|---|---|
| עיראקי אירני אפגני | BRCA1 | Tyr978X |
| צפון אפריקאי | BRCA1 | 981delAT |
| רוסי לא יהודי | BRCA1 | 4153delA |
| בלקני | BRCA2 | A1708E |
| תימני | BRCA2 | 8765delAG |
| אשכנזי | BRCA2 | 4075delGT |
פרט למוטציות אלה קיימות עוד כ-90 מוטציות נוספות שתוארו אי פעם בנשים ממוצא יהודי בישראל ובעולם. לנשים ישראליות ממוצא ערבי מוסלמי או נוצרי ולנשים ממוצא דרוזי אין מוטציות שחוזרות על עצמן, אך גם אצלן אותרו מוטציות ספציפיות בגנים BRCA1 ו-BRCA2 בחלק קטן מהמשפחות בסיכון גבוה.
בשל הספקטרום המצומצם של מוטציות בגנים BRCA1 ו-BRCA2 בקרב נשים יהודיות בישראל ניתן להעריך עד כמה נפוצות מוטציות אלה (= שלוש המוטציות העיקריות) בקרב נשים בישראל המבטאות מחלות שונות ורקע גנטי שונה.
| אוכלוסייה | שיעור נשאות |
|---|---|
| סרטן שד (אשכנזים) בכל גיל | 12-10 אחוזים |
| סרטן שד > 35 שנים | 30-25 אחוזים |
| סרטן שחלות בכל גיל | 29 אחוזים |
| סרטן שחלות (אשכנזי) | 35 אחוזים |
| סרטן שד ושחלות במשפחה | 65-60 אחוזים |
| אוכלוסייה כללית (אשכנזים) | 2.5 אחוזים |
| אוכלוסייה כללית (עיראקים) | 0.5 אחוזים |
קליניקה
סימנים – החשד הקליני לקיום רקע מורש לסרטן שד ושחלות מבוסס על קיום כמה פרמטרים שניתן לבררם רק על סמך נטילת אנמנזה מדוקדקת:
- שתי קרובות משפחה או יותר בדרגה ראשונה (אם ואחות, שתי אחיות) שחלו בסרטן שד בכל גיל
- קרובת משפחה אחת או יותר בדרגת קרבה ראשונה שחלתה בסרטן שד מתחת לגיל 40 שנים
- קרובת משפחה אחת או יותר בדרגה ראשונה שחלתה בסרטן שד דו צדדי שהראשון בהם מתחת לגיל 50 שנים
- קרוב משפחה בדרגה ראשונה (גבר – אב או אח) שחלה בסרטן שד בכל גיל
- שתי קרובות משפחה או יותר בדרגה שנייה (דודה, סבתא) שחלו בסרטן השד או שחלות מצד האב
- קרובת משפחה אחת או יותר בדרגה ראשונה שחלתה בסרטן שחלות מתחת לגיל 60 שנים
- קרובת משפחה אחת או יותר בדרגה ראשונה וקרובת משפחה אחת או יותר בדרגה שנייה או יותר שחלו בסרטן השד והשחלות, בכל גיל
- ארבעה מקרי סרטן במשפחה או יותר מאותו צד של המשפחה שאחד מהם לפחות הוא סרטן שד
- קיום של מוטציה ידועה בגנים BRCA1 ו-BRCA2 אצל קרוב משפחה בדרגת קרבה ראשונה או שנייה
- להדגשה: קיום של פרמטרים אלה אצל אישה מחייב חיפוש של קיום רקע מורש לסרטן שד ושחלה אצלה. מציאת המוטציה בגנים BRCA1 ו-BRCA2 היא רק דרך אובייקטיבית לאישור קיום רקע מורש והערכה כמותית למחצה של רמת הסיכון אבל אם לא נמצאת מוטציה בגנים אלה – הערכת הסיכון לפתח סרטן, המתבצעת בהקשר של ייעוץ אונקוגנטי, מבוססת על הסיפור המשפחתי, כאמור גם אם לא אותרה מוטציה במשפחה.
המשמעות של נשאות המוטציה
BRCA1 - לאישה שנושאת מוטציה בגן BRCA1, הסיכון לפתח סרטן שד וסרטן של השחלות לאורך החיים עולה באופן משמעותי מעבר לסיכון של האוכלוסייה הכללית, אך החדירות – Penetrance - איננה מלאה כלומר לא כל אישה נשאית תפתח סרטן. מחקרים רבים נכתבו ופורסמו בניסיון להעריך מהי רמת הסיכון לאורך החיים של נשאיות מוטציות בגן BRCA1 לפתח סרטן. רמת הסיכון המצוטטת משתנה ממחקר למחקר ונעה בין 84-50 אחוזים לפתח סרטן שד ו-50-20 אחוזים לפתח סרטן שחלות (פי 7 ופי 30 יותר מהסיכון לפתח סוגי סרטן אלה באוכלוסייה הכללית, בהתאמה). ספציפית מחקרים שהתמקדו בנשים יהודיות בישראל ובארצות הברית שהן נשאיות של מוטציות בגן זה ההערכה היא שהסיכון לסרטן שד עד גיל 75 שנים נע סביב 83-75 אחוזים ולסרטן שחלות 45–55 אחוזים. רמת הסיכון האישית תלויה בגורמים נוספים כמו מספר לידות, נטילת גלולות למניעת הריון או טיפול הורמונלי חליפי, גיל הופעת מחזור, עיסוק בספורט, ההיסטוריה הספציפית של סרטן וסוגיו במשפחה, מיקום המוטציה בגן, קיומם של שינויי רצף – פולימורפיזמים - בגנים אחרים ועוד גורמים רבים המכונים באופן קולקטיבי – גורמים משני סיכון – Modifier factors. התרומה היחסית של כל אחד מגורמים אלה ושיעור השפעתם על החדירות של מוטציה בגן BRCA1 אינה ידועה עדיין.
BRCA2 - נשאות של מוטציה בגן BRCA2 גם היא מעלה את הסיכון לפתח סרטן שד וסרטן שחלות לאורך החיים באופן משמעותי מעבר לסיכון בנשים באוכלוסייה הכללית: רמת הסיכון לנשאיות לסרטן שד נעה בין 70-50 אחוזים ולסרטן שחלות 11–59 אחוזים. אחד ההבדלים בין סרטן המתפתח בנשאיות של מוטציות בגן BRCA2 בהשוואה לסרטן המתפתח אצל נשים נשאיות של מוטציות בגן BRCA1 הוא שהסרטן מתפתח בגיל מאוחר יותר בגיל הקרוב יותר לגיל ההופעה באוכלוסייה הכללית.
בנוסף לסוגי סרטן אלה מוטציה בגן BRCA2 מעלה גם את הסיכון לפתח סוגי סרטן נוספים: סרטן לבלב, סרטן קיבה וסרטן דרכי מרה בשיעורים לא ברורים וההערכה היא שרמת הסיכון של נשאי מוטציה בגן BRCA2 היא עד 10 אחוזים לאורך החיים (בהשוואה לסיכון של 1–2 אחוזים לכל אחד מסוגי הסרטן הללו באוכלוסייה הכללית).
גם גברים יכולים להיות נשאים של מוטציות בגנים BRCA1 ו-BRCA2. רמת הסיכון האישית של גבר נשא של מוטציה בגן BRCA2 עולה עד 6 אחוזים לפתח סרטן שד (פי 12 מכל גבר אחד באוכלוסייה הכללית) וכן את סוגי הסרטן הנוספים: לבלב, קיבה וסרטן דרכי המרה.
הנתונים הקיימים היום אינם תומכים בכך שהמוטציות בגנים BRCA1 ו-BRCA2 מעלים אישית את הסיכון של גברים לפתח סרטן של הערמונית או סרטן של המעי הגס.
עיקר הדחף אצל גברים לבצע את הבדיקה הגנטית הוא היכולת של גברים נשאים להעביר את המוטציה לכל אחד מצאצאיהם – בנים ובנות: הסיכון לכל אחד מהילדים של נשא הוא 50 אחוזים להיות גם נשא (בהתאם למודל של הורשה אוטוזומית דומיננטית).
אבחנה
- אבחנה מעבדתית – נשאות של המוטציות ניתנת לביצוע על ידי בדיקת דם פשוטה, הפקת הדנ״א מתאי הדם הלבנים ובדיקה של קיום או היעדר המוטציה על ידי תבחין מעבדתי פשוט. במידת הצורך ניתן להפיק DNA מבלוק פארפין, דגימת רוק, או כל דגימה אחרת שניתן להפיק ממנה חומצות גרעין
- עצם ביצוע התהליך במעבדה – תהליך ה-PCR (Polymerase Chain Reaction) - יכול לגרום להחדרה של מוטציות בדגימה באופן אקראי ולכן חשוב לחזור על כל בדיקה לפחות פעמיים עדיף משתי דגימות דם בלתי תלויות כדי לשלול אפשרות שלך תוצאה כוזבת חיובית
- את הבדיקה הגנטית עדיף להציע ולבצע קודם כל אצל מי שחלה בסרטן במשפחה על מנת לראות האם יש מתאם בין המוטציות הספציפיות שנבדקות בישראל לתחלואה מסרטן שד ושחלות. מי שהוריו אינם נשאים – אינו יכול להיות נשא של מי מהמוטציות הנזכרות למעלה
- ישנן משפחות בהן אנו נתקלים בתופעה המכונה פנוקופי - Phenocopy: משפחות בהן חולת סרטן שד נבדקת ואינה נשאית של מוטציה בגנים BRCA1 או BRCA2 אבל כל שאר החולות מאותה משפחה נמצאו נשאיות של מוטציה אחת
טיפול
מה ניתן להציע לנשים נשאיות שלא חלו בסרטן?
סרטן שד
גילוי מוקדם של סרטן שד – התכנית לגילוי מוקדם של סרטן שד היא יעילה ואכן מאפשרת גילוי מוקדם של סוג זה של ממאירות. מה שמומלץ הוא בדיקה ידנית של השדיים על ידי רופא אחת ל6 חודשים והדמיה של השד אחת לשנה. לנשים צעירות בדיקת ההדמיה המומלצת היא MRI (Magnetic Resonance Imaging) של השדיים. בחלק מהמקרים מומלץ להוסיף עוד סוג של הדמיה אחרת (סונאר או ממוגרפיה) גם אחת לשנה באופן שאחת ל-6 חודשים תהיה הדמיה של השד. היעילות של גישה זו אינה מוכחת באופן מדעי חד משמעית.
ניתוחים להסרת שדיים עם או בלי שחזור - הדרך היחידה להקטנה אקטיבית של הסיכון לפתח סרטן שד היא על ידי הסרת שדיים דו צדדית עם או בלי שחזור. הגישה הזו מקטינה סיכון לפתח סרטן שד עד 90 אחוזים מהסיכון העודף אך אין מניעה מושלמת. לכן גם לאחר הניתוח להסרת השדיים להקטנת סיכון מומלץ להקפיד על משטר מעקב לגילוי מוקדם של סרטן שד.
טיפול תרופתי - בשנת 1997 אושר השימוש בטמוקסיפן לנשים בסיכון גבוה בארצות הברית על מנת להקטין סיכון באופן פרמקולוגי. אולם הנשים במחקר הנדון לא נבדקו לאיתור מוטציות בגנים BRCA1 ו-BRCA2 ולא מקובל להציע לאישה ללא אבחנת סרטן טיפול מונע תרופתי זה. קיימים פרסומים אחדים בספרות על ניסיונות בודדים במספר מועט שלך מקרים לטפל בטיפול תרופתי להקטנת סיכון לסרטן שד אך אין כל תכשיר נכון לעכשיו המוכח כיעיל.
סרטן שחלות
אין משטר מעקב יעיל לגילוי מוקדם של סרטן השחלות. עובדה זו, יחד עם הסיכון הגבוה משמעותית לפתח סוג זה של ממאירות בנשאיות, גורמים להמלצה לבצע הסרת שחלות (וחצוצרות) מקטינת סיכון סביב גיל 35–40 שנים ולאחר תום יצירת המשפחה. אין צורך להסיר את הרחם שכן אין עלייה בסיכון לפתח סרטן של הרחם משנית למוטציות בגנים BRCA1 ו-BRCA2. הסרת השחלות מקטינה סיכון לפתח סרטן שחלות אך יש סיכוי של 1–3 אחוזים לפתח סרטן ראשוני של הצפק - Primary peritoneal carcinomatosis גם לאחר הסרת השחלות והחצוצרות.
לנשים צעירות יותר שעוד לא הגיעו לגיל שבו מומלצת הסרת השחלות, מומלץ לדבוק במשטר מעקב לגילוי מוקדם – תוך הדגשה שהוא אינו יעיל מספיק - עד הגיל בו הן מבצעות את הסרת השחלות המונעת. משטר זה כולל בדיקה ידנית על ידי גניקולוג, סונאר טראנס וגינלי ובדיקת סמן בדם CA 125 אחת ל-6 חודשים.
פרוגנוזה
- מהלך המחלה והתגובה לטיפול כירורגי, כימי או קרינתי בקרב נשים נשאיות שחלו בסרטן השד והשחלות אינו גרוע יותר או טוב יותר מנשים שחלו בסוגי סרטן אלה שאינן נשאיות
- לנשים שחלו בסרטן השד על רקע מוטציה בגן BRCA1 או BRCA2 יש אופציה (מחקרית בשלב הזה) לקבל טיפול על ידי תכשיר שבולם אנזים בשם PARP - PARP inhibitor שמיועד כתוספת לטיפול כימותרפי אצל נשים עם סרטן שד גרורתי שלא מגיבות לטיפול כימי בלבד
דגלים אדומים
- נקודות הדורשות תשומת לב מיוחדת
- קיימת דעה רווחת בציבור ובקרב רופאים גם שאם אין היסטוריה של סרטן שד ושחלות מצד האם ההיסטוריה של ממאירויות אלה מצד האב אינה רלוונטית. משפט זה וגישה זו אינם נכונים: מיקומם של הגנים BRCA1 (על הזרוע הארוכה של כרומוזום 17) ו-BRCA2 (על הזרוע הארוכה של כרומוזום 13) מעידים שמוטציות יכולות להיות מורשות הן מהאב והן מהאם. ולכן ההיסטוריה המשפחתית של סרטנים נשיים מצד האב היא מאוד משמעותית בהחלטה האם להציע את הבדיקה הגנטית לגברים. לכן מקובל לבצע בדיקה גנטית לגרים שבמשפחותיהם יש היסטוריה חשודה לרקע מורש לסרטן שד ושחלות שיכולים להיות נשאים ולכן יכולים להוריש את המוטציות בגנים אלה לבנותיהם
- "לא צריך לבדוק נשים שחלו כי למידע אין כל ערך - הן ממילא חלו". המידע הגנטי הוא בעל ערך לחולת סרטן שד עצמה (בהחלטה למשל האם לבצע כריתת שד מלאה או חלקית עם קרינה, בהחלטה האם ומתי לבצע כריתת שחלות מונעת) ומאפשרת מתן תשובה ואינטרפרטציה הגיונית ורציונלית לגבי תשובה שלילית אצל קרובות משפחתה: אישה שהיא לא נשאית במשפחה שבה אותרה מוטציה – אינה בסיכון גבוה לפתח סרטן שד ושחלות. אישה שאינה נשאית אבל לא נבדקה מי שחלתה בסרטן היא עדיין בסיכון גבוה לפתח סרטן במבוסס על הסיפור המשפחתי
ביבליוגרפיה
- Petrucelli N, Daly MB, Feldman GL. Hereditary breast and ovarian cancer due to mutations in BRCA1 and BRCA2. Genet Med. 2010 May;12(5):245-59.
- Abeliovich D, Kaduri L, Lerer I, Weinberg N, Amir G, Sagi M, Zlotogora J, Heching N, Peretz T. The founder mutations 185delAG and 5382insC in BRCA1 and 6174delT in BRCA2 appear in 60% of ovarian cancer and 30% of early-onset breast cancer patients among Ashkenazi women. Am J Hum Genet. 1997 Mar;60(3):505-14
- Hartge P, Struewing JP, Wacholder S, Brody LC, Tucker MA. The prevalence of common BRCA1 and BRCA2 mutations among Ashkenazi Jews. Am J Hum Genet. 1999 Apr;64(4):963-70
- Kauff ND, Perez-Segura P, Robson ME, Scheuer L, Siegel B, Schluger A, Rapaport B, Frank TS, Nafa K, Ellis NA, Parmigiani G, Offit K. Incidence of non-founder BRCA1 and BRCA2 mutations in high risk Ashkenazi breast and ovarian cancer families. J Med Genet. 2002 Aug;39(8):611-4.
- Shiri-Sverdlov R, Gershoni-Baruch R, Ichezkel-Hirsch G, Gotlieb WH, Bruchim Bar-Sade R, Chetrit A, Rizel S, Modan B, Friedman E. The Tyr978X BRCA1 Mutation in Non-Ashkenazi Jews: Occurrence in High-Risk Families, General Population and Unselected Ovarian Cancer Patients. Community Genet. 2001 Jul;4(1):50-55.
- Lerer I, Wang T, Peretz T, Sagi M, Kaduri L, Orr-Urtreger A, Stadler J, Gutman H, Abeliovich D. The 8765delAG mutation in BRCA2 is common among Jews of Yemenite extraction. Am J Hum Genet. 1998 Jul;63(1):272-4.
- Antoniou A, Pharoah PD, Narod S, Risch HA, Eyfjord JE, Hopper JL, Loman N, Olsson H, Johannsson O, Borg A, Pasini B, Radice P, Manoukian S, Eccles DM, Tang N, Olah E, Anton-Culver H, Warner E, Lubinski J, Gronwald J, Gorski B, Tulinius H, Thorlacius S, Eerola H, Nevanlinna H, Syrjäkoski K, Kallioniemi OP, Thompson D, Evans C, Peto J, Lalloo F, Evans DG, Easton DF. Average risks of breast and ovarian cancer associated with BRCA1 or BRCA2 mutations detected in case Series unselected for family history: a combined analysis of 22 studies. Am J Hum Genet. 2003 May;72(5):1117-30
- Begg CB, Haile RW, Borg A, Malone KE, Concannon P, Thomas DC, Langholz B, Bernstein L, Olsen JH, Lynch CF, Anton-Culver H, Capanu M, Liang X, Hummer AJ, Sima C, Bernstein JL. Variation of breast cancer risk among BRCA1/2 carriers. JAMA. 2008 Jan 9;299(2):194-201.
- Levy-Lahad E, Friedman E. Cancer risks among BRCA1 and BRCA2 mutation carriers. Br J Cancer. 2007 Jan 15;96(1):11-5
- Narod SA. Modifiers of risk of hereditary breast cancer. Oncogene. 2006;25(43):5832-6.
- Simchoni S, Friedman E, Kaufman B, Gershoni-Baruch R, Orr-Urtreger A, Kedar-Barnes I, Shiri-Sverdlov R, Dagan E, Tsabari S, Shohat M, Catane R, King MC, Lahad A, Levy-Lahad E (2006) Familial clustering of site-specific cancer risks associated with BRCA1 and BRCA2 mutations in the Ashkenazi Jewish population. Proc Natl Acad Sci U S A 103(10): 3770-3774.
- Kauff ND, Satagopan JM, Robson ME, Scheuer L, Hensley M, Hudis CA, Ellis NA, Boyd J, Borgen PI, Barakat RR, Norton L, Castiel M, Nafa K, Offit K. Risk-reducing salpingo-oophorectomy in women with a BRCA1 or BRCA2 mutation. N Engl J Med 2002; 346:1609-15.
- Roa BB, Boyd AA, Volcik K, Richards CS. Ashkenazi Jewish population frequencies for common mutations in BRCA1 and BRCA2. Nat Genet. 1996; 14:185-7.
- Odduoux C, Streuwing JP, Clayton CM, Neuhausen S, Brody LC, Kaback M, Haas B, Norton L, Borgen P, Jhanwar S, Goldgar D, Ostrer H, Offit K.. The carrier frequency of the BRCA2 6174delT mutation among Ashkenazi Jewish individuals is approximately 1%. Nat Genet 1996; 14:188-90.
- Modan B, Hartge P, Hirsh-Yechezkel G, Chetrit A, Lubin F, Beller U, Ben-Baruch G, Fishman A, Menczer J, Struewing JP, Tucker MA, Wacholder S; National Israel Ovarian Cancer Study Group. Parity, oral contraceptives, and the risk of ovarian cancer among carriers and noncarriers of a BRCA1 or BRCA2 mutation. N Engl J Med 2001; 345(4):235-40.
- Antoniou AC, Pharoah PD, Easton DF, Evans DG. BRCA1 and BRCA2 cancer risks. J Clin Oncol 2006; 24(20):3312-3.
- Domchek SM, Friebel TM, Singer CF, Evans DG, Lynch HT, Isaacs C, Garber JE, Neuhausen SL, Matloff E, Eeles R, Pichert G, Van t'veer L, Tung N, Weitzel JN, Couch FJ, Rubinstein WS, Ganz PA, Daly MB, Olopade OI, Tomlinson G, Schildkraut J, Blum JL, Rebbeck TR. Association of risk-reducing surgery in BRCA1 or BRCA2 mutation carriers with cancer risk and mortality. JAMA. 2010 Sep 1;304(9):967-75.
- Rebbeck TR, Kauff ND, Domchek SM. Meta-analysis of risk reduction estimates associated with risk-reducing salpingo-oophorectomy in BRCA1 or BRCA2 mutation carriers. J Natl Cancer Inst. 2009 Jan 21;101(2):80-7
- Walsh T, King MC. Ten genes for inherited breast cancer. Cancer Cell. 2007 Feb;11(2):103-5.
- Laitman Y, Borsthein RT, Stoppa-Lyonnet D, Dagan E, Castera L, Goislard M, Gershoni-Baruch R, Goldberg H, Kaufman B, Ben-Baruch N, Zidan J, Maray T, Soussan-Gutman L, Friedman E. Germline mutations in BRCA1 and BRCA2 genes in ethnically diverse high risk families in Israel../ Breast Cancer Res Treat. 2010 Oct 20. [Epub ahead of print]
- Liang H, Tan AR. Iniparib, a PARP1 inhibitor for the potential treatment of cancer, including triple-negative breast cancer. IDrugs. 2010 Sep;13(9):646-56
קישורים חיצוניים
- אתר של IARC לסטטיסטיקבה של תחלואה ותמותה מסרטן בעולם
- - אתר המסכם את כל המוטציות המדווחות במסדי הנתונים הציבוריים בגנים BRCA1 BRCA2
- אתר של עמותת ברכה עמותה למען תמיכה בנשים נשאיות של מוטציות בגנים BRCA1 BRCA2 בישראל
המידע שבדף זה נכתב על ידי פרופ' איתן פרידמן, פרופסור חבר בחוג לרפואה פנימית באוניברסיטת תל אביב


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק