ניהול לידה בגבול החיות - נייר עמדה
|
| |
|---|---|
| ניהול לידה בגבול החיות | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | מיילדות |
| האיגוד המפרסם | |
| קישור | באתר האיגוד הישראלי למיילדות וגינקולוגיה |
| תאריך פרסום | אוקטובר 2011 |
| יוצר הערך | צוות הכנת נייר העמדה |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – לידה
לידה מוגדרת כסיום הריון של עובר במשקל גדול מ-500 גרם ו/או בגיל הריון של 22+0 שבועות ומעלה[1]. מסמך זה דן בניהול לידה בטווח שבין 22+0 ימים ו-24+6 ימים המוגדרים כגבול החיות. ההגדרה המקובלת של עובר בגבול החיות שנויה במחלוקת ולכן אין מסמך זה קובע את גיל החיות.
השיפור בטיפול בעובר בגבול החיות הן במהלך ההיריון (שיפור במעקב טרום לידתי, שימוש בסטרואידים להבשלת ריאות העובר, שימוש באנטיביוטיקה במקרי פקיעה מוקדמת של קרומי מי השפיר ועוד) והן לאחר הלידה (טיפול נשימתי נמרץ, שימוש בסורפקטנט, סטרואידים להאצת הבשלת ריאות העובר ועוד) הובילו בשנים האחרונות לירידה בשיעור התמותה אך ללא ירידה משמעותית בשיעורי התחלואה של הילוד, הן לטווח הקצר (מחלת ריאה, ספסיס, פגיעה בגדילה ועוד)[2][3] והן לטווח הארוך (התפתחות נוירולוגית, הפרעה קוגניטיבית ועוד)[4]. לכן, ניהול לידה בגבול החיות הנו נושא מורכב עם השלכות רפואיות, אתיות, דתיות ואחרות. בהתאם, ניהול לידה בגבול החיות דורש מעורבות של צוות בין תחומי, הכולל את הרופא המיילד ורופא הילדים ואשר צריך לדון על המקרה תוך שיתוף ההורים בדיון ובהחלטות אודות הניהול הרפואי, הנגזר מגיל ההריון. קביעת מות יילוד בכל שבוע נעשית ע"י רופא, לאו דווקא ניאונטולוג, כמפורט בנספח מספר 4.
להלן מובאים הקווים המנחים לגבי ההתנהלות המומלצת של לידות בגבול החיות הנגזרים מגיל ההריון ואשר גובשו בהמלצה משותפת של האיגודים המקצועיים הנוגעים בדבר (האיגוד למיילדות וגינקולוגיה, האיגוד לנאונטולוגיה, החברה לרפואת האם והעובר, והאיגוד לרפואת ילדים) וזאת בהתייחס לנתונים עולמיים[2][3][4][1][5] וארציים[6].
הנחיות מותאמות גיל היריון
כאשר מתחיל תהליך המוביל לסיום ההריון בטווח זה יש להעריך תחילה, על סמך מסמכי מעקב ההריון ובדיקות נוספות, את גיל ההריון המדויק, המשקל המוערך של העובר, מצב היולדת ומצב העובר. הבעתיות הנובעת מלידה בגיל הריון זה תוצג להורים ע"י רופא מתחום המיילדות ובמידת האפשר גם ע"י רופא ילדים. ההחלטה לגבי ההתנהלות בלידה ואחריה לגבי מידת הטיפול בילוד תתקבל בשיתוף עם ההורים. סמוך לפני יציאת הוולד, במקרים שבהם לא מבוצע ניטור רציף, יש לבדוק את חיותו. רופא מיילד חייב להיות נוכח בלידה.
לידה בטווח שבין 24+0 (24 שבועות ו-0 ימים) ו-24+6 (24 שבועות ו-6 ימים)
הנתונים מהארץ והעולם מצביעים על עליה בשרידות בגיל זה. בהתאם, יש להמליץ להורים על ניהול הלידה גם ע"פ התוויה עוברית. יש לזמן רופא ילדים לכל לידה בטווח הריון זה ובכל מקרה של לידת חי, הילוד יועבר לפגייה. קביעת המוות תעשה ע"י רופא ילודים, תוך כדי שימוש באמצעי לבדיקת הפעילות החשמלית של הלב.
לידה בטווח שבין 23+0 (23 שבועות ו-0 ימים) ו-23+6 (23 שבועות ו-6 ימים)
הנתונים מהארץ והעולם מצביעים על שיעור שרידות מוגבל של פחות מעשירית מהילודים. בהתאם, יש לנהל את הלידה ע"פ התוויות אימהיות בלבד. זאת, למעט מקרים שבהם ההורים מבקשים באופן מפורש לנהל את הלידה גם ע"פ התוויה עוברית. יש לזמן רופא ילדים לכל לידה בטווח הריון זה ובכל מקרה של לידת חי, הילוד יועבר לפגייה. קביעת המוות תעשה ע"י רופא ילודים, תוך כדי שימוש באמצעי לבדיקת הפעילות החשמלית של הלב.
לידה בטווח שבין 22+0 (22 שבועות ו-0 ימים) ו-22+6 (22 שבועות ו-6 ימים)
הנתונים מהארץ והעולם מצביעים על סיכויי שרידות אפסיים של הילוד בגיל זה. בהתאם, יש לנהל את הלידה ע"פ התוויות אימהיות בלבד. ההחלטה לגבי נוכחות רופא ילדים בלידה תתקבל בשיתוף פעולה עם ההורים ובהעדר החלטה כזו ע"פ מדיניות בית החולים בו מתנהלת הלידה. במקרה שבו לא תוכננה נוכחות רופא ילדים יש ליידעו מראש על הלידה הצפויה וזימונו המיידי במידה והוולד חיוני (תנועות נשימה וגוף) והילוד יועבר לפגיה. במקרה של וולד שאיננו חיוני וסימן החיים היחיד הוא דופק לב, המעקב יתקיים בחדר לידה או במחלקת ילודים ע"פ מדיניות בית החולים, תוך כדי שימוש באמצעי לבדיקת הפעילות החשמלית של הלב. קביעת מותו של הוולד תיעשה ע"י רופא מיילד או רופא ילודים, ע"פ מדיניות בית החולים.
נספח 1: נתוני תמותה ותחלואה בארה"ב
| Completed Weeks of Gestation | Number of Deaths | Percentage of Deaths |
| 21 | 12 | 100 |
| 22 | 56 | 79 |
| 23 | 216 | 70 |
| 24 | 301 | 50 |
| 25 | 379 | 25 |
| 26 | 436 | 20 |
| 27 | 519 | 10 |
| 28 | 569 | 8 |
| 29 | 535 | 5 |
| 30 | 472 | 3 |
| 31 | 362 | 5 |
| 32 | 225 | 7 |
| 33 | 185 | 5 |
| 34-42 | 156 | 5 |
Data from Lemons JA, Bauer CR, Oh W, Korones SB, Papile LA, Stoll BJ, et al. Very low birth weight outcomes of the National Institute of Child Health and Human Development Neonatal Research Network,
January 1995 through December 1996. NICHD Neonatal Research Network. Pediatrics 2001;107:E1.
| Birth Weight (g) | Number of Deaths | Percentage of Deaths |
| 401-500 | 195 | 89 |
| 501-600 | 317 | 71 |
| 601-700 | 449 | 38 |
| 701-800 | 439 | 25 |
| 801-900 | 419 | 12 |
| 901-1,000 | 462 | 10 |
| 1,001-1,100 | 398 | 8 |
| 1,101-1,200 | 430 | 5 |
| 1,201-1,300 | 465 | 5 |
| 1,301-1,400 | 488 | 3 |
| 1,401-1,500 | 571 | 3 |
Data from Lemons JA, Bauer CR, Oh W, Korones SB, Papile LA, Stoll BJ, et al. Very low birth weight outcomes of the National Institute of Child Health and Human Development Neonatal Research Network, January 1995 through December 1996. NICHD Neonatal Research Network. Pediatrics 2001;107:E1.
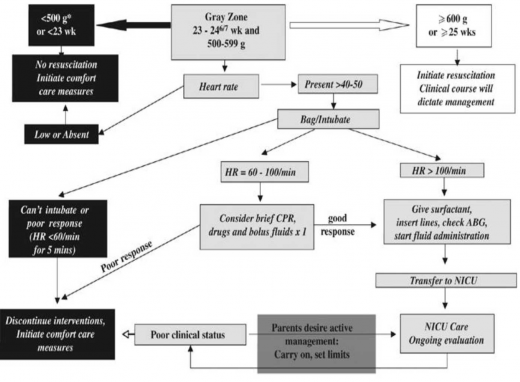
נספח 2 : תרשים זרימה בנושא ניהול הריון בגבול החיות - הגישה בארה"ב
Published in Journal of Perinatology (2008) 28, S4-S8; oi:10.1038/jp.2008.42
I Seri - Center for Fetal and Neonatal Medicine and the USC Division of Neonatal Medicine, Department of Pediatrics, Childrens Hospital Los Angeles and Women's and Children's Hospital of the LAC+USC Medical Center, Keck School of Medicine, University of California, Los Angeles, CA, USA
and
J Evans - Division of Neonatology, Department of Medicine, The Children's Hospital of Philadelphia, University of Pennsylvania, Philadelphia, PA, USA
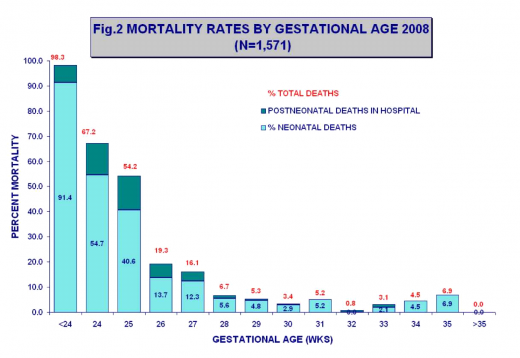
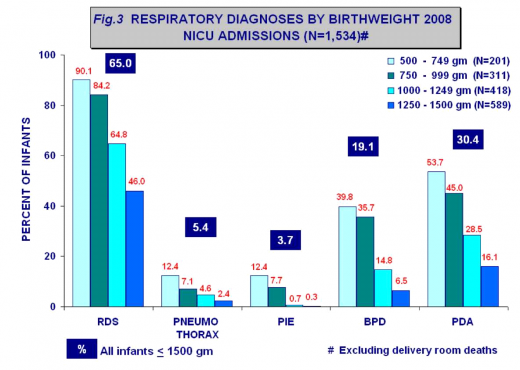
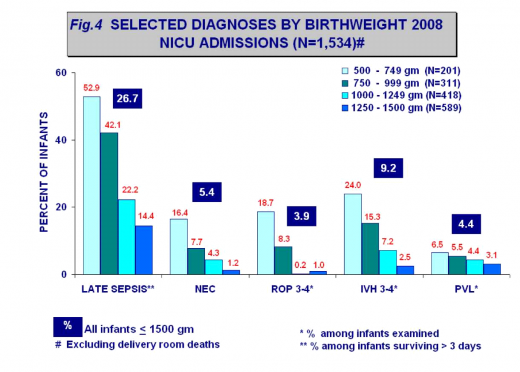
נספח 3: נתוני תמותה ותחלואה ארציים
ע"פ דו"ח מסכם-שנת 2008, היחידה לחקר הבריאות האישה והילד[6]
נספח 4: קביעת מוות בלידה בגבול החיות
- יש לקחת בחשבון שבמצבי היפותרמיה יתכן דופק איטי ביותר העשוי להתגבר במקרה של חימום הוולד.
- יש לוודא חוסר דופק (בהאזנה עם סטטוסקופ), תנועות נשימה, תנועות גוף במשך דקה לפחות.
- לאחר שהתקיים האמור בסעיף 2 יש לאשר את המוות באמצעות מכשיר לניטור חשמלי של פעימות הלב למשך דקה לפחות ולחזור על כך לאחר חצי שעה לפחות.
- יש לתעד את הבדיקות בתיק הרפואי.
צוות הכנת נייר העמדה
- פרופ' אריה הרמן - האיגוד הישראלי במיילדות וגינקולוגיה
- פרופ' שאול דולברג - האיגוד הישראלי לניאונטולוגיה
- פרופ' יעקב קוינט - האיגוד הישראלי לניאונטולוגיה
- פרופ' יעקב בר - החברה הישראלית לרפואת האם והעובר
- פרופ' יוסי עזרא - החברה הישראלית לרפואת האם והעובר
- פרופ' מתי ברקוביץ - האיגוד הישראלי לרפואת ילדים
העידכון לנייר העמדה בוצע ע"י ועד החברה הישראלית לרפואת האם והעובר
- פרופ' קובי בר - יו"ר החברה לרפואת האם והעובר, מנהל היחידה לרפואת האם והעובר, מרכז רפואי וולפסון, חולון ושאר חברי הועד:
- פרופ' יריב יוגב - מנהל חדרי לידה, מרכז רפואי רבין, פתח תקווה
- ד"ר אלי גוטרמן - מנהל שירות מחוזי להריון בסיכון גבוה, מחוז חיפה ,בית חולים כרמל, שרותי בריאות כללית
- ד"ר סורינה גריסרו-גרנובסקי - אחראית אגף מיילדותי, מרכז רפואי שערי צדק, ירושלים
- ד"ר יורי פרליץ - מנהל היחידה לרפואת האם והעובר, מרכז רפואי ע"ש ברוך פדה, פוריה, טבריה
- ד"ר מיכל קובו - מנהלת מחלקת יולדות, מרכז רפואי אדית וולפסון, חולון
- פרופ' אייל ענתבי - מנהל אגף נשים ויולדות, מרכז רפואי ברזילי, אשקלון
ביבליוגרפיה
- ↑ 1.0 1.1 ACOG practice bulletin. Perinatal care at the threshold of viability. 2002, 38.
- ↑ 2.0 2.1 Costeloe K, Hennessy E, Gibson AT, Marlow N, Wilkinson AR. The EPICURE study: outcome to discharge from hospital for infants born at the threshold of viability. Pediatrics 2000, 106, 659-71. (Level II)
- ↑ 3.0 3.1 Lemons JA, Bauer CR, Oh W, Korones SB, Papile LA, Stoll BJ, et al. Very low birth weight outcomes of the National Institute of Child Health and Human Development Neonatal Research Network, January 1995 through December 1996. NICHD Neonatal Research Network. Pediatrics 2001, 107:E1. (Level II)
- ↑ 4.0 4.1 McEniery CM, Bolton CE, Fawke J, Hennessy E, Stocks J, Wilkinson IB, Cockcroft JR, Marlow N. Cardiovascular consequences of extreme prematurity: the EPICure study. J Hypertens 2011,29(7):1367-73 (Level II).
- ↑ Seri I, Evans J. Decision making at the threshold of infant viability. Journal of Perinatology 2008, 28, S4–S8. (Level III).
- ↑ 6.0 6.1 מסד הנתונים של תינוקות במשקל לידה נמוך מאד 01500 גרם או פחות, דו"ח מסכם-שנת 2008, היחידה לחקר הבריאות האישה והילד, מכון גרטנר, תל השומר, המרכז הלאומי לבקרת מחלות (ICDC), תחום פרינטולוגיה THE ISREAL NEONATAL NETWOR


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק