המדריך לטיפול בסוכרת - סוכרת היריון - Gestational diabetes
הופניתם מהדף סוכרת היריון - Gestational diabetes לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר דוד קניגין, פרופסור אוריאל אלחלל, פרופסור משנה קליני עידו שולט | |
| שם הפרק | סוכרת והיריון | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת והיריון
בפרק זה נדון בהשלכות סוכרת על ההיריון והיריון על הסוכרת. נחלק את הדיון לסוכרת טרום הריונית (מסוג 1 או מסוג 2) וסוכרת הריונית (Gestational Diabetes Mellitus, GDM). שכיחות סוכרת הריונית תלויה בהגדרתה, לפי ההגדרות, הארעות סוכרת הריונית כ-7-6 אחוזים מכלל ההריונות והיא מהווה כ-90 אחוזים ממקרי סוכרת בהיריון ואילו שכיחות סוכרת טרום הריונית בהיריון עומדת על 1–3 אחוזים מכלל ההריונות. שכיחות סוכרת הריונית נמצאת ביחס ישר לשכיחות סוכרת מסוג 2 באוכלוסייה. חלק ניכר מהסיבוכים העובריים נובעים מהיפרגליקמיה בזמן היריון ואילו אחרים נובעים מפגיעת המחלה במערכות הגוף השונות של ההרה. איזון מיטבי של רמות גלוקוז בהיריון עומד במרכזו של טיפול בנשים אלו כיוון שהוא הוכח כמפחית משמעותית תחלואה ותמותה עוברית. עם זאת, גם לייעוץ לפני היריון ומעקב הריון במסגרת "היריון בסיכון גבוה" יש תפקיד חשוב. יתר על כן, טיפול בנשים עם סוכרת טרום הריונית עם סיבוכים בפגיעה באיברי המטרה דורש במקרים רבים מעורבות של צוות רב-תחומי: רפואת משפחה, גינקולוגיה, קרדיולוגיה, נפרולוגיה, אנדוקרינולוגיה, נוירולוגיה, אופתלמולוגיה ומומחי תזונה (דיאטנים).
העקרונות החשובים בטיפול באישה עם סוכרת בהיריון הם:
- ייעוץ טרום הריוני ותכנון משפחה
- איזון מיטבי של רמות גלוקוז בהיריון
- סקירה ואיתור סיבוכים אימהיים בנשים עם סוכרת טרום הריונית (יתר לחץ דם*. זיהומים*, רטינופתיה, נפרופתיה, תחלואה קרדיווסקולרית, חמצת קטוטית ותת-פעילות של בלוטת התריס)
- איתור וטיפול בסיבוכים עובריים
(*) גם בנשים עם סוכרת הריונית.
סוכרת טרום הריונית
סיבוכי היריון בנשים עם סוכרת טרום הריונית
סיבוכי העובר והילוד
הסיבוכים העובריים על רקע סוכרת טרום הריונית נובעים בעיקר מהיפרגליקמיה אימהית וניתן לחלק אותם מבחינה פתופיזיולוגית להפרעות שליש ראשון לעומת שלישים שני ושלישי. הסיבוכים העיקריים בשליש הראשון הם הפרעות בהתפתחות האיברים (אורגנוגנזיס), מומים מולדים, אשר שכיחותם בנשים עם סוכרת טרום הריונית נעה ברוב העבודות בין 7.5 אחוזים ל-10 אחוזים. לעומת זאת בשלבים המאוחרים של ההיריון ההשפעה היא בעיקר על משקל ומבנה גוף העובר, בשלות ריאתית והתחלואה הנאונטלית. טבלה מספר 1 מציגה נתונים המשווים את שכיחות הסיבוכים בקבוצת נשים עם סוכרת מסוג 1 לעומת נשים לא סוכרתיות ממחקר שאסף באופן פרוספקטיבי נתונים על 5,089 נשים סוכרתיות לעומת 1.2 מילית נשים ללא סוכרת, בשנים 2003-1991[1].
| תוצא | נעזים סוכרתיות(%) | נשים ללא סוכות(%) |
| ניתוח קיסרי | 46 | 12 |
| משקל לידה מעל 4,500 גרם | 12.6 | 3.9 |
| פרע לידת כתפיים | 13.7 | 0.2 |
| שיתוק על שם Erb | 2.1 | 0.2 |
| רעלת היריון קלה. | 9.7
4.3 |
2
0.8 |
| מומים מולדים משמעותיים | 4.7 | 1.8 |
| לידה מוקדמת (<32 שבועות) | 2.3 | 0.7 |
| תסמונת מצוקה נשימתית | 1 | 0.2 |
| תמותה תוך רחמית | 1.5 | 0.3 |
| תמותה פרינטלית | 2 | 0.48 |
| תמותה נאונטלית | 0.7 | 0.22 |
היפרגליקמיה היא הגורם המשפיע ביותר על שכיחות הסיבוכים וחומרתם ואכן, עבודות רבות הראו שאיזון מיטבי של רמות גלוקוז טרם ובזמן ההיריון מפחית משמעותית את שכיחות הסיבוכים[2][3][4].
בהתאם להיפותיזת Barker, ידוע כי לסוכרת לא מאוזנת השפעה אפיגנטית על העובר שבהמשך חייו כבוגר עלול ללקות בכל הספקטרום של התסמונת המטבולית.
תמותה פרינטלית: שיעור התמותה התוך רחמית בסוף ההיריון לפני עידן האינסולין בנשים עם סוכרת טרום הריונית הגיע עד כ-50 אחוזים. שיעור התמותה התוך רחמית בנשים עם סוכרת טרום הריונית עומד על כ-3 אחוזים, גבוה פי 4–7 בהשוואה לאוכלוסיית הביקורת[5][6]. כמו כן, הסיכוי של תינוק לאם סוכרתית למות בשלושת החודשים הראשונים לאחר הלידה גבוה פי שלושה. עם זאת, שכיחות יתר של התמותה הפרינטלית כמעט נעלמת בנשים עם איזון גלוקח מיטבי[5][7][8][9]. כ-50 אחוזים ממקרי התמותה הפרינטלית קשורים למומים מולדים בעובר.
מומים מולדים: כל סוגי המומים שניתן למצוא בעוברים של נשים לא סוכרתיות קיימים גם בנשים סוכרתיות. שיעור המומים נמצא בתסמיך חיובי לרמות HbA1c, כאשר מתחת ל-6 אחוזים השכיחות אינה מוגברת ומגיעה ל-20 אחוזים בנוכחות רמות 14 אחוזים≤HbA1c[10]. המומים השכיחים ביותר הם מומי לב (פי 3.6), מתוכם מומי מחיצה חדרית הם השכיחים ביותר[11]. מומים מולדים נוספים שניתן למצוא בשכיחות מוגברת בנשים סוכרתיות הם: מומי מערכת העצבים, הגפיים ומערכת העיכול. המום שנמצא בתסמיך גבוה מאוד לסוכרת הוא Sacral agenesis/Caudal dysplasia syndrome ששכיח עד פי 170 בנשים סוכרתיות[11][12].
מאקרוזומיה (משקל לידה מעל 4000 גרם): על פי התאוריה של Pedersen היפרגליקמיה אימהית מביאה להיפרגליקמיה עוברית אשר גורמת להיפראינסולינמיה עוברית. רמות גבוהות של אינסולין עוברי משפיעות על רקמות רגישות לאינסולין כגון רקמת שומן, שריר, כבד ולב וגורמות לגדילה לא תקינה של העובר שמתבטאת במאגרי שומן מוגדלים ויחס מוגבר של היקפי כתפיים/ראש. לאישה סוכרתית סיכוי פי 4 ללדת תינוק מאקרוזומי[13][14]. הסיבוך המשמעותי ביותר של מאקרוזומיה הוא פרע כתף בלידה והשלכותיו (שבר או שיתוק גפה עליונה, תשניק בלידה). בנוסף, מאקרוזומיה מעלה את הסיכון לניתוח קיסרי. רמות גלוקוז בדם לאחר ארוחות מנבאות מאקרוזומיה טוב יותר בהשוואה לרמות בצום[15]. שני מחקרים גדולים שבדקו תוצאים עובריים ואימהיים עם ובלי איזון סוכרת הריונית (GDM) דיווחו על ירידה של 50 אחוזים בשיעור של לידות תינוקות גדולים (מעל 4,000 גרם) והפחתה של 60 אחוזים בפרע כתף בלידה[16][17]. מספר תצפיות הראו שאיזון גלוקוז מיטבי חשוב מאוד גם בתחילת ההיריון ולא רק בסופו להפחתה בשיעור המאקרוזומיה[18].
ריבוי מי שפיר: שכיח יותר בנשים סוכרתיות בהיריון ובעיקר אלו עם סוכרת לא מאוזנת. ריבוי מי שפיר עלול לגרום לתחושת אי נוחות, קוצר נשימה ואף ללידה מוקדמת בשל Overdistension.
לידה מוקדמת ובשלות ריאתית: לידה לפני שבוע 37 טומנת בחובה סיבוכי פגות וחומרתם היא ביחס הפוך לגיל ההיריון. נשים עם סוכרת טרום הריונית הן בסיכון מוגבר פי 8 ללידה מוקדמת יזומה (22 אחוזים לעומת 3 אחוזים) ופי 1.6 ללידה מוקדמת ספונטנית (16 אחוזים לעומת 11 אחוזים) בהשוואה לנשים ללא סוכרת[19]. הסיבה לעלייה בשיעור הלידות המוקדמות הספונטניות אינה ידועה אם כי לגודל העובר ולריבוי מי שפיר יש כנראה חלק חשוב בכך. הסיבות ללידה מוקדמת יזומה הן מגוונות וכוללות: רעלת היריון, החמרה בנפרופתיה, מאקרוזומיה. ילודים אלו הם בסיכון מוגבר לאי בשלות ריאתית ואי ספיקה נשימתית, במיוחד כאשר הסוכרת אינה מאוזנת. בנוסף, אפילו ילודים בשלים לאמהות סוכריות בעלי סיכון משולש לנשמת חולפת של הילוד.
תשניק בלידה: תשניק הילוד יכול להיות תוצאה של פרע כתפיים, אשר שכיח יותר בנשים סוכרתיות. במחקר מעקב פרוספקטיבי של נשים עם סוכרת מסוג 1 בדרגות שונות נצפה תשניק בלידה ב-27 אחוזים מהילודים. היארעות תשניק בלידה נמצאה קשורה לנפרופתיה, פגות והיפרגליקמיה בלידה אך לא למאקרמומיה וטיב איזון הסוכרת[20].
עיכוב גדילה תוך-רחמי (IUGR, Intra-Uterine Growth Restriction): קיימים שלושה מצבים שעלולים לגרום לעיכוב בגדילה בעובר המתפתח כאשר אימו סוכרתית: (1) אי ספיקה שלייתית באישה עם סוכרת טרום הריונית עם וסקולופתיה שיכולה להתבטא גם ברעלת היריון; (2) מום עוברי הגורם באופן בלתי תלוי לעיכוב גדילה ו-(3) איזון ביתר של סוכרת בהיריון (נדיר)[21].
סיבוכים מטבוליים בילוד
היפוגליקמיה: היפרפלסיה של הלבלב גורמת להיפראינסולינמיה והיפוגליקמיה של הילוד (גלוקוז בדם מתחת ל-40 מיליגרם/דציליטר ביממה הראשונה לחיים). התופעה שכיחה בשעות שלאחר הלידה ועלולה להימשך עד מספר ימים. כ-30 אחוזים מהילודים לאם סוכרתית יחוו לפחות אפיזודה אחת של היפוגליקמיה חמורה (פחות מ-2.0 מילימול/ליטר, 36 מיליגרם/דציליטר)[22]. היארעות ההיפוגליקמיה גבוהה יותר בנוכחות גורמי סיכון נוספים: מאקרוזומיה, פגות או עובר קטן לגיל היריון. בעובר קטן מגיל ההיריון הדבר נגרם ממאגרי גליקוגן דלים יחסית. הקפדה על איזון הסוכרת במהלך ההיריון מפחיתה אך אינה מונעת לחלוטין סיבוך זה.
היפוקלצמיה (רמות סידן מיונן מתחת ל-1 מילימול/ליטר): היפוקלצמיה לרוב מופיעה 24–72 שעות לאחר הלידה ולעיתים מלווה בהיפרפוספטמיה. היפוקלצמיה קשורה בחומרת הסוכרת בהיריון ודיכוי בלוטת יותרת התריס במנגנון לא ברור[23]. התופעה בדרך כלל אסימפטומטית וחולפת ללא טיפול.
היפומגנזמיה (רמות מגנזיום מתחת ל-0.75 מילימול/ליטר): רמות נמוכות של מגנזיום בילוד נובעות ככל הנראה מהיפומגנזמיה אימהית בנשים עם סוכרת לא מאוזנת כתוצאה משיתון גלוקוזורי. טיפול בהיפומגנזמיה נדרש רק כאשר יש צורך לתקן היפוקלצמיה עקשנית בילוד.
היפרבילירובינמיה ופוליציטמיה: שכיחות היפרבילירובינמיה שדורשת טיפול באור היא 6 אחוזים בילודים במועד אך עולה ל-25 אחוזים אם כוללים ילודים שנולדו פגים[24]. גורמי סיכון נוספים הם פוליציטמיה (65 אחוזים<Hct). פוליציטמיה נגרמת מפעילות של אריתרופואטין שמופרש ברמה גבוהה בעוברים הסובלים מהיפוקסיה כרונית. היא מעלה את צמיגות הדם ועלולה לגרום לאוטמים באיברים חיוניים.
קרדיומיופתיה: ילודים לנשים עם סוכרת טרום הריונית נמצאים בסיכון מוגבר (50-25 אחוזים) לפתח קרדיומיופתיה היפרטרופית חולפת[25] אולם רק מיעוטם (10-5 אחוזים) סימפטומטיים. השינויים האנטומיים הבולטים ביותר הם עיבוי המחיצה הבין-חדרית והקטנת נפח החדרים. כתוצאה מהשינויים הללו נוצרת חסימה של מוצא חדר שמאל. התופעה במרבית המקרים חולפת קלינית תוך מספר שבועות של טיפול תומך ואנטומית תוך כשנה. פתולוגיה זו מתרחשת גם היא על רקע היפראינסולינמיה המביאה לאגירת שומן וגליקוגן בתאי המיוקרד.
סיבוכים אימהיים
שתי עבודות פרוספקטיביות גדולות (EURODIAB PCS, DCCT)[26][27] הראו שהיריון אינו מהווה גורם סיכון להתפתחות מוקדמת של סיבוכים מיקרווסקולריים, כגון נפרופתיה, רטינופתיה או נוירופתיה סוכרתית.
רטינופתיה סוכרתית: הסיכון לרטינופתיה קשור למשך המחלה ואיזון הסוכרת במהלכה. ככלל הריק אינו מהווה גורם סיכון להתפתחות של רטינופתיה סוכרתית אולם אם כבר קיימת רטינופתיה היא עלולה להחמיר בהיריון[28]. במחקר DCCT נמצא שאיזון קפדני (שמומלץ לעיתים מסיבות מיילדותיות) בהשוואה לאיזון רגיל מוביל תחילה להחמרה ברטינופתיה אולם לאורך זמן (>18 חודשים) - אין הבדל בחומרת הרטינופתיה.
סיכוי להחמרה גבוה במיוחד בנשים עם רטינופתיה משגשגת לפני ההיריון. איזון מיטבי לפני ההיריון הוא המפתח להפחתת הסיכון להתקדמות רטינופתיה בזמן היריון. אי לכך, חשוב להפנות את המטופלות לבדיקת רופא עיניים מומחה בתחום ולשקול טיפול בפוטוקואגולציה. בנוסף, איזון לחץ דם מפחית את התקדמות המחלה העינית[29].
נפרופתיה סוכרתית: נפרופתיה סוכרתית (חלבון בשתן > 500 מיליגרם/יממה או אלבומין בשתן מעל 300 מיליגרם/יממה) היא גורם סיכון משמעותי לרעלת היריון (עד 50 אחוזים)[30], לידה מוקדמת ומוות תוך רחמי. מאידך, היריון אינו גורם להחמרה בלתי הפיכה בתפקוד הכלייתי אף כי פרוטאינוריה מחמירה בצורה חולפת במרבית הנשים[31]. באופן דומה, החמרה בקצב הסינון הכלייתי (GFR, Glomerular Filtration Rate) אינה מאפיינת את תקופת ההיריון אלא אם קיימת אי ספיקת כליות משמעותית. כך, GFR יישאר יציב בכשני שלישים מהנשים עם GFR תקין ולעומת זאת לשני שלישים מהנשים עם GFR ירוד צפויה החמרה בתפקוד הכלייתי.
אין להסתפק במדידת קראטינין בדם בנשים בהיריון אלא יש לבצע איסוף שתן לפינוי קראטינין על מנת לאמוד נכון את התפקוד הכלייתי של האישה[32]. איזון לחץ דם קפדני חשוב למניעת החמרה בתפקוד הכלייתי. כמן כן, החמרה בפרוטאינוריה אחרי שבוע 20 עלולה להיות סימן של רעלת היריון וחשוב להבדיל בינה לבין פרוטאינוריה מבודדת. השימוש ב-Angiotensin Converting Enzyme Inhibitors (ACEi) ו-Angiotensin Receptor Blockers (ARB) אסור בהיריון בשל היותם טרטוגנים.
יתר לחץ דם/רעלת היריון: שכיחות יתר לחץ דם כרוני בחולות סוכרת בהיריון עומד על 10–17 אחוזים[31]. יתר לחץ דם מעלה משמעותית את הסיכון להתפתחות רעלת היריון (מ-18 אחוזים ל-30 אחוזים)[33]. מחקרים בנשים לא סוכרתיות הראו שאיזון לחץ דם מפחית את שיעור ההפלות ועיכוב גדילה תוך רחמי. התרופות המומלצות לשימוש בהיריון הן חסמי קולטני ביטא (לדוגמה: Labetalol), חוסמי תעלות סידן ארוכי טווח (לדוגמה: Nifedipine SR) או Methyldopa. בנוסף, מומלץ לכל אישה עם סוכרת טרום הריונית טיפול באספירין למניעת רעלת היריון מוקדמת[34]. עדיף להתחיל את הטיפול לפני שבוע 16 (ולא לפני 12). קיימת מחלוקת לגבי המינון, אולם ישנן ראיות התומכות במינון 100–150 מיליגרם/יום[35].
חמצת קטוטית (DKA) בנשים עם סוכרת מסוג 1: בנשים בהיריון חמצת קטוטית עלולה להתרחש בריכוזים נמוכים יחסית של גלוקוז בדם (>250 מיליגרם/דציליטר) בשל תנגודת לאינסולין ופירוק שומנים מוגבר בהיריון. מצבים ייחודיים להיריון שעלולים לגרום לחמצת קטוטית הם מתן קורטיקוסטרואידים להבשלת ריאות עובר ומתן תרופות להרפיית רחם ממשפחת ביטא-מימטיים. חמצת אימהית היא מצב מסכן חיים לאם ולעובר והטיפול במצב זה צריך להיות נכון ומהיר (ראו בהמשך הפרק). במקרים נדירים חמצת קטוטית עלולה להופיע בחולות סוכרת מסוג 2.
מחלות לב וכלי דם: סוכרת היא גורם סיכון משמעותי לטרשת עורקים. ההיריון למעשה מהווה "מבחן מאמץ" עבור המערכת הקרדיווסקולרית האימהית. לפיכך, מומלץ לבצע הערכה קרדיווסקולרית לנשים עם סוכרת טרום הריונית. דגש מיוחד יש לשים על נשים עם סוכרת ארוכת שנים ועדות לפגיעה בכלי הדם או יתר לחץ דם כרוני. תסמיני אוטם שריר הלב יכולים להיות לא טיפוסיים באישה סוכרתית.
תת-פעילות של בלוטת התריס: הסיכוי לפתח תת-פעילות של בלוטת התריס על רקע אימוני באישה עם סוכרת מסוג 1 הוא 10-5 אחוזים לשנה עם שכיחות שמגיעה עד ל-35–40 אחוזים[31]. איתור תת-פעילות של בלוטת התריס חשובה ביותר כיוון שהתפתחות עוברית תקינה תלויה בהורמון בלוטת התריס האימהי עד השליש השני להיריון.
נוירופתיה פריפרית ואוטונומית: היריון כשלעצמו ככל הנראה אינו משפיע על התקדמות הנוירופתיה. עם זאת, נוירופתיה טרום הריונית עלולה להחמיר הקאות ובחילות בשל גסטרופרזיס. ניתן לטפל בנשים אלו בתרופות פרוקינטיות כגון Metoclopramide ו-Erythromycin אשר מותרות בהיריון[36]. בבחילות והקאות ניתן לטפל ב-Ondansetron או (Doxylamine (Diclectin. סיבוכים נוספים הם אורתוסטטיזם ואצירת שתן.
זיהומים: הסיכון לדלקת בדרכי השתן באישה הסוכרתית גבוה פי 5-3[37] מאשר בהרה שאינה סוכרתית, בייחוד בנשים שאינן מאוזנות היטב. זיהום כזה בהיריון מעלה את הסיכון לקטואצידוזיס וללידה מוקדמת.
ייעוץ טרום הריוני ותכנון משפחה
הכנת חולות סוכרת להיריון היא חיונית לשמירה על בריאותה ומניעת התקדמות המחלה ושיפור סיבוכים עובריים. בזמן מתן ייעוץ לאישה עם סוכרת שמתכננת היריון יש להתייחס לנקודות הבאות:
- מניעה יעילה של היריון עד להשלמת ההכנות הנדרשות
- נטילת חומצה פולית 5 מיליגרם ליום
- הערכה של סיבוכי סוכרת מאקרו ומיקרו ווסקולריים וטיפול במידת הצורך
- טיפול בתחלואה נלווית, כגון עודף משקל, יתר לחץ דם ותת-תריסיות
- איזון סוכרת עם ערך מטרה מומלץ של HbA1c מתחת ל-6.5 אחוזים כאשר ניתן במקרים מסוימים לאפשר הריון בערכים סביב 7 אחוזים
- מעבר על תרופות והתאמתן לנטילה בהיריון (הוריות נגד ומינונים). המידע על התרופות השונות ובטיחותן מתעדכן כל הזמן. לקבלת מידע עדכני ניתן לפנות למרכז הארצי לייעוץ טרטולוגי של משרד הבריאות
- בנשים הסובלות מעודף משקל יש חשיבות עליונה לירידה במשקל לפני ההיריון ויש להפנות את המטופלת לתוכנית הרזיה מתאימה ויועצת תזונה. בנשים עם השמנה חולנית ניתן לשקול ניתוח בריאטרי. ירידה במשקל עשויה להפחית סיבוכי הריון כגון רעלת, סוכרת הריונית, ניתוח קסרי ראשון. כמו כן, זה משפר איזון סוכרת טרום הריונית
- מתן הסבר על מעקב היריון ודגשים יהודיים לנשים חולות סוכרת מבחינת סיבוכים עובריים ואימהיים
איזון סוכרת במהלך ההיריון - הערכה, יעדים, טיפול
הערכה
המוגלובין A1c (המוגלובין מסוכרר) משקף את רמת הגלוקוז הממוצעת ב-8–12 שבועות שקדמו לבדיקה ומסייע באיזון סוכרת לפני ואחרי ההתעברות. עלייה במסת כדוריות דם אדומות בהיריון מורידה את אורך החיים הממוצע של השורה האדומה ומורידה את ערך ה-HbA1c. נמצא שרמות יחוס בנשים לא סוכרתיות בהיריון הן נמוכות לעומת נשים שאינן בהיריון[38]. ערך המטרה המומלץ של המוגלובין A1c בהיריון על פי האיגודים השונים נע בין 6 ל-6.5 אחוזים. חתירה לנורמוגליקמיה מעלה שכיחות של אירועים היפוגליקמיים, עלולה להגדיל שכיחות של עוברים קטנים לגיל הריק ולהחמיר רטינופתיה סוכרתית. לדעתנו, במקרים מסוימים, במיוחד לנשים עם היפוגליקמיה נשנית, גם ערך מתחת ל-7 אחוזים הוא יעד רצוי שיאפשר הריק עם תוספת מזערית בהארעות של מומים עובריים[10].
ניטור רמות גלוקוז בדם לעיתים תכופות מומלץ לנשים עם סוכרת טרום הריונית הן למניעת היפרגליקמיה והן למניעת אירועי היפוגליקמיה. ניטור גלוקוז מומלץ בנשים סוכרתיות בהיריון לפני הארוחה ושעה או שעתיים לאחר תחילתה, לפני השינה ולעיתים באמצע הלילה כאשר קיים חשד לאירועי היפוגליקמיה בשינה. ערכי גלוקוז גבוהים במיוחד בעת יקיצה יכולים לשקף אפקט "ריבאונד" (Somogyi Effect) להיפוגליקמיה לילית. נכנסו לשימוש חיישני ניטור רציף של גלוקוז Continuous Glucose Monitoring בעלי מתמר שמוחדר תת-עורית. ממחקרים שבוצעו שלא בהיריון נמצא יתרץ משמעותי לחיישנים. לעומת זאת, מטא-אנליזה של תשעה מחקרים שהשוו בין השיטות השונות לניטור גלוקוז בהיריון, מצאה שאין יתרון לאחת השיטות מבחינת איזון מיטבי של רמות הגלוקוז או מבחינת תוצאים עובריים[39]. ב-2017 מצא מאמר רב-מרכזי מבוקר אקראי[40] CONCEPTT בחולות סוכרת מסוג 1 ירידה של 50 אחוזים בעוברים גדולים לגיל היריון ושל 55 אחוזים בהיפוגליקמיה בילודים אף על פי שלא נמצא הבדל ברמות המוגלובין מסוכרר. לכן, על סמך המידע המוגבל הקיים, קשה לתת המלצה גורפת בנושא. בישראל חיישני ניטור רציף של גלוקוז כלולים בסל הבריאות וחולות סוכרת מסוג 1 זכאיות להם ללא תשלום כבר בשלב תכנון ההיריון.
מדידת קטונים בשתן מומלצת כאשר מדובר באישה סימפטומטית עם סוכרת טרום הריונית או כאשר ערכי הגלוקוז גבוהים באופן עקבי מ-200 מיליגרם/דציליטר. חמצת קטוטית ketoacidosis בהיריון מתרחשת בשיעור של 5 אחוזים מהנשים עם סוכרת מסוג 1 ומהווה גורם סיכון משמעותי למוות עוברי. ההתייצגות, האבחון והטיפול בחמצת קטוטית בהיריון אינם שונים בהיריון ויש לפעול לפי ההנחיות המקובלות[41]. כמו כן, יש למצוא את הגורם להידרדרות ולטפל בו פרטנית. הסיבות יכולות להיות זיהום, הענות ירודה, תקלה במשאבה, מתן קורטיקוסטרואידים או תכשירים ביטא-מימטיים להרפיית הרחם. הטיפול מתבסס על ניטור סימנים חיוניים, מעקב אלקטרוליטים וגזים בדם, מתן נוזלים איזוטוניים ואינסולין תוך-ורידי. חשוב לנטר את העובר לאורך כל האירוע. שינויים בדופק העוברי עשויים להיות השתנות מופחתת, אוץ-לב (טכיקרדיה) והאטות מאוחרות בזמן צירים. שינויים אלה הם לרוב הפיכים לאחר תיקון ההפרעה המטבולית. חמצת קטוטית אינה כשלעצמה הוריה לילוד.
נוכחות גופי קטו בשתן בהיעדר היפרגליקמיה מצביעה על מצב קטבולי ואינה מעידה על חמצת קטוטית.
יעדים
יעדי רמות גלוקוז של האיגוד האמריקאי למיילדות וגינקולוגיה (ACOG, American College of Obstetricians and Gynecologists) מפורטים בטבלה מספר 3.
| רמות גלוקוז | (mg/dL) ערך | (mmol/L) ערך |
| צום | 95 | 5.3 |
| לפני ארוחה | 100 | 5.6 |
| עזעה לאחר תחילת הארוחה | 140 | 7.8 |
| שעתיים לאחר תחילת הארוחה | 120 | 6.7 |
| רמה יומית ממוצעת | 100 | 5.6 |
| לילה | 260 | 23.3 |
| המוגלובין A1c | 6-5 אחוזים |
טיפול
תזונה
שמירה על תזונה נכונה חינה חלק בלתי נפרד מטיפול בסוכרת. מטרות תזונה נכונה הן השגת ערכי סוכר בטווח התקין, ללא קטוזיס תוך כדי עלייה תקינה במשקל ואספקת חומרי יסוד חיוניים להתפתחות העובר. דיאטה לצורכי הרזיה אינה מומלצת בהיריון. הדיאטה האופטימלית לאישה הסוכרתית צריכה להתבסס על הערך הקלורי, הרכב הפחמימות ופיזור הארוחות על פני שעות היום. כל אישה צריכה לעבור הערכה ומעקב אצל דיאטנית המתמחה בתחום הסוכרת. ככלל, אישה עם BMI (Body Mass Index) בין 27-22 זקוקה ל-35 קילו-קלוריות/קילוגרם/יממה ואילו אישה הרה הסובלת מהשמנה יכולה להסתפק בצריכה נמוכה עד כ-15 קילו-קלוריות/קילוגרם/יממה. כמו כן, חשוב להמליץ על תוספי ויטמינים וחומצה פולית במינון 4–5 מיליגרם יומי לכל אישה עם סוכרת בהיריון. על פי FDA (Food and Drug Administration) ואיגוד הרפואה האמריקאי אין מניעה מצריכה מתונה של ממתיקים מלאכותיים.
פעילות גופנית
לפעילות גופנית בהיריון מספר יתרונות אימהיים ועובריים, לרבות עלייה מאוזנת יותר במשקל, שיפור באיזון גלוקוז והכנת הגוף למאמץ הלידה[42]. בהיעדר הוריות נגד יש להמליץ על פעילות גופנית שאין בה סיכון רב לנפילה (הליכה) או חבלה בטנית למשך 30 דקות או יותר במרבית ימי השבוע.
יש לעקוב אחרי מניעת התייבשות, סימני היפוגליקמיה והתאמת מינון אינסולין למאמץ הגופני. יש להדריך את האישה שאם מופיעים קוצר נשימה, כאבים בחזה, נפיחות או כאב בשוק או בירך, דימום נרתיקי או התכווצויות - יש לפנות לעזרה רפואית.
טיפול תרופתי
הטיפול התרופתי בסוכרת מפורט במקום אחר במדריך זה. ברצוננו להדגיש מספר עקרונות חשובים בטיפול באישה סוכרתית בהיריון.
- התחלת הטיפול: ככלל הטיפול המומלץ בזמן היריון הוא באנלוגים של אינסולין. בנשים שמטופלות פומית מומלץ לעבור לאינסולין ולהגיע לאיזון גלוקוז מיטבי לפני ההתעברות על מנת להפחית את החשיפה של העובר להיפרגליקמיה בתקופת האורגנוגנזיס
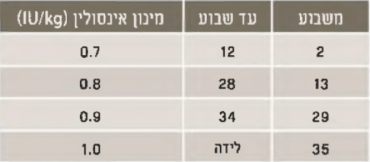
- חשוב להכיר את השינויים ברגישות הרקמות לאינסולין במהלך ההיריון. תצרוכת האינסולין בשליש ראשון דומה ואף עשויה לרדת בהשוואה לתקופה הטרום הריונית. לאחר מכן, משבוע 15 עד 35 ישנה עלייה מתמדת בתצרוכת האינסולין[43]. לאחר שבוע 35 נצפית לעיתים ירידה קלה בתצרוכת. המלצות למינון היומי של אינסולין ("כלל אצבע") מופיעות בטבלה שלמטה. נשים הסובלות מהשמנה ונשים עם סוכרת מסוג 2 יכולות לצרוך אף 200 אחוזים ויותר מהמצוין בטבלה 4[44]
- משטר הטיפול המומלץ בהיריון הוא הזרקת אינסולין רב פעמית (לפני כל ארוחה ± בערב). משטרים עם פחות מ-3 הזרקות ביום לרוב אינם משיגים את האיזון הרצוי
- תכשירי אינסולין שמומלצים לשימוש בהיריון הם Lispro ו-Aspart ממשפחת אנלוגים קצרי הטווח. שני אנלוגים אלה הם בעלי פרופיל בטיחות גבוה בהיריון, בעלי אימונוגניות דומה ל-Human regular ועם מעבר מזערי דרך השליה. בנוסף, בשל ספיגתם המהירה הם מונעים את נסיקת רמות הגלוקוז מיד לאחר הארוחה ואינם גורמים להיפוגליקמיה מאוחרת לאחר הארוחה. מתוך תכשירי אינסולין בעלי טווח בינוני- ארוך, על שימוש ב-(Neutral protamine Hagedorn (NPH נאסף המידע הרב ביותר והוא נחשב בטוח לשימוש בהיריון (class B). תכשירי אינסולין ארוכי טווח שנבדקו בהיריון הם Glargine ו-Detemir. במחקרים השוואתיים בינם לבין NPH הודגמה יעילות דומה, פרופיל בטיחות מצוין[45][46] והם מותרים ומומלצים לצורך איזון סוכרת בהיריון. על תרכובת אינסולין חדשה Degludec אין מספיק מידע בנשים בהיריון
- ניתן להשתמש במשאבת אינסולין (Continuous Subcutaneous Insulin Infusion, CSII) בכדי להשיג איזון מיטבי בהיריון. סקירה של ניסויים אקראיים שהשוו בין השיטה המקובלת של מספר הזרקות ביום לשימוש במשאבה בהיריון לא מצאה הבדלים באתון הסוכר או בתוצאי ההיריון[47][48]. המשתנים שנבדקו היו המוגלובין A1c בשליש האחרון, היפוגליקמיה באם וביילוד, שיעורי לידות מוקדמות, ניתוחים קיסריים, לידות מת, מאקרוזומיה ומנגד עוברים קטנים לשבוע ההיריון. סיכון אפשרי אך נדיר מאוד הוא ניתוק/חסימה של המשאבה וכתוצאה מכך חמצת קטוטית אשר עלולה לסכן את האם והעובר. באופן כללי, אם האישה משתמשת במשאבה לפני ההיריון באופן יעיל, נאפשר לה להמשיך. סתימת המשאבה וקטונמיה אינם שכיחים בזכות שימוש בתרכובות אינסולין מודרניות. חינוך המטופלת לכללי התנהגות ברורים (כגון מעבר להזרקה תת-עורית של אינסולין במידה חש תקלה במשאבה) מונע קטוזיס וקטואצידוזיס במרבית המקרים של תקלה של המשאבה. שימוש במשאבת אינסולין במעגל סגור, בו אינסולין מחרק על פי אלגוריתם ממוחשב על סמך נתונים המתקבלים מחיישן בזמן אמת, נמצא בשלב המחקרי
- טיפול פומי: בהיריון ישנו נסיח בשימוש בשתי תרופות, Metformin ו-Glyburide כאשר לרוב מדובר על נשים עם סוכרת מסוג 2. יתרונותיהן הן הענות גבוהה ופשטות השימוש. שתי התרופות שבשימוש נמדדו בריכוזים שונים בחבל הטבור. ממחקרים על סוכרת הריונית (Gestational DM) ועל נשים עם שחלות פוליציסטיות בהיריון עולה ששתי התרופות בטוחות לאם ולעובר[49]. אולם, השפעות ארוכות טווח של חשיפה תוך רחמית טרם נחקרו בצורה מספקת. בנוסף, הן נמצאו יעילות בשמירה על ערכי גלוקוז רצויים עם אחוזי כישלון (שהצריכו תוספות אינסולין) של 46 אחוזים ו-21 אחוזים ל-Metformin ו-Glyburide, בהתאמה (ראו למטה).
קיימים מעט מחקרים פרוספקטיביים אקראיים שבחנו את יעילות הטיפול של Metformin או Glyburide בנשים עם סוכרת טרום הריונית. Glyburide קשור לעלייה בהיפוגלקמיה אימהית ועוברית בהשוואה לאינסולין, אולם ללא הבדל בתוצאים עובריים כגון מבנה גוף, פרע כתפיים ואשפת בטיפול נמרץ[50]. מרבית המומחים מטפלים בסוכרת מסוג 2 בהיריון באינסולין עם או בלי טיפול פומי מתוך מגמה להגיע לאיזון אופטימלי.
סוכרת הריונית
היריון מאופיין בירידה ברגישות לאינסולין ובעקבותיה בעלייה בצריכת האינסולין. שינויים אלה נובעים מהפרשה של הורמונים שמעלים את התנגודה לאינסולין כגון קורטיזול, פרוגסטרון, הורמון גדילה, פרולקטין, TNFa ו-Chorionic somatotrophin. בנוסף לכך, קיימת עלייה בנפח רקמת השומן בגוף, ירידה בפעילות הגופנית ועלייה בצריכה הקלורית. כל אלה, יחד עם שינויים מטבוליים אחרים, מבטיחים "שפע" תוצרי מזון לעובר המתפתח. דא עקה, בחלק מהנשים הלבלב אינו עומד בדרישות הפרשת האינסולין לשמירה על נורמוגליקמיה, מצב המכונה "סוכרת הריונית" (Gestational diabetes). השכיחות של סוכרת הריונית בארצות הברית על פי ההגדרות Carpenter&Coustan עומדת על 6–7 אחוזים מההריונות שמהווים כ-90 אחוזים מכלל הנשים עם מחלת סוכרת בהיריון[51]. נשים עם סוכרת הריונית הן קבוצת סיכון החשופה להתפתחות סוכרת בהמשך החיים. סקירה של 28 מחקרים, מצאה שהיארעות סוכרת מסוג 2 עולה בחמש השנים שאחר הלידה ולאחר מכן מתייצבת. כ-60-15 אחוזים מנשים עם סוכרת הריונית עלולות לפתח סוכרת מסוג 2 תוך 5–15 שנים. ככלל, שכיחות סוכרת הריונית מקבילה בארצות השונות לשכיחות של סוכרת מסוג 2 באוכלוסייה[50]. גורם הסיכון העיקרי שמנבא התפתחות סוכרת מסוג 2 לאחר הלידה הוא רמות גבוהות של גלוקוז בצום.
סיבוכים
מחקר תצפיתי על 23,000 נשים (HAPO) מצא שהסיכון לפתח סיבוכי סוכרת עולה באופן רציף עם העלייה ברמות גלוקוז בדם (בצום ו/או אחרי העמסה)[52]. נמצאה עלייה משמעותית במדדים הבאים:
- משקל לידה מעל אחוזון 90, פרע כתפיים או חבלה בלידה
- ניתוח קיסרי ראשון
- רמות אינסולין (חלבון C) בשורר
- רעלת היריון
אשפוז בטיפול נמרץ ילודים, צהבת של הילוד, לידה לפני שבוע 37 והיפוגליקמיה של הילוד.
מעבר לסיבוכים שהוזכרו לעיל, מחקר נוסף מצא עלייה בצורך בפוטותרפיה[53]. לעומת סוכרת טרום הריונית, לא נמצא קשר בין סוכרת הריונית לבין מומים מולדים. עבודות ספורות בדקו את התוצאות ארוכות הטווח ביילודים לנשים עם סוכרת הריונית והעלו כי יילודים אלו בעלי נטייה להשמנה וסוכרת בילדות, עיכוב התפתחותי מוטורי מסוים וכן הפרעות קשב וריכוז[54][55].
בדיקת סקר ואבחון של סוכרת הריונית
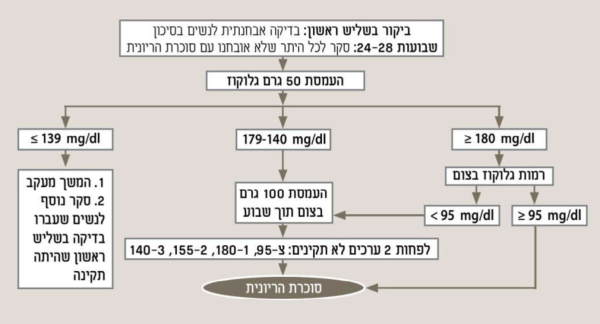
רוב הנשים הסוכרתיות תשמורנה על ערכי גלוקוז תקינים בצום. לפיכך, נדרש מבחן העמסה בכדי לאבחנן. הגישה המקובלת היום בישראל היא בדיקה בשני שלבים: בדיקת סקר (Glucose challenge Test - GCT) ואם היא חיובית - בדיקה אבחנתית (Oral Glucose Tolerance Test - OGTT). חלופה אפשרית היא ביצוע העמסת 75 גרם גלוקוז כבדיקה יחידה המשלבת סקר ואיבחון סוכרת הריונית. צוות משימה אמריקאי USPSTF קבע על סמך מטא-אנליזה של 11 ניסויים כי יש בסיס ראייתי לביצוע בדיקות סקר לסוכרת הריונית ושיתרונותיהן עולים על החסרונות[51].
בדיקת סקר - העמסה של 50 גרם גלוקוז (GCT): מבוצעת בין שבוע 24 ל-28 להיריון. דגימת דם ורידי נלקחת שעה לאחר ההעמסה. הבדיקה אינה דורשת צום. עם זאת, ישנן ראיות לכך שרגישות הבדיקה עולה אם הנבדקת צמה שעתיים טרם ההעמסה[56]. ערך הסף לביצוע בדיקה אבחנתית הוא בין 130–140 מיליגרם/דציליטר. לאימוץ רמות סף שונות לביצוע בדיקה אבחנתית יש השפעה על רגישות וסגוליות בדיקת הסקר כפי שניתן ללמוד מטבלה 5[57].
| סף לביצוע OGTT | רגישות(%) | % נשים לא מאובחנות | סגוליות(%) | % הנשים שנשלחו ל-OGTT ללא צורך |
| 140 מיליגרם/דציליטר | 85 | 15 | 86 | 14 |
| 130 מיליגרם/דציליטר | 99 | 1 | 77 | 23 |
הסף המקובל ברוב העולם לביצוע בדיקת OGTT הוא 140 מיליגרם/דציליטר. עם זאת, הרופא המטפל לפי שיקולו יכול לבחור להוריד את הסף לביצוע בדיקה אבחנתית OGTT במטופלת מסוימת על פי גורמי סיכון נוספים (סוכרת במשפחה, סוכרת הריונית בהריונות קודמים, השמנה, לידות של תינוקות גדולים וכדומה). אם בבדיקת הסקר, GCT, רמת גלוקוז שווה או מעל 200 מיליגרם/דציליטר הבדיקה הופכת מבדיקת סקר לבדיקה אבחנתית, מאובחנת סוכרת הריונית, ולא תבוצע העמסת 100 גרם סוכרת.
בדיקה אבחנתית - העמסה של 100 גרם גלוקוז (OGTT): מבחן זה כולל 4 דגימות דם: בצום, שעה, שעתיים ושלוש אחרי שתיית משקה המכיל 100 גרם גלוקוז. ההגדרות הקלאסיות לאבחון סוכרת הריונית הוצעו על ידי O’Sullivan JB. עוד ב-1964 על סמך עלייה בסיכון של נשים שבדיקתן חיובית לפתח סוכרת מסוג 2 בעתיד. ערכי הסף הותאמו לשיטות המדידה המודרניות על ידי Carpenter&Coustan (C&C)[58]. על מנת לאבחן סוכרת הריונית צריכים שני ערכים מתוך ארבעה להגיע לסף או לעבור אותו (ראה טבלה 6).
| זמן הבדיקה | Carpenter&Coustan
מיליגרם/דציליטר (מילימול/ליטר)* |
IADPSG
מיליגרם/דציליטר (מילימול/ליטר)** |
| צום | (5.3) 95 | (5.1) 92 |
| שעה לאחר העמסה | (10.0) 180 | (10.0) 180 |
| שעתיים לאחר העמסה | (8.6) 155 | (8.5) 153 |
| 3 שעות לאחר העמסה | (7.8) 140 |
*העמסה של 100 גרם גלוקוז: לאבחון דרוש שלפחות שני ערכים יגיעו לסף או יעברו אותו.
**העמסה של 75 גרם גלוקוז: לאבחון דרוש ערך אחד שיגיע לסף או יעבור אותו.
אמנם כל מי שבדיקת ה-OGTT שלה אינה תקינה מאובחנת עם סוכרת הריונית, אך לכל בדיקה יש חסרונות. כך לדוגמה במחקר שבו בוצעו 2 בדיקות OGTT בהפרש של שבוע נצפתה הדירות של 76 אחוזים בלבד[59]. בנוסף, אנליזה משנית של מחקר אקראי גדול הראתה שיש עלייה מסוימת בסיבוכים הקשורים לסוכרת הריונית בנשים עם מבחן סקר חיובי (מעל 135 מיליגרם/דציליטר) ובדיקה אבחנתית תקינה[60]. בנוסף, מקובל להתייחס היום לערך יחיד פתולוגי ב-OGTT בסוכרת הריונית מבחינת המעקב והטיפול.
על פי דעת מומחים, לנשים עם גורמי סיכון משמעותיים לפתח סוכרת הריונית מומלץ לבצע בדיקה אבחנתית (OGTT) כבר בתחילת ההיריון. גורמי הסיכון כוללים: השמנה משמעותית, סיפור משפחתי חזק של אי סבילות לגלוקוז, סוכרת הריונית בעבר או סיבוכי סוכרת בלידות קודמות כגון מאקרוזומיה או פרע כתפיים. להמלצה זו אין בסיס ראייתי איתן. כמו כן, ישנה מודעות לכך שחלק מהנשים עם סוכרת הריונית הן למעשה חולות סוכרת מסוג 2 שהתגלתה בהיריון - Overt diabetes. כתלות בדרגת החשד ניתן לאבחן סוכרת מסוג 2 באישה הרה לפני שבוע 24 על פי הקריטריונים המקובלים לאבחון סוכרת מסוג 2 (גלוקוז בצום > 126 מיליגרם/דציליטר או על ידי העמסה של 75 גרם גלוקוז).
ב-2010 המליץ פאנל מומחים מהאיגוד הבינלאומי לסוכרת והריון IADPSG על אבחון סוכרת הריונית באמצעות בדיקה אחת (ללא צורך בביצוע בדיקת סקר) הכוללת העמסת גלוקוז של 75 גרם ובדיקת רמות גלוקוז בצום, שעה ושעתיים אחרי ההעמסה. הבדיקה נחשבת לחיובית כאשר לפחות ערך אחד לא תקין (ראה טבלה לעיל). המלצה זו מבוססת על קונצנזוס מומחים בעקבות פרסום תוצאות מחקר תצפיתי גדול על סיבוכי סוכרת הריונית, מחקר ה-HAPO[52]. במחקר זה נמצאה עלייה רציפה בסיבוכים כגון משקל לידה מעל אחוזון 90, רמות גבוהות של אינסולין בחבל הטבור, שיעורי ניתוחים קיסריים והיפוגליקמיה עוברית כתלות בהיפרגליקמיה אמהית. החוקרים לא הצביעו על ערך סף שמעבר לו לא נמצאו סיבוכים.
אימוץ ערכי IADPSG יעלה את שכיחות הסוכרת ההריונית ל-18 אחוזים מכלל היולדות (פי 2–3 לערך משיעור הנשים המוגדרות כסוכרתיות היום). יש לקחת בחשבון שנשים אלו תופנינה למעקבי גלוקוז, דיאטנית, מעקב היריון בסיכון וייתכן גם התערבות מיותרת כמו השראת לידה וניתוח קיסרי. בהיעדר מחקרים פרוספקטיביים המראים יתרון לטיפול בנשים שאובחנו על פי קריטריונים של IADPSG, האיגוד האמריקאי למיילדות וגינקולוגיה וצוות משימה שהוקם ב-2013 איש ממליצים על שימוש בבדיקה זו[61]. איגוד הסוכרת האמריקאי, ADA (American Diabetes Association), בחר לאמץ את הגדרות IADPSG אך מציין שחסרים מחקרים ייעודיים בנושא. בנשים המאובחנות כסוכרתיות על פי IADPSG אך לא עונות לקריטריונים של C&C או לנשים עם ערך 1 בלבד לא תקין מתוך 4, נצפתה עלייה משמעותית סטטיסטית בסיבוכים המיוחסים להיפרגליקמיה[62][63]. אף על פי כן, טרם הוכח האם טיפול בנשים אלו מפחית את הסיבוכים הללו. לסיכום: נושא בדיקות הסקר אינו אחיד בכל העולם. מרבית הרופאים בארצות הברית ובישראל משתמשים בבדיקת הסקר GCT ואם היא חיובית מבצעים את הבדיקה האבחנתית OGTT.
| RR (Relative Risk) | רווח סמך - 95% CI (Confidence Interval) | |
| אימהי: | ||
| יתר לחץ דם/רעלת היריון | 0.63 | 0.92-0.44 |
| דיכאון לאחר לידה | 0.50 | 0.79-0.31 |
| עובר/יילוד: | ||
| מאקרוזומיה | 0.50 | 0.71-0.35 |
| פרע כתפיים | 0.42 | 0.77-0.23 |
איזון סוכרת הריונית - הערכה וטיפול
בדומה לטיפול בסוכרת טרום הריונית, איזון סוכרת הריונית מפחית באופן משמעותי את סיבוכי האם והיילוד. מטא-אנליזה שבוצעה ב-2013 עבור צוות משימה אמריקאי סיכמה 11 מחקרים (5 מהם אקראיים) על טיפול בסוכרת היריון[61]. בהשוואה לנשים לא מטופלות נמצא הבדל בתוצאים הבאים (טבלה 7).
- לא נמצא הבדל בשכיחות השראת לידה או ניתוחים קיסריים
- לא נמצא הבדל בתמותה פרינטלית, חבלה בלידה, היפרבילירובינמיה, היפוגליקמיה, SGA או סיבוכים נשימתיים
ניטור רמות גלוקוז: אישה עם סוכרת הריונית נדרשת למדוד ערכי גלוקוז לפחות 4 פעמים ביום: בצום ושעה או שעתיים לאחר כל ארוחה (לאחר ה"נגיסה" הראשונה). במקרים בהם המטופלת מתחילה טיפול תרופתי מקובל לבצע בדיקות לפני ואחרי כל ארוחה ולעיתים גם בלילה לשלילת היפוגליקמיה לילית (7 בדיקות). לאחר הגעה לאיזון מיטבי ניתן לרדת בהדרגה בכמות הבדיקות ואף לבצע ניטור יום כן - יום לא[64]. ניטור קפדני חשוב בין אם מדובר בסוכרת המאוזנת על ידי דיאטה בלבד ובין אם מדובר בסוכרת המטופלת תרופתית. יעדים: לא קיים מידע חד-משמעי על ערכי סף של גלוקוז בהם היתרונות של התחלת הטיפול התרופתי עולים על החסרונות. הגישה המקובלת היא מעקב של שבועיים תחת משטר תזונה קפדני. אם בכשליש מהמדידות מתקבלים ערכים חריגים (ראו טבלה) תחת טיפול בדיאטה מומלץ לשקול התחלת טיפול תרופתי. הוצע לכלול מדד ביומטרי עוברי (היקף הבטן |AC| מעל אחוזון 75 אחוזים) כמדד בלתי ישיר להיפראינסולינמיה עוברית ועדות לחוסר איזון[65]. אין הוכחה שמדד זה עשוי להוסיף על ספי הגליקמיה המומלצים בטבלה 8.
| ערך סף
(מיליגרם/דציליטר) |
ערכי גלוקוז בנשים הרות ללא סוכרת הריונית ממוצע (סטיית תקן), מיליגרם/דציליטר | |
| צום | 95 | 71 (8) |
| שעה לאחר תחילת הארוחה | 140 | 109 (13) |
| שעתיים לאחר תחילת הארוחה | 120 | 99 (10) |
*ערכי הסף המומלצים מתאימים פחות או יותר לשתי סטיות תקן מעל הממוצע של נשים הרות ללא סוכרת.
המוגלובין A1c הוא בדיקה אפשרית להערכת איזון סוכרת הריונית כאשר הוא נלקח בתדירות של אחת לשבועיים עד ארבעה שבועות[66]. אין עבודות על ערך מוסף של ניטור HbA1c בהיריון. אין צורך לבצע בדיקת שתן לקטונים באופן שגרתי בסוכרת הריונית.
תזונה: כ-75 אחוזים מהנשים עם סוכרת הריונית ניתנות לאיזון עם דיאטה בלבד. הפניה לתזונאית מומחית בתחום חשובה לצורך התאמת התזונה על פי שבוע היריון, מחלות רקע ו-BMI. יש להגביל את הקלוריות מפחמימות ל-40 אחוזים. לפרטים נוספים ראו פרק על סוכרת טרום הריונית.
פעילות גופנית: ראה פרק על סוכרת טרום הריונית.
טיפול תרופתי
כ-25 אחוזים מכלל הנשים עם סוכרת הריונית נזקקות לטיפול תרופתי. תרופת הבחירה היא אינסולין. עם זאת טיפול תרופתי פומי הוא חלופה אפשרית במרבית המקרים:
אינסולין: עקרונות השימוש באינסולין דומים לאלה המשמשים לטיפול בנשים עם סוכרת טרום הריונית. כיוון שהתנגודת לאינסולין עולה ככל שההיריון מתקדם, יש צורך בהתאמה תכופה יחסית של המינונים ולכן רצוי שתתקיים תקשורת רציפה עם הצוות המטפל. להלן הצעה למשטר טיפול באינסולין:
- כאשר ההודיה לטיפול היא חוסר איזון בצום ניתן להתחיל עם אינסולין בעל טווח בינוני/ארוך כמו NPH, Detemir או Glargine לפני השינה במינון של 0.2 יחידות לקילוגרם
- כאשר ההוריה היא העדר איזון לאחר ארוחה יש להתחיל עם אינסולין קצר טווח לפני כל ארוחה (Aspart/Lispro) במינון של 1.5 יחידות לכל 10 גרם פחמימות לפני ארוחת הבוקר ו-1 יחידות לכל 10 גרם פחמימות לפני ארוחות הצהריים והערב
- כאשר ההודיה היא העדר איזון בצום ולאחר ארוחה המינון מותאם לשבוע ההיריון. מינון יומי התחלתי מומלץ הוא 0.5 יחידות/קילוגרם (אפשר להתחיל במינון גבוה יותר בנשים הסובלות מעודף משקל ניכר או בהיריון תאומים). האינסולין יתחלק כך שכ-50 אחוזים יהיה ארוך-טווח שיוזרק בערב ו-50 אחוזים יהיה אינסולין מהיר-פעולה שיחולק לשלוש ארוחות ויוזרק לפני כל ארוחה. אם משתמשים ב-NPH יש לחלקו למנת בוקר ומנת ערב (לפני הארוחה). מינון אינסולין קצר-טווח יתוקן על פי עקומת הגלוקוז כאשר כל חריגה ב-25 מיליגרם/דציליטר ברמת הגלוקוז לאחר ארוחה תתוקן על ידי הוספת 1–2 יחידות למינון האינסולין לפני הארוחה. יש להיזהר מטיפול יתר מכיוון שבעוד שנשים עם סוכרת הריונית לא תפתחנה חמצת קטוטית מתת-טיפול, הן יכולות לפתח היפוגליקמיה מסוכנת (גלוקוז < 60 מיליגרם/דציליטר) מטיפול-יתר. לכן, יש להיצמד לכלל "Start Low - Go Slow"
טיפול תרופתי פומי: התרופות המצויות בשימוש בסוכרת הריונית הן Metformin ו-Glyburide.
Metformin מפחית את ייצור הגלוקוז הכבדי ומעלה רגישות פריפרית לאינסולין. Metformin חוצה בקלות את השליה ויכול להגיע לריכוזים כפולים מאלו של האם. עם זאת, קיימות עבודות רבות המעידות על בטיחותה של תרופה זו בשלישים השונים של ההיריון, כפי שסוכם בפרק על סוכרת טרום הריונית. מטא-אנליזה ומרבית המחקרים מצביעים על יעילות שווה לאינסולין[67]. עם זאת, אחוז הנשים שעשויות להזדקק לתוספת אינסולין יכול להגיע ל-46 אחוזים[68]. נשים עם כישלון טיפול תרופתי הן יותר מבוגרות, יותר שמנות ועם שכיחות גבוהה יותר של סוכרת הריונית בעבר. בישראל קיים מטפורמין בכדורים של 850 מיליגרם וניתן עד 3 פעמים ביום. תופעות הלוואי העיקריות הן אי נוחות בטנית, שלשולים, טעם מטאלי בפה. ניתן להקטין את תופעות הלוואי על ידי נטילתו עם ארוחות ועלייה הדרגתית במינון במידת הצורך. Glyburide/Glibenclamide הוא חלופה נוספת לאינסולין בנשים שאינן מתאימות או אינן מעוניינות בטיפול באינסולין ו/או מטפורמין. המינון הרגיל נע בין 5-2.5 מיליגרם ועד ל-20 מיליגרם ביום מחולק לשתיים או שלוש מנות. במחקרים מבוקרים אקראיים גדולים לא נמצאו הבדלים בשיעורי המאקרוזומיה, צהבת, אשפוז בטיפול נמרץ או רמות אינסולין בשורר[69][50]. מחקר אחד מצא עלייה בהיפוגלקמיה בילודים בקבוצת ה-Glyburide (12 אחוזים לעומת 7 אחוזים)[50]. הספרות המדעית מציגה תמונה מעורבת של יעילות הטיפול ב-Glyburide, כאשר חלק מהמחקרים מוצאים יעילות דומה ואילו חלק יעילות מופחתת בהשוואה לאינסולין. שימוש ב-Glyburide כרוך בעלייה בהיארעות היפוגליקמיה אימהית בהשוואה לאינסולין (28.8 אחוזים לעומת 3.5 אחוזים)[50]. נשים שמטופלות ב-Glyburide צריכות להיות מנוטרות בדומה לנשים המטופלות עם אינסולין. סקירת Cochrane מצאה שאין הבדלים ביעילות ותופעות לוואי בין מטפורמין ל-Glyburide[70]. ההשפעות ארוכות הטווח של שתי התרופות טרם ידועות. האיגוד האמריקראי ACOG ממליץ על מטפורמין כתרופה פומית מועדפת[71] ואילו האיגוד הבריטי אף ממליץ על מטפורמין כטיפול קו-ראשון לפני אינסולין[72]. שימוש ב-Glyburide נחשב היום טיפול קו-שני על ידי מרבית הגורמים המקצועיים.
שיקולי יילוד בנשים עם סוכרת
לפני התחלת הטיפול המודרני בהריונות של נשים סוכרתיות, יילוד נשים עם סוכרת טרום הריונית היה לרוב בשבוע 38+0 ואף לפני כן. אין המלצה ליילוד אישה עם סוכרת מאוזנת והיריון תקין לפני שבוע 39+0[73]. במצבים של איזון ירוד, מחלה וסקולרית ועוד ניתן לשקול יילוד בין שבועות 34–37 על פי שיקולים רפואיים ומיילדותיים. סוכרת טרום הריונית אינה כשלעצמה התוויה לניתוח קיסרי.
בדומה לסוכרת טרום הריונית, השראת לידה בנשים עם סוכרת הריונית מאוזנת אינה מומלצת לפני שבוע 39+0[73]. אף על פי כן, השראת לידה בשבוע 38+6-38+0 בנשים עם סוכרת הריונית מטופלת תרופתית אינה מעלה את הסיכוי לניתוח קיסרי אך מקטינה את שעור העוברים המאקרחומיים ב-56 אחוזים (מ-23 אחוזים ל-10 אחוזים) ואת הסיכון לפרע כתפיים (מ-3 אחוזים ל-0 אחוזים). על פי האיגודים האמריקאי והישראלי, אם הערכת המשקל היא מעל 4,500 ו-4,250 גרם, בהתאמה, יש להציע ניתוח קיסרי אלקטיבי על מנת להפחית את הסיכון לפרע כתפיים level II[67].
טיפול באישה הסוכרתית סביב הלידה
יש להימנע מהיפרגליקמיה סביב הלידה בכדי להפחית את הסיכון לחמצת קטוטית ולהיפוגליקמיה בילוד. רמות הגלוקוז במהלך הלידה תלויות בסוג הסוכרת ובשלב הלידה. נשים עם סוכרת מסוג 1 נעדרות יכולת לייצר אינסולין ולפיכך בסיכון לקטונמיה.
השלב הלטנטי אינו גורם לשינויים מטבוליים משמעותיים ומצריך איזון דומה לזה של נשים שאינן בלידה. אל השלב הפעיל נתייחס כאל פעילות גופנית מאומצת הדורשת בעיקר הוצאה אנרגטית משמעותית ופחות אינסולין. קיימות גישות שונות לאיזון סוכרת בלידה פעילה. רמות הגלוקוז המומלצות בעת הלידה על פי ה-ACOG הן 70–110 מיליגרם/דציליטר. להלן הפרוטוקול המוצע על ידי האיגוד האמריקאי למיילדות וגינקולוגיה שיכול להתאים לאישה עם סוכרת טרום הריונית אך גם לאישה עם סוכרת הריונית חמורה[74] (טבלה 9).
- לנשים עם משאבה אינסולין יש להוריד את מינון הבסיס למחצית או שליש המינון המקורי וניתן לעקוב על ידי בדיקות דם או חיישן תת-עורי אם הוא מכויל היטב
- בנשים עם סוכרת הריונית מאוזנת היטב על ידי דיאטה במהלך ההיריון נדיר הצורך באינסולין בלידה. בנשים אלו ניתן להסתפק בניטור של אחת ל-4–6 שעות או לא לנטרן כלל
התקופה שלאחר הלידה
היריון הוא מבחן תגר לתאי הבטא של הלבלב. נשים שמפתחות סוכרת הריונית תהיינה לרוב נורמוגליקמיות לאחר הלידה. עם זאת, סוכרת הריונית מהווה גורם סיכון ברור להתפתחות סוכרת מסוג 2 וכן תחלואה קרדיווסקולרית במהלך החיים. במטא-אנליזה של מעל 600,000 נשים נמצא כי הסיכון של אישה עם סוכרת הריונית גבוה פי שבעה לפתח סוכרת מסוג 2[75] ופי עשרה לסבול מסוכרת הריונית בהיריון הבא[76]. בהשוואה לאישה ללא סוכרת הריונית. נשים עם סוכרת הריונית ו-BMI שווה או גדול מ-30 לאחר הלידה תפתחנה סוכרת מסוג 2 בשיעורים של 50–75 אחוזים לעומת פחות מ-25 אחוזים בנשים עם סוכרת הריונית שחזרו למשקל תקין לאחר הלידה[77][78][79]. גורמי סיכון נוספים הם צורך באינסולין במהלך ההיריון, אבחנה של סוכרת לפני שבוע 24 להיריון, רמות גבוהות של גלוקוז בצום בהיריון, היפוגליקמיה ביילוד וסוכרת היריון נשנית.
לאור האמור לעיל, מומלץ מעקב ארוך טווח אחר נשים עם סוכרת הריונית. מעקב לאחר לידה כולל העמסת סוכר 75 גרם גלוקוז 6–12 שבועות לאחר הלידה לשם זיהוי נשים עם סוכרת מסוג 2 או עם אי סבילות לגלוקוז. נשים שבדיקתן שלילית זקוקות להערכה חוזרת של רמות גלוקוז בדם כל 3 שנים ומבחן העמסת סוכר של 100 גרם בתחילת ההיריון הבא. בנוסף, המועצה הלאומית לסוכרת מדגישה שיש לעודד הנקה בקרב נשים עם סוכרת הריונית ולהפנות לתזונאית לצורך שינוי אורחות חיים ומעקב משקל. כמו כן, יש חשיבות גדולה לשיתוף והעברת המידע בין הרופא המטפל בהיריון לרופא משפחה ורופא ילדים לצורך שמירה על הרצף הטיפולי.
חשוב לזכור - סוכרת והיריון
- שיעור הנשים הלוקות בסוכרת היריון תלוי בדרך האבחנה אך ללא קשר לכך נמצא במגמת עלייה
- היריון עלול להחמיר חלק מסיבוכי סוכרת טרום הריונית. יש לבצע הערכה טרום הריונית של חומרת הפגיעה באיברי הגוף ולהתאים את המעקב על פי התוצאות
- סוכרת מעלה משמעותית את הסיבוכים העובריים והאימהיים כגון מומים מולדים, תמותה פרינטלית, מאקרוזומיה ופרע כתפיים, הפרעות מטבוליות, רעלת היריון וניתוח קיסרי. איזון מיטבי הוכח כמוריד משמעותית את שיעור כל הסיבוכים
- תכנון משפחה ואיזון מיטבי של סוכרת לפני ההתעברות הם נדבר חשוב ברצף הטיפולי
- הטיפול המומלץ מורכב מדיאטה, פעילות גופנית ואנלוגים של אינסולין עם או בלי תרופות פומיות, כגון מטפורמין ולעיתים Glyburide
- יש להכיר את השינויים ברגישות לאינסולין במהלך ההיריון על מנת להתאים את הטיפול לפי שבוע היריון
- בנשים עם סוכרת טרום הריונית מעקב עוברי יכלול, בנוסף לבדיקות שגרתיות: סקירת מערכות מורחבת, אקו לב עובר ומעקב גדילה
- בהיעדר גורמי סיכון, בדיקת סקר לסוכרת הריוניות מתבצעת בין שבוע 24–28 להיריון. מרבית הנשים שאובחנו עם סוכרת הריונית מאוזנות על ידי דיאטה בלבד והיתר על ידי טיפול תרופתי. איזון מיטבי מוריד שכיחות של מאקרוזומיה, פרע כתפיים והיפוגליקמיה בלידה
- לערך יחיד פתולוגי ב-OGTT מקובל להתייחס כאל סוכרת הריונית אף על פי שאבחנת סוכרת הריונית עדיין דורשת שני ערכים פתולוגיים
- בהיעדר סיבוכים עובריים אין התוויה ליילוד לפני שבוע 39+0. בנוכחות סיבוכים עובריים או אימהיים יש לשקול השראת לידה בין שבועות 34–38
- אישה עם סוכרת הריונית היא בעלת סיכון מוגבר לפתח סוכרת מסוג 2 בהמשך חייה. בדיקה אבחנתית לסוכרת מסוג 2 מומלצת לכל אישה עם סוכרת הריונית בתום משכב הלידה
ביבליוגרפיה
- ↑ Persson M, Norman M, Hanson U. Obstetric and perinatal outcomes in type 1 diabetic pregnancies: A large, popula- tion-based study. Diabetes Care 2009;32:2005-9
- ↑ Pregnancy outcomes in the Diabetes Control and Complications Trial. American journal of obstetrics and gynecology 1996;174:1343-53
- ↑ Steel JM, Johnstone FD, Hepburn DA, Smith AF. Can prepregnancy care of diabetic women reduce the risk of abnormal babies? Bmj 1990;301:1070-4
- ↑ Damm P, Malsted-Pedersen L. Significant decrease in congenital malformations in newborn infants of an unselected popu- lation of diabetic women. American journal of obstetrics and gynecology 1989;161:1163-7
- ↑ 5.0 5.1 Tennant PW, Glinianaia SV, Bilous RW, Rankin J, Bell R. Pre-existing diabetes, maternal glycated haemoglobin, and the risks of fetal and infant death: a population-based study. Diabetologia 2014;57:285-94
- ↑ Kapoor N, Sankaran S, Hyer S, Shehata H. Diabetes in pregnancy: a review of current evidence. Current opinion in obstetrics & gynecology 2007;19:586-90
- ↑ Syed M, Javed H, Yakoob MY, Bhutta ZA. Effect of screening and management of diabetes during pregnancy on stillbirths. BMC public health 2011,T1
- ↑ McElvy SS, Miodovnik M, Rosenn B, et al. A focused preconceptional and early pregnancy program in women with type 1 diabetes reduces perinatal mortality and malformation rates to general population levels. J Matern Fetal Med 2000;9:14-20
- ↑ Kjos SL, Henry OA, Montoro M, Buchanan TA, Mestman JH. Insulin-requiring diabetes in pregnancy: a randomized trial of active induction of labor and expectant management. American journal of obstetrics and gynecology 1993;169:611-5
- ↑ 10.0 10.1 Guerin A, Nisenbaum R, Ray JG. Use of maternal GHb concentration to estimate the risk of congenital anomalies in the offspring of women with prepregnancy diabetes. Diabetes Care 2007;30:1920-5
- ↑ 11.0 11.1 Bell R, Glinianaia SV, Tennant PW, Bilous RW, Rankin J. Peri-conception hyperglycaemia and nephropathy are associated with risk of congenital anomaly in women with pre-existing diabetes: a population-based cohort study. Diabetologia 2012
- ↑ Macintosh MCM, Fleming KM, Bailey JA, et al. Perinatal mortality and congenital anomalies in babies of women with type 1 or type 2 diabetes in England, Wales, and Northern Ireland: population based study. Bmj 2006:333:177
- ↑ Persson M, Pasupathy D, Hanson U, Norman M. Birth size distribution in 3,705 infants born to mothers with type 1 diabetes: a population-based study. Diabetes Care 2011;34:1145-9
- ↑ McFarland MB, Trylovich CG, Langer O. Anthropometric differences in macrosomic infants of diabetic and nondiabetic mothers. J Matern Fetal Med 1998;7:292-5
- ↑ Jovanovic-Peterson L, Peterson CM, Reed GF, et al. Maternal postprandial glucose levels and infant birth weight: the Dia- betes in Early Pregnancy Study. The National Institute of Child Health and Human Development-Diabetes in Early Pregnancy Study. American journal of obstetrics and gynecology 1991;164:103-11
- ↑ Landon MB, Spong CY, Thom E, et al. A multicenter, randomized trial of treatment for mild gestational diabetes. N Engl J Med 2009;361:1339-48
- ↑ Crowther CA, Hiller JE, Moss JR, et al. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. N Engl J Med 2005;352:2477-86
- ↑ Rey E, AttieC, Bonin A. The effects of first-trimester diabetes control on the incidence of macrosomia. American journal of obstetrics and gynecology 1999;181:202-6
- ↑ Sibai BM, Caritis SN, Hauth JC, et al. Preterm delivery in women with pregestational diabetes mellitus or chronic hyper- tension relative to women with uncomplicated pregnancies. The National institute of Child health and Human Development Maternal- Fetal Medicine Units Network. American journal of obstetrics and gynecology 2000;183:1520-4
- ↑ Mimouni F, Miodovnik M, Siddiqi TA, Khoury J, Tsang RC. Perinatal asphyxia in infants of insulin-dependent diabetic moth- ers. J Pediatr 1988;113:345-53
- ↑ Langer O, Levy J, Brustman L, Anyaegbunam A, Merkatz R, Divon M. Glycemic control in gestational diabetes mellitus-how tight is tight enough: small for gestational age versus large for gestational age? American journal of obstetrics and gynecology 1989;161:646-53
- ↑ Harris DL, Weston PJ, Harding JE. Incidence of Neonatal Hypoglycemia in Babies Identified as at Risk. The Journal of Pediat- rics 2012;161:787-91
- ↑ Tsang RC, Chen I, Friedman MA, et al. Parathyroid function in infants of diabetic mothers. J Pediatr 1975;86:399-404
- ↑ Cordero L, Treuer SH, Landon MB, Gabbe SG. Management of infants of diabetic mothers. Arch Pediatr Adolesc Med 1998:152:249 54
- ↑ Ullmo S, Vial Y, Di Bernardo S, et al. Pathologic ventricular hypertrophy in the offspring of diabetic mothers: a retrospective study. Eur Heart J 2007;28:1319-25
- ↑ Verier-Mine O, Chaturvedi N, Webb D, Fuller JH. Is pregnancy a risk factor for microvascular complications? The EURODIAB Prospective Complications Study. Diabet Med 2005;22:1503-9
- ↑ Diabetes C, Complications Trial Research G. Effect of pregnancy on microvascular complications in the diabetes control and complications trial. The Diabetes Control and Complications Trial Research Group. Diabetes Care 2000:23:1084-91
- ↑ Star J, Carpenter MW. The effect of pregnancy on the natural history of diabetic retinopathy and nephropathy. Clin Perina- tol 1998:25:887-916
- ↑ Kitzmiller JL, Block JM, Brown FM, et al. Managing preexisting diabetes for pregnancy: summary of evidence and consensus recommendations for care. Diabetes Care 2008:31:1060-79
- ↑ Reece EA, Leguizamon G, Homko C. Stringent controls in diabetic nephropathy associated with optimization of pregnancy outcomes. The Journal of Maternal-Fetal Medicine 1998:7:213-6
- ↑ 31.0 31.1 31.2 Kitzmiller JL, Block JM, Brown FM, et al. Managing Preexisting Diabetes for Pregnancy: Summary of evidence and consensus recommendations for care. Diabetes Care 2008:31:1060-79
- ↑ Smith MC, Moran P, Ward MK, Davison JM. Assessment of glomerular filtration rate during pregnancy using the MDRD formula. BJOG : an international journal of obstetrics and gynaecology 2008:115:109-12
- ↑ Sibai BM, Caritis S, Hauth J, et al. Risks of preeclampsia and adverse neonatal outcomes among women with pregestational diabetes mellitus. American journal of obstetrics and gynecology 2000:182:364-9
- ↑ LeFevre ML. Low-dose aspirin use for the prevention of morbidity and mortality from preeclampsia: U.S. Preventive Ser- vices Task Force recommendation statement. Annals of internal medicine 2014:161:819-26
- ↑ Roberge S, Bujold E, Nicolaides KH. Aspirin for the prevention of preterm and term preeclampsia: systematic review and metaanalysis. American journal of obstetrics and gynecology 2018;218:287-93.e1
- ↑ Association AD. Standards of Medical Care in Diabetes—2008. Diabetes Care 2008:31:512-554
- ↑ Zhanel GG, Nicolle LE, Harding GK. Prevalence of asymptomatic bacteriuria and associated host factors in women with diabetes mellitus. The Manitoba Diabetic Urinary Infection Study Group. Clinical infectious diseases: an official publication of the Infectious Diseases Society of America 1995:21:316-22
- ↑ O'Kane MJ, Lynch PLM, Moles KW, Magee SE. Determination of a diabetes control and complications trial-aligned HbAlc reference range in pregnancy. Clinica Chimica Acta 2001:311:157-9
- ↑ Moy FM, Ray A, Buckley BS. Techniques of monitoring blood glucose during pregnancy for women with pre-existing diabe- tes. The Cochrane database of systematic reviews 2014:CD009613
- ↑ Feig DS, Donovan LE, Corcoy R, et al. Continuous glucose monitoring in pregnant women with type 1 diabetes CONCEPTT: a multicentre international randomised controlled trial. The Lancet 2017:390:2347-59
- ↑ Gabbe SG NJ, Simpson JL, Landon MB, Galan HL, Jauniaux ERM, Driscoll DA, Berghrella V, Grobman WA. Obstetrics: normal and problem pregnancies. Chapter 40: Diabetes Mellitus Complicating Pregnancy. 7th ed: Elsevier; 2017
- ↑ Gynecology ACoOa. Exercise during pregnancy and the post partum period: committee opinion no. 267. Obstetrics and gynecology international 2002;99:171-3
- ↑ Garcia-Patterson A, Gich I, Amini SB, Catalano PM, de Leiva A, Corcoy R. Insulin requirements throughout pregnancy in women with type 1 diabetes mellitus: three changes of direction. Diabetologia 2010;53:446-51
- ↑ Steel JM, Johnstone FD, Hume R, Mao JH. Insulin requirements during pregnancy in women with type I diabetes. Obstetrics and gynecology 1994;83:253-8
- ↑ Mathiesen ER, Hod M, Ivanisevic M, et al. Maternal efficacy and safety outcomes in a randomized, controlled trial compar- ing insulin detemir with NPH insulin in 310 pregnant women with type 1 diabetes. Diabetes Care 2012;35:2012-7
- ↑ Lepereq J, Lin J, Hall GC, et al. Meta-Analysis of Maternal and Neonatal Outcomes Associated with the Use of Insulin Glargine versus NPH Insulin during Pregnancy. Obstetrics and gynecology international 2012:2012:649070
- ↑ Farrar D, Tuffnell DJ, West J, West HM. Continuous subcutaneous insulin infusion versus multiple daily injections of insulin for pregnant women with diabetes. The Cochrane database of systematic reviews 2016:CD005542
- ↑ Mukhopadhyay A, Farrell T, Fraser RB, Ola B. Continuous subcutaneous insulin infusion vs intensive conventional insulin therapy in pregnant diabetic women: a systematic review and metaanalysis of randomized, controlled trials. American journal of obstetrics and gynecology 2007:197:447-56
- ↑ Holt RIG, Lambert KD. The use of oral hypoglycaemic agents in pregnancy. Diabetic Medicine 2014:31:282-91
- ↑ 50.0 50.1 50.2 50.3 50.4 Senat M-V, Affres H, Letourneau A, et al. Effect of Glyburide vs Subcutaneous Insulin on Perinatal Complications Among Women With Gestational Diabetes: A Randomized Clinical TrialEffect of Glyburide vs Subcutaneous Insulin on Perinatal Complications in Gestational DiabetesEffect of Glyburide vs Subcutaneous Insulin on Perinatal Complications in Gestational Diabetes. JAMA 2018:319:1773-80
- ↑ 51.0 51.1 Moyer VA. Screening for gestational diabetes mellitus: U.S. Preventive Services Task Force recommendation statement. Annals of internal medicine 2014;160:414-20
- ↑ 52.0 52.1 Metzger BE, Lowe LP, Dyer AR, et al. Hyperglycemia and adverse pregnancy outcomes. N Engl J Med 2008;358:1991-2002
- ↑ Sermer M, Naylor CD, Gare DJ, et al. Impact of increasing carbohydrate intolerance on maternal-fetal outcomes in 3637 women without gestational diabetes: The Toronto tri-hospital gestational diabetes project. American journal of obstetrics and gynecology 1995:173:146-56
- ↑ Ornoy A. Growth and neurodevelopmental outcome of children born to mothers with pregestational and gestational diabetes. Pediatr Endocrinol Rev 2005:3:104-13
- ↑ Dabelea D. The predisposition to obesity and diabetes in offspring of diabetic mothers. Diabetes Care 2007:30 Suppl 2:169- 74
- ↑ Perucchini D, Fischer U, Spinas GA, Huch R, Huch A, Lehmann R. Using fasting plasma glucose concentrations to screen for gestational diabetes mellitus: prospective population based study. BMJ : British Medical Journal 1999:319:812-5
- ↑ Donovan L, Hartling L, Muise M, Guthrie A, Vandermeer B, Dryden DM. Screening tests for gestational diabetes: a systemat- ic review for the U.S. Preventive Services Task Force. Annals of internal medicine 2013:159:115-22
- ↑ Carpenter MW, Coustan DR. Criteria for screening tests for gestational diabetes. American journal of obstetrics and gyne¬cology 1982;144:768-73
- ↑ Catalano PM, Avallone DA, Drago NM, Amini SB. Reproducibility of the oral glucose tolerance test in pregnant women. American journal of obstetrics and gynecology 1993;169:874-81
- ↑ Landon MB, Mele L, Spong CY, et al. The relationship between maternal glycemia and perinatal outcome. Obstetrics and gynecology 2011 ;117:218-24
- ↑ 61.0 61.1 Hartling L, Dryden DM, Guthrie A, Muise M, Vandermeer B, Donovan L. Benefits and harms of treating gestational diabetes mellitus: a systematic review and meta-analysis for the U.S. Preventive Services Task Force and the National Institutes of Health Office of Medical Applications of Research. Annals of internal medicine 2013;159:123-9
- ↑ Waters TP, Dyer AR, Scholtens DM, et al. Maternal and Neonatal Morbidity for Women Who Would Be Added to the Diagnosis of GDM Using IADPSG Criteria: A Secondary Analysis of the Hyperglycemia and Adverse Pregnancy Outcome Study. Diabetes Care 2016;39:2204-10
- ↑ Roeckner JT, Sanchez-Ramos L, Jijon-Knupp R, Kaunitz AM. Single abnormal value on 3-hour oral glucose tolerance test during pregnancy is associated with adverse maternal and neonatal outcomes: a systematic review and metaanalysis. Ameri- can journal of obstetrics and gynecology 2016;215:287-97
- ↑ Mendez-Figueroa H, Schuster M, Maggio L, Pedroza C, Chauhan SP, Paglia MJ. Gestational Diabetes Mellitus and Frequency of Blood Glucose Monitoring: A Randomized Controlled Trial. Obstetrics and gynecology 2017;130:163-70
- ↑ Batsells M, Garcia-Patterson A, Gich I, Corcoy R. Ultrasound-guided compared to conventional treatment in gestational diabetes leads to improved birthweight but more insulin treatment: systematic review and meta-analysis. Acta Obstetricia et Gynecologica Scandinavica 2014;93:144-51
- ↑ Griffiths RJ, Vinall PS, Stickland MH, Wales JK. Haemoglobin Ale levels in normal and diabetic pregnancies. Eur J Obstet Gynecol Reprod Biol 1987;24:195-200
- ↑ 67.0 67.1 Farrar D, Simmonds M, Bryant M, et al. Treatments for gestational diabetes: a systematic review and meta-analysis. BMJ open 2017;7:e015557
- ↑ Rowan JA, Hague WM, Gao W, Battin MR, Moore MP. Metformin versus insulin for the treatment of gestational diabetes. N Engl J Med 2008;358:2003-15
- ↑ Langer O, Conway DL, Berkus MD, Xenakis EM, Gonzales O. A comparison of glyburide and insulin in women with gesta- tional diabetes mellitus. N Engl J Med 2000;343:1134-8
- ↑ Brown J, Martis R, Hughes B, Rowan J, Crowther CA. Oral anti-diabetic pharmacological therapies for the treatment of women with gestational diabetes. Cochrane Database of Systematic Reviews 2017
- ↑ ACOG Practice Bulletin No. 190: Gestational Diabetes Mellitus. Obstetrics and gynecology 2018;131:e49-e64
- ↑ Excellence NlfHaC. Diabetes in pregnancy: management from preconception to the postnatal period. 2015
- ↑ 73.0 73.1 Spong CY, Mercer BM, D'alton M, Kilpatrick S, Blackwell S, Saade G. Timing of indicated late-preterm and early-term birth. Obstetrics and gynecology 2011;118:323-33
- ↑ Bulletins ACoP. ACOG Practice Bulletin. Clinical Management Guidelines for Obstetrician-Gynecologists. Number 60, March 2005. Pregestational diabetes mellitus. Obstetrics and gynecology 2005;105:675-85
- ↑ Bellamy L, Casas JP, Hingorani AD, Williams D. Type 2 diabetes mellitus after gestational diabetes: a systematic review and meta-analysis. Lancet 2009;373:1773-9
- ↑ Getahun D, Fassett MJ, Jacobsen SJ. Gestational diabetes: risk of recurrence in subsequent pregnancies. American journal of obstetrics and gynecology 2010;203:467.e1-6
- ↑ O'Sullivan JB. Diabetes mellitus after GDM. Diabetes 1991,40' Suppl 2:131-5
- ↑ O'Sullivan JB. Body weight and subsequent diabetes mellitus. JAMA 1982:248:949-52
- ↑ Dornhorst A, Bailey PC, Anyaoku V, Elkeles RS, Johnston DG, Beard RW. Abnormalities of glucose tolerance following gesta- tional diabetes. Q J Med 1990;77:1219-28
המידע שבדף זה נכתב על ידי
- ד"ר דוד קנינין, מחלקת נשים ויולדות, המרכז הרפואי הדסה עין כרם והאוניברסיטה העברית, ירושלים
- פרופסור אוריאל אלחלל, יועץ היריון בסיכון גבוה, קופת חולים לאומית
- פרופסור מ.ק. עידו שולט, מחלקת נשים ויולדות, המרכז הרפואי רמב"ם והפקולטה לרפואה בטכניון, חיפה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק