סוכרת טרום היריונית - היבטים מיילדותיים - Pregestational diabetes - obstetric aspects
| סוכרת טרום היריונית - היבטים מיילדותיים | ||
|---|---|---|
| Pregestational diabetes - obstetric aspects | ||

| ||
| יוצר הערך | דר' מאור ממן | |
90% ממקרי סוכרת בהיריון יהיו סוכרת היריון. סוכרת טרום הריונית נמצאת ב-1% מכלל ההריונות. היריון הוא מצב של עמידות לאינסולין. לכן, הדרישה לאינסולין עולה במהלך ההיריון. היריון קשור להחמרה בסיבוכי הסוכרת והתוצאות העובריות הן טובות יותר כאשר הסוכרת מאוזנת ואין סיבוכי כלי דם. יש לאזן את רמות הגלוקוז בנשים הרות סוכרתיות באמצעות שילוב של דיאטה, פעילות גופנית ואינסולין. מטרת הטיפול להגיע לרמות גלוקוז תקינות ככל האפשר.
יעוץ טרום הריוני
- בדיקת איזון הסוכרת- חשיבות לאיזון לפני הכניסה להיריון.
- ל-40% מחולות סוכרת סוג 1 יש הפרעה בבלוטת התריס - נשלח הורמון ממריץ בלוטת התריס (TSH, Thyroid Stimulating Hormone).
- יש לתת לכולן חומצה פולית- לפחות 400 מיקרוגרם.
- נבדוק נוכחות רטינופתיה (Retinopathy) - בדיקת קרקעית עין (Fundus).
- איסוף שתן לחלבון.
- אק"ג (ECG, Electrocardiogram).
- להפסיק טיפול במעכבי אנזים מהפך אנגיוטנסין (ACEI, Angiotensin Converting Enzyme Inhibitors) - אסורים בהיריון, גורמים למומים בעובר, אי-ספיקת כליות, ופגיעה בהתפתחות הגולגולת.
איזון סוכרת בהיריון
ערך מורחב – סוכרת והיריון
מטרת הטיפול להגיע לרמות גלוקוז תקינות ככל האפשר. רמות גלוקוז ממוצע נימי צריך להישאר סביב mg/dL 100. מדידת המוגלובין מסוכרר מספקת מידע על מידת האיזון בחודשיים-שלושה האחרונים. רמתו לא תעלה על 6%. יש למדוד רמה פעם בשליש. המוגלובין מסוכרר של 8% משקף רמת גלוקוז ממוצעת של mg/dL 180. עליה או ירידה של כל 1% משקפת שינוי של mg/dL 30 ברמת הגלוקוז הממוצעת. יש להנחות מדידת רמת קטונים (Ketones) בשתן בכל פעם שרמת הגלוקוז בדם גבוהה מ-mg/dL 200.
בהיריון יש שכיחות גבוהה יותר של היפוגליקמיות. במצב כזה עדיף כוס חלב ולא נוזל ממותק. המטופלת צריכה בהישג יד Glucagen Hypokit (Glucagon) למקרה של היפוגליקמיה קשה ואבדן הכרה.
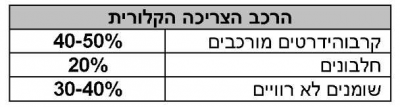
- הצריכה הקלורית
נשים במשקל תקין זקוקות ל-kcal/kg 30-35 ביום. הרכב הצריכה הקלורית צריך להיות:
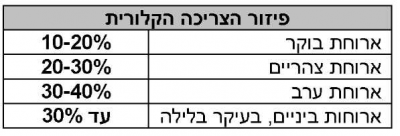
פיזור הצריכה הקלורית במהלך היממה:
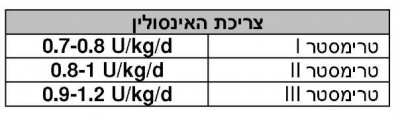
אינסולין
הרגישות לאינסולין יורדת ב-56% עד שבוע 36. היצור של הורמונים נוגדים לאינסולין כמו hPL ((Human Placental Lactogen), פרולקטין, פרוגסטרון, הורמון גדילה וקורטיזול תורמים למצב. צריכת האינסולין עולה במהלך ההיריון, בעיקר בשבועות 28-32:
טיפול באינסולין מתחלק ל-3 (2004 ,NEJM):
- אינסולין פרנדיאלי/בולוס (Prandial או Bolus): מנסה לחקות את התגובה הפיזיולוגית (Physiologic) לאוכל.
- אינסולין בסיס: שחרור קבוע במינון נמוך שמעודד פירוק שומן ויצור של גלוקוז בכבד.
- מינון-תיקון: מתקן היפרגליקמיה בין ולפני ארוחות.
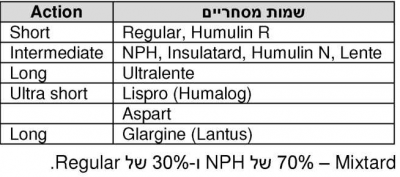
אינסולין רגיל:
- Regular Insulin: מורכב מדימרים (Dimers) של אינסולין.
- NPH insulin (Neutral Protamine Hagedorn): הוספת מולקולת אבץ יוצרת הקסאמר (Hexamer, שש מולקולות), מה שגורם לספיגה האיטית.
- Lente insulin : נחשב בעל טווח פעילות בינוני.
- Ultralente insulin: נחשב בעל טווח פעילות ארוך.
Regular ו-NPH משמשים בתפקיד של בולוס ובסיס.
תקבילים (Analogue) לאינסולין:
- Humalog (Lyspro insulin) - מולקולת ליזין (Lysine) הוחלפה בפרולין (Proline). האינסולין נשאר כמונומר (monomer), הספיגה מהירה והפעילות הביולוגית זהה. ההשפעה מתחילה תוך 5-10 דקות מההזרקה, שיא הפעולה 30-90 דקות, ומשך ההשפעה 2-4 שעות. משמש בעיקר לבולוס לאחר ארוחות. אינו גורם להיפוגליקמיה.
- Aspart insulin: מולקולת הפרולין הוחלפה באספרטט (Aspartate). פעילות ביולוגית כמו של Humalog.
- Lantus (Glargine insulin): האינסולין הראשון בעל טווח פעילות ארוך. בשימוש מ-2001. גליצין (Glycine) מוחלף באספרגין (Asparagine) ויש תוספת של 2 מולקולות ארגינין (Arginine), מה שמשנה את הנקודה האיזואלקטרית ( point Isoelectric) של המולקולה ב-PH {{כ}7 ניטרלי. כאשר מזריקים את ה-Lantus, החומר שוקע ואח"כ משתחרר בהדרגה. ההשפעה מתחילה תוך 2-4 שעות, ונמשכת 20-24 שעות.
המתארים של אינסולין בנסיוב מבוססים על הזרקה תת-עורית של 0.1 עד 0.2 יחידות/ק"ג משקל גוף. ניתן להבחין בשונות רבה בתוך ובין אנשים. (המידע הוא מ-DeWittand Hirsch)
אינסולין מסוג קצר טווח או מהיר פעולה (Humalog, Regular, Aspart insulin) נוטלים לפני הארוחות כדי להפחית את העלייה בגלוקוז לאחר האוכל. Regular ניתן 30 דקות לפני הארוחה, Humalog ו-Aspart ניתן מייד לפני הארוחה. את האינסולינים בטווח הביניים נותנים בבוקר, בתוספת אינסולין מסוג קצר-טווח או מהיר, לפני ארוחת ערב ולפני השינה.
1 יחידת אינסולין תוריד גלוקוז ב-mg/dL 30. 10 גר' גלוקוז מעלים גלוקוז ב- mg/dL 30. 1 יחידת אינסולין מכסה 10 גר' גלוקוז.
- אופן מתן אינסולין
- מקובל - מחלקים את מנת האינסולין היומית הנדרשת ל- 2/3 בבוקר ו-1/3 בערב, בתערובת של 2/3 בעל טווח בינוני (NPH) ו-1/3 קצר-טווח (Regular). הנוהל מתוכנן כך שהקצר טווח מכסה את ארוחת הבוקר ובעל הטווח הבינוני מגיע לשיא הפעולה בארוחת צהרים ולקראת הערב. בערב, הקצר-טווח מכסה את ארוחת ערב והבינוני-טווח ייתן כיסוי עד לבוקר. זה אמנם נוהל פשוט אבל הבעיות כוללות:
- זמן השיא של הבינוני יכול להשתנות בין חולה לחולה וליצור חוסר התאמה בין שיא הפעילות לזמן הארוחה.
- בעיה נוספת היא שברגע שהחולה הזריקה היא מחויבת להתאים את הארוחות
- הבעיה שלישית: ההזרקה של בעל טווח פעילות בינוני בערב יכולה לגרום להיפוגליקמיה לילית.
- משטר מועצם - זריקות ביום של אינסולין קצר (Regular או Humalog) לפני כל ארוחה ורק לפני השינה מזריקים בעל טווח-בינוני. מטרת בינוני-הטווח היא ליצור רמת אינסולין בסיסית לאורך הלילה. לקראת הבוקר יש קורטיזול גבוה שמעלה את התנגודת לאינסולין ומביא לעליה בצריכת האינסולין, תופעה הקרויה תופעת השחר (Dawn phenomena).
- פרק זמן ארוך - מבוסס על מנה של אינסולין ארוך (Ultralente) הניתן בזריקה אחת בבוקר וחצי מנה בערב וזה נותן כיסוי של 24 שעות עם רמות אינסולין בסיסיות ועל גבי זה נותנים אינסולין קצר לפני כל ארוחה.
- משאבת האינסולין
ערך מורחב – טיפול במשאבת אינסולין
מחקה הפרשת אינסולין פיזיולוגית. משתמשים במשאבה ב-Humalog. 50-60% מהתצרוכת היומית תגיע מהמשאבה, השאר (40-50%) בבולוסים לפני ארוחות וארוחות ביניים.
- יתרונות: שליטה טובה יותר בהיפוגליקמיה, פחות היפוגליקמיה, החולות מרוצות.
- חסרונות: עלות, אם המשאבה מתקלקלת החולות בסיכון לחמצת קטוטית סוכרתית.
סיבוכים אימהיים
רטינופתיה סוכרתית
ערך מורחב – רטינופתיה סוכרתית - Diabetic retinopathy
הסיבוך של כלי הדם השכיח ביותר בסוכרת, מתחיל מרטינופתיית רקע (Background retinopathy) ועד לעיוורון. הסיבה המובילה לעיוורון בגילאים 24-64. מוגדרת כ:
- רטינופתיית רקע:
- מפרצות זעירות (Microaneurysm)- הרחבת נימי רשתית, נקודות אדומות.
- נקודות ותספיגים (Blots and dots)- דימומים קטנים ברשתית.
- רטינופתיה קדם-שגשוגית:
- מפרצות זעירות ודימומים תוך-רשתיים נרחבים יותר.
- תפליטים דמויי צמר גפן (Soft exudates או Cotton wool spots)- בצקת בתוך סיבי העצב ברשתית סביב עורקיקים חסומים.
- הרחבה ורידית של כלי דם בקוטר משתנה (IRMA's, Intra-Retinal Microvascular Abnormalities)- כלי דם קטנטנים חדשים בתוך הרישתית.
- רטינופתיה שגשוגית: מאופיינת בצמיחת כלי דם חדשים (Neovascularization) נרחבת.
- צמיחת כלי דם חדשה בכל הרישתית.
- דימומים סביב עצב הראייה.
- שגשוג פיברוגליאלי (Fibroglial)- גורם להיפרדות רישתית.
- גלאוקומה (Glaucoma) .
- בצקת מקולרית (Macular edema).
ל-98% מהנשים עם סוכרת מעל 15 שנים יש לפחות רטינופתיית רקע.
- השפעת הסוכרת על הרטינופתיה
- רמות הגלוקוז הגבוהות מפחיתות את זרימת הדם ברישתית וגורמות למיעוט חמצן (Hypoxia) ואיסכמיה (Ischemia).
- מסלול הסורביטול (Sorbitol)- המרת גלוקוז תוך-תאי לסורביטול ע"י מספר אנזימים והצטברות סורביטול ופרוקטוז (Fructose), גורמים להיצרות כלי-דם נימיים ועיבוי של קרום הבסיס. גם היצמדות הטסיות מוגברת.
- היפרגליקמיה גורמת להגברת רמת החלבונים בפלזמה- פיברינוגן (Fibrinogen) ואלפא-גלובולין (Alpha-globulin) המגבירים את צמיגות הדם ומפחיתים את הזרימה ברישתית.
בהיריון יש נטייה להחמרה של הרטינופתיה, בעיקר אם יש במקביל יתר לחץ דם וקדם-רעלת היריון או אם מבצעים איזון מהיר של רמת הגלוקוז.
DCCT (Diabetic control Trial), מחקר מבוקר אקראי מ-1993 (NEJM), בדק האם ניתן למנוע סיבוכי עיניים בחולי סוכרת סוג 1 ע"י התערבות מועצמת מול טיפול מקובל. נמצא כי טיפול מועצם הביא להפחתת הסיכון (Primary prevention) והפחתת ההחמרה (Secondary prevention) ברטינופתיה, 76% ו- 54% בהתאמה.
הטיפול ברטינופתיה הוא לייזר. אם יש רטינופתיה לפני ההיריון נטפל בלייזר לפני ההיריון. אישה עם סוכרת טרום הריונית זקוקה לבדיקת קרקעית העין בשליש ראשון ומעקב צמוד במהלך ההיריון.
נפרופתיה סוכרתית (Diabetic nephropathy) ויתר לחץ דם
ערך מורחב – נפרופתיה סוכרתית
מופיעה ב- 5-10% מההריונות. רוב המחקרים לא הראו הידרדרות במהלך ההיריון כאשר המחלה היתה קלה-בינונית .
הידרדרות לאי ספיקת כליות סופנית דווחה כאשר הקריאטינין גבוה מ-1.5 מ"ג/דצ"ל או בנוכחות הפרשת חלבון קשה בשתן, מעל 3 גר' ב-24 שעות.
אם יש נפרופתיה לפני ההיריון, הנשים בסיכון לפתח סיבוכי היריון כמו: יתר לחץ דם, אי ספיקה שלייתית, ולידה מוקדמת יזומה עקב הידרדרות בתפקודי הכליה.
לפני ההיריון נבדוק תפקודי כליה, קראטינין, יחס אלבומין לקריאטינין, איסוף שתן 24 שעות לחלבון: מיקרואלבומינוריה (Microalbuminuria) היא עד 300 מ"ג/יממה, הפרשת חלבון בשתן היא מעל 0.5 גר'/יממה.
- דירוג של הנפרופתיה לפי Morgensen
- דרגה I: גדילת יתר/פעילות יתר (Hypertrophy/hyperfunction)- קיים תמיד בסוכרת סוג 1, לעתים מיקרואלבומינוריה, הפיך ע"י איזון סוכרתי קפדני.
- דרגה II: נגעים בכליה ללא סימנים קליניים - עיבוי הקרום הבסיסי של הפקעיות (Glomeruli) והצינוריות (Tubules), מופיעה בד"כ תוך שנתיים-שלוש.
- דרגה III: נפרופתיה התחלתית - מיקרואלבומינוריה 0.03-0.3 גר'/יממה, מופיעה ב-25-40% מהחולות תוך 7-15 שנים, קצב הסינון הפקעיתי שמור, שכיח יתר לחץ דם.
- דרגה IV: נפרופתיה קלינית - מאקרואלבומינוריה והפרשת חלבון בשתן > 0.5 גר'/יממה, שיא ההופעה בין 10-15 שנה מאז תחילת המחלה, תמיד מלווה ביתר לחץ דם.
- דרגה V: כשל כלייתי - מרגע הופעת דרגה IV קצב הסינון הפקעיתי יורד בקצב של 10 מ"ל/דקה בשנה, לכן מעבר ממוצע לשלב V הוא כ-7 שנים.
- גורמים הקשורים להופעת/החמרת נפרופתיה
- חוסר איזון הסוכרת, גלוקוז גבוה מעבה את קרום הבסיס בפקעית ופוגע במספר מנגנונים, שמביאים לבסוף להגברת חדירות האנדותל. מחקר DCCTs הראה כי איזון הגלוקוז הביא להפחתת הסיכון והפחתת ההחמרה גם בנפרופתיה -34% ו- 56% בהתאמה.
- יתר לחץ דם מגביר את הסיכון להתפתחות נפרופתיה והחמרתה. יתר לחץ דם כרוני קיים ב-5-10% מהחולות עם סוכרת טרום הריונית. יתר לחץ דם, בעיקר בנוכחות נפרופתיה מעלה את הסיכון לפתח קדם-רעלת היריון, אי ספיקה שלייתית ומות עובר.
- דיאטת דלת חלבון מאיטה את קצב החמרת הנפרופתיה (<0.6-0.8 גר'/יממה).
עבודות שונות הראו שהפרשת החלבון בשתן בהיריון מוחמרת, אך משתפרת לאחר הלידה.
תחלואה ותמותה עוברית
התוצאות העובריות הן טובות יותר כאשר הסוכרת מאוזנת ואין סיבוך כלי-דם. הסיווג של Presilla White ניסה לנבא סיכון סביב הלידה יחסית למועד הופעת הסוכרת ונוכחות מחלה כליתית (F), רטינופתיה (R) או סיבוך לבבי (H).
- מומים מולדים גדולים (Major)
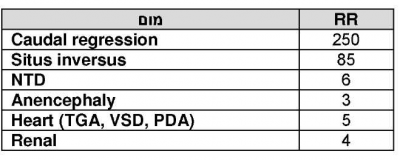
6-12% מהילודים לנשים סוכרתיות. היפרגליקמיה בשבועות 5-8, בזמן יצירת איברים, פוגעת בעובר. לכן שיעור ההפלות גבוה. כאשר המוגלובין מסוכרר תקין, 5-6%, שיעור המומים המולדים דומה לאוכלוסיה הכללית (2-3%). כאשר הריכוז מגיע ל-10%, שיעור המומים מגיע ל-20-25%.
הגלוקוז הגבוה בדם האם עובר לעובר ומגרה יצור אינסולין בלבלב העוברי. האינסולין הוא הורמון גדילה עוצמתי, שמגרה גדילה של העובר, בעיקר של רקמת השומן. עוברים של סוכרתיות לא מאוזנות נמצאים בסיכון לתמותה עוברית ומקרוזומיה (Macrosomia) עם פיזור גבוה של שומן סביב הכתפיים ובית החזה. ערכי הגלוקוז לאחר ארוחה קשורים לסיכון למקרוזומיה.
- סיבוכים ביילוד
היפוגליקמיה, שיעור גבוה יותר של תסמונת מצוקה נשימתית של היילוד (RDS, Respiratory Distress Syndrome), פוליציטמיה (Polycythemia), הגדלת איברים (Organomegaly), הפרעות אלקטרוליטיות והיפרבילירובינמיה.
- סיבוכים מיילדותיים
- ריבוי מי שפיר
- לידה מוקדמת (עקב ריבוי מי שפיר).
- קדם-רעלת היריון- ב-15-20% בסוכרת מסוג 1, בעיקר אם האיזון לקוי ויש יתר לחץ דם.
- פיגור בגדילה תוך-רחמית- פי 2 אם יש יתר לחץ דם ונפרופתיה.
- ניתוחים קיסריים- שיעור עולה.
שיקולים בלידה
- תזמון לידה- בנשים לא מאוזנות נבצע בדיקת בשלות ריאות, אם ניילד לפני שבוע 39. לאחר מתן Betamethasone נעלה את מינון האינסולין בחמשת הימים הבאים, תוך מעקב רמת גלוקוז. ניתוח קיסרי במשקל מעל 4,500 מ"ג (לפי הקונגרס האמריקאי למיילדים וגניקלוגים).
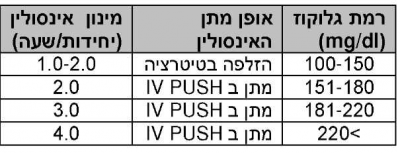
- ניהול הלידה- הימנעות מהיפרגליקמיה בזמן הלידה תפחית את הסיכון להיפוגליקמיה של הילוד לאחר הלידה. עם תחילת השלב הפעיל של הלידה, יש להתחיל טיפול משולב של אינסולין וגלוקוז. קצב הזלפת הגלוקוז הוא קבוע, 100 סמ"ק לשעה. מינון האינסולין משתנה בהתאם לרמות הגלוקוז הנמדדות. כאשר הגלוקוז מעל 100, נתחיל בהזלפת אינסולין לתוך הוריד.
- לאחר הלידה- בזמן הנקה, יש להוסיף 500 קק"ל ביום. חטיף לפני ההנקה יפחית סיכון להיפוגליקמיה.
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- Williams 23rd 1118, ACOG 60 march 2005
קישורים חיצוניים
ראו גם
- לנושא הקודם: חמצת קטוטית סוכרתית במהלך היריון - Diabetic ketoacidosis during pregnancy
- לנושא הבא: פרע כתפיים – Shoulder dystocia
המידע שבדף זה נכתב על ידי ד"ר מאור ממן, מרכז רפואי רבין, בילינסון-השרון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק