הבדלים בין גרסאות בדף "עין יבשה - Dry eye"
| (91 גרסאות ביניים של 6 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
| − | |תמונה= | + | |תמונה=LG3-LRG.jpg |
|כיתוב תמונה= | |כיתוב תמונה= | ||
| − | |שם עברי= עין יבשה | + | |שם עברי=עין יבשה |
| − | |שם לועזי= | + | |שם לועזי=Dry eye disease |
|שמות נוספים= | |שמות נוספים= | ||
| − | |ICD-10= | + | |ICD-10={{ICD10|H|19|3|h|15}} |
| − | |ICD-9= | + | |ICD-9={{ICD9|370.33}} |
| − | |MeSH= | + | |MeSH={{MeSH|D007638}} |
| − | |יוצר הערך= ד"ר | + | |יוצר הערך=ד"ר ישי פאליק ופרופ' אירית בכר |
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| + | {{הרחבה|עין יבשה}} | ||
| + | [[עין יבשה]] היא מחלה רב-סיבתית של הדמעות ושל פני שטח העין. שכבת הדמעות מגנה על פני שטח העין ומזינה אותם; פגיעה בתהליך הדינמי (Dynamics), הכולל יצירת דמעות והיעלמותן באמצעות אידוי, ספיגה וניקוז, מביאה לשינוי בהרכב הדמעות וגורמת לירידה ביציבות דוק הדמעות ולהיפראוסמולליות (Hyperosmolality) שלהן. העלייה באוסמולליות (Osmolality) נחשבת כגורם המוביל לעין יבשה, לנזק לפני שטח העין ולתסמינים הנלווים. תלונות כגון תחושת גוף זר בעיניים, צריבה, אודם, [[טשטוש ראייה|טשטוש בראייה]], [[רגישות לאור]] (Photophobia) ו[[דמעת]] מהוות את הסיבה השנייה בשכיחותה לפנייה לרופא עיניים. | ||
| + | ==אפידימיולוגיה וגורמי סיכון== | ||
| + | במחקרים אפידמיולוגיים (Epidemiology) נמצא ששיעור הסובלים מעין יבשה הוא 14–33 אחוזים{{כ}}{{הערה|שם=הערה1| The definition and classification of dry eye disease: Report of the definition and classification subcommittee of the international dry eye workshop (2007). Ocul Surf 2007; 5: 75–92.}}. עין יבשה גורמת לפגיעה באיכות החיים של הסובלים מהתופעה, למתח פסיכולוגי ולירידה של 11–35 אחוזים ביצרניות ובפעילויות היומיומיות, כתלות בחומרת היובש{{הערה|שם=הערה2|Patel VD, Watanabe JH, Strauss JA, Dubey AT. Work productivity loss in patients with dry eye disease: an online survey. Curr Med Res Opin. 2011;27:1041-1048}}. בדרגת חומרה גבוהה של עין יבשה, המטופלים מדווחים על ירידה באיכות החיים, באותה רמה של הסובלים מ[[תעוקת חזה]] יציבה ושל המטופלים ב[[דיאליזה]] (Dialysis). עלות המחלה נאמדת בכ-55 מיליארדי דולרים בשנה בארצות הברית. | ||
| − | + | בין גורמי הסיכון לעין יבשה ניתן למנות: גיל מבוגר, מגדר (שכיח יותר בנשים), שינויים הורמונליים, מחלות מערכתיות כמו: [[סוכרת]] ו[[פרקינסון]] (Parkinson), שימוש בעדשות מגע, נטילת תרופות מערכתיות כגון [[אנטי היסטמינים]] (Antihistamines), [[אנטי כולינרגיים]] (Anticholinergics){{כ}}, [[t:Estradiol|Estrogen]],{{כ}} [[t:Isotretinoin|Isotretinoin]]{{כ}}, [[חוסמי ספיגה מחדש של סרוטונין]] (SSRI- {{כ}}Selective Serotonin Reuptake Inhibitors){{כ}}, [[t:Amiodarone|Amiodarone]] ו[[חומצה ניקוטינית]] (Nicotinic acid). טיפות עיניים המכילות [[חומרים משמרים בטיפול לגלאוקומה והקשר לעין יבשה|חומרים משמרים]], ניתוחי עיניים- בייחוד [[ניתוחי רפרקציה]] (Refractive surgery), סביבה יבשה ועבודה ממושכת מול מחשב. | |
| − | == | + | == אטיולוגיה == |
| + | המודל הנוכחי של מבנה דוק הדמעות הוא דו שכבתי, הכולל שכבת ג'ל בעובי 3–11 מיקרון, המכיל ריכוזים יורדים של קרום רירי (רירית, Mucosa) ונמשך מהאפיתל (Epithelium) אל השכבה השומנית החיצונית{{הערה|שם=הערה3| Dilly PN. Structure and function of the tear film. Adv Exp Med Biol 1994; 350: 239–247.}}. | ||
| − | + | הרירית בג'ל מיוצרת על ידי תאי הגביע ועל ידי אפיתל הלחמית והקרנית. היא מכילה מלחים, [[אוריאה|שתנן]], אנזימים, [[גלוקוז]], [[תאי דם לבנים]], [[אימונוגלובולינים|נוגדנים]] ו-Transmembranal Mucin, היוצר שכבה הידרופילית (Hydrophile), שמגנה מלכלוך וממחוללי מחלה (פתוגנים, Pathogens) ומייצבת את דוק הדמעות. הנוזל בג'ל מיוצר בבלוטת הדמעות הראשית, בבלוטות המשניות על שם Kraus ו-Wolfring וב-Caruncle. בין מרכיביו: מים, [[אלקטרוליטים]], [[ויטמינים]], חלבונים, גורמי גדילה, הורמונים, ציטוקינים (Cytokines), נוגדנים ומרכיבים נוגדי חיידקים אחרים, כמו: ליזוזומים{{כ}} (Lysosomes),{{כ}}[[לקטופרין - Lactoferrin|Lactoferrin]]{{כ}}, [[Lipocalin]] ו-Defensin. שכבה מסככת זו מזינה את פני שטח העין, מספקת חמצן, חלבונים ומלחים לקרנית העין וחיונית לשמירה על בריאות העין ולשלמות האפיתל. שכבת הג'ל מפחיתה את כוחות הגזירה בין העין והעפעפיים במצמוץ ובתנועת העין, ומאפשרת הסטה של פתוגנים ולכלוך מפני שטח העין{{הערה|שם=הערה4| Ohashi Y, Dogru M, Tsubota K. Laboratory findings in tear fluid analysis. Clin Chim Acta 2006; 369: 17–28.}}. | |
| − | |||
| − | + | '''הציפוי השומני החיצוני''' של דוק הדמעות מיוצר ברובו בבלוטות ה-Meibomian, עם תרומה קטנה מהבלוטות על שם Mole ו-Zeis ותיתכן תרומה מסוימת גם מבלוטות הדמעות והאפיתל. פוספוליפידים (Phospholipids) וספינגוליפידים (Sphingolipids) יוצרים שכבה מקוטבת דקה, שחיצונית לה שכבה שומנית עבה יותר, שהיא מורכבת משומנים לא מקוטבים כמו: [[טריגליצרידים - Triglycerides|טריגליצרידים]] (Triglycerides) וקבוצות אסטריות (Esters) של שעווה ו[[סטרולים]] (Sterols). | |
| − | = | + | בנוסף לתפקידו במניעת אידוי של המרכיב המימי בדמעות, יוצר הציפוי השומני החיצוני גם משטח אופטי חלק, המפחית חדירות של פתוגנים ואבק ומפחית חדירות של שומני עור לדוק הדמעות, העלולים לגרום לירידה ביציבותו. כמו כן, הוא מוריד את מתח הפנים של השכבה המימית ומאפשר את ציפויה על ידי השכבה השומנית ובכך נמנעת זליגה של הדמעות על העור{{הערה|שם=הערה5|Nagyova B, Tiffany JM. Components responsible for the surface tension of human tears. Curr Eye Res 1999; 19: 4–11.}}. |
| − | + | '''היצירה הרפלקסיבית והבסיסית''' של הדמעות מתווכת על ידי מערכת העצבים הסנסורית והמוטורית , באמצעות גירוי קצות העצבים בקרנית ובלחמית, וכן על ידי הורמונים וציטוקינים. פגיעה בכל אחד מהמרכיבים הללו תוביל לשינוי בהרכב הדמעות{{הערה|שם=הערה6| Stern ME, Beuerman RW, Fox RI, Gao J, Mircheff AK, Pflugfelder SC. The pathology of dry eye: The interaction between the ocular surface and lacrimal glands. Cornea 1998; 17: 584–589.}}. | |
| − | + | '''אידוי של הדמעות''' תלוי במרכיב השומני של הדמעות ומושפע מהסביבה. אידוי דמעות מואץ מקטין את יציבות דוק הדמעות ומעלה את האוסמולריות. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | '''ניקוז הדמעות''' דרך ה-Punctum ודרכי הדמעות מאפשר פינוי של פסולת תאית, רעלים, תאי דלקת ושאר חומרי פסולת מפני שטח העין. המצמוץ מניע את הדמעות לכיוון ה-Punctum ויוצר לחץ שלילי בתוך שק הדמעות, המסייע לניקוז הדמעות עם פתיחת העין. | |
| − | + | '''ספיגת הדמעות''' מתרחשת ברובה באפיתל של דרכי הדמעות, עם תרומה קלה לספיגה בקרנית ובלחמית. | |
| − | + | '''מעבר אוסמוטי של נוזלים דרך הקרנית והלחמית''' תורם 10 אחוזים לאספקת הדמעות הכללית בעין שאינה יבשה, אולם יכול להגיע אף ל-50 אחוזים בעין יבשה. | |
| − | == | + | ===פתופיזיולוגיה של עין יבשה וגורמי סיכון=== |
| + | ליצירת דוק דמעות תקין דרושה פעולה מאוגברת (Synergistic) בין הבלוטות המפרישות את מרכיבי הדמעות, העפעפיים ושטח פני העין. פגיעה בכל אחד ממרכיבים אלה עלולה לגרום לעין יבשה. | ||
| − | + | קיימת חלוקה לשתי קבוצות עיקריות של עין יבשה: | |
| + | # הפרשה מופחתת של הדמעות | ||
| + | # אידוי מוגבר של הדמעות (לעיתים הבעיה משולבת) | ||
| + | בשתי הקבוצות, אוסמולריות הדמעות עולה וכתוצאה מכך נגרמת דלקת של פני שטח העין, המובילה לתסמינים ולסימנים; באופן ישיר- על ידי הפעלת העצבים הסנסוריים, ובאופן עקיף - על ידי המתווכים הדלקתיים ורגישות יתר של המערכת הסנסורית. | ||
| + | '''הפרשה מופחתת של הדמעות''' נובעת מפגיעה בתפקוד בלוטות הדמעות או כתוצאה מהרס שלהן. קבוצה זו מחולקת לשתי תת-קבוצות: | ||
| + | #'''פגיעה בבלוטת הדמעות כתוצאה מ[[תסמונת שיוגרן - Sjögren's syndrome|תסמונת Sjögren]]''' - [[מחלה אוטואימונית]] מערכתית הגורמת להסננה דלקתית של הבלוטה ולמוות תאי | ||
| + | #'''פגיעה שאינה נובעת מסינדרום Sjögren''' המיוחסת לרוב לחסימה של הבלוטה עקב שינויים תלויי גיל, אולם יכולות להיות סיבות נוספות כגון: גרענת (Trachoma), [[כוויות]], [[Pemphigoid]], הסננת הבלוטה מסיבות שונות, סוכרת והרכבת עדשות מגע | ||
| − | == | + | '''אידוי מוגבר של הדמעות''' נגרם, לרוב, מירידה בתפקוד בלוטות ה-Meibomian, האחראיות על הפרשת המרכיב השומני של הדמעות; אולם, הוא יכול להיגרם גם עקב הרכבת עדשות מגע, שימוש בטיפות עיניים עם חומרים משמרים כמו [[t:Benzalkonium_chloride|Benzalkonium chloride]] {{כ}}(BAK) עקב אפקט דטרגנטי (Detergent effect), שינויים מבניים בעפעפיים וירידה בתכיפות המצמוץ. ירידה בציפוי השומני של הדמעות מעלה עד פי ארבעה את קצב האידוי{{הערה|שם=הערה7|Craig J, Tomlinson A. Importance of the lipid layer in human tear film stability and evaporation. Optom Vis Sci 1997; 74: 8–13.}}. לסביבה השפעה ניכרת על אידוי הדמעות והיא תלויה בטמפרטורת האוויר, בתנועתו ובאחוז הלחות בו. |
| + | |||
| + | קצב שחלוף (Turnover) הדמעות במטופלים עם הפרשה מופחתת של הדמעות, הוא מחצית הקצב במטופלים שבהם אידוי הדמעות מוגבר. | ||
| + | |||
| + | ===אוסמולליות ואוסמולריות של דוק הדמעות=== | ||
| + | אוסמולליות מוגדרת כסך החלקיקים המומסים בקילוגרם תמיסה, ללא קשר לצורתם, גודלם או מטענם; אוסמולריות מוגדרת כמספר האוסמולים בליטר ועל כן תלויה בטמפרטורה. אוסמולריות הדמעות נמוכה במעט מהאוסמולליות והפרש זה נחשב לזניח קלינית. על כן, במאמרים רבים משתמשים במושג "אוסמולריות", שהפך למטבע הלשון הנהוג (אנו השתמשנו בשני המושגים על מנת לשמור על נאמנות למקור). | ||
| − | + | '''אוסמולליות של דוק הדמעות''' מהווה מדד למאזן בין ייצור הדמעות לניקוזן, ספיגתן והאידוי שלהן. אוסמולליות הדמעות נקבעת בעיקר על ידי האלקטרוליטים בשכבת הג'ל, עם תרומה מועטה לחלבונים ולסוכרים. האלקטרוליטים שומרים על שלמות האפיתל ומקנים תכונות של Buffer ל-pH של הדמעות{{הערה|שם=הרה8| Bachman WG, Wilson G. Essential ions for the maintenance of the corneal epithelial surface. Invest Ophthalmol Vis Sci 1985; 26: 1484–1488.}}. | |
| − | + | הערך הממוצע של אוסמולליות בעיניים בריאות הוא 302 mmol/kg{{כ}} (Millimole per Kilogram). האוסמולליות של הדמעות אינה אחידה בנקודות שונות על פני העין, ובין מניסקוס הדמעות (Tear meniscus) התחתון ל-Cul-de-sac. האוסמולליות יורדת אחרי עצימת עפעפיים ממושכת ושינה; נצפתה גם מגמת עלייה באוסמולליות במהלך היום. אין הבדל משמעותי באוסמולריות בין גברים לנשים. לגיל ישנה השפעה על האוסמולליות, ייתכן שבעקבות השינויים בקצב הפרשת הדמעות ואידויין{{הערה|שם=הערה9|Mathers WD, Lane JA, Zimmermann MB. Tear film changes associated with normal aging. Cornea 1996; 15: 229–334.}}. | |
| − | |||
| + | == קליניקה == | ||
| + | בדיווח של Dry Eye WorkShop משנת 2007, היפראוסמולריות (Hyperosmolarity) של הדמעות צורפה לרשימת הגורמים העיקריים להתפתחות עין יבשה{{הערה|שם=הערה1}}. היפראוסמולריות של הדמעות יכולה להקדים את הסימנים הקליניים האובייקטיביים. העדר מתאם חד משמעי בין התסמינים לסימנים קליניים אובייקטיביים גורם, לעיתים, לאבחון עין יבשה על פי התסמינים גם בהיעדר סימנים אובייקטיביים. | ||
| − | + | טווחי הנורמה לאוסמולליות הדמעות הינם: בעין נורמלית עד 312 mmol/kg, יובש קל בטווחים שבין 312 mmol/kg ל-323 mmol/kg ועין יבשה מעל mmol/kg 323. במטא-אנליזה (Meta analysis) נמצא ערך סף של mmol/kg 316 עם רגישות של 89 אחוזים באבחון עין יבשה{{הערה|שם=הערה10| Tomlinson A, Khanal S, Ramaesh K, Diaper C, McFadyen A. Tear film osmolarity: Determination of a referent for dry eye diagnostic. Invest Ophthalmol Vis Sci 2006; 47: 4309–4315.}}. יש להדגיש שמחקרים שונים מודדים אוסמולליות במכשירים שונים, המבוססים על עקרונות מדידה שונים ומכאן גם ההבדל בתוצאות המדווחות. | |
| + | אידוי הדמעות גורם להידקקות של דוק הדמעות בנקודות שונות, יותר מאשר אחרות, על פני שטח העין ומביא בכך לעלייה נקודתית באוסמולריות, הרבה מעבר לזו הנמדדת במניסקוס הדמעות. הידקקות של דוק הדמעות לכדי שליש מעוביו הרגיל מעלה את האוסמולריות פי שלושה: מ-300 mmol/kg ל-900 mmol/kg. | ||
| − | + | היפראוסמולליות מפעילה תהליכים דלקתיים המובילים לפגיעה בתאי שטח הפנים של העין. נמצאה ירידה במספר תאי הגביע, ירידה במספר הקישורים הבין תאיים ופגיעה בממברנות התאים ונוצר "מעגל קסמים", הגורם להחמרת התסמינים ולפגיעה נוספת בפני שטח העין. | |
| − | == | + | == אבחנה == |
| + | בין הכלים העומדים לרשותו של רופא העיניים על מנת לבצע הערכה אופתלמולוגית (Ophthalmological assessment), כלומר- לאמוד את חומרת המחלה, ניתן למנות: הערכה של היקף ותבנית הגודש בלחמית, הערכה של מנח העפעפיים וה-Punctum והערכה של תפקוד בלוטות ה-Meibomian, צביעת פני שטח העין על ידי Fluorescein (Fluorescein angiography, FA)/ {{כ}}Lissamine green{{כ}}/ Rose Bengal, שבירות הדמעות (Tear Breake Up Time ,TBUT), [[מבחן Schirmer]], תחושת קרנית ושאלונים כגון: Ocular surface disease index. אולם, עדיין אין הסכמה גורפת לגבי הקריטריונים לאבחון עין יבשה. | ||
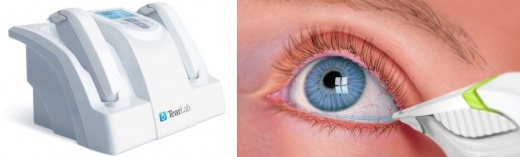
| − | + | מדידת האוסמולליות, שהוצעה כמדד הזהב לאבחון עין יבשה, אינה מבוצעת באופן שגרתי בקליניקה, למרות הפוטנציאל הגלום בה. ב-AAO PPP (דפוסי ההתנהגות המועדפים של איגוד רופאי העיניים האמריקאי, American Academy of Opthalmology Preferred Practice Patterns) מצוין כי לצורך דירוג החומרה של עין יבשה, מדידת אוסמולריות רגישה יותר מאשר: צביעת הקרנית והלחמית, שבירות הדמעות (TBUT), מבחן Schirmer וניקוד מחלת בלוטות ה-Meibomian. המכשיר של TearLab צוין שם כמכשיר זמין מסחרית (Lab-on-a-chip), הזקוק לנפח דמעות זעום למדידה:{{כ}} nano Litre) 50nL) בלבד. זמינותה של טכנולוגית מדידה חדשה עשויה להעלות את השימוש בכלי חשוב זה על ידי הרופאים. | |
| − | |||
| − | הדמעות | ||
| − | + | [[קובץ:אוסמולליות.jpeg|ממוזער|מרכז|520 פיקסלים|תמונה 1: מכשיר למדידת אוסמולליות של חברת TearLab]] | |
| − | |||
| − | |||
| − | + | ==טיפול== | |
| + | עין יבשה מהווה לעיתים אתגר אבחנתי וטיפולי, בעיקר כשאין גורם אטיולוגי (Etiological) בר טיפול. | ||
| − | + | טיפול בגישה הוליסטית (Holistic) של המחלה מורכב מטיפולים תרופתיים ומטיפולים שאינם תרופתיים, ומתקדם עם חומרת המחלה. חשוב לשאול את המטופל לגבי גורמי הסיכון לעין יבשה, כגון: תרופות וגורמים סביבתיים ולטפל בהם. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | חשוב לאמץ דרך טיפול הוליסטית הכוללת טיפול תרופתי/כירורגי, כמו גם טיפול בגורמי הסיכון לעין יבשה כגון: תרופות ומרכיבים סביבתיים. | |
| − | + | אבחון המרכיב החסר בדמעות (בשכבה השומנית או במרכיב המימי של שכבת הג'ל או פגיעה משולבת) עשוי לעזור בהתאמת טיפול ולשפר את השכבה, או השכבות, הפגועות. | |
| − | + | {| class="wikitable" | |
| + | |- | ||
| + | |+דרגות המחלה, תסמינים ודרכי טיפול {{ש}}עובד מ-Behrens A. et al. Cornea 2006;25:900-907 | ||
| + | |- | ||
| + | ! דרגת חומרת המחלה!!סימנים וסימפטומים!!טיפול | ||
| + | |- | ||
| + | | 1||תסמינים קלים עד בינוניים, בלי סימנים או סימנים קלים עד בינוניים בלחמית || הסבר למסופל, תחליפי דמעות, שינוי סביבתי, סיפות לאלרגיה, שתייה מספקת, מוצרים היפואלרגיים. אם אין שיפור, יש להוסיף סיפול מרמה 2 | ||
| + | |- | ||
| + | | 2 || תסמינים בינוניים עד קשים. סימנים בדמעות, צביעה קלה בקרנית, צביעה בלחמית, השפעה על הראייה|| תחליפי דמעות נטולי חומר משמר, משחה/ גל, [[t:Ciclosporin|Ciclosporine]] במתן מקומי, תוספי תזונה כמו למשל: [[Omega-3]] /Flaxseed oil. אם אין שיפור, יש להוסיף טיפול מרמה 3 | ||
| + | |- | ||
| + | |3 || תסמינים קשים. צביעה משמעותית בקרנית ובלחמית, קרטיטיס פילמנטרית|| [http://www.wikitrufot.org.il/index.php?title=%D7%9E%D7%99%D7%95%D7%97%D7%93%3A%D7%97%D7%99%D7%A4%D7%95%D7%A9&profile=default&search=Tetracyclines&fulltext=Search Tetracyclines], חסימת ה-Punctum | ||
| + | |- | ||
| + | |4||תסמינים קשים, צביעה משמעותית בקרנית, ארוזיות בקרנית, הצטלקות בלחמית||טיפול אנטי דלקתי מערכתי, Ciclosporine במתן פומי, משקפי לחות, [[t:Acetylcysteine|Acetylcysteine]], צריבה של ה-Punctum | ||
| + | |} | ||
| − | + | === טיפול לא תרופתי === | |
| + | '''שינויים סביבתיים המורידים את האידוי''' ובכך מורידים את האוסמולריות, כגון: [[הפסקת עישון]], הורדת הטמפרטורה בסביבת העבודה והמגורים, שימוש במכשיר אדים, הקטנת חשיפה למיזוג אוויר ולרוח והימנעות ממייבשי שיער. בזמן עבודה ממושכת מול מחשב או קריאה מאומצת, יש למצמץ באופן יזום ומדי פעם לעצום את העיניים למשך מספר שניות. במצבים קשים ניתן להרכיב משקפיים מיוחדים המגבירים את הלחות בסביבת העין. | ||
| − | + | '''הפחתת ניקוז הדמעות''' לצורך הגדלת נפחן, באמצעות סגירת ה-Punctum על ידי חסימתם (Punctal plugs) או הקרשה חשמלית (ElectroCoagulation ,EC), נשמרת גם היא למצבים הקשים יותר. חשוב להדגיש כי פעולה זאת נעשית לאחר טיפול אנטי דלקתי, המפחית את המתווכים (Mediators) הדלקתיים בדמעות. | |
| − | + | '''הרכבת עדשות מגע סקלרליות (Scleral)'''- במקרים קשים נבחרים ובשילוב תחליפי דמעות נטולות חומר משמר. | |
| − | + | '''שתייה מרובה'''- בשנת 2012 נמצא כי אוסמולריות הדם בסובלים מעין יבשה עם היפראוסמולריות של דמעות, בשילוב עם TBUT קצר, גבוהה יותר מאשר בקבוצת הביקורת. החוקרים טוענים שממצא זה מצביעה על רמת מיום (Hydration) תת-מיטבית וכי רמת המיום מהווה מרכיב חשוב בעין יבשה{{הערה|שם=הערה11| Neil P. Walsh Et Al. Is whole body hydration an important consideration in dry eye? Invest.Ophthalmol. Vis. Sci. September 4, 2012 IOVS-12-10175}}. | |
| − | + | שמירה על הגיינת העפעפיים וקומפרסים (Compresses) חמים עשויים לשפר את הפרשת השכבה השומנית ולהאט אידוי. | |
| − | === | + | ===טיפול תרופתי=== |
| + | '''טיפות ויזוקונסטריקטיביות (Visuoconstructive)'''- כיון שעיניים יבשות מלוות באודם, מטופלים רבים משתמשים בטיפות המכווצות את כלי הדם. בשימוש כרוני נוצרת תלות בטיפות לשמירה על עין לבנה ושקטה ובהמשך עלולה להופיע תופעת היזון חוזר (Rebound) של הרחבת כלי הדם, שאף הופכים לשבירים יותר. על כן, שימוש כרוני בטיפות אלו אינו מומלץ. | ||
| − | + | '''Ciclosporine'''{{כ}} '''0.05% במתן מקומי, [[t:רסטזיס_-_Restasis|Restasis]]'''- מונע שפעול תאי T בבלוטת הדמעות ועל פני שטח העין ומפחית את התהליך הדלקתי. לטיפול יש פרופיל בטיחות טוב לטווח ארוך; הוא משפר את התסמינים ואת הסימנים, מעלה את נפח הדמעות המופרשות וכן את צפיפות תאי הגביע בלחמית. בנוסף, נצפתה ירידה באוסמולריות ברוב המטופלים שהשתמשו בו{{הערה|שם=הערה12| Sullivan BD et al. Clinical utility of objective tests for dry eye disease: variability over time and implications for clinical trials and disease management. Cornea. 2012 Sep;31(9):1000-8}}. משך הזמן עד להשגת שיפור משמעותי עשוי לארוך אף שישה שבועות ויותר. השימוש ב-Restasis נכנס בשנת 2014 לסל הבריאות בחולי Sjögren ו-GVHD{{כ}} (Graft Versus Host Disease). | |
| − | + | '''[[t:Doxylin|Doxylin]] במתן מערכתי ו- [[t:Azithromycin|Azithromycin]] במתן מקומי'''- עשויים להועיל במקרים של מחלת בלוטות ה-Meibomian. | |
| − | + | '''[[סטרואידים]] (Steroids) במתן מקומי'''- במינון נמוך לזמן קצוב עשויים להביא תועלת על ידי הפחתת המרכיב הדלקתי, אולם יש להשתמש בהם בזהירות רבה בשל פרופיל תופעות הלוואי שלהם. | |
| − | + | '''טיפות של נסיוב אוטולוגי (Autologous, עצמי)'''- עשויות להביא תועלת במקרים נבחרים, אולם ההכנה שלהן אינה פשוטה, הן לצוות והן למטופל. | |
| − | + | '''תרופות המגבירות את הפרשת הדמעות'''- [[t:פילוקרפין|Pilocarpine]] מערכתי שיפר תסמינים של עין יבשה בחולי Sjögren, אולם במחיר גבוה של תופעות לוואי. תרופות מקומיות נמצאות בפיתוח. | |
| − | + | '''תוספי תזונה ונוגדי חמצון'''- ישנם מחקרים, קטנים יחסית, שהראו השפעה מיטיבה בנטילת EFAs ({{כ}}Essential Fatty Acids{{כ}},{{כ}} flaxseed oil & {{כ}}Omega-3 fatty acids) על התסמינים של עין יבשה{{הערה|שם=הערה13|Wojtowicz JC, Butovich I, Uchiyama E, et al. Pilot, prospective, randomized, double masked placebo-controlled clinical trial of an omega-3 supplement for dry eye. Cornea. 2011;30:308-314.}}. בחלקה מיוחסת תופעה זו להשפעה מיטיבה על שכבת השומן עצמה וגם לתכונות האנטי דלקתיות של Omega 3 (כשהיחס הדרוש בתוספת המזון בינה ל-Omega 6, שהיא בעלת תכונה של עידוד דלקת, אינו ברור עדיין). גם נטילת נוגדי חמצון נמצאה במחקרים קטנים כיעילה יותר מאינבו (Placebo) בשיפור התסמינים של עין יבשה. | |
| − | + | '''ויטמין A במתן מקומי'''- עשוי לשפר תסמינים של עין יבשה גם במטופלים בלי חסר ידוע של [[ויטמין A]]. | |
| − | + | === מנגנוני פעולה של תחליפי דמעות === | |
| + | בין המנגנונים בהם תחליפי הדמעות גורמים להטבה במצב העין ניתן למנות: העלאת נפח הדמעות וייצובן, שמירה על משטח חלק של השכבה הרפרקטיבית (Refrective), הורדת האוסמולריות באמצעות טיפות היפואוסמולריות כמו [http://www.wikitrufot.org.il/index.php?search=HYPOTEARS&title=%D7%9E%D7%99%D7%95%D7%97%D7%93%3A%D7%97%D7%99%D7%A4%D7%95%D7%A9 Hypotears] ו-Thera Tears, ריכוזים נמוכים (0.4-0.1 אחוזים) של חומצה היאלורונית כמו Hylo-comod והפחתת החיכוך בין העפעפיים לפני שטח העין. | ||
| − | + | יש תחליפי דמעות המכילים הידרוג'ל ו-[[t:Boric_acid|Boric acid]], שבמגע עם הדמעות עוברות תהליך הצלבה (Cross linking) ויוצרות מארג צמיגי עם משך שהייה ארוך יותר בעין, כמו Systane ultra המאריכות את ה-TBUT. טיפות איזואוסמוטיות (Isosmotic) כמו [[t:Optive|Optive]] מכילות: CMC (CarboxyMethylCellulose) 0.5% ו-Glycerin 0.9%. | |
| − | + | ה-CMC נחשב למגן על האוסמולריות (Osmoprotective) בזכות העלאת האוסמולריות התוך תאית מבלי לפגוע בחלבוני התא; כך פוחתת יציאת הנוזלים מהתאים המכסים את פני שטח העין ופוחתת הפגיעה בהם. | |
| − | + | מנגנון פעולה נוסף הוא העצמה או החלפה של השכבה הפגועה, למשל תחליפי דמעות המכילות תחליב שומני כמו Refresh endura או תרסיסים ליפוזומליים (Liposomal), המפחיתים אידוי על ידי שיפור השכבה השומנית. | |
| − | + | === תחליפי דמעות === | |
| + | תחליפי דמעות משמשים כקו ראשון בטיפול בעין יבשה. במחקר על עין יבשה שנמשך בשנים 2006–2008 נמצא שכשני שלישים מהמשתתפים השתמשו בתחליפי דמעות בתחילת המחקר. נמצאה עלייה בחוסר שביעות הרצון מהטיפות אצל 4 אחוזים מהמשתתפים בתחילתו ל-10 אחוזים בסופו. הסיבות העיקריות לכך הן: הזמן הקצר של ההקלה בסמפטומים אחרי כל טפטוף, השימוש התכוף והתקדמות המחלה למרות השימוש בתחליפי הדמעות. החיפוש אחרי הנוסחה האופטימלית, זו שתעניק הקלה ממושכת יותר לאחר כל טפטוף, עדיין נמשך. נוסחה שכזו נגזרת מהבנת תכונות תחליפי הדמעות (ראו בהמשך) והתאמתם לצורכי המטופל. | ||
| − | + | '''מרכיב פעיל''': המרכיב העיקרי בתחליפי דמעות הוא Hydrogel פולימרי (Polymer) המסוגל לספוח מים. | |
| − | + | '''צמיגות''': הפולימרים מעלים את צמיגות הטיפות, אם כי בפועל הרושם הוא שאין עדיפות מיוחדת לסוג אחד על משנהו. [[חומצה היאלורונית]] (Hyaluronic acid), שהיא Glycosaminoglycan טבעי בצמיגות בינונית, עשויה לתרום לריפוי פני שטח העין הפגועים בעין יבשה. ככל שהצמיגות עולה, עולה משך השהייה בעין ונוחות השימוש; עם זאת, הצמיגות הגבוהה מורידה זמנית את חדות הראייה. צמיגות גבוהה עלולה גם לגרום להצטברות משקעים על העפעפיים והריסים, על כן כלל אצבע הוא להשתמש בטיפות פחות צמיגות ביום ובמשחות וג'לים בעלי צמיגות גבוהה לפני השינה. | |
| − | + | '''קיום חומרים משמרים או העדרם''': מטרתם של החומרים המשמרים היא להאריך את זמן המדף של הטיפות ולמנוע את הצורך בשמירת הטיפות בקירור לאחר פתיחת הבקבוק. זמן השימוש מהפתיחה מוגדר כחודש ימים, בהיעדר מגע של פיית הבקבוק עם האצבעות או הריסים, על כן יש להנחות את המטופלים לא לבוא במגע עם פיית הבקבוק. שימוש ממושך של 4–6 פעמים ויותר ביום בטיפות המכילות חומר משמר ותיק, כמו BAK, עלול לפגוע באפיתל הקרנית ולגרום לתסמינים של עין יבשה. יחסית ל-BAK, חומרים משמרים חדשים כמו Sodium chlorite, המתפרק ליונים (Ions) של [[כלור - Chloride|כלור]] (Chlorine) ומים במגע עם העין; Sodium perborate המתפרק לחמצן ומים; וגם ה-Polyquaternium-1, עשויים להיות פחות טוקסיים (Toxic) באופן ניכר. | |
| − | + | תחליפי דמעות נטולי חומר משמר עלולים להזדהם במהירות, בעיקר ללא קירור, ועל כן מגיעים לרוב בבקבוקונים קטנים שצריך להשליך לאחר מספר שעות מהפתיחה, גם כשניתן לפקוק אותם. יש לזכור את עלותם הגבוהה יחסית לטיפות עם חומר משמר, בייחוד במטופלים שלא נזקקים לשימוש תכוף בטיפות. יוצאי דופן הם תחליפי דמעות בבקבוק עם מערכת COMOD, המאפשרת שימוש של עד שלושה חודשים מיום פתיחת הבקבוק למרות העדר חומרים משמרים. עם זאת, חשוב לשים לב שלמטופל אין הגבלה קשה בתנועות הידיים והאצבעות, למשל חולים עם [[דלקת פרקים]] מתקדמת, שעלולים להתקשות בתפעול בקבוקון בעל מערכת הפעלה שונה זו. | |
| − | + | '''אוסמולריות''': תחליפי דמעות מכילים מומסים שונים בריכוזים שונים ועל כן נבדלים באוסמולריות. היפראוסמולריות מזיקה לאפיתל פני שטח העין ותחליפי דמעות היפואוסמולריים (Hypoosmolarity) יכולים לשפר את הסימנים והתסמינים. | |
| − | + | '''pH''': טווח pH הדמעות הוא בין 6.7 ל-7.7 באוכלוסייה הרגילה ודומה באוכלוסיית בעלי עין יבשה. ה-pH מושפע, בין היתר, מהשומן המופרש על ידי בלוטות ה-Meibomian ורווית ה[[דו תחמוצת הפחמן|פחמן הדו-חמצני]] (CO2) בדמעות. ההבדל בין pH תחליף הדמעות ל-pH שבעין גורם לצריבה, המפחיתה את היענות המטופל. כדאי לשים לב שלעיתים אצל אותו המטופל ייתכנו שינויים ב-pH גם במהלך היממה ולכן כדאי להמליץ למטופל לנסות תחליפי דמעות שונים (אפילו במהלך אותו יום), עד אשר ימצא את הסוג הפחות צורב בתהליך של ניסוי וטעייה. | |
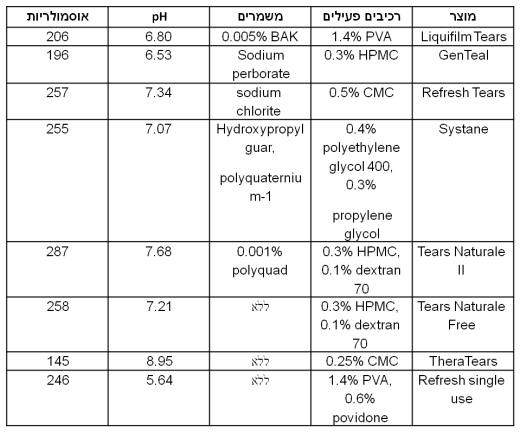
| − | + | בטבלה הבאה (תמונה 3) רוכזו תכונותיהם של מספר תחליפי דמעות המצויים בישראל ומסודרים לפי סוג המשמר: החל מהוותיק, דרך משמרים חדשים יותר וכלה בנטולי חומר משמר. | |
| − | + | [[קובץ:טבלה-2-פליק.png|ממוזער|מרכז|520 פיקסלים|תמונה 3<p />BAK, benzalkonium chloride; CMC, carboxy methylcellulose; HPMC, hydroxypropyl methylcellulose; PVA, polyvinyl alcohol{{ש}}עובד מ Tong et al Cornea 2012;31(Suppl. 1):S32–S36]] | |
| + | |||
| + | יש להעריך את חומרת היובש ומספר הפעמים בהן נעשה שימוש בתחליף הדמעות ביום. נתון זה מאפשר לנו לשקול שימוש בתחליפי דמעות צמיגיים יותר עם משך שהייה ארוך יותר בעין, וכן את סוג החומרים המשמרים או העדרם בתחליף הדמעות המוצע. | ||
| − | + | כיון שאותן טיפות יכולות להוביל לתוצאות שונות במטופלים שונים, מומלץ להתאים לכל מטופל את הטיפות שמעניקות לו את ההטבה המקסימלית ולהסביר שלעיתים אין מנוס מניסוי וטעייה. | |
| + | ==פרוגנוזה== | ||
| + | == דגלים אדומים == | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
| − | + | <blockquote> | |
| − | <blockquote> | ||
<div style="text-align: left; direction: ltr"> | <div style="text-align: left; direction: ltr"> | ||
{{הערות שוליים}} | {{הערות שוליים}} | ||
| − | |||
</div> | </div> | ||
</blockquote> | </blockquote> | ||
==קישורים חיצוניים== | ==קישורים חיצוניים== | ||
| + | * [http://www.medic-digital.com/eye2/ הדינמיקה של הדמעות והפתופיזיולוגיה] | ||
| − | |||
| + | {{ייחוס|ד"ר ישי פאליק - שירות קרנית, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקוה ופרופ' אירית בכר - מנהלת שירות קרנית, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקוה}} | ||
| − | + | <center>'''פורסם בEye Digital: מגזין דיגיטלי לרופאים בנושא עיניים, מאי 2014, גיליון מס' 2, מדיק'''</center> | |
| − | <center>'''פורסם | ||
[[קטגוריה: עיניים]] | [[קטגוריה: עיניים]] | ||
| − | [[קטגוריה: | + | [[קטגוריה:משפחה]] |
גרסה אחרונה מ־15:50, 19 במרץ 2023
| עין יבשה | ||
|---|---|---|
| Dry eye disease | ||
| ||
| ICD-10 | Chapter H 19.3 | |
| ICD-9 | 370.33 | |
| MeSH | D007638 | |
| יוצר הערך | ד"ר ישי פאליק ופרופ' אירית בכר | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – עין יבשה
עין יבשה היא מחלה רב-סיבתית של הדמעות ושל פני שטח העין. שכבת הדמעות מגנה על פני שטח העין ומזינה אותם; פגיעה בתהליך הדינמי (Dynamics), הכולל יצירת דמעות והיעלמותן באמצעות אידוי, ספיגה וניקוז, מביאה לשינוי בהרכב הדמעות וגורמת לירידה ביציבות דוק הדמעות ולהיפראוסמולליות (Hyperosmolality) שלהן. העלייה באוסמולליות (Osmolality) נחשבת כגורם המוביל לעין יבשה, לנזק לפני שטח העין ולתסמינים הנלווים. תלונות כגון תחושת גוף זר בעיניים, צריבה, אודם, טשטוש בראייה, רגישות לאור (Photophobia) ודמעת מהוות את הסיבה השנייה בשכיחותה לפנייה לרופא עיניים.
אפידימיולוגיה וגורמי סיכון
במחקרים אפידמיולוגיים (Epidemiology) נמצא ששיעור הסובלים מעין יבשה הוא 14–33 אחוזים[1]. עין יבשה גורמת לפגיעה באיכות החיים של הסובלים מהתופעה, למתח פסיכולוגי ולירידה של 11–35 אחוזים ביצרניות ובפעילויות היומיומיות, כתלות בחומרת היובש[2]. בדרגת חומרה גבוהה של עין יבשה, המטופלים מדווחים על ירידה באיכות החיים, באותה רמה של הסובלים מתעוקת חזה יציבה ושל המטופלים בדיאליזה (Dialysis). עלות המחלה נאמדת בכ-55 מיליארדי דולרים בשנה בארצות הברית.
בין גורמי הסיכון לעין יבשה ניתן למנות: גיל מבוגר, מגדר (שכיח יותר בנשים), שינויים הורמונליים, מחלות מערכתיות כמו: סוכרת ופרקינסון (Parkinson), שימוש בעדשות מגע, נטילת תרופות מערכתיות כגון אנטי היסטמינים (Antihistamines), אנטי כולינרגיים (Anticholinergics), Estrogen, Isotretinoin, חוסמי ספיגה מחדש של סרוטונין (SSRI- Selective Serotonin Reuptake Inhibitors), Amiodarone וחומצה ניקוטינית (Nicotinic acid). טיפות עיניים המכילות חומרים משמרים, ניתוחי עיניים- בייחוד ניתוחי רפרקציה (Refractive surgery), סביבה יבשה ועבודה ממושכת מול מחשב.
אטיולוגיה
המודל הנוכחי של מבנה דוק הדמעות הוא דו שכבתי, הכולל שכבת ג'ל בעובי 3–11 מיקרון, המכיל ריכוזים יורדים של קרום רירי (רירית, Mucosa) ונמשך מהאפיתל (Epithelium) אל השכבה השומנית החיצונית[3].
הרירית בג'ל מיוצרת על ידי תאי הגביע ועל ידי אפיתל הלחמית והקרנית. היא מכילה מלחים, שתנן, אנזימים, גלוקוז, תאי דם לבנים, נוגדנים ו-Transmembranal Mucin, היוצר שכבה הידרופילית (Hydrophile), שמגנה מלכלוך וממחוללי מחלה (פתוגנים, Pathogens) ומייצבת את דוק הדמעות. הנוזל בג'ל מיוצר בבלוטת הדמעות הראשית, בבלוטות המשניות על שם Kraus ו-Wolfring וב-Caruncle. בין מרכיביו: מים, אלקטרוליטים, ויטמינים, חלבונים, גורמי גדילה, הורמונים, ציטוקינים (Cytokines), נוגדנים ומרכיבים נוגדי חיידקים אחרים, כמו: ליזוזומים (Lysosomes),Lactoferrin, Lipocalin ו-Defensin. שכבה מסככת זו מזינה את פני שטח העין, מספקת חמצן, חלבונים ומלחים לקרנית העין וחיונית לשמירה על בריאות העין ולשלמות האפיתל. שכבת הג'ל מפחיתה את כוחות הגזירה בין העין והעפעפיים במצמוץ ובתנועת העין, ומאפשרת הסטה של פתוגנים ולכלוך מפני שטח העין[4].
הציפוי השומני החיצוני של דוק הדמעות מיוצר ברובו בבלוטות ה-Meibomian, עם תרומה קטנה מהבלוטות על שם Mole ו-Zeis ותיתכן תרומה מסוימת גם מבלוטות הדמעות והאפיתל. פוספוליפידים (Phospholipids) וספינגוליפידים (Sphingolipids) יוצרים שכבה מקוטבת דקה, שחיצונית לה שכבה שומנית עבה יותר, שהיא מורכבת משומנים לא מקוטבים כמו: טריגליצרידים (Triglycerides) וקבוצות אסטריות (Esters) של שעווה וסטרולים (Sterols).
בנוסף לתפקידו במניעת אידוי של המרכיב המימי בדמעות, יוצר הציפוי השומני החיצוני גם משטח אופטי חלק, המפחית חדירות של פתוגנים ואבק ומפחית חדירות של שומני עור לדוק הדמעות, העלולים לגרום לירידה ביציבותו. כמו כן, הוא מוריד את מתח הפנים של השכבה המימית ומאפשר את ציפויה על ידי השכבה השומנית ובכך נמנעת זליגה של הדמעות על העור[5].
היצירה הרפלקסיבית והבסיסית של הדמעות מתווכת על ידי מערכת העצבים הסנסורית והמוטורית , באמצעות גירוי קצות העצבים בקרנית ובלחמית, וכן על ידי הורמונים וציטוקינים. פגיעה בכל אחד מהמרכיבים הללו תוביל לשינוי בהרכב הדמעות[6].
אידוי של הדמעות תלוי במרכיב השומני של הדמעות ומושפע מהסביבה. אידוי דמעות מואץ מקטין את יציבות דוק הדמעות ומעלה את האוסמולריות.
ניקוז הדמעות דרך ה-Punctum ודרכי הדמעות מאפשר פינוי של פסולת תאית, רעלים, תאי דלקת ושאר חומרי פסולת מפני שטח העין. המצמוץ מניע את הדמעות לכיוון ה-Punctum ויוצר לחץ שלילי בתוך שק הדמעות, המסייע לניקוז הדמעות עם פתיחת העין.
ספיגת הדמעות מתרחשת ברובה באפיתל של דרכי הדמעות, עם תרומה קלה לספיגה בקרנית ובלחמית.
מעבר אוסמוטי של נוזלים דרך הקרנית והלחמית תורם 10 אחוזים לאספקת הדמעות הכללית בעין שאינה יבשה, אולם יכול להגיע אף ל-50 אחוזים בעין יבשה.
פתופיזיולוגיה של עין יבשה וגורמי סיכון
ליצירת דוק דמעות תקין דרושה פעולה מאוגברת (Synergistic) בין הבלוטות המפרישות את מרכיבי הדמעות, העפעפיים ושטח פני העין. פגיעה בכל אחד ממרכיבים אלה עלולה לגרום לעין יבשה.
קיימת חלוקה לשתי קבוצות עיקריות של עין יבשה:
- הפרשה מופחתת של הדמעות
- אידוי מוגבר של הדמעות (לעיתים הבעיה משולבת)
בשתי הקבוצות, אוסמולריות הדמעות עולה וכתוצאה מכך נגרמת דלקת של פני שטח העין, המובילה לתסמינים ולסימנים; באופן ישיר- על ידי הפעלת העצבים הסנסוריים, ובאופן עקיף - על ידי המתווכים הדלקתיים ורגישות יתר של המערכת הסנסורית.
הפרשה מופחתת של הדמעות נובעת מפגיעה בתפקוד בלוטות הדמעות או כתוצאה מהרס שלהן. קבוצה זו מחולקת לשתי תת-קבוצות:
- פגיעה בבלוטת הדמעות כתוצאה מתסמונת Sjögren - מחלה אוטואימונית מערכתית הגורמת להסננה דלקתית של הבלוטה ולמוות תאי
- פגיעה שאינה נובעת מסינדרום Sjögren המיוחסת לרוב לחסימה של הבלוטה עקב שינויים תלויי גיל, אולם יכולות להיות סיבות נוספות כגון: גרענת (Trachoma), כוויות, Pemphigoid, הסננת הבלוטה מסיבות שונות, סוכרת והרכבת עדשות מגע
אידוי מוגבר של הדמעות נגרם, לרוב, מירידה בתפקוד בלוטות ה-Meibomian, האחראיות על הפרשת המרכיב השומני של הדמעות; אולם, הוא יכול להיגרם גם עקב הרכבת עדשות מגע, שימוש בטיפות עיניים עם חומרים משמרים כמו Benzalkonium chloride (BAK) עקב אפקט דטרגנטי (Detergent effect), שינויים מבניים בעפעפיים וירידה בתכיפות המצמוץ. ירידה בציפוי השומני של הדמעות מעלה עד פי ארבעה את קצב האידוי[7]. לסביבה השפעה ניכרת על אידוי הדמעות והיא תלויה בטמפרטורת האוויר, בתנועתו ובאחוז הלחות בו.
קצב שחלוף (Turnover) הדמעות במטופלים עם הפרשה מופחתת של הדמעות, הוא מחצית הקצב במטופלים שבהם אידוי הדמעות מוגבר.
אוסמולליות ואוסמולריות של דוק הדמעות
אוסמולליות מוגדרת כסך החלקיקים המומסים בקילוגרם תמיסה, ללא קשר לצורתם, גודלם או מטענם; אוסמולריות מוגדרת כמספר האוסמולים בליטר ועל כן תלויה בטמפרטורה. אוסמולריות הדמעות נמוכה במעט מהאוסמולליות והפרש זה נחשב לזניח קלינית. על כן, במאמרים רבים משתמשים במושג "אוסמולריות", שהפך למטבע הלשון הנהוג (אנו השתמשנו בשני המושגים על מנת לשמור על נאמנות למקור).
אוסמולליות של דוק הדמעות מהווה מדד למאזן בין ייצור הדמעות לניקוזן, ספיגתן והאידוי שלהן. אוסמולליות הדמעות נקבעת בעיקר על ידי האלקטרוליטים בשכבת הג'ל, עם תרומה מועטה לחלבונים ולסוכרים. האלקטרוליטים שומרים על שלמות האפיתל ומקנים תכונות של Buffer ל-pH של הדמעות[8].
הערך הממוצע של אוסמולליות בעיניים בריאות הוא 302 mmol/kg (Millimole per Kilogram). האוסמולליות של הדמעות אינה אחידה בנקודות שונות על פני העין, ובין מניסקוס הדמעות (Tear meniscus) התחתון ל-Cul-de-sac. האוסמולליות יורדת אחרי עצימת עפעפיים ממושכת ושינה; נצפתה גם מגמת עלייה באוסמולליות במהלך היום. אין הבדל משמעותי באוסמולריות בין גברים לנשים. לגיל ישנה השפעה על האוסמולליות, ייתכן שבעקבות השינויים בקצב הפרשת הדמעות ואידויין[9].
קליניקה
בדיווח של Dry Eye WorkShop משנת 2007, היפראוסמולריות (Hyperosmolarity) של הדמעות צורפה לרשימת הגורמים העיקריים להתפתחות עין יבשה[1]. היפראוסמולריות של הדמעות יכולה להקדים את הסימנים הקליניים האובייקטיביים. העדר מתאם חד משמעי בין התסמינים לסימנים קליניים אובייקטיביים גורם, לעיתים, לאבחון עין יבשה על פי התסמינים גם בהיעדר סימנים אובייקטיביים.
טווחי הנורמה לאוסמולליות הדמעות הינם: בעין נורמלית עד 312 mmol/kg, יובש קל בטווחים שבין 312 mmol/kg ל-323 mmol/kg ועין יבשה מעל mmol/kg 323. במטא-אנליזה (Meta analysis) נמצא ערך סף של mmol/kg 316 עם רגישות של 89 אחוזים באבחון עין יבשה[10]. יש להדגיש שמחקרים שונים מודדים אוסמולליות במכשירים שונים, המבוססים על עקרונות מדידה שונים ומכאן גם ההבדל בתוצאות המדווחות.
אידוי הדמעות גורם להידקקות של דוק הדמעות בנקודות שונות, יותר מאשר אחרות, על פני שטח העין ומביא בכך לעלייה נקודתית באוסמולריות, הרבה מעבר לזו הנמדדת במניסקוס הדמעות. הידקקות של דוק הדמעות לכדי שליש מעוביו הרגיל מעלה את האוסמולריות פי שלושה: מ-300 mmol/kg ל-900 mmol/kg.
היפראוסמולליות מפעילה תהליכים דלקתיים המובילים לפגיעה בתאי שטח הפנים של העין. נמצאה ירידה במספר תאי הגביע, ירידה במספר הקישורים הבין תאיים ופגיעה בממברנות התאים ונוצר "מעגל קסמים", הגורם להחמרת התסמינים ולפגיעה נוספת בפני שטח העין.
אבחנה
בין הכלים העומדים לרשותו של רופא העיניים על מנת לבצע הערכה אופתלמולוגית (Ophthalmological assessment), כלומר- לאמוד את חומרת המחלה, ניתן למנות: הערכה של היקף ותבנית הגודש בלחמית, הערכה של מנח העפעפיים וה-Punctum והערכה של תפקוד בלוטות ה-Meibomian, צביעת פני שטח העין על ידי Fluorescein (Fluorescein angiography, FA)/ Lissamine green/ Rose Bengal, שבירות הדמעות (Tear Breake Up Time ,TBUT), מבחן Schirmer, תחושת קרנית ושאלונים כגון: Ocular surface disease index. אולם, עדיין אין הסכמה גורפת לגבי הקריטריונים לאבחון עין יבשה.
מדידת האוסמולליות, שהוצעה כמדד הזהב לאבחון עין יבשה, אינה מבוצעת באופן שגרתי בקליניקה, למרות הפוטנציאל הגלום בה. ב-AAO PPP (דפוסי ההתנהגות המועדפים של איגוד רופאי העיניים האמריקאי, American Academy of Opthalmology Preferred Practice Patterns) מצוין כי לצורך דירוג החומרה של עין יבשה, מדידת אוסמולריות רגישה יותר מאשר: צביעת הקרנית והלחמית, שבירות הדמעות (TBUT), מבחן Schirmer וניקוד מחלת בלוטות ה-Meibomian. המכשיר של TearLab צוין שם כמכשיר זמין מסחרית (Lab-on-a-chip), הזקוק לנפח דמעות זעום למדידה: nano Litre) 50nL) בלבד. זמינותה של טכנולוגית מדידה חדשה עשויה להעלות את השימוש בכלי חשוב זה על ידי הרופאים.
טיפול
עין יבשה מהווה לעיתים אתגר אבחנתי וטיפולי, בעיקר כשאין גורם אטיולוגי (Etiological) בר טיפול.
טיפול בגישה הוליסטית (Holistic) של המחלה מורכב מטיפולים תרופתיים ומטיפולים שאינם תרופתיים, ומתקדם עם חומרת המחלה. חשוב לשאול את המטופל לגבי גורמי הסיכון לעין יבשה, כגון: תרופות וגורמים סביבתיים ולטפל בהם.
חשוב לאמץ דרך טיפול הוליסטית הכוללת טיפול תרופתי/כירורגי, כמו גם טיפול בגורמי הסיכון לעין יבשה כגון: תרופות ומרכיבים סביבתיים.
אבחון המרכיב החסר בדמעות (בשכבה השומנית או במרכיב המימי של שכבת הג'ל או פגיעה משולבת) עשוי לעזור בהתאמת טיפול ולשפר את השכבה, או השכבות, הפגועות.
| דרגת חומרת המחלה | סימנים וסימפטומים | טיפול |
|---|---|---|
| 1 | תסמינים קלים עד בינוניים, בלי סימנים או סימנים קלים עד בינוניים בלחמית | הסבר למסופל, תחליפי דמעות, שינוי סביבתי, סיפות לאלרגיה, שתייה מספקת, מוצרים היפואלרגיים. אם אין שיפור, יש להוסיף סיפול מרמה 2 |
| 2 | תסמינים בינוניים עד קשים. סימנים בדמעות, צביעה קלה בקרנית, צביעה בלחמית, השפעה על הראייה | תחליפי דמעות נטולי חומר משמר, משחה/ גל, Ciclosporine במתן מקומי, תוספי תזונה כמו למשל: Omega-3 /Flaxseed oil. אם אין שיפור, יש להוסיף טיפול מרמה 3 |
| 3 | תסמינים קשים. צביעה משמעותית בקרנית ובלחמית, קרטיטיס פילמנטרית | Tetracyclines, חסימת ה-Punctum |
| 4 | תסמינים קשים, צביעה משמעותית בקרנית, ארוזיות בקרנית, הצטלקות בלחמית | טיפול אנטי דלקתי מערכתי, Ciclosporine במתן פומי, משקפי לחות, Acetylcysteine, צריבה של ה-Punctum |
טיפול לא תרופתי
שינויים סביבתיים המורידים את האידוי ובכך מורידים את האוסמולריות, כגון: הפסקת עישון, הורדת הטמפרטורה בסביבת העבודה והמגורים, שימוש במכשיר אדים, הקטנת חשיפה למיזוג אוויר ולרוח והימנעות ממייבשי שיער. בזמן עבודה ממושכת מול מחשב או קריאה מאומצת, יש למצמץ באופן יזום ומדי פעם לעצום את העיניים למשך מספר שניות. במצבים קשים ניתן להרכיב משקפיים מיוחדים המגבירים את הלחות בסביבת העין.
הפחתת ניקוז הדמעות לצורך הגדלת נפחן, באמצעות סגירת ה-Punctum על ידי חסימתם (Punctal plugs) או הקרשה חשמלית (ElectroCoagulation ,EC), נשמרת גם היא למצבים הקשים יותר. חשוב להדגיש כי פעולה זאת נעשית לאחר טיפול אנטי דלקתי, המפחית את המתווכים (Mediators) הדלקתיים בדמעות.
הרכבת עדשות מגע סקלרליות (Scleral)- במקרים קשים נבחרים ובשילוב תחליפי דמעות נטולות חומר משמר.
שתייה מרובה- בשנת 2012 נמצא כי אוסמולריות הדם בסובלים מעין יבשה עם היפראוסמולריות של דמעות, בשילוב עם TBUT קצר, גבוהה יותר מאשר בקבוצת הביקורת. החוקרים טוענים שממצא זה מצביעה על רמת מיום (Hydration) תת-מיטבית וכי רמת המיום מהווה מרכיב חשוב בעין יבשה[11].
שמירה על הגיינת העפעפיים וקומפרסים (Compresses) חמים עשויים לשפר את הפרשת השכבה השומנית ולהאט אידוי.
טיפול תרופתי
טיפות ויזוקונסטריקטיביות (Visuoconstructive)- כיון שעיניים יבשות מלוות באודם, מטופלים רבים משתמשים בטיפות המכווצות את כלי הדם. בשימוש כרוני נוצרת תלות בטיפות לשמירה על עין לבנה ושקטה ובהמשך עלולה להופיע תופעת היזון חוזר (Rebound) של הרחבת כלי הדם, שאף הופכים לשבירים יותר. על כן, שימוש כרוני בטיפות אלו אינו מומלץ.
Ciclosporine 0.05% במתן מקומי, Restasis- מונע שפעול תאי T בבלוטת הדמעות ועל פני שטח העין ומפחית את התהליך הדלקתי. לטיפול יש פרופיל בטיחות טוב לטווח ארוך; הוא משפר את התסמינים ואת הסימנים, מעלה את נפח הדמעות המופרשות וכן את צפיפות תאי הגביע בלחמית. בנוסף, נצפתה ירידה באוסמולריות ברוב המטופלים שהשתמשו בו[12]. משך הזמן עד להשגת שיפור משמעותי עשוי לארוך אף שישה שבועות ויותר. השימוש ב-Restasis נכנס בשנת 2014 לסל הבריאות בחולי Sjögren ו-GVHD (Graft Versus Host Disease).
Doxylin במתן מערכתי ו- Azithromycin במתן מקומי- עשויים להועיל במקרים של מחלת בלוטות ה-Meibomian.
סטרואידים (Steroids) במתן מקומי- במינון נמוך לזמן קצוב עשויים להביא תועלת על ידי הפחתת המרכיב הדלקתי, אולם יש להשתמש בהם בזהירות רבה בשל פרופיל תופעות הלוואי שלהם.
טיפות של נסיוב אוטולוגי (Autologous, עצמי)- עשויות להביא תועלת במקרים נבחרים, אולם ההכנה שלהן אינה פשוטה, הן לצוות והן למטופל.
תרופות המגבירות את הפרשת הדמעות- Pilocarpine מערכתי שיפר תסמינים של עין יבשה בחולי Sjögren, אולם במחיר גבוה של תופעות לוואי. תרופות מקומיות נמצאות בפיתוח.
תוספי תזונה ונוגדי חמצון- ישנם מחקרים, קטנים יחסית, שהראו השפעה מיטיבה בנטילת EFAs (Essential Fatty Acids, flaxseed oil & Omega-3 fatty acids) על התסמינים של עין יבשה[13]. בחלקה מיוחסת תופעה זו להשפעה מיטיבה על שכבת השומן עצמה וגם לתכונות האנטי דלקתיות של Omega 3 (כשהיחס הדרוש בתוספת המזון בינה ל-Omega 6, שהיא בעלת תכונה של עידוד דלקת, אינו ברור עדיין). גם נטילת נוגדי חמצון נמצאה במחקרים קטנים כיעילה יותר מאינבו (Placebo) בשיפור התסמינים של עין יבשה.
ויטמין A במתן מקומי- עשוי לשפר תסמינים של עין יבשה גם במטופלים בלי חסר ידוע של ויטמין A.
מנגנוני פעולה של תחליפי דמעות
בין המנגנונים בהם תחליפי הדמעות גורמים להטבה במצב העין ניתן למנות: העלאת נפח הדמעות וייצובן, שמירה על משטח חלק של השכבה הרפרקטיבית (Refrective), הורדת האוסמולריות באמצעות טיפות היפואוסמולריות כמו Hypotears ו-Thera Tears, ריכוזים נמוכים (0.4-0.1 אחוזים) של חומצה היאלורונית כמו Hylo-comod והפחתת החיכוך בין העפעפיים לפני שטח העין.
יש תחליפי דמעות המכילים הידרוג'ל ו-Boric acid, שבמגע עם הדמעות עוברות תהליך הצלבה (Cross linking) ויוצרות מארג צמיגי עם משך שהייה ארוך יותר בעין, כמו Systane ultra המאריכות את ה-TBUT. טיפות איזואוסמוטיות (Isosmotic) כמו Optive מכילות: CMC (CarboxyMethylCellulose) 0.5% ו-Glycerin 0.9%.
ה-CMC נחשב למגן על האוסמולריות (Osmoprotective) בזכות העלאת האוסמולריות התוך תאית מבלי לפגוע בחלבוני התא; כך פוחתת יציאת הנוזלים מהתאים המכסים את פני שטח העין ופוחתת הפגיעה בהם.
מנגנון פעולה נוסף הוא העצמה או החלפה של השכבה הפגועה, למשל תחליפי דמעות המכילות תחליב שומני כמו Refresh endura או תרסיסים ליפוזומליים (Liposomal), המפחיתים אידוי על ידי שיפור השכבה השומנית.
תחליפי דמעות
תחליפי דמעות משמשים כקו ראשון בטיפול בעין יבשה. במחקר על עין יבשה שנמשך בשנים 2006–2008 נמצא שכשני שלישים מהמשתתפים השתמשו בתחליפי דמעות בתחילת המחקר. נמצאה עלייה בחוסר שביעות הרצון מהטיפות אצל 4 אחוזים מהמשתתפים בתחילתו ל-10 אחוזים בסופו. הסיבות העיקריות לכך הן: הזמן הקצר של ההקלה בסמפטומים אחרי כל טפטוף, השימוש התכוף והתקדמות המחלה למרות השימוש בתחליפי הדמעות. החיפוש אחרי הנוסחה האופטימלית, זו שתעניק הקלה ממושכת יותר לאחר כל טפטוף, עדיין נמשך. נוסחה שכזו נגזרת מהבנת תכונות תחליפי הדמעות (ראו בהמשך) והתאמתם לצורכי המטופל.
מרכיב פעיל: המרכיב העיקרי בתחליפי דמעות הוא Hydrogel פולימרי (Polymer) המסוגל לספוח מים.
צמיגות: הפולימרים מעלים את צמיגות הטיפות, אם כי בפועל הרושם הוא שאין עדיפות מיוחדת לסוג אחד על משנהו. חומצה היאלורונית (Hyaluronic acid), שהיא Glycosaminoglycan טבעי בצמיגות בינונית, עשויה לתרום לריפוי פני שטח העין הפגועים בעין יבשה. ככל שהצמיגות עולה, עולה משך השהייה בעין ונוחות השימוש; עם זאת, הצמיגות הגבוהה מורידה זמנית את חדות הראייה. צמיגות גבוהה עלולה גם לגרום להצטברות משקעים על העפעפיים והריסים, על כן כלל אצבע הוא להשתמש בטיפות פחות צמיגות ביום ובמשחות וג'לים בעלי צמיגות גבוהה לפני השינה.
קיום חומרים משמרים או העדרם: מטרתם של החומרים המשמרים היא להאריך את זמן המדף של הטיפות ולמנוע את הצורך בשמירת הטיפות בקירור לאחר פתיחת הבקבוק. זמן השימוש מהפתיחה מוגדר כחודש ימים, בהיעדר מגע של פיית הבקבוק עם האצבעות או הריסים, על כן יש להנחות את המטופלים לא לבוא במגע עם פיית הבקבוק. שימוש ממושך של 4–6 פעמים ויותר ביום בטיפות המכילות חומר משמר ותיק, כמו BAK, עלול לפגוע באפיתל הקרנית ולגרום לתסמינים של עין יבשה. יחסית ל-BAK, חומרים משמרים חדשים כמו Sodium chlorite, המתפרק ליונים (Ions) של כלור (Chlorine) ומים במגע עם העין; Sodium perborate המתפרק לחמצן ומים; וגם ה-Polyquaternium-1, עשויים להיות פחות טוקסיים (Toxic) באופן ניכר.
תחליפי דמעות נטולי חומר משמר עלולים להזדהם במהירות, בעיקר ללא קירור, ועל כן מגיעים לרוב בבקבוקונים קטנים שצריך להשליך לאחר מספר שעות מהפתיחה, גם כשניתן לפקוק אותם. יש לזכור את עלותם הגבוהה יחסית לטיפות עם חומר משמר, בייחוד במטופלים שלא נזקקים לשימוש תכוף בטיפות. יוצאי דופן הם תחליפי דמעות בבקבוק עם מערכת COMOD, המאפשרת שימוש של עד שלושה חודשים מיום פתיחת הבקבוק למרות העדר חומרים משמרים. עם זאת, חשוב לשים לב שלמטופל אין הגבלה קשה בתנועות הידיים והאצבעות, למשל חולים עם דלקת פרקים מתקדמת, שעלולים להתקשות בתפעול בקבוקון בעל מערכת הפעלה שונה זו.
אוסמולריות: תחליפי דמעות מכילים מומסים שונים בריכוזים שונים ועל כן נבדלים באוסמולריות. היפראוסמולריות מזיקה לאפיתל פני שטח העין ותחליפי דמעות היפואוסמולריים (Hypoosmolarity) יכולים לשפר את הסימנים והתסמינים.
pH: טווח pH הדמעות הוא בין 6.7 ל-7.7 באוכלוסייה הרגילה ודומה באוכלוסיית בעלי עין יבשה. ה-pH מושפע, בין היתר, מהשומן המופרש על ידי בלוטות ה-Meibomian ורווית הפחמן הדו-חמצני (CO2) בדמעות. ההבדל בין pH תחליף הדמעות ל-pH שבעין גורם לצריבה, המפחיתה את היענות המטופל. כדאי לשים לב שלעיתים אצל אותו המטופל ייתכנו שינויים ב-pH גם במהלך היממה ולכן כדאי להמליץ למטופל לנסות תחליפי דמעות שונים (אפילו במהלך אותו יום), עד אשר ימצא את הסוג הפחות צורב בתהליך של ניסוי וטעייה.
בטבלה הבאה (תמונה 3) רוכזו תכונותיהם של מספר תחליפי דמעות המצויים בישראל ומסודרים לפי סוג המשמר: החל מהוותיק, דרך משמרים חדשים יותר וכלה בנטולי חומר משמר.
יש להעריך את חומרת היובש ומספר הפעמים בהן נעשה שימוש בתחליף הדמעות ביום. נתון זה מאפשר לנו לשקול שימוש בתחליפי דמעות צמיגיים יותר עם משך שהייה ארוך יותר בעין, וכן את סוג החומרים המשמרים או העדרם בתחליף הדמעות המוצע.
כיון שאותן טיפות יכולות להוביל לתוצאות שונות במטופלים שונים, מומלץ להתאים לכל מטופל את הטיפות שמעניקות לו את ההטבה המקסימלית ולהסביר שלעיתים אין מנוס מניסוי וטעייה.
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- ↑ 1.0 1.1 The definition and classification of dry eye disease: Report of the definition and classification subcommittee of the international dry eye workshop (2007). Ocul Surf 2007; 5: 75–92.
- ↑ Patel VD, Watanabe JH, Strauss JA, Dubey AT. Work productivity loss in patients with dry eye disease: an online survey. Curr Med Res Opin. 2011;27:1041-1048
- ↑ Dilly PN. Structure and function of the tear film. Adv Exp Med Biol 1994; 350: 239–247.
- ↑ Ohashi Y, Dogru M, Tsubota K. Laboratory findings in tear fluid analysis. Clin Chim Acta 2006; 369: 17–28.
- ↑ Nagyova B, Tiffany JM. Components responsible for the surface tension of human tears. Curr Eye Res 1999; 19: 4–11.
- ↑ Stern ME, Beuerman RW, Fox RI, Gao J, Mircheff AK, Pflugfelder SC. The pathology of dry eye: The interaction between the ocular surface and lacrimal glands. Cornea 1998; 17: 584–589.
- ↑ Craig J, Tomlinson A. Importance of the lipid layer in human tear film stability and evaporation. Optom Vis Sci 1997; 74: 8–13.
- ↑ Bachman WG, Wilson G. Essential ions for the maintenance of the corneal epithelial surface. Invest Ophthalmol Vis Sci 1985; 26: 1484–1488.
- ↑ Mathers WD, Lane JA, Zimmermann MB. Tear film changes associated with normal aging. Cornea 1996; 15: 229–334.
- ↑ Tomlinson A, Khanal S, Ramaesh K, Diaper C, McFadyen A. Tear film osmolarity: Determination of a referent for dry eye diagnostic. Invest Ophthalmol Vis Sci 2006; 47: 4309–4315.
- ↑ Neil P. Walsh Et Al. Is whole body hydration an important consideration in dry eye? Invest.Ophthalmol. Vis. Sci. September 4, 2012 IOVS-12-10175
- ↑ Sullivan BD et al. Clinical utility of objective tests for dry eye disease: variability over time and implications for clinical trials and disease management. Cornea. 2012 Sep;31(9):1000-8
- ↑ Wojtowicz JC, Butovich I, Uchiyama E, et al. Pilot, prospective, randomized, double masked placebo-controlled clinical trial of an omega-3 supplement for dry eye. Cornea. 2011;30:308-314.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר ישי פאליק - שירות קרנית, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקוה ופרופ' אירית בכר - מנהלת שירות קרנית, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקוה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק