פקקת ורידים - Venous thrombosis
| עקרונות בכירורגיה | ||
|---|---|---|
| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של המערכת הוורידית | |
מדי שנה לוקים כ-43 אלף חולים בישראל בפקקת ורידית וכ-1,500 מהם ימותו. מניתוח הממצאים עולה כי מדי שנה מתים יותר אנשים מפקקת ורידית מאשר מאיידס או מסרטן השד, ורק כ-5% מתוכם מפתחים סימנים הניתנים לזיהוי.
פקקת ורידית היא גורם התמותה הנפוץ ביותר הניתן למניעה בתוך בית החולים. טיפול מונע נכון יכול למנוע כשני-שליש מהמקרים. רק 28% מהחולים שזקוקים לכך מקבלים טיפול מניעתי. טיפול מניעתי יכול להוריד את התמותה הנגרמת כתוצאה מקרישי דם באופן משמעותי ולחסוך סבל, כסף וחיי אדם. מסקר שנערך עולה ששליש מהמאושפזים במחלקות השונות לא היו בעלי אף גורם סיכון לקרישי דם וכשליש נוסף היו בעלי לפחות שני גורמי סיכון. עוד עלה מהבדיקה כי ל-47% מהחולים היו גורמי סיכון שהצריכו טיפול מונע, אך מתוך אלו רק 22% קיבלו טיפול מונע בפועל - כלומר, 78% מאלו שהיו זקוקים לטיפול מונע לא קיבלו זאת. נוסף על כך, היו כ-10% שקיבלו טיפול מונע שלא לצורך. ניתן למנוע פקקת ורידית בחולים מאושפזים באמצעים תרופתיים פשוטים יחסית. אם לא ניתן טיפול מניעתי ומתפתחת מחלה, הטיפול מורכב וממושך וגורם לנטל רפואי כבד על המטופל ועל מערכת הבריאות.
פקקת ורידית - DVT - נוצרת בעיקר באזורי הגוף התחתונים (ברגליים, באגן ובבטן). הם נוצרים כאשר קצב זרימת הדם יורד עקב: מחלה, פציעה או חוסר פעילות ממושכת, הגורם לדם לעימדון (stasis) המשפעל את מנגנון קרישת הדם. חלקים מקריש הדם עלולים להיפרד מהגוש המרכזי, לנדוד בעזרת מחזור הדם לאזורים שונים בגוף ולגרום לפקקת באיברים מרוחקים ולנזקים בריאותיים שעלולים להוביל אף למוות במידה שלא אובחנו מבעוד מועד.
שלושת העקרונות שקבע וירכאוף להתפתחות פקקת ורידית הם אבני היסוד להבנת הפתוגנזה של פקקת הוורידים. העקרונות הם:
- אנומליות בדופן כלי הדם.
- עימדון (סטזיס)
- שינויים בהרכב הדם - קרישת-יתר.
הפקקת הוורידית, או red thrombi, מורכבת בעיקר מאריתרוציטים הנתפסים בתוך רשת של פיברין עם מעט תרומבוציטים. בניגוד לפקקת הוורידית, הפקקת העורקית בנויה ממצבורים של טסיות ופיברין עם מעט כדוריות אדומות בתוכם.
האטיולוגיה של פקקת ורידית מסוכמת בטבלה 1.15.
| 1. | Abnormal vein wall |
|---|---|
| Varicose veins | |
| Thrombophlebitis before | |
| Inflammatory process around veins | |
| 2. | Venous stasis |
| Bed rest | |
| Congestive heart failure | |
| Restriction of leg motion (cast, debility postoperative pain) | |
| Pressure from pillow under knee | |
| Decreased arterial flow (shock) | |
| Prolonged positions of dependency of legs | |
| 3. | Hypercoagulability of blood |
| Trauma | |
| Hyperviscosity - Polycytemia | |
| Estrogen Tab | |
| Malignancy |
גורמי הסיכון לפקקת ורידית
חוסר תנועה (immobility/lack of movement) - כאשר אדם פעיל, תזוזת השרירים שלו מסייעת בהזרמת הדם בוורידים העמוקים. אם הוא מרותק למיטה או חוסר תנועה לאורך זמן, למשל לאחר ניתוח או תאונה, זרימת הדם בוורידים תהיה איטית יותר, דבר המעלה את הסיכוי ליצירת קרישי דם.
ניתוחים - ניתוחים מגבירים את הסיכון ל-DVT, במיוחד אם מדובר בניתוח בחלק הגוף התחתון )בטן, אגן ורגליים(. במהלך ניתוח אגן, ירך וברך לדוגמא, דפנות הווריד עלולות להיפגע ובכך לגרום ליצירת קריש דם.
חבלות - שברים או פגיעה קשה בשרירים הם הגורמים השכיחים לפגיעה בוורידים. פציעה כזאת יכולה לגרום להיצרות או לחסימה של הוורידים הגורמת לדם להיקרש בקלות רבה יותר.
מחלות שונות - מצבי תחלואה מסוימים, כגון: מחלות לב, דליות ברגלים ומחלות זיהומיות, עלולות להגביר את הסיכון ללקות ב-DVT. הסיבה לכך היא זרימה איטית של הדם וחוסר בתנועה כתוצאה משכיבה ממושכת במיטה. חולים עם מחלות ממאירות.
פקקת ורידים עמוקה בעבר - מי שסבל בעבר מ-DVT נמצא בקבוצת סיכון לאירוע נוסף. הסיכון גובר כתוצאה מפגיעה קודמת בוורידים או בעיה גנטית הגורמת לקרישיות יתר.
עודף משקל משמעותי - מי שסובל מעודף משקל משמעותי מעלה את הסיכון לפתח DVT, במיוחד אם מתלווה לכך גורם סיכון נוסף. לדוגמא, הסיכוי שחולה הסובל מעודף משקל יפתח DVT אחרי ניתוח גבוה יותר מאדם שאינו סובל מעודף משקל.
עישון - למרות שחסרים מחקרים נוספים בנושא, מסתמן כי עישון מעלה את הסיכון לפתח פקקת ורידים. הסיכון גובר בעישון מעל חפיסה ליממה.
טיסות ארוכות - טיסות/נסיעות ארוכות ברכב, אוטובוס או רכבת גורמות לישיבה ממושכת במקום צר ומוגבל, דבר המעלה את הסיכון ליצירת קריש דם ולפקקת ורידית.
קבוצות חולים נוספות הן: חולים עם פוליציטמיה ונטייה לקרישות יתר, נשים לאחר לידה, נשים שנוטלות גלולות וחולים מעל גיל 60.
פתוגנזיס
הפקיק (thrombus) הוורידי מתפתח באנדותליום נורמלי. הפקיק מתחיל בסינוסים של ורידי השרירים בסמוך למסתמים. במקום זה קיים עימדון (סטזיס) יחסי של הדם המלווה בהצטברות של פקטורי קרישה משופעלים. הטסיות משחקות תפקיד חשוב בתהליך זה והן הגורמות לשפעול זה על-ידי שחרור של פרוקואגולנטים. היצרות נהור הווריד על-ידי הקריש הנוצר תחת המסתם גורמת לעימדון ולהאצת תהליך הקרישה בתוך הווריד. תהליך זה משפעל את עצמו. הזרימה הערבולית בווריד הנגרמת על-ידי הקריש מוסיפה אף היא להצטברות מואצת, לשבירה של הטסיות ולצמיחת הפקיק.
תסמינים
רוב החולים מספרים על כאב ואי-נוחות בסובך או בירך. הכאב גובר בתנועה. במישוש הגף ניתן להרגיש נוקשות של השרירים ונפיחות. טכיקרדיה, אי-שקט וחום יכולים להופיע במצבים אלה.
חסימות של ורידי הסובך בדרך כלל אינן גורמות לסימנים, כאשר נפיחות מופיעה בעיקר בכף הרגל. כאשר החסימה היא ^femoral vein היא גורמת להפרעה בניקוז ורידי הסובך, ולכן הכאבים והרגישות ממוקמים בסובך ובחלק הרחיקני של הירך. הנפיחות מפושטת בכל השוק עד גובה הברך. חסימה של הסגמנט האילאופמורלי (ileofemoral) יכולה לגרום לנפיחות ולרגישות בכל הגף. כאשר קיימת חסימה של הזרימה הוורידית בסגמנט הזה, מופיע כיחלון של הגף, ואז מדובר ב- phleymasia cerulea dolens . כאשר הבצקת מחריפה, הלחץ בגף גובר וגורם להפרעה באספקת הדם העורקי לגף ולהתכווצות של העורקים בגף. הגף הופך לבן - phlegmasia alba dolens. במצב זה לא ניתן למשש את הדפקים ההיקפיים והגף חיוור וקר.
בכמחצית מהאירועים הרפואיים בהם נמצאה פקקת ורידית עמוקה, לא נצפו סימנים מוקדמים. בנוסף, כיוון שהתסמינים של DVT מזכירים מאד תסמינים של מחלות אחרות, קשה מאד לקבוע האם אכן מדובר בפקקת ורידית מבלי לבצע בדיקות אבחנתיות.
בדיקה
בבדיקה ניתן למצוא:
- רגישות כשרירים, במיוחד כאשר מבצעים דורסיפקלציה של כף הרגל (Homman's sign), או כאשר לוחצים על הסובך.
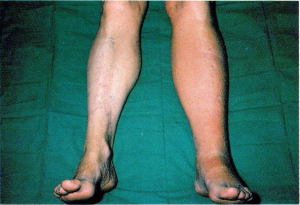
- שינויים בהיקף הגף - הגף בצקתי והיקפו גדול יותר בהשוואה לגף השני (תמונה 2.15 ).
- חום מקומי.
- אודם מקומי.
אבחנה
הבדיקה הקלינית אינה שיטת אבחנה טובה. מחצית מהחולים ויותר עם חסימה ורידית בסובך אינם מאובחנים. לכן ברור מדוע הבדיקה המעבדתית חשובה.
- ונוגרפיה היא בדיקה בעלת מהימנות גבוהה ובעזרתה אפשר לזהות את החסימות בכל הגבהים.
- מיפוי הגף בעזרת איזוטופים נותן תוצאות דומות. המיפוי בעזרת פיברינוגן מסומן יעיל במיוחד בשלבים המוקדמים של היווצרות הקריש. בשלב זה הפיברינוגן חודר לקריש ונשאר בו, כך שניתן לעקוב אחר שינויים בקריש ללא צורך בהזרקות נוספות. משך הזמן הנדרש עד ביצוע האבחנה הוא 24-12 שעות מהזרקת החומר.
- בדיקת הדופלר, משמשת כאמצעי לסקירת הופעת פקקת ורידית עמוקה באוכלוסיות. בדיקה זו נותנת תוצאות פחות טובות בפקקת של הסובך, אולם תוצאותיה אמינות בפקקת של ורידי הירך.
- הפלטיסמוגרפיה אמינה יותר בפקקת ורידים עמוקה של הסובך, ופחות בזו של הירך. שיעור אמינות שתי הבדיקות האחרונות הוא 85%-70%.
- מדידת הלחץ הוורידי בוורידי כף הרגל בזמן הליכה, מראה ירידה קטנה בלחץ בחולים ללא הפרעות בזרימת הדם במערכת העמוקה.
מתוך החולים המאובחנים בשיטות אלה רק 10%-5% הם בעלי סימנים קליניים. רוב הפקיקים הללו אינם מתפשטים, ורק אלה המתפשטים לעבר ה-popliteal vein והווריד הפמורלי גורמים לתסמונת קלינית. בעזרת השיטות הללו קשה לאבחן פקקת של ה-iliac veins וורידי האגן.
אבחנה מבדלת
- חסימות לימפתיות שהן - nonpitting edema, מלווה בצלוליטיס.
- כיסית סינוביאלית (Baker cyst) יכולה ללחוץ על הווריד הפופליטאלי ולגרום לחסימה. קרע של הכיסית גורם לדלקת הדומה לפקקת ורידית, ולכן מכונה פקקת ורידים מדומה. לרוב החולים יש ארטרופטיה דלקתית, תפליט בברך וגוש פופליטאלי. אולטרה סאונד מאשר את האבחנה.
- קרע של הפלנטריס גורם לנפיחות ולכאבים בסובך.
- בצקות יכולות להיגרם על-ידי אי-ספיקת לב או כליות, או מצב תזונתי ירוד עם היפואלבומינמיה.
סיבוכים
- אי-ספיקה ורידית כרונית.
- דליות חיצוניות יכולות להתפתח על רקע של חסימה ורידית עמוקה.
- גנגרנה ונוזית עקב חסימה מסיבית, כולל phlegmasia cerulea dolens.
- אחד הסיכונים הרציניים באדם המפתח DVT הוא היווצרות תסחיף ריאתי. מדובר במצב בו מתנתק חלק מקריש הדם ומתקדם בזרם הדם עד שמגיע לריאות, שם הוא עלול לגרום לחסימת עורק הריאה הראשי ולהפרעות בהספקת החמצן לרקמות המתבטאים בקוצר נשימה קשה, שיעול המלווה בדם ולירידה משמעותית בלחץ הדם. על פי ההערכות, בארה״ב לוקים מדי שנה כ-600 אלף בני אדם בתסחיף ריאתי, כשקרוב ל-200 אלף מוצאים את מותם כתוצאה מסיבוכי התופעה. המספר הזה גבוה יותר ממספר בני האדם הנפטרים מאיידס וסרטן הריאות גם יחד מדי שנה! על פי מחקרים, טיפול נכון ב- DVT מפחית את הסיכוי ללקות בתסחיף ריאתי לפחות מאחוז אחד.
טיפול מונע
- הפעלת הגפיים מוקדם ככל האפשר לאחר הניתוח.
- לחץ מכני חיצוני לסירוגין על הגפיים בזמן הניתוח.
- אנטיקואגולנטים במינון מלא או נמוך.
- הקטנת היצמדות הטסיות על-ידי דקסטרן, אספירין או קרדוקסין.
הדקסטרן נמצא בשתי צורות: הדקסטרן 40 וה-70. הדקסטרן גורם לעלייה בנפח הדם ולהקטנת צמיגותו, ועקב כך להקטנת היצמדות הטסיות והסטגנציה של הכדוריות בקפילרות. תופעות הלוואי הנגרמות על-ידי תרופות אלה הן:
- אי-ספיקת לב.
- אי-ספיקה כלייתית.
- תגובות אלרגיות.
- דימומים אינם נראים במינון של פחות מליטר ל-24 שעות.
אחד האמצעים היעילים למניעת ההופעה של פקקת ורידים עמוקה בכירורגיה, הוא מתן הפרין במינון נמוך של 5000 יחידות פעמיים או שלוש ליממה. ההפרין ניתן לפני הניתוח (עם הפרמדיקציה) וכל 12-8 שעות עד שהחולה מסתובב חופשי. ההפרין במינון זה משפיע על האנטיטרומבין 3 המעכב את השפעול של פקטור 10, ובכך מונע שפעול של רצף הקרישה. במינון נמוך כזה אין שינויים PTTo של החולה, ולא נראים דימומים. האנטידוט של ההפרין הוא הפרוטמין סולפט הניתן במינון של 1 מ״ג לכל 100 יחידות הפרין.
הוריות לטיפול מונע
כדי להעריך את הסיכון לפתח פקקת ורידים עמוקה ותסחיפים לריאה, קובצו גורמי הסיכון וקבלו ערך מספרי השקול כנגד מידת הסיכון לפתח תסחיף לריאה על-ידי אותו גורם (טבלה 2.15). הגורמים קובצו לפי הניקוד לסיכון נמוך, בינוני, גבוה או גבוהה מאוד, ובהתאם לכך נקבעה מדיניות הטיפול המונע המסוכמת בטבלאות 3-4.15.
| נקודה 1 | שתי נקודות | 3 נקודות |
| גיל 59-40 | גיל 70-60 | גיל 75 |
| עודף משקל | סרטן מקומי | סרטן גרורתי |
| עישון טיפול | כימותרפיה | פקקת ורידים או תסחיף ריאתי בעבר |
| נסיעה ממושכת >שש שעות | סיפור במשפחה | אוטם מוחי עם שיתוק בחודש האחרון. |
| פוליציטמיה | ריתוק למיטה >שלושה ימים | פגיעה בע״ש או חבלה בגפיים |
| טרומבוציתמיה | איס״ק לב דרגה 4-3 | פאראפלגיה הימפלגיה |
| דהידרציה | מחלת ריאות חמורה | ספסיס |
| תסמונת נפרוטית | אוטם שריר הלב שלושה חודשים אחרונים | הנשמה |
| דליות ורידים | מחלת מעי דלקתית | ריתוק למיטה >שלושה ימים |
| צנתר בווריד מרכזי | מחלות קרישיות יתר | |
| הריון או שימוש בהורמונים | ||
| הטרוזיגוטיות לפקטור V | ||
| ניתוח של שעתיים ויותר |
| רמת סיכון | ניקוד | טיפול מומלץ | הערות |
| נמוכה | 1 - 0 | ניוד מהיר | ניתוח קצר מ-45 דקות ללא ריתוק למיטה |
| בינוני | 2 - 3 | קלקסן במינון 20 מ"ג ליממה או הפרין 5000 יחידות פעמים משעתיים לפני ניתוח ועד ניוד מהיר | |
| גבוהה | 4 - 5 | קלקסן 40 מ"ג ליממה או הפרין 5000 יחידות 10 שעות לפני ניתוח ועד ניוד שבוע | |
| גבוהה מאוד | 6< | קלקסן - 80-60 מג ליממה או הפרין במינון מקביל החל מ-12 שעות לפני ניתוח |
| 1 | ניוד מוקדם ושימוש ב-IPC (גרבי לחץ פנוימטיות) |
| 2 | לשקול הכנסת פילטר זמני ל- IVC |
| 3 | מתן טיפול מונע ברגע שאפשר |
| 4 | טיפול תרופתי אלטרנטיבי במקרים של רגישות יתר |
הטיפול בפקקת ורידים עמוקה
מנוחה במיטה עם גפיים מורמים בזוית של 200-150. מטרת שכיבה זו היא להשיג פקיק יציב שלא יינתק מדופן הווריד. הרמת הגף מפחיתה את הבצקת ולכן גם את הכאב, ומונעת ומונעת ומונעת היווצרות של פקקת חדשה. אפשר להמליץ על ירידה מהמיטה לאחר 10 ימים, אולם את הרגליים יש לאגוד באגדים אלסטיים. את האגדים יש לאגוד במשך 6-3 חודשים עד הרקנליזציה של הוורידים.
הטיפול התרופתי הוא מתן נוגדי קרישה במינון מלא. המנה הראשונה של ההפרין ניתנת לווריד. המינון המקובל הוא 100 יחידות לק"ג. לאחר מתן המנה ההתחלתית ממשיכים בטפטוף איטי של הפרין למשך 24 שעות, 2000-1000 יחידות לשעה במשך 10-7 ימים בהתאם לרמות ה- PTT. בתקופה זו הקריש נצמד היטב לדופן הווריד. את ההפרין ממשיכים לתת עוד מספר ימים (10-7) לחולים בעלי תסחיף ריאתי.
סיבוכי הטיפול הנובעים ממתן מינון מלא של הפרין הם: 1. דימומים: הדימומים יכולים להתבטא כדימום מהפצע הניתוחי, ממערכת השתן או כאנמיה בעקבות דימום סמוי. הדימומים יכולים להתבטא גם כדימום מהאף (epistaxis) או כשיחרה (מלנה). 2. תרומבוציטופניה. 3. במינונים גבוהים ההפרין הוא פיברינוליטי.
ההוראות נגד שימוש בהפרין הן: 1. חבלות מרובות. 2. ניתוחי מוח או עמוד-שדרה. 3. הפרעות במנגנוני הקרישה. 4. דלקת ורידים זיהומית חדה או תת-חדה. 5. דלקת פנים הלב (endocarditis) חיידקית. 6. יתר-לחץ-דם. 7. המטוריה. 8. שיחרה. 9. דימומים בעבר עקב כיב. 10. מאורעות בעבר של דימום מוחי.
תוך כדי הטיפול הראשוני על-ידי הפרין (4-3 ימים), מתחילים טיפול בקומדין. הקומדין מעכב את יצירת פקטורי הקרישה 2, 7, 9, 10, ולכן מאריך את זמן ה-PT. השפעה טובה נודעת לקומדין כאשר ה- PT עולה פי 2.5 ויותר מהתקן. הזמן הנדרש להשגת פעילות מירבית של הקומדין הוא 4-3 ימים. את הקומדין יש להמשיך ולתת לפחות 3 חודשים. בזמן זה מפתחים החולים קולטרלים ורידיים בגפיים. לאחר פקקת ורידים עמוקה ותסחיף ריאתי, יש להמשיך בטיפול על- ידי קומדין לפחות 6 חודשים. הסיבוך העיקרי הנגרם עקב השימוש בקומדין הוא דימומים. הדימומים שכיחים ב-10%-5% מהמטופלים. האנטידוט של הקומדין הוא הויטמין K.
במסגרת הטיפול התרופתי בפקקת ורידים עמוקה ותסחיף ריאתי הוצע לטפל בחולים אלה בתכשירים להמסת הקריש. להמסת הקריש ניתן להשתמש בתרופות פיברינוליטיות כמו ה-urokinase או ה-streptokinase. תרופות אלה גורמות להמסת הקריש בתוך כלי הדם על-ידי פירוק רשת הפיברין. חסרונן הוא בשכיחות הגבוהה יחסית של דימומים בזמן השימוש בהן. תכשירים אלה נמצאים בשימוש בטיפול בפקקת ורידית של הוורידים הגדולים כמו: הווריד החלול או ה-subclavian vein, או בחסימות של העורק הפולמונלי, או ענפיו הגדולים. הספרות מדווחת על הצלחות טובות במקרים אלה.
ניתוחים
רוב החולים מסתדרים עם טיפול תרופתי. חלק קטן מהחולים יזדקק לטיפול ניתוחי. מטרת הניתוח היא: 1 . למנוע תסמונת בתר-דלקת ורידים (postphlebitic syndrome). 2. למנוע תסחיף ריאתי. 3. להקטין תחלואה. 4. להציל את הגף של חולים הלוקים בפלגמזיה צרולה דולנס. בפקקת מסיבית של הסגמנט האילאופמורלי, תרומבקטומיה ורידית מקלה בצורה משמעותית על מצב הגף ומונעת החמרה במצב הרגל. ההצלחות הטובות ביותר נצפו בחולים שנותחו תוך 42 שעות לאחר תחילת הסימנים. ונוגרפיות שבוצעו לאחר ניתוחים אלה מראות חסימה חוזרת ב-2/3 מהחולים, כך שיעילות הניתוחים מוטלת בספק. לאחרונה הופיעו דיווחים בספרות על ביצוע מעקפים ורידיים על-ידי שתל ורידי העוקף את החסימה עם הצלחות טובות. לפעמים, על מנת לשמור על וריד פתוח יש להגביר את הזרימה דרכו וזאת ניתן לבצע על-ידי השקת עורק סמוך לווריד העוקף (surgical A-V fistula).
Venous Interruption - מטרת הטיפול הזה היא למנוע תסחיפים ריאתיים חוזרים. שיעור התמותה של חולים בעלי תסחיפים ריאתיים הוא 2%-1%, לכן יש לשמור את הטיפולים הללו ל: 1. חולים קשים, שאינם מגיבים לטיפול בנוגדי קרישה. 2. חולים שלגביהם קיימות הוראות נגד לטיפול בנוגדי קרישה. 3. חולים הלוקים בדלקת ורידים מזוהמת. 4. חולים שעברו אמבולקטומיה של עורק הריאה. 5. תסחיפים ריאתיים חוזרים.
אין לבצע ניתוח זה בחולים הלוקים באי-ספיקת לב קשה, כאשר הלחץ בעורק הריאתי הוא יותר מ-35 מ"מ כספית. שיעור התמותה בקבוצה זו של חולים, שעברו venous interruption, הוא כ-50%.
קשירת ה- superficial femoral vein בכניסתה ל-vein common femoralמונעת תסחיפים מהסובך ומהחלק הרחיקני של הירך. רק לעתים רחוקות קשירה זו גורמת לאי-ספיקה ורידית כרונית של ורידי הרגל. לעומת זאת, קשירת ה-common femoral vein גורמת לאי-ספיקה ורידית ברגל ולבצקות ברוב החולים. מכיוון שרוב התסחיפים מקורם בסגמנט האילאופמורלי, הניתוח המקובל כיום הוא ה-venous interruption בגובה הווריד החלול התחתון. טכנית ניתן לבצע את הניתוח כדלקמן: 1 . קשירת הווריד החלול התחתון - שיטה ישנה שמקובלת כיום רק בתסחיפים מזוהמים. 2. שיטה אחרת היא פליקציה של הווריד החלול על-ידי המקלב (stapler), כאשר מוציאים מתוכו כל סיכה שנייה, כך שהקטע הנחסם מהווה מעין מסננת המונעת מהקרישים להמשיך בדרכם, אולם מאפשרת זרימת דם ללא קרישים. 3. שיטה נוספת - חסימת המעבר על-ידי תפס (clip) פלסטי משונץ, הנסגר על הווריד החלול התחתון, ומאפשר מעבר של דם ללא קרישים דרך הווריד. תוצאות הפליקציה אינן טובות יותר מאשר אלה המושגות על-ידי קשירת הווריד, מכיוון שבדרך כלל הוורידים לאחר הפליקציה נסתמים, ולכן חולים אלה מפתחים אי-ספיקה ורידית ברגליים.
סיבוכי הפליקציה או הקשירה של הווריד החלול התחתון הם: 1 . ירידה בתפוקת הלב עקב ההחזר הוורידי הקטן, בעקבות קשירת הווריד החלול התחתון. 2. אי-ספיקה ורידית חדה או כרונית בגפיים התחתונים.
4. שיטה אחרת למניעת תסחיפים היא הכנסת מסננת מפלסטיק (umbrella) לתוך הווריד החלול התחתון דרך וריד היקפי. המסננת בנויה בצורת מטריה אשר ניתן לפותחה בתוך הווריד ובעזרת שיניים מיוחדות שבה היא נאחזת בווריד במקום שבו נפתחה. שיטה זו החליפה למעשה את הטכניקות הכירורגיות שהיו מקובלות בעבר. הסיבוכים הקשורים בשיטת המטריה הם: 1. חדירת שיני המטריה לאבי העורקים. 2. חדירת שיני המטריה למעי. 3. דמם אחור-צפקי. 4. אמבוליה של המטריה.
בחולים שלגביהם קיימת הוראה לקשירת הווריד החלול, יש לקשור גם את הוורידים האובריים או הטסטיקולריים, על מנת למנוע זריעת תסחיפים מהאגן.
למרות הטכניקות הללו, 10%-5% מהחולים מפתחים תסחיף ריאתי חוזר, שמקורו במערכת הוורידים הקולטרלים, שמסביב לווריד החלול התחתון הקשור.
ראו גם
- לנושא הקודם דליות - Varicose Veins
- לנושא הבא: תסחיפים ריאתיים
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של הבלוטות האנדוקריניות
- לפרק הבא: חבלות
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן - מומחה בכירורגיה, מנהל היחידה לבריאות השד מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק