הבדלים בין גרסאות בדף "תזונה נכונה בחולי סוכרת בגיל השלישי - Diabetes - recommended diet for elderly diabetic patients"
| שורה 120: | שורה 120: | ||
| − | [[קטגוריה: אנדוקרינולוגיה | + | [[קטגוריה: אנדוקרינולוגיה וסוכרת]] |
[[קטגוריה: גריאטריה]] | [[קטגוריה: גריאטריה]] | ||
[[קטגוריה: תזונה]] | [[קטגוריה: תזונה]] | ||
גרסה מ־17:21, 19 בינואר 2012
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| תזונה נכונה בחולי סוכרת בגיל השלישי | ||
|---|---|---|
| ' | ||
| יוצר הערך | רויטל מוניס RD, Bsc 
|
|
אוכלוסיית הגיל השלישי היא הטרוגנית מאוד. חלק מהאוכלוסייה הם אנשים הלוקים במחלות מרובות, לחלקם מגבלות בתפקוד הקוגניטיבי או הפיזי וכן סיכון גבוה לנפילות. יש מהם הסובלים ברקע מכאב כרוני, מדיכאון, מדמנציה ועוד. באשר למחלת הסוכרת, חלק מהחולים פיתחו את המחלה בשנות חייהם המוקדמות וכיום סובלים מסיבוכיה, חלקם אובחנו לאחרונה. כל זה הופך את הטיפול באוכלוסייה זו למאתגרת במיוחד. לנוכח העובדה כי קיים מחסור במחקרים קליניים, אנו נאלצים להשליך מתוך ההמלצות הכלליות לטיפול בסוכרת ולטיפול הגריאטרי כדי ליצור טיפול אינדיווידואלי לקשיש.
בעשורים האחרונים מחלת הסוכרת מגיעה לממדי מגפה אפידמית. ברחבי העולם שכיחות המחלה בקרב אוכלוסיית הגיל השלישי היא 25%-10% [1], כ-20% מהקשישים מפתחים סוכרת עד גיל 75, ולפחות כמחצית מהחולים אינם מודעים לה [2]. התחזית לעתיד היא כי השכיחות תגבר בצורה חדה בעשורים הקרובים[3].
סוכרת במהותה היא הפרעה מטבולית. בין הפקטורים השונים המשפיעים על התפתחות המחלה ניתן למנות אורח חיים יושבני, היעדר פעילות גופנית ותזונה לקויה המובילים להשמנה. נוסף על כך, ייתכן ששינויים המתרחשים בתהליך ההזדקנות, כגון שינויים בהרכב הגוף, צריכה קלורית מופחתת, תת-תזונה ואובדן משקל בלתי רצוני קשורים בהפרעות הומאוסטזיס של גלוקוז ואינסולין [2], [4].
מעבר לסיבוכי המחלה הקרדיו-וסוקלריים והמיקרו-וסקולריים שהסיכון להם הוא גבוה יותר בקשישים [4], הסוכרת קשורה בסיכון מוגבר לסינדרומים גריאטריים חשובים, ביניהם: הפרעות תפקודיות, נפילות ושברים, אי שליטה במתן שתן בנשים, דיכאון, הפרעות בתפקוד הקוגניטיבי ודמנציה, תת-תזונה וסרקופניה [3] .
מספר עובדות בנושא תת-תזונה וסרקופניה
- הזדקנות היא באופן כללי תהליך קטבולי המאופיין בירידה כללית של מסת השריר וחוזקו [5], ירידה במשקל הגוף וירידה ניכרת בצריכת המזון [3].
- בקשישים מדד ה-BMI (משקל/גובה2) מקבל פירוש שונה לעומת פירושו בקרב צעירים [3].
- מחקרים הראו שבגיל השלישי קיים יחס הפוך בין תמותה ל-BMI, לחץ דם דיאסטולי, רמות כולסטרול כללי ו-LDL. כלומר, ככל שמדדים אלו יורדים, הסיכון לתמותה עולה.
- תת-תזונה וסרקופניה הם גורמים מכריעים ביכולות תפקודיות וחוזק שריר.
על פי מחקרים בחולי ,DM2 קצב איבוד מסת שרירי השלד וחוזק השריר מואצים פי 2-1.5. מסת הגוף הרזה היא הרקמה שצורכת הכי הרבה אנרגייה בגוף ומווסתת גלוקוז, כך ששימורה הוא קריטי בחולי סוכרת מסוג 2.
- תת-תזונה, סרקופניה והשמנה יכולים להתקיים יחד.
- סרקופניה היא מנבאת חזקה יותר להפרעה תפקודית לעומת השמנה.
שקלול הנתונים לעיל מרמז כי בחולי סוכרת קשישים (וגם ללא DM), חשיבות מניעת תת-תזונה וסרקופניה עולה על הפחתת משקל [3].
יעדי האיזון לאוכלוסיית הגיל השלישי מבוססים על ההמלצות הקיימות לאנשים מבוגרים, תוך התחשבות בסטטוס בריאותם הכללית. המלצות EUGMS (European Union Geriatric Medicine Society) מ-2004 קובעות כי בחולים סוכרתיים קשישים בסטטוס בריאותי טוב, מומלץ לשמור על רמות סוכר בצום של 126-90 מ“ג/ד“ל, HbA1c של 7.5%-5%, ובחולים שבריריים (Frail) רמות סוכר בצום של 190-126 מ“ג/ד“ל, HbA1c של 8.5%-7.5% [1], [3] . Morley ממליץ לשמור על רמות סוכר בדם של 200-100 מ“ג/ד“ל [5] בחולים סוכרתיים מבוגרים מגיל 70. בעוד המלצות אלו מכירות בכך שאין זה הכרחי להגיע ליעדים הקרובים לנורמה בקשישים Frail/Dependent, הן מרמזות כי איזון גליקמי גרוע (8.5%-9%>HbA1c) צריך להיות מטופל לשם הקלת סימפטומים ללא התחשבות בסטטוס הבריאות הכללי [3]. המלצות ADA מ-2009 קובעות קו לאיזון נוקשה יותר, התומך בנרמול אגרסיבי ב-ICU בכלל חולי הסוכרת לערך הקרוב ככל האפשר ל-110 מ“ג/ד“ל [6]. אולם, במחקר שנערך ב-2009 לאחר פרסום המלצות ADA, ושבחן השלכות של איזון סוכר בקשישים המאושפזים בכלל המחלקות, הומלץ על שמירה על ערכי סוכר בצום מתחת ל-FBG <126mg/dl, וסוכר אקראי< 200mg/dl. [7].
על אף כל הנאמר לעיל, מקובל כי איזון קפדני לא יבוא על חשבון היפוגליקמיות תכופות. סימפטומים של היפוגליקמיה עלולים להיראות בדרכים שונות בקרב קשישים לעומת בקרב צעירים. הסימפטומים השכיחים ביותר הם סימנים נוירולוגיים לא ספציפיים, במיוחד דיסאוריינטציה, ורטיגו, נפילות או שינויים פתאומיים בהתנהגות. לסימפטומים אלו עלולות להיות השלכות חמורות, בעיקר כאשר הם לא מאובחנים כקשורים להיפוגליקמיה. גורמי הסיכון החשובים ביותר להיפוגליקמיה הם מצבים של צריכת מזון מופחתת עקב מחלה, שינוי במערך הטיפול או שהות באשפוז [1].
מערך הטיפול הלא פרמקולוגי במחלת הסוכרת כולל שילוב MNT (Medical Nutrition Therapy) ופעילות גופנית [1]. היתרונות הם מצטברים וכוללים נוסף על האיזון הגליקמי שחזור ושימור מסת שריר, שיפור דיסליפידמיה, הפחתת לחץ דם, שיפור עצמאות תפקודית, שיפור איכות חיים כללית וכל אלו יחד מגבירים את האפשרות להזדקנות מוצלחת [1]. יתרונותיה של הפעילות הגופנית ידועים לכל. מחקרים קליניים בקשישים עם DM2 שביצעו אימוני התנגדות, הראו הפחתת HbA1c, ירידה בתנגודת לאינסולין, עלייה במסת השריר ושיפור באיכותו, הפחתת מסת השומן לצד תועלות במונחים של עצמאות ואיכות חיים [1] [8], [9], [10]. מבחינה זו ניתן לסכם כי פעילות גופנית בחולי הסוכרת חשובה במהלך כל שלבי החיים, אלא שהמטרות הממשיות משתנות עם הזמן מאיבוד משקל לשימור מסת השריר והתפקוד.
ומה לגבי MNT (Medical Nutrition Therapy)?
מחקרים מאששים כי MNT הוא מרכיב אינטגרלי במניעה, בטיפול בסוכרת ובניהול אורח חיים בריא [11] , [8]. ה-DSME (Diabetes Self Management Education) הוא אחד מהכלים המאפשרים שינוי התנהגותי תזונתי וניהול נכון של הטיפול בסוכרת [8]. מובן שיש לתת MNT על בסיס אינדיווידואלי[11], [8] שמטרותיו בחולה הקשיש הן להקטין למינימום את ההגבלות התזונתיות, ולקדם שינויים בהתנהגות אכילה, כך שיביאו לשיפור בתוצאות הקליניות, בתפקוד ובקידום איכות החיים [11].
אחת ההמלצות הרווחות הניתנות על ידי ארגוני הסוכרת העולמיים (ADA, ארגון הסוכרת הקנדי והבריטי) היא: “ירידה במשקל מומלצת לכל האנשים בעלי עודף משקל או Obese שיש להם סוכרת או בסיכון לפתח סוכרת“[8], [4]. האומנם זוהי המלצה גורפת גם לקשישים?
תזכורת
- איבוד משקל לא מכוון מעלה סיכון לתחלואה ולתמותה בקשישים סוכרתיים.
- הסיכון לאובדן משקל ומצב קטבולי עולה בקרב אוכלוסייה זו לאחר מחלה אקוטית ואשפוז.
- יש לבצע הערכה של ירידה במשקל ותת-תזונה בקשיש.
מכאן שיש סייג, והוא שיש לעודד דיאטה מתונה והגברת פעילות גופנית על פני צמצום קלורי נוקשה במטופל המבקש לרדת במשקל [11].
עקרונות התזונה בקשיש הסוכרתי במסגרת חינוך תזונתי אינדיווידואלי מתייחסים למניעת היפוגליקמיה ע“י צריכת ארוחות תכופות, הקפדה על שעות הארוחות ופיזור של הפחמימות במהלך היום תוך התאמת הכמות בתפריט [11]. ניתן לשלב מזונות שמכילים סוכר בכמות מבוקרת, שכן לא נמצאו עדויות לכך שהוצאת מזונות ממותקים יעילה לטווח ארוך בקרב קשישים במוסדות [5]. יש לצרוך תפריט בריא לשם איזון ליפידים ולחץ דם על ידי צריכה נאותה של אנרגייה, חלבונים ומיקרונוטרינטים כמו גם צריכת נוזלים מספקת. עיקרון נוסף הוא שמירת משקל אישי סביר [11], וזאת באמצעות תכנון תפריט מגוון ולא מונוטוני, שעות ארוחה סוציאליות וללא הגבלות קיצוניות במטרה, לשמר היענות לטיפול והנאה [5].
מהן האופציות העומדות בפני המטופל הקשיש המבקש לרדת במשקל בהתאם לעקרונות שהוצגו לעיל?
מרבית הדיאטות להפחתת משקל מבוססות בעיקרן על חלוקה שונה בהרכב המקרונוטריינטים, קרי: פחמימות, חלבונים, שומנים.
- להלן מספר דיאטות הרווחות לירידה במשקל
דיאטה בחלוקה מבוססת DRI (65%-45% פחמימות, 35%-25% שומן, 20%-10% חלבון), דיאטה דלת שומן, דיאטה דלת פחמימות ודיאטה ים תיכונית.
עד היום אין הסכמה על אופן חלוקת אבות המזון האופטימלי לשם ירידה במשקל [8]. , [5].. מספר מחקרים ניסו לזהות אותו לצורך תכנון ארוחות לחולי סוכרת, אך לא סביר שקיים שילוב כזה. ניתן לומר כי השילוב הטוב ביותר נוטה להשתנות ותלוי למעשה בנסיבות האישיות של המטופל, קרי: הסטטוס המטבולי שלו (פרופיל שומנים, תפקוד כלייתי) והעדפות המזון שלו [5].
דיאטה דלת שומן
- דיאטה זאת מבוססת על המלצות AHA (American Heart Association) וכוללת סך שומן בתפריט ששיעורו 30% מהקלוריות.
- צמצום שומן רווי, כגון: בשר שמן, כדוגמת כבש, עגל, גבינות שמנות, שמנת, חמאה, שמן קוקוס, שמן דקלים, קקאו ועוד - עד 7% בחולי סוכרת.
- הגדלת תכולת שומן חד בלתי רווי (MUFA), כגון: זיתים, שמן זית, שמן קנולה, אבוקדו, שקדים, בוטנים, אגוזי לוז/פקאן/ברזיל, טחינה - עד 15% מסך הקלוריות.
- תכולת שומן רב בלתי רווי (PUFA), כגון: דגי ים צפוניים, זרעי פשתן, שמנים מהצומח, אגוזי מלך וגרעינים (אבטיח, חמניות, דלעת) - עד 10% מסך הקלוריות.
- צמצום כמות כולסטרול - עד 200 מ“ג ליום בחולי סוכרת, והפחתת שומן טרנס למינימום הניתן [12], [8] .
דיאטה דלת פחמימות
כמות הפחמימות בתפריט נמוכה מ-130 ג‘/יום, לרוב ללא הגבלה על כמות השומן ומקורו. קיימים סוגים שונים של דיאטות בהתאם לתכולת הפחמימות, אחת מהן ידועה גם בשם “דיאטת אטקינס“[13]. בכל סוגי הדיאטות הללו יש לנטר צריכת חלבון, תפקודי כליות ופרופיל שומנים [8].
דיאטה ים תיכונית
זוהי דיאטה בעלת תכולת שומן מתונה ששיעורה עד 35% מהקלוריות. בדיאטה זו קיים יחס גבוה של שומן חד בלתי רווי לעומת שומן רווי, והיא כוללת צריכה גבוהה של ירקות, פירות, דגנים מלאים, קטניות, שמן זית כמקור העיקרי לשומן ברמה היומית, צריכה שבועית גבוהה של דגים, צריכה יומית מתונה של חלב ומוצריו, וצריכה נמוכה של בשר ומוצריו ברמה החודשית [14].
ככלל, הדיאטה “המסורתית“ לירידה במשקל נחשבת זו דלת השומן [13] . ברוב המחקרים קצרי הטווח שנעשו, דיאטה דלת פחמימות הביאה לירידה גדולה יותר במשקל בהשוואה לדיאטה דלת שומן, אך במחקרים ארוכי טווח יתרון זה נעלם [13]. במחקר שבוצע בישראל ב-2008 נבחנו שלושת סוגי הדיאטות לעיל והשפעתן על ירידה במשקל. המחקר עקב במשך שנתיים אחר 322 אנשים בעלי BMI ממוצע של 31, כלומר מוגדרים Obese, בגיל ממוצע של 52 שנים, שנחלקו לשלוש קבוצות דיאטה: דלת שומן מוגבלת קלוריות (LF), ים תיכונית מוגבלת קלוריות (Medi), דלת פחמימות ללא מגבלת קלוריות (LC) [15]. נמצא כי דיאטת ה-LC הייתה יעילה יותר מ-LF בהורדת משקל ובעלת השפעה טובה יותר על ליפידים, ואילו דיאטת ה-Medi הייתה יעילה יותר מ-LF באיזון DM באופן מובהק.
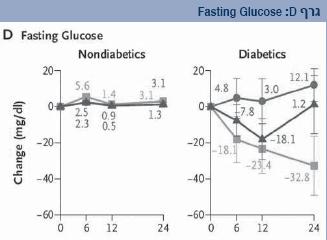
באשר לשינויים במדדי הסוכרת: רמות הסוכר בצום ירדו משמעותית רק בדיאטה הים תיכונית לעומת רמות שעלו בדיאטה דלת שומן בקרב אנשים סוכרתיים (גרף D).
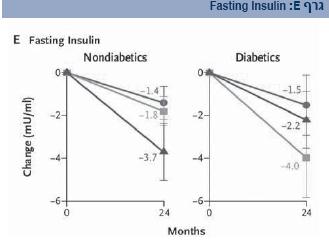
רמות האינסולין בצום באנשים סוכרתיים ירדו משמעותית בכל שלוש הדיאטות, אך ללא הבדל מובהק ביניהן (גרף E). רמת התנגודת לאינסולין בקרב חולי הסוכרת ירדה משמעותית בדיאטה הים תיכונית [15].
סיכום
זיקנה קשורה בסיכון גובר למחלות כרוניות, כולל סוכרת. תזונה היא נדבך מרכזי לניהול המחלה, במיוחד בקרב קשישים, מאחר שביכולתה להפחית את השימוש בתרופות היפוגליצמיות, ולהקל בנושאים המלווים את תהליך ההזדקנות, כגון: אובדן משקל, תת-תזונה ומצבים כרוניים, כולל מחלות קרדיו-וסקולריות ומחלות נוספות הקשורות בסוכרת.
- בבואנו לטפל בקשיש החולה עלינו לזכור מספר דברים
- יש לבחון היטב מיהו המטופל הסוכרתי על כל רובדי מחלתו.
- מומלץ לבצע התערבות תזונתית ולהתאים את סוג הדיאטה על בסיס העדפות אישיות והתייחסות לסטטוס מטבולי אישי.
- באופן כללי, כדאי להמליץ לקשיש על צריכת מזונות מרוכזים, בעלי אינדקס גליקמי נמוך העשירים בסיבים תזונתיים, במטרה לייצב תנודות פוסט פרנדיאליות ורמות אינסולין. כמו כן, מומלצים מזונות בעלי איכות חלבון טובה לשימור מסת השריר ומניעת סרקופניה [4].
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 Bourdel Marchasson I, Doucet J, Bauduceau B, et al. Key priorities in managing glucose control in older people with diabetes. J Nutr Health Aging 2009;13(8):685-691
- ↑ 2.0 2.1 Meneilly GS, Tessier D. Diabetes in elderly adults. Journal of gerontology 2001;56:5-13
- ↑ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 Vischer UM, Bauduceau B, Bourdel-Marchasson I, et al. A call to incorporate the prevention and treatment of geriatric disorders in the management of diabetes in the elderly. Diabetes Metab 2009;35(3):168-177
- ↑ 4.0 4.1 4.2 4.3 Josse AR, Panahi S, Esfahani A, et al. Nutritional considerations for older adults with type 2 diabetes. J Nutr Elder 2008;27(3-4):363-380
- ↑ 5.0 5.1 5.2 5.3 5.4 5.5 Morley JE, Thomas DR. Geriatric nutrition. CRC Press Taylor and Francis Group 2007
- ↑ Donner TW, Flammer KM. Diabetes management in the hospital. Med Clin North Am 2008;92(2):407-425
- ↑ Szerszen A, Seminara DP, Castellanos MR. Glucose control in the hospitalized elderly-a concern not just for patients with diabetes. Geriatrics 2009;64(6):18-20
- ↑ 8.0 8.1 8.2 8.3 8.4 8.5 8.6 8.7 American Diabetes Association. Standards of medical care in diabetes-2009 position statement. Diabetes Care 2009;(32):13-61
- ↑ Cheng YJ, Gregg EW, Rekeneire ND, et al. Muscle-strengthening activity and its association with insulin sensitivity. Diabetes Care 2007;30:2264–2270
- ↑ Brooks N, Layne JE, Gordon PL, et al. Strength training improves muscle quality and insulin sensitivity in Hispanic older adults with type 2 diabetes. Int J Med Sci 2006;18:4(1):19-27
- ↑ 11.0 11.1 11.2 11.3 11.4 11.5 Suhl E, Bonsignore P. Diabetes self-management education for older adults: general principles and practical application. Diabetes Spectrum 2006;19(4):234-240
- ↑ Krauss RM, Eckel RH, Howard B, et al. AHA Dietary Guidelines: revision 2000: A statement for healthcare professionals from the Nutrition Committee of the American Heart Association. Stroke 2000;31(11):2751-2766
- ↑ 13.0 13.1 13.2 . ליפובצקי נ', גריאני נ', גינדי ל', אילת-אדר ס'. דיאטות דלות פחמימות לירידה במשקל. IDA 2009;22-24
- ↑ Willett WC, Sacks F, Trichopoulou A, et al. Mediterranean diet pyramid: a cultural model for healthy eating. Am J Clin Nutr 1995;(61):1402-1406
- ↑ 15.0 15.1 Shai I, Schwarzfuchs D, Henkin Y, et al. Weight loss with a low-carbohydrate, mediterranean, or low-fat diet. NEJM 2008;359(3):229-241
קישורים חיצוניים
- היבטים תזונתיים בטיפול בסוכרת בגיל השלישי, מדיקל מדיה
המידע שבדף זה נכתב על ידי רויטל מוניס RD, Bsc


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק