הבדלים בין גרסאות בדף "תסמונת הנוגדנים נגד פוספוליפיד - היבטים מיילדותיים - Antiphospholipid syndrome - obstetric aspects"
ביאנקה סטרלצין (שיחה | תרומות) |
ביאנקה סטרלצין (שיחה | תרומות) |
||
| שורה 42: | שורה 42: | ||
;התוויות לבדיקת נוכחות נוגדנים נגד פוספוליפידים | ;התוויות לבדיקת נוכחות נוגדנים נגד פוספוליפידים | ||
| − | הופעת אחד מהסימנים הקליניים (פקקת עורקית או [[DVT|ורידית]], | + | הופעת אחד מהסימנים הקליניים (פקקת עורקית או [[DVT|ורידית]], אבדן הריון) מהווה התוויה לבדיקות המעבדה כפי שמופיעות בטבלה. |
| − | מחלות אחרות הקשורות לתסמונת כוללות: [[אנמיה המוליטית אוטואימונית]], תרומבוציטופניה אוטואימונית, זאבת ,ציור רשתי עורקי (Livedo reticularis), אמרוזיס פוגקס ובדיקת סרולוגית חיובית כוזבת ל[[עגבת]]. אבל, מצבים אלה אינם דרישות קליניות לאבחנת התסמונת ולכן אינם התוויה לבדיקת נוגדנים. | + | מחלות אחרות הקשורות לתסמונת כוללות: [[אנמיה המוליטית אוטואימונית]], תרומבוציטופניה אוטואימונית, זאבת, ציור רשתי עורקי (Livedo reticularis), אמרוזיס פוגקס ובדיקת סרולוגית חיובית כוזבת ל[[עגבת]]. אבל, מצבים אלה אינם דרישות קליניות לאבחנת התסמונת ולכן אינם התוויה לבדיקת נוגדנים. |
==סיבוכי תסמונת הנוגדנים נגד פוספוליפיד== | ==סיבוכי תסמונת הנוגדנים נגד פוספוליפיד== | ||
גרסה מ־17:13, 16 בפברואר 2013
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| תסמונת הנוגדנים נגד פוספוליפיד - היבטים מיילדותיים | ||
|---|---|---|
| Antiphospholipid syndrome - obstetric aspects | ||
| יוצר הערך | דר' מאור ממן | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – תסמונת הנוגדנים נגד פוספוליפיד
תסמונת הנוגדנים נגד פוספוליפיד (APLS, Antiphospholipid Syndrome) היא הפרעה אוטואימונית (Autoimmune) המאופיינת בנוכחות מאפיינים קליניים מוגדרים ונוגדנים נגד פוספוליפידים. כאשר לא קיימת מחלה אוטואימונית נוספת היא ראשונית (Primary antiphospholipid syndrome) וכאשר קיימת מחלה אוטואימונית נוספת כמו זאבת אדמנתית מערכתית (SLE,Systemic lupus erythematosus) היא שניונית (Secondary antiphospholipid syndrome). נשים מהוות 70% מסך החולים במחלה ולכן סביר למצוא את התסמונת בקרב נשים בגיל הפריון. נוגדנים מסוג נוגדנים לקרדיוליפין (Anticardiolipin ,ACL) ולופוס אנטיקואגולנט (Lupus Anticoagulant ,LAC) קשורים למספר הפרעות כמו קרישים ורידיים ועורקיים, תרומבוציטופניה חיסונית ואבדן הריון. פרט לאבדן הריון, נוגדנים נגד פוספוליפיד קשורים לסיבוכי הריון נוספים כמו: קדם-רעלת הריון, פיגור גדילה תוך-רחמי (IUGR, Intra Uterine Growth Retardation), אי ספיקה שלייתית ולידה מוקדמת.
נוגדנים נגד פוספוליפידים
שני הנוגדנים נגד פוספוליפידים האופייניים הם לופוס אנטיקואגולנט ואנטיקרדיוליפין. ב-80% מהנשים עם לופוס אנטיקואגולנט נמצא גם אנטיקרדיוליפין וב-20% מהנשים עם אנטיקרדיוליפין נמצא גם לופוס אנטיקואגולנט. מספיקה נוכחות של אחד מהם בלבד כדי לאבחן מעבדתית את תסמונת הנוגדנים נגד פוספוליפיד .
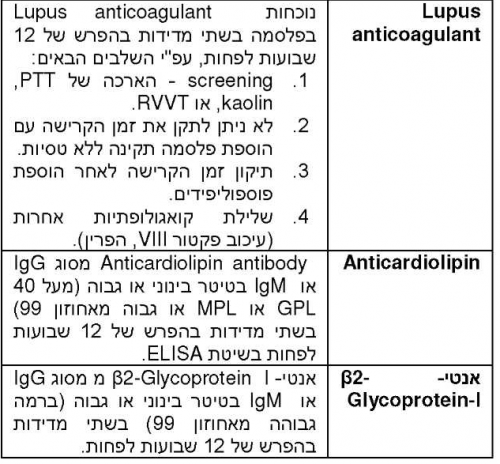
- לופוס אנטיקואגולנט: נמצא במקרים רבים גם בהעדר זאבת וקשור לפקקת ולא לנוגדי קרישה (Anticogulant). נוכחותם בדם נבדקת בעקיפין. השלב הראשון יהיה אחד ממבחני הקרישה שתלויים בפוספוליפידים כמו זמן תרומבופלסטין חלקי (aPTT, activated Plasma Clotting Time with Kaolin), ו-dRVVT (Dilute Russelle's Viper Venom Time). לופוס אנטיקואגולנט הם נוגדנים שמכוונים נגד חלבוני פלסמה שונים שנקשרים לפוספוליפידים [בתא2-גליקופרוטאין (β2-Glycoprotein I), פרותרומבין (Prothrombin) ואנקסין 5 (Annexin-V)]. באופן סותר, נוגדני לופוס אנטיקואגולנט חוסמים את מבחני הקרישה התלויים בפוספוליפידים ע"י הפרעה ליצירת תצמיד הפרותרומבין. הרגישות והסגוליות של כל המבחנים ללופס אנטיקואגולנט מושפעים מהריאגנט (Reagent) ומשתנים בין המעבדות השונות. זמני הקרישה יכולים להיות מוארכים מסיבות אחרות שאינן נוכחות לופוס אנטיקואגולנט, למשל תרופות נוגדות קרישה, חסרים בגורמי קרישה או מעכבים סגוליים לגורמים שונים. לפיכך, אם עולה חשד להימצאות לופוס אנטיקואגולנט (בנוכחות זמן קרישה מוארך), יש לבצע מבחנים נוספים:
- אם זמן הקרישה מוארך עקב חוסר בגורם קרישה, הוספת פלסמה תקינה (שמכילה את הגורם החסר) תביא לזמן קרישה תקין במבחן חוזר. לעומת זאת, אם מעכב כמו לופוס אנטיקואגולנט נמצא, זמן הקרישה יישאר מוארך גם לאחר הוספת פלסמה.
- הדגרה של הפלסמה עם פוספוליפידים לפני תבחיני הקרישה תביא לקשירתם ללופוס אנטיקואגולנט, ובכך הוא ינוטרל וזמן הקרישה יחזור לתקין. בכל מקרה, לא ניתן למדוד את לופוס אנטיקואגולנט כמותית. התוצאה תהיה רק חיובי או שלילי.
- נוגדנים לקרדיוליפין: כמו לופוס אנטקואגולנט, נוגדני קרדיוליפין נקשרים לפוספוליפידים טעונים שלילית כמו קרדיוליפין או פוספטידיל-סרין (Phosphatidylserine) הקשורים לחלבונים כמו בתא2-גליקופרוטאין I, פרוטרומבין ואנקסין-V. ניתן לזהות את הנוגדנים באמצעות בוחנים חיסוניים (Immunoassays) המשתמשים בקרדיוליפין כפוספוליפיד. לצורך הבדיקה משתמשים בנסיוב מתוקנן וניתן למדוד את רמת הנוגדנים כמותית. בנסיוב המתוקנן יש ערכים מספריים שנקראים: APL (Phospholipid Units IgA), MPL (Phospholipid Units IgM) ו-GPL (Phospholipid Units IgG). התוצאות מתקבלות בארבע דרגות: שלילי, חיובי חלש, חיובי בינוני וחיובי חזק. כנראה שאין כל משמעות קלינית לנוכחות רמה חיובית חלשה של נוגדני אנטיקרדיוליפין (פחות מ20 יחידות של GPL או MPL). כמו כן, לא ברורה המשמעות של נוגדנים מסוג IgA מכל רמה שהיא. ניתן למצוא רמות נמוכות של IgG או IgM גם באנשים בריאים כתוצאה מזיהום או קישור לא סגולי.
שיעור נוגדנים לקרדיוליפין באוכלוסיה המיילדותית נע בין 2.7% ל-7%. רק רמה בינונית או גבוהה של נוגדנים (מעל ל20 יחידות GPL או MPL) תספיק לאבחנה מעבדתית של תסמונת הנוגדנים נגד פוספוליפיד.
מאחר ותוצאה מעבדתית חיובית לתסמונת הנוגדנים נגד פוספוליפיד יכולה להיות זמנית, האבחנה תהיה מבוססת על לפחות שתי בדיקות חיוביות בהפרש של מספר שבועות.
- נוגדנים נוספים הקשורים לתסמונת הנוגדנים נגד פוספוליפיד
- הנוגדנים האחראים לתוצאות חיוביות כוזבות בבדיקות סרולוגיות לעגבת (BFP-STS, -Biologic False Positive Serologic Test for Syphilis). גם הם נוגדנים נגד אנטיפוספוליפידים ולרוב נמצאים אצל חולים עם לופוס אנטיקואגולנט או נוגדים לקרדיוליפין. בניגוד לנוגדנים מסוג לופוס אנטיקואגולנט או נוגדנים לקרדיוליפין, המצאות של נוגדני BFP-STS אינם בהתאמה להתפתחות בעיות רפואיות הקשורות לתסמונת. לפיכך, אין למדוד את רמתם באופן שגרתי בחשד לתסמונת.
- יש מעבדות המדווחות גם על נוגדנים אחרים כמו נוגדי-פוספטידיל-סרין, נוגדי-פוספטידיל-אינוזיטול (Phosphatidylinositol)/ גליצרול (Phosphatidylglycerol)/ כולין (Phosphatidylcholine)/ אתאנולאמין (Phosphatidylethanolamine), אך הערכים אינם מתוקננים ומשמעותם הקלינית לא ברורה.
- נוגדנים נוספים הקשורים לסיכון גבוה לפקקת (אך עדיין לא נמצאים בשימוש קליני) הם נוגדי-תרומבין, נוגדי-אנקסין V ונוגדי-בתא 2-גליקופרוטאין I.
אבחנת תסמונת הנוגדנים נגד פוספוליפיד
ערך מורחב – תסמונת הנוגדנים נגד פוספוליפיד - Antiphospholipid syndrome
אבחנת תסמונת הנוגדנים נגד פוספוליפיד אינה מבוססת על הוכחה מעבדתית בלבד ונשענת גם קליניקה מתאימה. יש צורך במדד אחד קליני ואחד מעבדתי.
- התוויות לבדיקת נוכחות נוגדנים נגד פוספוליפידים
הופעת אחד מהסימנים הקליניים (פקקת עורקית או ורידית, אבדן הריון) מהווה התוויה לבדיקות המעבדה כפי שמופיעות בטבלה.
מחלות אחרות הקשורות לתסמונת כוללות: אנמיה המוליטית אוטואימונית, תרומבוציטופניה אוטואימונית, זאבת, ציור רשתי עורקי (Livedo reticularis), אמרוזיס פוגקס ובדיקת סרולוגית חיובית כוזבת לעגבת. אבל, מצבים אלה אינם דרישות קליניות לאבחנת התסמונת ולכן אינם התוויה לבדיקת נוגדנים.
סיבוכי תסמונת הנוגדנים נגד פוספוליפיד
הסיבוך העיקרי הקשור לתסמונ הינו קרישים עורקיים וורידיים. רוב אירועי הפקקת (65-70%) הם ורידיים. ל-2% מהחולים עם קריש ורידי יש נוגנים לאנטיפוספוליפיד. המקום השכיח לקריש הינו הגפיים התחתונות, אך ניתן למצוא פקקת כמעט בכל כלי דם בגוף. קריש במקום לא שכיח צריך להעלות חשד לתסמונת הנוגדנים נגד פוספוליפיד. 0.5-2% מהאנשים הא-תסמיניים, שיאובחנו אצלם נוגדנים נגד פוספוליפידים במקרה, יפתחו קרישים כל שנה. עד 50% מהאנשים שיפתחו פקקת על רקע התסמונת, יפתחו לפחות תסחיף ריאתי (PE, Pulmonary embolism) אחד. מחקר רטרוספקטיבי (Retrospective) אחד על 147 חולים מצא שיעור הישנות פקקת של 25% בקרב חולי תסמונת הנוגדנים נגד פוספוליפיד, עם אירוע פקקת בעבר, ללא טיפול תרופתי. שיעור ההישנות קטן משמעותית עם טיפול נוגד קרישה.
הסיכון לפקקת עולה משמעותית בזמן הריון בקרב חולות התסמונת. מחקרים פרוספקטיביים (Prospective) מצאו שיעור פקקת של 5-12% בזמן הריון או במשכב הלידה של חולות התסמונת.
פקקת עורקית קשורה גם היא לתסמונת ויכולה להופיעה במקומות לא שגרתיים כמו בעורקי הרשתית, בערק תת-בריחי, עורק הזרוע (Brachial) ועורק אצבע (Digital). האירוע העורקי השכיח ביותר הוא שבץ, כאשר הפגיעה השכיחה ביותר תהיה בעורק המח התיכון (MCA, Middle Cerebral Artery). גם אירוע איסכמי חולף (TIA, Transient Ischemic Attack) ואמרוזיס פוגקס (Amaurosis fugax) קשורים לתסמונת. דווח גם על אירועים כליליים. ניתן למצוא נוגדנים לאנטיפוספוליפידים בקרב 4-6% מהאנשים הבריאים שפיתחו שבץ בגיל צעיר מ-50. לכן, יש לבדוק נוגדנים לאנטיפוספוליפידים בכל מקרה של חסימה עורקית לא מוסברת, שבץ, אירוע איסכמי חולף ואמרוזיס פוגקס.
שיעור תרומבוציטופניה אוטואימונית מגיע ל-40-50% בקרב אנשים עם תסמונת ראשונית. קשה מאוד להבדיל בין תרומבוציטופניה על רקע תסמונת הנוגדנים לאנטיפוספוליפיד מתרומבוציטופניה על רקע ארגמנת תרומבוציטופנית חיסונית (ITP, Immune Thrombocytopenic Purpura), למרות שהאנגד (Antigen) הקשור שונה. בכל מקרה, הטיפול בתרומבוציטופניה על רקע תסמונת הנוגדנים נגד פוספוליפיד דומה לזה שעל רקע ארגמנת תרומבוציטופנית חיסונית.
מצבים נוספים הקשורים אף הם לנוגדנים נגד פוספוליפיד: מחולית הריון (Chorea gravidarum), אנמיה המוליטית אוטואימונית, ציור רישתי עורקי, כיבים עוריים, שיטיון מריבוי אוטמים במח ודלקת רוחבית של חוט השדרה (Transverse myelitis).
תסמונת נוגדנים נגד פוספוליפיד קטסטרופלית (Catastrophic) מתייחסת למצב בו יש פקקת מתקדמת וכשל רב-איברים. יש המפתחות לאחר לידה כשל לב-ריאה (Cardiopulmonary failure), חום, אי ספיקה כלייתית וקרישים מפושטים.
סיבוכים מיילדותיים
למרות שמות עובר (Fetal death) מהווה חלק קטן מאובדני ההיריון בקרב האוכלוסיה הכללית, חלק גדול מאבדני הריון הקשורים בתסמונת הנוגדנים נגד פוספוליפיד הינם מות העובר בשליש השני או השלישי.
נוגדני פוספוליפיד קשורים גם להפלות מוקדמות חוזרות. רוב המחקרים מדווחים כי ניתן למצוא נוגדנים חיוביים לתסמונת הנוגדנים נגד פוספוליפיד ב-5-20% מהנשים עם הפלות חוזרות. עם זאת חלק גדול מהתוצאות החיוביות יהיו בכייל נמוך או מסוג IgM . הנוגדנים נגד פוספוליפידים אינם קשורים להפלות מוקדמות אקראיות.
גם קדם רעלת הריון קשורה לתסמונת. מחקר תצפיתי מצא ש-50% מהנשים עם התסמונת פיתחו קדם רעלת הריון ו-25% קדם רעלת הריון חמורה. ב-11-17% מהנשים עם קדם רעלת הריון נמצאו נוגדנים נגד פוספוליפידים, בעיקר כשמדובר בקדם רעלת הריון חמורה, שהתחילה לפני שבוע 34. קדם רעלת הריון במועד אינה קשורה להימצאות נוגדנים לפוספוליפידים.
האטת גדילה תוך-רחמית מופיעה ב-15-30% מההריונות עם תסמונת הנוגדנים נגד פוספוליפיד. אי ספיקה שלייתית, קדם רעלת הריון והאטת גדילה תוך-רחמית מעלים את הסיכון ללידה מוקדמת יזומה. 1/3 מהלידות בנשים עם תסמונת הנוגדנים נגד פוספוליפיד יהיו מוקדמות, לפני שבוע 34.
המלצות
כיצד נעקוב אחר הרה עם APLS במהלך ההיריון ולאחר הלידה?
מטרת הטיפול במהלך ההיריון - לשפר את התחלואה האימהית והנאונטלית ע״י הפחתת הסיכון לאבדן הריון, פרהאקלמפסיה, placental insufficiency ולידה מוקדמת, ולהפחית את הסיכון לטרומבוזיס אימהי במהלך ההיריון.
הנשים ההרות עם APLS נחלקות לשתי קבוצות: אלה עם ואלה ללא אירוע טרומבוזיס בעבר. נשים עם APLS ללא אירוע טרומבוזיס בעבר: הטיפול בהן קונטרוברסיאלי.
מטה-אנליזה הציעה שנשים שלהן הקריטריון הקליני באבחנת התסמונת היה הפלות חוזרות, טיפול פרופילקטי משולב בהפרין ואספירין במינון נמוך יכול להפחית את הסיכון להפלה ב-50%. הטיפול המשולב יעיל יותר מאספירין לבד או פרדניזון. מחקרים אחרים ממליצים על הטיפול המשולב גם כאשר יש סיבוכים מיילדותיים אחרים. בהמשך ניתן טיפול מניעתי גם במשכב הלידה - 6-8 שבועות.
נשים עם APLS עם אירוע טרומבוזיס בעבר: רוב המומחים ממליצים על טיפול מלא בהפרין. רוב המחקרים גם טיפלו במקביל באספירין, אם כי לא ברור הערך המוסף שלו.
גם פה חשוב לתת מניעתי במשכב הלידה - 6-8 שבועות. אפשר להשתמש בקומדין. טיפולים אחרים שהוצעו בהריון: סטרואידים -IVIG. מס' מחקרים הראו הצלחה של- 60-70% בטיפול בסטרואידים ואספירין. אבל מטה-אנליזה של המחקרים הטיפוליים לא הראתה שיפור באבדן ההיריון בטיפול בסטרואידים ואספירין. מחקר רנדומלי קטן לא הראה יתרון בטיפול ^IVIG בשילוב הפרין ואספירין בהשוואה לטיפול בהפרין ואספירין בלבד.
מעקב בהיריון
נשים הרות עם APLS צריכות להיבדק לעיתים קרובות לשלילת פרהאקלמפסיה ואירועי טרומבוזיס. המטרה העיקרית במעקב לאחר שבוע 20 - לזהות פרהאקלמפסיה -IUGR. Antepartum testing - נתחיל בשבוע 32, או מוקדם יותר אם זיהינו סימני IUGR .
מעקב ארוך טווח
נשים עם APLS נמצאות בסיכון לארועי טרומבוזיס ו-50% .stroke מפתחות טרומבוזיס תוך 3-10 שנים, ו-10% מפתחות SLE. לא ניתן לצפות מי תפתח טרומבוזיס לאחר הפסקת הטיפול האנטיקואגולנטי.
הריון ושימוש בגלולות מכילות אסטרוגן מעלים את הסיכון לטרומבוזיס בנשים עם APLS .
סיכום ההמלצות
נשים עם APLA ללא אירוע טרומבוטי בעברן צריכות לקבל טיפול פרופילקטי בקלקסאן במהלך ההיריון ומשכב הלידה. נשים עם APLA עם אירוע טרומבוטי בעברן צריכות לקבל טיפול מלא בקלקסאן במהלך ההיריון ומשכב הלידה.
נשים עם APLA צריכות להימנע מגלולות המכילות אסטרוגן. בגלל הסיכון ^IUGR, יש לבצע מעקב סונוגרפי החל משבוע 32.
ביבליוגרפיה
- ACOG 68
המידע שבדף זה נכתב על ידי ד"ר מאור ממן, מרכז רפואי רבין, בילינסון-השרון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק