המדריך לטיפול בסוכרת - יעדי מטרה לאיזון סוכרת - Treatment goal of glycemic control
הופניתם מהדף Glycemic control in the individual patient לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר אביבית כהן, פרופסור איתמר רז | |
| שם הפרק | יעדי מטרה לאיזון סוכרת | |
| עורך מדעי | פרופסור איתמר רז | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מוציא לאור | The medical group | |
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת#איזון סוכרת
מאז אמצע שנות ה-90 של המאה ה-20, אנו נעזרים בערך ההמוגלובין המסוכרר (HbA1c, Hemoglobin A1c) לצורך הגדרת יעד מטרה באיזון חולה הסוכרת הבודד, כמו גם בהסתכלות על האוכלוסייה הכללית ובקביעת מדדי איכות בטיפול.
בחולי סוכרת מסוג 1, מחקר DCCT (Diabetes Control and Complications Trial) הדגים ירידה של 50 אחוזים עד 76 אחוזים בסיבוכי הסוכרת המיקרווסקולריים בחולים אשר טופלו אינטנסיבית ליעד HbA1c בסביבות 7 אחוזים לעומת 9 אחוזים[1]. בתקופת המעקב אחר חולים אלו במחקר EDIC (Epidemiology of Diabetes Interventions and Complications), נצפה יתרון לאיזון האינטנסיבי, הן מבחינת הסיבוכים המיקרווסקולריים והן מבחינת הסיבוכים המאקרווסקולריים[2].
מחקר UKPDS (UK Prospective Diabetes Study) הדגים בחולים עם סוכרת מסוג 2 חדשה אשר אובחנה בסמוך לכניסה למחקר, כי איזון סוכרת אינטנסיבי יותר תוך הגעה לרמת HbA1c הנמוכה בכ-1 אחוזים מזו של קבוצת הבקרה, הוביל לירידה של 25 אחוזים בסיבוכים מיקרווסקולריים (0.01>P) (אי ספיקת כליות, דמם רטינלי או טיפול לייזר בעיניים) וירידה של 15 אחוזים ב-Myocardial infarction (0.052=P) במשך מעקב ממוצע של 10 שנים[3][4].
המחקר עקב אחר החולים למשך 10 שנים נוספות ללא התערבות והדגים כי החולים אשר השתייכו לקבוצת האיזון האינטנסיבי בתחילת המחקר סבלו מ-25 אחוזים פחות סיבוכים מיקרווסקולריים (0.01>P) ו-15 אחוזים פחות סיבוכים מאקרווסקולריים (0.05>P) גם לאחר 10 שנות מעקב נוספות אף על פי שבתקופה זו, רמות ה-HbA1c של החולים בקבוצת ההתערבות השתוו לאלו שבקבוצת הביקורת[5].
ממחקרים אלו למדנו כי איזון סוכרת בשלבים מוקדמים של המחלה, כפי שמשתקף ברמת HbA1c נמוכה יותר, מוביל לשיעור סיבוכים מיקרווסקולריים נמוך יותר באופן משמעותי בטווח הקצר והארוך ולשיעור סיבוכים מאקרווסקולריים נמוך יותר בטווח הארוך באופן מובהק סטטיסטית, ואילו בטווח הקצר יתרון זה לא נמצא מובהק סטטיסטית.
בעקבות מחקרים אלו, תוכננו מחקרים נוספים בחולי סוכרת מסוג 2 המצויים בסיכון גבוה לאירועים קרדיווסקולריים אשר בחנו את שאלת הסיכוי להורדת סיבוכים מאקרווסקולריים עם איזון סוכרת טוב יותר, תוך שאיפה לרמת HbA1c נמוכה יותר מזו שבמחקר UKPDS, ואף שאיפה לנורמוגליקמיה.
מחקרים אלו כללו את VADT (Veterans Affairs Diabetes Trial), ACCORD (Action to Control Cardiovascular Risk in Diabetes), ADVANCE (Action in Diabetes and Vascular Disease: Preterax and Diamicron MR Controlled Evaluation) ונכללו בהם חולים עם סוכרת מסוג 2[6][7][8]מבוגרים יותר, עם משך מחלה ממוצע של כ-10 שנים. במחקר ACCORD נמצא כי הניסיון להגיע לרמת איזון הדוקה ביותר עם רמת HbA1c ≤ 6 אחוזים כרוך בסיכון לעלייה בתמותה, בפרט בחולים עם סוכרת ממושכת, הסובלים מסיבוכי סוכרת או מחלת לב איסכמית ידועה. עם זאת, במחקר זה הודגמה ירידה בהיארעות התקפי לב לא קטלניים - Non fatal MI HR 0.76 (0.62-0.92). אף מחקר משלושה מחקרים אלה לא הוכיח ירידה בתוצא הקרדיווסקולרי הכולל.
(*) HR - Hazard Ratio, Myocardial Infraction - MI
בשלושת המחקרים הללו, לאחר סיום תקופת ההתערבות, נמשכה תקופת מעקב ללא התערבות. במעקב אחר חולי מחקר VADT נצפתה ירידה בתחלואה הקרדיווסקולרית אך לא בתמותה בקבוצה אשר טופלה בתחילה אינטנסיבית[9]. במעקב אחר חולי ACCORD לא נצפתה ירידה בתוצא המשולב של שבץ, אוטמים או תמותה קרדיווסקולרית, וכמו כן העלייה בתמותה הכוללת והירידה ב-MI אשר נצפו בתקופת המחקר לא היו משמעותיים סטטיסטית בתום תקופת המעקב. העלייה בתמותה קרדיווסקולרית אשר נצפתה במחקר הייתה קטנה יותר בתום תקופת המעקב, אך עדיין משמעותית[10]. במעקב אחר חולי ADVANCE לא נצפה יתרון קרדיווסקולרי לאיזון אינטנסיבי של סוכרת במהלך המחקר גם בתום תקופת המעקב, אך נמצאה ירידה בהיארעות אי ספיקת כליות סופנית בקבוצת ההתערבות האינטנסיבית[11].
ממחקרים אלו ניתן להסיק כי טיפול מוקדם בסוכרת, קרוב ככל האפשר לזמן האבחנה, בחולים ללא סיבוכים, כרוך בהורדה משמעותית של סיבוכים מיקרווסקולריים וכנראה גם מאקרווסקולריים מבלי להעמיד את החולה בסיכון גבוה מהטיפול עצמו. לעומת זאת, חולים עם סוכרת ממושכת וסיבוכי סוכרת נמצאים בסיכון גבוה יחסית מהטיפול עצמו, ייתכן שבשל העלייה בסיכון להיפוגליקמיה. בנוסף, הסיכוי שהטיפול יפחית באופן משמעותי את סיבוכיהם המיקרווסקולריים פחות, אך עדיין משמעותי[12][13] וההפחתה בסיבוכים מאקרווסקולריים אינה חד משמעית.
במחקרים אשר צוינו לעיל איזון סוכרת אינטנסיבי נעשה תוך שימוש מוגבר באינסולין, סולפונילאוריאה ורוזיגליטזון, אשר כרוכים בסיכון מוגבר להיפוגליקמיה ועלייה במשקל. מעניין יהיה לראות תוצאות מחקרים המשווים יעדים גליקמיים שונים תוך שימוש בתרופות מהעשור האחרון אשר אינן כרוכות בהיפוגליקמיה או בעלייה במשקל ואף גורמות לירידה במשקל, אם כי לא סביר כי יתוכננו מחקרים כאלו. בנוסף, לחלק מהתרופות החדשות נצפה אפקט מגן קרדיווסקולרי אשר נובע, ככל הנראה, מגורמים נוספים מעבר לירידה ברמות הסוכר, עובדה אשר תקשה עוד יותר בהשוואת התוצאים.
מחקרים אלו הובילו להבנה כי אף שיש לראות בהורדת רמות ה-HbA1c יעד מטרה חשוב ביותר לאיזון חולי הסוכרת, הוא אינו מהווה יעד מטרה כשלעצמו. יש לבחון גם את האמצעים הנדרשים כדי להגיע להורדה של רמות הסוכר בדם - הן מבחינת הסיכון הכרוך בהיפוגליקמיה בטיפול התרופתי והן מבחינת תופעות לוואי נוספות של הטיפול התרופתי, כגון עלייה במשקל והירידה באיכות החיים עקב הצורך בניטור סוכר צמוד. בנוסף, לאור העובדה כי לתרופות חדשות מקבוצת ה-SGLT2i (Sodium/Glucose co-Transporter-2 inhibitors) וה-GLP-1-RA (Glucagon-Like Peptide-1 Receptor Agonists) נמצאו יתרונות קרדיווסקולריים וכליתיים משמעותיים, עולה השאלה כיצר יש לנהוג במטופל אשר נמצא ביעד המטרה אך איננו מקבל טיפולים אלו. מאחר שהורדת ה-HbA1c איננה יעד בפני עצמו והמטרה היא הורדת תחלואה ותמותה, יש מקום להחליף את הטיפול התרופתי הנוכחי (בפרט אם הוא גורם להיפוגליקמיה או תופעות לוואי משמעותיות) לתרופות מקבוצות אלו. לחלופין, ייתכן ובשל בטיחותן של תרופות אלו ניתן לשלבן בטיפול תוך הגעה ליעד גליקמי נמוך עוד יותר, אם הרושם הוא כי הדבר ייטיב עם מצבו של המטופל[13].
תרופות אשר נטילתן כרוכה בסיכון גבוה להיפוגליקמיה עלולות לגרום לסיכון רב יותר לחולים ה"חולים" יותר כגון אלו עם משך סוכרת ארוך, או מחלת לב איסכמית ברקע. אירועים היפוגליקמיים נמצאו באסוציאציה עם תחלואה ותמותה מוגברות, ירידה קוגניטיבית, ירידה באיכות החיים והפרעות בקצב הלב[14][15][16][17][18][19]. החולים הסובלים מהיפוגליקמיות תכופות, בדרך כלל משנית לטיפול באינסולין או סולפונילאוריאה, הם ככלל מבוגרים יותר, עם משך מחלה ארוך יותר ושכיחות מוגברת של מחלות רקע. תוספת של סיכון להיפוגליקמיות באמצעות איזון הדוק מדי של הסוכרת והסיכון הכרוך בהן, מחמירה עוד יותר את מצבם של חולים אלו.
בבואנו לאזן את חולה הסוכרת יש לקחת בחשבון מחד את היתרונות הגלומים בשיפור באיזון, בייחוד מבחינת הורדה בתחלואה מיקרווסקולרית, ולטווח הארוך תיתכן גם הורדה בתחלואה מאקרווסקולרית ובתמותה. מאידך יש להעריך את הסיכון הכרוך באיזון יתר בין אם כתוצאה מהיפוגליקמיה, תופעות לוואי של הטיפול התרופתי, או גורמים נוספים אשר עלולים להשפיע לרעה על החולה אם, לאחר שנים רבות של חוסר איזון, שואפים באופן חריף לאיזון קיצוני.
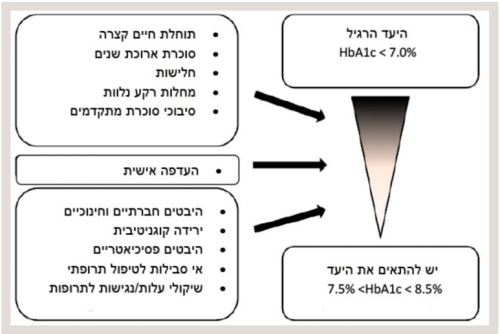
יש לשאוף ליעד מטרה נמוך מ-6.5 אחוזים, תוך מטרה להביא לרמות גלוקוז תקינות בדם בחולים, עם משך מחלה קצר ותוחלת חיים ארוכה ושבהם הסיכון להיפוגליקמיה נמוך. לעומת זאת, בחולים מבוגרים יותר עם מחלות רקע מרובות, סוכרת ממושכת וסיבוכי סוכרת, ניתן לשאוף ליעדי מטרה גבוהים יותר, עד 8.5 אחוזים, בפרט אם הם מטופלים בתרופות הגורמות להיפוגליקמיה, כאשר עיקר הדגש הוא כי החולה לא יהיה סימפטומטי בטווח המיידי כתוצאה מהיפרגליקמיה ולא יסבול מאירועי היפוגליקמיה (תרשים 1)[12].
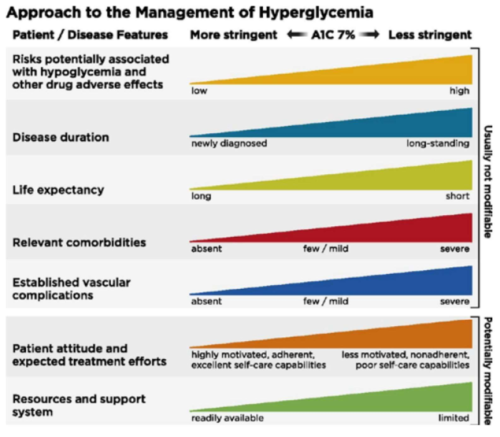
הנחיות איגודי הסוכרת העולמיים ממליצות לקחת בחשבון את הגורמים הבאים בבואנו לשקול את יעד המטרה הגליקמי אליו נשאף בחולה הבודד[13] (תרשים 2):
- המוטיבציה של החולה, גישתו למחלה ויכולתו להתמיד בהמלצות הטיפוליות
- הטיפול התרופתי הנדרש בכדי להגיע לאיזון. אם כל אשר נדרש להגיע לאיזון חינו מתן תרופות אשר הן בטוחות יחסית, אינן גורמות ככלל להיפוגליקמיה או לעלייה במשקל, ניתן לשאוף להגעה ליעדי מטרה נמוכים יותר. משך הסוכרת.
- גיל החולה או, ליתר דיוק, תוחלת החיים של החולה. חולה אשר לו תוחלת חיים קצרה לא יספיק "ליהנות" מהיתרונות של איזון הסוכרת ועלול רק לסבול מהסיכונים הכרוכים בכך
- מחלות רקע משמעותיות אשר מקשות על החולה להגיע לאיזון סוכרת מיטבי וכן מגבירות את הסיכונים הכרוכים בחוסר איזון
- נוכחות סיבוכים, בעיקר בכלי הדם הגדולים, או סיבוכים מתקדמים של כלי הדם הקטנים מעמידים את החולה, ככל הנראה, בסיכון מוגבר כתוצאה מהיפוגליקמיה
- היכולת הכלכלית של החולה ומערך התמיכה שסביבו - ישנם חולים אשר לא רוכשים תרופות בשל עלויותיהן הגבוהות ועל כן אין להמליץ לחולה על טיפול תרופתי אשר לא סביר כי ירכוש אותו
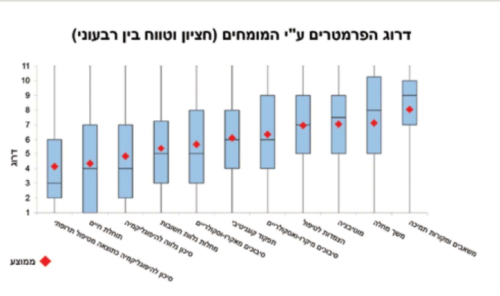
במטרה לכמת את חשיבותם היחסית של הפרמטרים ולסייע לרופא בקביעת יעד מטרה מתאים עבור המטופל שמולו, ערכנו סקר בקרב למעלה מ-150 רופאי סוכרת מומחים ברחבי העולם וביקשנו כי ידרגו את הפרמטרים לפי חשיבותם היחסית. הוספנו גם את הפרמטר "תפקוד קוגניטיבי" כהיבט חשוב נוסף בקביעת יעד המטרה[20].
סדר הפרמטרים, כפי שנקבע על ידי הרופאים המומחים, מוצג בתרשים מספר 3. ניתן לראות כי המומחים ייחסו חשיבות גדולה לפוטנציאל של התרופות בגרימת היפוגליקמיה ולתוחלת החיים של המטופל, ואילו משך המחלה, לדוגמה, הוא בעל ערך פחות. מומחים אלו גם התבקשו לחוות דעה לגבי היעד הגליקמי המומלץ לדעתם לשישה חולים היפותטיים. נצפתה שונות ניכרת בדעתם של החוקרים לגבי 2 מקרים ואחידות יחסית לגבי 4 מקרים. עם זאת, 95 אחוזים מכלל הערכים אשר הוצעו היו בטווח של 8.5-6.5 אחוזים.
על סמך חוות דעתם של הרופאים קבענו את המשקל היחסי של כל פרמטר ובנינו נוסחה אשר מאפשרת חישוב יעד גליקמי אינדיבידואלי לכל חולה. על פי נוסחה זו, מתקבל יעד גליקמי בטווח של 8.5-6.5 אחוזים - שהוא הטווח השכיח של יעדים גליקמיים. יש להדגיש שהכוונה היא כי יש לשאוף לרמות HbA1c מתחת לסף, ובחולים צעירים וללא מחלות רקע משמעותיות ניתן אף לשאוף לנורמוגליקמיה. לאימות הנוסחה, פנינו למומחי סוכרת נוספים וביקשנו כי יציעו יעד גליקמי, על פי שיקול דעתם הקליני, לשלושה חולים היפותטיים. השווינו את היעד שהם הציעו ליעד המתקבל לפי הנוסחה. נצפתה חפיפה בין היעד המחושב ליעד המוצע. אלגוריתם זה מתבסס למעשה על "חכמת ההמון" - תוך הסתמכות על דעתם של רופאים רבים מובילי דעה בתחום הסוכרת בעולם.
עבודה אשר בחנה את המידה בה אנשי צוות רפואי כולל רופאים מומחים, רופאי משפחה ואחיות מתאימים למטופליהם יעדים גליקמיים באופן פרטני, אוששה גם היא את האלגוריתם בקרב צוותים מטפלים הטרוגניים[21].
בעבודה אשר בוצעה בקרב רופאי משפחה בספרד, בהתבסס על אלגוריתם זה, הושווה היעד הגליקמי המומלץ לפי האלגוריתם ליעד מטרה אחיד של 7>HbA1c. אוכלוסיית המחקר (408=n) הייתה מאוזנת בצורה בינונית, כאשר לכ-15 אחוזים היה HbA1c מעל 8.0 אחוזים וכרבע סבלו מסיבוכים מאקרווסקולריים. נמצא, כי כ-13 אחוזים מהחולים אשר נחשבו ל"בלתי מאוזנים" מאחר שה-HbA1c שלהם הוא מעל 7, נחשבים למאוזנים לפי האלגוריתם. בנוסף, 2.6 אחוזים מהחולים אשר נחשבו למאוזנים בשל 7>HbA1c נחשבים כעת לבלתי מאוזנים מאחר שהיעד הגליקמי המומלץ עבורם הוא 6.5 אחוזים>HbA1c[22].
מבחינת החולה הבודד, היעד הגליקמי הוא דבר אותו יש לקבוע יחד עם הרופא המטפל, תוך לקיחה בחשבון של כל הפרמטרים שנדונו. האלגוריתם הנזכר למעלה יכול לסייע לרופא בשקלול מחושב יותר של כל ההיבטים והוא "כלי עזר" להחלטה. יעד המטרה יכול וצריך להשתנות ל-8>A1C ואם אפשר, גם קטן מ-7>A1c, ללא קשר לגילו ולמשך מחלתו של החולה הסוכרת ואם התרופות אותן הוא מקבל אינן תרופות הגורמות להיפוגליקמיה.
מבחינת מערכת הבריאות ומדדי האיכות, קיים קושי בקביעת יעד מטרה גורף עבור כל המטופלים. איזון טוב של סוכרת על פי מדד האיכות הוא:
- בגיל 18–74 - 7 אחוזים>HbA1c לרשומים ברשם סוכרת פחות מ-10 שנים
- בגיל 18–74 - 8 אחוזים>HbA1c לרשומים ברשם סוכרת יותר מ-10 שנים
- בגיל 75–85 - 8 אחוזים>HbA1c
עם זאת, מדד זה לוקח בחשבון רק גיל (ולא תוחלת חיים) ומשך מחלה - אשר אינם הגורמים החשובים הבלעדיים בקביעת יעד מטרה, ויש לשקול אלגוריתם המשקלל מספר גדול יותר של גורמים בקביעת יעדי מטרה של אוכלוסייה.
יעדי מטרה נוספים שיש לשים לב אליהם הם סוכר בצום ולפני הארוחות 80–126 מיליגרם/דציליטר וסוכר לאחר הארוחות (שעה עד שעתיים מתחילת הארוחה - ערך מקסימלי) עד 180 מיליגרם/דציליטר. יעדים אלו הם כלליים וגם אותם יש להתאים באופן ספציפי לכל מטופל[13].
חשוב לזכור - קביעת יעד מטרה לאיזון סוכרת בחולה הבודד
- חשוב ביותר לאזן חולה סוכרת ליעד מטרה כדי למנוע סיבוכים מיקרווסקולריים
- השגת יעדי מטרה חשובה, ככל הנראה, גם להורדת סיבוכים מאקרווסקולריים בטווח הרחוק, בעיקר כאשר היא מושגת בשלבי המחלה המוקדמים
- שאיפה ליעד מטרה נמוך מהרצוי תוך שימוש בתרופות הנורמות להיפוגליקמיה עלולה לסכן את המטופל
- לכל חולה יש להתאים יעד מטרה אישי
- יעד המטרה יבחר על סמך סיכון מהיפוגליקמיה, משך מחלת הסוכרת, תוחלת חיים צפויה, מחלות רקע נלוות, סיבוכים מיקרווסקולריים ומאקרווסקולריים, המוטיבציה לטיפול, יכולת קוגניטיבית והיכולת הכלכלית של המטופל - אשר תכתיב לעיתים את בחירת התרופות
- יעד מטרה של HbA1c ינוע בדרך כלל בין 8.5-6.5 אחוזים. במקרים חריגים ניתן לשאוף ליעדי HbA1c נמוכים יותר בחולה יחסית צעיר ובריא שזה עתה אובחן, או גבוהים יותר- בחולה עם תוחלת חיים קצרה ומחלות רקע מרובות
- ישנה חשיבות רבה לבחירת התרופות המאפשרות הגעה ליעדים הגליקמיים תוך מתן עדיפות לתרופות עם יתרונות נוספים, כגון הגנה קרדיווסקולרית
ביבליוגרפיה
- ↑ Diabetes Control and Complications Trial Research Group, Nathan DM, Genuth S, Lachin J, Cleary P, Crofford O, Davis M, Rand L, Siebert C. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med. 1993 Sep 30;329(14):977-86
- ↑ Nathan DM, Cleary PA, Backlund JY, Genuth SM, Lachin JM, Orchard TJ, Raskin P, Zinman B; Diabetes Control and Complica- tions Trial/Epidemiology of Diabetes Interventions and Complications (DCCT/EDIC) Study Research Group. Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N Engl J Med. 2005 Dec 22;353(25):2643-53
- ↑ Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). UK Prospective Diabetes Study (UKPDS) Group. Lancet. 1998 Sep 12;352(9131):837-53
- ↑ UK Prospective Diabetes Study (UKPDS) Group. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998;352:854-865
- ↑ Holman RR, Paul SK, Bethel MA, Matthews DR, Neil HA. 10-year follow-up of intensive glucose control in type 2 diabetes. N Engl J Med 2008;359:1577-1589
- ↑ Gerstein HC, Miller ME, Byington RP, et al.; Action to Control Cardiovascular Risk in Diabetes Study Group. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008;358:2545-2559
- ↑ Patel A, MacMahon S, Chalmers J, et al.; ADVANCE Collaborative Group. Intensive blood glucose control and vascular out- comes in patients with type 2 diabetes. N Engl J Med 2008;358:2560-2572
- ↑ Duckworth W, Abraira C, Moritz T, et al.; VADT Investigators. Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med 2009;360:129-139
- ↑ Hayward RA, Reaven PD, Wiitala WL, Bahn GD, Reda DJ, Ge L, McCarren M, Duckworth WC, Emanuele NV; VADT Investiga- tors.. Follow-up of glycemic control and cardiovascular outcomes in type 2 diabetes. N Engl J Med. 2015 Jun 4;372(23):2197-206
- ↑ ACCORD Study Group.. Nine-Year Effects of 3.7 Years of Intensive Glycemic Control on Cardiovascular Outcomes. Diabetes Care. 2016 May;39(5):701-8
- ↑ Zoungas S, Chalmers J, Neal B, Billot L, Li Q, Hirakawa Y, Arima H, Monaghan H, Joshi R, Colagiuri S, Cooper ME, Glasziou P, Grobbee D, Hamet P, Harrap S, Heller S, Lisheng L, Mancia G, Marre M, Matthews DR, Mogensen CE, Perkovic V, Poulter N, Rodgers A, Williams B, MacMahon S, Patel A, Woodward M; ADVANCE-ON Collaborative Group.. Follow-up of blood-pressure lowering and glucose control in type 2 diabetes. N Engl J Med. 2014 Oct 9;371 (15)11392-406
- ↑ 12.0 12.1 Raz I, Riddle MC, Rosenstock J, Buse JB, Inzucchi SE, Home PD, Del Prato S, Ferrannini E, Chan JC, Leiter LA, Leroith D, De- fronzo R, Cefalu WT. Personalized management of hyperglycemia in type 2 diabetes: reflections from a diabetes care editors' expert forum. Diabetes Care 2013;36:1779-1788
- ↑ 13.0 13.1 13.2 13.3 American Diabetes Association. 6. Glycemic Targets: Standards of Medical Care in Diabetes-2019. Diabetes Care. 2019 Jan;42(Suppl 1):S61-S70
- ↑ Yaffe K, Falvey CM, Hamilton N, Harris TB, Simonsick EM, Strotmeyer ES, Shorr RI, Metti A, Schwartz AV; Health ABC Study. Association between hypoglycemia and dementia in a biracial cohort of older adults with diabetes mellitus. JAMA InternMed. 2013 Jul 22;173(14):1300-6
- ↑ Goto A, Arah OA, Goto M, Terauchi Y, Noda M. Severe hypoglycaemia and cardiovascular disease: systematic review and meta-analysis with bias analysis.BMJ. 2013 Jul 29;347:f4533
- ↑ Chow E, Bernjak A, Williams S, Fawdry RA, Hibbert S, Freeman J, Sheridan PJ, Heller SR. Risk of cardiac arrhythmias during hypoglycemia in patients with type 2 diabetes and cardiovascular risk. Diabetes. 2014 May;63(5):1738-47.
- ↑ McCoy RG, Van Houten HK, Ziegenfuss JY, Shah ND, Wermers RA, Smith SA. Increased mortality of patients with diabetes reporting severe hypoglycemia. Diabetes Care 2012;35:1897-1901
- ↑ Barendse S, Singh H, Frier BM, Speight J. The impact of hypoglycaemia on quality of life and related patient-reported outcomes in Type 2 diabetes: a narrative review. Diabet Med. 2012 Mar;29(3):293-302.
- ↑ Stancil E, Stevens SR, Armstrong PW, Base JB, Chan JCN, Green JB, Lachin JM, Scheen A, Travert F, Van de Werf F, Peterson ED, Holman RR; TECOS Study Group. Increased Risk of Severe Hypoglycemic Events Before and After Cardiovascular Outcomes in TECOS Suggests an At-Risk Type 2 Diabetes Frail Patient Phenotype. Diabetes Care. 2018 Mar;41(3):596-603
- ↑ Cahn A, Raz I, Kleinman Y, Balicer R, Hoshen M, Lieberman N, Brenig N, Del Prato S, Cefalu WT. Clinical Assessment of Indi- vidualized Glycemic Goals in Patients With Type 2 Diabetes: Formulation of an Algorithm Based on a Survey Among Leading Worldwide Diabetologists. Diabetes Care. 2015 Dec;38(12):2293-300
- ↑ Delgado-Hurtado JJ, Cahn A, Raz I, Comi RJ. Comparison of HBAIc Goals Proposed by an Algorithm To those Set By Differ- ent Members of Healthcare Teams Within the Dartmouth Hitchcock Health System. Endocr Pract. 2018 Aug;24(8):705-709
- ↑ Guisasola FA, Cebrian-Cuenca AM, Cos X, Ruiz-Quintero M, Millaruelo JM, Cahn A, Raz I, Orozco-Beltran D; Spanish Society of Family Medicine Diabetes Group. Calculating individualized glycaemic targets using an algorithm based on expert world- wide diabetologists: implications in real-life clinical practice. Diabetes Metab Res Rev. 2018 Mar;34(3)
המידע שבדף זה נכתב על ידי ד"ר אביבית כהן, יחידת הסוכרת, המחלקה לאנדוקרינולוגיה ומטבוליזם, המרכז הרפואי אוניברסיטאי הדסה עין כרם, ירושלים ופרופ׳ איתמר רז, יו"ר המועצה הלאומית לסוכרת


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק