אבחון וטיפול בדלקת ריאות הנרכשת בקהילה בילדים - הנחיה קלינית - Community-acquired pneumonia in children
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
|
| ||
|---|---|---|
| אבחון וטיפול בדלקת ריאות הנרכשת בקהילה בילדים | ||
| [[File:|250px]]Property "Image page" (as page type) with input value "File:" contains invalid characters or is incomplete and therefore can cause unexpected results during a query or annotation process. | ||
| הוועדה המקצועית | האיגוד הישראלי לרפואת ילדים איגוד רופאי המשפחה בישראל האיגוד הישראלי לרפואת ריאות ילדים החברה הישראלית לרפואת ילדים בקהילה החברה הישראלית לפדיאטריה קלינית החוג למחלות זיהומיות בילדים | |
| עריכה | ד"ר דני מירון, פרופ' שי אשכנזי, פרופ' רון דגן (כותבי השלד המרכזי) | |
| תחום | זיהומיות, ילדים, משפחה, פולמונולוגיה | |
| קישור | באתר ההסתדרות הרפואית | |
| תאריך פרסום | 2013 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – דלקת ריאות
מבוא
דלקת ריאות הנרכשת בקהילה מהווה אחת הסיבות השכיחות לביקור אצל רופאים ולטיפול אנטיביוטי בקהילה. במרבית המקרים לא ניתן לבודד את המחולל, ולכן עקרונות הטיפול בקהילה מבוססים על מידע אפידמיולוגי מקומי או מהספרות הקיימת אודות שכיחות המחוללים בגילאים השונים ורגישותם לתרופות השונות.
במסגרת המדיניות של הנחלת השימוש המושכל באנטיביוטיקה בקרב רופאי הילדים בקהילה, חובר בשנת 2006 מסמך קוים מנחים לאבחון וטיפול בדלקת ריאות הנרכשת בקהילה בילדים.
בשנת 2011 בוצע עדכון ההנחיות, בעיקר בתחומים מרכזיים הבאים:
- הוצאת Mycoplasma pneumoniae מרשימת המחוללים השכיחים בילדים בגילאים 3 חודשים - 5 שנים.
- הרחבת אפשרויות הטיפול בקהילה לילד שאינו מגיב ל-Amoxicillin, על ידי מתן Amoxicillin/clavulanate (אוגמנטין) או Cefuroxime (זינט) פומית, או Ceftriaxone תוך שרירי.
- מתן שיקול דעת לרופא המטפל להימנע מטיפול אנטיביוטי אם למחלה מאפיינים קליניים של דלקת ריאות נגיפית.
- מתן יתר שיקול דעת בביצוע צילום חזה ובדיקות מעבדה.
העדכון בוצע על ידי פרופ' דוד גרינברג, ד"ר יצחק לוי ופרופ' יחיאל שלזינגר מהחוג למחלות זיהומיות ילדים, ובשם האיגוד הישראלי לרפואת ילדים אנו מודים להם על כך. העדכון כולל גם התייחסות להמלצות לטיפול בדלקת ריאות נרכשת בקהילה שפורסמו בספטמבר 2011 על ידי החברה האמריקאית למחלות זיהומיות — 50) IDSA).
ההנחיות הן פרי עבודה משותפת של נציגי האיגודים והחברות הבאים: איגוד רופאי הילדים, איגוד רופאי המשפחה, האיגוד למחלות ריאות בילדים, החברה הישראלית לרפואת ילדים בקהילה, החברה הישראלית לפדיאטריה קלינית והחוג למחלות זיהומיות בילדים.
אנו מודים לכל חברי הועדה שתרמו לעיצוב הקווים המנחים הללו.
פרופ' דן מירון וד"ר צחי גרוסמן
אפידמיולוגיה
דלקת ריאות היא אחד הזיהומים השכיחים בילדים. שיעור היארעות המחלה היא 30 עד 40 מקרים לכל 1000 ילדים. במחקר שבוצע בנגב נמצא כי שעור הביקורים בחדר המיון כתוצאה מדלקת ריאות בילדים עד גיל 5 שנים הוא מעל ל־5% בקרב האוכלוסייה היהודית ומעל ל־8% בקרב האוכלוסייה הבדואית[1]. שכיחות המחלה גבוהה יותר בתינוקות, והגיל אף מהווה גורם עיקרי בקביעת המזהם הגורם למחלה. דלקת ריאות אחראית לכ־12% ממקרי תמותת ילדים במדינות מפותחות ומתפתחות. ככלל, מרבית הזיהומים מתרחשים בחודשי הסתיו והחורף, אך ישנם מחוללים הגורמים למחלה באביב ובקיץ (Adenovirus, Parainfluenza).
בילודים, נגרמות דלקות הריאה בחלקן הגדול על ידי חיידקים שבהם נידבק התינוק בעת המעבר בתעלת הלידה. מעבר לגיל הילוד החלק הארי של דלקות הראה נגרמות על ידי נגיפים, ומכלל הנגיפים החשוב והשכיח ביותר הוא RSV — Respiratory Syncitial virus האחראי למרבית הזיהומים בדרכי הנשימה התחתונות בתינוקות ובילדים מתחת לגיל 5 שנים. החיידק השכיח ביותר הגורם למחלה הינו הפנאומוקוקוס — Streptococcus pneumoniae. נצפתה עליה באחוז הפנאומוקוקים העמידים לפניצילין, ושיעורם בישראל נע בין 50%-30%, כשהרוב המכריע הוא בעל עמידות חלקית (MIC - 0.1-1 mcg/ml) Haemophilus Influenza type b , שהיה גורם חשוב בעבר, כמעט ואינו קיים היום בישראל עקב הנהגת החיסון בתינוקות.
Nontypable Haemophilus influenzae הוא גורם נוסף לדלקת ריאות הנרכשת בקהילה. Staphylococcus Beta hemolytic Streptococcus! aureus יכולים גם כן לגרום לדלקת ריאות, ויש לחשוד בזיהום הנגרם על ידם בילדים הסובלים ממהלך מחלה סוער, אמפימה, וכד'. זיהום Mycoplasmal pneumoniae מתחיל להתבטא בעיקר מעל גיל חמש שנים. Chlamydia pneumoniae יכולה גם כן לגרום לדלקת ריאות לא אופיינית (אטיפית) בעיקר בקבוצת הגיל 9-5 שנים. בזמן אפידמיה של שפעת יש להתייחס לנגיף האפידמי כמחולל אפשרי של דלקת ריאות, או לחיידקים האופייניים הגורמים לסיבוך של דלקת ריאות כתוצאה מהמחלה (ראו הנחיות ייחודיות בעניין זה).
הערה: כל הנתונים וההמלצות הן לגבי ילדים עם מערכת חיסון תקינה. בחולים עם חסר חיסוני (מולד או נרכש) יש להתייעץ עם מומחה למחלות זיהומיות בילדים.
טבלה מספר 1: הגורמים השכיחים לדלקת ריאות בילדים
| גיל | מחולל |
|---|---|
| < 1 חודש | מתגים גרם שליליים כגון: E.coli, Group B Streptococcus, Listeria monocytogenes, Haemophilus influenzae type b, S. pneumoniae, נגיפים: אנטרווירוסים |
| 1 - 3 חודשים | נגיפי מערכת הנשימה: .RSV, adenovirus, influenza, parainfluenza, metapneumovirus חיידקים: פנאומוקוקוס Haemophilus inluenzae (type b and Nontypeable) Chlamydia trachomatis (השכיחות וחשיבות של זיהום זה בארץ לא ידועה) |
| 3 חודשים - 5 שנים | (נגיפי מערכת נשימה (ראו לעיל) חיידקים עיקריים: S. pneumoniae, Haemophilus influenzae (b נדיר מאוד וכן זני - Non-typeable) Staphylococcus aureus (יותר נדיר אך אלים) |
| < 5 שנים | נגיפי מערכת הנשימה, חיידקים בעיקר S. pneumoniae, Staphylococcus aureus (נדיר אך אלים) בחשד לדלקת ריאות לא אלבאולרית (אטיפית) - Mycoplasma pneumoniae, Chlamydia pneumoniae |
דלקות ריאה לא שכיחות
- דלקת ריאות שמשאיפה — Gram negative rods, Anaerobes
- מחלות זואונוטיות - Psitacchosis, Q fever
- זיהומים במדוכאי חיסון
- דלקת ריאות עקב שחפת
- Legionella Pneumoniae
הסתמנות קלינית
באופן כללי מסובך בדרך כלל להבדיל בין המחוללים של דלקת ריאות על פי הביטוי הקליני, הממצא בצילום החזה ובדיקות הדם. יחד עם זאת יש אפיונים מסוימים לדלקות הריאות הנגרמות על ידי קבוצות הפתוגנים השונים:
דלקת ריאות חיידקית אופיינית
זיהום הנגרם בדרך כלל על ידי S. pneumoniae.
המחלה מאופיינת ע"י הופעה פתאומית, לעיתים לאחר זיהום וירלי קודם. הילד נראה חולה, סובל מחום גבוה, נשימה מהירה, קוצר נשימה ולעיתים גם כאבים בחזה. בחלק מהילדים (אך לא תמיד) קיימים ממצאים מוקדיים בהאזנה כמו קולות נשימה מופחתים, פקעים שאיפתיים ונשימה ברונכיאלית. בכ־30% לא יהיו ממצאים האזנתיים כלל. לעיתים יהיו כאבי בטן והקאה חוזרת או סימנים מנינגיאליים.
הממצא האופייני בצילום החזה הוא של תסנין אלבאולרי (אונתי או תת־אונתי). בספירת הדם ניתן למצוא ספירת לויקוציטים מעל 15,000 לממ״ק. בבדיקות לסמני דלקת כגון שקיעת דם ובעיקר CRP ניתן לריאות תהליך דלקתי חריף.
דלקת ריאות נגיפית
מתאפיינת במהלך הדרגתי, ובחום לא גבוה בדרך כלל (למעט מקרי RSV קשים או נגיף האדנו).
ממצאי ההאזנה מפוזרים, דו צדדיים. חום וממצאים כגון חירחורים וציפצופים בהאזנה יכולים להיות לעיתים ביטוי להחמרת הזיהום (אך יש לזכור שתמונה כזו יכולה להיות ביטוי של אסתמה בלבד המחקה הופעה של דלקת ריאות).
בצילום החזה - תסנין אינטרסטיציאלי או ברונכופנאומוניה, בדרך כלל דו צדדי ומלווה בכליאת אויר. בדרך כלל אין לויקוציטוזיס.
בחלק מהמקרים דלקת ריאות וירלית יכולה להיות מחלה קשה, וניתן לעיתים למצוא לויקוציטוזיס ניכרת בעיקר במקרי זיהום מאדנו וירוס.
בקרוב לשליש מהמקרים הזיהום הנגיפי יהיה משולב עם זיהום חיידקי.
דלקת ריאות אטיפית — Mycoplasma pneumoniae, Chlamydia pneumoniae
בדרך כלל בגילאים 9-5 שנים ומעלה. יכולה להתחיל כזיהום של מערכת הנשימה העליונה (פרינגיטיס או לרינגיטיס) ובהמשך להתפתח לדלקת ריאות. הביטוי יכול להיות שיעול ממושך.
המהלך הטיפוסי הוא של הופעה פתאומית של מחלה, כאבי שרירים, כאבי ראש, שיעול, פוטופוביה ובהמשך שיעול לא פרודוקטיבי המחמיר בהדרגה כשהילד נראה טוב באופן כללי והממצאים בהאזנה על פני הריאות מעטים.
המחלה יכולה להתאפיין במהלך ממושך של זיהום בדרכי הנשימה העליונות, ובהמשך, למרות השיפור, שיעול טורדני לא פרודוקטיבי וממצאים מעטים בהאזנה, מוקדיים או מפוזרים.
לעיתים התמונה הקלינית מלווה בכאבי שרירים וכאבי ראש. באופן טיפוסי קיימים מקרים נוספים בסביבה הקרובה של החולה. בצילום החזה נמצא לעיתים קרובות תסנין אינטרסטיציאלי או ברונכופנאומוניה. בדרך כלל אין לויקוציטוזיס.
אבחנה של דלקת ריאות במסגרת הקהילה
האבחנה היא קלינית בעיקרה ומבוססת על ההסתמנות הקלינית של מחלת הילד כגון חום קוצר נשימה שימוש בשרירי עזר, ממצאים בהאזנה, ונתונים אפידמיולוגיים (עונת השנה, מחלות רקע כגון אסטמה, ילד שלא חוסן כנגד S. pneumoniae וכו').
השיקול למתן טיפול לא מצריך בהכרח לבצע צילום חזה, בעיקר אם הרושם הקליני הוא שמדובר במחלה נגיפית. במקרים של חשד לדלקת ריאות חיידקית ניתן לשקול ביצוע צילום חזה וספירת דם. בדיקות נוספות במסגרת הקהילה שניתן לשקול לבצע במקרים מסוימים הן: שקיעת דם או CRP ובדיקות סרולוגיה ספציפיות לפי שיקול הרופא בהתאם לתמונה הקלינית ואם צפוי שהן ישפיעו על הגישה והטיפול בילד. לא מומלץ לקחת תרבית דם בקהילה מאחר ואין לתוצאתה שום השפעה על ההחלטה מיידית על הטיפול בילד.
אנו ממליצים לבצע צילום חזה בקהילה ובדיקות עזר בכל אחד מהמקרים הבאים:
- חשד קליני לדלקת ריאות ללא ממצא בבדיקה גופנית.
- קוצר נשימה חמור, היפוקסמיה, או הפחתה משמעותית בכניסת האוויר לצד הנגוע (במידה והילד אינו מופנה למר״ד)
- דלקת ריאות שמשאיפה
- חשד לסיבוך — אמפיימה או תפליט פלאורלי משמעותי
- חוסר תגובה לטיפול אנטיביוטי תוך 72-48 שעות
טיפול בקהילה בדלקת ריאות
עקרונות
- לא לכל דלקות הריאה צריך להתייחס כאל זיהום חיידקי. אם קיים חשד קליני לזיהום נגיפי של דרכי הנשימה התחתונות (LRTI ) אין צורך במתן טיפול אנטיביוטי.
- חשד למחלה חיידקית על בסיס קליני ואם יש אפשרות גם על סמך בדיקות מעבדה מצדיק טיפול אנטיביוטי. מאחר ובישראל S. pneumoniae הינו החיידק השכיח ביותר גורם לדלקת ריאות יש לכוון את הטיפול בהתאם. יש לזכור כי בשנים האחרונות נכנסו חיסונים חדשים כנגד החיידק ובילד מחוסן סביר ששכיחות המחלה נמוכה יותר. עם זאת יש לזכור כי S. pneumoniae עמיד לפניצילין שכיח בעיקר בקבוצת הילדים מתחת לגיל חמש שנים. בישראל במרבית המקרים מדובר בעמידות חלקית של החיידק לפניצילין, וזנים אלה רגישים בד"כ או אמוקסיצילין במינונים גבוהים. את האמוקסיצילין ניתן גם לתת פעמיים ביום. ההסבר לכך הוא שרמות האמוקסיצילין (הניתן במינון של 80-50 מגי/קגי/יום) המושגות בבועיות הראה הן מעל הריכוז המעכב המיקטי (MIC) גם של S. pneumoniae עמידים חלקית לפניצילין (עם MIC של 2-1 מק"ג/מ"ל), וזאת במשך יותר מ -2/3 מזמן המרווח שבין שתי מנות (DOSING TIME) הניתנות אחת ל־12 שעות. עובדה זו מבטיחה פעילות יעילה של התרופה גם כשהיא ניתנת פעמיים ביום.
- כ־20% מהפנאומוקוקים אינם רגישים לאריתרומיצין ומקרולידים מהדור השני כגון אזיטרומיצין.
- תרופת הבחירה בדלקת ריאות שנרכשה בקהילה היא אמוקסיצילין
- אין צורך להתחיל טיפול באמוקסיצילין/קלוולנט או בצפלוספורינים מהדור השני. (טבלה מסי 2).
- טטראציקלינים (דוקסיציקלין, מינוציקלין) הן תרופות בעלות פעילות טובה כנגד פנאומוקוקים וחיידקים אטיפיים ויכולות לשמש כאלטרנטיבה בילדים שרגישים לתכשירי בטא־לקטם אך מותר לתת אותן רק מעל גיל 8 שנים.
- משך הטיפול המומלץ הוא כ־7 ימים (ניתן לתת בין 5 ל־10 ימים תלוי בגיל וגורמי סיכון של הילד).
- במקרים של ילד מעל גיל 5 שנים, הטיפול באזיתרומיצין הניתן בדלקות ריאה אטיפיות הוא למשך 3 ימים (במינון 10 מ"ג לק"ג ליום) או 5 ימים (במינון 10 מ"ג לק"ג ביום הראשון, ו־5 מ"ג לק"ג בארבעת הימים שלאחר מכן).
- אין צורך לחזור על צילום חזה (במידה ובוצע) אם הילד מרגיש טוב, אלא אם היה קיים ממצא מיוחד (כגון נוזל פלאורלי) בצילום הראשון או מהלך מיוחד.
- ניתן לשקול טיפול פראנטרלי (ע"י צפטריאקסון) בקהילה בנסיבות מיוחדות בלבד זאת לפי מצב הילד ויכולת ההשגחה על הילד במסגרת המשפחה.
- אין צורך לטפל בתכשירים מקבוצת הקווינולונים החדשים (לדוגמא Levofloxacin), הן משום שהם אסורים בשימוש בילדים צעירים מגיל 18 והן משום שמגוון התרופות הקיים מספק את הצורך בכל המובנים.
- בזמן פנדמיית שפעת יש לבדוק את נוכחות הנגיף ולטפל בו ו/או בחיידקים הגורמים לסיבוך של דלקת ריאות בעטיו על פי הנחיות משרד הבריאות ונייר העמדה בעניין שפורסם על ידי החוג למחלות זיהומיות בילדים והאיגוד הישראלי לרפואת ילדים.
טבלה מספר 2: הטיפול הראשוני במסגרת הקהילה בדלקת ריאות בילדים (ראה מינונים בטבלה מספר 3)
| גיל | טיפול ראשוני |
|---|---|
| < חודשיים | אשפוז |
| 3 — 2 חודשים | לשקול אשפוז לפי מצב הילד. בחולה לא מאושפז :Amoxicillin. מקרולידים — בחשד לזיהום על ידי Chlamydia trachomatis. |
| 3 חודשים — 5 שנים | Amoxicillin במקרים של חוסר תגובה מספקת לטיפול ב-Amoxicillin שבהם הרופא אינו רואה צורך בהפניית הילד לבית החולים אך רוצה להרחיב את הטיפול, ניתן לשקול להשתמש ב: Amoxicillin/clavulanate (אוגמנטין), צפלוספורינים כגון Cefuroxime-axetil (זינט) פומית או Ceftriaxone (רוצפין) תוך שרירית |
| < 5 שנים | אמוקסיצילין. כקו שני ניתן לשקול להשתמש ב: Amoxicillin/clavulanate (אוגמנטין), צפלוספורינים כגון Cefuroxime-axetil (זינט) פומית או Ceftriaxone (רוצפין) תוך שרירית מקרולידים או טטראציקלינים (מעל גיל 8 שנים) — אם יש רגישות יתר לפניצילין וכן ניתן להתחיל טיפול בהם או להוסיף לטיפול קיים אם יש חשד לזיהום אטיפי. |
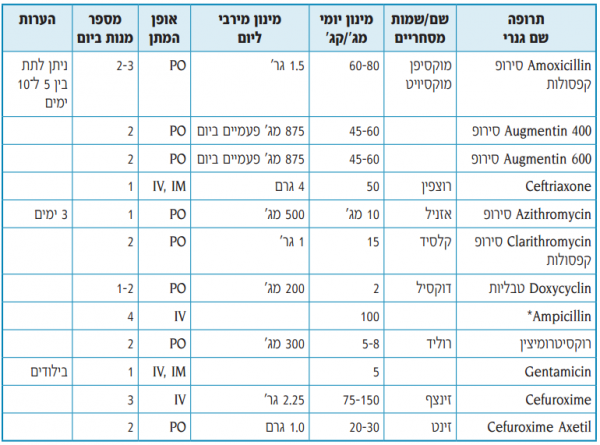
טבלה מספר 3: תרופות לשימוש בילדים הסובלים מדלקת ריאות
אבחנה וטיפול בחולה מאושפז
התוויות לאשפוז
- מצב קליני בינוני או קשה — טכיפנאה מעל המקובל לפי גיל, היפוקסיה (הנמדדת באוקסימטריה) אפטיה, פרכוסים, מיעוט שתייה, הקאות, נויטרופניה בספירת הדם, או מעורבות של מספר אונות או נוזל פלאורלי בצילום החזה.
- החמרה במצב הילד, או חוסר תגובה או חוסר היענות לטיפול
- ממצא חמור בצילום החזה (כגון נוזל פלאורלי בכמות בינונית־רבה, פנאומטוצלה)
- החמרה בממצא בצילום החזה (אם מבוצע) המקבילה להחמרה במצב הקליני.
- חוסר יכולת להבטיח מתן טיפול פומי מסודר.
בחולה המאושפז עם דלקת ריאות שנרכשה בקהילה יינתן לרוב טיפול אנטיביוטי תוך ורידי. יש לבצע צילום חזה ספירת דם, תרבית דם ומדדים אינפלמטוריים שקיעת דם או (CRP) כשיש חשד לזיהום חיידקי. בכל מקרה שמזוהה מחולל למחלה יש להתאים את הטיפול למחולל ורגישותו לתכשירים אנטי־מיקרוביאליים.
טבלה מספר 4: טיפול ראשוני תוך ורידי בילד המאושפז עקב דלקת ריאות שנרכשה בקהילה (ראו מינונים בטבלה מטפר 3)
| גיל | טיפול ראשוני |
|---|---|
| < חודש | Gentamicin + Ampicillin |
| חדשיים עד שנתיים | Cefuroxime או Amoxicillin/clavulanate |
| מעל שנתיים | Penicillin או Ampicillin, קו שני (למי שלא מגיב או כבר טופל בקהילה): Amoxicillin/Clavulanate Cefuroxime Ceftriaxone הוספת Vancomycin (לאחר יעוץ עם מומחה למחלות זיהומיות). בחשד לפנאומוניה לא טיפוסית — מקרוליד ומעבר לגיל 8 שנים אפשר טטראציקלינים. |
מניעה
קיימים חיסונים אשר עשויים למנוע התפתחות של דלקת ריאות שנרכשת בקהילה בילדים. החיסון המצומד ה־7 ערכי לחיידק הפנאומוקוקוס הוחלף בחיסון ה־13 ערכי בעל כסוי של מספר רב יותר של סרוטיפים שבחלקם הם האחראיים העיקריים לדלקת ריאות. חלק מזנים אלו יכולים לגרום לתחלואה גם בילדים עד גיל 5 שנים ולכן מומלץ להשלים את החיסונים במקרים בהם ניתנו רק חלק מהמנות או לא נתנה מנת דחף. חיסונים נוספים שיכולים למנוע דלקת ריאות הם כנגד שפעת (החיסון הקלאסי TIV בזריקה תוך שרירית, או זה המוחלש הניתן לאף) וכן מתן נוגדנים כנגד RSV לפגים ותינוקות עם מחלות רקע לפי המלצות משרד הבריאות.
חברי הוועדה
- פרופ' שי אשכנזי, מומחה ברפואת ילדים, מומחה למחלות זיהומיות בילדים
- ד"ר לאה בנטור, מומחית ברפואת ילדים, מומחית לרפואת ריאות ילדים
- ד"ר ארנה ברוך, מומחית ברפואת ילדים
- ד"ר יצחק ברוך, מומחה ברפואת המשפחה
- פרופ' מתי ברקוביץ', מומחה ברפואת ילדים, מומחה בפרמקולוגיה קלינית
- פרופ' דוד גרינברג, מומחה ברפואת ילדים, מומחה למחלות זיהומיות בילדים
- ד"ר שמואל גור, מומחה ברפואת ילדים
- ד"ר צחי גרוסמן, מומחה ברפואת ילדים
- ד"ר זאב חורב, מומחה ברפואת ילדים
- ד"ר הדר ירדני, מומחית ברפואת ילדים
- דר' יצחק לוי, מומחה ברפואת ילדים, מומחה למחלות זיהומיות בילדים
- ד"ר יוסי לקס, מומחה ברפואת ילדים
- פרופ' דן מירון, מומחה ברפואת ילדים, מומחה במחלות זיהומיות בילדים
- פרופ' פרנסיס מימוני, מומחה ברפואת ילדים, מומחה בנאונטולוגיה
- פרופ' אלי סומך, מומחה ברפואת ילדים, מומחה במחלות זיהומיות בילדים
- ד"ר שרון צחורי, מומחית ברפואת ילדים
- פרופ' יחיאל שלזינגר, מומחה ברפואת ילדים, מומחה במחלות זיהומיות בילדים
ביבליוגרפיה
- ↑ John S. Bradley , et al . The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America. idsa clinical guidelines, August 2011.
- Mcintosh K. Community-acquired pneumonia in children. N Engl J Med 2002; 346(6):429-37.
- Juven T, Mertsola J, Waris M, et al. Etiology of community-acquired pneumonia in 254 hospitalized children. Pediatr Infect Dis J 2000; 19:293-298.
- Hammerschlag MR. Atypical pneumonias in children. Adv Pediatr Infect Dis 1995; 10:1-39.
- Wubbel L, Muniz L, Ahmed A, et al. Etiology and treatment of community- acquired pneumomnia in ambulatory children . Peditr Inf Dis J 1999; 18:98-104.
- Davies HD, Matlow A, Petric M, Glazier R, Wang EEL. Prospective comparative study of viral, bacterial and atypical organisms identified in pneumonia and bronchiolitis in hospitalized Canadian infants. Pediatr Infect Dis J 1996; 15:371-375.
- Isaacs D. Problems in determining the etiology of community-acquired childhood pneumonia. Pediatr Infect Dis J 1989; 8:143-148.
- Korppi M, Kiekara O, Heiskanen-Kosma T, Soimakallio S. Comparison of radiological findings and microbial aetiology of childhood pneumonia. Acta Paediatr 1993; 82:360-363.
- Zukin DD, Hoffman JR, Cleveland RH, Kushner DC, Herman TE. Correlation of pulmonary signs and symptoms with chest radiographs in the pediatric age group. Ann Emerg Med 1986; 15:792-796.
- NSCharacteristics of Streptococcus pneumoniae and atypical bacterial infections in children 2-5 years of age with community-acquired pneumonia. Clin Infect Dis 2002; 35:1345-52.
- Nohynek H, Valkeila E, Leinonen M, Eskola J. Erythrocyte sedimentation rate, white blood cell count and serum C-reactive protein in assessing etiologic diagnosis of acute lower respiratory infections in children. Pediatr Infect Dis J 1995; 14:484-490.
- Korppi M, Kroger L, Laitinen M. White blood cell and differential counts in acute respiratory viral and bacterial infections in children. Scand J Infect Dis 1993; 25:435-440.
- Schutze GE, Jacobs RE Management of community-acquired bacterial pneumonia in hospitalized children. Pediatr Infect Dis J 1992; 11:160-164.
- Pallares R, Linares J, Vadillo M, et al. Resistance to penicillin and cephalosporin and mortality from severe pneumococcal pneumonia in Barcelona, Spain. N Engl J Med 1995; 333:474-480. [Erratum, N Engl J Med 1995; 333:1655.]
- Comparison of the response to antimicrobial therapy of penicillin-resistant and penicillin-susceptible pneumococcal disease. Pediatr Infect Dis J 1995; 14:885-890.
- Choi E-H, Lee H-J. Clinical outcome of invasive infections by penicillin-resistant Streptococcus pneumoniae in Korean children. Clin Infect Dis 1998; 26:1346-1354.
- Eskola J, Kilpi T, Palmu A, et al. Efficacy of a pneumococcal conjugate vaccine against acute otitis media. N Engl J Med 2001; 344:403-409.
- Belshe RB, Mendelman PM, Treanor J, King J, Gruber WC, Piedra P, Bernstein DI, Hayden FG, Kotloff K, Zangwill K, Iacuzio D, Wolff M. The eficacy of live attenuated, cold-adapted, trivalent, intranasal influenzavirus vaccine in children. N Engl J Med 1998; 338(20):1405-12.
- British Thoracic Society Standards of Care Committee. British Thoracic Society guidelines for the management of community acquired pneumonia in childhood. Thorax 2002; 57(suppl 1):i1-i24.
- Murphy TF, Henderson FW, Clyde WA Jr, Collier AM, Denny FW. Pneumonia: an eleven-year study in a pediatric practice.Am J Epidemiol. 1981 Jan; 113(1):12-21.
- Jokinen C, Heiskanen L, Juvonen H, Kallinen S, Karkola K, Korppi M, Kurki S, Ronnberg PR, Seppa A, Soimakallio S. Incidence of community-acquired pneumonia in the population of four municipalities in eastern Finland. Am J Epidemiol. 1993 May 1; 137(9):977-88.
- Mulholland K.Magnitude of the problem of childhood pneumonia. Lancet. 1999 Aug 14; 354(9178):590-2.
- Williams BG, Gouws E, Boschi-Pinto C, Bryce J, Dye C. Estimates of world-wide distribution of child deaths from acute respiratory infections.Lancet Infect Dis. 2002 Jan; 2(1):25-32. Review.
- Juven T, Mertsola J, Waris M, Leinonen M, Meurman O, Roivainen M, Eskola J, Saikku P, Ruuskanen O. Etiology of community-acquired pneumonia in 254 hospitalized children. Pediatr Infect Dis J. 2000 Apr; 19(4):293-8.
- Kayser FH. Changes in the spectrum of organisms causing respiratory tract infections: a review. Postgrad Med J. 1992; 68 Suppl 3:S17-23. Review.
- Korppi M, Heiskanen-Kosma T, Kleemola M. Incidence of community-acquired pneumonia in children caused by Mycoplasma pneumoniae: serological results of a prospective, population-based study in primary health care. Respirology. 2004 Mar; 9(1):109-14.
- Heiskanen-Kosma T, Korppi M, Laurila A, Jokinen C, Kleemola M, Saikku P. Chlamydia pneumoniae is an important cause of community-acquired pneumonia in school-aged children: serological results of a prospective, population-based study. Scand J Infect Dis. 1999; 31(3):255-9.
- Hammerschlag MR. Chlamydia trachomatis and Chlamydia pneumoniae infections in children and adolescents. Pediatr Rev. 2004 Feb; 25(2):43-51. Review.
- Sectish TC, Prober CG: Pneumonia. In: Nelson Textbook of Pediatrics (17th edition). Behrman RE, Kliegman RM, Jenson HB. 389:1432-1435.
- Monica Lakhanpaul, Maria Atkinson, and Terence Stephenson Community acquired pneumonia in children: a clinical update. Arch. Dis. Child. Ed. Pract., Oct 2004; 89: ep29- ep34.
- Gaynes R. The impact of antimicrobial use on the emergence of antimicrobial-resistant bacteria in hospitals. Infect Dis Clin North Am. 1997 Dec; 11(4):757-65. Review.
- Reichler MR, Allphin AA, Breiman RF, Schreiber JR, Arnold JE, McDougal LK, Facklam RR, Boxerbaum B, May D, Walton RO, et al. The spread of multiply resistant Streptococcus pneumoniae at a day care center in Ohio. J Infect Dis. 1992 Dec; 166(6):1346-53.
- Melander E, Molstad S, Persson K, Hansson HB, Soderstrom M, Ekdahl K. Previous antibiotic consumption and other risk factors for carriage of penicillin-resistant Streptococcus pneumoniae in children. Eur J Clin Microbiol Infect Dis. 1998 Dec; 17(12):834-8.
- Perez-Gorricho B, Ripoll M; PACE Study Group. Does short-course antibiotic therapy better meet patient expectations? Int J Antimicrob Agents. 2003 Mar; 21(3):222-8.
- ISCAP Study Group. Three day versus ive day treatment with amoxicillin for non-severe pneumonia in young children: a multicentre randomised controlled trial. Brit Med J 2004; 328: 791-797.
- MASCOT pneumonia study. Clinical eficacy of 3 days versus 5 days of oral amoxicillin for treatment of childhood pneumonia: a multicentre double-blind trial. The Lancet 2002; 360: 835-841.
- Shann F, Hart K, Thomas D. Acute lower respiratory tract infections in children: possible criteria for selection of patients for antibiotic therapy and hospital admission. 1984. Bull World Health Organ. 2003; 81(4):301-5. Epub 2003 May 16.
- Cherian T, John TJ, Simoes E, Steinhoff MC, John M. Evaluation of simple clinical signs for the diagnosis of acute lower respiratory tract infection. Lancet. 1988 Jul 16; 2(8603):125-8.
- WHO. Standardization of interpretation of chest radiographs for the diagnosis of pneumonia: WHO Pneumonia Vaccine Trial Investigations Group. Geneva: WHO. WHO/V&B/01.35:
- WHO. Pocket book of hospital care for children. Guidelines for the management of common illnesses with limited resources. WHO press 2005; Chapter 4.2, pp. 72-81.
- Esposito S, Principi N. Emerging resistance to antibiotics against respiratory bacteria: impact on therapy of community-acquired pneumonia in children. Drug Res Up 2002; 5:73-87.
- Hale K, Isaacs D. Antibiotics in childhood pneumonia. Paediatr Resp Rev 2006; 7:145-51.
- Cherian T, Mulholland EK, Carlin JB, et al. Standardized interpretation of paediatric chest radiographs for the diagnosis of pneumonia in epidemiological studies. Bull World Health Organ. 2005; 83:353-359.
- Rudan I, Boschi-Pinto C, Biloglav Z, et al. Epidemiology and etiology of childhood pneumonia. Bull World Health Organ 2008; 86:408e16.
- Hale K, Isaacs D. Antibiotics in childhood pneumonia. Paediatr Resp Rev 2006; 7:145-51.
- Principi N, Esposito S. Management of severe community-acquired pneumonia of children in developing and developed countries. Thorax. 2010 Oct 21.
- Greenberg D, Givon-Lavi N, Newman N, Bar-Ziv J, Dagan R. Nasopharyngeal Carriage of Individual Streptococcus pneumoniae Serotypes During Pediatric Pneumonia as a Means to Estimate Serotype Disease Potential. Pediatr Infect Dis J. 2010 Sep 21.
- Lee GE, Lorch SA, Shefler-Collins S, Kronman MP, Shah SS. National hospitalization trends for pediatric pneumonia and associated complications. Pediatrics. 2010 Aug; 126(2):204-13.
- Ben-Shimol S, Dagan R, Givon-Lavi N, Bar-Ziv Y, Greenberg D Community acquired pneumonia (CAP) in children younger than 5 years of age in southern Israel Harefuah. 2010 Mar; 149(3):137-42.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק