דלקת התוספתן - Appendicitis
| עקרונות בכירורגיה | ||
|---|---|---|
| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של התוספתן | |
בממוצע, אחד מכל 15 בני אדם יחלה בדלקת התוספתן (Appendicitis). מחלה זו נדירה בגיל הילדות, ושכיחה ביותר בעשור השלישי לחיים. שכיחותה פוחתת בגיל המבוגר. השכיחות שווה בשני המינים.
פתופיזיולוגיה
שני מנגנונים עיקריים אחראים לפתולוגיות המופיעות בתוספתן:
- חסימת הנהור (חלל האיבר)
- דלקות של הדופן
60% מהדלקות מתרחשות על רקע של שגשוג יתר (היפרפלזיה) של הרקמה הלימפתית התת-רירית. ב-35% מהחולים הלוקים בדלקת התוספתן ניתן למצוא חסימה של נהור התוספתן על-ידי אבן צואה (Fecalith), ב-4% גופים זרים וב-1% שאתות של התוספתן. בשליש מהחולים לא תימצא חסימה של נהור התוספתן. ההשערות הן שבחולים אלה החסימות נגרמות על-ידי לחץ חיצוני, Band או עיקול (Kink), של התוספתן.
בצעירים, ההיפרפלזיה של הרקמה הלימפתית היא הסיבה העיקרית לדלקת התוספתן. היפרפלזיה לימפתית מלווה במחלות שונות, כגון דלקות גרון, חצבת, מחלת הנשיקה (Mononucleosis), סלמונלוזיס (זיהום בסלמונלה - Salmonellosis), שיגלוזיס (זיהום בשיגלה - Shigellosis) ודלקת המעי הדק והגס (Enterocolitis). במבוגרים, הסיבה העיקרית היא חסימת הנהור על-ידי אבני צואה. אם נהור המעי נסתם על-ידי מזון, התוספתן מפריש ריר עשיר בסידן השוקע, ויוצר את אבן הצואה, תהליך זה מזרז את עצמו. תולעים מסוג Enterobius vermicularis, Taenia, Ascaris ואחרות עלולות לגרום לחסימת הנהור ולדלקת התוספתן.
חסימת הנהור גורמת להתעבות הדופן ולהתעבות הנסיובית (סרוזה) של התוספתן. עקב תהליך זה התוספתן מאבד את גמישותו וחשוף להתנקבות. כמו-כן, חיידקים מהכרכשת חודרים לתוספתן, שאינו מתנקז, מתרבים בתוכו וגורמים בו ליצירת מוגלה – Phlegmonous appendicitis.
האבחנה של דלקת התוספתן בהיסטולוגיה היא רק כשהתהליך הדלקתי חודר לכל עובי הדופן. בתחילה כשהתוספתן בצקתי ויש מתח על הנסיובית הוויסצרלית, הכאב הוא עמום, סביב הטבור (פריאומביליקלי) או ברום הבטן (אפיגסטרי), מלווה בבחילות ובהקאות. כאב זה נובע מעצבוב דומה של המעי הדק והתוספתן. בהמשך, התהליך הדלקתי יוצר חסימה ורידית, ומלווה בהתפשטות לעבר הצפק ההיקפי (פאריאטלי). עקב כך הופכים הכאבים לסומטיים, והם ממוקמים בבטן הימנית התחתונה.
כשהבצקת בתוספתן גוברת, עקב התהליך הדלקתי, מופיעה הפרעה בניקוז הוורידי עד לחסימתו. לאחר החסימה הוורידית עקב הבצקת הגוברת מופיעה חסימה עורקית. אספקת הדם הגרועה ביותר היא בחלק האנטי-מזנטריאלי, ולכן שם מתרחשות מרבית ההתנקבויות.
הנמק (Gangrene) הקודם להתנקבות, מלווה בחדירת חיידקים מנהור התוספתן לחלל הצפק וגורם לדלקת צפק חיידקית. התנקבות התוספתן גורמת לתחלואה ולתמותה רבה ביותר. ברוב החולים התהליך הדלקתי גורם ליצירת "בלוק" סביב התוספתן. ה"בלוק" כולל את האומנטום, המעי הדק והכרכשת, המונעים את פיזור התוכן המוגלתי של התוספתן לחלל הצפק, והופכים את התהליך למוגבל. כך נוצרת מורסה פריאפנדיקולרית. ב-2%-1% מהחולים, ובעיקר בזקנים ובתינוקות, מנגנון הגנה זה אינו קיים, ולכן התהליך הדלקתי מתפשט בחלל הצפק וגורם לדלקת צפק כללית.
תסמינים קליניים
התסמינים הקליניים של דלקת התוספתן הם:
- כאבי בטן. תחילה הכאבים בולטים יותר באזור האפיגסטרי וסביב הטבור, מלווים בהרגשה כללית לא-טובה ובהקאות. לאחר מכן הכאב נעשה סומטי ומתרכז בבטן הימנית התחתונה. התמונה המתוארת שכיחה ב-55% מהחולים הלוקים בדלקת תוספתן חריפה, וגם ב-25% מהחולים במחלות תוך-בטניות אחרות. כאבים בלתי סגוליים שכיחים ב-45% מהחולים. כאבים אלה לעתים אינם ממוקדים כלל אלא מפושטים. כאבים בלתי אופייניים מופיעים ברבים החולים הזקנים. בחולים הלוקים בפגיעות בעמוד השדרה כאבי הבטן לא יבלטו. הכאבים לעתים חולפים פתאום כשמתרחשת התנקבות (פרפורציה), עקב ירידת הלחץ בתוספתן והקטנת המתח על הצפק. ואולם ברוב המקרים שלב זה אינו מורגש, והחולים מספרים על החמרה פתאומית בכאבים, ומתארים כאבים שאינם ממוקמים עוד אלא מפושטים. בדלקת תוספתן המופיעה בתוספתן מאחורי המעי העיוור (רטרוצקלי), תת-כבדי (סוב-הפטי) הכאבים ניכרים במותן.
- בחילות. שכיחות יותר בילדים ובמתבגרים ונדירות בזקנים.
- הקאות. אינן ממושכות ובדרך כלל יחידות ותגובתיות.
- עצירות. אופיינית לאחר התחלת הכאבים. בילדים יכולים להופיע שלשולים.
- טחירה (Tenesmus). אם התוספתן המודלק מצוי בסמוך לחלחולת, החולים יספרו על טנזמוס, מלווה בחוסר נוחות בטנית.
בדיקה
בבדיקה הקלינית ניתן למצוא:
- רגישות בטנית, שתחילה אינה ממוקמת אך במשך הזמן נעשית ממוקמת, ומלווה בכאב ממוקם, בקשיון (דפנס) מקומי של שרירי הבטן וברתע (Rebound). הכאב לפעמים ממוקם מאוד, כך שאפשר להפיקו על-ידי לחיצה באצבע באזור מקברני, הנמצא בגבול השליש האמצעי והחיצוני של הקו המקשר בין הטבור ל-Anterior superior iliac spine. בזמן נשימה תנועת שרירי בטן מוגבלת ובזמן שיעול הכאב גובר.
- הרגישות גוברת כשמותחים את שריר הכסל והמותניים (Iliopsoas) (פשיטה של הירך - סימן אילאופסאוס חיובי), או את השריר הסותם (Obturator) (סיבוב פנימי של הרגל בכיפוף - סימן אבטורטור חיובי).
- קשיון שרירי הבטן נובע מהתפשטות התהליך הדלקתי לדופן הבטן. בדלקת התוספתן סימן זה בדרך כלל ממוקם בבטן הימנית-תחתונה. קשיון שריר הבטן אינו נעלם בנשימה. ממצא זה מבדיל בין קשיון אמיתי למדומה.
- הרתע (כאב הגובר בזמן שחרור היד מהבטן) הוא סימן המלווה את הקשיון, ושניהם גם יחד מעידים על תהליך דלקתי בבטן.
- סימן על-שם Rovsing חיובי (לחיצה מעל הכרכשת השמאלית גורמת לכאב בבטן הימנית-תחתונה) שכיח במקצת החולים.
- חום הגוף לרוב אינו גבוה מ-38 מעלות. בתהליכים נמקיים של התוספתן או בהתנקבויות, חום הגוף עולה מעל ערכים אלו.
- הדופק בדרך כלל תקין.
- במקצת החולים ניתן למצוא תחושתיות-יתר (היפראסתזיה) מקומית.
- בדיקה חלחולתית (רקטלית) יכולה לגלות רגישות באזור הקדמי-ימני של החלחולת, גוש בדוגלס, או פתולוגיות אחרות, כגון כיסיות של השחלות או גושים ורגישות בגניטליה בנשים.
בהתנקבות התוספתן הסימנים הפיזיקליים בולטים יותר. בחולים בעלי מורסה מאורגנת אפשר למשש גוש בבטן הימנית-תחתונה, סימנים לגירוי צפקי חד, חום של יותר מ-39 מעלות ועליית הדופק. הסימנים הצפקיים יכולים להישאר ממוקמים או להתפשט.
במבוגרים, התסמונת יכולה להתבטא בחסימת מעי בלא סימנים לגירוי צפקי ברור, או בדלקת צפק מפושטת, שאותה מקדימים ימים מספר של כאבי בטן עמומים.
בדיקות מעבדה
ריבוי תאי דם לבנים (לויקוציטוזיס) מאופיינת בסטייה שמאלה, אם כי כ-20% מהלוקים בדלקת התוספתן או כ-5% מהלוקים בתוספתן מנוקב אינם לוקים בלויקוציטוזיס. במקצת החולים אפשר למצוא בשתן חלבונים ותאים לבנים או כדוריות אדומות יחידות, בייחוד אם התוספתן המודלק נמצא בסמוך לכיס השתן או לשופכן.
הבדיקות הרנטגניות אינן מוסיפות מידע רב. נוכחות גז באזור התוספתן או הרחבה ניכרת של המעי העיוור (צקום), עקמת (Scoliosis) ימנית, והיעלמות צל הפסואס מימין - כל אלה מרמזים על אפשרות של דלקת התוספתן. אין לבצע חוקן בריום כל עוד יש חשד לדלקת חדה של התוספתן, ואולם אם החוקן בוצע והתוספתן הודגם, הממצא שולל את האבחנה של דלקת תוספתן חדה.
בצילום בטן סקירה אפשר לראות לעתים גז ממלא את התוספתן הדלקתי, ולולאה או שתיים מורחבות של מעי דק בבטן הימנית. לעתים ניתן לראות את אבן הצואה המסוידת בבטן הימנית-תחתונה.
בצילום חזה יש לשלול תהליכים מעל הסרעפת, כגון דלקת בסיס הריאה מימין, הגורמת לתחושת כאב בבטן הימנית-תחתונה (מעוצבב על-ידי אותו המקטע). באולטרה-סאונד (על-שמע) אפשר להדגים תוספתן מודלק ב-80% מהחולים הלוקים בדלקת התוספתן. בחולים שאובחנה בהם מורסה פריאפנדיקולרית אפשר להדגים את המורסה ולעקוב אחרי התגובה לטיפול. אפשר להדגים גם פתולוגיות אחרות, כגון דלקת בלוטות הלימפה במזנטריום (Mesenteric lymphadenitis) או ממצאים בגניטליה בנשים, אשר למעשה שוללים דלקת תוספתן.
מיפוי התוספתן מדווח בספרות כשיטה לאבחון דלקת באיבר זה, בעיקר בילדים. רגישות הבדיקה גבוהה, אך סגוליותה נמוכה.
טומוגרפיה ממוחשבת של בטן (CT) - מחקרים הראו ש-CT בטן הוא כלי עזר חשוב באבחון דלקת התוספתן או גורמים המחקים דלקת תוספתן. ב-CT נראה תוספתן מעובה ו/או הסננה של שומן המזנטריום והשומן באזור המעי העיוור כסימן עקיף. הכנסת ה-CT לשימוש שגרתי ככלי עזר לאבחון דלקת תוספתן הפחית באופן משמעותי את האבחנות החיוביות כוזבות ומנע לכן ניתוחים מיותרים בעיקר בקבוצת נשים צעירות.
בילדים בעיקר הסונר (US) עוזר מאוד באבחנה של דלקת התוספתן. בעזרתו ניתן להדגים את התוספתן המודלק הסננת השומן סביבו או התהוות מורסות באיזור על רקע של התנקבות התוספתן.
הלפרוסקופיה היא כלי חשוב לאבחון דלקת תוספתן, בעיקר בנשים שכן שיעור התוספתנים ה"לבנים" (שאינם דלקתיים) הנכרתים בהן הוא גבוה ומגיע לכדי 50%. בעזרת הלפרוסקופ אפשר לראות את התוספתן וכן פתולוגיות אחרות בבטן העלולות לגרום לתסמינים החדים של החולה.
אבחנה מבדלת
חשוב ביותר להבדיל בין מחלות המצריכות ממילא ניתוח לבין מחלות שטיפולן אינו ניתוחי, לבין אלה שניתוח כרוך בסיכון חיי החולה, כגון חולים בעלי אוטם טרי בשריר הלב. בקבוצה הראשונה חשיבותה של האבחנה המבדלת היא אקדמית ברובה, ושום נזק לא ייגרם לחולה עקב האבחנה המוטעית, מכיוון שבכל מקרה צריך לנתח את החולה. לעומת זאת, טעות באבחנה בקבוצה השנייה משמעה ניתוח מיותר לחולה, אך עדיין אין מדובר בנזק שמסכן את חייו. טעות באבחנה בקבוצה השלישית פירושה סיכון חייו של החולה. לפיכך, על האבחנה להיות מדויקת שבעתיים ויש לנקוט בה משנה זהירות.
בילדים, האבחנות המבדלות העיקריות הן: דלקת קיבה ודלקת מעיים, דלקת בלוטות הלימפה במזנטריום, הנלווית למחלות דלקתיות של דרכי הנשימה העליונות, דלקת אגן הכליה (Pyelonephritis), ארגמנת על שם שונליין-הנוך (Henoch-Schonlain purpura), סעיף על-שם מקל, התפשלות המעי, דופליקציות של המעי, דלקת צפק ראשונית, ודלקת ריאות בבסיס הריאה הגורמת לכאבי בטן הדומים לכאבי דלקת התוספתן. הנטייה בילדים הלוקים בלוקמיה לימפוציטית חדה (Acute lymphoblastic leukemia) לפתח נמקים והתנקבויות של המעי, בייחוד באזור האילאוצקלי, נקראת Leukemic ileocecal syndrome.
בנשים, האבחנה המבדלת קשורה בעיקר במחלות של דרכי המין, כגון תסביב של ציסטה שחלתית, דלקת החצוצרות, הריון חוץ-רחמי, כאב אמצע-מחזורי, אנדומטריוזיס, מחלה דלקתית של האגן (PID), הקשורה במקצת החולות בהימצאות התקן תוך-רחמי בגופן. בנשים בגיל הפוריות שיעור האבחנות השגויות של דלקת התוספתן הוא כמעט 50%. לפיכך, לשיפור יכולת האבחנה, וכדי לראות את איברי האגן ולשלול נוכחות פתולוגיות הקשורות בהם מוצע לבצע US בילדים הוא כלי עזר חשוב באבחון דלקת תוספתן והוא שווה ערך ל- CT במבוגר מחד גיסא, ומאידך גיסא חוסך את הקרינה הרנטגנית מאותם ילדים. בכל חולה כזו. בהריון חוץ-רחמי יש לבצע אבחנה מהירה, ולשם כך ניתן להיעזר בניקור הדוגלס. קבלת נוזל דמי שלא נקרש מחשידה לאבחנה זו. בנשים המשתמשות בגלולות למניעת הריון יכולים להופיע כאבי בטן תחתונה בסוף השבוע השני למחזור.
בצעירים, יש להבדיל בין דלקת תוספתן חריפה לבין מחלת קרוהן, אבנים בדרכי השתן, תסביב של האשך, דלקת יותרת האשך (Epididymitis) וסעיף על-שם מקל.
במבוגרים, תמונה הדומה לדלקת התוספתן ניתן למצוא בכיב מנוקב, בדלקת חדה של כיס המרה, בדלקת לבלב חדה, בחסימת מעי, בהתנקבות הצקום, בהתנקבות סעיף האילאום, באירוע איסכמי-וסקולרי, בקרע של מפרצת אבי העורקים ובנמק של ה-Appendix epiploica.
טיפול
מצבם הכללי של רוב החולים שפיר, ולכן אינם נזקקים לכל טיפול תומך לפני הניתוח. לחולים הממתינים זמן רב לפני הניתוח, לחולים הסובלים מתסמינים ממושכים או לחולים המקיאים, מומלץ לערות נוזלים דרך הווריד. בחולים שמצבם קשה ההכנה לניתוח חשובה ביותר. צריך להתחיל במתן נוזלים אלקטרוליטיים ואנטיביוטיקה בחולים הלוקים בדלקת מפושטת של הצפק, בחולים טוקסיים המקיאים, או בחולים שסבלם ממושך יחסית. חולים הלוקים בחום גבוה, ובייחוד ילדים, לא רצוי לנתח לפני הורדת החום.
אנטיביוטיקה במנה יחידה לפני הניתוח חשובה למניעת סיבוכים וזיהומים לאחר הניתוח. מתן של אנטיביוטיקה מהדור שני שלישי של הצפלוספורינים או קוינולונים או מתן Flagyl במנה יחידה מפחיתים באורח ניכר את שיעור הזיהומים בפצע הניתוח. טיפול ממושך יותר באנטיביוטיקה, למשך 5-4 ימים לאחר הניתוח, יש לתת רק בחולים שלקו בדלקת נמקית של התוספתן או בהתנקבות התוספתן. בזמן שהחולה רדום, רצוי לבדוק אותו ולחפש גוש בבטן התחתונה.
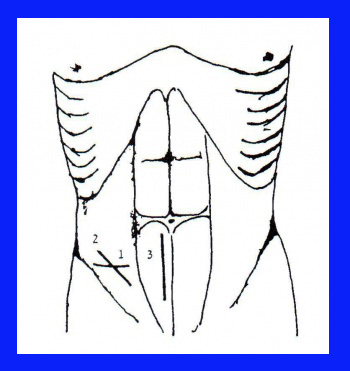
בניתוח, הגישה יכולה להיות בחתך רוחבי המתבצע כ-3 ס"מ מתחת לקו הטבור ושמרכזו בקו האמצע המפשעתי (Flwer-Weir), או בחתך לפי Greadiron, שהוא חתך אלכסוני דרך הנקודה על-שם McBurney. גישה אחרת היא בחתך טרנס-רקטלי או פרה-רקטלי לפי שיטת Bottle (איור 2.5).
לאחר פתיחת העור והחיתולית (fascia) הקדמית, יש לבצע הפרדה ורטרקציה של שרירי דופן הבטן בנקודה אחת, כך שבגמר הניתוח ולאחר הוצאת המרחיבים מהדופן, יחזרו השרירים לתנוחתם האנטומית וייוותר רווח מזערי בלבד, אותו יש לתפור. השריר נסגר עצמונית מכיוון שמהלך סיבי השרירים הוא בכיוון שונה (סיבי internal obliqued אלכסוניים וסיבי ^transversus abdominis רוחביים). גישה זו נקראת חתך לחלופין. בחתך זה הנזק לרקמה הוא מיקטי, וכן שכיחות הופעת הבקעים בצלקת הניתוחית.
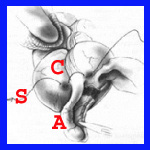
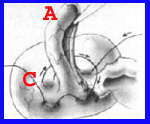
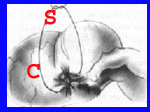
כריתת התוספתן מתבצעת לאחר שחרורו מהמזואפנדיקס, קשירת בסיסו וחיתוך התוספתן. לאחר מכן, יש המבצעים השקעה של הגדם בעזרת תפר שק טבעת או בצורת Z. לעתים השקעה זו יוצרת כיס סגור שבתוכו נוצרת מורסה תוך-דופנית. השקעה זו יוצרת לעתים גוש באזור הצקום בדומה לשאת (איור 3.5).
- איורים 3.5 - כריתת התוספתן והשקעת הגדם
רוב המנתחים היום לא נוהגים להשקיע את הגדם.
אפנדקטומיה לפרוסקופית
כריתת התוספתן בגישה לפרוסקופית נחשבת בשנים האחרונות להליך ניתוחי שגרתי ומקובל. גישה זו יעילה במיוחד בחולים שבהם האבחנה אינה ברורה, ובייחוד בנשים, שכן כאמור, שכיחות התוספתנים הלא- מודלקים בהן היא קרובה ל-50%. חשד לדלקת תוספתן שנשלל בלפרוסקופיה יחסוך ניתוחים מיותרים רבים.
מבחינה טכנית הגישה היא באמצעות 4 מחדרים (ports) לפרוסקופיים המוחדרים: (1) באזור הטבור, דרכו מחדירים את מכשירי האופטיקה והתאורה; (2) בנקודת האמצע בין הטבור לפוביס שם מחדירים את הדיסקטור לעבודה; (3) בקו הטבור החותך את הקו הקדמי האקסילרי, דרכו מחדירים רטרקטור. במידת הצורך מבצעים עוד החדרה בקו האמצעי של הרקטוס הימני לרטרקטור נוסף.
לאחר זיהוי התוספתן מרימים אותו בעזרת מכשיר בבקוק לפרוסקופי, מזהים את המזו של התוספתן, שמים עליו מהדקים (קליפסים) ומנתקים אותו מהתוספתן, מזהים את עורק התוספתן, לופתים אותו במהדקים ומנתקים אותו. את אזור החיבור של התוספתן לצקום קושרים בשני קשרים ומנתקים את התוספתן. לאחר מכן מוצא התוספתן דרך אחד הפורטים.
אם במהלך הניתוח מתברר כי התוספתן אינו מודלק, יש לחפש בבטן פתולוגיה אחרת, בעיקר באגן, במעי הדק ובמזו שלו. יש ליטול תרביות ומשטחים מחלל הצפק ולשלוח בלוטת לימפה מוגדלת לתרבית ל-Yarsinia. בכל מקרה, גם אם התוספתן אינו מודלק, יש לכרות אותו.
אם בניתוח נמצא גוש, שהוא מורסה סביב התוספתן, יש לנקז את המורסה ואם אפשר לכרות את התוספתן. בחולים אלה התוספתן והרקמה שסביבו, כולל מוצאו מהצקום, הם פריכים ונקרעים בקלות, ולפיכך, אם מתגלים קשיים טכניים בכריתת התוספתן, יש להותירו על כנו, שאם לא כן, עלול להישאר צקום קרוע, דבר שיחייב כריתת המחצית הימנית של הכרכשת. ניקוז המורסה יתבצע על-ידי נקזים רכים היוצאים בחתך נפרד. את פצע הניתוח יש להשאיר פתוח, וכן להמשיך בטיפול אנטיביוטי משולב נגד חיידקים א-אירוביים ואנאירוביים, עד שיחול שיפור במצב הקליני.
אם התוספתן אינו נמקי, או בלא התנקבות, והנוזל בחלל הצפק אינו נראה מוגלתי, ניתן לסגור את פצע הניתוח באופן ראשוני. אם התוספתן נמקי או מנוקב, רצוי להשאיר את הפצע בעור פתוח למשך 5-4 ימים, ולסוגרו באופן ראשוני מאוחר יותר (delay primary), וזאת בתנאי שלא הופיע בו זיהום. אם הפצע מזדהם, יש לפותחו, אם הוא סגור, ולבצע ניקוי מכני על-ידי שטיפות, עד שהפצע יהיה נקי. תהליך זה יכול להימשך ימים או שבועות. כאשר הפצע נקי, אפשר לסוגרו באופן משני (secondary closure).
בחולים שגוש קבוע נימוש בהם בבדיקה קלינית, מלווה בחום גבוה ובלויקוציטוזיס, והוא חשוד למורסה פריאפנדיקולרית, יש לטפל באופן שמרני על-ידי אנטיביוטיקה, מתן נוזלים ומורידי חום. השיפור הקליני נמדד על פי נסיגה בממצא הקליני, וירידה בחום ובלויקוציטוזיס. עם היעלמות הגוש ניתן לשחרר את החולה מאשפוז למשך 6-4 שבועות, לבצע חוקן בריום לאחר תקופה זו, ואם התוספתן אינו מודגם ואין כל פתולוגיה אחרת בכרכשת, יש לבצע כריתה של התוספתן - interval appendectomy. כיום, יש מנתחים הממליצים לנתח גם חולים שאובחנה בהם מורסה פריאפנדיקולרית, לבצע בהם כריתת תוספתן ולנקז את המורסה. מנתחים אלה טוענים, על סמך ניסיונם, שהתחלואה והתמותה בניתוחים דחופים אלה אינן גבוהות מהסיכון הכרוך בטיפול שמרני ובניתוח מאוחר יותר.
גישה אחרת לטיפול במורסה פריאפנדיקולרית היא הדגמתה באולטרה- סאונד או בטומוגרפיה ממוחשבת, ולאחר מכן הכנסת נקז לתוך המורסה בגישה מלעורית מונחית באולטרה-סאונד או בטומוגרפיה ממוחשבת. בגישה זו מחדירים מחט לתוך המורסה בהנחיית אמצעי הדמיה. שואבים מעט כדי לוודא שאכן מדובר במורסה, ואם כן, מחדירים על מוליך נקזים בקטרים הולכים וגדלים עד להשגת ניקוז כראוי. חולים שבהם הניקוז אכן הצליח ינותחו לכריתת תוספתן במועד אחר.
אם לגוש אין נטייה לסגת או שהוא מתפשט, והחולה מאופיין בסימנים טוקסיים משניים, יש לנתחו ולנקז את המורסה. אם ניכר בחולה סיבוך בדלקת צפק מפושטת, יש לנתחו בדחיפות, לנקז את המורסה ואת חלל הצפק. בדלקת צפק מפושטת, יש הממליצים לבצע שטיפה קבועה של הצפק למשך 48-24 שעות, דרך נקזים המוחדרים בזמן הניתוח.
הדעות חלוקות בשאלה אם לבצע כריתת תוספתן בעת ביצוע פתיחת בטן מסיבה אחרת (כריתת כיס המרה, ניתוחי כיב וכו'). יש מחברים שלפיהם אין עלייה בתחלואה ובתמותה בחולים שבוצעה בהם גם כריתה של התוספתן. לפי מחברים אחרים, יש עלייה בשכיחות הזיהומים בפצע הניתוח ובסיבוכים אחרים. השכיחות של דלקת התוספתן לאחר גיל 50 היא נמוכה ביותר, ולכן אין ממליצים לבצע כריתת תוספתן מונעת בקבוצת גיל זו. כמו-כן אין לבצע כריתת תוספתן אם היא דורשת הרחבת חתך הניתוח, או כאשר הגישה קשה. אין להתעלם גם מהטענה שהשכיחות של סרטן הכרכשת הימנית בחולים שנותחו לכריתת התוספתן גבוהה מזו שבאוכלוסייה שלא נותחה בבני גיל דומים.
ראו גם
- לנושא הקודם: אנטומיה של התוספתן
- לנושא הבא: סיבוכי כריתת התוספתן
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של המעי הדק
- לפרק הבא: כירורגיה של הכרכשת
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק