טנדינופתיה - Tendinopathy
הופניתם מהדף טנדינופתיה בגידי הרגל - טיפול לדף הנוכחי.
| טנדינופתיה | ||
|---|---|---|
| Tendinopathy | ||
| 250px | ||
| שמות נוספים | Tendinosis, Tendinitis, Tendonitis | |
| ICD-10 | Chapter M 77.9 | |
| ICD-9 | 726.90 | |
| MeSH | D052256 | |
| יוצר הערך | ד"ר ריטה משוב וד"ר מתן אלעמי-סוזין | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – דלקת גידים
טנדינופתיה (Tendinopathy) היא מופע קליני המאופיין בכאב גידי ממוקם וקבוע ואובדן יכולת השימוש בגיד. לרוב, הדבר נובע משימוש יתר אחרי תחילת פעילות גופנית חדשה או הגברת פעילות קיימת. טנדינופתיה שונה מקרע של גיד, והיא מתארת מצב בו הרכב הרקמה אינו תקין, אך המבנה שלה שמור.
אפידמיולוגיה
גורמי הסיכון לטנדינופתיה נחלקים לכאלו הקשורים במטופל עצמו (Intrinsic), וכאלו הקשורים בפעילות עצמה (Extrinsic) [1].
בקבוצה הראשונה של גורמי הסיכון כלולים גיל מעל 35 שנים, השמנת יתר, פגיעת גיד קודמת, אבנורמליות אנטומיות כגון Pes planus ואחרות, תרופות (למשל ממשפחת ה-Fluoroquinolons, Statins ו-Aromatase inhibitors), ומחלות נלוות כגון סוכרת, מחלות ראומטולוגיות, מחלות לב, הפרעה בשומני הדם והפרעות בקולגן. מין מהווה גם הוא גורם סיכון, בתלות בסוג הפציעה. למשל טנדינופתיה של גיד הפיקה שכיחה פי 5 יותר בזכרים, אך טנדינופתיה של המרפק מופיעה באופן שווה בשני המינים. ההשפעה של המין על טנדינופתיה אינה לחלוטין ברורה, אך היא ככל הנראה מייצגת שילוב של משתנים ביומכניים, השפעות הורמונליות, וסוגים שונים של ספורט או פעילויות האופייניים יותר למין אחד לעומת השני.
בקבוצה השנייה של גורמי הסיכון כלולים טכניקת אימון לא הולמת (התחלה פתאומית או עלייה מהירה מדי בנפח הפעילות), תנועתיות לקויה (למשל ריצה במנח לא תקין או טכניקה שגויה של הרמת משקולות), ארגונומיקה לקויה (כגון מיקום מפרק לא נכון בזמן פעילות), ושימוש בציוד לא הולם (למשל נעלי הליכה בלויות). כמו כן, טנדינופתיות שונות נקשרו לפעילויות ספציפיות, לדוגמה טנדינופתיה של המרפק נקשרה לטניס, ואילו טנדינופתיה של גיד האכילס נקשרה להליכה וריצה, כפי שיפורט בהמשך.
אטיולוגיה
פגיעות גיד כרוניות נגרמות משימוש יתר ברקמות עם אספקת דם לקויה. פגיעות אלה מאופיינות בהפרדה וניוון הקולגן בתוך הרקמה[2]. בחלקים הפגועים של הגיד נגלה ייצור של כלי דם חדשים (Neovascularity)[3]. תהליך הכאב מתקדם בהשפעתו של Glutamate ושל מתווכים אחרים, ללא שימוש במסלולי Prostaglandin[4][5],
שינויים אלה ברקמות ובמסלולי הכאב אינם מתוארים היטב על ידי מונחים קליניים מסורתיים כמו Tendonitis ו-Epicondilyitis. חשוב מכך, מונחים אלה עלולים להוביל לאי הבנה בסיסית ביסוד המנגנון הפתולוגי של פגיעה כרונית בגיד. מצבים אלה מכונים ליתר דיוק כ-Tendinosis או כטנדינופתיה.
קליניקה
הביטוי האופייני לטנדינופתיה הוא כאב מקומי תלוי עומס מוגבר של פעילות גופנית, עם החמרה הדרגתית בכאב. רוב המטופלים ידווחו כי התחילו בפעילות גופנית חדשה או הגבירו את עצימות הפעילות השוטפת לפני הופעת התסמינים. בשלבים המוקדמים, הכאב מופיע במהלך הפעילות בלבד. בהמשך, משך הכאב ועוצמתו עולים בהדרגה, ובשלבים מאוחרים יותר הכאב עשוי להיות נוכח גם במנוחה. החולים מתארים את הכאב כ"חד" או "דוקר" במהלך פעילות בעצימות גבוהה, ולעיתים קרובות הם מדווחים גם על כאב "עמום" מיד לאחר הפעילות ובמנוחה.
אבחנה
בדיקה גופנית
הבדיקה כוללת נוכחות של דלדול שרירים, אסימטריה, נפיחות, אודם, ותפליט תוך-מפרקי. דלדול שרירים במצב של טנדינופתיה כרונית יכול להצביע לעיתים קרובות על משך המחלה. דלדול, נפיחות, אודם ואסימטריה הם סימנים אופייניים לטנדינופתיה. תפליטים תוך-פרקיים אופייניים פחות ויכולים להצביע על בעיה תוך מפרקית. טווח התנועות לרוב מוגבל בצד התסמיני, ומישוש הגידים המעורבים יכול לגרום לרגישות מקומית אשר דומה לזו המופיעה במהלך פעילות. האבחנה של Tendinosis מתבססת על בדיקה ומבחנים ספציפיים המדמים טעינת גיד ומשחזרים את הכאב של המטופל.
הדמיה
צילומי רנטגן רגילים אינם יכולים להדגים באופן כללי את השינויים ברקמות הרכות של טנדינופתיה אבל עשויים לחשוף ליקויים גרמיים כגון Loose bodies, או דלקת מפרקים ניוונית אשר יכולה לגרום לתסמינים. יש לבצע בדיקות הדמיה נוספות רק במקרים שבהם האבחנה אינה ברורה אחרי קבלת אנמנזה מדוקדקת ובדיקה גופנית יסודית, וכן במקרים של כאב סורר למרות מיצוי טיפול שמרני הולם, או לצורך הערכה לפני הניתוח. בדיקות סונר (Ultrasound) ותהודה מגנטית (Magnetic, Resonanse Imaging, MRI) יכולות להראות שינויים אופייניים ל-Tendinosis[6][7][8][9][10][11][12][13][14], אך שינויים במבנה הגיד המודגמים בהדמיה אינם בהכרח תואמים את התסמינים הקליניים[6].
טיפול
פגיעות גידים כרוניות הן אתגר ייחודי בטיפול[15][16], ההנחה שפגיעות אלה נובעות מדלקת מתמשכת גרמה לרופאים להסתמך על טיפולים אשר לא הוכיחו את יעילותם לטווח הארוך. מכיוון שרוב המצבים הללו נובעים משימוש יתר, מצב החולים עשוי להשתפר לאחר מנוחה, קיבוע מתאים ושינוי בפעילות. עם זאת, חולים הסובלים מתסמינים כרוניים (שנמשכים יותר משישה שבועות) זקוקים לעיתים קרובות לטיפול נוסף כדי לחזור לתפקוד מלא ללא כאבים. אמנם גישות כלליות כגון מנוחה, קיבוע ושינוי פעילות עשויות לעזור, אך האבחון של המיקום האנטומי המדויק לקביעת טיפול ספציפי יעיל יותר.
קיים קומץ של מחקרים אקראיים מבוקרים (Randomised Controlled Trials, RCT) במתודולוגיה נאותה אשר חקרו את מגוון הטיפולים המומלצים לחולי Tendinosis. מנוחה של האזור הפגוע, מתיחות, קרח ומשככי כאב הם הטיפולים המקובלים בשלב החריף של הכאב.
טיפול מקומי
מנוחה של האזור הפגוע - אין המלצות ברורות למשך המנוחה הדרוש, וטיפולים שונים לא נחקרו במחקרים אקראיים מבוקרים. רוב הרופאים ממליצים לחולים להמשיך בפעילות עד להופעת הכאב. יש להימנע מקיבוע מלא כדי למנוע ניוון שרירים.
טיפול בקור (Cryotherapy) יעיל להקלת הכאב לטווח קצר. קרח עשוי להאט שחרור של דם וחלבונים מכלי הדם המקיפים את הגיד על ידי הפחתת קצב חילוף החומרים ברקמות. קרח עשוי להיות יעיל להפחתת נפיחות וכאב במקרים של טנדינופתיה דלקתית חריפה על ידי הפחתת תגובה דלקתית. אף שטיפול בקור לא נחקר היטב, מחברי הסקירה השיטתית האחרונה של טיפול בקור כטיפול בפגיעות ברקמות רכות הגיעו למסקנה שהנחת רטיות קרח לפרקי זמן של כ-10 דקות יעילה ביותר[17].
מרגע הפחתת הכאב חייבים להתחיל בטיפול לחיזוק ומתיחת השרירים. תרגילי חיזוק אקסצנטרי (Eccentric training) יעילים במיוחד בטיפול בטנדינופתיות ומסייעים לחידוש הקולגן[18][19]. תרגילים אקסצנטריים הוכיחו את יעילותם בטיפול בדלקת של גיד האכילס[20][21] ובדלקת גיד הפיקה[22], ועשויים להיות יעילים גם בטנדינופתיות אחרות. תרגילי מתיחה נחשבים לרוב יעילים ומקובלים מאוד.
שיטות טיפול אחרות כוללות סונר טיפולי וטיפולים בגלי הלם חוץ-גופיים (Extracorporeal Shock Wave Therapy, ESWT), כמו גם Iontophoresis ו-Phonophoresis.
סונר טיפולי מייצר גלים בתדירות גבוהה, אשר מפיקים חום תוך כדי חדירתם לרקמות שטחיות. הוא עשוי להפחית כאב ולהגביר את קצב יצור הקולגן אך ראיות עקביות ליעילותו חלשות[23][24].
ESWT משתמש בגלי הלם אקוסטיים להקניית שינויים מבניים ונוירוכימיים שעשויים להפחית את הכאב ולקדם את ריפוי הגיד. ESWT נראה טיפול בטוח ויעיל, אך יש צורך במחקר נוסף כדי להבהיר את מנגנוני הפעולה שלו ואת אסטרטגיות הטיפול המיטביות[25][26].
Iontophoresis ו-וPhonophoresis משתמשים בפולסים חשמליים ועל שמעיים כדי להחדיר NSAIDs (Non Steroidal Anti Inflammatory Drugs) וסטרואידים אל תוך רקמות תסמיניות תת-עוריות. שניהם נמצאים בשימוש נרחב ויעילותם הוכחה במחקרים בעלי מדגם קטן, אך מחקרים אקראיים מבוקרים מתקשים להוציא המלצות אמינות לגבי שיטות אלה[24][27].
טיפול תרופתי
למרות השימוש הנרחב, מעטות העדויות התומכות בשימוש ב-NSAIDs לטיפול בטנדינופתיות[28]. שימוש ב-NSAIDs לאורך זמן עלול לגרום לשיעור גבוה של תופעות לוואי, כגון פגיעה במערכת העיכול, נזק כלייתי וסיכון קרדיווסקולרי מוגבר[29][30]. בפגיעות לא דלקתיות כגון תסמונת שרוול מסובב[31] (Rotator cuff disease) או טנדינופתיה של מייTallon שרי כף היד במרפק (מרפק טניס - Lateral epicondylitis)[20], זריקות סטרואידים עשויות להקל את הכאב לטווח קצר, אך אין עקביות בעדויות לגבי שיפור לטווח ארוך ושיקום סופי של התפקוד[21]. נוסף על כך, תיאורי מקרה מצביעים על כך שזריקות סטרואידים יכולות להגביר את הסיכון לקרע בגידים, בייחוד בגידים במפרקים נושאי משקל כמו גיד הפיקה (Patellar) וגיד אכילס[32]. לכן, במקרים של פגיעה לא דלקתית בגידים יש להשתמש בסטרואידים באופן מינימלי ובעיקר כדי לספק חלונות של הקלה בכאב לטווח קצר כדי לאפשר לחולים לעסוק בטיפול שיקומי מְרַפֵּא.
התערבות ניתוחית
אף על פי שמנגנון הריפוי לאחר התערבות ניתוחית אינו מובן דיו, ניתוח הוא אפשרות טיפול יעילה בחולים שנבחרו בקפידה[33][34]. במקרים של מיצוי טיפול שמרני יש להפנות את המטופל להערכה אורתופדית. טכניקות ניתוחיות משתנות בהתאם למיקום הטנדינופתיה אך כוללות בדרך כלל כריתה של רקמת גיד לא תקינה וביצוע חתכים לאורך הגיד כדי לשחרר אזורים של הצטלקות ו-Fibrosis. החלטה על התערבת ניתוחית מוצדקת רק לאחר מיצוי טיפול שמרני במשך 3–6 חודשים.
פגיעות כרוניות בגידי הגפה העליונה
טנדינופתיה של שרוול המסובב
טנדינופתיה של שרירי השרוול המסובב (Rotator cuff muscles) מופיעה באחד מתוך 50 מבוגרים[35] ונפוצה בעיקר בספורטאים העוסקים בזריקות כדור חוזרות ובפועלים שצריכים לעבוד כשידיהם מונפות באוויר.
שריר השרוול המסובב מורכבים משריר ה-Subscapularis בחלקו הקדמי, שריר ה-Supraspinatous בחלקו העליון, ושרירי ה-Infraspinatous וה-Teres minor בחלקו התחתון. תפקיד שרירים אלו הוא למקם את ראש עצם הזרוע מול ה-Glenoid במהלך כל תנועת הכתף. השרירים גם מסייעים בפועל בביצוע תנועות של הרמת הכתף ובתנועות הסיבוב. תפקוד לא תקין וחולשת שרירים גורמים לראש עצם הזרוע להגר למעלה, וגורמים לצביטה של ה-Supraspinatous. במהלך אבדוקציה תקינה מכלול שריר ה-Supraspintaous תופס שטח צר, תוך מגע קל בין שריר ה-Supraspinatous ל-Coracoacromial arch. צביטה חוזרת של ה-Coracoacromial arch בגיד ה-Supraspinatous מהווה מנגנון אפשרי של פגיעה בגיד. מיעוט כלי דם באזור המקורב למקום החיבור של גיד ה-Supraspinatous גם עשוי לתרום לטנדינופתיה של שרירי השרוול המסובב[36].
אבחנה
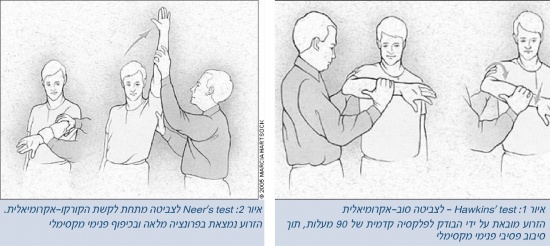
מבחן על שם Hawkins (איור 1) מעורר כאב על ידי סיבוב פנימי סביל (Passive internal rotation) של זרוע המטופל ממצב כיפוף (Flexion) של הכתף ב-90 מעלות. הוא רגיש (92 אחוזים) אך לא ספציפי (25 אחוזים) לצביטה. המבחן על שם Neer (איור 2) מעורר כאב בכיפוף קדמי מלא בזווית של 70–120 מעלות. הוא גם די רגיש (88 אחוזים) אך לא ספציפי (33 אחוזים)[37][38].
טיפול
פיזיותרפיה המתמקדת בהשגת טווח תנועה מלא, חיזוק שרירי השרוול המסובב וייצוב עצם השכמה היא עמוד התווך של הטיפול[39]. זריקות סטרואידים משמשות בדרך כלל לטיפול בטנדינופתיה של שרוול המסובב, אך מחקרים מבוקרים הראו יתרון צנוע, בייחוד לטווח הארוך[40]. לפיכך זריקות סטרואידים צריכות להישמר לחולים שאינם מסוגלים לעסוק בתרגילים שיקומיים בגלל הכאב. אופציה ניתוחית מומלצת לחולים בעלי תסמינים מתמשכים, או לחולים שבהם לא מושג שיפור בטווח התנועות.
טיפולים נוספים
זריקות מקומיות של Dextrose, דם עצמי ופלזמה עשירה בטסיות (Platelet rich plasma) מייצגות צורות של Prolotherapy, שיטת טיפול שבה חומרים מוזרקים לרקמה מנוונת או פגועה, ומגרים הפרשת חומרים מעודדי דלקת בניסיון לעורר תגובה המובילה לריפוי נוסף. הראיות לשיטות אלה משתנות באופן משמעותי בהתאם לרקמות היעד והחומרים שמוזרקים לגוף[41]. שיטות אחרות כוללות טיפול מקומי במדבקות Nitroglycerin, וכן Iontophoresis ,Phonophoresis, סונר טיפולי, טיפול חוץ-גופי בגלי הלם וטיפול בלייזר בעוצמה נמוכה. הנתונים העדכניים על יעילותן של שיטות אלה אינם אחידים, ובאופן כללי מבוססים על מחקרים קטנים או מבוקרים בצורה לא מספקת[42][43][44][45].
טנדינופתיה של המרפק
דלקת עילית העלי הצידית (Lateral epicondylitis) שכיחה פי 7–10 מדלקת עילית העלי התיכונה (Medial epicondylitis) ובכ-75 אחוזים מהמקרים פוגעת ביד הדומיננטית[46]. הבעיה שכיחה אצל אנשים שמשחקים משחקי מחבט (מרפק טניס, Tennis elbow), ומופיעה במקצועות הדורשות כיפוף ויישור חוזר של כף היד.
אבחנה
מישוש גורם לרגישות מעל או דיסטלית ל-Lateral epicondyle של עצם הזרוע באזור אחיזת השרירים הפושטים והמסובבים את האמה כלפי מעלה. הכאב מופק על ידי כיווץ סטטי של השרירים הפושטים נגד התנגדות. במקרה של Medial epicondylitis, המישוש רגיש באזור האחיזה של מכופפי כף היד והכאב מופק על ידי כיפוף ופרונציה של כף יד נגד התנגדות.
טיפול
ריבוי הטיפולים מעיד על ראיות סותרות ומשתנות בנוגע ליעילות הטיפול. פיזיותרפיה בדגש על מתיחה וחיזוק שרירים מדגימה עדיפות עקבית בהקלת התסמינים משימוש ב-NSAIDs, זריקות סטרואידים, או קיבוע המרפק (Bracing) במעקב של שישה שבועות עד שנה לאחר תחילת הטיפול[47]. בהתחשב בפשטותה, יעילותה המוכחת ותופעות הלוואי המזעריות, פיזיותרפיה בדגש על חיזוק ומתיחת מיישרי כף היד היא אבן הפינה של טיפול ב-Lateral epicondylitis. עם זאת, לא ברור אם פיזיותרפיה או כל טיפול אחר ל-Lateral epicondylitis לאחר שנת מעקב מספקת תוצאות טובות יותר ממנוחה ושינוי בפעילות בלבד[48][49].
זריקות סטרואידים מספקות הקלה בכאב לטווח קצר בלבד. יתר על כן, באחרונה הראה מחקר אקראי גדול שיעורי ריפוי נמוכים יותר לטווח ארוך בזריקות סטרואידים מאשר בטיפול פיזיותרפי או מנוחה[49]. מחקרים אחדים הראו כי קיימת יעילות של זריקות של דם עצמי ופלזמה עשירה בטסיות[50][51]. מחקר נוסף הראה שבחולים הסובלים מכאב כתוצאה מדלקת מתמדת של ה-Lateral epicondyle ושקיבלו פיזיותרפיה מתמשכת, הושג שיפור בטיפול מקומי בעזרת מדבקות Nitroglycerin[52]. סדים למרפק וקיבוע המגביל יישור של כף היד עשויים לספק הקלה בכאב ושיפור בתפקוד לטווח קצר אך הראיות להפחתת כאב לטווח הארוך מוגבלות[53].
תסמונת De Quervain's
De Quervain's tenosynovitis היא הטנדינופתיה הנפוצה ביותר של שורש כף היד בספורטאים. זוהי דלקת של הגיד וה-Synovium של גידי המדור הגבי (Dorsal) הראשון: השריר מצדיד האגודל הארוך (Abductor pollicis longus) והשריר פושט האגודל הקצר (Extensor pollicis brevis). גידים אלה חוצים תחת ה-Extensor retinaculum בשקע שלאורך מזיז סטיילואיד (Styloid process) של ה-Radius.
תנועות נישנות של שורש כף היד מייצרות כוחות גזירה על גידים אלה במדור הקטן שלהם, מה שמביא להתפתחות תהליך דלקתי. De Quervain's tenosynovitis נפוצה בענפי ספורט הכרוכים בהנפת מחבט ודייג.
אבחנה
בבדיקה תהיה רגישות על פני גידי Abductor pollicis longus ו-Extensor pollicis brevis, ומבחן Finklestein חיובי. במקרים כרוניים עלולה להופיע התעבות פיברוטית של נדן הגיד (Tendon sheath) או Ganglion cyst.
טיפול
תסמונת De Quervain מגיבה היטב להזרקת Corticosteroids לנדן הגיד. תוצאות מטא-אנליזה לגבי טיפולים בתסמונת זו, הדגימה שיעור ריפוי של 83 אחוזים בהזרקת Corticosteroids בלבד. שיעור זה היה גבוה בהרבה ביחס לכל אמצעי טיפול אחר (61 אחוזים להזרקת Corticosteroids וקיבוע, 14 אחוזים לקיבוע בלבד, 10 אחוזים לטיפול ב-NSAIDs ו-0 אחוזים למנוחה).
בכישלון טיפול שמרני יש מקום לשקול דקומפרסיה (Decompression) ניתוחית של המדור הגבי הראשון. לאחר הניתוח נחוצים 7–10 ימי קיבוע, ולאחריו שיקום וחזרה לפעילות מלאה תוך 6–9 שבועות.
תסמונת Intersection
Intersection Syndrome הוא מצב דלקתי כואב הממוקם בנקודת החציה של גידי המדור הגבי הראשון (Abductor pollicis longus ו-Extensor pollicis brevis) וגידי המדור הגבי השני (Extensor carpi radialis longus ו-Extensor carpi radialis brevis). אתר החצייה ממוקם 6–8 סנטימטרים קריבנית (Proximal) ל-Radial-carpal joint באמה הגבית.
אבחנה
האתר רגיש ועשוי להיות נפוח. לעיתים קרובות ניתן למשש קריפיטציות (Crepitations) באתר החצייה תוך הזזת שורש כף היד ל-Flexion ו-Extension לסירוגין, מה שמקנה לתסמונת את השם "Squeakers syndrome". תסמונת זו מופיעה בספורטאים המבצעים תנועות Flexion ו-Extension כוחניות ונישנות של שורש כף היד (חתירה, הרמת משקולות, אתלטיקה, הנפות מחבט).
הפתופיזיולוגיה עדיין אינה נהירה, אך חושדים בדלקת בגידי המדור הגבי השני, או דלקת של ה-Adventitial bursa בין ה-Abductor pollicis longus וה-Extensor carpi radialis brevis כתוצאה מחיכוך בצומת זה.
טיפול
תסמונת זו מגיבה היטב לטיפול שמרני הכולל מנוחה, קירור מקומי ו-NSAIDs, תוך כדי חזרה הדרגתית לפעילות. קיבוע של שורש כף היד ביישור (Extension) של 15 מעלות, למשך שבועיים, מסייע להרפות את השרירים. אם התסמינים לא חולפים לאחר מנוחה ושימוש ב-NSAIDs ייתכן כי יהיה צורך בהזרקת מאלחש מקומי ו-Corticosteroids.
יש לבצע תרגילי טווח תנועה וחיזוק לאחר תום הקיבוע ולפני חזרה לפעילות ספורטיבית. ניתוח דרוש רק לעיתים נדירות, אך אם אין תגובה לאחר ששה שבועות טיפול ניתן לבצע שחרור של המדור הגבי השני והטריית רקמות דלקתיות.
דלקת גיד ה-Extensor carpi ulnaris
דלקת בגיד ה-Extensor carpi ulnaris היא פגיעת שימוש יתר של שורש כף היד, המיוחסת לפעילות גופנית, השנייה בשכיחותה. יש לכלול דלקת זו באבחנה המבדלת של כאב בשורש כף היד ה-Ulnar בספורטאים ובאנשים פעילים גופנית. בדרך כלל רואים אותה בענפי ספורט הדורשים הנפת מחבט (טניס, Squash, Baseball) וחתירה.
אבחנה
המטופל מתייצג עם תלונה של כאבים בשורש כף היד ה-Dorsal-ulnar לאחר פעילות נשנית. האבחנה מבוצעת על ידי בדיקה גופנית. קיימת רגישות על פני נדן הגיד של ה-Extensor carpi ulnaris, גבית ל-Styloid process של ה-Ulna. כאב מופק על ידי הפעלת התנגדות ל-Dorsiflexion של שורש כף היד כשהוא ב-Ulnar deviation, והאמה ב-Supination.
צילומי שורש כף היד תקינים.
טיפול
הטיפול כולל מנוחה, קיבוע ו-NSAIDs. אם אין שיפור לאחר שבועיים, הזרקת Corticosteroids בדרך כלל מפיגה את התסמינים. הזרקה לנדן הגיד של ה-Extensor carpi ulnaris דורשת ידע טוב של האנטומיה של שורש כף היד, על מנת שלא לפגוע ב-Dorsal sensory branch of ulnar nerve.
לבסוף, ניתוח עשוי להידרש לצורך דקומפרסיה של המדור הגבי השישי.
תת-פריקה של גיד ה-Extensor carpi ulnaris
תת-פריקה (Subluxation) של ה-Extensor carpi ulnaris היא פגיעה נפוצה פחות, אך יש לחשוב עליה באבחנה המבדלת של כאב כרוני בצד ה-Ulnar של שורש כף היד. תת-פריקה של ה-Extensor carpi ulnaris מתרחשת ב-Supination, Flexion וסטייה אולנארית (Ulnar deviation) חזקות של שורש כף היד. פגיעה זו נצפית בשחקני טניס החובטים חבטה נמוכה עם בטן כף היד (Low forehand), או ביד המובילה של חובט בייסבול בסוף החבטה. היא גם עשויה להתרחש לאחר נפילה על זרועות פשוטות קדימה.
אבחנה
באופן טיפוסי המטופל יתלונן על כאב בשורש כף היד ה-Ulnar-dorsal ו"נקישה", המוחמרים בסיבוב של שורש כף היד. רגישות ונפיחות נצפות על פני ה-Extensor carpi ulnaris בראש ה-Ulnar שלו. Pronation או Supination בולטות עשויות לייצר את ה"קליק" כשהגיד יוצא החוצה מהשקע שלו.
צילומי שורש כף היד תקינים.
טיפול
ניתן לנסות קיבוע ממושך של ששה שבועות במקבע ארוך של האמה, אם כי במספר דיווחים, טיפול שמרני זה לא צלח. במטופלים תסמיניים מומלץ תיקון ניתוחי של תת-הנדן (Subsheath) של הגיד, ולאחר מכן קיבוע של 4–6 שבועות, כשחזרה לפעילות ספורטיבית צפויה תוך 8–10 שבועות מהניתוח.
דלקת גיד ה-Flexor carpi ulnaris
דלקת בגיד ה- Flexor carpi ulnaris מתייצגת בכאב Ulnar-palmar של שורש כף היד, בעיקר בספורטאים המשתמשים במחבט.
אבחנה
בבדיקה קיימת רגישות לאורך ה-Flexor carpi ulnaris וכאב ב-Flexion של שורש כף היד.
טיפול
בדרך כלל, קיבוע גבי של שורש כף היד ב-Flexion של 25 מעלות ו-NSAIDs מסייעים בהחלמה. במקרים עיקשים ניתן להזריק Corticosteroids. במקרים כרוניים תוארה הוצאה של ה-Pisiform והארכת Z-plasty של ה-Extensor carpi ulnaris.
דלקת גיד ה-Flexor carpi radialis
דלקת בגיד ה-Flexor carpi radialis מתייצגת בכאב Palmar-radial של שורש כף היד בתנועות Flexion נישנות של שורש כף היד.
אבחנה
הרגישות ממוקמת בגיד ה-Flexor carpi radialis במקום החיבור שלו בבסיס העצמות ה-Metacarpal השנייה והשלישית, והכאב מופק בהתנגדות ל-Flexion של שורש כף היד.
טיפול
כמו בדלקת גיד ה-Flexor carpi ulnaris, הטיפול הוא מנוחה עם קיבוע לטווח קצר, NSAIDs ומתיחות. במקרים קשים ייתכן צורך בניתוח.
פגיעות כרוניות בגידי הגפה התחתונה
דלקת גיד האכילס
טנדינופתיה של גיד האכילס מתבטאת לרוב בכאב במהלך ולאחר הליכה או ריצה ממושכת באזור שבין מעבר שריר-גיד לחיבור של גיד אכילס ל-Calcaneus. כדי להבדיל בין פגיעה כזאת (שהיא נפוצה יותר) לבין פגיעה במקום חיבור האכילס ל-Calcaneus, החליטו לקרוא לפגיעות אלה פגיעות לאורך הגיד.
הטיפולים בטנדינופתיה לאורך הגיד שונים מטיפולים מסורתיים כגון רטיות קרח, NSAIDs ומתיחות. טיפול קו ראשון המועדף לטנדינופתיית אכילס כרונית (תסמינים הנמשכים יותר משישה שבועות) הוא תוכנית חיזוק אקסצנטרית בעצימות גבוהה של מכלול שרירי ה- Gastrocnemius/Soleus[54]. מחקרים איכותיים אקראיים מבוקרים מצביעים על כך שתוכניות חיזוק אקסצנטרי של מיישרי קרסול אמורה לספק שיפור של כ-60–90 אחוזים בכאב ובתפקוד[55].
שיטות טיפוליות כגון סונאר, גירוי חשמלי, Iontophoresis, עיסוי ומתיחות אינן מסייעות לחולים לחזור לתפקוד מלא לטווח ארוך[56]. טכניקות כירורגיות שמורות למקרים חמורים או עמידים לטיפול, אם כי הן אינן מראות תוצאות חיוביות עקביות ואף טומנות בחובן סיכון מסוים[57].
פגיעות גיד אכילס באזור החיבור שכיחות פחות מאשר פגיעות לאורך הגיד וקשות יותר לטיפול. שיקום אקסצנטרי עשוי להיות מועיל, אבל אחוזי הצלחה של טיפול זה גבוהים פחות ומגיעים ל-30 אחוזים בלבד[58]. טיפול בגלי הלם הוא אפשרות נוספת לפגיעות גיד אכילס באזור החיבור, אך יש צורך במחקרים נוספים כדי לקבוע את יתרונו על טיפולים אחרים[59]. מכיוון ששיעורי הריפוי דומים והטיפול בתרגילים אקסצנטריים הרבה פחות יקר מאשר טיפול בגלי הלם, הטיפול הראשוני המועדף לכאב כרוני בגיד אכילס באזור החיבור הוא חיזוק אקסצנטרי לאחר ארבעה עד שישה שבועות של אימוביליזציה (Immobilization) במגף הליכה.
דלקת גיד הפיקה
טנדינופתיה של הפיקה, או "Jumper's knee", יכולה להימשך שנים ללא תגובה לטיפולים שמרניים[60]. הראיות תומכות בשימוש בתרגילים אקסצנטריים כטיפול קו ראשון לפגיעות גיד פיקה כרוניות. פורסמו כמה פרוטוקולים ספציפיים של תרגילים, ורובם הראו השפעה חיוביות במחקרים ארוכי טווח[61].
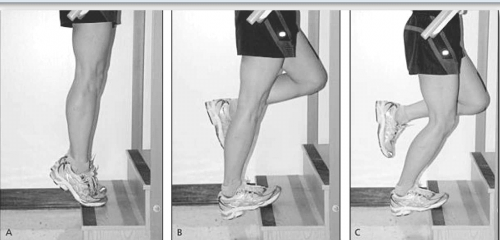
איור 3 מדגים פרוטוקול טיפוסי של אימונים אקסצנטריים.
פרוטוקולי תרגול משתנים אולם באופן כללי הם דומים לאלו של טנדינופתיית גיד האכילס (טבלה 1).
מחד, הטיפולים הניתוחיים הם אפשרות הנשמרת למקרים עמידים לטיפול, ומאידך, מחקר הראה כי תרגילים אקסצנטריים הביאו לשיפור גדול יותר מאשר ניתוח[62]. חומרים סקלרוטיים (Sclerotic) כגון Polidocanol היו יעילים בהפחתת כאב הנובע מייצור כלי דם חדשים ברקמה הפגועה[63].
פרוגנוזה
רוב החולים יגיבו בסופו של דבר לטיפול שמרני, אם כי השיפור בסימני טנדינופתיה יכול להימשך עד שישה חודשים.
דגלים אדומים
ביבליוגרפיה
- ↑ Scott A, Rees J. Overview of overuse (persistent) tendinopathy. In: UpToDate, Post, TW (Ed), UpToDate, Waltham, MA, 2014
- ↑ Khan KM, Cook JL, Bonar F, Harcourt P, Astrom M. Histopathology of common tendinopathies. Update and implications for clinical management. Sports Med. 1999;27(6):393–408.
- ↑ Aström M, Rausing A. Chronic Achilles tendinopathy. A survey of surgical and histopathologic findings. Clin Orthop Relat Res. 1995;316:151–164.
- ↑ Alfredson H, Forsgren S, Thorsen K, Lorentzon R. In vivo microdialysis and immunohistochemical analyses of tendon tissue demonstrated high amounts of free glutamate and glutamate NMDAR1 receptors, but no signs of inflammation, in jumper's knee. J Orthop Res. 2001;19(5):881–886.
- ↑ Alfredson H, Thorsen K, Lorentzon R. In situ microdialysis in tendon tissue: high levels of glutamate, but not prostaglandin E2 in chronic Achilles tendon pain. Knee Surg Sports Traumatol Arthrosc. 1999;7(6):378–381.
- ↑ 6.0 6.1 Gold RH. Seeger LL, Yao L. Imaging shoulder impingement. Skeletal Radiol. 1993;22:555-61.
- ↑ Paavolainen P, Ahovuo J. Ultrasonography and arthrography in the diagnosis of tears of the rotator cuff. J Bone Joint Surg Am. 1994:76:335¬40.
- ↑ Drakeford MK, Quinn MJ, Simpson SL, Pettine KA. A comparative study of ultrasonography and arthrography in the evaluation of the rotator cuff. Clin Orthop Relat Res. 1990:253:118-22.
- ↑ Beltran J. The use of magnetic resonance imaging about the shoulder. J Shoulder Elbow Surg. 1992:1:321-32.
- ↑ Fritschy D, de Gautard R. Jumper's knee and ultrasonography. Am J Sports Med. 1988:16:637-40.
- ↑ Khan KM, Bonar F, Desmond PM, Cook JL, Young DA, Visentini PJ, et al. Patellar tendinosis (jumper's knee): findings at histopathologic examination, US, and MR imaging. Victorian Institute of Sport Tendon Study Group. Radiology. 1996:200:821-7.
- ↑ Davies SG, Baudouin CJ, King JB, Perry JD. Ultrasound, computed tomography, and magnetic resonance imaging in patellar tendinitis. Clin Radiol. 1991:43:52-6.
- ↑ Miller TT. Imaging of elbow disorders. Orthop Clin North Am. 1999:30:2136.
- ↑ Neuhold A, Stiskal M, Kainberger F, Schwaighofer B. Degenerative Achilles tendon disease: assessment by magnetic resonance and ultrasonography. Eur J Radiol. 1992:14:213-20.
- ↑ Maffulli N, Wong J, Almekinders LC. Types and epidemiology of tendinopathy. Clin Sports Med. 2003;22(4):675–692.
- ↑ Junior LC, et al. The prevalence of musculoskeletal injuries in runners: a systematic review. Br J Sports Med. 2011;45(4):351–352.
- ↑ Bleakley C, McDonough S, MacAuley D. The use of ice in the treatment of acute soft-tissue injury: a systematic review of randomized controlled trials. Am J Sports Med. 2004:32:251-61.
- ↑ Alfredson H, Pietila T, Jonsson P, Lorentzon R. Heavy-load eccentric calf muscle training for the treatment of chronic Achilles tendinosis. Am J Sports Med. 1998:26:360-6.
- ↑ Ohberg L, Lorentzon R, Alfredson H. Eccentric training in patients with chronic Achilles tendinosis: normalised tendon structure and decreased thickness at follow up. Br J Sports Med. 2004:38:8-11.
- ↑ 20.0 20.1 Bisset L, Beller E, Jull G, Brooks P, Darnell R, Vicenzino B. Mobilisation with movement and exercise, corticosteroid injection, or wait and see for tennis elbow: randomised trial. BMJ. 2006;333(7575):939.
- ↑ 21.0 21.1 Gaujoux-Viala C, Dougados M, Gossec L. Efficacy and safety of steroid injections for shoulder and elbow tendonitis: a meta-analysis of randomised controlled trials. Ann Rheum Dis. 2009;68(12):1843–1849.
- ↑ Cannell LJ, Taunton JE, Clement DB, Smith C, Khan KM. A randomised clinical trial of the efficacy of drop squats or leg extension/leg curl exercises to treat clinically diagnosed jumper's knee in athletes: pilot study. Br J Sports Med. 2001 ;35:60-4.
- ↑ Jackson BA, Schwane JA, Starcher BC. Effect of ultrasound therapy on the repair of Achilles tendon injuries in rats. Med Sci Sports Exerc. 1991:23:171-6.
- ↑ 24.0 24.1 Klaiman MD, Shrader JA, Danoff JV, Hicks JE, Pesce WJ, Ferland J. Phonophoresis versus ultrasound in the treatment of common musculoskeletal conditions. Med Sci Sports Exerc. 1998:30:1349-55.
- ↑ Buchbinder R, Green S, White M, Barnsley L, Smidt N, Assendelft WJ. Shock wave therapy for lateral elbow pain. Cochrane Database Syst Rev. 2002;(1):CD003524.
- ↑ Chung B, Wiley JP. Extracorporeal Shockwave therapy: a review. Sports Med. 2002:32:851-65.
- ↑ Penderghest C, Kimura I, Gulick D. Double-blind clinical efficacy study of pulsed phonophoresis on perceived pain associated with symptomatic tendinitis. J Sport Rehab. 1998:7:9-19.
- ↑ Mehallo CJ, Drezner JA, Bytomski JR. Practical management: nonsteroidal anti-inflammatory drug (NSAID) use in athletic injuries. Clin J Sport Med. 2006;16(2):170–174.
- ↑ Wilcox CM, Cryer B, Triadafilopoulos G. Patterns of use and public perception of over-the-counter pain relievers: focus on nonsteroidal anti-inflammatory drugs. J Rheumatol. 2005;32(11):2218–2224.
- ↑ Rossignol M, et al. The CADEUS study: burden of nonsteroidal anti-inflammatory drug (NSAID) utilization for musculoskeletal disorders in blue-collar workers. Br J Clin Pharmacol. 2009;67(1):118–124.
- ↑ Buchbinder R, Green S, Youd JM. Corticosteroid injections for shoulder pain. Cochrane Database Syst Rev. 2003(1):CD004016.
- ↑ Brinks A, et al. Adverse effects of extra-articular corticosteroid injections: a systematic review. BMC Musculoskelet Disord. 2010;11:206.
- ↑ Tallon C, Coleman BD, Khan KM, Maffulll N. Outcome of surgery for chronic Achilles tendinopathy. A critical review. Am J Sports Med. 2001:29:315-20.
- ↑ Coleman BD, Khan KM, Maffulli N, Cook JL, Wark JD. Studies of surgical outcome after patellar tendinopathy: clinical significance of methodological deficiencies and guidelines for future studies. Victorian Institute of Sport Tendon Study Group. Scand J Med Sci Sports. 2000:10:2-11.
- ↑ van der Wlndt DA, Koes BW, de Jong BA, Bouter LM. Shoulder disorders in general practice: incidence, patient characteristics, and management. Ann Rheum Dis. 1995:54:959-64.
- ↑ Lohr JF, Uhthoff HK. The microvascular pattern of the supraspinatus tendon. Clin Orthop Relat Res. 1990:254:35-8.
- ↑ Calis M, Akgun K, Birtane M, Karacan I, Caiis H, Tuzun F. Diagnostic values of clinical diagnostic tests in subacromial impingement syndrome. Ann Rheum Dis. 2000:59:44-7.
- ↑ Wright MH, Jobe CM, O'hara RC, Osborn JM, Alexander G. Cross sectional anatomy of impingement syndrome. J Shoulder Elbow Surg. 1994;73(suppl 3):73.
- ↑ Kuhn JE. Exercise in the treatment of rotator cuff impingement: a systematic review and a synthesized evidence-based rehabilitation protocol. J Shoulder Elbow Surg. 2009;18(1):138-160.
- ↑ Crawshaw DP, Helliwell PS, Hensor EM, Hay EM, Aldous SJ, Conaghan PG. Exercise therapy after corticosteroid injection for moderate to severe shoulder pain: large pragmatic randomised trial. BMJ. 2010;340:c3037.
- ↑ Rabago D, Yelland M, Patterson J, Zgierska A. Prolotherapy for chronic musculoskeletal pain. Am Fam Physician. 2011;84(11):1208-1210.
- ↑ Andres BM, Murrell GA. Treatment of tendinopathy: what works, what does not, and what is on the horizon. Clin Orthop Relat Res. 2008;466(7):1539-1554.
- ↑ Tumilty S, Munn J, McDonough S, Hurley DA, Basford JR, Baxter GD. Low level laser treatment of tendinopathy: a systematic review with meta-analysis. Photomed Laser Surg. 2010:28(1)3-16.
- ↑ Kane TP, Ismail M, Calder JD. Topical glyceryl trinitrate and noninsertional Achilles tendinopathy: a clinical and cellular investigation. Am J Sports Med.2008;36(6):1160-1163.
- ↑ de Vos RJ, Weir A, van Schie HT, et al. Platelet-rich plasma injection for chronic Achilles tendinopathy: a randomized controlled trial. JAMA. 2010:303(2)144-149.
- ↑ Leach RE, Miller JK. Lateral and medial epicondylitis of the elbow. Clin Sports Med. 1987:6:259-72.
- ↑ Coombes BK, et al. Efficacy and safety of corticosteroid injections and other injections for management of tendinopathy: a systematic review of randomised controlled trials. Lancet. 2010:376(9754)1751-1767.
- ↑ Smidt N, et al. Corticosteroid injections, physiotherapy, or a wait-and-see policy for lateral epicondylitis: a randomised controlled trial. Lancet. 2002:359(9307):657-662.
- ↑ 49.0 49.1 Coombes BK, et al. Effect of corticosteroid injection, physiotherapy, or both on clinical outcomes in patients with unilateral lateral epicondylagia: a randomized controlled trial. JAMA. 2013;309(5):461-469.
- ↑ Peerbooms JC, Sluimer J, Bruijn DJ, Gosens T. Positive effect of an autologous platelet concentrate in lateral epicondylitis in a double-blind randomized controlled trial: platelet-rich plasma versus corticosteroid injection with a 1-year follow-up. Am J Sports Med. 2010;38(2):255-262.
- ↑ Creaney L, et al. Growth factor-based therapies provide additional benefit beyond physical therapy in resistant elbow tendinopathy: a prospective, single-blind, randomised trial of autologous blood injections versus platelet-rich plasma injections. Br J Sports Med. 2011 ;45(12):966-971.
- ↑ Paoloni JA, Murrell GA, Burch RM, Ang RY. Randomised, double-blind, placebo-controlled clinical trial of a new topical glyceryl trinitrate patch for chronic lateral epicondylosis. Br J Sports Med. 2009;43(4):299-302.
- ↑ Struijs PA, Kerkhoffs GM, Assendelft WJ, Van Dijk CN. Conservative treatment of lateral epicondylitis: brace versus physical therapy or a combination of both-a randomized clinical trial. Am J Sports Med. 2004:32(2):462-469.
- ↑ Roos EM, et al. Clinical improvement after 6 weeks of eccentric exercise in patients with mid-portion Achilles tendinopathy – a randomized trial with 1-year follow-up. Scand J Med Sci Sports. 2004;14(5):286–295.
- ↑ Kingma JJ, et al. Eccentric overload training in patients with chronic Achilles tendinopathy: a systematic review. Br J Sports Med. 2007;41(6):e3.
- ↑ Andres BM, Murrell GA. Treatment of tendinopathy: what works, what does not, and what is on the horizon. Clin Orthop Relat Res. 2008;466(7):1539–1554.
- ↑ Reddy SS, et al. Surgical treatment for chronic disease and disorders of the Achilles tendon. J Am Acad Orthop Surg. 2009;17(1):3–14.
- ↑ Fahlström M, Jonsson P, Lorentzon R, Alfredson H. Chronic Achilles tendon pain treated with eccentric calf-muscle training. Knee Surg Sports Traumatol Arthrosc. 2003;11(5):327–333.
- ↑ Rompe JD, Furia J, Maffulli N. Eccentric loading compared with shock wave treatment for chronic insertional achilles tendinopathy. A randomized, controlled trial. J Bone Joint Surg Am. 2008;90(1):52–61.
- ↑ Lian OB, Engebretsen L, Bahr R. Prevalence of jumper's knee among elite athletes from different sports: a cross-sectional study. Am J Sports Med. 2005;33(4):561–567.
- ↑ Visnes H, Bahr R. The evolution of eccentric training as treatment for patellar tendinopathy (jumper's knee): a critical review of exercise programmes. Br J Sports Med. 2007;41(4):217–223.
- ↑ Bahr R, Fossan B, Løken S, Engebretsen L. Surgical treatment compared with eccentric training for patellar tendinopathy (jumper's knee). A randomized, controlled trial. J Bone Joint Surg Am. 2006;88(8):1689–1698.
- ↑ Willberg L, et al. Sclerosing polidocanol injections or arthroscopic shaving to treat patellar tendinopathy/jumper's knee? A randomised controlled study. Br J Sports Med. 2011;45(5):411–415.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר ריטה משוב וד"ר מתן אלעמי-סוזין


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק