מחלת הדגנת בילדים - אבחון וטיפול - הנחיה קלינית - Celiac disease in children - diagnosis and treatment
|
| ||
|---|---|---|
| מחלת הדגנת (Celiac) בילדים - אבחון וטיפול | ||
| ||
צילום של המעי הדק במהלך בדיקת ביופסיה לגילוי צליאק
| ||
| הוועדה המקצועית | חברי הוועדה | |
| עריכה | האיגוד הישראלי לגסטרואנטרולוגיה ותזונה בילדים , האיגוד הישראלי לרפואת ילדים , ההסתדרות הרפואית בישראל - האגף למדיניות רפואית | |
| תחום | ילדים גסטרואנטרולוגיה | |
| קישור | באתר חיפא | |
| תאריך פרסום | 2013 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – צליאק
חברי הוועדה
- ד"ר אמיר בן טוב — הנהלה רפואית, מחוז מרכז, מכבי שירותי בריאות. היחידה לגסטרואנטרולוגיה ותזונת ילדים, בית החולים לילדים על שם "דנה-דואק", המרכז הרפואי תל אביב על שם סוראסקי, תל אביב
- פרופ' שמעון רייף — המחלקה לרפואת ילדים, בית החולים הדסה ילדים, מרכז רפואי הדסה עין כרם, ירושלים
- ד"ר מיכל קורי — אשפוז יום ילדים, גסטרואנטולוגיה ילדים, מרכז רפואי קפלן, רחובות
- פרופ' מיכאל וילשנסקי — היחידה לגסטרואנטרולוגיה ילדים, בית החולים הדסה ילדים, מרכז רפואי הדסה, ירושלים
- פרופ' אהרון לרנר — היחידה לדרכי עיכול ותזונת ילדים, מרכז רפואי כרמל, חיפה
- פרופ' יורם בוינובר — היחידה לגסטרואנטרולוגיה ילדים, בית החולים לילדים ספרא מרכז רפואי שיבא, תל השומר
- פרופ' רון שאול — היחידה לגסטרואנטרולוגיה ילדים, בית החולים לילדים מאייר, מרכז רפואי רמב"ם, חיפה
- פרופ' רענן שמיר — המכון לגסטרואנטרולוגיה מחלות כבד ותזונת ילדים, מרכז שניידר לרפואת ילדים בישראל, פתח תקווה
רקע
מחלת הצליאק (דגנת) היא מחלה אוטואימונית (Autoimmune) הפוגעת במעי הדק ובאיברים נוספים. המחלה מתפתחת כתוצאה משילוב של גורמים תורשתיים, חשיפה לגלוטן הנמצא בחיטה, שעורה, ושיפון) וקרוב לוודאי גם גורמים סביבתיים.
ממחקרים ברוב אזורי העולם מסתבר ששכיחות צליאק במבוגרים ובילדים מגיעה לכדי אחוז אחד מהאוכלוסייה[1] [2] [3]. במחקר שבוצע בארץ ובדק נוגדנים לצליאק בתורמי דם, נתגלתה שכיחות של 1:157 לפחות, וככל הנראה מדובר בתת-הערכה של שכיחות המחלה[4]. עד לתחילת המאה ה-21, התבסס תהליך האבחנה על הקריטריונים שנקבעו על ידי האיגוד האירופאי לגסטרואנטרולוגיה, מחלות כבד ותזונה בילדים (ESPGHAN, European Society for Paediatric Gastroenterology, Hepatology and Nutrition) בשנת 1990 [2]. מאז חלה התקדמות רבה בהבנת המחלה וברמת הדיוק של הנוגדנים המשמשים כעזר לאבחנה במונחי רגישות וסגוליות כמו גם ברקע הגנטי מבוסס HLA (Human Leukocyte Antigen) החיוני להתפתחות המחלה.
האיגוד הצפון אמריקאי לגסטרואנטרולוגיה בילדים (NASPGHAN, North American Society For Pediatric Gastroenterology, Hepatology & Nutrition)[5], האיגוד הבריטי לאבחנה מבוססת עובדות — NICE (National Institute for health and Clinical Excellence)[6] והארגון האירופאי לגסטרואנטרולוגיה, מחלות כבד ותזונה בילדים (ESPGHAN) פרסמו הנחיות מעודכנות על האבחון והטיפול במחלת צליאק[7], (בהכנת הנחיות על ידי ESPGHAN השתתפו שני נציגים של האיגוד הישראלי לגסטרואנטרולוגיה ילדים: פרופ' דוד ברנסקי ופרופ' רענן שמיר). ההנחיות החדשות של ESPGHAN היו הראשונות לאתגר את העמדה לפיה ביופסיה חיונית לאבחנת המחלה בכל המצבים.
לוודאות האבחנה חשיבות רבה במחלת צליאק כיוון שהטיפול בתזונה נטולת גלוטן הוא לכל החיים. יש לזכור כי התחלה של תזונה נטולת גלוטן לפני תום התהליך האבחוני ממסכת את הממצאים ועשויה להוביל לאבחון שגוי ולחוסר הענות בהמשך כשהאבחון אינו ודאי.
לאור העדכונים הבין לאומיים שהתרחשו בנושא חשוב זה מצאנו לנכון להוציא לאור הנחיות עדכניות של האיגוד הישראלי לגסטרואנטרולוגיה ילדים ולהנחילן לכלל רופאי הילדים והמשפחה המטפלים באוכלוסייה זו.
הגדרות
מחלת צליאק
מחלה אימונית סיסטמית המעוררת על ידי צריכת גלוטן באוכלוסייה בסיכון על פי מאפייניה הגנטיים. למחלה התבטאות קלינית מגוונת הכוללת שילוב של תסמינים התלויים בצריכת גלוטן, נוגדנים ספציפיים למחלה, הפלוטיפים (Haplotype) גנטיים מתאימים (HLA DQ2 & DQ8) ופגיעה ברירית המעי - אנטרופטיה (Enteropathy) בדגימות מהתריסריון. לא כל המאפיינים המתוארים לעיל חייבים להתקיים על מנת להגיע לאבחנה.
מחלת צליאק שקטה - Silent Celiac Disease
מוגדרת כנוכחות של נוגדנים לצליאק, תבנית HLA מתאימה ומאפיינים בביופסיה המתאימים למחלת צליאק ללא תסמינים וסימנים האופייניים למחלה. כאן, בדומה למחלה הרגילה, מומלץ טיפול בתזונה נטולת גלוטן לאור ההשלכות ארוכות הטווח של החשיפה לגלוטן על בריאות המטופל. מכיוון והמחלה קיימת אך נמצאת מתחת לסף הגילוי הקליני, הוצע להשתמש במושג Sub clinical celiac במקום מחלת צליאק שקטה[8].
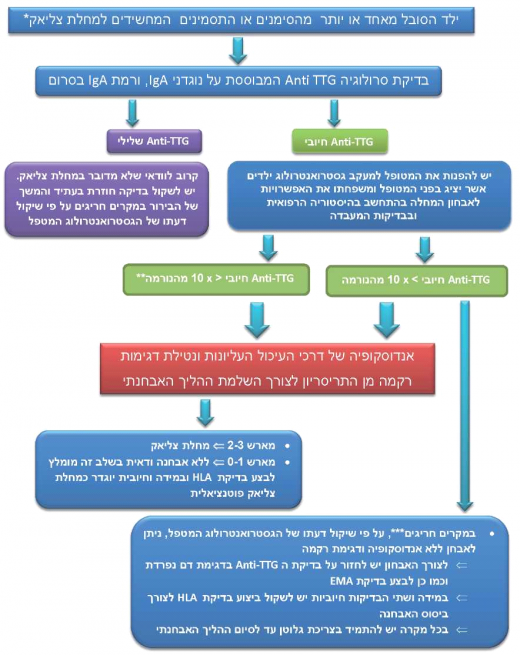
המלצות לאבחון מחלת צליאק
כללי
מחלת צליאק עלולה להתבטא במגוון רחב של תסמינים וסימנים בלתי ספציפיים. הכלים האבחנתיים העומדים לרשות הרופא המטפל מלבד ההיסטוריה הרפואית והבדיקה הגופנית כוללים את הבדיקות הסרולוגיות הספציפיות למחלה, את הבדיקה הגנטית ל-DQ2 & DQ8 HLA ואת דגימת הרקמה מהתריסריון. הגישה האבחנתית וסדר הפעולות שונה ממקרה למקרה.
על מנת למנוע מצב של אבחנה שלילית שגויה יש לוודא כי התינוק/ילד/מתבגר צורך גלוטן באופן סדיר בתקופה בה מתבצעות הבדיקות האבחנתיות. יש לתשאל את המטופלים והמשפחות באופן אקטיבי כיוון שחלקן נוטות לבצע שינויים בתזונה עוד בטרם הסתיים ההליך האבחנתי.
האבחון הגנטי במחלת צליאק מוסיף נדבך נוסף ומשמעותי להליך האבחנתי במקרים ספציפיים שיידונו בהרחבה בהמשך. הבדיקה מבוססת על מולקולת HLA המקודדת על ידי שני גנים ממשפחת ה-MHC (Major Histocompatibility Complex) הנמצאים על כרומוזום 6 בקונפיגורציית ציס (Cis) או טרנס (Trans). ככלל, ניתן לומר כי כמעט כל חולי הצליאק נושאים תבנית HLA מסוג DQ2 (95 אחוזים מהמקרים) והיתר DQ8. בדיקה זו אינה ספציפית כיוון ששכיחות תבניות HLA אלה באוכלוסייה הכללית גבוהה (סביב 30 אחוזים) ועשויה אף להגיע ל־40 אחוזים. לפיכך השימוש העיקרי בה במסגרת ההליך האבחנתי הוא לצורך שלילת המחלה ולא לאבחנתה.
מתי יש לבצע בדיקות אבחנתיות למחלת צליאק
יש לשקול ביצוע בדיקה סרולוגית למחלת צליאק בכל מקרה בו מופיעים התסמינים ו/או הסימנים הבאים באופן כרוני או לסירוגין ללא הסבר אבחנתי (ראו טבלה 1):
- טבלה 1 — תסמינים המעלים חשד לנוכחות מחלת צליאק
- כאבי בטן
- תחושת מלאות או תפיחות בטנית
- שלשול כרוני או שלשול המופיע לסירוגין
- הפרעה בשגשוג
- אנמיה מחסר ברזל
- עצירות כרונית שאינה מגיבה לטיפול מקובל
- ירידה במשקל
- עייפות כרונית
- קומה נמוכה
- איחור בהתפתחות המינית
- אירועים חוזרים של אפטות בחלל הפה
- דרמטיטיס הרפטיפורמיס (Dermatitis herpetiformis)
- שברים חוזרים ואוסטאופניה (Osteopenia)
- עליה באנזימי כבד
מומלץ לבצע בדיקת סקירה סרולוגית למחלת צליאק גם במקרים הבאים (טבלה 2):
- טבלה 2 — מצבים המחייבים בירור למחלת צליאק
- בני משפחה מדרגה ראשונה של חולה מאובחן
- מחלות גנטיות המעלות את הסיכוי להתפתחות מחלת צליאק כגון:
- תסמונת דאון - Down Syndrome
- תסמונת טרנר - Turner Syndrome
- תסמונת ויליאמס - Williams Syndrome
- חסר IgA (Immunoglobulin A)
- מחלות אוטואימוניות כגון:
- סוכרת נעורים — Type 1 Diabetes mellitus
- דלקת אוטואימונית של הכבד — Autoimmune Hepatitis
- מחלה אוטואימונית של בלוטת המגן — Autoimmune Thyroiditis
- דלקת פרקים שגרונית — Rheumatoid arthritis
תפקידן של הבדיקות הגנטיות
- לאפיון גנטי של מולקולת ה-HLA במחלת צליאק יכולת ניבוי שלילית מצוינת. מכאן שבהיעדר הטרודימר (Heterodimer) אופייני של HLA DQ2/HLA DQ8 קיום המחלה הוא בלתי סביר (אם כי הוא לא נשלל באופן מוחלט)
- במקרים בהם האבחנה אינה וודאית, לדוגמה כאשר יש חשד קליני למחלת צליאק, ממצאים מחשידים בביופסיה וסרולוגיה שלילית, תוצאה שלילית של בדיקת ה-HLA תסייע בשלילת המחלה
- בחולים הנמצאים בסיכון לסבול ממחלת צליאק לדוגמה קרובי משפחה מדרגה ראשונה ובעלי מחלות רקע שהוזכרו לעיל ניתן להציע את בדיקת HLA כבדיקת סקר ראשונה. בדיקה שלילית תייתר את הצורך במעקב סרולוגי
בדיקות סרולוגיה
- בדיקת סרולוגיה נשארת הכלי הראשון התהליך האבחוני של המטופל הסימפטומטי, כשבדיקת הבחירה היא בדיקת נוגדנים ל-TTG (Tissue Transglutaminase) מסוג IgA. המלצה זו תקפה בכל גיל. אם רמת ה־IgA נמוכה בסרום יש לבצע בדיקת סרולוגיה לצליאק מסוג IgG (Immunoglobulin G)
- הבדיקה הספציפית ביותר מבין בדיקות הנוגדנים היא בדיקת EMA (Endomysial Antibodies), מדובר בבדיקת אימונפלואורסנציה מיקרוסקופית (Immunofluorescence microscopy) כנגד TTG המצוי במשתית החוץ תאית (Extracellular matrix). בשל הסגוליות הגבוהה שלה רצוי להשתמש בה במקרים בהם בדיקת הנוגדנים בסרום כנגד TTG חיובית אך בטווח הנמוך ובכך לחזק את הצורך בביצוע ביופסיה אבחנתית
- בדיקות סרולוגיות לאנטי גליאדין (Anti-gliadin) הן מסוג IgA והן מסוג IgG שהיו נהוגות בעבר אינן מדויקות דיין ועל כן אין להשתמש בהן לאבחון או לשלילה של מחלת צליאק. בדיקות לאנטי גליאדין שעבר דהאמידציה (DGP, Deamidated Gliadin Peptide) מסוג IgG יכולות לשמש במקרים בהם החשד הקליני גבוה ובדיקת הנוגדנים כנגד TTG תקינה, במיוחד בילדים עם רמת IgA נמוך נמוכה בסרום
- ברמה חיובית נמוכה של anti-TTG (עד פי 3 מהנורמה) בסרום, במיוחד במקרים בהם אין תסמינים ו/או סימנים או שאלה אינם משמעותיים, יש צורך בהמשך מעקב לאורך ציר הזמן תוך המשך תזונה עם גלוטן. הסיבות הן סבירות גבוהה של ביופסיה תקינה וכן האפשרות שהנוגדנים יעלמו עצמונית גם ללא תזונה נטולת גלוטן. אם הרמה בסרום גבוהה מפי 3 מהנורמה יש לבצע תהליך אבחוני מלא כולל לקיחת ביופסיות לצורך ביסוס האבחנה
- בהתאם להמלצות הבין לאומיות אנו ממליצים על הגדרת סף אופטימלי לבדיקות הסרולוגיה על ידי שימוש בעקומות ROC (Receiver Operating Characteristic curve). ערך זה יוכל לשמש בכדי להגדיר את הערך החיובי הגבוה (מעל פי 10 מהנורמה). הבדיקה צריכה להיות מבוצעת במעבדות המשתתפות באופן רציף בבדיקות בקרת איכות ברמה הארצית והבין לאומית. יש לוודא שהמעבדה משתמשת בקיט ליניארי לאור העבודה שמחקרים שפורסמו הדגימו התאמה מלאה בין ערך של פי 10 לבין פגיעה אופיינית ברירית המעי
ביופסיית מעי דק
- ביופסיית מעי דק מומלצת במסגרת ההליך האבחנתי בכל מקרה בו הודגמה סרולוגיה חיובית לצליאק ו/או קיימים תסמינים קליניים משמעותיים המחשידים על קיום המחלה. זאת גם במקרים בהם הסרולוגיה שלילית על פי החלטת הגסטרואנטרולוג המטפל
- השיטה המועדפת ללקיחת ביופסיה היא אנדוסקופיה של דרכי העיכול העליונות. ביופסיות צריכות להילקח מהחלקים השני/שלישי של התריסריון (ארבע לפחות) ומבצל התריסריון (אחת לפחות). תיאור הממצאים ההיסטולוגיים צריך לכלול מידע על האוריינטציה של הדגימה, מספר הלימפוציטים התוך־אפיתליאליים (Intra-epithelial lymphocytes), תיאור של הסיסים (Villi), הקריפטות והיחס ביניהם. מומלץ כי הפתולוג יבצע דירוג על פי הקלסיפיקציה המעודכנת על שם מארש — Marsh (הדירוג נע בין 0 המתאר רקמה תקינה ל3c המתאר אטרופיית סיסים מלאה, Complete atrophy)
- במקרים חריגים בהם הגסטרואנטרולוג שוקל לאבחן מחלת צליאק ללא ביצוע ביופסיה, בין השאר על סמך תסמינים ו/או סימנים משמעותיים ורמת anti-TTG IgA גבוהה מפי 10 מהנורמה בסרום יש לחזור על בדיקת TTG (בדגימת דם נוספת) ולבצע בדיקת אנטי אנדומיזיאל - EMA (חיובית לפחות במיהול של 1:10). במקרים אלו מומלץ לחזק את האבחנה על ידי בדיקת HLA. אבחון מסוג זה יתבצע אך ורק על ידי גסטרואנטרולוג. אין להתחיל בתזונה נטולת גלוטן לפני השלמה וודאית של האבחנה
- חולים סימפטומטיים בעלי סרולוגיה שלילית עם ממצאים מתאימים בביופסיה זקוקים למבחן תגר עתידי לגלוטן על מנת לאשש את האבחנה
- במקרה שבו הסרולוגיה שלילית והממצא בביופסיה מתאים לדרגה 1 בקלסיפקציה של מארש - Marsh (בדרגה זו יש עליה בכמות הלימפוציטים התוך אפתליאליים ללא פגיעה בארכיטקטורת הקריפטות והסיסים) יש לחפש אחר אבחנה מבדלת לממצא הדלקתי ברירית המעי
תרשים זרימה לאבחנה של צליאק בילדים
(*) בילדים אסימפטומטיים יש תמיד צורך בביופסיה. ללא קשר לערך הנוגדנים
(**) כאשר רמת הנוגדנים נמוכה מפי 3 מהנורמה יש לשקול המשך מעקב על ציר הזמן משום שהסיכוי לביופסיה תקינה גבוה וכן העובדה שנוגדנים לא גבוהים יכולים להיעלם גם על תזונה מכילת גלוטן
(***) אבחון מסוג זה יתבצע על ידי גסטרואנטרולוג בלבד
מצבים מיוחדים
מחלת צליאק פוטנציאלית — Potential Celiac Disease
מוגדרת כנוכחות של נוגדנים לצליאק ותבנית HLA מתאימה ללא מאפיינים היסטולוגיים תומכים בביופסיה. במקרים אלו ייתכן שיהיו תסמינים קליניים אך ייתכן שיהיו ללא תסמינים כלל. מטופלים אלו עשויים לפתח פגיעה ברירית המעי במועד מאוחר יותר.
במקרים אלו יימשך מעקב הדוק אחר המטופלים אך לא תוצע תזונה נטולת גלוטן.
ההחלטה לגבי הצורך בביופסיה חוזרת תתקבל על ידי הגסטרואנטרולוג המטפל על סמך הדינמיקה בתסמינים ובבדיקות הסרולוגיה.
מחלת צליאק חביונית - Latent Celiac Disease
מוגדרת כחולה אשר אובחן בעבר עם אנטרופתיה (מוכחת בביופסיה) שחלפה לאחר תזונה נטולת גלוטן ושלאחר חזרה לתזונה רגילה לא התרחשה הישנות של האנטרופטיה. לחולה זה חייב שיהיה HLA אופייני למחלת צליאק. ההגדרה נקבעת על סמך העדר הממצאים בביופסית מעי ואינה תלויה בתסמינים או בבדיקות מעבדה.
מטופל זה נמצא בסיכון להופעה מחודשת של המחלה על כן עליו להימצא במעקב קליני תמידי של גסטרואנטרולוג בו יישקל הצורך לחזור על בדיקות סרולוגיה וביופסיית המעי.
טיפול ומעקב
- הטיפול היחיד במחלת צליאק, נכון לזמן כתיבת הנחיות אלה, הוא תזונה נטולת גלוטן לכל החיים ובכלל זה הימנעות מכל מזון המכיל מעל ppm 20 (Parts Per Million) של גלוטן. המשמעות היא הימנעות מצריכת תזונה הכוללת חיטה, שעורה או שיפון וכן מזונות המכילים שרידים מזעריים של גלוטן עקב שימוש בחומרי גלם או מזהום משני של המוצר[9]
- בנוגע לצריכת שיבולת שועל — על אף עדויות מצטברות לגבי בטיחותה[10] [11] [12], יש מקרים רבים של זיהום קמח שיבולת השועל עם קמח חיטה כמו גם עדויות לפיהן זנים מסוימים של שיבולת שועל עשויים להיות טוקסיים ולשפעל את מערכת החיסון[13]. לפיכך, אנו ממליצים על הימנעות מוחלטת בתקופה הראשונית לאחר האבחנה עד שתתקיים החלמה קלינית וסרולוגית מלאה. בהמשך, אם המטופל מעוניין, יש אפשרות לנסות ולצרוך שיבולת שועל תוך ניטור הדוק אחר תסמינים ורמת הנוגדנים
- מומלץ לבצע מעקב שגרתי אחר חולי צליאק הכולל מעקב גדילה, מעקב סרולוגי, וכן מעקב אחר סבוכים. המעקב הוא בתדירות של לפחות אחת לשנה ובמקרים מסוימים אף תדיר מכך, בעיקר בשלבים הראשונים. על הצוות המטפל לוודא כי התזונה נטולת גלוטן, מכילה את כל רכיבי התזונה, שלא מתרחשת האטה בגדילה, שלא מתפתח חסר ברזל או חסרים תזונתיים אחרים ושלא מתפתחת הפרעה באנזימי כבד, השמנת יתר או תת-פעילות של בלוטת התריס[14]
ביבליוגרפיה
- ↑ Smith BJ. History of celiac disease. BMJ 1989; 298:387.
- ↑ 2.0 2.1 Kagnoff MF. Celiac disease. A gastrointestinal disease with environmental, genetic, and immunologic components. Gastroenterol Clin North Am 1992; 21:405-25.
- ↑ Schuppan D. Current concepts of celiac disease pathogenesis. Gastroenterology 2000; 119:234-42.
- ↑ Shamir R, Lerner A, Shinar E, Lahat N et al. The use of a single serological marker underestimates the prevalence of celiac disease in Israel: a study of blood donors. Am J Gastroenterol 2002; 97:2589-2594
- ↑ Hill ID, Dirks MH, Liptak GS, et al. Guideline for the diagnosis and treatment of celiac disease in children: recommendations of the North American Society for pediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr 2005; 40:1-19
- ↑ Jones HJ, Warner JT. NICE clinical guideline 86. Coeliac disease: recognition and assessment of coeliac disease. Arch Dis Child. 2010 Apr;95(4):312-3..
- ↑ Husby S, Koletzko S, Korponay-Szabo IR, Mearin, M.L. Phillips, A. Shamir, R et al. European Society for Pediatric Gastroenterology, Hepatology, and Nutrition guidelines for the diagnosis of coeliac disease. J Pediatr Gastroenterol Nutr 2012;54:125-35.
- ↑ Ludvigsson JF, Leffler DA, Bai JC, Biagi F, Fasano A, Green PH et al. The Oslo definitions for coeliac disease and related terms. Gut. 2013 Jan;62(1):43-52.
- ↑ Rodrigues AF, Jenkins HR: Investigation and management of coeliac disease. Arch Dis Child 2008; 93:251-254.
- ↑ Rashid M, Butzner JD, Zarkadas M, Case S, Molloy M, Warren R, Switzer C, Pulido O. Consumption of pure oats by individuals with celiac disease: A position statement by the Canadian Celiac Association. Can J Gastroenterology 2007. 21:649-51,.
- ↑ N Y Haboubi. Coeliac disease and oats: a systematic review. Postgrad Med J 2006. 82:672-8.
- ↑ Peraaho M, Collin P, Kaukinen K, Kekkonen L, Miettinen S, Maki M. Oats can diversify a gluten-free diet in celiac disease and dermatitis herpetiformis. J Am Diet Assoc. 2004;104:1148-50.
- ↑ Comino I, Real A, de Lorenzo L, Cornell H, Lopez-Casado MA, et al. Diversity in oat potential immunogenicity: basis for the selection of oat varieties with no toxicity in coeliac disease. Gut 2011.60: 915-922
- ↑ Jocelyn Anne Silvester, Mohsin Rashid. Long-term management of patients with celiac disease: Current practices of gastroenterologists in Canada. Can J Gastroenterol. 2010 August; 24(8): 499-509.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק